От чего появляются гнойные прыщи на лице и на спине
Обновлено: 26.04.2024
Данный Сайт использует cookie-файлы в целях предоставления Вам лучшего пользовательского опыта на нашем Сайте, а также в целях обеспечения быстрой и эффективной навигации по Сайту. Продолжая использовать данный Сайт, вы соглашаетесь с использованием нами cookie-файлов.
Файлы cookie, необходимые для выполнения веб-сайтом важнейших функций и задач
Эти файлы cookie абсолютно необходимы для надлежащей работы нашего сайта. Они гарантируют его безопасность и правильное отображение контента.
Файлы, улучшающие работу веб-сайта
Эти файлы cookie позволяют нам улучшить работу веб-сайта и сделать его удобнее. Например, с их помощью мы можем определить, способен ли ваш браузер выполнять на веб-сайте небольшие программы (скрипты), расширяющие его функциональность, или сохранить ваши предпочтения, такие как размер шрифта или язык.
Аналитические файлы cookie и технологии
Эти файлы cookie используются для сбора информации о том, как посетители работают с нашим сайтом. Мы используем эти сведения для создания отчетов и улучшения сайта. Эти файлы cookie собирают анонимную информацию, в том числе о количестве посетителей сайта, ресурсах, с которых они перешли, и страницах, которые они посмотрели.
Рекламные файлы cookie и технологии
Эти файлы cookie используются для сбора информации о том, как посетители используют наш веб-сайт, и позволяют показывать им рекламу, отвечающую их интересам, на нашем и других сайтах.
Эти файлы cookie и технологии позволяют вам делиться страницами и материалами, которые заинтересовали вас на нашем сайте, через социальные сети и другие сторонние ресурсы.
Компании, использующие такие файлы cookie и технологии, могут предоставлять ваши сведения третьим лицам и/или использовать их для демонстрации вам целевой рекламы на других веб-сайтах.
Некоторые файлы cookie, создаваемые с этой целью, могут храниться до 24 месяцев с момента последнего посещения вами нашего сайта.
Файлы cookie и технологии, расширяющие функциональность веб-сайта
Такие файлы cookie используются для добавления на наш веб-сайт функций, предоставляемых сторонними поставщиками. Без них посетителям будут недоступны некоторые возможности нашего сайта. Данные, собираемые нашими поставщиками услуг с этой целью, могут предоставляться в анонимизированной форме третьим сторонам и использоваться для показа целевой рекламы.
Файлы cookie для обеспечения безопасности
Эти файлы cookie помогают повысить безопасность нашего сайта и защищают его от вредоносных действий посетителей. Данные, собираемые нашими поставщиками услуг с этой целью, могут предоставляться в анонимизированной форме третьим сторонам и использоваться для показа целевой рекламы.
Для получения дополнительной информации об используемых файлах cookie, а также способах их отключения и блокировки см: Политика Cookies и Пользовательское соглашение АО «АКРИХИН».
Что такое комедоны (чёрные точки)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Алфимовой Валерии Дмитриевны, косметолога-эстетиста со стажем в 6 лет.
Над статьей доктора Алфимовой Валерии Дмитриевны работали литературный редактор Маргарита Тихонова , научный редактор Татьяна Репина и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
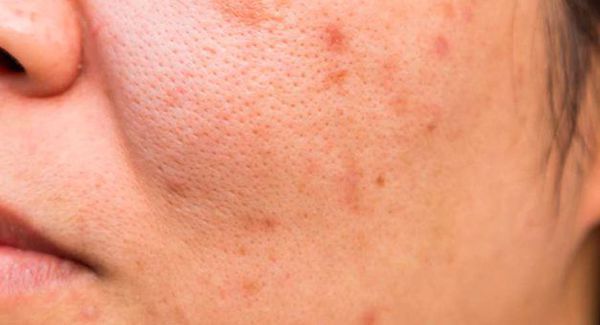
Комедоны — это невоспалительные мелкие узелки белого или чёрного цвета, которые создают на коже ощущение неровности. Они возникают при закупорке устьев волосяных фолликулов. С остоят из клеток кожи — кератиноцитов, и кожного сала — себума.
Обычно комедоны — это одно из проявлений акне. Но иногда они возникают самостоятельно [17] .
Основная причина появления комедонов — избыток кожного сала и нарушение кератинизации — образования и отшелушивания клеток кожи. Эти изменения приводят к появлению так называемой "пробки", которая заполняет сально-волосяной проток.
Факторы риска
Комедональная форма акне , как правило, возникает в период полового созревания — 12-16 лет . В это время у подростков формируется свой гормональный статус, который может повлиять на состояние кожи. Под воздействием гормонов она становится более жирной, что способствует развитию комедонов.
Но иногда комедоны образуются после 20 лет. Этому способствуют факторы, которые стимулируют выработку кожного сала. К таким факторам относят:
- наследственную предрасположенность;
- гормональные изменения;
- неправильный уход за кожей;
- неадекватное питание — чрезмерное употребление сладких, рафинированных, цельномолочных и мучных продуктов;
- частые стрессовые ситуации.
В основном работу сальных желёз регулируют гормоны. Поэтому пациентам с комедонами и другими проявлениями акне рекомендуется обратиться к эндокринологу ил гинекологу-эндокринологу. Он оценит гормональный статус и при необходимости поможет его скорректировать.
Усугубить течение комедональной формы акне могут эндокринные нарушения:
-
; ; — СПКЯ;
- гиперандрогению; ; и 2-го типа;
- инсулинорезистентность [12] .
Комедоны, появившиеся на фоне этих заболеваний, хуже поддаются лечению.
Предположительно к причинам развития комедонов относят нарушения работы пищеварительного тракта, такие как гастрит, язва желудка, дисбактериоз и др. Их взаимосвязь с акне подтверждается рядом исследований, но влияние таких заболеваний на появление комедонов пока не доказана [6] [18] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы комедонов
Комедоны хаотично располагаются на лице, декольте и спине. Их к оличество зависит от состояния организма и особенностей кожи: размера сальных желёз и количества выделяемого себума. Поэтому у кого-то на коже образуется всего 5-10 комедонов, а у кого-то — 100 и более элементов.
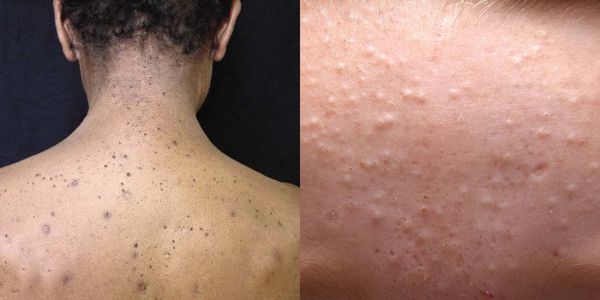
Из-за длительного присутствия комедона в сально-волосяном протоке запускается воспалительная реакция . В ней участвуют грибы рода Malassezia и бактерии рода Cutibacterium acne . В результате воспаления развиваются более тяжёлые формы акне.
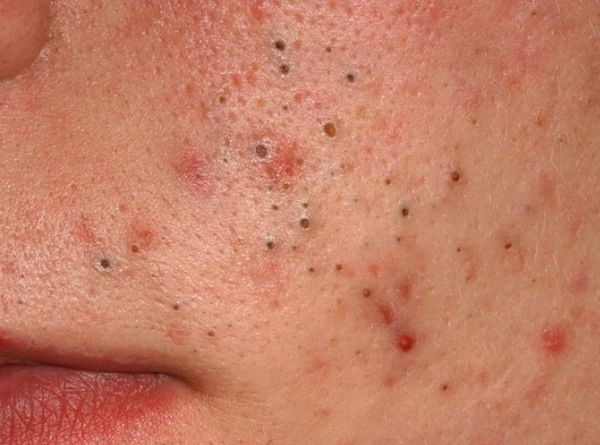
Американская академия дерматологии выделяет четыре степени тяжести акне:
- I степень — наличие комедонов и до 10-ти папул — небольших розовых узелков , иногда с чёрной точкой в центре;
- II степень — сочетание комедонов и папул, появление не более 5-ти гнойничков — пустул;
- III степень — сочетание комедонов и папуло-пустулёзной сыпи, появление не более 5-ти узлов;
- IV степень — явное воспаление кожи с образованием болезненных узлов и кист [2] .
Патогенез комедонов
В основе образования комедонов лежит нарушение нормальной работы сальных желёз. Они расположены в глубоких слоях кожи, у корня волоса.
Сальные железы продуцируют собственный секрет — себум, или кожное сало. Продвигаясь вверх по сально-волосяному протоку , он создаёт на коже защитный барьер, придаёт ей эластичность, поддерживает нормальный уровень pH, способствует сохранению влаги.
Клетки, которые вырабатывают себум, постоянно обновляются: они смещаются в сторону устья сальной железы, постепенно накапливают секрет и разрушаются. Кератиноциты, которые выстилают в ыходной проток фолликула, тоже постоянно обновляются и отшелушиваются.
Когда функция сальных желёз нарушается, происходит следующее:
- Сальные железы начинают вырабатывать слишком много себума. Он превращается в густую липкую массу, которая полностью заполняет проток.
- Образование кератиноцитов усиливается, клеток становится больше. Они застревают в густом себуме и закупоривают выходной проток сальной железы.
Когда просвет канала полностью заполнен, содержимое сально-волосяного протока начинает давить на стенки канала. Устье протока расширяется, в итоге образуется комедон. В такой среде со временем активируется условно-патогенная флора. Она начинает поглощать избыток себума, который является для неё питательной средой. В результате сально-волосяной фолликул воспаляется — развивается акне [3] .
Наследственность, гормональные нарушения и питание
Генетическая предрасположенность к образованию комедонов может быть связана с одной из четырёх особенностей:
- большим размером сальной железы;
- гиперчувствительностью рецепторов сальных желёз к половым гормонам — андрогенам;
- гиперандрогенией — высоким уровнем андрогенов;
- повышенной активностью фермента 5-альфаредуктазы при нормальном уровне половых гормонов.
Последняя особенность связана с переходом андрогена в дигидротестостерон — ДГТ. Такой переход происходит под влиянием фермента 5-альфаредуктазы .
ДГТ контролирует активность сальных желёз и процесс кератинизации. Этот гормон связывается с андрогенными рецепторами по принципу "ключ-замок", где "ключ" — это гормон, а "замок" — это андрогенный рецептор. Но "открыть замок" можно только с помощью другого гормона — инсулина или инсулиноподобного фактора роста — IGF-1 [3] .
Сами по себе инсулин и глюкоза необходимы для организма. Их уровень повышается после употребления любых продуктов. Но при чрезмерном количестве сладостей, рафинированных и других продуктов концентрация инсулина и глюкозы становится больше. Причём сначала увеличивается уровень глюкозы в крови, а потом — инсулина. И дальше всё развивается по тому же сценарию, приводя к активной выработке кожного сала и образованию комедонов.
Уровень инсулина также повышается при употреблении цельномолочных продуктов. Инсулин связывается с андрогенными рецепторами и повышает уровень ДГТ. Этот гормон, в свою очередь, связывается с рецепторами сальных желёз и стимулирует выработку себума.
Поэтому людям, генетически склонным к повышенному салоотделению, следует быть особо осторожными и контролировать употребление сладостей, молочных и рафинированных продуктов.
Неправильный уход за кожей
Кожа, склонная к развитию комедональной формы акне, нуждается в грамотном уходе.
Мыло, жёсткие скрабы и спиртовые средства с поверхностно-активными веществами только травмируют кожу, приводя к появлению новых комедонов. Эти средства нарушают рН кожи — её защитный барьер, из-за чего она становится пересушенной. О рганизм будет пытаться восстановить кожный барьер, усилив выработку себума и образование кератиноцитов. Но это лишь усугубит состояние кожи.
Людям, склонным к образованию комедонов, также не рекомендуется пользоваться маслами, плотными кремами и массировать кожу. Плотные кремы и масла могут ещё больше закупорить сально-волосяной проток, а усиленное разминание, растирание и давление на кожу привести к обострению болезни.
Стресс
Стрессовые ситуации являются триггерным фактором комедональной формы акне [4] [5] . Это связано с выработкой нейромедиаторов, в частности субстанции Р. Это вещество передаёт сигнал, запускает процесс воспаления, расширяет сосуды и увеличивает проницаемость капилляров.
Сальные железы обладают повышенной чувствительностью к субстанции Р. Поэтому нейромедиаторы связываются с клетками сальных желёз и стимулируют их активность. В результате усиливается образование себума [7] .
Классификация и стадии развития комедонов
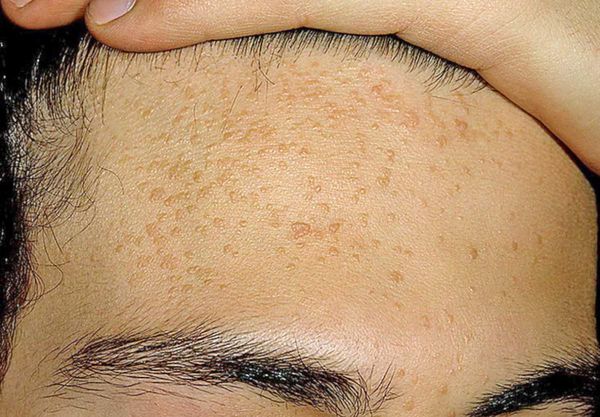
Комедоны бывают закрытыми и открытыми.
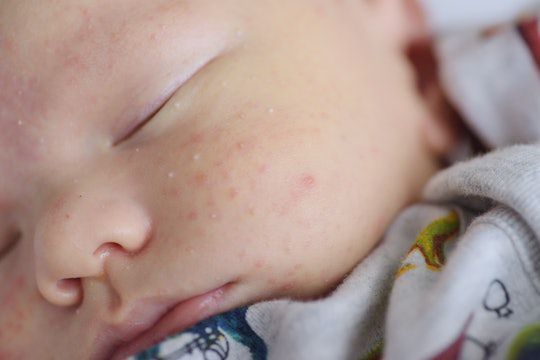
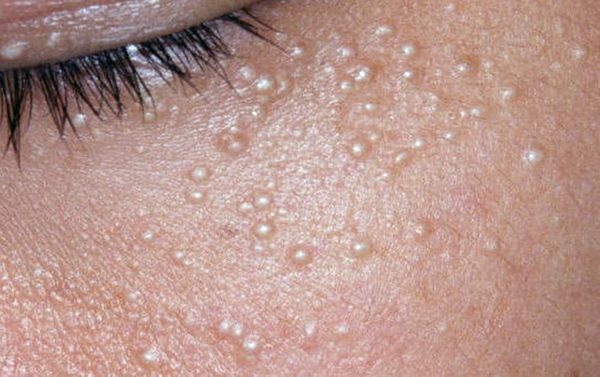
Закрытые комедоны — это белые подкожные узелки около 1 мм в диаметре. Из-за маленького отверстия в коже содержимое таких узелков почти не контактирует с внешней средой, а кератиноциты, которые образуются в устье протока, не могут "прорваться" на поверхность кожи и увеличивают давление внутри.
Иногда закрытые комедоны появляются у новорождённых в первые недели жизни. В этом возрасте болезнь проходит самостоятельно, лечение не требуется. В остальных случаях закрытые узелки перерастают в открытые комедоны [3] .
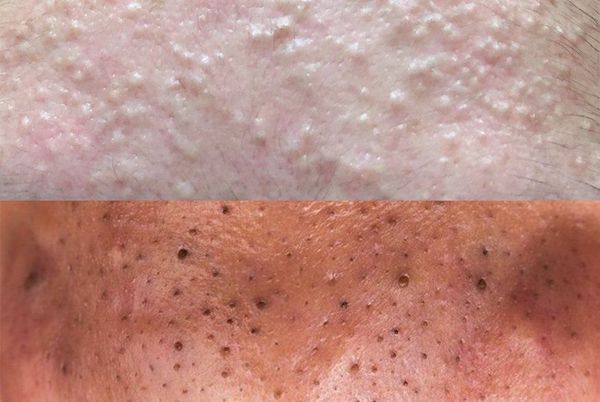
Открытые комедоны — это чёрные точки размером 0,5-1,0 мм . Причина их тёмного цвета — пигмент меланин и кислородное окисление содержимого комедона через большое отверстие в коже [1] . После исключения триггерного фактора они, как правило, перестают расти и исчезают.
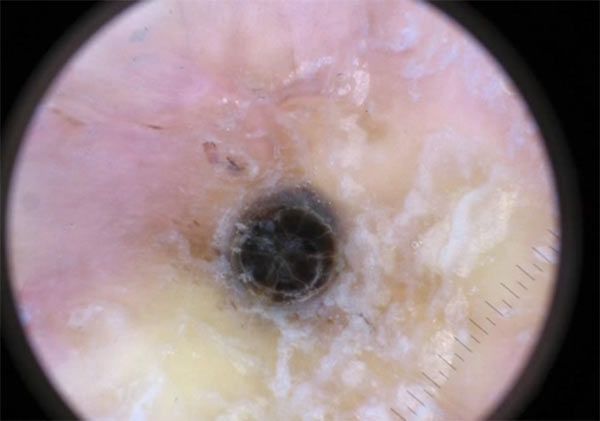
Осложнения комедонов
Если не устранить триггерные факторы и вовремя не обратиться к дерматологу, комедоны могут увеличиться и привести к развитию более тяжёлых форм анке, таким как пустулы (гнойнички), узлы и кисты.
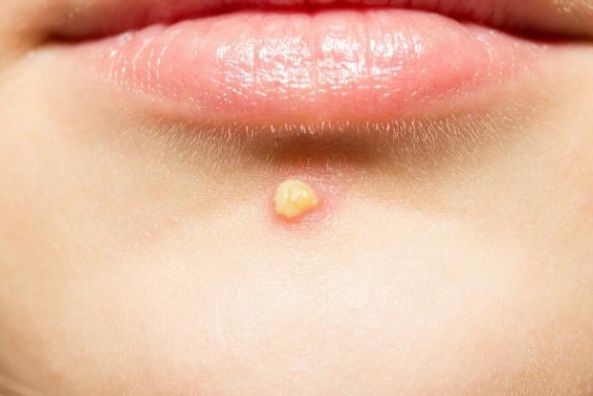
Узлы — это подкожные уплотнения. Чаще возникают на лице и спине. Кожа над узлами становится синюшной, истончается, в ней появляются отверстия, из которых выделяется гной. Заживают узлы с образованием рубцов.
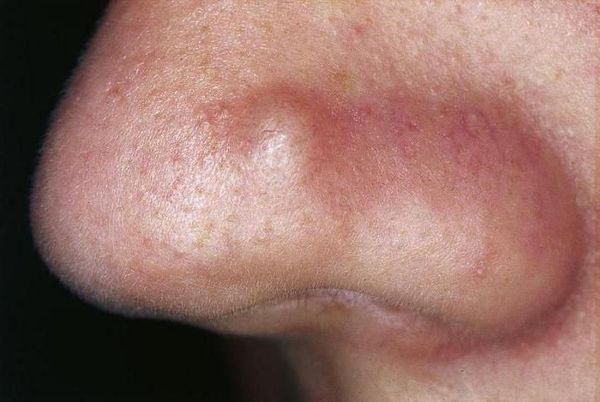
Киста — это подкожное полостное образование. Оно формируются при расплавлении содержимого узла. Заживают с образованием грубых рубцов [9] .
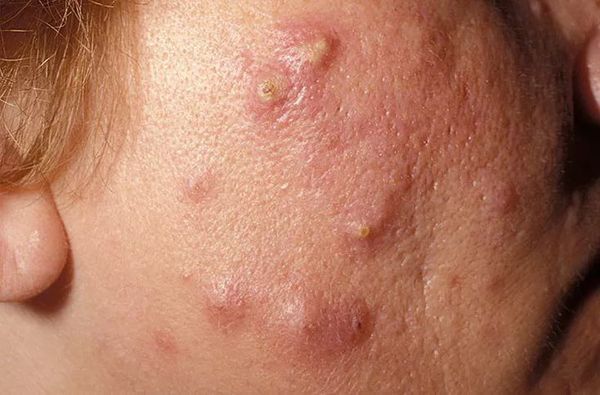
Осложнения самолечения
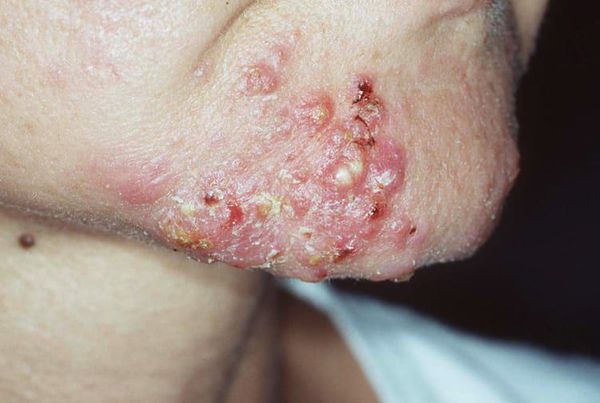
Пациенты часто пытаются самостоятельно "выдавить" комедоны. Тем самым они рискуют травмировать кожу и сосуды. Эти повреждения могут привести к отёку, воспалению, присоединению бактериальной инфекции и поствоспалительному покраснению кожи — эритеме.
Поствоспалительная эритема — это длительно заживающее покраснение. Оно возникает из-за травмы сосудов при чрезмерном надавливании на поверхность кожи.
Вторичная бактериальная инфекция проникает в комедон через открытое устье фолликула. Она приводит к появлению гнойничковой сыпи.
Диагностика комедонов
Первым делом врач осматривает пациента и проводит пальпацию. Доктор определяет тип кожи и количество комедонов, оценивает место их расположения, размер и глубину залегания, осматривает кожу на наличие воспаления, узлов и кист.
При сочетании комедонов с акне тяжесть течения болезни оценивается по шкале Кука [2] [16] . Чем выше показатель, тем тяжелее течение:
- 0 баллов — на коже есть несколько небольших комедонов или папул, которые заметны только при близком рассмотрении;
- 2 балла — на коже есть несколько открытых или 20-30 закрытых комедонов, четверть лица покрыта небольшими папулами — до 6-12 штук;
- 4 балла — почти половина лица покрыта небольшими папулами или комедонами, на коже есть несколько пустул и больших выступающих комедонов;
- 6 баллов — примерно ¾ лица покрыто папулами и/или большими открытыми комедонами, есть множество пустул;
- 8 баллов — поражена почти вся площадь лица, особое внимание на себя обращают большие выступающие пустулы.
После осмотра доктор собирает полный анамнез — историю болезни, и затем назначает лечение.
Дифференциальная диагностика
Иногда комедоны похожи на образования, возникающие при гиперплазии сальных желёз — их доброкачественном увеличении. В этом случае образование представляет собой одну увеличенную сальную железу, дольки которой расположены вокруг сального протока. При надавливании на такое образование содержимое не выделяется.
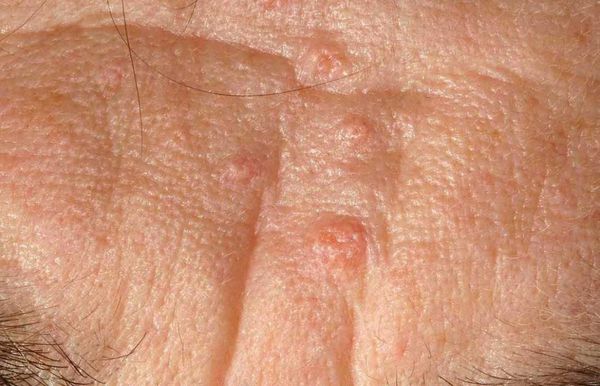
Внешне напоминать комедоны могут плоские бородавки — наросты на поверхности кожи. Эти образования отличаются плоской формой, но при этом слегка выпуклые.
Бородавки и гиперплазия сальных желёз не связаны с образованием комедонов. Для устранения этих патологий используют другие способы коррекции.
Также комедоны нужно отличить от милиумов — эпидермальных или фолликулярных роговых кист. Эти кисты внешне напоминают небольшие узелки белого цвета. Часто они появляются на коже вместе с комедонами, но отношения к ним не имеют [13] .
Лечение комедонов
Основа лечения — индивидуальный подход. Первым делом врач разъясняет пациенту особенность его состояния и причину проявления комедонов. Затем проводит терапию, назначает лечение и корректирует домашний уход.
Вывести пациента из комедональной формы акне в продолжительную ремиссию может только комплексным подход. Он состоит из трёх этапов:
- назначение комедонолитиков;
- аккуратное удаление комедонов;
- нормализация питания.
Комедонолитики — это средства, которые предотвращают закупорку сально-волосяных протоков. Наиболее эффективным является ретинол , или ретиноевая кислота — форма витамина А. Это вещество стимулирует рост клеток, уменьшает сальные железы и объём вырабатываемого себума.
К другим комедонолитикам с доказанной эффективностью относят азелаиновую , салициловую и АНА-кислоту, цинк, серу и резорцин . Они регулируют салоотделение, убивают бактерии, уменьшают покраснение и отёчность кожи [7] .
Лечение стойких и распространённых комедонов проводится с помощью наружных средств, в состав которых входят ретиноиды, бензоилпероксид и азелаиновая кислота. При сочетании комедонов с папулами, пустулами, узлами и кистами доктор назначает изотретиноин для приёма внутрь. Все эти средства должны использоваться строго по показаниям и под наблюдением врача.
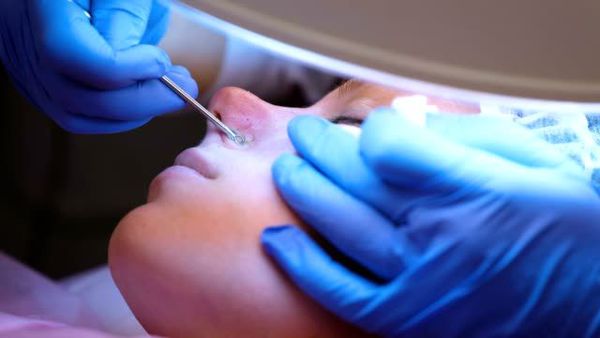
Механическое удаление комедонов выполняется дерматологом. Перед этим врач может назначить гигиеническую чистку лица — химический пилинг. Процедура позволяет избежать осложнений и улучшить текущее состояние кожи.
Нормализация питания направлена на исключение продуктов, которые стимулируют выработку кожного сала. Поэтому людям с жирным типом кожи, склонной к появлению комедонов, рекомендуют ограничить употребление цельномолочных продуктов и продуктов с высоким гликемическим индексом. Это позволит избежать излишней стимуляции сальных желёз.
Особенности домашнего ухода :
- Очищающее средство не должно пениться, содержать спирт и ПАВы — поверхностно-активные вещества. Стоит отдавать предпочтение мягким очищающим гелям или эмульсиям без масел.
- Тоник для дополнительного очищения и увлажнения должен быть мягким. Желательно, чтобы в его состав входил комедонолитик, например салициловая кислота.
- Крем не должен утяжелять кожу, делать её более жирной. Рекомендуется выбирать средство с более жидкой текстурой, без интенсивных жирных компонентов.
- Домашние пилинги и полирующие средства помогут регулярного поддерживать эффект лечения. Концентрация активных компонентов в них должна быть низкой. Жёсткие скрабы могут травмировать кожу, поэтому пользоваться ими не рекомендуется.
- Чтобы усилить действие косметических средств, можно воспользоваться сывороткой с активными компонентами.
- Для дополнительного очищения кожи от избытка жиров можно делать подсушивающие, салорегулирующие маски.
Все средства домашнего ухода должны содержать в себе АНА-кислоты, ретинол, салициловую кислоту, серу или цинк. Конкретную комбинацию ингредиентов назначает врач.
Прогноз. Профилактика
При соблюдении всех рекомендаций и устранении триггерных факторов комедональную форму акне можно устранить за несколько месяцев в зависимости от степени поражения.

Примерно 80-85 % людей страдают акне в той или иной степени, что делает данное дерматологическое заболевание одним из самых распространенных в мире.
ИНТЕРЕСНЫЙ ФАКТ: Проблема акне имеет очень древние корни: еще Гиппократ и Аристотель в своих трудах подробно описывали этот эстетический дефект.
Акне может свидетельствовать о наличии серьезных внутренних патологий. Поэтому выяснить, в чем корень проблем с кожей, крайне важно.
Сориентироваться и подобрать максимально эффективную процедуру поможет консультация врача-дерматокосметолога в Expert Clinics.
Плазмотерапия – процедура, позволяющая решить множество задач по оздоровлению и улучшению внешнего вида кожи.
Процедура отлично помогает избавиться от темных пятен и морщин, а также от акне и различных эстетических дефектов.
Причины прыщей на лице
Ранние проявления акне чаще всего встречаются в подростковом возрасте. С годами их распространенность снижается. Однако процент заболеваемости все равно остается высоким: после 30 лет прыщи наблюдаются у 35% женщин и у 20% мужчин.
· Когда угревая сыпь устойчива к дерматологическому лечению, это дает возможность заподозрить гормональную природу акне .
На это могут повлиять следующие факторы:
- Приближение менструального цикла .
- Начало или завершение приема оральных контрацептивов.
- Беременность и период лактации;
· Гиперандрогения (повышенное содержание мужских половых гормонов). Помимо акне, в таких случаях наблюдается рост или потеря волос по мужскому типу, ожирение, расширение объема плеч, сужение бедер.
Гиперандрогения может стать признаком:
- СПКЯ (синдрома поликистозных яичников), при котором происходит нарушение превращения андрогенов в эстрогены.
- Опухолевых процессов в надпочечниках и яичниках . В этом случае симптомы гиперандрогении появляются внезапно и прогрессируют очень быстро.
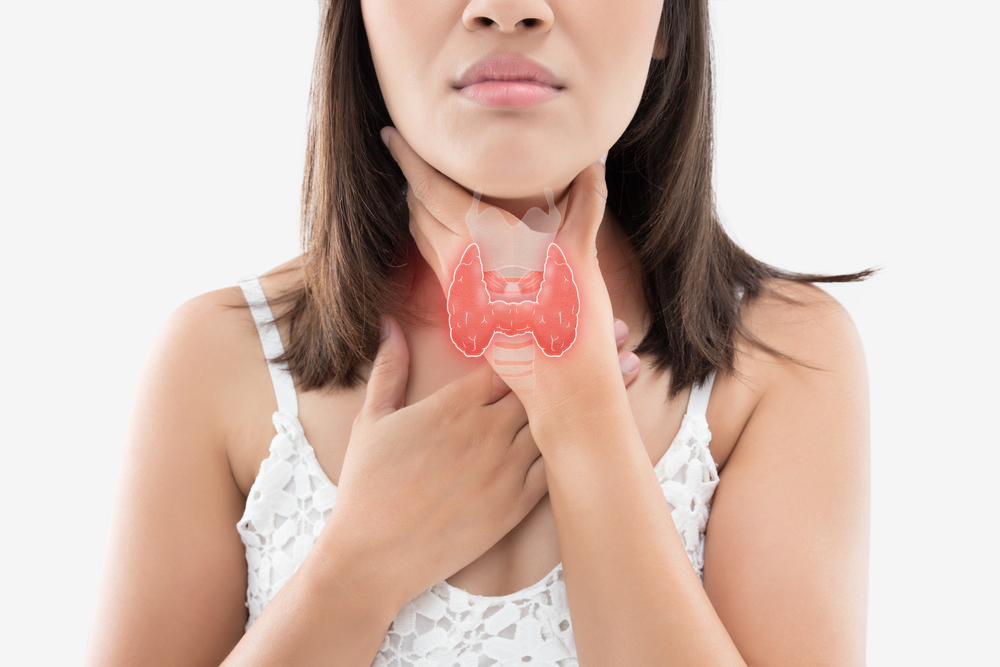
· Дисбаланс гормонов щитовидной железы. При повышенной гормональной активности высок риск появления гипертиреоза. Обменные процессы в организме ускоряются, что не может не сказаться на коже: продуцируется больше себума, поры расширяются, появляются разные виды акне.
· Наследственность . У большинства пациентов с ярко выраженной дерматологической проблемой один или оба родителя имеют в своем анамнезе акне такой же степени.
· Стрессы, депрессия . Выброс в кровь гормона стресса кортизола стимулирует чрезмерную выработку кожного сала. Непосредственно на сами угри стресс не влияет, однако он оказывает разрушительное воздействие на иммунную и гормональную систему.

· Ослабление иммунитета . Когда защитные механизмы организма снижены, то появление даже безобидных микробов может вызвать воспаления на коже.
· Высокая влажность и некоторые косметические средства тоже могут спровоцировать появление прыщей.
· Нарушение работы желудочно-кишечного тракта . Гастрит, дисбактериоз, застой желчи и даже запоры могут привести к гнойным высыпаниям на лице.
· Медикаменты . Доказано, что стероидные гормоны, применяющиеся в лечении многих заболеваний, вызывают появление акне. В этом случае прыщи не заставляют себя ждать уже после нескольких дней приема лекарственных средств.

· Выдавливание. Применяя механическое воздействие и желая побыстрее избавиться от прыщей, мы только вредим себе. При выдавливании инфекция проникает в более глубокие слои кожи и создает благоприятную почву для новых угрей.
· Ультрафиолет. Переизбыток солнечных лучей не только активизирует работу сальных желез, но и пересушивает роговой слой кожи, способствуя увеличению числа прыщей.
«Карта акне» на лице по зонам
«Карта лица» из древней китайской медицины связывает локализацию высыпаний на конкретной части лица со сбоями в работе определенных органов. Эта взаимосвязь, например, может выглядеть так:
· Лоб – желудочно-кишечный тракт. Если угри распространяются около линии роста волос, то страдает желчный пузырь.
· Кожа вокруг глаз – печень.
· Нос – поджелудочная железа.
· Щёки – дыхательная система.
· Подбородок – репродуктивная система.
· Зона вокруг губ “отвечает” за недавние стрессовые ситуации и гормональные изменения.
Конечно, заниматься самолечением по «карте лица» ни в коем случае нельзя. Это лишь результаты некоторых наблюдений, но никак не доказательная медицина. Правильный и точный диагноз вам сможет поставить лишь квалифицированный врач-косметолог.
Способы устранения акне

Чтобы наверняка избавиться от прыщей, необходимо соблюдать несколько основных условий:
1) Профилактика возникновения новых комедонов. Она подразумевает подбор правильного ухода за проблемной кожей лица. Средства должны регулировать гидролипидный баланс, контролировать жирный блеск, мягко очищать и увлажнять. В число активных компонентов входят активированный уголь, белая глина, AHA- и BHA-кислоты, гидролаты растений (шалфей, розмарин, чистотел), салициловая кислота, масло чайного дерева. В ежедневный уход для проблемной кожи также входит очищение гелем или пенкой, тонизирование, увлажняющий крем и средство для точечного нанесения. Кроме того, 1-2 раза в неделю рекомендуется наносить маску.
2) Удаление имеющихся комедонов с помощью разных видов чисток лица (механической, ультразвуковой, вакуумной, атравматичной).
3) Сокращение выделения кожного сала с помощью нормализации внутренней работы организма. Для этой цели применяются гормональные, антибактериальные препараты, группа ретиноидов.
4) Уменьшение рубцевания. Производится методом химического пилинга, мезотерапии, фототерапии, лазеротерапии. Если вы хотите решить проблему акне и возрастных изменений в виде морщин, пигментных пятен, заломов комплексно, то лучшим решением станет нитевое омоложение.
Профилактические меры борьбы с акне

Чтобы кожа оставалась чистой и гладкой как можно дольше, важно следовать простым, но эффективным правилам:
- Следить за состоянием гормонального фона и при наличии отклонений от нормы сразу же обращаться к гинекологу или эндокринологу.
- Раз в полгода сдавать общий и биохимический анализ крови, половые гормоны и гормоны щитовидной железы.
- Раз в год проходить УЗ-диагностику органов малого таза.
- Скорректировать рацион, соблюдая баланс белков, жиров и углеводов. Помочь в этом могут множество мобильных приложений, считающих проценты БЖУ.
- Заниматься умеренными физическими нагрузками и ограждать себя от разрушительного влияния стресса.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для Вашего здоровья!
Прыщи на лице (акне): основные причины
Примерно 80-85 % людей страдают акне в той или иной степени, что делает данное дерматологическое заболевание одним из самых распространенных в мире. ИНТЕРЕСНЫЙ ФАКТ: Проблема акне имеет очень древние корни: еще Гиппократ и Аристотель в своих трудах подробно описывали этот эстетический дефект. Акне может свидетельствовать о наличии серьезных внутренних патологий. Поэтому выяснить, в чем корень проблем с кожей, крайне важно. Услуги Expert Clinics Консультация врача-дерматокосметолога Сориентироваться и подобрать максимально эффективную процедуру поможет консультация врача-дерматокосметолога в Expert Clinics. Консультация врача-дерматокосметолога Плазмотерапия для лица Плазмотерапия – процедура, позволяющая решить множество задач по оздоровлению и улучшению внешнего вида кожи. Плазмотерапия для лица Мезотерапия лица Процедура отлично помогает избавиться от темных пятен и морщин, а также от акне и различных эстетических дефектов. Мезотерапия лица Перезвоните мне Причины прыщей на лице Ранние проявления акне чаще всего встречаются в подростковом возрасте. С годами их распространенность снижается. Однако процент заболеваемости все равно остается высоким: после 30 лет прыщи наблюдаются у 35% женщин и у 20% мужчин. · Когда угревая сыпь устойчива к дерматологическому лечению, это дает возможность заподозрить гормональную природу акне. На это могут повлиять следующие факторы: - Приближение менструального цикла. - Начало или завершение приема оральных контрацептивов. - Беременность и период лактации; - Менопауза. · Гиперандрогения (повышенное содержание мужских половых гормонов). Помимо акне, в таких случаях наблюдается рост или потеря волос по мужскому типу, ожирение, расширение объема плеч, сужение бедер. Гиперандрогения может стать признаком: - СПКЯ (синдрома поликистозных яичников), при котором происходит нарушение превращения андрогенов в эстрогены. - Опухолевых процессов в надпочечниках и яичниках. В этом случае симптомы гиперандрогении появляются внезапно и прогрессируют очень быстро. · Дисбаланс гормонов щитовидной железы. При повышенной гормональной активности высок риск появления гипертиреоза. Обменные процессы в организме ускоряются, что не может не сказаться на коже: продуцируется больше себума, поры расширяются, появляются разные виды акне. · Наследственность. У большинства пациентов с ярко выраженной дерматологической проблемой один или оба родителя имеют в своем анамнезе акне такой же степени. · Стрессы, депрессия. Выброс в кровь гормона стресса кортизола стимулирует чрезмерную выработку кожного сала. Непосредственно на сами угри стресс не влияет, однако он оказывает разрушительное воздействие на иммунную и гормональную систему. · Ослабление иммунитета. Когда защитные механизмы организма снижены, то появление даже безобидных микробов может вызвать воспаления на коже. · Высокая влажность и некоторые косметические средства тоже могут спровоцировать появление прыщей. · Нарушение работы желудочно-кишечного тракта. Гастрит, дисбактериоз, застой желчи и даже запоры могут привести к гнойным высыпаниям на лице. · Медикаменты. Доказано, что стероидные гормоны, применяющиеся в лечении многих заболеваний, вызывают появление акне. В этом случае прыщи не заставляют себя ждать уже после нескольких дней приема лекарственных средств. · Выдавливание. Применяя механическое воздействие и желая побыстрее избавиться от прыщей, мы только вредим себе. При выдавливании инфекция проникает в более глубокие слои кожи и создает благоприятную почву для новых угрей. · Ультрафиолет. Переизбыток солнечных лучей не только активизирует работу сальных желез, но и пересушивает роговой слой кожи, способствуя увеличению числа прыщей. Записаться на консультацию «Карта акне» на лице по зонам «Карта лица» из древней китайской медицины связывает локализацию высыпаний на конкретной части лица со сбоями в работе определенных органов. Эта взаимосвязь, например, может выглядеть так: · Лоб – желудочно-кишечный тракт. Если угри распространяются около линии роста волос, то страдает желчный пузырь. · Переносица – сердце. · Кожа вокруг глаз – печень. · Нос – поджелудочная железа. · Уши – почки. · Щёки – дыхательная система. · Подбородок – репродуктивная система. · Зона вокруг губ “отвечает” за недавние стрессовые ситуации и гормональные изменения. Конечно, заниматься самолечением по «карте лица» ни в коем случае нельзя. Это лишь результаты некоторых наблюдений, но никак не доказательная медицина. Правильный и точный диагноз вам сможет поставить лишь квалифицированный врач-косметолог. Способы устранения акне Чтобы наверняка избавиться от прыщей, необходимо соблюдать несколько основных условий: 1) Профилактика возникновения новых комедонов. Она подразумевает подбор правильного ухода за проблемной кожей лица. Средства должны регулировать гидролипидный баланс, контролировать жирный блеск, мягко очищать и увлажнять. В число активных компонентов входят активированный уголь, белая глина, AHA- и BHA-кислоты, гидролаты растений (шалфей, розмарин, чистотел), салициловая кислота, масло чайного дерева. В ежедневный уход для проблемной кожи также входит очищение гелем или пенкой, тонизирование, увлажняющий крем и средство для точечного нанесения. Кроме того, 1-2 раза в неделю рекомендуется наносить маску. 2) Удаление имеющихся комедонов с помощью разных видов чисток лица (механической, ультразвуковой, вакуумной, атравматичной). 3) Сокращение выделения кожного сала с помощью нормализации внутренней работы организма. Для этой цели применяются гормональные, антибактериальные препараты, группа ретиноидов. 4) Уменьшение рубцевания. Производится методом химического пилинга, мезотерапии, фототерапии, лазеротерапии. Если вы хотите решить проблему акне и возрастных изменений в виде морщин, пигментных пятен, заломов комплексно, то лучшим решением станет нитевое омоложение. Профилактические меры борьбы с акне Чтобы кожа оставалась чистой и гладкой как можно дольше, важно следовать простым, но эффективным правилам: - Следить за состоянием гормонального фона и при наличии отклонений от нормы сразу же обращаться к гинекологу или эндокринологу. - Раз в полгода сдавать общий и биохимический анализ крови, половые гормоны и гормоны щитовидной железы. - Раз в год проходить УЗ-диагностику органов малого таза. - Скорректировать рацион, соблюдая баланс белков, жиров и углеводов. Помочь в этом могут множество мобильных приложений, считающих проценты БЖУ. - Заниматься умеренными физическими нагрузками и ограждать себя от разрушительного влияния стресса. Записаться

Розовые щечки, к сожалению, не всегда являются признаком здоровья. Покраснение лица, папулы, пустулы и даже ухудшение зрения – все это признаки розацеа. Это заболевание до конца не изучено, поэтому многие вопросы остаются без ответа.
Если вовремя не обратить внимание на причины и симптомы, то этот недуг может существенно омрачить вашу жизнь.
Услуги Expert Clinics
Нескорректированные изменения гормонального фона могут стать источником серьезных нарушений в организме.
Комплексная лабораторная диагностика позволит выявить явные и скрытые дефициты, нарушения и предрасположенность к определенным заболеваниям.
Сочетание тромбоцитов, гормонов, белков и витаминов ускоряет обновление и восстановление собственных клеток.
Причины возникновения
Розацеа – это хроническое дерматологическое заболевание, которое проявляется в виде расширения мелких сосудов кожи, покраснения, появления папул и пустул, внешне очень напоминающих акне. Протекает волнообразно с чередованием периодов ремиссий и обострений. Синоним термина розацеа - понятие «розовые угри».
Причины розацеа науке до сих пор непонятны до конца. Известно, что она возникает из-за нарушения моторики в сосудах кожи. Учёные предполагают, что возникновению этому заболевания способствуют такие факторы:
- патологии желудочно-кишечного тракта (гастрит, язва), так как очень часто в анализах заболевших находят бактерию Helicobacter pylori;
- нарушения в работе иммунной системы;
- увеличение количества клещей рода Demodex на коже;
- природные условия (избыточная инсоляция, сильный ветер);
- тяжёлые психологические состояния;
- функциональная недостаточность кровоснабжения.
Чаще всего розацеа появляется у женщин в возрасте 40-55 лет, что связано с периодом менопаузы. Мужчины болеют намного реже, но в более тяжёлых формах.
Симптомы розацеа

К признакам розацеа относятся:
· Стойкое покраснение лица. Сопровождается жжением, покалыванием, чувством стянутости.
· В зоне покраснения утолщается кожа.
· Возникают хаотично расположенные ярко-розовые папулы размером 3-5 мм.
· Появляются «сосудистые звёздочки» (красного и синюшного оттенка).
· Сухость, покраснение, слезоточивость глаз.
· Повышенная чувствительность к наружным лекарственным препаратам.
· Ощущение инородного тела и пелены перед глазами.
Места наиболее частой локализации:
- область вокруг рта;
- конъюктива глаз и век;
Разновидности проблемы

Различают четыре стадии данного заболевания:
1. Эритематозно-телеангиэктатическая.
Под влиянием смены температурных режимов, солнечных лучей, эмоциональных вслесков, употребления горячих и алкогольных напитков возникают кратковременные эпизоды покраснения центральной части лица, которые вскоре исчезают без видимых следов. Часто покраснения сопровождаются ощущением жара. Цвет эритемы варьируется от ярко-розового до синюшно-красного.
2. Папулёзная.
На коже появляются наросты небольших размеров – папулы. Очень часто их локализация начинается с носогубки, крыльев носа, а затем распространяется и по других участкам. Папулы отличаются гладкой, иногда – блестящей поверхностью. Могут появляться как единично, так и группой.
3. Пустулёзная.
При дальнейшем прогрессе заболевания папулы начинают гноиться и превращаются в пустулы – узелки размером 1-5 мм с жидкостью внутри.
4. Инфильтративно-продуктивная.
За счёт прогрессирующей гиперплазии сальных желёз и соединительной ткани появляются опухолевидные разрастания. Чаще всего они затрагивают нос и щёки. Если возникает самостоятельно, и в анамнезе отсутствуют реакции приливов, то специалисты рассматривают её в качестве отдельной стадии – ринофимы (от греч. rhis, rhinos – нос и phyma – шишка).
Помимо основных, существуют и дополнительные стадии, которые могут возникнуть на любом этапе заболевания:
5. Окулярная.
Розацеа вызывает красноту и дискомфорт в глазах, и может способствовать развитию фотофобии, конъюнктивита и снижению остроты зрения.
6. Конглобатная.
В этом случае могут появиться крупные узлы с признаками распространения гнойного процесса и свищи.
Возможные осложнения

Если вовремя не обратиться к специалистам и не получить грамотное, эффективное лечение, то могут возникнуть неприятности в виде:
- гнойно-септических осложнений (в том числе дренирующий синус, когда продолговато-овальное образование возвышается над кожей и гноится);
- серьёзных проблем со зрением;
- больших утолщений кожи, от которых будет очень сложно избавиться;
- искажения черт лица, которые могут повлечь за собой психологические проблемы;
Диагностика розацеа
Таким заболеванием, как розацеа, занимается врач-дерматолог. Диагностика состоит из:
1. Физикального осмотра;
2. Сдачи анализов мочи и крови, в том числе, на маркеры системных заболеваний соединительной ткани;
3. Бакпосева содержимого угрей;
4. Соскоба поражённых участков кожи;
5. Допплерографии (измеряет скорость изменения кровотока. При розацеа он замедляется);
5. УЗИ кожи и внутренних органов, если в этом есть необходимость.
Лечение розовых угрей

Розацеа является хроническим заболеванием, а потому полностью избавиться от неё невозможно. Поэтому главными целями лечебной терапии являются:
- уменьшение выраженности симптоматики;
- минимизация косметических дефектов;
- продление сроков ремиссии;
- достижение приемлемого уровня жизни.
Так как причины розацеа до сих пор не изучены до конца, лечение носит экспериментальный характер. По мере неэффективности некоторые методы отбрасываются, и специалист корректирует программу лечения.
В настоящее время для скорейшей ремиссии применяются следующие медикаментозные комплексы:
· Антибактериальные (если у элементов сыпи инфекционная природа).
· Антигистаминные (для устранения аллергических реакций).
· Антибиотики (при тяжёлых формах розацеа).
· Глюкокортикостероиды (при отсутствии результативности нестероидных препаратов).
· Наружные кремы, обладающие заживляющими, антибактериальными, противоотечными свойствами (метронидазол, азелаиновая кислота, топические ретиноиды).
Физиотерапевтическое лечение включает следующие варианты:
Лазеротерапия. Лазерный луч проникает в дерму на глубину до 2 мм, совершая коагуляцию папул, пустул и расширенных сосудов. Лазеротерапия уничтожает бактерии и микробы, отшелушивает участки ороговения на поверхности кожи. Это способствует более стойкой и длительной ремиссии.
IPL. Высокоинтенсивные вспышки света локально разрушают оксигемоглобин в стенках мелких сосудов. Такая комплексная терапия устраняет покраснения кожи, снижает выраженность воспалительного процесса, способствует гибели патогенных микроорганизмов.
Криотерапия. Это технология охлаждения кожи и тканей. Обладает такими лечебно-оздоровительными свойствами, как удаление инфильтратов, восстановление микроциркуляции и обменных процессов, устранение очагов воспаление и дискомфорта.
Профилактика
Не во всех случаях можно предугадать и предотвратить появления розацеа, однако в силах каждого человека соблюдать простые правила, способные минимизировать риск возникновения заболевания.
- не находиться на открытом солнце без защитных средств;
- защищать открытые участки лица и тела от сильного ветра и мороза;
- ограничить посещение мест с высокими температурами;
- бережно ухаживать за кожей и выбирать средства без спирта, тяжелых масел и других раздражающих компонентов;
- незамедлительно обращаться к врачу, если возникли осложнения после приёма лекарственных средств или косметологических процедур;
- ограничить потребление острой, пряной, солёной пищи.
Розацеа является хроническим заболеванием, поэтому избавиться от него полностью, к сожалению, невозможно. Чтобы добиться длительной ремиссии, важно строго соблюдать рекомендации врача и не заниматься самолечением.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для Вашего здоровья!
Розацеа на лице: симптомы и лечение
Розовые щечки, к сожалению, не всегда являются признаком здоровья. Покраснение лица, папулы, пустулы и даже ухудшение зрения – все это признаки розацеа. Это заболевание до конца не изучено, поэтому многие вопросы остаются без ответа. Если вовремя не обратить внимание на причины и симптомы, то этот недуг может существенно омрачить вашу жизнь. Услуги Expert Clinics Лечение гормональных нарушений Нескорректированные изменения гормонального фона могут стать источником серьезных нарушений в организме. Лечение гормональных нарушений Анализы: комплексная лабораторная диагностика Комплексная лабораторная диагностика позволит выявить явные и скрытые дефициты, нарушения и предрасположенность к определенным заболеваниям. Анализы: комплексная лабораторная диагностика Лазерная терапия Сочетание тромбоцитов, гормонов, белков и витаминов ускоряет обновление и восстановление собственных клеток. Лазерная терапия Перезвоните мне Причины возникновения Розацеа – это хроническое дерматологическое заболевание, которое проявляется в виде расширения мелких сосудов кожи, покраснения, появления папул и пустул, внешне очень напоминающих акне. Протекает волнообразно с чередованием периодов ремиссий и обострений. Синоним термина розацеа - понятие «розовые угри». Причины розацеа науке до сих пор непонятны до конца. Известно, что она возникает из-за нарушения моторики в сосудах кожи. Учёные предполагают, что возникновению этому заболевания способствуют такие факторы: - патологии желудочно-кишечного тракта (гастрит, язва), так как очень часто в анализах заболевших находят бактерию Helicobacter pylori; - гормональный дисбаланс; - генетика; - нарушения в работе иммунной системы; - увеличение количества клещей рода Demodex на коже; - природные условия (избыточная инсоляция, сильный ветер); - тяжёлые психологические состояния; - нарушение лимфообращения; - функциональная недостаточность кровоснабжения. Чаще всего розацеа появляется у женщин в возрасте 40-55 лет, что связано с периодом менопаузы. Мужчины болеют намного реже, но в более тяжёлых формах. Симптомы розацеа К признакам розацеа относятся: · Сухость кожи. · Стойкое покраснение лица. Сопровождается жжением, покалыванием, чувством стянутости. · В зоне покраснения утолщается кожа. · Возникают хаотично расположенные ярко-розовые папулы размером 3-5 мм. · Появляются «сосудистые звёздочки» (красного и синюшного оттенка). · Сухость, покраснение, слезоточивость глаз. · Повышенная чувствительность к наружным лекарственным препаратам. · Отёчность. · Ощущение инородного тела и пелены перед глазами. Места наиболее частой локализации: - лоб; - брови; - нос; - щёки; - скуловые дуги; - подбородок; - область вокруг рта; - ушные раковины; - конъюктива глаз и век; - область декольте. Разновидности проблемы Различают четыре стадии данного заболевания: 1. Эритематозно-телеангиэктатическая. Под влиянием смены температурных режимов, солнечных лучей, эмоциональных вслесков, употребления горячих и алкогольных напитков возникают кратковременные эпизоды покраснения центральной части лица, которые вскоре исчезают без видимых следов. Часто покраснения сопровождаются ощущением жара. Цвет эритемы варьируется от ярко-розового до синюшно-красного. 2. Папулёзная. На коже появляются наросты небольших размеров – папулы. Очень часто их локализация начинается с носогубки, крыльев носа, а затем распространяется и по других участкам. Папулы отличаются гладкой, иногда – блестящей поверхностью. Могут появляться как единично, так и группой. 3. Пустулёзная. При дальнейшем прогрессе заболевания папулы начинают гноиться и превращаются в пустулы – узелки размером 1-5 мм с жидкостью внутри. 4. Инфильтративно-продуктивная. За счёт прогрессирующей гиперплазии сальных желёз и соединительной ткани появляются опухолевидные разрастания. Чаще всего они затрагивают нос и щёки. Если возникает самостоятельно, и в анамнезе отсутствуют реакции приливов, то специалисты рассматривают её в качестве отдельной стадии – ринофимы (от греч. rhis, rhinos – нос и phyma – шишка). Помимо основных, существуют и дополнительные стадии, которые могут возникнуть на любом этапе заболевания: 5. Окулярная. Розацеа вызывает красноту и дискомфорт в глазах, и может способствовать развитию фотофобии, конъюнктивита и снижению остроты зрения. 6. Конглобатная. В этом случае могут появиться крупные узлы с признаками распространения гнойного процесса и свищи. Возможные осложнения Если вовремя не обратиться к специалистам и не получить грамотное, эффективное лечение, то могут возникнуть неприятности в виде: - гнойно-септических осложнений (в том числе дренирующий синус, когда продолговато-овальное образование возвышается над кожей и гноится); - серьёзных проблем со зрением; - больших утолщений кожи, от которых будет очень сложно избавиться; - искажения черт лица, которые могут повлечь за собой психологические проблемы; - вторичной инфекции; - развития абсцессов. Диагностика розацеа Таким заболеванием, как розацеа, занимается врач-дерматолог. Диагностика состоит из: 1. Физикального осмотра; 2. Сдачи анализов мочи и крови, в том числе, на маркеры системных заболеваний соединительной ткани; 3. Бакпосева содержимого угрей; 4. Соскоба поражённых участков кожи; 5. Допплерографии (измеряет скорость изменения кровотока. При розацеа он замедляется); 5. УЗИ кожи и внутренних органов, если в этом есть необходимость. Лечение розовых угрей Розацеа является хроническим заболеванием, а потому полностью избавиться от неё невозможно. Поэтому главными целями лечебной терапии являются: - уменьшение выраженности симптоматики; - минимизация косметических дефектов; - профилактика обострений; - продление сроков ремиссии; - достижение приемлемого уровня жизни. Так как причины розацеа до сих пор не изучены до конца, лечение носит экспериментальный характер. По мере неэффективности некоторые методы отбрасываются, и специалист корректирует программу лечения. В настоящее время для скорейшей ремиссии применяются следующие медикаментозные комплексы: · Антибактериальные (если у элементов сыпи инфекционная природа). · Антигистаминные (для устранения аллергических реакций). · Антибиотики (при тяжёлых формах розацеа). · Противовоспалительные препараты. · Глюкокортикостероиды (при отсутствии результативности нестероидных препаратов). · Наружные кремы, обладающие заживляющими, антибактериальными, противоотечными свойствами (метронидазол, азелаиновая кислота, топические ретиноиды). Физиотерапевтическое лечение включает следующие варианты: Лазеротерапия. Лазерный луч проникает в дерму на глубину до 2 мм, совершая коагуляцию папул, пустул и расширенных сосудов. Лазеротерапия уничтожает бактерии и микробы, отшелушивает участки ороговения на поверхности кожи. Это способствует более стойкой и длительной ремиссии. IPL. Высокоинтенсивные вспышки света локально разрушают оксигемоглобин в стенках мелких сосудов. Такая комплексная терапия устраняет покраснения кожи, снижает выраженность воспалительного процесса, способствует гибели патогенных микроорганизмов. Криотерапия. Это технология охлаждения кожи и тканей. Обладает такими лечебно-оздоровительными свойствами, как удаление инфильтратов, восстановление микроциркуляции и обменных процессов, устранение очагов воспаление и дискомфорта. Профилактика Не во всех случаях можно предугадать и предотвратить появления розацеа, однако в силах каждого человека соблюдать простые правила, способные минимизировать риск возникновения заболевания. Итак, важно: - не находиться на открытом солнце без защитных средств; - защищать открытые участки лица и тела от сильного ветра и мороза; - ограничить посещение мест с высокими температурами; - бережно ухаживать за кожей и выбирать средства без спирта, тяжелых масел и других раздражающих компонентов; - незамедлительно обращаться к врачу, если возникли осложнения после приёма лекарственных средств или косметологических процедур; - ограничить потребление острой, пряной, солёной пищи. Розацеа является хроническим заболеванием, поэтому избавиться от него полностью, к сожалению, невозможно. Чтобы добиться длительной ремиссии, важно строго соблюдать рекомендации врача и не заниматься самолечением. Записаться на консультацию
Сальные железы в разных зонах расположены неравномерно. Больше всего их на лице (подбородке, носу), волосистой части головы, спине. Меньше всего – на тыльной поверхности кистей, и совсем нет – на ладонях и подошвах. Плотность расположения сальных желез на теле составляет 0-120 на 1см 2 , а в себорейных зонах их концентрация значительно выше – 400-900 на 1см 2 . 31 Это объясняет, почему угревая сыпь чаще всего появляется именно на лице и спине. При акне на спине лечение следует начинать с похода к дерматологу.
Причины возникновения акне на спине и плечах
Перед тем как лечить акне на спине, необходимо выяснить причины развития заболевания. Они могут быть эндогенными или экзогенными, то есть провокаторами угревой болезни могут стать как патологические процессы, протекающие внутри организма, так и внешние факторы. К основным можно отнести следующие 48,49 :
- Изменения гормонального фона. Часто встречаются у подростков, женщин в период менопаузы, беременности и перед менструацией.
- Нарушения работы ЖКТ, употребление жирных, сладких, острых продуктов.
- Стрессы, затяжные депрессии, возникающие в том числе на фоне развития угревой болезни и формирующие замкнутый круг.
- Ошибки в гигиене. Спину можно назвать труднодоступной зоной. До некоторых ее участков сложно достать, но если уделять им недостаточно внимания, на них может происходить скопление бактерий, наблюдаться недостаточное отшелушивание клеток.
- Комедогенность компонентов, которые входят в средства по уходу за кожей. Если после геля для душа или мыла стали появляться высыпания, необходимо изучить их состав, возможно в нем окажутся ингредиенты с высоким риском комедогенности.
Лечение при акне на спине назначается, не только исходя из причин возникновения заболевания, но и его формы. Например, кистозные высыпания чаще всего указывают на тяжелую степень угревой болезни, требуют назначения системных препаратов.
Обследование женщин и мужчин с угревой сыпью на спине
Тактика обследования больных с акне выстраивается в зависимости от следующих факторов:
- возраста;
- пола;
- семейного анамнеза;
- наличия гинекологических заболеваний (у женщин);
- длительности угревой болезни;
- степени тяжести заболевания;
- эффективности ранее назначенного лечения;
- общего состояния пациента;
- конституционного статуса;
- наличия правлений прочих дерматозов и т.д.
При появлении акне на спине у женщин лечение включает посещение гинеколога-эндокринолога. Специалист подскажет, какие анализы сдать. Во время обследования врач может назначить исследования для выявления поликистоза, гирсутизма, ановуляторных менструальных циклов, аденомы гипофиза, гиперплазии надпочечников. При резистентности к лечению также могут быть проведены дополнительные исследования яичников и надпочечников для исключения опухолевых болезней.

Виды прыщей* на спине
Американские ученые дали угревой болезни на спине отдельное название – бакне. Формы ее проявления такие же, как и на других зонах 9 :
- Комедоны. Клиническое проявление скопления себума (кожного сала), кератина, остатков косметики и пыли в волосяном фолликуле. Бывают открытые в виде черных точек и закрытые – мелкая светлая сыпь.
- Папулы. Небольшие воспалительные узелки полушаровидной или конической формы диаметром 2-4 мм.
- Пустулы. Полостные элементы сыпи, наполненные гноем. Представляют собой трансформировавшиеся папулы или возникают первично.
- Узлы. Чаще всего они возникают на спине и шее. Их консистенция сначала плотная, затем она становится мягче. Кожа истончается, приобретает сине-розовый оттенок, появляются отверстия, через которые выходит гной. Иногда узлы объединяются в инфильтраты с фистулезными ходами, полостями, наполненными грануляциями.
Вылечить акне раз и навсегда нельзя, но бороться с болезнью и взять ее под контроль можно. Необходимо вовремя обратиться к врачу, так как прогрессируя, заболевание может оставлять после себя шрамы (постакне). Избавиться от них будет непросто, придется прибегать к косметологическим процедурам, которые проводятся лишь в моменты ремиссии акне. Это значит, что необходимо сначала посетить дерматолога, который назначит курс медикаментозной терапии.

Как избавиться от акне на спине?
Средства от акне на спине, лице, в зоне декольте, на предплечьях должны подбираться специалистом. При угревой болезни легкой и средней степени тяжести может быть назначен гель Азелик® 5 . Основное действующее вещество в его составе – азелаиновая кислота 5 . Благодаря ее микронизированной структуре она легко проникает сквозь кожу, оказывая терапевтическое действие 7 . Препарат обладает такими свойствами 5 :
Читайте также:

