От чего появился синяк на яичках у мужчины
Обновлено: 24.04.2024
Повреждение стенок сосудов половых органов из-за защемления, удара, разрыва, воспалительного процесса приводит к тому, что кровь уходит в ткани и скапливается под кожей. Этот процесс сопровождается появлением багровых или лиловых синяков, сильной болью, отеком пораженной области. Небольшое кровоизлияние в мошонку или пенис обычно не требует сложного лечения и проходит через 1-2 недели. Однако даже при появлении небольшого синяка на половых органах следует обратиться к врачу. Узнайте, почему повреждение вен и артерий в этой области особенно опасно и что нужно делать, чтобы снизить риск развития осложнений.
Причины
Основной причиной появления синяков в области паха являются сильные удары. Травму можно получить:
- во время драки,
- на тренировке или соревнованиях,
- при ДТП,
- из-за неосторожного обращения с инструментами и оборудованием, оружием.
Распространенная причина появления синяков и ранок на мошонке – защемление нежной кожи молнией брюк. Чтобы снизить риск повреждения тканей, следует носить защиту во время занятий спортом, соблюдать правила безопасности на работе и в быту.
Сопутствующие симптомы и осложнения
Обширное кровоизлияние в мошонке обычно сопровождается сильной болью, отеком и изменением цвета кожи. Синяк может распространиться на всю паховую область, внутреннюю поверхность бедер.
Повреждение стенок сосудов всегда приводит к нарушениям кровообращения в пораженной области. Травмы области паха могут привести к нарушению кровоснабжения яичек и их придатков, отвечающих за выработку половых гормонов и сперматозоидов. Если не начать лечение на раннем этапе, эти нарушения могут привести к атрофии одного или обоих яичек, снижению фертильности, эректильной дисфункции.
Лечение
Основными методами лечения небольших повреждений являются:
- холодные компрессы – помогают снять отек,
- прием препаратов, нормализующих кровообращение,
- физиотерапия – способствует восстановлению тканей.
При обширном кровоизлиянии может потребоваться операция. В ходе нее врач удалит сгустки крови из тканей.
Метод лечения травмы полового члена и яичек врач всегда выбирает индивидуально. Своевременное обращение к специалисту позволит сохранить фертильность в полном объеме.
Увидев гематому на теле, мы редко обращаемся к врачу. Небольшой синяк в большинстве случаев является следствием удара или ушиба, не требует лечения. Синевато-коричневое или желтое пятно на коже говорит о повреждении кровеносных сосудов под ней. Это пятно – подкожное кровоизлияние, которое обычно не требует лечения, проходит само собой в течение 1-2 недель. Однако следует проконсультироваться с врачом, если Вы обнаружили синяк на мошонке. Узнайте, чем он может быть опасен и что может сказать врач.
Чем опасны травмы половых органов?
Даже незначительные ушибы мошонки и пениса очень опасны, так как могут привести к скрытым повреждениям яичек, их придатков и кавернозных тел. Последствиями таких повреждений могут стать:
- снижение эректильной функции,
- нарушения сперматогенеза и мочеиспускания,
- бесплодие.
Частые микроповреждения тканей пениса повышают риск развития болезни Пейрони – очень опасной патологии, которая может привести к сильному искривлению ствола полового члена и утрате способности заниматься сексом.
Чтобы избежать развития опасных осложнений, не откладывайте визит к врачу, если Вы заметили синее пятно на мошонке. Специалист проведет диагностику, исключит скрытые повреждения тканей, по показаниям – назначит лечение.
Нужно ли лечить гематомы в паху?
Если мужчина обращается к врачу с жалобами на появление синяков на мошонке, специалист в первую очередь направит его на УЗИ яичек и сканирование сосудов половых органов. Эти исследования можно проводить даже после травмы. Единственными противопоказаниями к их проведению являются открытые раны в исследуемой области.
Небольшие синяки в паху и повреждения полового члена обычно не требуют сложного лечения. Врач может рекомендовать местные средства, которые ускорят восстановление тканей и помогут избавиться от подкожного кровоизлияния. Уменьшить боль и отек помогут холодные компрессы, противовоспалительные и обезболивающие средства.
При большой гематоме может потребоваться хирургическое вмешательство. Врач удалит скопившуюся под кожей кровь, чтобы снизить риск развития воспалительного процесса. Своевременно проведенное лечение позволит сохранить мужское здоровье.
Гематомой мошонки называют скопившуюся под ее кожей кровь. Подобные синяки появляются при разрыве кровеносных сосудов. Хотя многие мужчины считают подкожные кровоизлияния не слишком опасными, при их появлении следует обратиться за консультацией к врачу, чтобы исключить скрытые повреждения яичек и их придатков. Травмы паховой области очень опасны для мужчин, могут стать причиной развития бесплодия.
Причины появления
К основным причинам появления синяков в паховой области относятся закрытые и открытые травмы. Подкожное кровоизлияние может быть следствием:
- ушиба,
- защемления тканей,
- пореза,
- укуса.
В паховой области много кровеносных сосудов, поэтому ее травмы часто приводят к их разрыву и кровотечению. Гематомы мошонки обычно очень болезненные, часто сопровождаются сильным отеком тканей. Иногда синяк распространяется на ткани промежности и бедер.
Диагностика и лечение
При появлении синяков на коже половых органов в первую очередь необходимо исключить скрытые повреждения яичек и их придатков. Для этого врач проводит ультразвуковое сканирование.
Небольшие гематомы и травмы, не затронувшие яички, обычно не требуют сложного лечения. Врач может рекомендовать регулярные холодные компрессы, использование мазей и других местных средств, ускоряющих регенерацию тканей и нормализующих кровообращение в пораженной зоне.
Если синяк имеет большие размеры, ткани сильно отекли, кожа над яичками разгладилась и изменила цвет, может потребоваться операция. Хирург вскроет гематому, удалит сгустки крови и ушьет рану. Иногда вместо операции делают пункцию. Малоинвазивная процедура позволяет удалить скопившуюся под кожей кровь без повреждения здоровых тканей. После хирургического лечения врач может назначить мужчине антибиотики и противовоспалительные средства, которые позволят предотвратить присоединение инфекции и развитие других осложнений.
Куда обратиться за помощью?
Большой опыт лечения травм полового члена и мошонки имеют специалисты нашей клиники. Наши врачи проводят различные операции на мужских половых органах, разрабатывают программы консервативного лечения мужских заболеваний. Чтобы записаться на консультацию, заполните форму на сайте или позвоните по указанному телефону.
Травмы органов мошонки - повреждение яичек, придатков яичек, семенных канатиков, вызванное воздействием различных травмирующих факторов. Травмы органов мошонки сопровождаются резкой болью, болевым шоком, образованием гематомы и отека мошонки, иногда - открытыми ранами, выпадением яичка, разрывом и отрывом мошонки. Диагностика травм мошонки и ее органов проводится с помощью УЗИ, диафаноскопии, МРТ, ревизии органов мошонки. В зависимости от вида травмы лечение повреждений органов мошонки может включать удаление гематомы, остановку кровотечения, противошоковую терапию, резекцию яичка, орхиэктомию или эпидидимэктомию, сшивание семявыносящего протока и др.
Общие сведения
Травмы органов мошонки – анатомические или функциональные повреждения мужских половых органов, расположенных в мошонке, возникающие при воздействии внешних механических, химических, температурных, электрических и прочих факторов. В структуре повреждений мочеполовой системы травмы органов мошонки занимают около 25%. Среди пострадавших 80% составляют пациенты молодого и среднего возраста. В урологии и андрологии травмы органов мошонки часто сочетаются с травмами полового члена. Учитывая высокую распространенность травм органов мошонки среди мужчин репродуктивного возраста, вопросы оказания качественной медицинской помощи имеют большое медико-социальное значение.
Классификация травм органов мошонки
По характеру повреждения (наличию нарушения целостности кожи) различают закрытые (тупые, подкожные) и открытые травмы. Обе группы травм могут протекать без повреждения органов мошонки или с их заинтересованностью (повреждением яичка, придатка, семенного канатика). К закрытым травмам относятся ушиб и ущемление мошонки. В мирное время закрытые повреждения мошонки встречаются в 6-8 раз чаще, чем открытые.
По этиологии открытые травмы органов мошонки могут быть колотыми, резаными, укушенными, огнестрельными (слепыми или сквозными, пулевыми или осколочными, с наличием или без инородного тела в мошонке) и пр. Особо тяжелый вид открытого повреждения представляет травматическая ампутация мошонки. По наличию или отсутствию сочетания с травмами других органов повреждения мошонки могут быть изолированными либо сочетанными. Чаще всего травмы органов мошонки сочетаются с ранениями уретры, мочевого пузыря, прямой кишки, костей таза, мягких тканей бедер, что требует привлечения к их лечению не только урологов, но также проктологов и травматологов.

Причины травм органов мошонки
На долю тупых травм органов мошонки приходится почти 80% всех случаев повреждений данной анатомической области. Непосредственными причинами закрытых повреждений мошонки и ее органов выступают избиение, ДТП, травмы в быту или на производстве, при занятиях спортом (единоборствами, велоспортом, конным спортом и др.). Чаще всего закрытые травмы являются следствием прямого удара по мошонке. Повреждающим фактором может выступать сдавление мошонки при сексуальных контактах, завалах в шахтах, при авариях, землетрясениях и других катастрофах. Хронические травмы органов мошонки, связанные с вибрацией, тряской, перегреванием, могут привести к нарушению сперматогенеза (олигоспермии, астенозооспермии, азооспермии).
Термические травмы органов мошонки могут включать ожоги кипятком, паром, горячими предметами, химическими веществами, отморожения. Ножевые и огнестрельные ранения, приводящие к открытой травме органов мошонки, встречаются в 5% случаев. Укушенная травма может быть нанесена как животным, так и сексуальным партнером.
Симптомы травм органов мошонки
Закрытые травмы мошонки
При закрытых травмах органы мошонки могут оставаться интактными или повреждаться в той или иной степени. Среди повреждений встречаются ушибы, вывих и разрыв яичка и придатка, травмы семенного канатика.
Рыхлость соединительной ткани и обильная васкуляризация мошонки способствуют тому, что закрытые травмы практически во всех случаях протекают с образованием гематом. Кровоизлияния в мошонку могут иметь поверхностный характер либо сопровождаться массивной геморрагической инфильтрацией, распространяющейся на ткани полового члена, промежности, передней стенки живота, внутренней поверхности бедер. Вследствие кровоподтека мошонка приобретает багрово-синий, иногда сине-черный цвет, значительно увеличивается в размерах на стороне повреждения.
Закрытые травмы органов мошонки (в особенности яичка и придатка) характеризуются острой интенсивной болью, нередко – явлениями болевого шока. При разрыве оболочек яичка возникает интравагинальное кровоизлияние – гематоцеле; мошонка напряжена, яичко не пальпируется. При дислокации (вывихе яичка) может произойти его перекрут в области семенного канатика или смещение (ложный крипторхизм). Вывих яичка может быть паховым, лобковым, промежностным, абдоминальным. Закрытые травмы семенного канатика встречаются редко, поскольку данное анатомическое образование хорошо защищено. Обычно при повреждениях происходит ушиб семенного канатика, сдавление гематомой больших размеров.
Вследствие повреждений органов мошонки может развиться посттравматический орхит и эпидидимит, флегмона и гангрена мошонки, атрофия паренхимы яичка и бесплодие. Травмы органов мошонки в значительной мере повышают риск развития рака яичка.
Открытые травмы мошонки
Открытые повреждения мошонки практически во всех случаях сопровождаются травматическим шоком. Характерен выраженный болевой синдром, кровотечение (как наружное, так и внутреннее). При ранениях семенного канатика кровотечение из раны может быть весьма опасным. Пострадавший может находиться в состоянии коллапса или обморока. Объективно определяется адинамия, бледность и влажность кожных покровов, слабый частый пульс, артериальная гипотония. Вследствие отека и имбибиции рыхлой ткани кровью мошонка увеличивается в размерах.
При зияющих ранах мошонки может наблюдаться выпадение яичка. Открытые повреждения мошонки могут приводить к ранениям белочной оболочки яичка, отрыву части яичка, его раздроблению, полному отрыву, повреждению придатка. Травматическая ампутация мошонки протекает с явлениями травматического шока, выраженной кровопотерей. В области промежности имеется рана с остатками кожи мошонки, кровоточащими сосудами семенного канатика.
Диагностика травм органов мошонки
Травматическое повреждение органов мошонки не должно оставаться без внимания уролога, андролога, хирурга, травматолога, поскольку от полноты диагностики и оказания медицинской помощи зависит репродуктивное и общее здоровье мужчины. Предварительный вид травмы и степень повреждения устанавливается на основании жалоб, анамнеза, осмотра и пальпации мошонки.
Методом первичного инструментального обследования выступает УЗИ органов мошонки, позволяющее диагностировать гематоцеле, сотрясение или разрыв яичка, наличие инородного тела в тканях мошонки. УЗДГ сосудов мошонки позволяет оценить перфузию яичка и обнаружить сосудистые повреждения. Для распознавания характера закрытых травм информативная МРТ. Интравагинальную гематому необходимо отличать от водянки оболочек яичка (гидроцеле). Поскольку пункция оболочек яичка при травмах крайне нежелательна, с дифференциальной целью целесообразно использовать диафаноскопию мошонки.
Лечение травм органов мошонки
Лечение травм мошонки может носить консервативный или оперативный характер. При неосложненных повреждениях мошонки проводится симптоматическая терапия (противовоспалительные, антибактериальные, обезболивающие, гемостатические средства). В первые часы после получения травмы показано местное охлаждение мошонки, иммобилизация путем наложения давящей повязки или суспензория. Через 3-4 суток для скорейшего рассасывания подкожных кровоизлияний назначаются тепловые физиопроцедуры: соллюкс, УВЧ, парафинотерапия.
При вывихе осуществляется закрытая мануальная или хирургическая репозиция яичка, которая при необходимости дополняется подкожной орхипексией. При наличии обширных и глубоких посттравматических гематом осуществляется их дренирование. Открытая ревизия органов мошонки позволяет удалить нежизнеспособные ткани, ушить разрывы, произвести резекцию яичка, по показаниям – выполнить орхиэктомию или эпидидимэктомию, осуществить низведение яичка в мошонку.
Открытые повреждения требуют выполнения ПХО ран мошонки, вскрытия оболочек яичка, удаления гематомы, остановки кровотечения; проведения ревизии яичка, придатка и семенного канатика. В зависимости от выявленного повреждения может проводиться восстановление целостности или перевязка семявыносящего протока, удаление яичка или придатка. При отрыве мошонки с сохранением яичек, висящих на семенных канатиках, их погружают в специально сформированные «карманы» под кожей бедра, а через несколько недель переносят в формируемую из кожного лоскута мошонку. Пациентам с травматической ампутацией яичек показана трансплантация яичка или имплантация искусственного яичка. При укушенных ранах больным вводится вакцина от бешенства; при других открытых повреждениях – противостолбнячная и противогангренозная сыворотка.
Прогноз и профилактика травм органов мошонки
Основная опасность травм органов мошонки заключается в полном нарушении половой и репродуктивной функции, приводящем к тяжелому переживанию мужчиной своего состояния. Неблагоприятному прогнозу способствуют массивные повреждения органов мошонки, позднее обращение за медицинской помощью, не позволяющие выполнить органосохраняющие операции, посттравматические осложнения. Профилактика травм органов мошонки требует соблюдения осторожности в быту и на производстве, защиты промежности при занятиях спортом и т. д. Пациенты, перенесшие травму мошонки, должны находиться под динамическим наблюдением уролога-андролога для своевременного выявления отклонений в функционировании мочеполовой системы.
Ангиокератома Фордайса — это частный случай сосудистого дерматоза с наиболее частой локализацией на коже мошонки. Новообразования единичные или множественные, напоминают небольшие темные узелки фиолетового или красноватого оттенка с чешуйчатой поверхностью. Патология бессимптомна, но может присутствовать зуд или болезненность, усиливающиеся после полового контакта или раздражения. Диагноз подтверждают жалобы, анамнез, осмотр (включая дерматоскопию) и результаты биопсии. Специфического лечения нет, при кровоточивости и частом инфицировании возможно хирургическое удаление.
МКБ-10
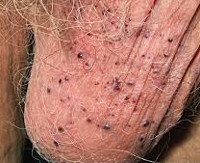
Общие сведения
В 1896 году Джон Эддисон Фордайс, американский дерматолог, впервые описал ангиокератомы на мошонке у 60-летнего мужчины с сопутствующим варикоцеле. Термин «ангиокератома» имеет греческое происхождение и обозначает «ороговевающая сосудистая опухоль», хотя образование не является истинной опухолью. По сути — это сосудистый дерматоз с расширенными капиллярами у поверхности кожи и гиперкератозом. Образование является доброкачественным, не имеет тенденции к малигнизации. Точная распространенность неизвестна, у женщин патология регистрируется реже. Вероятность образования ангиокератомы повышается с возрастом: от 0,6% в 16-20 лет до 16,6 % в 70 лет и старше.

Причины
Причины образования сосудистых образований дискутабельны. Внешние проявления обусловлены эктазией (расширением) мелких поверхностных сосудов, что придает узелкам цвет, и гиперкератозом (шелушением) вышележащего эпидермиса. Отмечено, что вероятность появления патологии тесно связана со снижением тонуса сосудов и местным повышением венозного давления, причинами которых могут являться следующие состояния:
- Заболевания органов малого таза. К их числу относятся варикозное расширение вен семенных канатиков и гидроцеле у мужчин, варикоз вульвы у женщин, паховая грыжа, опухоли мочеполовой системы (рак простаты, мочевого пузыря, придатков яичка). Возникновению и усугублению локальной венозной гипертензии также способствуют избыточный вес, запоры, натуживание при мочеиспускании, ВЗОМТ, надсадный кашель.
- Травматизация гениталий. Затруднять венозный отток способны случайные повреждения мочеполовых органов, включая ятрогенные травмы и операции на половом члене или мошонке. Неблагоприятное влияние может оказывать переохлаждение, лучевая терапия по поводу опухолей малого таза в анамнезе.
- Эндокринно-метаболические нарушения. Прослеживается четкая взаимосвязь между гормональными изменениями и развитием ангиокератом мошонки. Пубертатный период, андропауза, гормонотерапия, обменные нарушения, несбалансированное питание, курение являются риск-факторами, повышающими вероятность появление сосудистых образований.
Патогенез
Предполагают, что патогенез связан с дегенеративными изменениями гладкомышечных волокон мясистой оболочки и эластических волокон кожи мошонки, обусловленными старением. Дистрофические процессы в мягких тканях способствуют утрате тонуса сосудистой стенки и расширению кровеносных сосудов. Длительно существующее повышенное давление (локализованная венозная гипертензия) еще более усугубляет повреждение стенок сосочковых капилляров, их дилатацию и деформацию. В андрологии имеются данные о регрессе ангиокератомы мошонки после устранения варикоцеле. Однако роль сопутствующей местной венозной гипертензии остается неопределенной и требует дальнейшего изучения.
Симптомы ангиокератомы Фордайса
Патология представлена множественными или единичными сосудистыми узелками темно-красного или глубокого фиолетового цвета, напоминающими россыпь бисера. Изначально появляются небольшие яркие красноватые папулы по типу точечной сыпи. Большинство пациентов не обращают на них внимания, так как других клинических проявлений нет. Диаметр элементов вариативен: от 2 до 5 мм. Типичная локализация — кожа мошонки, полового члена, иногда — внутренняя поверхность бедер, низ живота. Значительно реже ангиокератомы Фордайса встречаются у женщин пожилого возраста в области вульвы, клитора или больших половых губ.
Плотность новообразований и интенсивность шелушения зависят от длительности существования сосудистого дерматоза и возраста пациента: свежие высыпания красные, мягкие на ощупь, с блестящей поверхностью, а застарелые — от темно-синего до черно-фиолетого цвета, грубые, плотные, с множественными чешуйками, они встречаются чаще у пожилых мужчин. Сопутствующее покраснение кожи наблюдается у 50% пациентов даже при бессимптомном течении дерматоза. В некоторых случаях имеется тенденция к разрастанию патологических очагов за счет слияния телеангиэктазий, иногда ангиокератомы занимают всю поверхность кожи мошонки. Лимфатические узлы не увеличены, выделений из уретры нет. Часто единственный повод для обращения к врачу — ложные подозрения на венерическое заболевание или на онкологический процесс.
Осложнения
При раздражении, сжатии, сексуальном контакте папулы могут кровоточить, однако массивное кровотечение для ангиокератом мошонки не характерно. Несоблюдение правил интимной гигиены, ослабление работы иммунной системы, постоянное расчесывание зудящих элементов приводят к вторичному инфицированию. Некоторые авторы относят психологический дискомфорт к осложнениям ангиокератом половых органов.
Диагностика
Первичную диагностику проводят на основании жалоб и данных осмотра. Пациенты с симптомами ангиокератомы Фордайса в области мошонки или полового члена часто обращаются к урологу или андрологу. Это не совсем правильно, поскольку тактику ведения при сосудистом дерматозе определяет врач-дерматовенеролог, в сомнительных случаях (подозрение на малигнизацию) больного направляют на консультацию к дерматоонкологу. Диагностический алгоритм включает выполнение:
- Дерматоскопии. Чтобы отличить сосудистое поражение от меланоцитарного образования (меланомы) или другой злокачественной опухоли, выполняется дерматоскопия. Ангиокератома характеризуется большими, хорошо разграниченными округло-овальными лакунами красно-черного цвета. Ткань в промежутках между ними имеет бледно-красный, розовый, фиолетовый или голубоватый оттенок. О поверхностном гиперкератозе свидетельствует бело-голубая вуаль.
- Морфологической верификации. Биопсию с гистологическим исследованием выполняют для окончательной верификации диагноза. Под микроскопом при окрашивании препарата гемотоксилином и эозином виден умеренный гиперкератоз, акантоз с гиперплазией эпидермиса, многочисленные расширенные перегруженные капилляры с элементами тромбоза, реканализация (образование дополнительных коллатералей сосудов).
Существует ряд патологий, которые имитируют сосудистый дерматоз. Для дифференциальной диагностики значимы синдром Фабри, гемангиома, инфицированная остроконечная кондилома, пиогенная гранулема, меланоцитарные невусы. Ангиокератома Фордайса может напоминать меланому кожи, что обуславливается пигментацией на фоне внутриэпидермальных кровоизлияний и тромбоза, плоскоклеточный рак полового члена или кератоакантому. Опухолеподобный кератоз (синоним кератоакантомы) иногда имеет тенденцию к озлокачествлению, поэтому все непонятные новообразования, даже при кажущейся безобидности, необходимо показать врачу. Для установления окончательного диагноза могут потребоваться консультации онколога, генетика (для исключения синдрома Фабри), уролога.
Лечение ангиокератомы Фордайса
При отсутствии жалоб и уверенности в доброкачественном течении каких-либо активных действий предпринимать не нужно. Этиотропная терапия отсутствует, так как причины образования ангиокератомы до настоящего времени не выяснены. При кровоточивости, воспалении, зуде или озабоченности пациента косметическим дефектом доступны несколько видов хирургической помощи:
- Хирургическое иссечение. Возможно при единичных ангиокератомах, при большой площади травмированной поверхности есть риск рецидива. Широкое иссечение в пределах здоровой ткани – операция выбора при подозрении на злокачественный процесс. В обязательном порядке кусочек материала отправляют для морфологического исследования.
- Криотерапия. Способ подразумевает разрушение новообразований с помощью жидкого азота. Криодеструкция подходит для деструкции множественных элементов. К недостаткам относят участки гипопигментации и образование рубцов после вмешательства. Лечение жидким азотом проводят под местной анестезией, болезненные ощущения после процедуры могут сохраняться несколько суток.
- Электроэксцизия. Точечное воздействие электрического тока различной частоты применяют для удаления мелких образований. Узелок нагревается за счет тепловой энергии, что приводит к свертыванию белков. Если элементов не слишком много, достаточно одного сеанса электрокоагуляции. После процедуры остается небольшой ожог, который заживает в течение нескольких дней. Кровотечения нет, так как происходит «запаивание» сосудов.
- Лазерная деструкция. Лазерное удаление ангиокератомы Фордайса — один из современных и малоинвазивных способов. Из-за точности наведения луча не страдают близлежащие ткани. После лазеротерапии остается едва заметный шрам, болевые ощущения выражены незначительно, рецидивы возникают редко. Не требуется длительная реабилитация, а само лазерное воздействие предотвращает активацию микробной флоры. Быстрая регенерация тканей и восстановление микроциркуляции крови (что важно для предотвращения повторного образования ангиокератом) позволяют рекомендовать лазерную деструкцию как способ выбора.
Прогноз и профилактика
При подтвержденной доброкачественности прогноз для жизни благоприятный. Специальных профилактических мероприятий не разработано, но специалисты рекомендуют своевременно проходить профилактический осмотр. Ангиокератомы не несут вреда, исключена вероятность заражения партнера. Опасность может заключаться в ошибочном нераспознавании меланомы кожи, которая, являясь агрессивной злокачественной опухолью, быстро метастазирует. Прогрессирование онкологического процесса в отсутствие лечения приводит к фатальным последствиям. Мужчинам с заболеваниями, нарушающими нормальный акт мочеиспускания, необходима адекватная терапия, так как натуживание провоцирует локальную венозную гипертензию.
1. Ангиокератома Фордайса в клинической практике/ Дубенкский В.В., Дубенский Вл.В., Григорьева Г.Н.// Вестник дерматологии и венерологии. - 2008 - №3.
2. Ангиокератомы Фордайса/ Халдин А.А., Быханова О.Н., Исаева Д.Р., Воропай Ю.А.// Клиническая дерматология и венерология. - 2016 - №3.
3. Ангиокератомы вульвы (Фордайса). Результат лазерной коагуляции/ Корюкина Е.Б. Павлова И.Ю. - 2017.
Читайте также:

