От чего повреждается кожа
Обновлено: 18.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Утолщение кожи: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Гиперкератоз – это аномальное утолщение верхнего слоя кожи (эпидермиса) в результате избыточной инсоляции, воздействия химических веществ, частого трения или давления. Кроме того, гиперкератоз может возникать на фоне некоторых заболеваний.
Утолщение кожи происходит в роговом слое эпидермиса, который является конечной точкой процесса дифференцировки кератиноцитов - клеток, содержащих белок кератин. Именно в роговом слое кератиноциты теряют воду и ядро и превращаются в чешуйки рогового слоя – корнеоциты.
При гиперкератозе происходит ускоренная дифференцировка кератиноцитов, а физиологическое слущивание роговых чешуек с поверхности кожи, наоборот, замедляется.
Разновидности гиперкератоза
В зависимости от происхождения выделяют приобретенный и наследственный гиперкератоз.
По клиническим проявлениям.
- Мозоли – часто встречающаяся разновидность гиперкератоза. Различают несколько видов мозолей, но все они появляются вследствие утолщения кожи в местах, наиболее подверженных механическому воздействию. Причем такое изменение кожи может быть связано как с усиленными физическими нагрузками, так и с различными хроническими заболеваниями, что характерно для пожилых пациентов.
- Роговая (тилотическая) экзема проявляется гиперкератозом ладоней и подошв.
- Псориаз - аутоиммунное воспалительное заболевание, при котором на коже формируются гиперкератотические чешуйчатые бляшки.
- Актинический кератоз обычно представлен небольшими красноватыми чешуйчатыми выпуклостями, которые появляются после избыточной инсоляции. Актинический кератоз – серьезное состояние с высокой вероятностью озлокачествления и требует обязательной консультации врача.
- Себорейный кератоз характеризуется маленькими коричневыми или черными пятнами, обычно локализующимися на лице, шее, плечах и спине. Это одно из наиболее распространенных доброкачественных новообразований кожи у взрослых.
- Фолликулярный гиперкератоз («гусиная кожа») характеризуется закупоркой устьев фолликулов ороговевшими клетками эпидермиса.
- Эпидермолитический гиперкератоз - редкое наследственное заболевание, которое проявляется сразу при рождении. Новорожденные имеют красноватую кожу, иногда покрытую небольшими волдырями.
Гиперкератоз кожи может возникнуть у людей, которые пренебрегают регулярными процедурами по уходу за кожей, в результате чего отмершие клетки рогового слоя скапливают и формируют кератомы – доброкачественные новообразования.
Наша кожа постоянно подвергается воздействию неблагоприятных внешних факторов, таких как хлорированная вода и моющие средства, УФ-излучение. В результате повреждается защитный липидный слой кожи, и влага начинает интенсивно испаряться с ее поверхности, а корнеоциты теряют способность к физиологическому слущиванию.
При сахарном диабете гиперкератоз становится следствием нарушения обмена веществ и ухудшения микроциркуляции кожи.
Ношение тесной или неудобной обуви, особенно при плоскостопии, врожденных патологиях стоп, ожирении, может стать причиной утолщение кожи на стопах.
Развитию гиперкератоза шейки матки (лейкоплакии) способствует вирус папилломы человека.
Причиной гиперкератоза может стать хроническое грибковое поражение, а также опоясывающий лишай.
Считается, что симптомы утолщения и сухости кожи могут быть вызваны дефицитом витаминов А, Е, D и С.
Гиперкератоз нередко становится следствием недостатка гормона эстрогена у женщин в период менопаузы.
Заболевания и состояния, при которых развивается гиперкератоз
- Сахарный диабет.
- Ожирение.
- Плоскостопие.
- Ихтиоз.
- Псориаз.
- Экзема.
- Менопауза.
- Грибковое поражение кожи.
- Опоясывающий лишай.
- Эритродермия.
- Атопический дерматит.
- Себорейный кератоз.
Чаще всего за первой консультацией по поводу утолщения кожи обращаются к врачу-дерматологу. После тщательного осмотра, сбора жалоб, выяснения медицинской и семейной истории пациента, проведения лабораторных и инструментальных исследований может потребоваться консультация врача-эндокринолога , врача-онколога , врача-инфекциониста.
Диагностика и обследования при утолщении кожи
Тщательный сбор анамнеза с учетом всех жалоб пациента, осмотр и проведение дополнительных методов диагностики помогут установить причину гиперкератоза.
-
Клинический анализ крови с развернутой лейкоцитарной формулой для выявления воспалительных процессов в организме.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Жжение кожи встречается при ожогах, аллергических поражениях, дерматозах вирусной, бактериальной или грибковой природы. Симптом наблюдается при хронических дерматологических проблемах: псориазе, экземе. Изредка жжение развивается как компонент клинической картины сенестопатии. Для диагностики этиологического фактора проводится дерматоскопия и осмотр под лампой Вуда, микроскопия соскоба кожи, гистологическое исследование. Купировать жжение помогают наружные средства с охлаждающим действием. Комплексное лечение включает местные и системные препараты, физиотерапевтические методы.
Причины
Физиологические факторы
Жжение обычно возникает у людей с чувствительной кожей даже при отсутствии патологического фактора. Неприятный симптом провоцируется ношением колючей одежды или вещей из синтетических материалов. Женщины могут ощущать жжение лица после нанесения уходовой или декоративной косметики, даже если эти продукты не вызывают аллергию. Типичная причина покалывающих и жгучих ощущений кожи ног — усталость после длительной ходьбы.
Ожоги
Чаще всего симптоматика обусловлена воздействием высокой температуры или солнечного излучения. Любой ожог сопровождается сильным жжением кожи, которое начинается ещё во время действия повреждающего фактора и сохраняется от нескольких дней до нескольких недель. Кожные покровы выглядят розовыми или ярко-красными по цвету, при более глубоком поражении формируются пузыри, наполненные прозрачным или мутным содержимым.
Жжение беспокоит человека постоянно. Симптом становится более ощутимым при прикосновении к пораженному участку, нанесении лекарственных мазей и спреев. Дискомфорт резко усугубляется, если зона ожога попадает под теплую или горячую воду (например, при купании). По мере заживления жжение стихает, сменяется периодическим покалыванием и зудом кожных покровов.
Для химических и электрических ожогов характерно глубокое проникновение повреждающего агента — вплоть до гиподермы, мышц и подлежащих тканей. При таких травмах жжение отходит на второй план, поскольку основной жалобой являются нестерпимые боли в участке разрушенного эпидермиса и дермы. Жгучие ощущения в коже возникают непосредственно в момент повреждения, когда еще не произошла массивная деструкция тканей.

Аллергия
Реакция кожной гиперчувствительности — вторая по распространенности причина жжения кожи. Симптом определяется у предрасположенных людей при контакте с аллергенами: пыльцой растений, косметикой, шерстью животных, продуктами питания. Аллергическое жжение сочетается с крапивницей, зудящими высыпаниями на коже в виде папул и везикул. Часто присоединяется слезотечение, чихание, выделение прозрачной слизи из носа.
Жжение может быть одним из компонентов сезонной аллергии (поллиноза). Иногда этот симптом становится предвестником приступа бронхиальной астмы: в таком случае неприятные проявления локализованы на ограниченном участке, сопровождаются наличием красных пятен на кожных покровах. Зачастую жгучие ощущения сопутствуют псевдоаллергии на фоне приема гистаминолибераторов (шоколада, цитрусовых, клубники).
Контактный дерматит
Жжение кожи типично для острой эритематозной формы контактного дерматита, спровоцированной воздействием раздражителя. Пациент испытывает болезненные и жгучие ощущения, покалывание, зуд в пораженном участке. Кожный покров приобретает ярко-красный оттенок. При буллезном варианте болезни жжение дополняется образованием пузырей, наполненных прозрачной жидкостью. Незначительная выраженность симптома встречается при хронической форме дерматита.
Псориаз
Умеренный зуд и жжение кожных покровов развиваются при экссудативной форме заболевания, которая проявляется образованием чешуек и выраженным мокнутием. Жгучие ощущение в пораженных участках беспокоят при обострении псориаза. Симптоматика усиливается при расчесывании поврежденной кожи, купании. Как правило, экссудативный процесс выявляется у страдающих эндокринными патологиями (сахарным диабетом, гипотиреозом).
Герпес
Мучительные симптомы при внешне неповрежденных кожных покровах характерны для опоясывающего герпеса. Пациенты жалуются, что кожу постоянно жжет, чтобы уменьшить дискомфорт, ее хочется почесать. Неприятные ощущения возникают внезапно, длятся 12-24 часа, затем на этом месте формируются специфические пузырьковые высыпания. При этом сильные жгучие боли сохраняются до выздоровления, и могут беспокоить человека длительное время после исчезновения сыпи.
При простом герпесе жжение кожи выражено не так интенсивно. Симптоматика развивается одновременно с появлением пузырьков, заполненных прозрачным экссудатом. Больные отмечают зуд, неприятное покалывание в пораженной области. Болезненность выражена умеренно, в отличие от опоясывающего лишая. Жжение прекращается, когда элементы сыпи заживают и исчезают.
Кожные инфекции
Жжение — один из основных симптомов бактериального (импетиго, рожистое воспаление), вирусного (контагиозный моллюск, ВПЧ) или грибкового (дерматофития, рубромикоз) поражения кожи. С учетом этиологии заболевания жгучим ощущениям сопутствуют различные локальные симптомы: везикулезные и пустулезные высыпания, шелушение, лихенификация.
Сенестопатии
Осложнения фармакотерапии
Жжение кожного покрова появляется при лекарственном дерматите. Неприятные симптомы развиваются как при нанесении препаратов наружно (мази, гели), так и при пероральном или парентеральном методе введения медикаментов. На коже образуются участки высыпаний либо мокнутия, которые сопровождаются неприятными жгучими ощущениями. При каждом последующем применении аллергенных лекарств зона поражения увеличивается.
Редкие причины
- Врожденные заболевания: болезнь Хартнупа, порфирия.
- Поражение соединительной ткани: склеродермия, системная красная волчанка, болезнь Шульмана.
- Сосудистые нарушения: купероз, розацеа, облитерирующий атеросклероз.
- Злокачественные новообразования: плоскоклеточный рак кожи, базалиома, меланома.
Диагностика
Выяснением причины симптома занимается специалист в сфере дерматологии, при необходимости к обследованию подключают врачей другого профиля. Дерматолог проводит визуальный осмотр участков кожи, где больной ощущает жжение, после чего забирает материал для лабораторных анализов. Диагностический поиск включает следующие методы исследования:
- Дерматоскопия. Под микроскопом врач рассматривает структуры кожного покрова, выявляет начальные стадии патологических изменений. Это простой и неинвазивный метод, который показан при наличии у пациента жжения в области новообразований или подозрительно измененных участков кожи.
- Люминесцентная диагностика. Осмотр пораженной зоны с помощью лапмы Вуда позволяет быстро подтвердить стригущий лишай, отрубевидный лишай, эритразму. Методика применяется для экспресс-диагностики псевдомонадной инфекции, угревой сыпи.
- Исследование соскоба. Верхний слой эпидермиса из пораженного участка берут для микроскопического изучения. Такой способ информативен в диагностике грибковых, бактериальных инфекций. Если дерматологу нужно уточнить характер патологического процесса, назначается гистологическое изучение биоптата кожи.
- Анализы крови. Клиническое исследование производится для обнаружения признаков воспалительных или аутоиммунных заболеваний. Повышение эозинофилов в гемограмме указывает на аллергическую природу жжения. Для оценки активности дерматологических болезней назначают биохимический анализ с острофазовыми показателями, протеинограммой.
В периоде ремиссии аллергических дерматозов рекомендованы прик-тесты для определения провоцирующих факторов и подбора АСИТ. При жжении нижних конечностей у пожилых пациентов обязательно выполняют дуплескное сканирование периферических артерий, артериографию. Если жалобы на жжение кожи сочетаются с неадекватным поведением больного, назначается психиатрическое освидетельствование.

Лечение
Помощь до постановки диагноза
Консервативная терапия
Терапия определяется основным заболеванием. Зачастую жжение кожи обусловлено дерматологическими патологиями, для устранения которых практикуется комплексный подход. При нетяжелом течении болезни достаточно местных средств: примочек и влажно-высыхающих повязок при мокнутии, мазей и жирных кремов — при шелушении. Используют лекарства с антисептиками и антибиотиками, топическими стероидами, антимикотиками.
При аллергических дерматозах назначается системная дезинтоксикационная терапия: антигистаминные препараты, седативные средства, методы экстракорпоральной гемокоррекции. Для лечения распространенных микозов рекомендованы противогрибковые препараты в таблетках. Опоясывающий герпес требует внутривенного введения или перорального приема ацикловира.
В комплексной лечебной схеме эффективны методы физиотерапии. Для ликвидации высыпаний, ускорения заживления кожи и стимуляции иммунной защиты назначают лазеротерапию, магнитотерапию, озонотерапию. В фазе ремиссии хронических дерматозов применяют облучение кожи ультрафиолетом, грязелечение. При сенестопатиях больным требуется помощь психиатра.
1. Дерматовенерология. Национальное руководство. Краткое издание/ под ред. Ю. С. Бутова, Ю. К. Скрипкина, О. Л. Иванова. — 2013.
2. Основные принципы фармакотерапии экземы/ Думченко В.В., Орлов М.А., Дорфман И.П.// Русский медицинский журнал. — 2015.
3. Современные методы коррекции синдрома раздраженной кожи лица/ М.М. Тлиш, О.А. Катаханова, Т.Г. Кузнецова, Ж.Ю. Наатыж и др.// Клиническая дерматология и венерология. – 2014.
Фотостарение кожи – совокупность биохимических, структурных и видимых (клинических) изменений кожи, обусловленных постоянным повреждением кожного покрова солнечными лучами. К типичным признакам фотостарения относятся повышенная сухость кожи, появление гиперпигментации и сосудистых изменений, грубого кожного рисунка, поверхностных и глубоких морщин. Подтверждающая диагностика может включать дерматоскопию, биопсию и гистологическое исследование эпидермиса. Для борьбы с фтостарением кожи эффективны такие косметологические процедуры, как химические пилинги, биоревитализация, плазмолифтинг и др. Необходима защита кожи от ультрафиолета с помощью специальных средств с SPF.

Общие сведения
Актуальная проблема предотвращения раннего старения кожи находится сегодня в поле зрения медицинской косметологии и дерматологии. В зависимости от причин различают естественное старение кожи, связанное с возрастными гормональными перестройками в организме при менопаузе, и старение кожи, вызванное ультрафиолетовым облучением (фотостарение).
Фотостарение имеет отличную от возрастного старения кожи природу, характеризуется своими особыми биохимическими, гистологическими и клиническими проявлениями. В косметологии явление фотостарения (повреждение кожи, вызванное солнечными лучами) именуется также терминами «преждевременное старение кожи», «гелиодерматит»», «актинический дерматит».
Признаки фотостарения кожи отличаются от признаков естественного возрастного старения и наоборот, хотя эти оба процесса могут происходить параллельно. Тем не менее, для каждого типа старения кожи характерны свои отличительные симптомы. Патогенетический механизм фотостарения кожи позволяет выделить его как особый вид повреждения кожи, связанный с чрезмерной инсоляцией (воздействием солнечного излучения).
Современные модницы в погоне за привлекательностью и красотой стремятся покрыть свою кожу знойным загаром, подолгу находясь под солнечными лучами или в солярии, чем подвергают свою кожу фотостарению. Рынок косметических средств достаточно насыщен специальными средствами для защиты кожи от вредного влияния ультрафиолетового излучения и фотостарения. Однако, несмотря на общее увеличение продолжительности жизни, выбор здорового образа жизни и активного отдыха не снижает тенденцию к возрастанию случаев фотостарения кожи, и эта тенденция, по мнению специалистов, становится все более явной.

Механизм фотостарения
Солнечный свет необходим для всего живого. Благотворное влияние солнечных лучей на кожу неоспоримо. Но все хорошо в меру. Чрезмерное увлечение загаром, длительное пребывание под прямыми лучами солнца, злоупотребление солярием неминуемо влечет за собой фотостарение кожи – патологический процесс, характеризующийся неблагоприятными морфологическими изменениями в эпидермисе.
Воздействие ультрафиолетовых лучей А (UVA) вызывает в коже усиленное деление материнских клеток эпидермиса - кератиноцитов, участвующих в ороговении (кератинизации) эпидермиса и его постоянном обновлении. Нарушение дифференцировки (последовательного развития) кератиноцитов приводит к неравномерному ороговению и утолщению эпидермиса. Изменения эпидермиса влекут за собой изменения в более глубоких слоях кожи. Так, в дерме начинается процесс, именуемый «солнечным эластозом» - происходит разрушение эластиновых волокон (их уплотнение, нарушение структуры, фрагментация, закручивание, уменьшение количества), возникают очаги хронического воспаления, застойные явления в капиллярах, что приводит в дальнейшем к изменению русла капиллярного кровотока и возникновению телеангиэктазий.
Клиническая картина фотостарения
Даже не будучи специалистом, по внешнему виду можно легко отличить молодую и здоровую кожу от кожи, претерпевающей увядание и старение. Существует шесть основных признаков, определяющих здоровую кожу:
- равномерная окраска (отсутствие гиперпигментации)
- хороший тонус (упругость)
- отсутствие морщин, рубцов и других дефектов (нормальная текстура)
- отсутствие сухости (достаточная увлажненность)
- отсутствие клинических признаков заболеваний
- устойчивость к неблагоприятным факторам и инфекции
При фотостарении все признаки, сопровождающие естественное возрастное старение кожи (большое количество морщин, тонкая и сухая кожа с явлениями себорейного кератоза) имеют значительно более выраженный характер.
Причину фотостарения кожи – ультрафиолетовое воздействие – по клиническим проявлениям принято разделять на острое и хроническое.
Солнечный ожог и пигментация кожи относятся к клиническим признакам острого ультрафиолетового воздействия.
Сосудистые изменения, появление новообразований, нарушение пигментации, изменения тургора, эластичности и рисунка кожи являются признаками воздействия на кожу хронического ультрафиолетового облучения.
В результате хронического ультрафиолетового облучения на участках кожи, подверженных наибольшему воздействию лучей (затылочная и теменная области головы, лицо, шея кисти и др.), происходят выраженные сосудистые изменения: кожные кровоизлияния, развитие стойкой диффузной эритемы, формирование телеангиоэктазий. В медицинской практике часто употребляется термин «кожа, поврежденная солнцем» (англ. – «sun-damaged skin»), обозначающий целый комплекс изменений, происходящих в коже под действием УФО. Клинически он выражается образованием на коже локальных участков дисхромии (нарушения пигментации): веснушек, мелазмы (хлоазмы), витилиго, солнечного лентиго (коричневых или светло-коричневых пятен), хронического каплевидного идиопатического гипомеланоза (мелких белых пятен) и пойкилодермы Сиватта (сетчатой гиперпигментации коричневатого цвета).
Еще в начале прошлого века в дерматологии были описаны типичные признаки изменений кожи, подвергшейся хроническому ультрафиолетовому облучению. Они получили такие красноречивые названия как «кожа крестьян», «кожа моряков», болезнь Фавра-Ракушо, «ромбовидная атрофия шеи» и др. Клиническая картина фотостарения представлена сухостью кожи, снижением ее тургора и эластичности, грубым, подчеркнутым кожным рисунком. Эти изменения влекут за собой образование мелких поверхностных и более глубоких морщин. Фотостарение кожи проявляется также нарушением окраски кожных покровов, развитием лентиго, телеангиэктазий, старческих угрей (comedo senilis), себорейных кератозов.
Гистологические признаки фотостарения
Фотоповреждение кожи характеризуется происходящими в ней количественными и качественными изменениями.
В эпидермисе изменения могут выражаться как атрофией рогового слоя, так и гирперкератозом. Поражение затрагивает все слои эпидермиса, ведет к повреждению базальных клеток-кератиноцитов и утолщению базальной мембраны (межклеточной структуры, отделяющей эпидермис от дермы), неравномерному распределению пигментных клеток-меланоцитов.
Сила и длительность ультрафиолетового облучения прямо пропорциональны тяжести возникающего повреждения кожи. На гистологическом уровне в дерме фотопатология проявляется так называемой "базофильной дегенерацией коллагена», т. е. деструкцией, разрушением волокон, а также замещением нормальных волокон коллагена поврежденными структурами.
Признаки возрастного (хронологического) старения кожи и фотостарения имеют свои клинические и морфологические отличия. Так, при естественном возрастном старении изменение кожи носит атрофический характер: происходит опущение (гравитационный птоз) тканей и кожи лица, развиваются себорейные или старческие бородавки (себорейный кератоз), ксантелазмы (желтоватые бляшки в области глаз).
В менопаузу происходит замедление процессов естественного обновления кожи, уменьшается синтез гиалуроновой кислоты и коллагена фибробластами, вместе с тем усиливается пигментообразование (меланогенез). Эти изменения ведут к истончению и сухости кожи, понижению ее тургора и эластичности, появлению возрастной пигментации кожи. Дефицит эстрогенов приводит к расширению поверхностной сосудистой сетки и возникновению эритемы. Снижение уровня прогестерона и эстрадиола вызывает андрогенизацию организма (развитие вторичных мужских признаков у женщин), проявляющуюся гирсутизмом (избыточным оволосением), образованием акне и себореи, андрогенным облысением. Нередко нарушение выделения кожного сала и изменение его состава приводит к возникновению себорейного дерматита.
Профилактика фотостарения
При признаках фотостарения лечебные мероприятия строятся на применении обязательной фотопротекции кожи (защите от УФ-излучения) в сочетании с косметическими процедурами.
Фотопротекция включает в себя мероприятия, направленные на снижение уровня воздействия ультрафиолета. Для этого используются экзогенные и эндогенные препараты-фотопротекторы.
Действие зндогенных (внутренних) фотопротекторов направлено на достижение антиоксидантного и противовоспалительного эффекта, уменьшение образования свободных радикалов, ускорение темпов регенерации. Такое фармакологическое действие оказывают витамины Е (токоферола ацетат), С (аскорбиновая кислота), А (ретинол), бета-каротин, селен, («Окселио» и др.), флавоноиды, аспирин, лейкопин, супероксиддисмутаза, индометацин, антималярийные, антигистаминные средства и т. д. Современная фарминдустрия предлагает сбалансированные комбинированные препараты-фотопротекторы: «Иннеов», «Имедин — время совершенства», «Фитофанер анти аж», «Кледист» и др.
Наружную защиту кожи от солнца обеспечивают экзогенные фотопротекторы – специальные кремы, эмульсии, масла, спреи. Надежное по всем параметрам солнцезащитное средство должно включать в себя такие химические фильтры, как скинорен (азелаиновая кислота) и ретиноиды (адапален, третиноин). Их продолжительное (не менее полугода) применение ведет к улучшению кожного рельефа, уменьшению количества лентиго и морщин, побледнение локальных пигментных участков.
Методы борьбы с фотостарением
С фотостарением можно успешно бороться с помощью косметических процедур. К числу наиболее доступных из них относятся срединные или глубокие химические пилинги с трихлоруксусной или фруктовыми кислотами, фенолом, eatment/combined-peeling/yellow">ретинолом и др. Пилинги при фотостарении комплексно воздействуют на кожу: отбеливают, отшелушивают, увлажняют кожу. При фотостарении для выравнивания поверхности кожи показано использование различных физических методов воздействия. К ним относятся лазерная шлифовка кожи, дермабразия, микродермабразия. Все большую популярность в наши дни завоевывает метод фотоомоложения, при котором осуществляется комплексное воздействие на кожу системой пульсирующей тепловой и световой энергии. Этот метод борьбы с фотостарением кожи отлично себя зарекомендовал благодаря минимальному количеству нежелательных последствий, хорошей переносимостью, эффективному влиянию на улучшение состояния кожи. После процедуры фотоомоложения отмечается побледнение кожи и уменьшение количества лентиго и телеангиэктазий, улучшение текстуры кожи, повышение ее тургора и эластичности.
Альтернативный загар
Чтобы не подвергать кожу вредному воздействию ультрафиолета и защитить от фотостарения, можно прибегнуть к ее искусственному подкрашиванию с помощью средств «автозагара». Такие препараты давно применяются в дерматологии для маскировки депигментированных участков кожи, например, при витилиго. Препараты с содержанием кетосахаров (производных фруктозы и глюкозы) вызывают временный эффект окрашивания клеток рогового слоя. Оттенок загара появляется на коже спустя несколько часов после нанесения раствора или крема и сохраняется в течение 5–6 дней. Средства автозагара для кожи лица имеют более высокую концентрацию кетосахаров, т. к. на лице цикл обновления клеток эпидермиса короче, чем на теле. Препараты для автозагара с кетосахарами абсолютно безвредны для кожи, они не вызывают изменения клеток, не влияют на образование пигмента, не всасываются в кровоток.
Препараты, содержащие кетосахара, не рекомендуется наносить на кожу после использования мыла. В этом случае слабощелочная реакция кожи после применения автозагара дает неестественное желтоватое окрашивание. Для улучшения качества автозагара необходимо поддержание нормального кислотно-щелочного состояния кожи с помощью тонизирующих и увлажняющих препаратов или же специальное создание кислой реакции кожи с помощью средств с высоким индексом рН (гидроксикислоты, азелаиновая кислота и др.).
Неоднородное проявление автозагара на кожных покровах значительно ухудшает его эстетическое восприятие. Неравномерное распределение автозагара может быть вызвано неодинаковой толщиной рогового слоя на различных участках тела либо погрешностями в нанесении препарата. Для выравнивания избыточного слоя рогового эпителия применяются средства кератолитического и кератопластического действия (салициловая, бензойная, азелаиновая, молочная кислоты и др.), скрабы. Равномерное распределение автозагара достигается включением в состав средств для искусственного подкрашивания кожи производных силикона. Подготовку кожи к нанесению искусственного загара можно осуществить дома или в косметическом салоне за 1-2 недели до применения атозагара.
Употребление некоторых пищевых продуктов, содержащих каротин (таких, как апельсины и морковь) также вызывает искусственное подкрашивание кожи. Каротин входит в состав биологических добавок для внутреннего употребления (например, «Окселио» и мн. др.). Их рекомендуют также принимать для улучшения качества загара в солярии и на солнце.
Заключение
Фотостарение можно и нужно лечить. Как и при естественном старении, при фотостарении трудно вернуть прежнее состояние кожи. Однако, помочь коже восстановить свои природные качества возможно, благодаря комплексу мер, в числе которых – защита кожи от дополнительного фотоповреждения.
Медицинская наука и практика продолжает изучение механизмов фотостарения кожи и ищет все новые и новые методы его предупреждения и лечения. Новые научные сведения в скором времени дадут возможность активно противостоять фотостарению и с помощью передовых методов фотопротекции предотвратить ее раннее увядание.

Краснота, незначительный зуд, чувство стянутости и шелушение – вот верные признаки обветривания кожи лица. Но не следует паниковать и лишать себя удовольствия от прогулок зимой и тем более опасаться ходить на улицу в морозную погоду. Специалисты называют конкретные причины обветривания и дают рекомендации, что делать, чтобы защитить себя от негативных проявлений.
Причины обветривания кожи лица
Причин обветривания кожи лица может быть несколько. Основные из них:
- Обезвоживание дермы. Шелушиться кожа может из-за того, что человек большое количество времени находится в помещениях с чрезмерно сухим воздухом (где работают батареи и сплит-системы). Шелушение возникает и при игнорировании полноценного очищения и увлажнения дермы любого типа, даже жирной. У 20% людей эпидермис с рождения предрасположен к обезвоживанию из-за пониженного поступления влаги и глицериновых веществ из глубоких слоев кожи на поверхностные. Часто обезвоживание наступает из-за дефицита белкового синтеза, недостатка так называемого филлагрина.
- Некачественный уход за комбинированным и жирным типом дермы. Если кожа комбинированная, сухие места на скулах и в уголках губ располагаются по соседству с жирной Т-зоной, и ухаживать за ними надо по-разному. Смазывать жирным кремом – не самая удачная идея.
- Истонченная, гиперчувствительная кожа. Обычно наблюдается у людей, страдающих аллергическими реакциями. Аллергики со стажем знают, какой крем защитит кожу. Однако ближе к 50 годам, дерма становится суше и капризнее, так как количество гормонов снижается. И если отсутствует полноценное увлажнение, ткань легко утрачивает влагу, становится тусклой, появляется шелушение, признаки старения.
- Мороз. Сухие холодные климатические условия провоцируют потерю влаги в эпидермисе, а сильнейшие морозы могут негативно сказаться на гидролипидной защите кожи.
- «Переочищение». Если очищать лицо мылом, то зашелушится даже самая жирная и плотная кожа. Потому одно из основных правил ухода — не мыть лицо «до скрипа» и после умывания применять специальный тоник. Это позволит сохранить рН дермы и целостность гидролипидного барьера, удерживающего воду.
- Частое пилингование. Отшелушивание — важный этап ухода. Однако речь идет о мертвых клетках рогового слоя. Если делать пилинг чаще, чем рекомендует инструкция на упаковке средства, это разрушит роговой слой, а кожа будет шелушиться, обветриваться. Домашние скрабы считаются более щадящими, чем профессиональные.
- Гиповитаминоз. Если кожные покровы лица обветриваются, пересушиваются, это может сигнализировать о дефиците витаминов. Узнать, какого вещества недостаточно, можно, сдав анализ крови. Витамины А, В, C, D, E, F рекомендуется употреблять внутрь, а также применять наружно (в составе средств от обветривания лица).
- Сухие декоративные косметические средства. Почти любой мэйкап может спровоцировать шелушение — контактный дерматит. Но проблема сухой косметики (даже полезной на минералах) в том, что она забирает влагу. Потому при чрезмерно сухой и склонной к шелушению дерме косметику следует наносить только после полноценного увлажнения.
- Аллергические реакции и прочие болезни. Любая аллергия, от реакции кожи (дерматита) до насморка и астмы, может наблюдаться как у детей, так и у взрослых. Когда причина не выявлена, важно проконсультироваться со специалистом. Кроме аллергической реакции, шелушиться и обветриваться кожа может по причине некоторых заболеваний эпидермиса, быть проявлением внутренних проблем в организме.
Какой бы ни была причина обветривания кожи, ее можно предотвратить, главное, следовать рекомендациям косметологов.
Советы – как предотвратить обветривание
Вопрос, что делать при обветривании лица, волнует многих. И ответ на него прост, советы вполне доступные к исполнению.

В зимнее время тело укрыто теплыми вещами, но так или иначе, остаются участки, которым на себе приходится ощущать морозы. Первостепенно, это лицо и губы, шея и руки, которым нужно уделять особое внимание по уходу:
Для зимнего периода, чтобы предотвратить обветривание, надо выбрать помаду, которая будет обладать защитным эффектом. В составе такой помады должен присутствовать витамин Е, который регенерирует и возвращает эластичность.

Хроническая сухость растрескивание дермы могут говорить о том, что организму не хватает витаминов:
В этой ситуации спасет крем, в состав которого входят данные витамины. Можно увеличить потребление этих полезных веществ с продуктами питания. Продуктов, обогащенных Е и А достаточно много. Это оранжевые и красные фрукты и овощи, к примеру, сладкий перец и помидоры.
Уходовые средства на зиму должны быть более жирными.
Не стоит отказываться на зиму от применения декоративной косметики, но следует придерживаться правил:
- Грамотно подобранные средства создадут на лице защитную пленку, которая сохранит необходимую влагу.
- Увлажнение кожным покровам тоже требуется, только такие процедуры не стоит делать позднее, чем за 60 минут до выхода на мороз.
- Вернувшись домой, нужно увлажнить чистое лицо.
- В качестве очистки и насыщения можно протирать лицо теплым молоком и маслом оливы. Это положительно скажется на состоянии кожи, устранит красноту и сухость.
- На ночь важно нанести на лицо питательный крем.
В морозные дни и очень ветреную погоду правильно побыть дома, но если это невозможно, то необходимо по максимуму защитить открытые места. При выходе на холод можно на 5-10 секунд прикрыть ладошками лицо. Это даст возможность создать подушку воздуха, которая охладится постепенно. Так кожные покровы слегка привыкнут к морозной температуре. Это означает, что прогулка или выход по делам в зимнее время года не будет серьезным стрессом для кожи.

А вот шарфом закрываться неправильно, даже в серьезные минусовые температуры:
- материя будет сдерживать капельки влаги, которые образуются, когда человек дышит;
- они спустя время заледенеют, что может спровоцировать микротравму кожи, обветривание лица и обморожение.
Заходя в помещение с мороза, не следует сразу отправляться греться. Отопительный прибор или открытый огонь камина заставят и без того обезвоженную дерму терять драгоценную влагу. А это спровоцирует:
- раздражение;
- появление очагов шелушения и красноты.
Любые косметологические продукты для ухода и декоративная косметика должны попадать на лицо не позже, чем за 60 минут до выхода на улицу. Прежде чем выходить из помещения, нельзя мочить лицо, чтобы слой естественной жировой пленки не был смыт.

Если внимательно относиться к своему здоровью и внешности, то даже в ситуации, когда лицо обветрится, можно быстро решить проблему, без негативных последствий. Тем более что уход и способы защиты элементарные.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Проблемная кожа - причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
В дерматологии устойчивый термин «проблемная кожа» применяется для обозначения вполне определенного спектра косметических проблем: в первую очередь, это повышенная сальность кожи и связанные с ней проблемы, а также сухость кожи и ее возрастные изменения.
В широком смысле «проблемная кожа» – эта любая кожа с косметическими дефектами, вызванными внешними (воздействие окружающей среды) или внутренними (заболевания) факторами.
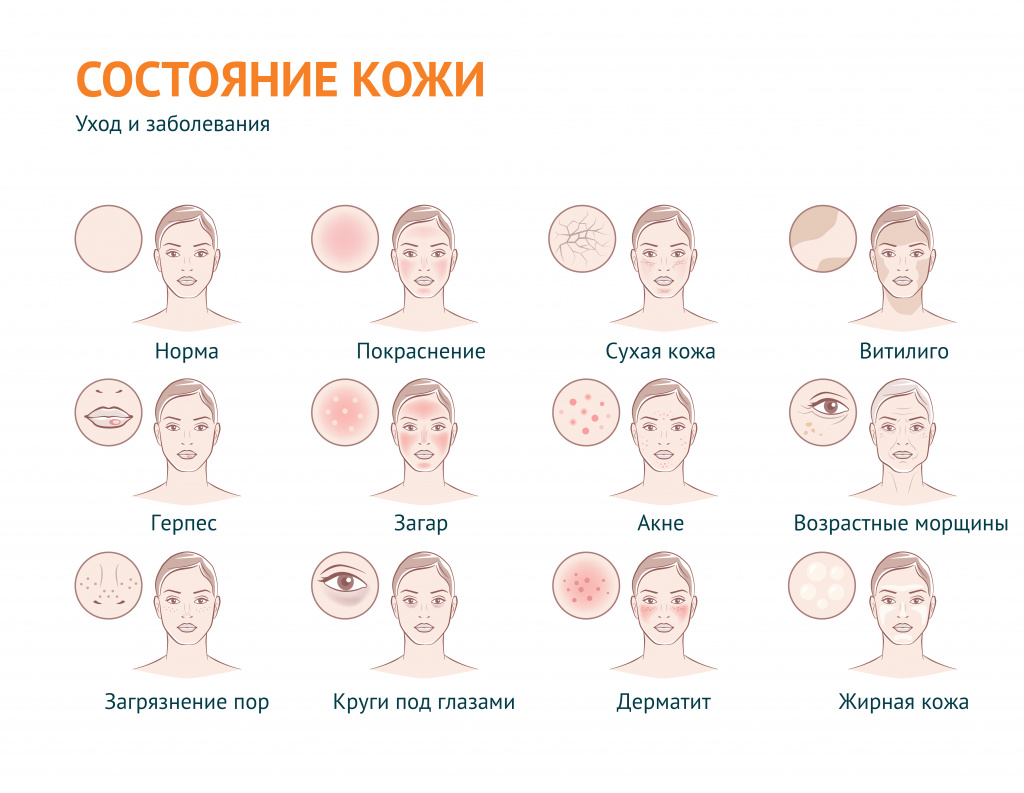
Под этим выражением подразумевают также наличие морщин и растяжек, пигментных пятен и веснушек, бородавок, шрамов, рубцов, сосудистых звездочек, грибковых поражений, бледности или покраснения и т. д.
Проблемная кожа может появиться в подростковом возрасте и быть следствием гормональной перестройки организма или (если речь идет о взрослом человеке) быть индикатором определенных заболеваний.
Жирная кожа – кожа с характерным сальным блеском, вызванным гиперсекрецией сальных желез. Поры жирной кожи расширены и, как правило, закупорены сальным секретом и загрязнениями (так называемыми «комедонами»). Нередко на жирной коже появляются акне (прыщи) – воспаление волосяного фолликула и сальной железы или их разновидности – фурункулы (когда в процесс воспаления вовлекается окружающая ткань). На лице наиболее предрасположена к появлению акне Т-зона – лоб, нос, подбородок. Как правило, на этих участках сальные железы более активны. На теле прыщи чаще всего появляются в пространстве между лопатками или в районе трицепсов.
О чем свидетельствует появление прыщей.
- Прыщи и избыточное оволосение по мужскому типу у женщин: возможная причина – гиперандрогения. Необходимо исследовать уровень половых гормонов.
- Прыщи у беременных чаще всего связаны с гормональной перестройкой организма.
- Белые высыпания у грудных детей могут быть связаны с избытком гормонов в молоке матери. В этом случае нужно проконсультироваться с педиатром.
- Большое количество закупоренных сальным секретом пор не только на лице, но и на теле может указывать на сниженную функцию щитовидной железы. Диагноз ставит эндокринолог.
Сухая кожа. Ксероз, или сухость кожи – это проблема, связанная со сниженным содержанием влаги в роговом слое эпидермиса. В такой коже замедляется метаболизм (обменные процессы). При этом нарушается ее барьерная функция. Кожа становится чувствительной к воздействию внешних факторов, быстро теряет упругость.
Сухой кожа лица, как правило, становится за пределами Т-зоны. На теле сухости часто подвержена кожа живота, поясницы, ног.
Комбинированная кожа. При этом типе кожи зоны наибольшей активности сальных желез лоснятся от кожного сала, остальные участки могут быть сухими, истонченными, склонны к появлению морщин и уязвимы перед внешними факторами.
Возрастная кожа. Чаще всего так называют сухую, истонченную кожу со сниженным тургором. Признаками возрастных изменений могут служить не только морщины, но и гиперпигментация, участки неравномерной пигментации, сосудистые пятна и т. д.
Жирная кожа, склонная к появлению прыщей, не обязательно связана с патологическим процессом. Часто это «визитная карточка» подросткового возраста (13-15) лет. У взрослых данная проблема требует более пристального внимания, поскольку может быть вызвана эндокринными нарушениями (например, болезнями щитовидной железы или гипофиза), заболеваниями желудочно-кишечного тракта, погрешностями в диете, злоупотреблением жирной пищей и простыми углеводами (продуктами, содержащими сахар в больших количествах).
- холецистит;
- колит;
- запоры;
- заболевания печени;
- гиперандрогения (повышенная выработка мужских гормонов);
- гипертрихоз (избыточный рост волос);
- сахарный диабет.
Особенно настороженно следует отнестись к появлению прыщей в детском возрасте (от двух до семи лет) лет. В этом случае следует исключить опухолевые образования надпочечников.
Проблема сухой кожи может быть возрастной (появляется у женщин в период менопаузы), носить перманентный характер либо быть связанной с сезонными климатическими колебаниями и т. п. Однако иногда сухость кожи может быть вызвана нарушениями питания (в частности, нехваткой витаминов А и Е), курением, злоупотреблением кофе, приемом некоторых лекарственных препаратов (например, диуретиков). Но не стоит забывать о том, что такое состояние кожи может быть одним из симптомов серьезных заболеваний, например, сахарного диабета, аллергии и целого ряда тяжелых хронических кожных болезней.
«Возрастная кожа» может появляться не только по мере естественного старения, но и в результате определенных заболеваний. В списке недугов-провокаторов традиционно лидируют сахарный диабет, гипотиреоз, заболевания половых желез, гипоталамо-гипофизарный синдром, легочные патологии, вызывающие кислородное голодание кожи.
Для начальной диагностики обратитесь к дерматовенерологу или терапевту. Возможно, после сбора анамнеза и получения результатов диагностики вас направят к другим специалистам – эндокринологу, гастроэнтерологу, хирургу или аллергологу.
Чаще всего выяснение причины проблемной кожи начинается со стандартных лабораторных исследований – клинического и биохимического анализа крови.
Читайте также:

