От чего могут быть белые сухие пятна на коже
Обновлено: 19.04.2024
Кожа – это самый большой и показательный орган человеческого тела. Цвет, состояние, степень увлажненности кожных покровов могут многое сказать о нашем здоровье. Поэтому важно обращать внимание на любые изменения. Появление пятна на коже может быть не просто косметическим дефектом, а первым признаком серьезной болезни.
Запишитесь на прием к врачу-дерматологу в клинику MedEx в Москве, чтобы развеять все сомнения.
Какими бывают пятна на коже тела
Пятном считают участок измененных тканей, которые отличаются от здоровой кожи цветом и/или строением.
По причине появления образования бывают:
- Пигментные. Кожа меняет цвет по причине дефицита или переизбытка мелатонина. Если пигмента слишком много, образования темные. При дефиците мелатонина появляются белые пятна на коже;
- Сосудистые. Оттенок кожных покровов меняется на участке прохождения патологического кровеносного сосуда. Возможно появление розовых пятен на коже, гемангиом, гематом;
- Искусственные. Пятно образуется при попадании красящих веществ в верхние слои кожи. Подобные изменения можно заметить на месте глубоких или обширных ран, татуировок.
О чем говорит оттенок пятна
Красные пятна на коже
Гиперемия (покраснение) может сопровождаться зудом, сухостью, шелушением. Если на коже обнаружены высыпания из мелких красных пятнышек, возможно заражение корью, ветрянкой, другими инфекциями. При этом тело чешется практически нестерпимо, а в первые часы или дни заболеваний в больших количествах образуются новые волдыри.
Если на коже появились пятна крупные, плоские, темно-красного или бордового цвета с локализацией в области шеи и груди, возможно, человек сильно волнуется или находится в стрессе. После успокоения образования исчезнут.
Красная сыпь часто наблюдается при крапивнице, местной аллергии, экземах, дерматитах, грибковых болезнях (лишаях).
Белые пятна на коже
Нарушение пигментации чаще всего обусловлено воздействием ультрафиолета. Вследствие эндокринных или аутоиммунных заболеваний кожа человека становится чрезмерно восприимчива к солнечным лучам и реагирует снижением количества мелатонина в клетках. Белые пятна могут быть симптомом витилиго или более серьезной патологии – лейкодермии.
Темные коричневые пятна на коже
В патологических участках скапливается избыточное количество мелатонина. У большинства людей есть врожденные (родимые) пятна темного цвета, которые не представляют опасности. Оттенок кожных покровов может измениться после длительного пребывания на солнце или в результате гормональных изменений, например, во время беременности.
Более серьезные причины появления темных пятен:
- меланома кожи (рак);
- синдром Кушинга;
- грибковое заболевание;
- реакция на прием некоторых лекарств или токсических веществ.
Розовые пятна на коже
Самая частая причина – контактный дерматит или аллергия на мыло, стиральный порошок, продукты питания и т. д. Пятна имеют достаточно спокойный и безобидный вид, но могут сильно чесаться, сопровождаться слезотечением, чиханием. Если на патологических участках наблюдается выпадение волос, возможно развитие дерматомикоза.
Еще одна причина пятен на коже розового цвета – лишай Жибера. Высыпания образуются после перенесенной инфекции или на фоне снижения иммунитета, локализуются в области бедер и спины.
Шелушащиеся пятна на коже
Шелушение – это отслоившиеся частицы эпидермиса с мертвыми клетками. К симптомам пятен на коже обычно добавляется зуд, чувство стянутости, сухость. Пациент расчесывает пораженные участки и рискует получить дополнительную инфекцию. Причин шелушений множество: от реакции на новый крем для лица до экземы, отрубевидного лишая и других патологий.
Мнение эксперта
Мнение эксперта Пятна на коже действительно могут быть симптомом болезни, но это не значит, что нужно идти к врачу с каждым образованием. Иногда достаточно использовать подходящий крем, исключить контакт с аллергеном, и высыпания пройдут самостоятельно. Пигментные пятна также могут рассматриваться как вариант нормы – они образуются на теле человека в течение всей жизни.
Как понять, что высыпания требуют лечения:
- пораженные участки сильно чешутся, и зуд со временем усиливается;
- на гладкой коже появляются трещины, шелушения, мокнутие;
- пятно увеличивается в размере, меняет цвет или строение;
- поражение распространяется на другие части тела;
- при нажатии на участок пальцем ощущается боль;
- покраснение сопровождается отеком, воспалением.
Один или несколько из перечисленных симптомов – повод обратиться к врачу. Чем раньше начинают лечить болезнь, тем благоприятнее прогноз.
Ильина Татьяна Андреевна
Врач-дерматовенеролог, кандидат медицинских наук
Стаж 22 года

Другие возможные причины высыпаний
Спровоцировать зуд и пятна на коже могут следующие причины:
- сердечно-сосудистые патологии;
- аутоиммунные болезни, например, псориаз;
- укусы насекомых;
- гельминтозы;
- неправильное питание и т. д.
Диагностика пятен на коже
Диагностикой высыпаний должен заниматься опытный врач. Доктор оценивает форму, цвет, размер пятна, делает предварительные заключения, назначает анализы и обследования. При необходимости пациента направляют на консультацию к смежным специалистам, например, онкологу или венерологу.
Для уточнения диагноза может потребоваться:
- анализ крови общий, с лейкоцитарной формулой, биохимический или на уровень гормонов; при подозрении на системные или эндокринные болезни; для исключения злокачественных процессов;
- анализ на грибковую инфекцию, особенно если поражение кожи сопровождается изменением ногтевых пластин.
По результатам исследований назначают комплексное лечение пятен на коже. Использовать мази, таблетки, примочки и другие средства без назначения врача запрещено. Самолечение смажет клиническую картину и затруднит диагностику. Например, когда грибок начинают мазать гелями от аллергии, результат анализа может быть ложноотрицательным.
Чтобы записаться на осмотр к дерматологу в клинику MedEx, оставьте заявку в форме обратной связи. Мы перезвоним вам и предложим удобное время для консультации.

Часто шелушение — симптом заболевания. Среди самых распространенных причин:
-
;
- нейродермит;
- себорейный дерматит.
Псориаз волосистой части головы — хроническое заболевание, при котором образуются папулы розового цвета, приподнятые над кожей. Характерный признак таких пятен — чешуйки на поверхности. Если их счистить, появятся капельки крови, словно роса. Шелушение при псориазе носит локальный характер, небольшие пятна могут сливаться в более крупные, но все равно остаются чистые участки кожи.
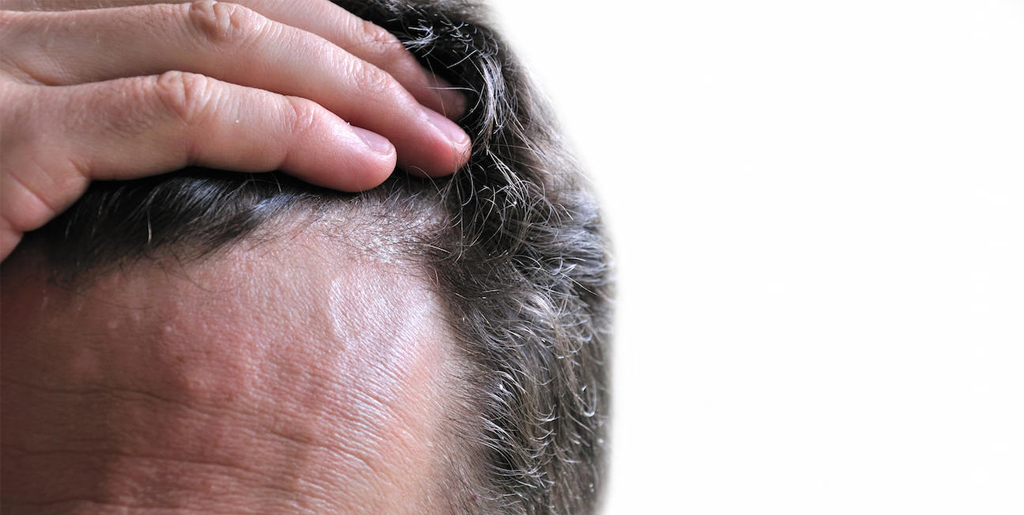
Убрать шелушение и зуд в таком случае поможет специальная мазь на растительной основе, которая снимет воспаление и увлажнит кожу. Шелушение при псориазе — результат слишком быстрого деления клеток эпителия.
Нейродермит часто локализуется в затылочной области. Болезнь имеет наследственную предрасположенность, ее причины до сих пор неизвестны. При этой дерматологической патологии у человека возникает сильный зуд, а кожа начинает шелушиться.
Себорейный дерматит приводит к появлению перхоти. Возбудитель — дрожжеподобные грибы, которые в норме есть у каждого из нас. Но при усиленном образовании себума грибы активизируются и приводят к болезни. Кожа головы начинает чесаться, а на плечи падают сухие белые чешуйки. Убрать шелушение кожи головы в этом случае помогут специальные противогрибковые средства.
Другие причины, не связанные с болезнью
Иногда зуд и шелушение кожи головы могут быть не связаны с патогенами и внутренними заболеваниями. Сухость кожных покровов и шелушение могут стать результатом:
- стресса;
- авитаминоза;
- использования неправильно подобранных косметических средств;
- окрашивания стойкими красителями;
- воздействия агрессивной окружающей среды;
- обезвоживания;
- метаболических нарушений;
- некачественно проведенных косметологических процедур.

Так как зуд, шелушение и покраснение кожи головы имеют очень много причин, стоит обратиться к врачу, как только возникнет проблема. Чем раньше будет поставлен диагноз, тем проще будет устранить неприятные симптомы. Самостоятельно лечить шелушение бесполезно, потому что иногда нужны фармацевтические препараты, а в других случаях достаточно пропить витамины.

Сухие пятна на коже — распространенный дерматологический симптом, который может говорить как о временном сбое и нарушении барьерных функций эпидермиса, так и о кожном заболевании. Все зависит от размера пятен, четкости их границ, а также от длительности присутствия на коже.
Причины сухости можно разделить на две большие группы:
- неспецифические — аллергические реакции на бытовую химию, хозяйственное мыло, косметические продукты, обезвоживание из-за холода и ветра;
- специфические — тогда пятна становятся проявлением дерматологических заболеваний.
Иногда человек может сам заметить, что на его коже появляются сухие пятна после наступления определенного события, например, после стирки белья руками. Тогда причина очевидна и ее легко ликвидировать. Но если сухие пятна на коже не проходят, чешутся, шелушатся, следует обратиться к врачу.
Сухие пятна с чешуйками
Розовые приподнятые сухие пятна на теле и голове могут говорить о псориазе. При этой дерматологической патологии у человека на коже возникают приподнятые бляшки — псориатические папулы. Они выступают над поверхностью кожи, вызывают интенсивный зуд и шелушатся, имеют тенденцию к распространению и слиянию.
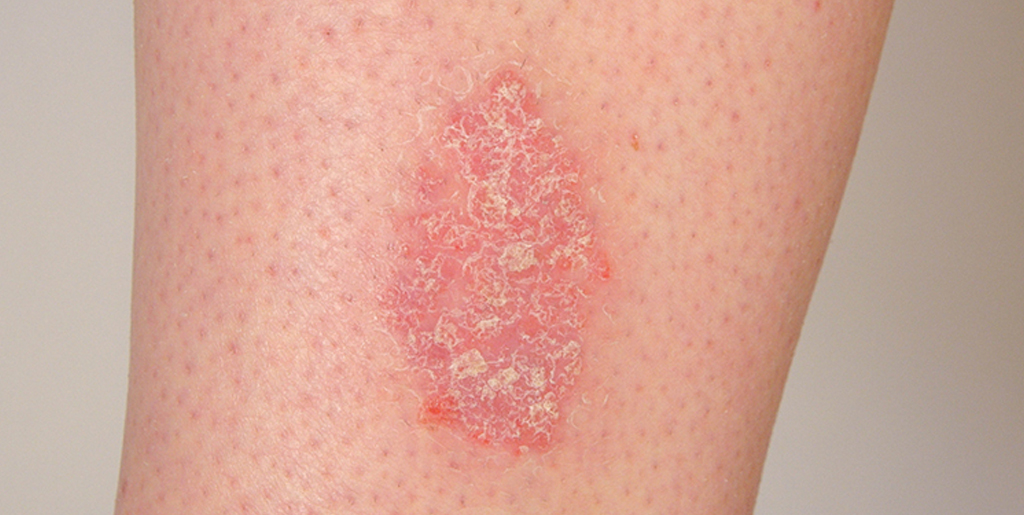
Псориаз — хроническое аутоиммунное заболевание, при котором высыпания чаще всего локализуются на локтях, голове, коленях и в паху. Сухие розовые пятна, покрытые белыми чешуйками, — очаги хронического воспаления. Под влиянием внутренних аутоиммунных процессов клетки эпидермиса делятся в несколько раз быстрее, чем нужно. В результате постоянно отделяются мелкие чешуйки из отмирающих клеток кожи.
Атопический дерматит и его отличия от псориаза
При атопическом дерматите также могут появляться сухие пятна на теле. И как и в случае с псориазом, они вызывают зуд. Из-за повышенной чувствительности кожи к факторам окружающей среды нарушаются механизмы ее саморегуляции, в том числе страдает барьерная функция. То есть триггером к атопическому дерматиту служит аллергия, но вот склонность к такой кожной реакции закладывается генетически.
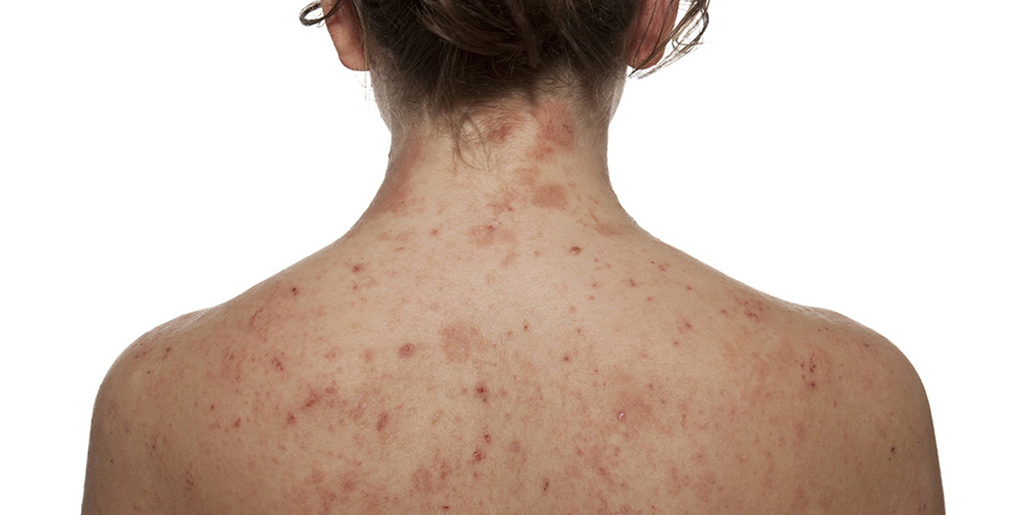
Чаще всего атопический дерматит возникает у детей. Болезнь имеет хроническое течение, когда обострения сменяются периодами ремиссии. Вот типичные признаки атопического дерматита:
- сухость кожи;
- шелушение и покраснение век;
- сухие бляшки телесного цвета на туловище и разгибательных участках тела;
- трещины.
Человеку, не имеющему медицинского образования, сложно отличить псориаз от атопического дерматита, но врач легко сможет провести дифференциальную диагностику. Есть несколько отличий, которые могут говорить в пользу той или иной патологии. Атопический дерматит чаще поражает детей, псориаз может дебютировать во взрослом возрасте. Псориатические бляшки приподняты над кожей, при этом можно разглядеть чешуйки. Сухие пятна при атопическом дерматите плоские. Также важно учитывать типичную локализацию.
Сухая экзема
Иногда белые сухие шелушащиеся пятна на коже ног могут говорить о сухой экземе. При этом заболевании сначала возникает сухость и стянутость кожи, затем присоединяется шелушение и нестерпимый зуд, могут возникать трещины. Кроме ног часто поражаются кисти рук, пространство между пальцами и даже лицо.
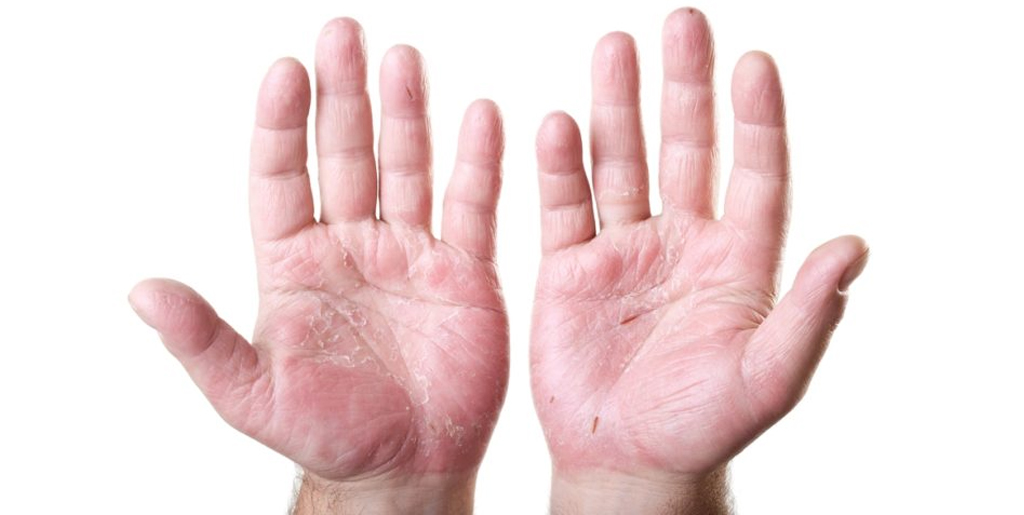
Причинами сухой экземы могут быть бактериальные и грибковые инфекции, аллергены, синтетическая одежда, несоблюдение гигиены и другие факторы.
Как вы видите, появление на коже сухих пятен может быть обусловлено самыми разными причинами. Большую роль играют особенности работы иммунитета и склонность к аллергическим реакциям. Но в любом случае при появлении сухих пятен важно обратиться к дерматологу и установить причину такого состояния кожи.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Бляшки на коже: причины появления, при каких заболеваниях возникают, диагностика и способы лечения.
Определение
Бляшка – это патологический элемент с четкими краями, который возвышается над поверхностью кожи или сливается с ней, размером более 5 мм.
В дерматологии выделяют множество разновидностей бляшек - около 70 болезней протекают с образованием этих элементов, что делает бляшку одним из самых часто встречающихся высыпаний.
Разновидности бляшек
По форме бляшки бывают круглыми, овальными и неправильной формы. Со временем форма, поверхность и внешний вид этого элемента могут изменяться.
По причине возникновения бляшки могут быть как проявлением заболеваний кожи, так и симптомом болезней внутренних органов и систем (аутоиммунные реакции, болезни печени, онкологические процессы, аллергические реакции).
Бляшки бывают сухими, гладкими, красными, коричневыми, серо-белыми и пр.
Возможные причины появления бляшек
Сухие бляшки на коже у взрослых могут быть проявлением следующих заболеваний:
- Грибковое поражение кожи, сопровождающееся бляшками с выраженным зудом.
- Аллергические реакции характеризуются появлением на коже гладких сухих бляшек, пятен розового цвета, волдырей, которые сильно зудят и доставляют выраженный дискомфорт. Могут развиваться как при контакте кожи с аллергеном, так и при попадании его на слизистые (например, при крапивнице, поллинозе, пищевой и контактной аллергии).
- Псориаз – хроническое неинфекционное заболевание кожи, при котором образуются шелушащиеся сухие бляшки на локтях, коленях, волосистой части головы, склонные к слиянию и сопровождающиеся слабовыраженным зудом.
- Сухие бляшки формируются на коже, если она длительное время подвергается стрессовым воздействиям с потерей своих защитных функций.
- Заболевания пищеварительного тракта, сопровождающиеся синдромом мальабсорбции (нарушением всасывания витаминов и микроэлементов в тонкой кишке), хронические заболевания печени и других органов, при которых в дерме накапливаются вещества, в норме в ней не присутствующие, также ведут к появлению сухих бляшек.
- Солнечная кератома – предраковое состояние, для которого характерно наличие на коже множества светло-сероватых бляшек.
- Лекарственная токсидермия – аллергическая реакция, сопровождающаяся появлением на коже элементов в виде бляшек. В тяжелых случаях может развиться синдром Лайелла или Стивенса–Джонсона - токсического эпидермального некролиза.
- Дерматит Дюринга (герпетиформный) – хроническое заболевание кожи без установленной этиологии, для которого характерно рецидивирующее появление на коже сыпи различной морфологии, сопровождающейся сильным кожным зудом и жжением.
- Грибовидный микоз – первичная Т-клеточная лимфома кожи, злокачественное лимфоидное поражение, в первую очередь кожи. На коже появляются чешущиеся красные бляшки, напоминающие экзему. На начальных стадиях хорошо поддаются лечению гормональными мазями, однако само заболевание требует более сложной терапии.
- У детей появление красных пятен и бляшек на коже чаще всего связано с аллергической реакцией на пищевые продукты.
- Невус Беккера – аномалия развития дермы, когда на коже появляются темные бляшки с неровной поверхностью, на которых со временем могут начать расти волосы.
- Пигментный невус – «родимое пятно», может возвышаться над кожей, имеет коричневую или темную окраску.
- Меланома – самая злокачественная опухоль кожи, характеризующаяся стремительным метастазированием. Развивается преимущественно из невусов и родинок. При изменении характера поверхности, границ родинки, увеличении ее размеров, появлении кровоточивости необходимо незамедлительно обратиться к дерматологу или онкологу для исключения развития меланомы.
- Базальноклеточный рак кожи чаще локализуется на голове, лице, шее, не метастазирует, характеризуется медленным ростом.
- Сенильная кератома встречается у людей пожилого возраста, развивается, вероятнее всего, из-за недостатка витаминов, обилия потребляемых животных жиров, чувствительности кожи к ультрафиолету вследствие нарушения ее защитных функций. Типичная локализация – лицо, шея, открытые участки тела.
- Себорейная кератома – желтоватая бляшка на коже, которая со временем трансформируется в темно-коричневый нарост, который склонен шелушиться, сильно зудеть, покрываться трещинами, кровоточить и может служить входными воротами для инфекции.
При образовании на коже бляшек необходимо обратиться к дерматологу для установления причин появления данного элемента сыпи.
Диагностика и обследования при появлении бляшек
Для диагностики грибкового поражения кожи используется соскоб с пораженного участка для последующего микроскопического изучения.
Развитие аллергической реакции требует обращения за медицинской помощью для выявления аллергена, назначения антигистаминных, иногда – гормональных препаратов. В клинических случаях аллергии наряду с кожными пробами проводят анализы с использованием различных наборов распространенных аллергенов и триггеров: панель на респираторные аллергены, на пищевые аллергены и на их сочетание.
Синонимы: Комплексная панель тестов на респираторные аллергены; Respiratory allergens panel, Allergen respiratory profile, Allergy testing. Краткое описание исследования «Панель респираторные аллергены» Панель респираторные аллергены домашняя пыль (кле.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Депигментация кожи - причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Депигментация – это нарушение обмена меланина, при котором появляются участки неравномерно окрашенной кожи.
Меланин – это пигментное вещество, содержащееся в клетках кожи (меланоцитах), которое защищает организм от воздействия ультрафиолетовых лучей.
Основная проблема людей, страдающих депигментацией, – психологический дискомфорт, связанный с видом и локализацией белых пятен. Однако при выраженном недостатке меланина даже небольшое воздействие солнечных лучей может привести к ожогам.
Меланин придает окраску волосам, коже, радужной оболочке глаз. Различают ахромию – полное отсутствие меланина в коже и гипохромию – уменьшение количества меланина в меланоцитах.
Депигментация может быть врожденной. В таком случае речь идет об альбинизме, при котором меланин практически отсутствует в клетках кожи, ее производных и в радужной оболочке глаз.

Например, депигментация участков кожи после травм, термических и химических ожогов. Витилиго является еще одной разновидностью потери цвета кожи. Витилиго – это заболевание, которое характеризуется появлением участков депигментации разных форм и размеров. Они могут быть как единичными, так и множественными, чаще молочно-белого цвета. Очаги могут возникнуть на любом участке кожи, но чаще локализуются на коже век, периорбитальных областях, шее, в подмышечных впадинах, в области суставов. У части пациентов отмечают обесцвечивание волос в зонах депигментации. Редко появление пятен сопровождается зудом и шелушением.

Приобретенные депигментированные пятна в течение жизни могут оставаться одного размера, могут увеличиваться и сливаться друг с другом, некоторые могут исчезать, при этом появляются новые на других участках тела.
Чаще всего причиной депигментированных пятен на коже являются наследственные нарушения пигментного обмена.
К ненаследственным факторам возникновения белых пятен относятся: эндокринологические нарушения, аутоиммунные поражения, различные дерматологические заболевания, длительная стероидная терапия, посттравматическая депигментация, воспалительные процессы, дефицит железа и витамина В 12 .
Депигментация может быть единственным симптомом, а может быть следствием перенесенного кожного заболевания или травмы.
- альбинизм;
- витилиго;
- псориаз;
- аллергические реакции кожи;
- системные заболевания (например, системная красная волчанка);
- депигментация при меланоме;
- поствоспалительная депигментация;
- грибковые заболевания кожи;
- депигментация на фоне приема некоторых лекарственных препаратов.
При обнаружении участков кожи с недостаточным окрашиванием следует проконсультироваться с дерматологом. Депигментации могут сопутствовать различные неврологические нарушения, в таком случае потребуется консультация невролога и терапевта ( педиатра , если нарушения пигментации кожи возникли в детском и подростковом возрасте). По показаниям назначают консультации других специалистов.
В зависимости от типа нарушения пигментации и сопутствующих симптомов врач может назначить различные методы обследования.
Иногда достаточно визуального осмотра дерматологом и использования лампы Вуда (люминисцентной). Лампа необходима для дифференциальной диагностики депигментации с грибковыми поражениями кожного покрова. При дерматологических заболеваниях проводят соскоб с кожи.
Исследование используется в диагностике грибковых заболеваний кожи и ногтей. Особенности инфекции. Грибковые заболевания (микозы) кожи и ногтей – заразные заболевания, передающиеся от человека к человеку. Передача инфекции может произойти при непосредственном контакте с активным о.
При подозрении на более тяжелую патологию врач может назначить биопсию депигментированных участков кожи с гистологическим и цитологическим исследованием, когда изучают структуру кожи, определяют количество меланоцитов на участке гипопигментации, проводят поиск патологических элементов кожи.
При наличии показаний может быть назначен анализ крови для оценки гормонального фона. Исследуют уровень гормонов в крови: адренокортикотропного гормона (АКТГ) , тироксина – Т4 , трийодтиронина – Т3 , тиреотропного гормона – ТТГ , определяют в сыворотке крови уровень антител к тиреопероксидазе и антител к тиреоглобулину . Для поиска сопутствующей патологии исследуют уровень глюкозы крови натощак, функцию печени и почек (печеночных ферментов – АЛТ , АСТ , уровень билирубина , белка крови , уровень креатинина , мочевины ), проводят клинический анализ крови для исключения анемической гипопигментации. Для выявления сопутствующей аутоиммунной патологии целесообразно исследование на содержание в сыворотке крови антинуклеарных антител , антител к париетальным клеткам желудка .
Возможно назначение компьютерной томографии и магнитно-резонансной томографии для поиска опухолевидных образований головного мозга, приведших к нарушению пигментного обмена.
Безопасное и информативное сканирование структур головного мозга для диагностики его патологий.
При подозрении на аллергическую природу нарушения пигментации кожи проводят тесты для выявления аллергии и типа аллергена .
При сочетании депигментации с кожными новообразованиями требуется осмотр дерматологом для исключения злокачественного перерождения опухолей.
Целью лечения депигментированных пятен является улучшение качества жизни и психологического комфорта пациента.
Часто эти люди страдают из-за особенностей внешности и несоответствия стандартам красоты. Для решения этой проблемы необходимо замедлить прогрессирование заболевания или уменьшить активность патологического процесса. С этой целью при витилиго используют топические (местные, наружные) медикаментозные средства. В случае отсутствия эффекта назначают ультрафиолетовую терапию или облучение ультрафиолетовым эксимерным светом. Взрослым пациентам при неэффективности терапии могут назначить ПУВА-терапию с применением фотосенсибилизатора. При этом на тело наносят специальный препарат и затем проводят длинноволновое ультрафиолетовое облучение. Комплексная терапия помогает восстановить пигментацию в очагах витилиго и уменьшить площадь депигментированных участков.
На сегодняшний день эффективных методов терапии альбинизма не существует. Людям с этой патологией необходимо контролировать состояние кожи и зрения. Необходимо защищать кожу от солнечных ожогов и соблюдать рекомендации офтальмолога по защите глаз от солнечных лучей. Если депигментированные пятна возникли вследствие грибковой инфекции (например, лишая), необходимо провести полную дезинфекцию помещения и предметов, находящихся в пользовании больного, соблюдать правила гигиены. Врач в этом случае может назначить антимикотики (противогрибковые препараты), которые сокращают срок лечения и предотвращают рецидив.
При аллергической природе депигментации исключают аллерген, назначают гипоаллергенную диету и используют местные препараты для лечения кожной аллергии.
Лечение депигментации – долгий и кропотливый процесс.
Правильную терапию может назначить только дерматолог. Самостоятельное лечение чаще всего неэффективно, т. к. без определения истинной причины появления белых пятен на коже невозможно подобрать верную тактику лечения.
Динамику изменения формы и размера пятен можно фиксировать с помощью фотографирования. Оценку цвета и размеров пятен проводит лечащий врач. Во избежание возникновения депигментации, при солнечной погоде для защиты кожи следует использовать специальные крема с показателями фотозащиты SPF (Sun Protection Factor) от 30 и выше.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Читайте также:

