Остаются ли шрамы от рассечение под глазом
Обновлено: 23.04.2024
Заживление проникающих ранений глазного яблока. Особенности
Заживление проникающих ран глазного яблока является сложным процессом. Его течение и исход зависят не только от местных условий в области раны, но также от общей реактивности целостного организма, от функционального состояния коры головного мозга, которая, согласно учению И. П. Павлова, регулирует все сложные процессы в организме человека и высших животных.
Многочисленные факторы, действующие во время войны, могут оказывать исключительно сильное влияние на нервно-психическую сферу солдат и офицеров как до, так и после ранения. В период Великой Отечественной войны наиболее мощным фактором положительного значения был огромный патриотический подъем советских воинов, уверенность в справедливости великого дела, за которое они боролись.
Большое значение в общем комплексе лечебных мероприятий, способствующих хорошему заживлению ран на войне, имеют, несомненно, хорошо налаженный уход за ранеными, умелая психотерапия, устранение отрицательных эмоций, связанных с переутомлением, болями и др.
Из местных условий в самой проникающей ране большое влияние на процесс ее заживления имеют величина и форма раны, наличие или отсутствие зияния раны и выпадения в нее внутренних оболочек и сред глаза, асептический или инфицированный характер процесса и др.
Первичное заживление ран роговицы и склеры с образованием тонкого и прочного рубца наблюдается обычно лишь при небольших линейных неинфицированных ранах с хорошо сомкнутыми краями, без выпадения в рану внутренних оболочек глаза. Классическим примером таких ран могут служить хирургические разрезы, сделанные копьевидным или линейным ножом. Иначе происходит заживление преобладающего большинства огнестрельных ран роговицы и склеры. Первичному заживлению препятствуют здесь зияние раны и наличие в ней выпавших тканей (радужки и др.). Эти же факторы могут способствовать вторичному инфицированию полости глаза из конъюнктивального мешка.
В годы Великой Отечественной войны процесс заживления таких ран роговицы изучался путем клинических наблюдений с помощью бинокулярной лупы, а в части случаев также с помощью щелевой лампы (Р. А. Гаркави), причем отмечено было следующее. Если рана роговицы с ущемленной в ней тканью радужки не подвергается хирургической обработке, края ее уже через 24—48 часов значительно утолщаются и мутнеют (отек и инфильтрация). Передняя камера восстанавливается не скоро, в среднем через 3—4 дня, а иногда и позже.
Если течение не осложняется развитием гнойной инфекции, происходит эпителизация раны, причем эпителий покрывает также выпавшую ткань радужной оболочки. Эта ткань, заполняющая просвет между краями раны и выступающая над ними, постепенно уплощается и принимает участие в образовании широкого рубца. Биомикроскопия во всех таких случаях показывает, что рубец особенно широк в глубоких слоях бывшей раны. Это связано, по-видимому, с особой эластичностью десцеметовой оболочки, вызывающей наибольшую ретракцию краев раны в задних слоях роговой оболочки. В дальнейшем, обычно к концу 1-го месяца, рубец, сращенный с радужкой, становится значительно плотнее, однако остается довольно широким даже через 2—3 месяца. В отдельных случаях, когда имеется большое расхождение краев раны и создаются наименее благоприятные условия для заживления, вместо плотного рубца на месте раны образуется стафиломатозная, растянутая и склонная к эктазии ткань.
Иногда наблюдается также образование кистозно перерожденного рубца с периодически открывающимся фистулезным отверстием.
С помощью щелевой лампы нетрудно убедиться, что небольшие линейные раны в роговице заживают чаще без участия сосудов, преимущественно путем первичной склейки краев раны. Это было установлено и многочисленными патологоанатомическими исследованиями старых авторов (А. С. Вайнштейн и др.). С другой стороны, в заживлении зияющих и осложненных ран роговицы всегда участвуют многочисленные новообразованные сосуды, врастающие в рану примерно с 4—6-го дня. Эти сосуды в поверхностных слоях весьма напоминают паннозные. В свете щелевой лампы видно, что они происходят от сосудов конъюнктивы и перикорнеальной сети (Б. Л. Поляк). Через 7— 10 дней в рубцующейся ране обнаруживаются и глубкие сосуды.
Патологоанатомические особенности заживления проникающих ран роговицы и склеры подверглись в годы Великой Отечественной войны детальному изучению. В результате исследования большого числа глаз, энуклеированных после боевых прободных ранений, Э. Ф. Левкоева пришла к выводу, что при небольших ранах роговицы и склеры, не осложненных повреждением и ущемлением внутренних оболочек, заживление идет по типу регенерации, за счет размножения собственных клеток стромы роговицы (и склеры), без участия в этом процессе сосудов и тканевых элементов радужки, без развития грануляций в просвете раны.
Однако при огнестрельных ранениях, как упоминалось, значительно чаще имеют место проникающие раны с ущемлением в них поврежденных радужной и других оболочек глаза, с продуктами распада тканей в полости раны. Поэтому при заживлении огнестрельных проникающих ран процесс регенерации в чистом виде, как его описывает Э. Ф. Левкоева, может иметь место лишь как исключение, а не как правило. Несравненно чаще заживление огнестрельных проникающих ран роговицы и склеры идет по обычному фибро-васкулярному типу, т. е. с участием сесудов и блуждающих клеточных элементов (А. И. Покровский, Б. Л. Поляк, Н. Е. Браунштейн, М. Г. Сергиева и др.). При этом развитие грануляций в ране и последующая организация их с образованием соединительнотканного рубца доминируют над процессом регенерации собственных клеток стромы роговицы и склеры.
Многочисленные экспериментальные исследования, показали, что в зияющей ране роговицы при ее заживлении неизменно обнаруживается развитие грануляционной ткани уже примерно на 4—5-й день после нанесения раны. Источниками ее образования, по нашим данным, являются:
1) перикорнеальные сосуды, от стенок которых тянутся к ране «потоки» малодифференцированных фибробластов и гистиоцитов,
2) сосуды и клеточные элементы выпавшей в рану радужной оболочки и
3) собственные клетки хтромы роговицы.
Грануляционная ткань, заполняющая рану, постепенно превращается в более или менее широкий рубец, обычно сращенный с радужкой, а иногда и с остатками хрусталика.
Зияющие раны в склере заполняются грануляционной тканью, исходящей главным образом из эписклеры и частично из выпавших в рану частей сосудистой оболочки (Г. Г. Логинов, М. Б. Чутко, П. Я. Болгов, 1948; и др.).
Если зияющая рана в роговице покрыта конъюнктивальным лоскутом, сосуды и клеточные элементы этого лоскута принимают активное участие в развитии грануляций и в последующем рубцевании раны (Б. Л. Поляк, Л. И. Томилова).
Возможны и другие варианты этого процесса. В тех случаях, когда удается полностью освободить рану от остатков поврежденной радужки, развитие грануляций идет и без них, за счет активизации других источников (Б. Л. Поляк, Н. А. Волжинская и В. И. Кузьминых) и в первую очередь за счет блуждающих клеточных элементов, мигрирующих от стенок перилимбальных сосудов. Большое значение блуждающих клеток (полибластов) в заживлении экспериментальных проникающих ран роговицы отмечено в последние годы также В. И. Григорьевой.
Таким образом, следует признать, что заживление огнестрельных проникающих ран роговицы и склеры представляет сложный процесс, в котором участвуют в той или иной степени различные ткани, окружающие рану или соприкасающиеся с ней. Некоторые из них богаты сосудами (перикорнеальная зона, радужная оболочка, конъюнктива, эписклера), другие не имеют сосудов или бедны ими (строма роговицы и склеры). Этот сложный процесс отнюдь не однообразен. Он варьирует в зависимости от различных условий в самой ране, от степени повреждения ее иннервации и от состояния целостного организма. Координация всех элементов этого процесса может быть понята в свете павловской теории нервизма (регулирующей роли коры больших полушарий).
Эпителий роговицы, обладающий способностью к быстрой пролиферации, разрастается по краям раны вглубь ее, если рана зияет. Тем не менее, образование эпителиальных кист в передней камере после проникающих ранений роговицы наблюдается нечасто. Врастанию роговичного эпителия в камеру обычно препятствует пробка из фибрина и выпавших или ущемленных в ране тканей, а в дальнейшем — закрытие полости раны грануляциями или хирургическое закрытие ее швами. По мере превращения грануляций в руб-цовую ткань происходит частичное разрушение и как бы «выталкивание» наружу эпителиального пласта, спустившегося в первые часы и дни вдоль краев раны.
За последние годы советскими офталмологами впервые изучалось состояние цилиарных нервов при прободных ранениях глазного яблока, особенности регенерации нервных элементов и их участие в процессе заживления ран роговицы и склеры (А. Ф. Корнилова, Л. И. Томилова, М. Г. Сергиева, И. П. Маслова и др.). Эти вопросы представляют не только теоретический, но и практический интерес и заслуживают дальнейшего изучения.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
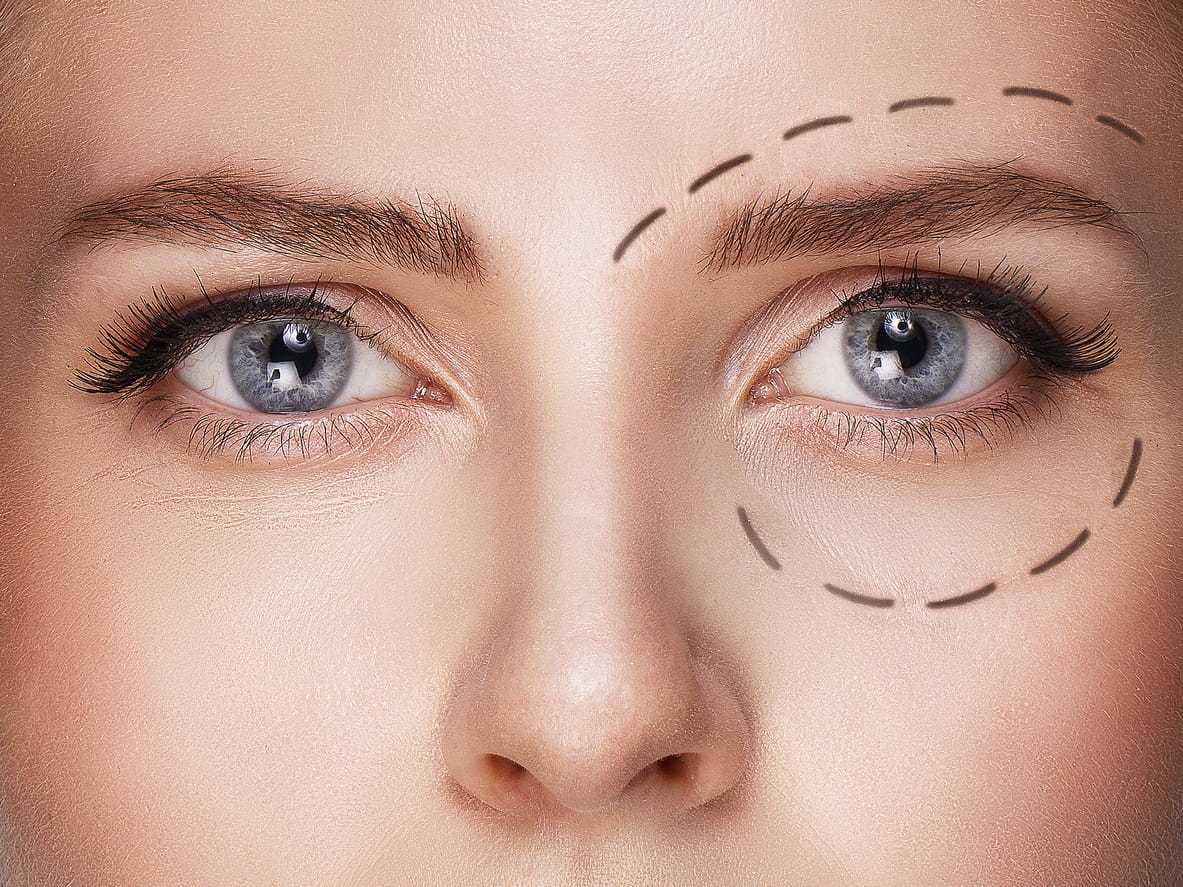
С возрастом у многих людей накапливается усталость и недосып, что неизбежно оставляет отпечаток на внешности. Увы, чтобы «омолодиться» уже недостаточно съездить в отпуск или просто отдохнуть дома: нависшие веки предательски указывают на груз прожитых лет.
Вот почему так популярна блефаропластика. «Уставшего» взгляда не будет за одну операцию! Но есть проблема — на нежной коже вокруг глаз появляются некрасивые рубцы и отеки. Чтобы раны зажили, требуется время, бывает и так, что шрам разрастается, увеличивается в размерах и превращается в келоидный. Это ощутимо вредит внешнему виду, и едва ли человек выглядит лучше, чем до операции. Неизбежно возникают вопросы: чем мазать рубцы после блефаропластики и как убрать швы?
Профилактика осложнений после блефаропластики
После иссечения века швы снимают на 3-5 день. За это время начинает формироваться рубец — специалисты предупреждают, что заживление ткани займет не меньше месяца, но волнение пациента вполне понятно: никому не хочется ходить с отеками и шрамами на лице.
Профилактика неприятных последствий важна и нужна, но торопиться с ней не стоит — средство против рубцов на незажившей ране разрушает начавший образовываться коллаген, из-за чего шрам приобретет атрофический характер. Лучше подождать две недели — за этот срок рана должна затянуться. Наносить противорубцовые средства на свежую рану строго запрещено.
Этапы рубцевания проходят так:
- Экссудативный период — первая неделя после операции. «Налицо» побочные эффекты: отеки, синяки, покраснение век. Важно следить, чтобы шов не разошелся и в рану не попала инфекция. Для этого травмированное место смазывают заживляющими кремами и обрабатывают антисептиками.
- Грануляция. Рана после снятого шва затягивается, нарастает новая соединительная ткань с заметной сеткой сосудов. Можно делать аппликации со специальными средствами для заживления швов после операции тонким слоем.
- Обесцвечивание. Через 2–3 месяца после блефаропластики шрам превращается в едва заметную белую линию. На этом этапе применяют мази для рассасывания рубцов после блефаропластики: аппликационно (просто мажут) либо с помощью физиопроцедур. Противорубцовый гель/мазь наносится тонким слоем на чистую сухую кожу 2-3 раза в день.
На каждом из этапов очень важно держать проблемную зону в чистоте — если попадет инфекция, осложнений не избежать.
Чтобы предупредить неприятные последствия, любой пластический хирург советует выполнять простые правила:
- не трогать рубец руками, не тереть и не растягивать кожу вокруг него;
- не допускать ультрафиолета на поврежденный участок — воздержитесь от походов в солярий и яркого летнего солнца пока шрам не заживет, пользуйтесь солнцезащитными средствами;
- не перегружайте организм физическими нагрузками и откажитесь от посещения бани и сауны — излишнее потоотделение может навредить;
- не стоит принимать горячую ванну и мочить швы;
- следует ограничить употребление соли в пищу — приправа задерживает влагу в организме, из-за чего возникают отеки;
- необходимо отказаться от вредных привычек, таких как курение и алкоголь.
Келоидные рубцы довольно редкое явление после блефаропластики, однако, они все-таки встречаются в хирургической практике.
Профилактика возникновения рубцов с гелем Ферменкол

Гель Ферменкол можно применять спустя 2-3 недели после операции, когда рана полностью затянется и корочка отпадет естественным путем. В его состав входят 9 ферментов коллагеназы — вещества, которое получают из поджелудочной камчатских крабов. Коллагеназа действует избирательно на патологический коллаген в дерме: избыточный коллаген разрушается до простейших молекул, благодаря чему шрам постепенно разглаживается и становится нормотрофическим. Так в тканях эпидермиса избыточный коллаген расщепляется на простейшие молекулы, шрам постепенно исчезает и нарождается здоровая ткань.
В качестве профилактики образования патологического рубца, а также для ускорения процесса регенерации кожи (обновления) рекомендуется наносить Ферменкол на затянувшуюся рану тонким слоем 2–3 раза в день в течение месяца. Перед применением геля шов обрабатывают мыльным раствором или антисептиком.

Первые результаты пациенты замечают уже через 2 недели регулярного применения: выравнивается рельеф и цвет кожи, восстанавливается здоровый каркас дермы.
Лечение рубцов после блефаропластики

Если во время заживления рубцов после блефаропластики не было никакой профилактики, или инфекция все-таки попала в рану, — начинает формироваться келоидный рубец. Чем старше он становится, тем сложнее его удалить, поэтому так важно заметить его образование вовремя:
- Через 14–21 день после того, как рана затянулась, на месте операции появляются уплотнения ткани. Вместе с ними приходят зуд, жжение и боль.
- Уплотнения превращаются в твердые выпуклые гранулы с гладкой поверхностью, шрам краснеет и начинает стягивать кожу, мешая нормальному функционированию глаза.
- На месте рубца появляются возвышающиеся наросты, а сам он значительно увеличивается в размере, существенно превышая размеры изначальной раны.
Если вы обнаружили у себя схожие симптомы, обратитесь к специалисту за бесплатной консультацией.
Способы лечения келоидных рубцов после блефаропластики
Вариантов, как избавиться от шрама, много: это и хирургия, и косметология, и накожные аппликации с противорубцовыми средствами, а также физиотерапия (электрофорез/фонофорез). Поподробнее о каждом способе:
- Иссечение шрама. Хирургия может как полностью избавить от рубца, так и заметно его увеличить — все зависит от мастерства хирурга и особенностей организма пациента. Возможен рецидив.
- Лазерная шлифовка. Не повреждает окружающую здоровую ткань, но и не уберет рубец полностью. Фактически это спиливание возвышающегося слоя кожи — после процедуры шрам просто станет менее заметным. Процедура очень болезненная и требует длительного периода реабилитации, а также комплексного подхода. Необходимо пройти несколько курсов лазерной шлифовки для видимого результата.
- Инъекции. Уколы в рубцовую ткань иммуномодуляторов или стероидов (гормональных средств). Считается, что этот способ один из самых эффективных — со временем рубец исчезает практически целиком. Однако эпидермис в месте шрама дополнительно травмируется иглой от шприца — это достаточно болезненная процедура.
- Криотерапия. Воздействие на келоид жидким азотом при низкой температуре. Рубец бледнеет и истончается. Данный метод эффективен в комплексной терапии, как монотерапия работает плохо.
- Мази, гели и крема. Самый безопасный и доступный способ — его используют как на начальных этапах формирования рубцовой ткани, так и на стадии зрелого сформировавшегося рубца.
При первых заметных признаках келоида рекомендуется различная физиотерапия в комплексе с мазями/гелями: фонофорез, электрофорез, микротоки и др.
Как ухаживать за шрамами с гелем Ферменкол

Чтобы убрать шрамы после блефаропластики, врачи назначают средство из линейки Ферменкол. Это могут быть как аппликации, так и физиотерапия, например, фонофорез.
При аппликациях у пациентов возникают вопросы — может ли гипертрофический рубец начать увеличиваться после применения геля в течение месяца?
Если рубец молодой, то он может расти на протяжении года. Увеличение рубца в начале терапии с Ферменколом – это отек, который возникает при активном распаде патологического коллагена, что свидетельствует о начале разрушения рубцовой ткани. Если к припухлости рубца добавляются сыпь и зуд, это уже аллергия. В таком случае Ферменкол стоит отменить.
Аллергия на Ферменкол встречается крайне редко, но перед началом применения данного средства специалисты все же рекомендуют сделать аллергопробу на здоровом участке кожи.
Можно делать электрофорез с гелем Ферменкол в домашних условиях, но сочетать его с другими видами физиотерапии, скажем, фонофорезом нельзя. Также эффективен фонофорез с гелем Ферменкол при помощи аппарата Ретон. Данный аппарат воздействует низкочастотным ультразвуком, таким образом стимулируя кровообращение и усиливая действие Ферменкол. В дерме происходит разрушение основных компонентов рубцовой ткани. Курс составляет 10 ежедневных процедур, интервал между курсами – 2 недели. За этот промежуток времени необходимо делать аппликации с гелем Ферменкол для поддержания терапии.
Приобрести Ферменкол можно в аптеке вашего города или на сайте. Доставка осуществляется во все города России, а также в страны СНГ.
Не откладывайте свою красоту на потом! Сделайте шаг навстречу красивой коже уже сегодня. Глаза — зеркало души, они выдают возраст, здоровье и характер. О чем тогда говорят шрамы после блефаропластики?
В наш век больших технологий и высоких скоростей, к сожалению, нередко случаются моменты, когда человек получает ту или иную травму. В разы сложнее если травмированной частью тела является голова, а, тем более, лицевой её отдел.
Так как лицо человека очень сложная часть тела, хирурги несут большую ответственность за исправление травматических дефектов и деформаций этой области.
Несмотря на то, что повреждения бывают различной степени сложности, мы все же рекомендуем посетить челюстно-лицевого хирурга для исключения вероятности наличия более серьезного повреждения под видом, например, ссадины или гематомы.
Так давайте же разберемся, какие бывают травмы лица.
Ушибы и гематомы лица.
Ушибы являются следствием несильного удара по лицу тупым предметом. При этом повреждается подкожная жировая клетчатка (ПЖК) и мимические мышцы без разрыва кожи. Происходит кровоизлияние и появляется выраженный посттравматический отек тканей, то есть образуется поверхностная или глубокая гематома.
Глубокая гематома – кровь выходит в межтканевое пространство с образованием полости.

Поверхностная гематома – происходит имбибиция (пропитывание) тканей кровью без образования полости. Характер, цвет и время рассасывания гематомы зависят от ее расположения, глубины и размеров повреждения. Исход гематом чаще всего благоприятный, они полностью рассасываются, не оставляя какого-либо следа.

Характер, цвет и время рассасывания гематомы зависят от ее расположения, глубины и размеров повреждения. Исход гематом чаще всего благоприятный, они полностью рассасываются, не оставляя какого-либо следа.
Ушибы, гематомы и ссадины – это наиболее легкие разновидности травмы, но так ли они безобидны?
Чем могут быто опасны гематомы?
Не редко, под гематомой скрывается более серьезное повреждение тканей лица – это перелом. Поэтому большинство травм мягких тканей лица требуют тщательного анализа и внимательного рентгенологического обследования. Для более детального исследования костей лицевого скелета черепа мы используем компьютерный томограф. С его помощью можно выявить даже малозаметные повреждения костных структур и предупредить возможные осложнения.
К сожалению, существуют «народные методы лечения ушибов и гематом», следствием которых появляются осложнения в виде их нагноения. Любые согревающие компрессы, мази, повязки могут только лишь усугубить данную ситуацию.
Все что нужно для предотвращения процесса нагноения это холод, давящая повязка и тщательное обследование у специалиста.

Раны и ссадины на лице отличаются рядом специфических особенностей. Это поверхностное расположение сосудов, наличие мимических мышц, а также близкое расположение важных органов.
Однако, заживление ран в челюстно-лицевой области имеет высокий потенциал регенерации, благодаря усиленному кровоснабжению и хорошей иннервации в зоне лица.
Что можно сделать, чтобы рана на лице зажила как можно быстрее и не оставила после себя неэстетичных рубцов?
Для этого необходима первичная хирургическая обработка (или ПХО) раны, и проводить ее должен квалифицированный специалист в самые ранние сроки после травмы. Это помогает снизить риск развития раневой инфекции, и добиться в дальнейшем формирования максимально эстетичного малозаметного рубца.
Если с момента травмы прошло более 24 часов, рана считается инфицированной, и обеспечить заживление такой раны первичным натяжением, то есть сформировать тонкий малозаметный рубец, становится гораздо проблематичнее.
Особое внимание требуют глубокие раны лица с повреждением слюнных желез и их протоков. При несвоевременной или неправильной обработке таких ран, возможно появление слюнных свищей (слюна выделяется не в полость рта, а наружу). Лечение такого рода осложнений проводится путем пластики свищевого хода.
Раны, проникающие в полость рта, называются сквозными. Их лечение проводится под прикрытием антибактериальной и противовоспалительной терапии, так как они считаются заведомо инфицированными.
Лечение ран лица.
Первичная хирургическая обработка раны проводится под местной анестезией. Она заключается в антисептической обработке раны, удалении инородных частиц с ее поверхности, наложением швов и защитной повязки.
В нашей клинике при работе с ранами любого происхождения используются только атравматичные иглы и прочная, тонкая биосовместимая нить.
Для того, чтобы рубец после ушивания раны остался максимально незаметным, чаще всего мы используем эстетический непрерывный внутрикожный шов. Поскольку вся нить проходит внутри раны, на поверхности кожи не остается дополнительных рубцов от вколов иглы.
Бесшовное соединение неглубокой раны может осуществляться при помощи стрип-системы – узких стерильных полосок с липким слоем на одной стороне. Стрип-система может использоваться как самостоятельно, так и в качестве дополнения к швам.

В нашем Центре стоматологии специалисты всегда готовы оказать помощь в лечении ран лица и ссадин лицевой области.


Фото из личного архива Фомина М.Ю.: пациентка М., 13 лет, получила рвано-резаную рану спинки носа во время игры с домашним питомцем, собакой. Рана нанесена когтями животного. ПХО раны проведена на 3-и сутки после травмы. Пациентка полученным результатом довольна.
Статья составлена хирургом-стоматологом
Фоминой Еленой Александровной
Лечение ранений века глаза. Техника операций
В ранах века не так быстро, как в ранах другой локализации, развивается и обычная гнойная инфекция. В связи с этим уже давно установлена целесообразность закрытия ран века швами наглухо.
Лучше всего накладывать швы в течение первых 24 часов после ранения. Однако, если этот срок почему-либо был упущен, наложение швов на рану века возможно и в значительно более поздние сроки. Только нагноение в ране или поблизости от нее (в поврежденных синусах) является противопоказанием для наложения швов.
В зависимости от сроков наложения швов следует различать:
1) первичные швы, накладываемые в первые часы после ранения (при ранениях век — до 24 часов);
2) первично-отсроченные швы, накладываемые до образования грануляций в ране на веках — от 2 до 4-го дня после ранения;
3) ранние вторичные швы, которые накладываются на веках в сроки от 5 до 15 дней после ранения, когда уже имеются грануляции, но края и дно раны еще свободны от рубцовой ткани;
4) поздние вторичные швы накладываются в сроки от 15 дней до 1—2 месяцев, когда в гранулирующей ране уже имеется развитие рубцовой ткани; вся эта ткань должна быть тщательно иссечена при наложении поздних вторичных швов.
По срокам вмешательства различают также: а) первичную пластику век, б) раннюю пластику и в) позднюю пластику. Первичной называют пластику во время хирургической обработки раны независимо от сроков после ранения. Пластические операции, производимые в сроки от 2 до 6 месяцев, относятся к ранней пластике, а в сроки после 6 месяцев — к поздней пластике (А. А. Колен).
При ранениях век, как и при всех боевых ранениях, необходимо ввести раненому противостолбнячную сыворотку. При разрыве или отрыве век со значительным расхождением краев раны целесообразно уже на ПМП начать профилактические внутримышечные инъекции пенициллина и назначить сульфаниламиды или левомицетин внутрь.
Эти профилактические мероприятия еще более показаны при сочетании ранения века с прободным ранением глазного яблока.
Если одновременно с ранением века врач в войсковом районе обнаруживает прободное ранение глазного яблока, рекомендуется большая осторожность при оказании помощи такому раненому. Малейшее сжатие век или недостаточно бережная манипуляция врача могут привести к выпадению содержимого глаза в рану и последующей полной потере его. Поэтому в таких случаях врач без специальной офталмохирургической подготовки должен ограничиться осторожным механическим очищением области раны века от загрязняющих ее частиц земли и пр. (без промывания). После этого рану век и глазного яблока нужно припудрить смесью стрептоцида и норсульфазола или порошком синтомицина, наложить бинокулярную повязку и срочно эвакуировать раненого в лежачем положении в специализированный госпиталь к офталмохирургу.
Хирургическая помощь при несквозном ранении века несложна. После механической очистки раны от видимого загрязнения смазывают окружность ее 1 % спиртовым раствором бриллиантовой зелени. Края раны анестезируют инъекцией 2% раствора новокаина с адреналином и в случае надобности экономно освежают, возможно больше щадя ткани и сохраняя каждый миллиметр их, чтобы избежать последующего укорочения и деформации век. Отсекать следует лишь безусловно нежизнеспособные, размозженные, некротизированные и висящие «на нитке» обрывки. На кожную рану накладывают швы из конского волоса (или шелка № 2). Линия швов смазывается раствором бриллиантовой зелени и припудривается белым стрептоцидом (или смесью из равных частей стрептоцида и норсульфазола). Накладывается повязка на один глаз. Перевязки ежедневно или через день. Швы снимаются через 5—6 дней, а еще через 2—3 дня возможна выписка в часть.
Это несложное вмешательство на веках может быть выполнено в ДМП, если глазное яблоко не повреждено.
Таким же образом накладываются кожные швы при сквозном ранении века в тех случаях, когда свободный край его не поврежден.
При разрыве века, когда сквозная рана имеет перпендикулярное или косое направление по отношению к краю века и целость края века нарушена, простые кожные швы оказываются недостаточными: они не могут предупредить в последующем растягивания рубца и образования дефекта в веке в виде более или менее глубокой выемки (колобомы века). Чтобы избежать этого неприятного дефекта, при котором роговица может оказаться неполностью прикрытой даже при сомкнутых веках, необходимо наложить два этажа швов: 1) на конъюнктивально-хрящевую часть и 2) на кожу.
Техника этой операции, осуществляемой, как правило, офталмохирургом в армейском районе, сводится к следующему. Под кожу и под конъюнктиву вводят 1—2 мл 2% раствора новокаина с адреналином. Края раны осторожно подравнивают, максимально щадя ткани. Разорванное (раненое) веко выворачивают конъюнктивой вперед и удерживают его в этом положении с помощью двух пинцетов или двух прочных шелковых швов, проведенных через свободный край века, отступя на 3 мм от обоих краев раны. После этого накладывают 2—4 шва из шелка № 2, захватывающие конъюнктиву и хрящ. Первый из этих швов нужно провести близко от свободного края века (или через интермаргинальное пространство).
Это дает возможность восстановить правильную конфигурацию века и его свободного края. Первый шов стягивается, но окончательно не завязывается, пока не будут наложены и завязаны остальные конъюнктивально-хрящевые швы. Затем завязывается и первый (маргинальный) шов, благодаря чему веко сразу же подтягивается к глазному яблоку, раневой выворот века исчезает, и оно занимает правильное положение. Концы швов обрезают коротко, оставляя не более 2 мм, чтобы не царапать сильно роговицы. После этого накладывают второй этаж швов (на кожу) с дистанцией между швами не более 3 мм. Для этих швов лучше использовать конский волос. Линия кожных швов смазывается 1% раствором бриллиантовой зелени и припудривается стрептоцидом или смесью его с норсульфазолом. За веки закладывается мазь синтомициновая (5%), или пенициллиновая (5000 ед. в 1,0), или альбуцидная (30%). Повязка на один глаз.
Если имеется сопутствующее прободное ранение глазного яблока, оно в первую очередь подвергается хирургической обработке, после чего зашивается рана века по описанному выше способу и накладывается бинокулярная повязка.
Перевязки после операции на веке производятся ежедневно или через день в зависимости от состояния глазного яблока. Швы, наложенные на рану века, снимаются через 6—7 дней. Снятие швов следует производить весьма осторожно, чтобы избежать расхождения краев бывшей раны.
Заживление разрыва век после наложения двух этажей швов обычно протекает гладко, рубец получается нежный и малозаметный. Наоборот, оставление таких ран незашитыми (из боязни нагноения и пр.) или недостаточно тщательное их зашивание приводит к образованию грубых рубцов и дефектов в веках, к сильной их деформации, для устранения которой в последующем приходится производить сложные пластические операции. Зашивание сквозной раны века возможно, если потеря ткани его не превышает одной трети у свободного края.
При обнаружении костных осколков в глубине раны век она может быть зашита лишь после тщательной хирургической обработки сопутствующего ранения костей глазницы.
Взамен двух этажей швов при разрыве века рана может быть успешно закрыта восьмиобразными швами (Л. Д. Мицкевич). Преимуществом их является то, что они не оставляют узлов на конъюнктивальной поверхности века и поэтому меньше раздражают роговицу. Это особенно существенно при зашивании разрыва верхнего века в средней его части.
Восьмиобразные швы накладываются следующим образом. Шелковую нить на двух иглах проводят сзади наперед через конъюнктиву и хрящ обоих краев раны (на симметричных участках); затем оба конца нити перекрещиваются впереди хряща и выводятся через кожу на переднюю поверхность века, где и завязываются. Сперва проводят интермаргинальный шов, с помощью которого захватывают части поврежденного хряща, отступя на 2 мм от края раны. Этот шов временно стягивают, что помогает правильно адаптировать края раны при наложении остальных (восьмиобразных) швов. После проведения всех швов завязывают первый шов, а за ним и остальные.
Противопоказанием для закрытия раны века швами наглухо является, как упоминалось, начавшееся нагноение в ране, особенно в тех случаях, когда по соседству имеется одновременное повреждение и нагноение в придаточных полостях носа (лобных и др.) или оскольчатое повреждение костей черепа или лица.
В этих случаях необходимо предварительно провести лечение гнойно-инфицированной раны: убрать свободно лежащие костные осколки, если они имеются, широко вскрыть поврежденный синус и сделать соустье между ним и полостью носа,, провести местное и общее лечение антибиотиками и сульфаниламидами, а также физиотерапевтическими процедурами. Не закрывая раны наглухо, следует все же и в этих случаях возможно раньше уменьшить зияние раны хотя бы несколькими швами. Это может ускорить заполнение раны грануляциями и улучшить условия для последующего наложения вторичных швов.
В тех случаях, когда дефект ткани в ране очень велик и попытка сомкнуть швами края раны связана со слишком сильным их натяжением, рекомендуются направляющие (ситуационные) швы. Последние имеют вид матрацных швов и проводятся через кожу на некотором расстоянии от края раны. Умеренно натягивая их, придают краям раны правильное положение и частично сближают их. Благодаря этому удается ускорить заживление раны и предупредить образование грубых Рубцовых деформаций век.
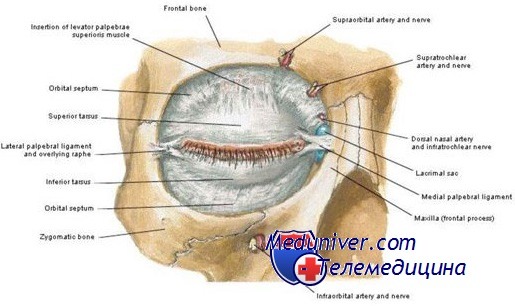
Если веко оторвано у наружного или внутренного угла, необходимо возможно раньше пришить прочным матрацным швом оторванный угол хряща века к плотной связке, в норме фиксирующей верхний и нижний хрящи в углах глазной щели (lig. palpebrale laterale или mediale).
Восстановив таким образом правильное положение оторванного века, нужно сшить края кожной раны достаточным количеством швов. При зашивании кожи мы отдаем предпочтение швам из конского волоса. Даже при отрыве очень большой части века оно может прирасти, если швы наложены своевременно и правильно.
Отрыв века у внутреннего угла сопровождается разрывом слезного канальца. При хирургической обработке таких ран следует стремиться сшить концы поврежденного слезного канальца и восстановить его проходимость.
После операции по поводу разрыва или отрыва века возможна эвакуация через 2—3 суток в зависимости от состояния глазного яблока и от общего состояния раненого. Послеоперационные перевязки должны производиться ежедневно или через день опытным офталмохирургом, чтобы избежать вскрытия зашитой раны.
Если после заживления раны века образуются рубцовые деформации его в виде заворота, выворота, колобомы века и др., их следует исправлять с помощью различных пластических операций. До недавнего времени считалось, что такие операции не должны производиться раньше 6 месяцев после ранения. Однако во время Великой Отечественной войны это положение подверглось пересмотру. Опыт советских офталмохирургов показал, что во многих случаях пластические операции после боевых ранений век возможно и целесообразно производить в сроки от 2 до 6 месяцев (ранняя пластика), поскольку к этому времени воспалительный процесс в поврежденных тканях века уже заканчивается. Этому способствуют правильно произведенная хирургическая обработка ран век и вторичные швы, тканевая терапия по В. П. Филатову, а также лечение различными физиотерапевтическими процедурами, которое может быть начато в госпитале армейского района и продолжено в госпиталях фронтового и внутреннего районов.
При инфицированных ранах век с гнойным отделяемым хороший эффект дает повторное облучение ультрафиолетовыми лучами (эритемные дозы), а также УВЧ-терапия. В дальнейшем можно ускорить рассасывание воспалительной инфильтрации в области ранения с помощью парафинотерапии, а также ионофореза и диатермоионофореза с 2% раствором йодистого калия.
При благоприятных условиях фронтовой обстановки ранние пластические операции могут быть производимы в госпиталях фронтового района. Однако в большинстве случаев как ранняя, так и поздняя пластика век производится в госпиталях внутреннего района. В связи с этим мы считаем возможным не приводить здесь описания многочисленных методов пластических операций на веках. Они подробно описаны в руководствах по глазной хирургии и в специальных монографиях (И. Н. Курлов, А. А. Колен, А. Э. Рауэр и Н. М. Михельсон, А. А. Лимберг).
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021

Шрам — это естественный способ заживления тела и замены утраченной или поврежденной кожи. Рубцы могут образовываться по разным причинам и, как правило, они состоят из фиброзной ткани. Их образование может быть вызвано инфекциями, хирургическим вмешательством, травмами или воспалением тканей. Шрамы могут появиться на любом участке тела. Состав рубца может быть разным. Шрам может выглядеть плоским, бугристым, впалым или цветным. Его окончательный вид зависит от многих факторов. К которым относится тип кожи, расположение шрама, тип травмы, возраст человека и его телосложение.
Запись по телефону
Виды шрамов

Есть несколько различных типов шрамов, которые могут образовываться, и все они могут выглядеть по-разному.
Поверхностные шрамы — этот вид шрамов длинный и тонкий. В первые несколько месяцев он может быть слегка приподнятым и красным, но затем обычно сглаживается и аккуратно заживает.
Гипертрофический рубец — этот тип рубца имеет чрезмерно активный процесс заживления ран и генерирует дополнительный коллаген. В результате рубец становится толще и, следовательно, возвышается над кожей. В этом месте может появиться ощущение стянутости и зуда. Эти шрамы со временем могут срастаться, но часто остаются утолщенными. Гипертрофический рубец ограничен поврежденной областью, что отличает этот тип рубца от келоидного рубца.
Келоидный рубец. В келоидном рубце рубцовая ткань развивается за пределами области, которая была изначально травмирована. Келоидные рубцы могут выглядеть как большие твердые узелки или шишки. Келоиды могут продолжать расти еще долго после заживления первоначальной травмы и могут вызывать зуд или боль. Часто эти шрамы требуют лечения, если они продолжают расти и беспокоить.
Шрам ниже окружающей кожи в вдавленном рубце и может напоминать ямку на коже. Обычно это происходит, когда опорная ткань, такая как жир или мышцы, потеряна или повреждена в результате травмы. Растяжки и некоторые шрамы от угревой сыпи считаются депрессивными рубцами.
Запись по телефону
Удаление шрамов на лице

Есть много косметических процедур, которые подходят для удаления шрамов на лице. Вы и ваш дерматолог обсудите лучшие варианты лечения шрамов от прыщей. Нет ничего необычного в том, что пациенты проходят повторные процедуры или нуждаются в двух или более типах процедур для восстановления кожи.
Запись по телефону
Удаление шрама на лбу

Повреждение кожи, которое затрагивает несколько слоев кожи в результате травмы, хирургического вмешательства, ожогов, прыщей или других состояний, может привести к образованию рубцов, влияющих как на внешний вид, так и на функции. После того, как образуется шрам, он становится постоянным, но умелое лечение шрама может восстановить подвижность лица и сделать появление шрамов менее заметным.
Дермабразия и лазерная шлифовка могут сделать грубые или приподнятые рубцы менее заметными, удалив часть верхних слоев кожи абразивным инструментом или лазерным лучом. Шрам останется, но будет более гладким и менее заметным.
Келоидные или гипертрофические рубцы могут поддаваться инъекции стероидов, чтобы уменьшить размер рубца. Если требуется большее сокращение, хирург может удалить лишнюю ткань хирургическим путем, закрывая разрезы тонкими швами, оставляя менее заметный шрам.
Запись по телефону
Удаление шрама после герпеса

Домашние средства от шрамов от герпеса включают следующее:
Витамин Е. Вы можете принимать добавки с витамином Е или наносить их на инфицированную область, нежно массируя, чтобы кожа полностью впитала их. Повторяйте каждый день.
Кокосовое масло. Нагрейте кокосовое масло в микроволновой печи, пока оно не станет жидким. Затем нанесите кокосовое масло на инфицированный участок и аккуратно помассируйте его, повторяйте дважды в день для достижения удовлетворительных результатов.
Алоэ вера. Нанесите гель алоэ вера прямо на шрамы и оставьте на 30 минут, затем промойте область теплой водой с мылом и осторожно вытрите.
Если шрам от герпеса очень заметен и вызывает дискомфорт, вы можете поговорить с дерматологом о процедурах уменьшения рубцов, таких как дермабразия и лазерная терапия, чтобы уменьшить признаки рубцевания.
Запись по телефону
Удаление шрамов после прыщей

Стойкие и недолеченные воспалительные поражения акне могут вызывать постоянное рубцевание различной степени. Лазерная шлифовка — один из самых эффективных способов уменьшения и устранения шрамов от угревой сыпи. Доступные лазерные процедуры включают абляционную и неабляционную шлифовку кожи. Выбор лечения зависит от типа шрама, а также от предпочтений и ожиданий пациента с точки зрения количества процедур и периодичностью между посещениями специалиста.
Абляционная шлифовка идеально подходит для пациентов, желающих добиться значительных улучшений за один сеанс.
Неабляционная шлифовка идеально подходит для пациентов, которые предпочитают более мягкий подход, требующий нескольких процедур.
Запись по телефону
Удаление рубцов после порезов и операций

Во время объемных и тяжелых операций основная задача хирурга заключается в проведении лечения, а формирование красивого шва не всегда удается выполнить по различным причинам. Но для пациентов, прошедших оперативное лечение — это не приговор, поскольку в современной практике используется несколько вариантов коррекции шрамов.Общие методы лечения рубцов, рекомендованные дерматологами, включают:
Хирургическая процедура. Удаление рубца хирургическим путем — наиболее инвазивный метод лечения. Ваш врач может порекомендовать хирурга оценить ваш шрам и выполнить процедуру, чтобы сделать его менее заметным. Например, хирург может уменьшить размер широкого шрама или взять кожу с другой части вашего тела, чтобы поместить ее на зарубцованный участок.
Удаление рубцов лазером. В частности, для хирургических рубцов удаление рубцов лазером является эффективным неинвазивным методом лечения рубцов. Дерматологи используют интенсивный свет, чтобы уменьшить размер, цвет и форму шрама. Различные виды лазерного удаления более эффективны при лечении одного типа рубца, чем другого.
Химический пилинг. Дерматолог нанесет химический раствор на участок кожи, где образуется рубец. Когда пилинг удаляется, слой кожи поднимается, обнажая более гладкий слой кожи. Химический пилинг требует нескольких процедур и лучше всего подходит для поверхностных рубцов.
Дермабразия. Используя машину, которая выглядит как небольшая шлифовальная машинка, дерматолог может сгладить верхний слой вашей кожи. Подобно химическому пилингу, эта процедура является хорошим вариантом для сглаживания выступающего шрама.
Инъекции. Для шрамов, которые возвышаются над кожей, инъекции стероидов могут уменьшить размер шрама и сделать его ровным с поверхностью вашей кожи. Другие типы инъекций включают кожные наполнители или коллаген, которые заполняют область вокруг глубокого рубца.Мази. Кремы и мази для удаления шрамов, отпускаемые без рецепта, — хорошее решение для небольших рубцов. Дерматологи могут назначить более эффективные гели для лечения рубцов.
Запись по телефону
Профилактика рубцов

Хотя это менее эффективно, чем профессиональное косметологическое или хирургическое лечение, есть несколько вещей, которые вы можете сделать дома, чтобы со временем улучшить внешний вид вашего шрама.
Защита от солнца — шрамы, подвергшиеся воздействию солнечных лучей, могут дольше оставаться красными и более темными заживать. Закройте шрам на улице и используйте солнцезащитный крем с SPF 30 или выше каждый день.
Силиконовые салфетки или гель — после того, как рана полностью заживет, можно применить листы или гель, содержащие силикон, чтобы улучшить внешний вид новых шрамов. Применяйте дважды в день в течение пяти недель после полного заживления травмы.Легкий массаж — массируя новые шрамы увлажняющим лосьоном, вы можете предотвратить высыхание кожи, предотвратить образование рубцовой ткани и улучшить окончательный вид рубца.
Запись по телефону
Способы удаления рубцов и шрамов

Поскольку лечение рубца зависит от различных факторов, вам необходимо проконсультироваться с дерматологом, чтобы узнать, как лучше всего лечить рубец.
Запись по телефону
Удаление шрамов и рубцов в домашних условиях

Хотя существуют различные домашние средства для лечения шрама, вы должны спросить своего врача, какие из них вы можете попробовать. Вот некоторые из домашних средств, которые вы можете попробовать от шрамов на лице:
Гель алоэ вера известен своими лечебными и противовоспалительными свойствами. Возьмите немного чистого геля алоэ вера и аккуратно нанесите его на лицо. Оставьте примерно на 30 минут и умойтесь. Вы также можете добавить в гель две-три капли масла чайного дерева и нанести его таким же образом.
Кокосовое масло: увлажняет и лечит кожу. Возьмите около 3-5 г кокосового масла первого отжима и помассируйте им шрам. Вы можете оставить его сколько угодно.
Яблочный уксус (ACV). Он обладает противовоспалительными и антисептическими свойствами, поэтому отлично подходит для лечения прыщей. Смешайте одну часть ACV с равным количеством воды. Нанесите на лицо ватным тампоном. Оставьте на 10-15 минут и умойтесь.
Картофельный сок. Он богат антиоксидантами и отлично подходит для лечения шрамов и темных пятен. Натереть немного картофеля кисейной тканью и отжать, чтобы в миске появился сок. Нанесите этот сок на лицо и умойтесь через 15-20 минут. Можно также использовать тонкий ломтик картофеля и прикладывать его к лицу, где есть шрамы.
Маска из сырого меда и молока. Возьмите чайную ложку сырого молока и добавьте к нему чайную ложку сырого меда. Смешайте, чтобы получилась паста, и нанесите ее на лицо. Смыть через 30 минут. Он отлично подходит для сохранения вашей кожи чистой и эластичной.
Маска с медом и лимонным соком. Добавьте чайную ложку лимонного сока к равному количеству сырого меда и нанесите на лицо. Смыть через 30 минут.
Лекарства, отпускаемые без рецепта. Если ваш шрам чешется, вы можете применить безрецептурные антигистаминные препараты, чтобы не поцарапать шрам. Безрецептурные стероидные кремы могут помочь избавиться от рубцов. Силиконовый гель можно нанести на шрамы для более быстрого заживления и уменьшения рубцов.
Если шрамы более глубокие, лицензированный дерматолог может использовать лазеры, химические пилинги, методы дермабразии, микроныкание, иссечение пуансоном или наполнители, чтобы сделать их менее заметными. Обращение за консультацией может помочь в профессиональном лечении рубца.
Запись по телефону
Удаление мазями

Исследования по уменьшению рубцов показали, что силикон является наиболее эффективным ингредиентом в уменьшении появления рубцов. Это связано с тем, что силикон может уменьшить чрезмерный рост коллагена, что приводит к образованию рубцов. Силикон также способствует выравниванию и исчезновению шрамов, увлажняя ткань. Также стоит обратить внимание на масло витамина Е и аллантоин, которые также смягчают кожу. Чтобы уменьшить появление шрамов, кремы и другие продукты увлажняют и разглаживают область, уменьшая покраснение и выравнивая кожу. Отличных результатов можно достичь с помощью кремов от шрамов, и вы увидите улучшение состояния своего шрама, однако полное устранение маловероятно.
Запись по телефону
Косметологический способ

Со временем многие шрамы будут постепенно улучшаться, становясь более бледными и менее толстыми. Шрамы никогда не исчезают полностью, но есть несколько способов сделать их менее заметными и смешать с окружающей кожей.
Коллагеновая индукционная терапия. Эта процедура, которую часто называют «иглой», проводится врачом и предназначена для введения нормального коллагена в рубцовую область.
Наполнители. Как и индукция коллагена, наполнители вводят нормальный коллаген в атрофический рубец, помогая поднять его до уровня окружающей здоровой кожи. Важно отметить, что филлеры не являются постоянными, поэтому, если вы выбрали это решение, вам может потребоваться проводить процедуру каждые несколько месяцев, чтобы поддерживать желаемые результаты.
Инъекции кортикостероидов — это лечение полезно как при гипертрофических, так и при келоидных рубцах; толстые или выпуклые шрамы. Инъекция стероидных препаратов уменьшает воспаление, которое может вызвать зуд в шраме, и помогает уменьшить количество коллагена в утолщенных рубцах. Инъекции кортикостероидов могут привести к сглаживанию выступающих шрамов, остановить рост увеличивающихся шрамов и сделать зуд или болезненные шрамы менее беспокоящими.
Химический пилинг / микролазерный пилинг — эта процедура может быть очень полезной для улучшения очень поверхностных шрамов или темных пятен, оставшихся после прыщей или других травм. Удаляя тонкий слой поверхностной кожи, начинают расти новые здоровые клетки кожи, что приводит к более ровному тону кожи и большему сиянию кожи.
Запись по телефону
Операционный способ

Хирургические варианты коррекции внешнего вида шрама:
Операция. Если келоидный рубец не улучшится с помощью других методов лечения, можно сделать операцию. При одном из видов хирургического вмешательства происходит прямое удаление рубцового образования с помощью разреза. Швы помогают закрыть рану. Иногда для закрытия раны также используются кожные трансплантаты. Это означает замену или прикрепление кожи к области, на которой отсутствует кожа. Кожные трансплантаты выполняются путем взятия кусочка здоровой кожи из другого участка тела (называемого донорским участком) и прикрепления его к необходимому участку. К сожалению, даже после операции келоиды могут снова вернуться. Иногда образуются келоиды еще большего размера.
Лазерная хирургия. Шрамы можно лечить с помощью различных лазеров, в зависимости от первопричины рубцов. Лазер создает очень маленькие четко очерченные столбики контролируемой травмы на верхнем и нижнем уровнях кожи в рубце. Это вызывает производство нового, упорядоченного, здорового коллагена и клеток кожи. Лазеры можно использовать для сглаживания рубца, удаления шрама ненормального цвета или выравнивания шрама. В большинстве случаев лазерная терапия шрамов проводится вместе с другими видами лечения. Лазерная шлифовка отлично подходит для многих типов шрамов — шрамов от угревой сыпи, растяжек, вдавленных шрамов, гипертрофических шрамов и поверхностных шрамов.
Радиация. Это можно использовать для шрамов, которые не поддаются лечению другими методами.
Если вас беспокоят или постоянно смущают ваши рубцы, лучше всего записаться на прием к специалисту.
Читайте также:

