Осложнения при ожогах и их профилактика
Обновлено: 25.04.2024
Ожог – повреждение тканей, вызванное местным воздействием высоких температур (более 55-60 С), агрессивными химическими веществами, электрическим током, световым и ионизирующим излучением. По глубине поражения тканей выделяют 4 степени ожога. Обширные ожоги приводят к развитию так называемой ожоговой болезни, опасной летальным исходом из-за нарушения в работе сердечно-сосудистой и дыхательной систем, а также возникновения инфекционных осложнений. Местное лечение ожогов может проводиться открытым или закрытым способом. Оно обязательно дополняется обезболивающим лечением, по показаниям - антибактериальной и инфузионной терапией.
МКБ-10
Общие сведения
Ожог – повреждение тканей, вызванное местным воздействием высоких температур (более 55-60 С), агрессивными химическими веществами, электрическим током, световым и ионизирующим излучением. Легкие ожоги – самая распространенная травма. Тяжелые ожоги занимают второе место по количеству смертельных исходов в результате несчастного случая, уступая только дорожно-транспортным происшествиям.
Классификация
По локализации:
- ожоги кожных покровов;
- ожоги глаз;
- ингаляционные повреждения и ожоги дыхательных путей.
По глубине поражения:
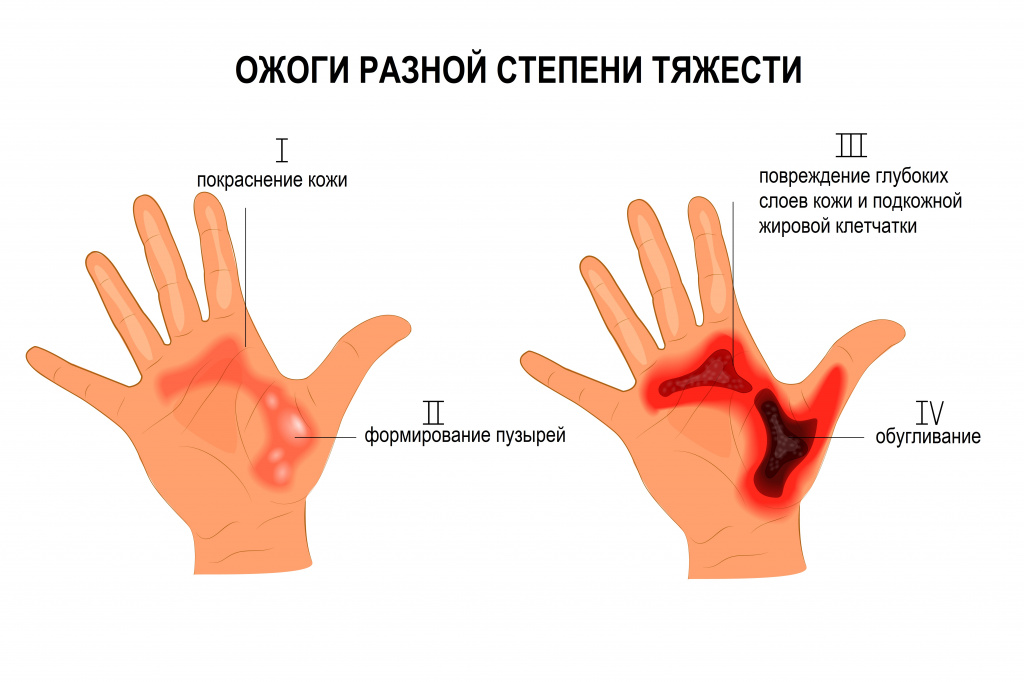
- I степень. Неполное повреждение поверхностного слоя кожи. Сопровождается покраснением кожи, незначительным отеком, жгучей болью. Выздоровление через 2-4 дня. Ожог заживает без следа.
- II степень. Полное повреждение поверхностного слоя кожи. Сопровождается жгучей болью, образованием небольших пузырей. При вскрытии пузырей обнажаются ярко-красные эрозии. Ожоги заживают без образования рубцов в течение 1-2 недель.
- III степень. Повреждение поверхностных и глубоких слоев кожи.
- IIIА степень. Глубокие слои кожи повреждены частично. Сразу после травмы образуется сухая черная или коричневая корка – ожоговый струп. При ошпаривании струп белесо-сероватый, влажный и мягкий.
Возможно формирование больших, склонных к слиянию пузырей. При вскрытии пузырей обнажается пестрая раневая поверхность, состоящая из белых, серых и розовых участков, на которой в последующем при сухом некрозе формируется тонкий струп, напоминающий пергамент, а при влажном некрозе образуется влажная сероватая фибринная пленка.
Болевая чувствительность поврежденного участка снижена. Заживление зависит от количества сохранившихся островков неповрежденных глубоких слоев кожи на дне раны. При малом количестве таких островков, а также при последующем нагноении раны самостоятельное заживление ожога замедляется или становится невозможным.
- IIIБ степень. Гибель всех слоев кожи. Возможно повреждение подкожной жировой клетчатки.
- IV степень. Обугливание кожи и подлежащих тканей (подкожно-жировой клетчатки, костей и мышц).
Ожоги I-IIIА степени считаются поверхностными и могут заживать самостоятельно (если не произошло вторичное углубление раны в результате нагноения). При ожогах IIIБ и IV степени требуется удаление некроза с последующей кожной пластикой. Точное определение степени ожога возможно только в специализированном медицинском учреждении.
По типу повреждения:
Термические ожоги:
- Ожоги пламенем. Как правило, II степени. Возможно поражение большой площади кожи, ожог глаз и верхних дыхательных путей.
- Ожоги жидкостью. Преимущественно II-III степень. Как правило, характеризуются малой площадью и большой глубиной поражения.
- Ожоги паром. Большая площадь и небольшая глубина поражения. Часто сопровождаются ожогом дыхательных путей.
- Ожоги раскаленными предметами. II-IV степень. Четкая граница, значительная глубина. Сопровождаются отслоением поврежденных тканей при прекращении контакта с предметом.
Химические ожоги:
- Ожоги кислотой. При воздействии кислоты происходит коагуляция (сворачивание) белка в тканях, что обуславливает небольшую глубину поражения.
- Ожоги щелочью. Коагуляции, в данном случае не происходит, поэтому повреждение может достигать значительной глубины.
- Ожоги солями тяжелых металлов. Обычно поверхностные.
Лучевые ожоги:
- Ожоги в результате воздействия солнечных лучей. Обычно I, реже – II степень.
- Ожоги в результате воздействия лазерного оружия, воздушных и наземных ядерных взрывов. Вызывают мгновенное поражение частей тела, обращенных в сторону взрыва, могут сопровождаться ожогами глаз.
- Ожоги в результате воздействия ионизирующего излучения. Как правило, поверхностные. Плохо заживают из-за сопутствующей лучевой болезни, при которой повышается ломкость сосудов и ухудшается восстановление тканей.
Электрические ожоги:
Малая площадь (небольшие ранки в точках входа и выхода заряда), большая глубина. Сопровождаются электротравмой (поражением внутренних органов при воздействии электромагнитного поля).
Площадь поражения
Тяжесть ожога, прогноз и выбор лечебных мероприятий зависят не только от глубины, но и от площади ожоговых поверхностей. При вычислении площади ожогов у взрослых в травматологии используют «правило ладони» и «правило девяток». Согласно «правилу ладони», площадь ладонной поверхности кисти примерно соответствует 1% тела ее хозяина. В соответствии с «правилом девяток»:
- площадь шеи и головы составляет 9% от всей поверхности тела;
- грудь – 9%;
- живот – 9%;
- задняя поверхность туловища – 18%;
- одна верхняя конечность – 9%;
- одно бедро – 9%;
- одна голень вместе со стопой – 9%;
- наружные половые органы и промежность – 1%.
Тело ребенка имеет другие пропорции, поэтому «правило девяток» и «правило ладони» к нему применять нельзя. Для расчета площади ожоговой поверхности у детей используется таблица Ланда и Броуэра. В специализированных мед. учреждениях площадь ожогов определяют при помощи специальных пленочных измерителей (прозрачных пленок с мерной сеткой).
Прогноз
Прогноз зависит от глубины и площади ожогов, общего состояния организма, наличия сопутствующих травм и заболеваний. Для определения прогноза используется индекс тяжести поражения (ИТП) и правило сотни (ПС).
Индекс тяжести поражения
Применяется во всех возрастных группах. При ИТП 1% поверхностного ожога равняется 1 единице тяжести, 1% глубокого ожога – 3 единицам. Ингаляционные поражения без нарушения дыхательной функции – 15 единиц, с нарушением функции дыхания – 30 единиц.
Прогноз:
- благоприятный – менее 30 ед.;
- относительно благоприятный – от 30 до 60 ед.;
- сомнительный – от 61 до 90 ед.;
- неблагоприятный – 91 и более ед.
При наличии комбинированных поражений и тяжелых сопутствующих заболеваний прогноз ухудшается на 1-2 степени.
Правило сотни
Обычно применяется для больных старше 50 лет. Формула расчета: сумма возраста в годах + площадь ожогов в процентах. Ожог верхних дыхательных путей приравнивают к 20% поражения кожи.
Прогноз:
- благоприятный – менее 60;
- относительно благоприятный – 61-80;
- сомнительный – 81-100;
- неблагоприятный – более 100.
Местные симптомы
Поверхностные ожоги до 10-12% и глубокие ожоги до 5-6% протекают преимущественно в форме местного процесса. Нарушения деятельности других органов и систем не наблюдается. У детей, пожилых людей и лиц с тяжелыми сопутствующими заболеваниями «граница» между местным страданием и общим процессом может снижаться вдвое: до 5-6% при поверхностных ожогах и до 3% при глубоких ожогах.
Местные патологические изменения определяются степенью ожога, периодом времени с момента травмы, вторичной инфекцией и некоторыми другими условиями. Ожоги I степени сопровождаются развитием эритемы (покраснения). Для ожогов II степени характерны везикулы (небольшие пузырьки), для ожогов III степени – буллы (большие пузыри с тенденцией к слиянию). При отслоении кожи, самопроизвольном вскрытии или снятии пузыря обнажается эрозия (ярко-красно красная кровоточащая поверхность, лишенная поверхностного слоя кожи).
При глубоких ожогах образуется участок сухого или влажного некроза. Сухой некроз протекает более благоприятно, выглядит, как черная или коричневая корка. Влажный некроз развивается при большом количестве влаги в тканях, значительных участках и большой глубине поражения. Является благоприятной средой для бактерий, часто распространяется на здоровые ткани. После отторжения участков сухого и влажного некроза образуются язвы различной глубины.
Заживление ожога происходит в несколько стадий:
- I стадия. Воспаление, очищение раны от погибших тканей. 1-10 сутки после травмы.
- II стадия. Регенерация, заполнение раны грануляционной тканью. Состоит из двух подстадий: 10-17 сутки – очищение раны от некротических тканей, 15-21 сутки – развитие грануляций.
- III стадия. Формирование рубца, закрытие раны.
В тяжелых случаях возможно развитие осложнений: гнойного целлюлита, лимфаденита, абсцессов и гангрены конечностей.
Общие симптомы
Обширные поражения вызывают ожоговую болезнь – патологические изменения со стороны различных органов и систем, при которых нарушается белковый и водно-солевой обмен, накапливаются токсины, снижаются защитные силы организма, развивается ожоговое истощение. Ожоговая болезнь в сочетании с резким снижением двигательной активности может вызывать нарушения функций дыхательной, сердечно-сосудистой, мочевыводящей системы и желудочно-кишечного тракта.
Ожоговая болезнь протекает поэтапно:
I этап. Ожоговый шок. Развивается из-за сильной боли и значительной потери жидкости через поверхность ожога. Представляет опасность для жизни больного. Продолжается 12-48 часов, в отдельных случаях – до 72 часов. Короткий период возбуждения сменяется нарастающей заторможенностью. Характерна жажда, мышечная дрожь, озноб. Сознание спутано. В отличие от других видов шока, артериальное давление повышается или остается в пределах нормы. Учащается пульс, уменьшается выделение мочи. Моча становится коричневой, черной или темно-вишневой, приобретает запах гари. В тяжелых случаях возможна потеря сознания. Адекватное лечение ожогового шока возможно только в специализированном мед. учреждении.
II этап. Ожоговая токсемия. Возникает при всасывании в кровь продуктов распада тканей и бактериальных токсинов. Развивается на 2-4 сутки с момента повреждения. Продолжается от 2-4 до 10-15 суток. Температура тела повышена. Больной возбужден, его сознание спутано. Возможны судороги, бред, слуховые и зрительные галлюцинации. На этом этапе проявляются осложнения со стороны различных органов и систем.
Со стороны сердечно-сосудистой системы - токсический миокардит, тромбозы, перикардит. Со стороны ЖКТ - стрессовые эрозии и язвы (могут осложняться желудочным кровотечением), динамическая кишечная непроходимость, токсический гепатит, панкреатит. Со стороны дыхательной системы - отек легких, экссудативный плеврит, пневмония, бронхит. Со стороны почек – пиелит, нефрит.
III этап. Септикотоксемия. Обусловлена большой потерей белка через раневую поверхность и реакцией организма на инфекцию. Продолжается от нескольких недель до нескольких месяцев. Раны с большим количеством гнойного отделяемого. Заживление ожогов приостанавливается, участки эпителизации уменьшаются или исчезают.
Характерна лихорадка с большими колебаниями температуры тела. Больной вялый, страдает от нарушения сна. Аппетит отсутствует. Отмечается значительное снижение веса (в тяжелых случаях возможна потеря 1/3 массы тела). Мышцы атрофируются, уменьшается подвижность суставов, усиливается кровоточивость. Развиваются пролежни. Смерть наступает от общих инфекционных осложнений (сепсиса, пневмонии). При благоприятном варианте развития событий ожоговая болезнь заканчивается восстановлением, во время которого раны очищаются и закрываются, а состояние больного постепенно улучшается.
Первая помощь
Необходимо как можно быстрее прекратить контакт с повреждающим агентом (пламенем, паром, химическим веществом и т. д.). При термических ожогах разрушение тканей из-за их нагрева продолжается некоторое время после прекращения разрушающего воздействия, поэтому обожженную поверхность нужно охлаждать льдом, снегом или холодной водой в течение 10-15 минут. Затем аккуратно, стараясь не повредить рану, срезают одежду и накладывают чистую повязку. Свежий ожог нельзя смазывать кремом, маслом или мазью – это может усложнить последующую обработку и ухудшить заживление раны.
При химических ожогах нужно обильно промыть рану проточной водой. Ожоги щелочью промывают слабым раствором лимонной кислоты, ожоги кислотой – слабым раствором питьевой соды. Ожог негашеной известью водой промывать нельзя, вместо этого следует использовать растительное масло. При обширных и глубоких ожогах больного необходимо укутать, дать обезболивающее и теплое питье (лучше – содово-солевой раствор или щелочную минеральную воду). Пострадавшего с ожогом следует как можно быстрее доставить в специализированное мед. учреждение.
Лечение
Местные лечебные мероприятия
Закрытое лечение ожогов
Прежде всего производят обработку ожоговой поверхности. С поврежденной поверхности удаляют инородные тела, кожу вокруг раны обрабатывают антисептиком. Большие пузыри подрезают и опорожняют, не удаляя. Отслоившаяся кожа прилипает к ожогу и защищает раневую поверхность. Обожженной конечности придают возвышенное положение.
На первой стадии заживления применяют препараты с обезболивающим и охлаждающим действием и лекарственные средства для нормализации состояния тканей, удаления раневого содержимого, профилактики инфекции и отторжения некротических участков. Используют аэрозоли с декспантенолом, мази и растворы на гидрофильной основе. Растворы антисептиков и гипертонический раствор применяют только при оказании первой помощи. В дальнейшем их использование нецелесообразно, поскольку повязки быстро высыхают и препятствуют оттоку содержимого из раны.
При ожогах IIIА степени струп сохраняют до момента самостоятельного отторжения. Вначале накладывают асептические повязки, после отторжения струпа – мазевые. Цель местного лечения ожогов на второй и третьей стадии заживления – защита от инфекции, активизация обменных процессов, улучшение местного кровоснабжения. Применяют лекарственные средства с гиперосмолярным действием, гидрофобные покрытия с воском и парафином, обеспечивающие сохранение растущего эпителия при перевязках. При глубоких ожогах проводится стимуляция отторжения некротических тканей. Для расплавления струпа используют салициловую мазь и протеолитические ферменты. После очищения раны выполняют кожную пластику.
Открытое лечение ожогов
Проводится в специальных асептических ожоговых палатах. Ожоги обрабатывают высушивающими растворами антисептиков (раствор марганцовки, бриллиантового зеленого и пр.) и оставляют без повязки. Кроме того, открыто обычно лечат ожоги промежности, лица и других областей, на которые сложно наложить повязку. Для обработки ран в этом случае используют мази с антисептиками (фурацилиновая, стрептомициновая).
Возможна комбинация открытого и закрытого способов лечения ожогов.
Общие лечебные мероприятия
У пациентов со свежими ожогами повышается чувствительность к анальгетикам. В раннем периоде наилучший эффект обеспечивается частым введением малых доз обезболивающих препаратов. В последующем может потребоваться увеличение дозы. Наркотические анальгетики угнетают дыхательный центр, поэтому вводятся травматологом под контролем дыхания.
Подбор антибиотиков осуществляется на основании определения чувствительности микроорганизмов. Профилактически антибиотики не назначают, поскольку это может привести к образованию устойчивых штаммов, невосприимчивых к антибактериальной терапии.
В ходе лечения необходимо возместить большие потери белка и жидкости. При поверхностных ожогах более 10% и глубоких более 5% показана инфузионная терапия. Под контролем пульса, диуреза, артериального и центрального венозного давления пациенту вводят глюкозу, питательные растворы, растворы для нормализации кровообращения и кислотно-щелочного состояния.
Реабилитация
Реабилитация включает в себя мероприятия по восстановлению физического (лечебная гимнастика, физиотерапия) и психологического состояния пациента. Основные принципы реабилитации:
- раннее начало;
- четкий план;
- исключение периодов длительной неподвижности;
- постоянное наращивание двигательной активности.
По окончании периода первичной реабилитации определяется необходимость дополнительной психологической и хирургической помощи.
Ингаляционные поражения
Ингаляционные поражения возникают в результате вдыхания продуктов горения. Чаще развиваются у лиц, получивших ожоги в замкнутом пространстве. Утяжеляют состояние пострадавшего, могут представлять опасность для жизни. Увеличивают вероятность развития пневмонии. Наряду с площадью ожогов и возрастом больного являются важным фактором, влияющим на исход травмы.
Ингаляционные поражения подразделяются на три формы, которые могут встречаться вместе и по отдельности:
Отравление угарным газом.
Окись углерода препятствует связыванию кислорода с гемоглобином, вызывает гипоксию, а при большой дозе и длительной экспозиции - смерть пострадавшего. Лечение – искусственная вентиляция легких с подачей 100% кислорода.
Ожоги верхних дыхательных путей
Ожог слизистой полости носа, гортани, глотки, надгортанника, крупных бронхов и трахеи. Сопровождается охриплостью голоса, затрудненным дыханием, выделением мокроты с копотью. При бронхоскопии выявляется покраснение и отек слизистой, в тяжелых случаях – пузыри и участки некроза. Отек дыхательных путей нарастает и достигает своего пика на вторые сутки после травмы.
Поражение нижних отделов дыхательных путей
Повреждение альвеол и мелких бронхов. Сопровождается затруднением дыхания. При благоприятном исходе компенсируется в течение 7-10 дней. Может осложниться пневмонией, отеком легких, ателектазами и респираторным дистресс-синдромом. Изменения на рентгенограмме видны только на 4 день после травмы. Диагноз подтверждается при снижении парциального давления кислорода в артериальной крови до 60 мм и ниже.
Лечение ожогов дыхательных путей
По большей части симптоматическое: интенсивная спирометрия, удаление секрета из дыхательных путей, вдыхание увлажненной воздухо-кислородной смеси. Профилактическое лечение антибиотиками неэффективно. Антибактериальная терапия назначается после бакпосева и определения чувствительности возбудителей из мокроты.
3. История, проблемы и современные методы хирургического лечения обожженных/ Федоров В.Д., Алексеев А.А., Крутиков М.Г., Кудзоев О.А.// Комбустиология - 1999 - №1
Осложнения ожоговых ран: классификация, клиника, профилактика, лечение
Институт неотложной и восстановительной хирургии АМН Украины, Донецк
Глубокие термические повреждения покровов продолжают оставаться одной из актуальных проблем неотложной и восстановительной хирургии. Не случайно эта тематика постоянно включается в программу всех съездов хирургов Украины. Несмотря на достижения комбустиологии, летальность среди обожженных за последние годы продолжает расти. Основной причиной летальных исходов остаются осложнения ожоговых ран и ожоговой болезни. Тем не менее, этот вопрос считается недостаточно изученным, а имеющиеся классификации осложнений ожогов — условными.
Изучение этиологических особенностей субфасциальных повреждений ( ожогов электрическим током, контактных термических и пламенем) у 326 больных позволили впервые уточнить их патогенез и определить осложнения, которые могут возникнуть лишь при ожогах IV степени. Для ранней диагностики осложнений ожогов и уточнения их характера больным проводились специальные обследования: ультразвуковая допплерография, флебография, селективная ангиография, электронейромиография, компьютерная томография. Изучали свертывающую и антисвертывающую системы крови; проводили гистологическое, кристаллографическое исследование биоптатов различных тканей в зоне повреждения и паранекроза и бактериологическое исследование отделяемого ран.
У 1486 больных (39,7%) выявлены различные осложнения ожоговых ран, которые систематизированы и предложены нами в виде классификационной таблицы (табл. 1).
Осложнения ожоговых ран разделяем на первичные, которые наступают непосредственно во время травмы, вторичные, связанные с развитием инфекции в ранах и распространением её в различных тканях и органах, и поздние осложнения, возникающие после заживления или оперативного закрытия ожоговых ран.
Осложнения ожоговых ран
Таблица 1.
Первичные
Термические
Механические
Вторичные (инфекционные) осложнения
Мышцы и фасции
Сосуды и нервы
Кости и суставы
Внутренние органы
Генерализация инфекции
Поздние осложнения
Первичные термические осложнения, по нашим наблюдениям развиваются только при субфасциальных ожогах (IV степени) и проявляются у 13,5% таких пострадавших обугливанием, мумификацией мягких тканей и костей, коагуляцией с последующим тромбозом магистральных артерий и вен. В некоторых случаях эти поражения сочетаются с механическим повреждением — разрывом мягких тканей, отрывом сегментов конечностей, образованием гематом, переломами и вывихами костей (рис.1). Причинами механических повреждений в месте ожоговой раны являются: баротравма (при взрывах в закрытом помещении), падение с высоты при утрате сознания, механическое воздействие электрического тока (судорожное сокращение мышц) и др. Следует также отметить, что механические повреждения, сочетающиеся с ожогами III и IV степени, могут возникать и во внутренних органах (внутричерепные гематомы, пневмоторакс, разрыв лёгкого, барабанной перепонки и др.)
Первичное развитие тромбоза магистральных сосудов при высоковольтных электрических ожогах наблюдали у 19 из 326 пострадавших от ожогов IV степени (5,7%) (рис.2).
Наиболее частый вид осложнений ожоговых ран связан с развитием и распространением инфекции. Это вторичные осложнения, которые возникли у 37% больных, имеющих различные осложнения ожогов.
Инфекционные осложнения мы разделили по анатомическому признаку в зависимости от тканей и органов, в которых развивается и распространяется инфекция (нагноение).
При глубоких ожогах у 4,4% больных развивается сетчатый лимфангоит, который может возникнуть уже на 3-5 сутки после травмы даже при поверхностном ожоге, особенно — если неквалифицировано оказана первая помощь. Возбудителем инфекции в таких случаях, чаще всего — является стафилококк, вегетирующий в виде сапрофитной флоры на неповрежденной коже.
Стволовой лимфангоит и лимфаденит — относительно редкое осложнение глубоких ожогов, частота которого составляет около 1% всех осложнений. Рожа возникает чаще всего при ожогах кожи, скомпрометированной нарушением трофики, например — в результате хронического посттромбофлебитического синдрома (ПТФС) и др. Профилактика и лечение ожогового лимфангоита и лимфаденита заключается в тщательном туалете ран, своевременном вскрытии напряженных пузырей, гигиенических ваннах, УФО, озонотерапии ран, назначении противовоспалительных и антибактериальных препаратов. Наиболее эффективными местными средствами лечения инфекций ожоговой раны и инфекционных осложнений ожоговой болезни являются 1% растворы йодопирона или йодовидона, препараты сульфадиазина серебра, церия нитрата, левомицитина, диоксидиновая мазь, банеоцин.
Целлюлит у обожженных развивается при углублении поверхностных дермальных ожогов за счет вторичного некроза в ранах, при длительном консервативном лечении глубоких ожогов или после тангенциальной некрэктомии у тучных пациентов (рис.3). Во всех случаях гнойный целлюлит отличается упорным течением, а при обширной площади его (10-15% поверхности тела) появляется угроза для жизни больных. Профилактика гнойного целлюлита связана с ранним и радикальным хирургическим лечением глубоких ожогов. У тучных пациентов операцией выбора при глубоких дермальных ожогах III степени является фасциальная некрэктомия. Лечение гнойного целлюлита у обожженных комплексное: оно направлено на коррекцию гомеостаза, иммунитета, высушивание ран с последующей радикальной некрэктомией и аутодермопластикой. Орошение раневой поверхности озоном значительно быстрее оказывает положительный результат при лечении целлюлита, что, на наш взгляд, связано не только с местным, но и общим иммуномодулирующим воздействием озона.
Абсцессы в подкожно-жировой клетчатке возникали в основном у тяжелообожженных при анергии, или как проявление сепсиса (метастатические). Отсюда исходит их профилактика и лечение.
С повреждением и некрозом мышц и фасций при ожогах IV степени связан целый ряд гнойных осложнений. Инфицирование некротизированной мышечной ткани обычно наступает рано, на 4-5 сутки после субфасциального ожога, сопровождаясь ихорозным запахом из ран и интоксикацией. В таких случаях можно говорить о гнилостном рас плавлении мышц в ранах, обычно вызванном граммотрицательной флорой.
Гнойные затёки и флегмоны развивались у больных в результате расплавления погибших мышц, распространения гноя вдоль сухожильных влагагищ и сосудисто-нервных пучков. Своевременное распознавание таких осложнений затруднительно тем, что гнойные затеки располагаются под плотным сухим некротическим струпом, и клинически не проявляются гиперемией, отеком или флюктуацией. Адекватно и своевременно выполненная некротомия и фасциотомия является надёжной профилактикой данных осложнений (рис.4).
Гангрена конечностей у обожённых развивается или вследствие первичного тотального поражения тканей, что наблюдается редко (в 1% случаев), или, чаще всего, — в результате тромбоза магистральных сосудов. В первом случае это связано с длительной экспозицией повреждающего агента при ожогах пламенем, во втором — с высоковольтными электропоражениями. Гангрену нижних конечностей у 13 больных наблюдали при ожогах пламенем. Острое развитие тромбоза плечевой артерии, обусловленного первичной коагуляцией электрическим током, привело к развитию гангрены 18 конечностей у 16 пострадавших. Следует отметить, что острое развитие ишемии проксимальных отделов конечностей с гибелью большого массива мышц (предплечье, плечо, голень, бедро) очень быстро приводит к выраженной интоксикации и почечной недостаточности. Выздоровление пострадавших в таких случаях возможно только при выполнении ранней или даже первичной ампутации конечности (1-2 сутки после травмы). Проведение некрофасциотомии может предупредить лишь вторичные изменения в тканях и уменьшить интоксикацию.
В механизме восходящего тромбоза артерий конечностей, который развивается обычно через 1,5-2 недели после ожога IV степени, без сомнения, имеет значение инфекционный фактор (7 наблюдений). То же самое, но в большей степени относится к восходящим флеботромбозам. Во всех случаях развитие флеботромбозов глубоких вен конечностей было связано с инфекцией. У 30 из 37 больных, у которых поражался илеофеморальный сегмент, осложнение совпадало с катетеризацией большой подкожной вены. Профилактика и лечение таких осложнений — антикоагулянты, антибиотики, спазмолитики, возвышенное положение и эластическое бинтование конечности.
Аррозивные кровотечения из ран возникают у 5% пострадавших от ожогов IV степени (16 больных) при отторжении некротического струпа. Некротические ткани, как известно, самостоятельно отторгаются только путем нагноения. Поэтому основная профилактика аррозивных кровотечений — ранняя некрэктомия и пластическое закрытие ран, что не всегда удается при обширных термических и особенно — электроожогах. В связи с этим показана превентивная перевязка артерий на протяжении. Тем более, что в некоторых случаях аррозивные кровотечения возникают уже на 3 — 4 сутки после травмы (3 наблюдения).
Повреждение нервных стволов конечностей при ожогах IV степени обычно сочетались с поражением сосудов, сухожилий и мышц, а клинические проявления их выражались в выпадении двигательной и чувствительной функции в соответствующих зонах.
Клинические проявления гнойной инфекции при остеонекрозах возникали через несколько недель или месяцев после ожога (наблюдали у 20 больных 6,1 % с ожогами IV степени). Часть больных (8) были уже госпитализированы с признаками остеомиелита, у остальных(12),он развился в процессе хирургического лечения. Гнойный артрит различных суставов отмечен у 25 больных (7,7%). Остеомиелиты и артриты у всех пострадавших развились и локализовались в проекции ожоговых ран, метастатических артритов и остеомиелитов у наших больных не наблюдали. Профилактика таких осложнений — своевременное хирургическое лечение — резекция костей, суставов, реваскуляризация остеонекрозов.
Известно, что хрящевая ткань суставных поверхностей при их обнажении особенно подвержена инфицированию в связи с плохой кровоснабжаемостью. Наиболее упорным и длительным течением отличаются хондриты и перехондриты ребер и ушных раковин (наблюдали у 54 больных — 2,8%) при ожогах III и IV степеней. Распространение инфекции на хрящ, по нашим данным, происходит по продолжению. В результате нагноения ран наступает отек окружающих хрящ тканей, сдавление тончайших сосудов надхрящницы — ишемия, некроз хряща и гнойный хондроперихондрит. Профилактика часто возникающих хондроперихондритов ушной раковины — ранее дренирование и катетеризация ран микроирригаторами.
Инфекционные осложнения ожоговых ран во внутренних органах в редких случаях могут развиваться при их непосредственном повреждении термическим агентом (наблюдали у 4 больных при поражении плевры и тканей головного мозга). В подавляющем большинстве случаев инфекция во внутренние органы из ран попадает лимфогенным путем. По частоте таких осложнений, влияющих на исход травмы, одно из первых мест занимает пневмония, которая диагностирована у 416 наших больных (12%). При глубоких ожогах пневмония развивается почти в 2 раза чаще — у 22,7% пострадавших (рис.5). У каждого восьмого из них наблюдали абсцедирование легочной ткани. Профилактикой пневмонии является, прежде всего, адекватная противошоковая, антибактериальная терапия, дыхательная гимнастика. Эндолимфальный путь введения антибиотиков, по нашим данным, наиболее эффективен в лечении пневмонии, в том числе — абсцедирующей.
За 7 лет в клинике наблюдали 216 больных с ожоговым сепсисом, что составляет 5,8% от всех пролеченных обожженных. Однако при глубоких ожогах сепсис развивается значительно чаще — в 12,1% случаев. При этом путь распространения инфекции различный или, лучше сказать, многообразный у обожженных. Один из вероятных и частых путей распространения инфекции — лимфогенный. При тяжелой ожоговой болезни не вызывает сомнений перемещение жизнеспособных бактерий из просвета кишечника в кровеносное русло, мезентериальные лимфатические узлы. Характерной особенностью септического очага является также развитие перифокального тромбофлебита. Вследствие бактериальных тромбоэмболий из этого источника могут возникнуть другие очаги нагноения, поддерживающие септическое состояние. Не следует также забывать о вероятности развития и ятрогенного катетерного сепсиса.
Дискутабельной, на наш взгляд, относительно ожоговой болезни представляется классификация сепсиса, принятой на Чикагской согласительной конференции. Нам предоставляется целесообразным включить в эту классификацию ранний ожоговый сепсис, рецидивирующий сепсис у обожженных, а также определить тяжесть ожогового сепсиса в зависимости от степени полиорганной недостаточности.
Эррозивно-язвенные гастриты, гастродуодениты и колиты наблюдаются, по нашим данным, у большинства пострадавших при тяжелом течении ожоговой болезни и практически — у всех умерших от нее. Причиной поражения слизистой оболочки ЖКТ являются нарушения микроциркуляции в органах и тканях, развивающиеся как основной признак ожогового шока, а пусковым моментом их возникновения служат стрессовые (гормональные) изменения при ожоговой болезни. В результате может наступить перфорация острой язвы Курлинга (наблюдали у трех пациентов-0,2%). Значительно чаще при ожоговой болезни развиваются кровотечения из острых язв ЖКТ. У 86 наших пациентов течение ожоговой болезни осложнялось желудочно-кишечным кровотечением, что составляет 8,1% больных, перенесших ожоговую болезнь.
Анемия носит у обожженных полиэтиологический характер (гемолитический, токсический, постгеморрагический, инфекционный) и манифестирует на протяжении всех периодов тяжелой ожоговой болезни.
Ожоговое (раневое) истощение — осложнение, характерное для периода септикотоксемии, в современных условиях развивается у крайне тяжелых больных или у пострадавших в результате ожоговой болезни средней или тяжелой степени тяжести, у которых проводилось неадекватное и несвоевременное лечение шока, токсемии и септикотоксемии.
Третьим видом осложнений ожоговых ран являются поздние осложнения, развивающиеся в процессе или после заживления ожогов, в периоде реконвалесценции (рис.6). Практически у всех пациентов, перенесших тяжелую ожоговую болезнь, развивается хронический пиелонефрит, гепатит и — зачастую — дистрофия миокарда. У 60,3% реконвалесцентов после глубоких ожогов выявлены признаки инвалидизации, проявляющиеся нарушением функции суставов, конечностей в результате рубцовых деформаций, контрактур и трофических нарушений. У всех этих пациентов имели место ожоговые дерматиты, экзема, значительно реже — (1,9%) ПТФС, и очень редко (0,2% случаев) — рак кожи на рубцах. Профилактикой поздних осложнений ожоговых ран, бесспорно является раннее выполнение превентивных операций у обожженных (рис.7). Лечение этих осложнений заключается в ранней реабилитации реконвалесцентов, санаторном их лечении и адекватной реконструктивно- восстановительной хирургической тактике.
Таким образом, систематизация осложнений ожоговых ран и ожоговой болезни создаёт предпосылки для профилактики и ранней диагностики осложнений что позволяет улучшить результаты лечения обожженных.
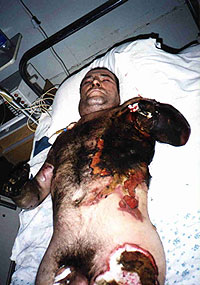
Рис.1. Отрыв сегмента конечности при высоковольтном электроожоге
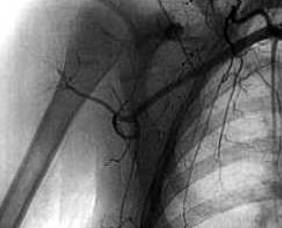
Рис.2. Тромбоз подкрыльцовой артерии при высоковольтном электроожоге
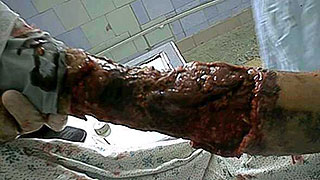
Рис.3. Некротический целлюлит
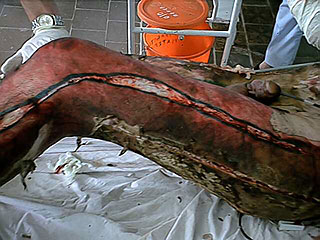
Рис.4. Декомпрессивная некротомия при циркулярном ожоге пламенем нижних конечностей

Рис.5. Плевропневмония на фоне обширного ожога
Рис.6. Алопеция после ожога и результат пластики дермотензионными лоскутами
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Ожоги: причины появления, симптомы, диагностика и способы лечения.
Определение
Ожоги - это травмы, возникающие в результате высокотемпературного, химического, электрического или радиационного воздействия, которое повреждает кожу и подлежащие ткани. Ингаляционной травмой называют повреждение слизистой оболочки дыхательных путей и/или легочной ткани за счет воздействия термических и/или токсикохимических факторов.
Причины появления ожогов
К наиболее частым относят термические ожоги, которые связаны с воздействием высоких температур. Обычно это ожоги горячими жидкостями и паром, реже – открытым пламенем. Контактные термические ожоги развиваются при контакте с горячими предметами или веществами, например, раскаленным металлом, горячей смолой, битумом, асфальтом и т.д.
Химические ожоги возникают вследствие агрессивного воздействия на кожу или слизистые оболочки химических веществ. Кроме ожогов эти вещества вызывают и другие поражения кожи - контактные дерматиты и экземы.
Электротравма (травма в результате действия на организм электрического тока) также может привести к ожогу и сопровождаться местной и общей реакцией. У взрослых электротравмы, как правило, связаны с профессиональной деятельностью, у детей - с использованием домашних электроприборов.
Поражения молнией встречаются с одинаковой частотой у лиц всех возрастных групп, чаще это происходит за городом у жителей сельской местности.
Лучевые ожоги вызывает ультрафиолетовое, инфракрасное и ионизирующее излучение. Солнечные ожоги кожи знакомы многим, они обусловленные чрезмерным воздействием на нее солнечных лучей. Ионизирующее излучение приводит как к местным, так и к общим изменениям в организме, получившим название «лучевая болезнь».
Ингаляционные травмы происходят при вдыхании горячего воздуха, пара и/или под действием токсичных химических соединений (продуктов горения), попадающих в дыхательные пути вместе с дымом.
Классификация ожогов
По этиологии (причинам) формирования:
- Термические ожоги (пламенем, кипятком, контактные).
- Электрические ожоги.
- Химические ожоги.
- Лучевые ожоги.
- Смешанные ожоги.
- Ингаляционные травмы:
- термические (термоингаляционное поражение дыхательных путей);
- токсикохимические (острые ингаляционные отравления продуктами горения);
- термохимические (смешанные).
- I степень – ожоги на уровне верхних слоев эпидермиса.
- II степень – поражение на всю глубину эпидермиса.
- III степень – некроз (омертвление) поверхностных и/или глубоких слоев кожи, включая дерму.
- IV степень – некроз всех слоев тканей (обугливание).
По площади повреждения ожоги делятся на ограниченные (локальные) и обширные.
![Степени ожогов.jpg]()
Симптомы ожогов
Клиническая картина ожоговых состояний зависит от глубины и площади поражения и включает местные и общие проявления. Для поверхностных ожогов, площадь которых составляет менее 10% поверхности тела, характерны только местные проявления. Ожоги I степени проявляются отечностью, гиперемией (покраснением) кожи, выраженной болезненностью. При II степени образуются пузыри, заполненные прозрачной жидкостью. Для ожогов III и IV степени характерно появление пузырей с геморрагическим (кровянистым) содержимым, обугливание кожи, подкожной жировой клетчатки и подлежащих тканей вплоть до костей; болевая и тактильная чувствительность отсутствуют.
При поражении органов зрения больной жалуется на сильную резь в глазах, светобоязнь, отек и покраснение век и конъюнктивы.
При ингаляционных ожогах отмечается осиплость голоса, кашель со скудной вязкой, возможно, черной мокротой (копотью). Часто сопровождаются ожогами лица, шеи, передней поверхности грудной клетки.
Распространенные поверхностные ожоги (более 30% поверхности тела у взрослых) и глубокие ожоги (более 10% поверхности тела у взрослых), а также ожоги меньшей площади и глубины у детей и пожилых людей или у лиц с хроническими заболеваниями сопровождаются развитием ожоговой болезни.
Выделяют несколько стадий этого состояния.
Ожоговый шок продолжается от 12 до 72 часов и связан с нарушением кровообращения и водно-солевого баланса. Сразу после травмы пострадавший возбужден, у него может повышаться давление, учащаться пульс и дыхание, через 1-2 часа возбуждение сменяется заторможенностью, наблюдаются озноб, мышечная дрожь, повторяющаяся рвота, температура тела может как повышаться, так и снижаться. Отмечается уменьшение количества мочи, при этом моча приобретает темный цвет.
Следующая стадия – острая токсемия, которая развивается вследствие всасывания в кровь продуктов распада поврежденных тканей и длится до 10-15 дней. Эта стадия проявляется самыми разнообразными нарушениями психики (возбуждением, спутанностью сознания, галлюцинациями, нарушениями сна), а также поражением внутренних органов (сердца, легких, органов желудочно-кишечного тракта), поэтому у пациента наблюдаются перебои в работе сердца, кашель, одышка, боль в животе. Третий период – септикотоксемия, продолжающаяся от 2-3 недель до 2-3 месяцев. Проявления связаны с гнойными осложнениями (обильным гнойным отделяемым из раны, плохо заживающей раной), пациент испытывает вялость, отсутствие аппетита, снижается вес.
Прогноз в каждом конкретном случае определяется распространенностью поражения, исходным состоянием здоровья пострадавшего и адекватностью проводимого лечения.
Диагностика ожогов
Постановка диагноза, как правило, затруднений не вызывает. Для определения тактики лечения врач оценивает выраженность болевого синдрома, площадь и глубину ожогов, наличие признаков сочетанной травмы, поражения дыхательных путей, ожогового шока.Поскольку при обширных, глубоких ожогах в той или иной степени страдают все органы и системы организма, проводится расширенная лабораторная и инструментальная диагностика.
Лабораторная диагностика может включать самый разнообразный спектр анализов.
-
Клинический анализ крови.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Ожог – это повреждение кожи, иногда тканей, мышц и костей, связанное с воздействием на кожу огня, электричества или химических веществ. Чем дольше продолжался контакт, тем сильнее будет ожог. Ожоги могут быть также из-за воздействия горячего пара или жидкости.
Различают несколько степеней ожогов в зависимости от тяжести повреждения кожи и тканей:Ожоги первой степени - это поверхностное повреждение кожи. Наблюдается покраснение, сухость, иногда опухание кожи. Такие ожоги могут быть болезненны, но проходят достаточно быстро, постепенно отшелушиваясь. Ожоги первой степени обычно получают в результате небольших солнечных ожогов или контакта с кипящими жидкостями или горячим паром.
Ожоги второй степени затрагивают два верхних слоя кожи. Кожа становится красной, опухшей, часто появляются волдыри и пузыри. Боль от таких ожогов может быть очень сильной. При повреждении более половины площади тела не исключается летальный исход. Если ожог занимает более 6 квадратных сантиметров, или на коже много волдырей, или ожог затрагивает кисти рук, лицо или область паха, рекомендуется обратиться к врачу.
Ожоги третьей степени – это глубокое повреждение кожи, возможно также повреждение тканей, мышц, нервов, жировой прослойки и даже костей. Кожа может быть красной, белой, желтоватой и черной. Эти ожоги могут быть чрезвычайно тяжелыми и болезненными. Обожженная кожа может выделять большое количество жидкости. При любых ожогах 3 степени обязательно требуется медицинская помощь. От ожогов 3 степени могут оставаться шрамы и рубцы.
Причины
Рекомендуется обратиться к врачу, если имеются ожоги 1-2 степени площадью более 5 см, ожоги в области паха или ягодиц. Требуется немедленная госпитализация при ожогах 1 и 2 степени, занимающих более 10% площади тела, при ожогах 3 степени, ожогах, сопровождающихся вдыханием дыма, сильных ожогах лица и шеи.
Химические ожоги: следует обратиться к врачу при появлении волдырей, сильного отека. При химическом ожоге глаз требуется немедленная госпитализация.
Cимптомы
Прикосновение к раскаленным поверхностям и предметам, а также контакт с некоторыми опасными химическими веществами, горячим паром, кипящими жидкостями и электрическим током.
Осложнения
- шок (бледность, учащенное дыхание, холодный пот, сонливость, учащенный пульс, потеря сознания), связанный с потерей жидкости.
- бактериальная инфекция
- внутренние повреждения в случае воздействия электрического тока.
- летальный исход.
Первая помощь при ожогах
В случае небольших ожогов 1-2 степени:
Подержите обожженное место в прохладной воде или наложите мокрый холодный компресс. Действие холодной воды помогает остановить процесс повреждения кожи и тканей.
Закройте весь ожог чистой сухой тканью. Можно использовать безрецептурные средства для облегчения боли и раздражения.
Позвоните врачу, если вы заметили какие-либо признаки инфекции в области ожога. Дети, пожилые люди, больные сахарным диабетом, с заболеваниями почек и другими хроническими заболеваниями, находятся в группе риска и у них чаще развиваются инфекционные осложнения. Обожженная кожа может болеть и зудеть в течение нескольких недель и оставаться в течение года особенно чувствительной к воздействию солнечных лучей. Будьте осторожны и не забывайте пользоваться солнцезащитными средствами.
Проверьте, не требуется ли вам противостолбнячная сыворотка.
В случае тяжелых ожогов:
Если вы видите, что на человеке горит одежда, возьмите одеяло, полотенце, ковер или куртку и постарайтесь потушить пламя. Для этого прижмите ткань плотно к горящей области, чтобы перекрыть кислород. Пострадавший из-за паники и боли может вырываться и пытаться убежать, постарайтесь заставить его полежать спокойно на полу, чтобы быстрее устранить огонь.
Уберите всю одежду, которая может тлеть после тушения огня. Оставьте одежду только в том случае, если она прилипла к телу, чтобы не повредить еще сильнее обожженные участки.
Вызовите скорую помощь.
Если пострадавший в сознании и его не тошнит, постарайтесь заставить его выпить теплой воды. Вода восстановит запас жидкости в организме.
Что может сделать врач
Назначить антибиотики от бактериальной инфекции.
Профилактические меры
Внимательно читайте этикетки всех средств бытовой химии и следуйте инструкции. Потенциально опасные вещества лучше ранить в закрытых контейнерах.
Используйте защитные перчатки и очки, когда работаете с химическими веществами. Никогда не храните бытовую химию вместе с продуктами питания и напитками.
Все химические вещества плотно закрывайте и храните вне доступа детей.
Р-р д/местн. и наружн. прим. масляный 20%: 5 мл, 10 мл, 15 мл, 20 мл, 30 мл или 50 мл фл., 15 мл, 20 мл или 25 мл фл.-капельн.
Категории МКБ: Болезнь кожи и подкожной клетчатки, связанная с излучением, неуточненная (L59.9), Келоидный рубец (L91.0), Осложнение хирургического и терапевтического вмешательства неуточненное (T88.9), Открытая рана головы неуточненной локализации (S01.9), Открытая рана другой и неуточненной части живота (S31.8), Открытая рана другой и неуточненной части плечевого пояса (S41.8), Открытая рана другой и неуточненной части тазового пояса (S71.8), Открытая рана неуточненного отдела грудной клетки (S21.9), Открытая рана неуточненной части предплечья (S51.9), Открытая рана неуточненной части шеи (S11.9), Отрыв волосистой части головы (S08.0), Последствия других уточненных травм верхней конечности (T92.8), Последствия других уточненных травм головы (T90.8), Последствия других уточненных травм нижней конечности (T93.8), Последствия других уточненных травм шеи и туловища (T91.8), Последствия осложнений хирургических и терапевтических вмешательств, не классифицированные в других рубриках (T98.3), Последствия термических и химических ожогов и отморожений (T95), Рубцовые состояния и фиброз кожи (L90.5), Флегмона туловища (L03.3), Хроническая язва кожи, не классифицированная в других рубриках (L98.4), Язва нижней конечности, не классифицированная в других рубриках (L97)
Общая информация
Краткое описание
Рекомендовано
Экспертным советом РГП на ПХВ «Республиканский центр развития здравоохранения»
Министерства здравоохранения и социального развития Республики Казахстан
от «12» декабря 2014 года протокол № 9Последствие термических ожогов отморожений и ран – это симптомокомплекс, анатомо-морфологических изменений в пораженных участках тела и окружающих тканей ограничивающие качество жизни и вызывающие функциональные нарушения [1, 2].
Основными исходами вышеперечисленных состояний являются рубцы, длительно незаживающие раны, раны, контрактуры и трофические язвы.Рубец – это соединительнотканная структура, возникшая в месте повреждения кожи различными травмирующими факторами для поддержания гомеостаза организма [1].
Рубцовые деформации – состояние при ограниченных рубцах, рубцовых массивах, локализующихся на голове, туловище, шее, конечностях без ограничения движений, приводящих к эстетическим и физическим неудобствам и ограничениям.
Контрактура – это стойкое ограничение движений сустава, вызванное изменением окружающих тканей, вследствие воздействия различных физических факторов, при котором конечность не может быть полностью согнута или разогнута в одном или нескольких суставах. [1]
Рана – это повреждение тканей или органов, сопровождающееся нарушением целостности кожи и подлежащих тканей.
Длительно незаживающая рана – рана, не заживающая в течение периода, который является нормальным для ран подобного типа или локализации. На практике длительно незаживающей раной (хронической) принято считать рану, существующую более 4 недель без признаков активного заживления (исключение составляют обширные раневые дефекты с признаками активной репарации) [3].
Трофическая язва— дефект покровных тканей с малой тенденцией к заживлению, со склонностью к рецидивированию, возникший на фоне нарушенной реактивности вследствие внешних или внутренних воздействий, которые по своей интенсивности выходят за пределы адаптационных возможностей организма. Трофической язвой считается рана не заживающая более 6 недель.
Название протокола: Последствия термических и химических ожогов, отморожений, ран.
Код протокола:Код(ы) МКБ-10:
Т90.8 Последствия других уточненных травм головы
Т91.8 Последствие других уточненных травм шеи и туловища
Т92.8 Последствие других уточненных травм верхней конечности
Т93.8 Последствие других уточненных травм нижней конечности
Т 95 Последствия термических и химических ожогов и отморожений
Т95.0 Последствия термического и химического ожога и отморожения головы и шеи
T95.1 Последствия термического и химического ожога и отморожения туловища
Т95.2 Последствия термического и химического ожога и отморожения верхней конечности
Т95.3 Последствия термического и химического ожога и отморожения нижней конечности
Т95.4 Последствия термических и химических ожогов, классифицированные только в соответствии с площадью поражённого участка тела
T95.8 Последствия других уточненных термических и химических ожогов и отморожений
Т95.9 Последствия не уточненных термических и химических ожогов и отморожений
L03.3 Флегмона туловища
L91.0 Келоидный рубец
L59.9 Болезнь кожи и подкожной клетчатки связанная с излучением
L57.9 Изменение кожи, вызванное хроническим воздействием неионизирующего излучения, не уточненное
L59.9 Болезнь кожи и подкожной клетчатки, связанна с излучением, не уточненное
L90.5 Рубцовые состояния и фиброз кожи
L97 Язва нижней конечности, не классифицированная в других рубриках
L98.4 Хроническая язва кожи, не классифицированная в других рубриках
S 01.9 Открытая рана головы не уточненная
S 08.0 Отрыв волосистой части головы
S 11.9 Открытая рана шеи не уточненная
S 21.9 Открытая рана грудной клетки не уточненная
S 31.8 Открытая рана другой и не уточненной части живота
S 41.8 Открытая рана другой и не уточненной части плечевого пояса и плеча
S 51.9 Открытая рана не уточненной части предплечья
S 71.8 Открытая рана другой и не уточненной части тазового пояса
Т88.9 Осложнения хирургического и терапевтического вмешательства не уточненные.
Т98.3 Последствия осложнений хирургических и терапевтических вмешательств, не классифицированные в других рубриках.Сокращения, используемые в протоколе:
АЛТ – Аланинаминотрансфераза
АСТ – Аспартатаминотрансфераза
ВИЧ – вирус иммунодефицита человека
ИФА - иммуноферментный анализ
НПВС – нестероидные противовоспалительные средства
ОАК – общий анализ крови
ОАМ – общий анализ мочи
УЗИ – ультразвуковое исследование
УВЧ-терапия – ультравысокочастотная терапия
ЭКГ – электрокардиограмма
ЭХОКС – трансторакальная кардиоскопияДата разработки протокола: 2014 год.
Категория пациентов: взрослые.
Пользователи протокола: комбустиологи, травматологи-ортопеды, хирурги.
Читайте также: