Ощущение на губах как после ожога
Обновлено: 27.04.2024
Боль в губе наблюдается при различных видах хейлита, герпесе, травматических повреждениях, атипичной форме красного плоского лишая полости рта, невралгии тройничного нерва, раке губы. При отсутствии значимых кожных дефектов зачастую жгучая, нередко сочетается с зудом, при появлении трещин – саднящая, при неврологической патологии – крайне интенсивная, простреливающая. Причину устанавливают на основании данных осмотра, инструментальных и лабораторных методик. Лечение включает противовоспалительные, противоаллергические, противозудные местные средства, иммуномодуляторы, стимуляторы регенерации, другие препараты общего действия, физиотерапевтические методики. Иногда рекомендованы операции.
Почему болит губа
Хейлит
Хейлиты – обширная группа воспалительных болезней слизистой и кожи губ. Возникают первично либо развиваются на фоне других патологий. Типичными признаками считаются боль и жжение в губах при приеме пищи, открывании рта, шелушение, гиперемия, появление трещин, корочек, кровоточащих язвочек. Симптом может провоцироваться следующими видами хейлита:
- Эксфолиативный. Формируется на фоне невротических расстройств, чаще выявляется у женщин. Поражает красную кайму без вовлечения слизистой, уголков рта, участков, прилегающих к коже подбородка и носогубного треугольника. Проявляется жжением, сухостью губ, образованием чешуек. Боль сильнее выражена при экссудативной форме, также сопровождающейся отеком губ.
- Гландулярный. Диагностируется у людей с пороками развития и приобретенными заболеваниями малых слюнных желез, кариесом, болезнями пародонта. Чаще страдает нижняя губа. Вначале обнаруживается незначительная сухость, которая в последующем сменяется болезненными эрозиями, глубокими кровоточащими и мокнущими трещинами.
- Контактный аллергический. Потенцируется косметическими средствами, формируется при привычке держать во рту различные предметы, развивается у людей некоторых профессий (например, у музыкантов, играющих на духовых инструментах). Превалируют сильный зуд, покраснение, отек губ. Образующиеся пузырьки вскрываются с формированием болезненных эрозий и трещин.
- Метеорологический. Возникает под воздействием солнечных лучей, реже – ветра и холода. Экссудативная форма сопровождается жжением, зудом, появлением мелких пузырьков, на месте которых остаются болезненные эрозии. Для сухой формы наличие эрозивных дефектов нехарактерно, боль появляется на фоне жжения, сухости губ. Существует опасность развития предраковых заболеваний, озлокачествления.
- Атопический. Диагностируется у больных нейродермитом и атопическим дерматитом. Беспокоят гиперемия, шелушение, зуд. Боль возникает при образовании трещин в уголках рта. Перечисленные проявления дополняются шелушением, сухостью лица.
- Гиповитаминозный. Провоцируется недостатком витаминов группы В, особенно – В2. Кожа губ сухая, гиперемированная, покрытая мелкими вертикальными трещинками, которые болят и кровоточат. Слизистая покрасневшая, незначительно отечная. Язык увеличен.
Герпес
Красная кайма губ и уголки рта – излюбленные локализации простого герпеса. Пациент чувствует жжение, покалывание, распирание. В зоне поражения образуются высыпания, представляющие собой скопление мелких пузырьков. По мере прогрессирования изменений неприятные симптомы нарастают, к ним присоединяется болевой синдром. Затем пузырьки вскрываются по отдельности либо предварительно слившись в один или несколько многокамерных пузырей. На их месте появляются эрозии неправильной формы, болезненные при прикосновении, движениях губ.
Красный плоский лишай полости рта
Вовлечение губы (преимущественно – верхней) характерно для редкой атипичной формы заболевания. На коже и слизистой обнаруживаются папулы, бляшки или язвы, эрозивные дефекты неправильной конфигурации, покрытые фибринозным налетом. Болевой синдром наиболее выражен при наличии язв, сопровождается жжением. Несколько форм красного плоского лишая нередко сочетаются между собой или трансформируются одна в другую, поэтому участки поражения могут присутствовать не только на губах, но и на деснах, языке, слизистой рта.

Травматические повреждения
Острое повреждение слизистой либо кожи губы возникает в результате ранения посторонними предметами, прикусывания. Встречается достаточно редко. Проявляется образованием гематомы либо эрозивного дефекта. Боль сохраняется в течение 1-3 дней. При вторичном инфицировании эрозия трансформируется в язвочку, окружающие ткани отекают, болезненность усиливается.
Хроническая травматизация возможна при повреждении острыми краями передних кариозных зубов. Протекает с припухлостью, незначительной болезненностью, ощущением дискомфорта. При длительном травмировании образуется язвочка. Возможно развитие локального или распространенного воспалительного процесса с усилением болей, отечностью, появлением гнойного отделяемого.
Ушибы губы, как правило, становятся следствием драк. У детей нередко развиваются в результате падений. Характеризуются быстро нарастающим отеком, могут сопровождаться ссадинами слизистой вследствие резкого контакта с зубами. Болевые ощущения ярко выражены в первые минуты после травмы, в последующем постепенно стихают. Выздоровление наступает спустя 1-2 недели. Раны губы чаще рваные, проявляются острой саднящей болью, кровотечением.
Невралгия тройничного нерва
Многократные простреливающие интенсивные болевые импульсы, напоминающие удар тока, отмечаются при вовлечении 2 ветви тригеминального нерва. Боль распространяется на верхнюю губу, верхнюю часть щеки, верхнюю челюсть. При поражении 3 ветви аналогичные ощущения возникают в зоне нижней губы, подбородка, нижней челюсти, нижней части щеки. Продолжительность приступа невралгии колеблется от нескольких секунд до 2 минут.
Рак губы
На начальном этапе рака губы симптом отсутствует. На губе (чаще нижней) образуется безболезненная, иногда зудящая язвочка или участок уплотнения. Боль появляется при прорастании близлежащих тканей. Становится постоянной, прогрессирует, достигает значительной интенсивности. При осмотре выявляются язва с неровными краями либо узел в виде бородавки или соцветия цветной капусты, покрытый трещинами и язвочками.
Диагностика
Причину симптома устанавливает врач-стоматолог или челюстно-лицевой хирург. При невропатическом характере боли требуется консультация невролога, при подозрении на злокачественную неоплазию – осмотр онколога. При хейлитах, простом герпесе и травматических повреждениях основу диагностики составляют жалобы и данные осмотра, дополнительные исследования не назначаются либо проводятся в минимальном объеме. Невралгию подтверждают на основании клинической картины, результатов пальпации триггерных точек. С учетом характера заболевания в план обследования включают:
- Цитологическое или гистологическое исследование. Является базовым способом верификации диагноза при раке губы, красном плоском лишае. Пациентам с хейлитом по показаниям выполняется для дифференцировки с иными патологиями. При простом герпесе проводится в случае необходимости выявления вируса.
- Другие лабораторные анализы. Больным хейлитом назначают биохимический анализ крови для выявления обменных нарушений и возможных провоцирующих заболеваний. При герпесе производят ПЦР, РИФ, ИФА. У пациентов с плоским лишаем обнаруживают скопление иммуноглобулинов М методом прямой иммунофлуоресценции.
- Визуализационные методики. О наличии лишая свидетельствует желтовато-оранжевое свечение при исследовании мазков-отпечатков под лампой Вуда. Больным с раком показаны УЗИ губы, рентгенография нижней челюсти. При признаках метастазирования проводят расширенное обследование, включающее УЗИ ОБП, рентгеновские снимки грудной клетки.

Лечение
Консервативная терапия
Перечень лечебных мероприятий определяют с учетом особенностей патологии, вызывающей боль в губе:
- Хейлиты. Исключают либо минимизируют провоцирующие факторы (стоматологические патологии, метеорологические воздействия, контакт с косметикой), проводят лечение невротических расстройств. Применяют противовоспалительные, противозудные, противоаллергические мази (в том числе – гормональные), защитные крема, иммунокорректоры, противовирусные средства общего действия.
- Герпес. Склонность к рецидивированию обуславливает необходимость комплексной терапии, направленной на восстановление иммунитета. Противовирусные препараты используют в первые 5-7 дней болезни, в последующем назначают иммуномодуляторы, рекомбинантные альфа-интерфероны. Через 1-2 месяца рекомендуют провести вакцинацию.
- Плоский лишай. Для устранения воспаления и болевого синдрома при язвенных дефектах показаны топические кортикостероиды, обезболивание местными анестетиками, лекарства для стимуляции регенерации. Для профилактики грибковых поражений при лечении стероидами перорально назначают антимикотические средства. При невротических расстройствах требуется седативная, при аллергологической предрасположенности – гипосенсибилизирующая, при иммунодефицитах – иммуномодулирующая терапия.
- Травмы. Больным с хроническими повреждениями необходимо лечение кариозных зубов для устранения травмирующего фактора. В остальных случаях при отсутствии ран, требующих хирургической обработки, советуют щадящую диету, холод для уменьшения отека, затем – сухое тепло для ускорения рассасывания.
- Невралгия тригеминального нерва. Терапия осуществляется с использованием противосудорожных препаратов, спазмолитиков, антигистаминных средств. Эффективны лечебные блокады с глюкокортикоидами, физиотерапевтические процедуры: ультрафонофорез с гидрокортизоном, гальванизация с новокаином.
- Рак губы. При 1 стадии в некоторых случаях радиотерапия применяется в качестве основного метода лечения. Пациентам с поздними стадиями радиотерапию и химиотерапию назначают в пред- и послеоперационном периоде либо проводят в рамках паллиативного лечения.
Хирургическое лечение
Оперативные методики при болях в губе применяются нечасто. Исключениями являются открытые травмы, онкологические заболевания. При свежих ранениях необходима ПХО раны челюстно-лицевой области. Новообразования иссекают, по показаниям проводят операцию Ванаха, операцию Крайля, другие вмешательства, предусматривающие удаление регионарных лимфоузлов. Больным с поражением ветвей тройничного нерва при упорном течении невралгии могут быть рекомендованы методы стереотаксической радиохирургии, чрескожная радиочастотная деструкция.
1. Клиника, диагностика и лечение заболеваний слизистой оболочки рта и губ/ Анисимова И.В., Недосеко В.Б., Ломиашвили Л.М. – 2008.
2. Заболевания слизистой оболочки полости рта и губ/ под ред. Боровского Е.В., Машкиллейсона А.Л. – 2001.
Кожа губ очень тонкая и чувствительная, а сами губы – одна из самых незащищенных частей нашего тела. Губы постоянно подвергаются влиянию различных факторов внешней среды, из которых самые распространенные – это термическое и химическое воздействие.
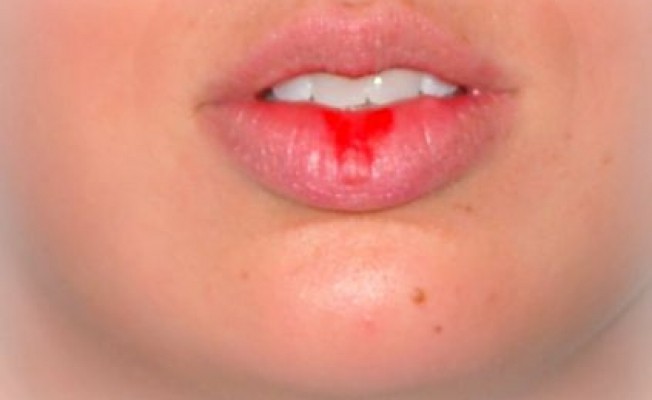
Признаки ожога губы
- Боль в поврежденном месте
- Отек ткани губы
- Ощущение жжения
- Покраснение тканей
- В некоторых случаях возможно появление небольших пузырьков, наполненных жидкостью
Виды ожогов
Ожоги бывают разных видов, но губы чаще всего подвергаются либо термическому, либо химическому ожогу.
Термический ожог
Данный вид ожога распространен наиболее широко. Он обычно возникает из-за воздействия на губу слишком горячей жидкости или пищи, либо из-за прикладывания к губам горячего предмета. Термические ожоги бывают трех степеней:
- Первой степени – самый легкий и безопасный ожог. Обычно возникает из-за слишком горячего чая или еды. Для него характерно пощипывание, покраснение, слабые болевые ощущения. Обычно такие ожоги не вызывают осложнений и легко лечатся самостоятельно
- Второй степени – более серьезный ожог, при котором на губах появляются волдыри. Через некоторое время на месте этих волдырей появляются язвы с отмершими тканями
- Третей степени – самый опасный ожог, который может быть вызван только длительным воздействием очень высокой температуры. Для него характерны глубокие эрозии, выделение гноя, обугливание тканей, иногда деформация обожженных участков
Химический ожог
Данный вид ожога возникает, если губы контактируют с агрессивным химическим веществом. Обычно химические ожоги бывают у детей из-за того, что они попробовали на вкус бытовые вещества. Ожоги соком ядовитых растений также считаются химическими. Для химических ожогов характерны достаточно серьезные повреждения, некротизация тканей, образование твердых корочек и болезненных кровоточащих трещин. Нередко химические ожоги серьезно затрудняют прием пищи и разговор.
Что такое глоссалгия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Лобовой Алевтины Вячеславовны, стоматолога со стажем в 6 лет.
Над статьей доктора Лобовой Алевтины Вячеславовны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Глоссалгия (синдром жжения языка, глоссодиния) — это заболевание ротовой полости, которое характеризуется болевыми и неприятными ощущениями в области языка при отсутствии каких-либо поражений и воспалений [1] [9] . Частота глоссалгии среди патологий орофациальной области (заболеваний рта, зубов и челюсти) составляет от 1-2 % [12] .
На данный момент можно выделить три теории, которые могут объяснить развитие данного заболевания:
1. Мультифакториальная — воздействие одного и более патологических генов и факторов внешней среды. В эту теорию включены местные факторы, которые воздействуют непосредственно на область языка. Сюда можно отнести:
- физическое и механическое воздействие на язык (частое прикусывание языка, употребление горячей и чрезмерно острой пищи);
- бактериальные, вирусные агенты и грибы (такие как Candida albicans, вирус герпеса);
- несостоятельные ортопедические и терапевтические конструкции (острые края пломб, неплотное прилегание коронок к зубам);
- нарушение жевательной функции вследствие травм или дисфункции ВНЧС.
К общим факторам относятся:
- гипо- и авитаминозы, дефицит макро- и микроэлементов (витамины группы В, железо);
- эндокринные заболевания, такие как сахарный диабет, гипо- и гипертиреоз, менопауза и т.д.;
- уменьшение количества слюнной жидкости;
- приём антигистаминных, химиотерапевтических, антипсихотических и других лекарственных препаратов;
- патология системы пищеварения (гастрит, язвенная болезнь желудка);
- заболевание нервной системы — нейропатия и невралгия;
- иммунные расстройства, которые связаны с аутоиммунной патологией (красная волчанка), а также иммунодефицитными состояниями (ВИЧ-инфекция).
2. Психогенная — данное заболевание чаще всего возникает на фоне выраженного стресса, тревожных, депрессивных, астено-невротических, ипохондрических состояний и нарушений сна.
3. Идиопатическая — в данном случае глоссалгия рассматривается как самостоятельное заболевание, не связанное с какими-либо нарушениями в других системах организма [5] [6] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы глоссалгии
Жалобы, которые предъявляют пациенты, разнообразны. В то же время они достаточно точно позволяют поставить диагноз. При глоссалгиях пациенты, как правило, жалуются на чувство жжения, пощипывания и покалывания в области языка.
Неприятные ощущения могут возникать как периодическое явление, так и иметь постоянный характер. В некоторых случаях неприятные ощущения пациенты сравнивают с ощущениями, как от приёма острой пищи. Из-за этого часть больных отмечает невозможность долгих разговоров, так как развивается повышенная утомляемость.
Большое количество пациентов предъявляют жалобы на чрезмерную сухость в полости рта и небольшое количество слюны.
Во время стрессовых ситуаций, различного рода волнений, а также при сильной утомляемости симптомы глоссалгии прогрессируют. Жжение и болевые ощущения усиливаются, а следовательно психологическое состояние таких больных ухудшается. Они становятся очень раздражительными и плаксивыми. Во время приёма пищи пациенты чувствуют облегчение, неприятные ощущения пропадают или становятся менее выраженными.
Ощущения жжения и покалывания наиболее выражены на боковых поверхностях и на кончике языка, в редких случаях глоссалгии появляются на спинке и корне языка. Болезненность имеет разлитой характер. Если отсутствует лечение, то симптомы глоссалгии могут исчезать, а потом появляться, но уже в другой области языка. Также у этого заболевания есть тенденция к полному самостоятельному исчезновению.
Каких-либо видимых изменений слизистой оболочки языка, а также полости рта при глоссалгии не наблюдается. У некоторых пациентов можно отметить небольшую отёчность языка в связи с увеличением некоторых сосочков, а также налёт, как правило, белого цвета, иногда жёлтого, который возникает из-за недостаточного выделения слюны. В пожилом возрасте могут отмечаться варикозные расширения вен языка, что проявляется незначительным увеличением языка и его синюшностью.
Как правило, неврологический статус таких пациентов нарушен. Могут присутствовать признаки депрессии, апатии и усталости. В противовес этому пациенты могут быть чрезмерно активны, возбуждены, встревожены и очень мнительны.
Большая часть таких пациентов страдают нозофобией — тревожным фобическим расстройством, проявляющимся иррациональным страхом развития угрожающих жизни заболеваний. Во время беседы становится явным, что помимо глоссалгий у пациента присутствуют другие невротические состояния — нарушения сна, быстрая утомляемость, нарушения стула [4] [6] [8] .
Патогенез глоссалгии
Основным механизмом при возникновении глоссалгии считают психоэмоциональные расстройства, а также манипуляции врача в ротовой полости.
Главная роль в патогенезе глоссалгии отводится нарушениям в центральной и периферической нервной системе, а также в системе микроциркуляции. Разнообразие проявлений заболевания объясняется анатомо-физиологическими особенностями челюстно-лицевой области и богатством иннервации ("пронизывания" нервными клетками) лица и тканей полости рта.
Роль нарушений высшей нервной деятельности, изменений кровоснабжения и гормонального фона в развитии глоссалгии продолжают изучать. Учёные пытаются найти взаимосвязь между клиническими проявлениями заболевания, изменениями микрофлоры полости рта, а также состоянием других систем организма.
В исследованиях была подтверждена психосоматическая природа заболевания [12] . Основными клиническими проявлениями являются тревога, депрессия, ипохондрия. Повышенная тревожность и депрессия связаны с нарушением сопряжённой деятельности активирующих систем мозга, которое возникает в результате обширного органического поражения головного мозга.
Самыми распространёнными неврологическими заболеваниями, сопутствующими глоссалгии, являются дисциркуляторная энцефалопатия (заболевание головного мозга с нарушением кровообращения) и полинейропатия (поражение большого количества периферических нервов).
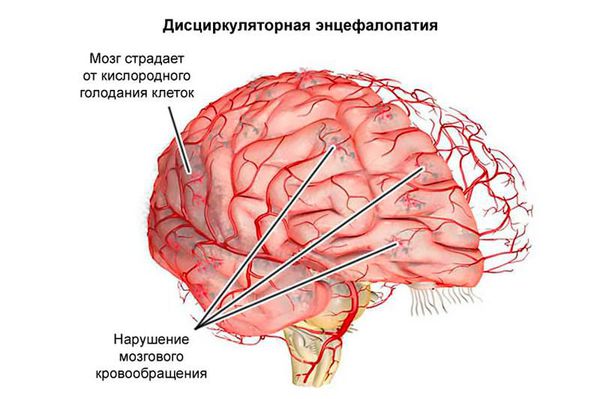
При анализе показателей иммуноцитокинового статуса больных с глоссалгией выявлено наличие гипоиммунного состояния, которое обусловлено стрессом нервной и эндокринной системы [5] [6] [9] .
Классификация и стадии развития глоссалгии
Классификация глоссалгии по месту возникновения болевых ощущений:
- лингвальные (расстройства чувствительности возникают в области передних 2/3 языка);
- максиллярные (ощущения возникают в районе второй ветви тройничного нерва);
- глоссофарингеальные (возникают в области иннервации языкоглоточного и блуждающего нервов, а затем переходят на другие части языка);
- мандибулярные (ощущения в районе иннервации нижнего альвеолярного нерва);
- окципитальные (первичные зоны парестезии в области затылка с нарушением чувствительности в полости рта);
- фронтальные (сенсорный феномен первично возникает в области лба, висков и глаз с нарушением чувствительности в полости рта) [2] .
Осложнения глоссалгии
Данное заболевание не представляет угрозы для жизни, но может заметно ухудшить её качество. Если при возникновении глоссалгии не приступить к её тщательному обследованию и лечению, болезнь может прогрессировать и стать хронической. При этом её проявления будут периодически то возникать, то затихать. Это может приводить к усугублению уже имеющегося невротического и депрессивного состояния. Тревожность, нервозность и нарушения сна будут прогрессировать без терапии. Пациентом в данном случае должен заниматься не только стоматолог, но и невролог и психиатр.
Заболеванию свойственно самопроизвольное исчезновение без какого-либо лечения. Но определить, проявит ли себя глоссалгия повторно в будущем, точно невозможно. Исход при правильном и грамотном лечении, как правило, благоприятный [3] .
Осложнения также могут иметь воспалительный характер — например, может развиться афтозный стоматит в связи с гипосаливацией (недостатком слюны), так как сухость во рту и увеличивает травмирующее воздействие физических факторов.
Диагностика глоссалгии
Основополагающим при постановке диагноза глоссалгии являются жалобы и сбор анамнеза пациента.
Жалобы больные предъявляют на неприятные ощущения в области языка, боль без какой-то точной локализации, жжение, покалывание, онемение и зуд. Локализоваться патологические ощущения могут на кончике языка, боковой поверхности, десне, иногда на твердом нёбе и глотке. Во время еды пациенты отмечают, что все неприятные ощущения уменьшаются либо происходит их полное исчезновение.
При сборе анамнеза выясняется, что неприятные ощущения беспокоят пациента в течение длительного времени. Для такого больного свойственна плаксивость, раздражительность, нозофобия и иногда истерия, постоянное внимание к языку и уточнение самых мелких деталей своего заболевания. В анамнезе, как правило, имеется расстройства нервной системы, заболевания желудочно-кишечного тракта и печени (например, гастрит или гепатит), эндокринные нарушения (сахарный диабет), иммунологические проблемы, а также патологии в полости рта (кариес, пародонтит).
Физикальное обследование: при непосредственном осмотре слизистая оболочка полости рта и языка без каких-либо изменений, может быть недостаточно увлажнённой в связи с гипосаливацией. Возможно незначительное увеличение языка из-за отёка.
Дифференцировать глоссалгию необходимо со следующими заболеваниями:
-
(неврит) и языкоглоточного нервов. При невралгиях характер болей острый, приступообразный, имеются “курковые зоны’’ (участки кожи или слизистой, прикосновение к которым вызывает сильную боль). Боли возникают при разговоре и приёме пищи, а при глоссалгии в таких ситуациях неприятные ощущения исчезают;
- травматическое поражение язычного нерва. Для острой или хронической травмы языка характерна боль и жжение в определённом месте, которая усугубляется при приёме пищи и разговоре. Во время осмотра полости рта всегда есть травмирующий фактор (острый край зуба или протеза), а также гиперемированный участок слизистой. Если убрать травмирующий агент, боль и неприятные ощущения полностью исчезают;
- кандидоз, для которого частыми жалобами являются сухость и жжение в полости рта. В анамнезе, как правило, отмечается приём антибиотиков и кортикостероидных препаратов. Это заболевание очень часто встречается у лиц пожилого возраста, которые носят съёмные пластмассовые протезы. Как правило, слизистая оболочка полости рта будет гиперемированной и сухой, язык обложен белым творожистым налётом. Бактериоскопия выявляет гриб Candida;
- аллергические реакции;
- артроз височно-нижнечелюстного сустава;
- глоссит ( воспаление языка) [6][11] .
Лечение глоссалгии
При лечении глоссалгии необходимо местное терапевтическое и общее воздействие. Терапия включает в себя приём медикаментозных препаратов и устранение травмирующих факторов.
К местному лечению относятся:
- полная санация полости рта;
- обучение пациента индивидуальной гигиене полости рта (правильная чистка зубов с применением специально подобранных средств) ;
- устранение местных травмирующих факторов (таких как зубной камень, острые края пломб и зубных протезов);
- лечебная блокада нервов (инъекции обезболивающих препаратов);
- местные аппликации со стоматологическими обезболивающими гелями ;
- применение кератопластических препаратов (например, масла шиповника), которые снимают воспаление и способствуют восстановлению слизистой оболочки;
- для нормализации слюноотделения используются препараты йода в таблетках;
- протезирование однородными металлами или бесцветной пластмассой, чтобы избежать гальванического эффекта.
К общему лечению относится:
- щадящая диета (исключение кислой, солёной, острой и жирной пищи) на период лечения и купирования всех симптомов;
- приведение в норму неврологического статуса пациента с использованием седативных препаратов, транквилизаторов, анксиолитиков, ноотропов;
- нормализация мозгового кровообращения ( назначение таких препаратов, как мексидол, циннаризин );
- приём витаминных комплексов;
- некоторым пациентам требуется беседа с психологом, когда самостоятельно или с помощью медикаментозной терапии не удаётся снять нервное напряжение [6][10] .
Прогноз. Профилактика
Прогноз для жизни при глоссалгии, как правило, благоприятный. При правильном лечении и адекватной индивидуальной гигиене полости рта заболевание исчезает достаточно быстро и обычно не появляется вновь. Однако если вовремя не провести полноценную терапию, заболевание может привести к ухудшению психоэмоционального состояния и усугубить имеющиеся проблемы в нервной системе [3] .
Рекомендации, выполнение которых поможет быстрее вылечить глоссалгию и не допустить её развития:
Что такое язвенный стоматит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Грачевой Юлии Александровны, стоматолога со стажем в 17 лет.
Над статьей доктора Грачевой Юлии Александровны работали литературный редактор Вера Васина , научный редактор Елена Страндстрем и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Язвенный стоматит — воспаление и нарушение поверхностного слоя слизистой оболочки полости рта с появлением язв. Болезненные язвы также могут образовываться и на языке. Немного реже возникают беловатые поражения слизистой, и совсем редко ротовая полость выглядит нормальной, но присутствует синдром жжения во рту .
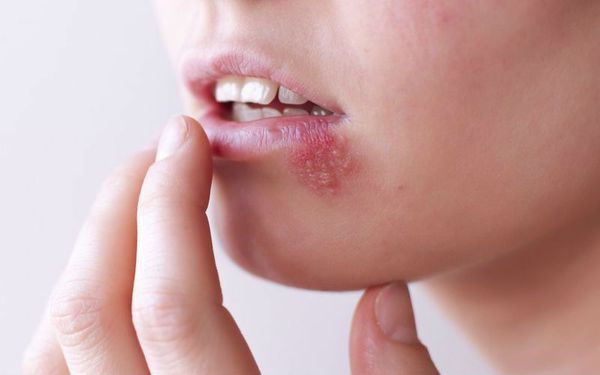
Язвенный стоматит — это самая сложная форма стоматита. Его проявления в полости рта мешают приёму пищи, могут приводить к обезвоживанию и развитию вторичной инфекции, особенно это выражено у пациентов с иммунодефицитом.
Предрасполагающие факторы для развития язвенного стоматита:
- ослабление иммунной системы;
- курение, алкоголь;
- травмы ротовой полости;
- передача инфекции через грязную еду, игрушки, бытовые вещи, от животных;
- пища и вода плохого качества.
Часто причиной стоматитов становится аллергия или токсическая реакция на некоторые вещества, используемые в стоматологии — препараты для анестезии, пломбировочный материал, брекеты, протезы, ортодонтические пластинки.
Провоцирующими факторами также являются:
- воспалительные заболевания кишечника (язвенный колит, синдром Рейтера);
- болезни системы кровообращения (циклическая нейтропения, хроническая анемия);
- гормональные дисфункции;
- хронический иммунодефицит;
- травмы рта, возникающие, например, из-за плохо подобранных зубных протезов;
- аллергия;
- хронический стресс.
Стоматитам наиболее подвержены дети, распространённость в зависимости от возраста:
- дети 1—3 лет (31 % от общего числа детей, заболевших стоматитом);
- дети грудного возраста (26 %);
- дошкольного возраста (20 %);
- младшего школьного возраста (13 %);
- старшего школьного возраста (10 %).
Чаще всего стоматиты возникают в весенний период, на который приходится 38 % заболевших детей, что связано с ослаблениеи защитных сил организма в это время года. Затем следует зима — 26 %, осень — 25 % и лето — 11 % [17] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы язвенного стоматита
Виды язвенного стоматита:
- травматический;
- инфекционный;
- аллергический;
- хронический рецидивирующий афтозный стоматит.
Все эти формы обладают схожими симптомами: отёком, покраснением слизистой оболочки, наличием язвенных элементов. Расположение воспаления зависит от причины возникновения, например, язвы на боковой поверхности языка могут появляться при травмировании острым краем разрушенного зуба или съёмным зубным протезом.
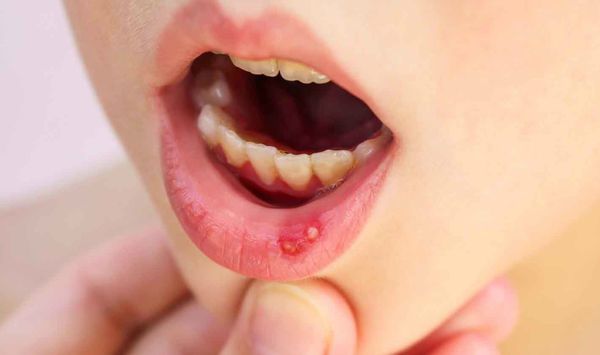
Ещё одним симптомом язвенного стоматита являются везикулы (пузырьки). Они появляются в основном при инфекционном стоматите. Везикулы возникают на слизистой оболочке рта и коже лица (крыльях носа, щеках, верхней губе) и сохраняются 10-12 дней. Мелкие пузырьки быстро превращаются в эрозии с налётом. Воспаление может сопровождаться болями в суставах, мышцах, невралгией, головной болью и увеличением лимфатических узлов.
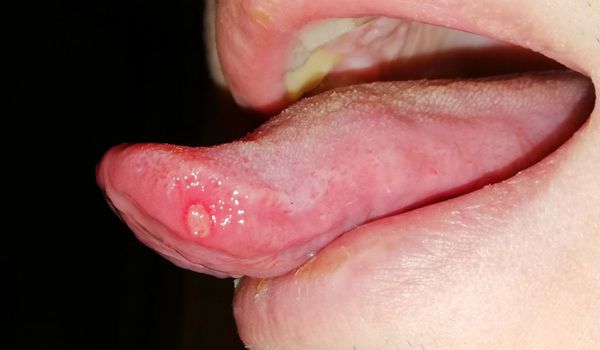
Другие симптомы язвенного стоматита — зуд, жжение и сухость во рту, а также боль при приёме пищи. На слизистой оболочке возникают отёк и покраснение, может наступить омертвение сосочков языка. Подобные симптомы чаще наблюдаются при аллергическом стоматите.
Патогенез язвенного стоматита
Механизмы развития стоматита до конца не изучены, но, вероятнее всего, заболевание вызвано реакцией иммунной системы на раздражители. Одна из самых распространённых теорий возникновения заболевания — инфекционно-аллергическая [18] . Согласно ей, стоматит возникает в результате повышенной чувствительности организма к различным аллергенам и микроорганизмам . Важное значение в развитии заболевания имеют аутоиммунные процессы — на слизистой оболочке полости рта обитают различные микроорганизмы, в ответ на их присутствие организм вырабатывает антитела, которые могут атаковать собственные клетки эпителия.
При первых симптомах стоматита под влиянием медиаторов воспаления происходит раздражение чувствительных нервных окончаний . При этом возникает аллергическая реакция немедленного типа с выделением биологически активных веществ, таких как гистамин, брадикинин, ацетилхолин и др. Это приводит к повреждению эпителия слизистой оболочки , расширению стенок сосудов, увеличению их проницаемости, что становится причиной отёка.
К развитию стоматита также могут приводить хронические инфекции желудочно-кишечного тракта и ЛОР-органов. Они способствуют повышению чувствительности к аллергенам и снижению сопротивляемости к микробам.
Хроническое течение и рецидивы могут быть связаны с обострением болезней внутренних органов. Рецидивы обусловлены развитием иммунопатологических реакций на фоне ослабления защитных сил организма.
Классификация и стадии развития язвенного стоматита
Выделяют:
- Травматический стоматит.
- Инфекционный стоматит:
- герпетический;
- везикулярный;
- язвенно-некротический стоматит Венсана.
- Аллергический стоматит.
- Хронический рецидивирующий афтозный стоматит.
- Стоматиты, вызванные интоксикацией солями тяжёлых металлов (свинца, ртути, висмута).
Травматические стоматиты возникают при повреждении слизистой оболочки зубным камнем, краем разрушенной коронки зуба, съёмным зубным протезом, неправильно расположенными зубами. При этом происходит воспаление дёсен, а в дальнейшем — образование язв.
Инфекционные стоматиты. К развитию герпетического стоматита приводит вирус простого герпеса первого типа. При поражении слизистой оболочки сперва появляется воспаление в виде пятна, которое затем превращается в пузырёк с прозрачным либо с мутным содержимым. После этого возникает язва — болезненный покрасневший участок слизистой. В дальнейшем язва превращается в афту — белесоватое внутри образование с покраснением по краям. Затем афта вновь переходит в пятно, и происходит заживление.
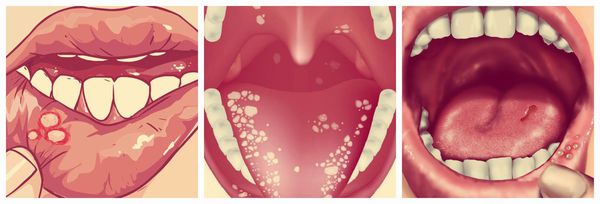
Везикулярный стоматит — острая форма инфекционного заболевания, вызванная везиловирусом. Инкубационный период составляет 2-6 дней, после чего пациент ощущает головную боль, дискомфорт при движениях глаз, общую мышечную слабость, озноб, появляется насморк, боль в горле, повышается температура тела. Больные часто жалуются на увеличение шейных лимфоузлов. При везикулярном стоматите на слизистой оболочке рта появляются пузырьки с красным контуром, наполненные жидкостью. Везикулы расположены на дёснах, губах, языке и внутренней поверхности щёк. Они чувствительны, поэтому приём пищи вызывает боль [10] [13] .
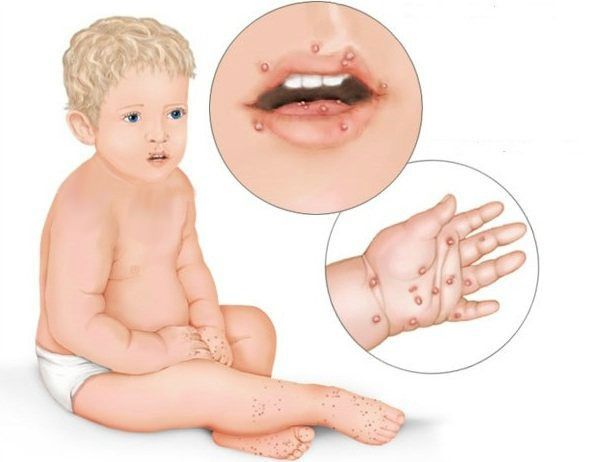
При язвенно-некротическом стоматите Венсана на десневых сосочках появляются поверхностные язвочки, покрытые беловатым налётом. В начале заболевания пациенты испытывают головную боль, общую слабость, у них повышается температура, возникает ломота в суставах. У больных кровоточат дёсны, во рту возникает ощущение жжения и сухости. Боль усиливается при малейшем прикосновении, из-за этого язык при разговоре малоподвижен. Приём пищи и чистка зубов практически невозможны. Усиливается выделение слюны, увеличиваются и становятся болезненными регионарные лимфатические узлы, появляется сильный гнилостный запах изо рта.
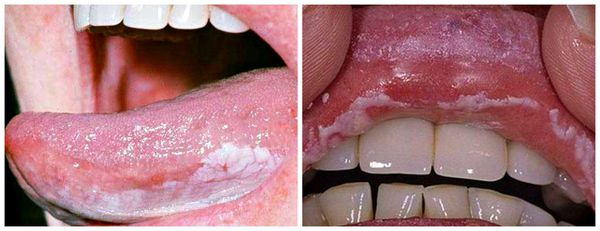
Для аллергического стоматита характерны покраснение и отёк дёсен. При пузырно-эрозивной форме появляется эрозия с беловатым налётом и крупный пузырь на слизистой оболочке твёрдого нёба, который впоследствии разрывается. Аллергический стоматит часто возникает при аллергии на лекарственные препараты. Самая тяжёлая его форма — язвенно-некротическая, при которой сперва появляются язвы, а в дальнейшем происходит отмирание тканей и образование рубцов на поверхности слизистой.
Хронический рецидивирующий афтозный стоматит. Выделяют три формы:
- Фибринозная форма (афта Микулича) — чаще заболевают девочки и женщины в возрасте от 10 до 30 лет. В полости рта появляются резко болезненные одиночные или множественные изъязвления (афты). Количество афт составляет от 1 до 100, в большинстве случаев — 1-6. Заживление происходит за 7-14 дней с образованием нежного рубца или без видимого рубцевания.
- Некротический периаденит (афта Сеттона) — стоматит начинается как глубокая язва, протекает длительно и волнообразно. Количество язв, как правило, от 2 до 10. При заболевании встречается "ползущая" язва, для которой характерны заживление на одном полюсе и рост на другом. Размер язв — от 1 см до значительного поражения участков слизистой оболочки. При заживлении образуется деформирующий рубец.
- Герпетиформный афтозный стоматит — множественные мелкие неглубокие афты, резко болезненные с частыми рецидивами и кратковременными ремиссиями в течение 1-3 лет. Заболевание начинается с небольших эрозий размером 1-2 мм, которые затем увеличиваются и сливаются в обширные эрозивные поверхности. Изъязвления могут поражать любые участки полости рта.
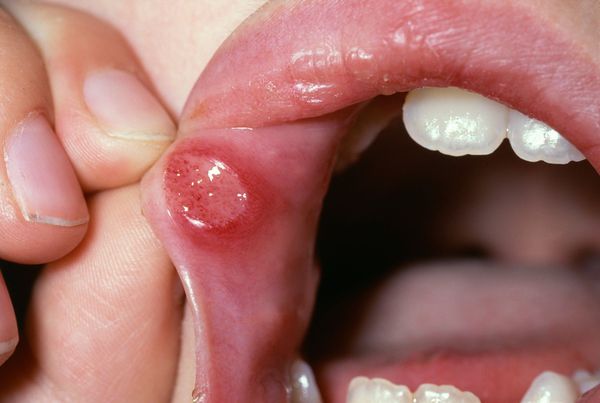
Осложнения язвенного стоматита
Длительное воздействие слабого раздражителя, например зубного протеза, приводит к разрастанию участков слизистой оболочки щёк, губ, нёба. Вследствие этого может развиться лейкоплакия — заболевание, поражающее слизистую оболочку и приводящее к её визуальным и структурным изменениям. На начальных стадиях болезнь проявляется ороговением и покрытием белесым налетом слизистой нёба, дёсен, языка, внутренней стороны щёк. В дальнейшем возможно образование злокачественной опухоли.
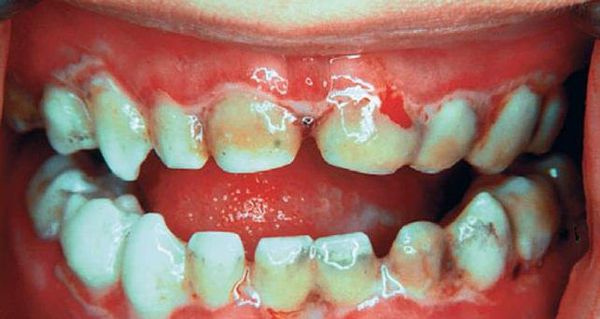
При язвенном стоматите нередко кровоточат дёсны, в отдельных случаях могут выпадать зубы. Также при заболевании снижается иммунитет, из-за чего организм более подвержен инфекциям. Речь больного становится осипшей или хриплой, что чревато возникновением ларингита — болезни горла и связок.
Диагностика язвенного стоматита
На приёме врач расспросит пациента , как давно проявились первые симптомы заболевания, какова их интенсивность, возникали ли подобные случаи ранее. Также доктору необходимо знать о сопутствующих и перенесённых заболеваниях и аллергологическом статусе.
При осмотре ротовой полости стоматолог обратит внимание на зубные отложения, наличие острых краёв коронок зубов, на состояние ортопедических конструкций, патологическую стираемость зубов.
В ряде случаев потребуется лабораторная диагностика. Для этого из полости рта берётся мазок, который поможет выявить возбудителя и подобрать лекарственные препараты.
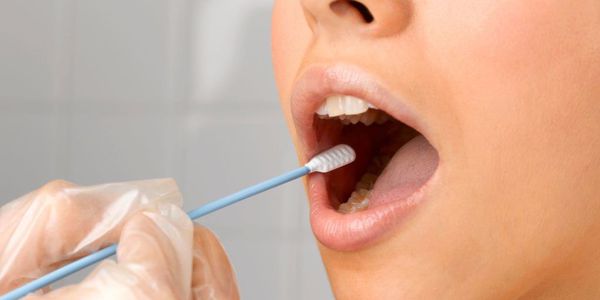
При аллергическом стоматите дополнительная диагностика может включать биохимический анализ слюны с выявлением активности ферментов. Также может потребоваться определение болевой чувствительности слизистой оболочки и гигиеническая оценка протезов.
Дифференциальную диагностику проводят с трофической язвой, с изъязвлённой опухолью, туберкулёзной и сифилитической язвами, стоматитом Венсана.
Инфекционный стоматит дифференцируют с другими вирусными заболеваниями (везикулярным стоматитом, ящуром и др.), а также с аллергическим стоматитом. Пузырно-эрозивные поражения при аллергическом стоматите слизистой оболочки рта следует отличить от пузырчатки, многоформной экссудативной эритемы, герпетического стоматита.
Лечение язвенного стоматита
Основная цель терапии состоит в том, чтобы уменьшить боль и ускорить заживление. Прежде всего необходимо устранить раздражители, которые причиняют дискомфорт пациенту. Далее следует уменьшить симптомы настолько, насколько это возможно.
Для лечения стоматита назначают полоскания растворами фурацилина, мирамистина, хлоргексидина, перекисью водорода. Полоскания уменьшат боль и зуд, очистят ротовую полость от остатков пищи, которые травмируют повреждённые участки.
При сильной боли назначают аппликации с обезболивающими средствами — "Камистадом", "Лидокаин асептом". Лечение различных форм стоматитов будет отличаться.
Инфекционный стоматит. При лечении в первую очередь необходимо понять, вследствие какой проблемы с иммунитетом возникло это состояние, и укрепить защитные силы организма. Для этого внутримышечно вводят "Продигиозан", полость рта обрабатывают антисептиками, протеолитическими ферментами, назначают УФ-терапию [11] .
Везикулярный стоматит. Для уменьшения симптомов будут полезны полноценный отдых, обильное питьё, приём жаропонижающих препаратов. Также слизистую оболочку рта обрабатывают антисептиками ("Супрастин", "Гексэтидин", "Пипольфен") и применяют противовирусные мази — риодоксоловую и теброфеновую. Часто назначают антигерпетические препараты — "Фамцикловир", "Ацикловир", "Валацикловир". Если придерживаться рекомендаций врача, то симптомы заболевания быстро уходят, и больной выздоравливает.
Язвенно-некротический стоматит Венсана. При лечении тщательно удаляют зубные отложения, обрабатывают слизистую оболочку полости рта антисептиками и назначают приём поливитаминов (например, "Компливита").
Аллергический стоматит. Лечение заключается в устранении причины аллергии и приёме внутрь антигистаминных препаратов. В тяжёлых случаях аллергического стоматита вводят внутривенно раствор тиосульфата натрия. При лечении в стационаре назначают капельное вливание гемодеза, изотонического раствора хлорида натрия, полиглюкина, а также приём кортикостероидов.
Хронический рецидивирующий афтозный стоматит. При местном лечении устраняют травматические факторы, полоскают рот тетрациклином (250 мг на 5 мл воды 4 раза в день в течение 5-7 дней), делают аппликации с кортикостероидами и антибиотиками, назначают обезболивающие. При глубоких язвах применяют протеолитические ферменты.
Общее лечение включает приём препаратов:
-
, рифампицин (две капсулы дважды в сутки); (по одной таблетке дважды в сутки в течение 20 дней); (10 мл 30 % раствора внутривенно один раз в сутки или 1,5-3 г внутрь);
- "Продигиозан" (начинают с 15 мкг один раз в пять дней и увеличивают дозу до 100 мкг); (50 мг три раза в сутки два дня подряд в неделю или 150 мг однократно);
- "Делагил" (по одной таблетке один раз в день);
- "Колхицин" (по одной таблетке дважды в день в течение двух месяцев);
- "Аевит" (1 мл один раз в день внутримышечно в течение 20 дней);
- "Гистаглобулин" (2 мл подкожно один раз в три дня) [11] .
Стоматиты при интоксикациях солями тяжёлых металлов и химическими растворами. Если на слизистую попало химическое вещество, необходимо сразу смыть его нейтрализующим раствором. Дальнейшее лечение пациентов с химическими ожогами проводится обезболивающими и антисептическими средствами и препаратами, ускоряющими восстановление эпителия. Также важна высококалорийная диета. При обширных рубцах показано оперативное вмешательство [15] .
Прогноз. Профилактика
При своевременном обращении к врачу и адекватном лечении прогноз благоприятный [12] . Тяжелее всего поддаётся терапии хронический рецидивирующий афтозный стоматит. Для профилактики рецидивов следует:
- исключить контакты с провоцирующими факторами;
- придерживаться диеты;
- соблюдать гигиену полости рта;
- своевременно лечить инфекции;
- отказаться от вредных привычек [7][12] .
Для предпреждения стоматита важно следить за состоянием зубов: регулярно посещать стоматолога, вовремя лечить кариес, снимать зубные отложения.
Глоссодиния также встречается под названиями "синдром жжения полости рта", "глоссопироз", "вегеталгия", "симпаталгия", "стомалгия". Термин "синдром жжения полости рта" считается наиболее современным.
Примечание. Международное общество головной боли (The International Headache Society - IHS) характеризует СЖПР как "внутриротовое жжение, при котором отсутствуют (не могут быть найдены) медицинские или стоматологические причины" и рекомендует классифицировать его как G44.847 при распространении боли за пределы языка.
Таким образом, жалобы на жжение во рту могут быть симптомом другого заболевания и выделяются в отдельный синдром только при соблюдении условий, указанных выше.
Период протекания
Минимальный период протекания (дней): 120
Максимальный период протекания (дней): не указан
Диагноз " синдром жжения полости рта" обоснован, если длительность симптоматики составляет не менее 4-6 месяцев.

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Некоторые авторы считают, что жжение во рту может быть первичным (то есть собственно СЖПР) и вторичным по отношению к системным или местным факторам. Однако, согласно определению СЖПР, "никакие причины возникновения синдрома жжения полости рта не могут быть идентифицированы". Таким образом, часто используемый термин "вторичный СЖПР" можно считать неправильным. СЖПР по сути является примером дизестезии или искажения ощущений.
Некоторые авторы считают СЖПР вариантом атипичной лицевой боли, поэтому в последнее время данный синдром иногда описывается как один из четырех отдельных синдромов хронической лицевой боли, наряду с атипичной лицевой болью, дисфункцией височно-нижнечелюстного сустава и атипичной одонталгией .
СЖПР был условно разделен на три основных типа, в том числе применяемых и для изолированных проявлений (только со стороны языка). Типы 1 и 2 протекают без ремиссии, 3-й тип характеризуется непостоянством симптомов. Наиболее часто встречается второй тип, наиболее редко - третий.
Типы синдрома жжения полости рта
Тип 1. Симптоматика у пациентов отсутствует после пробуждения, но прогрессирует в течение дня. Характерны непостоянные ночные симптомы. Считается, что к подобной клинике могут привести железодефицитная анемия и диабет.
Тип 2. Отмечаются непрерывные симптомы в течение дня и частое отсутствие ночной симптоматики. Этот тип связан с хронической тревогой.
Тип 3. Симптоматика характеризуется прерывистыми проявлениями в течение дня и отсутствием симптомов в ночное время. Имеются дни, когда симптоматика отсутствует. Как потенциальный механизм предлагается пищевая аллергия.
Этиология и патогенез
I. Если строго следовать определению синдрома жжения полости рта (СЖПР), то никакие найденные изменения в полости рта или диагностированные системные заболевания не могут служить этиологическими факторами развития данного синдрома. Другими словами этиологию СЖПР невозможно выявить "по определению".
II. Сторонники разделения синдрома на первичный и вторичный (чем-либо обусловленный). В качестве причины развития последнего, указывают сочетание эндогенных и экзогенных факторов (например, наличие патологии со стороны полости рта и/или системной патологии).
Местные факторы:
- раздражение слизистой оболочки рта острыми краями зубов, нерационально изготовленными протезами, разнородными металлами;
- повреждения при оперативных вмешательствах в полости рта, подготовкой зубов под коронки, нарушением окклюзионной высоты лица;
- аллергические реакции на чужеродные материалы.
Нередко СЖПР связывают с изменениями в полости рта, которые в действительности могут являться нормальными анатомическими структурами (например, сосочками или варикозным расширением вен).
Общие факторы:
- заболевания пищеварительного тракта, в том числе - печени, поджелудочной железы;
- сердечно-сосудистая патология;
- нейроэндокринная патология;
- витаминная недостаточность;
- перенесенные инфекционно-аллергические заболевания;
- катар верхних дыхательных путей;
- лекарственная болезнь;
- оперативные вмешательства.
Тем не менее, исходя из определения СЖПР, такой подход к этиологии является весьма спорным.
III. В настоящее время наиболее подходящими для идиопатического СЖПР считаются гипотезы психогенного и неврогенного путей его формирования, причем второму (нейропатия, дисфункция рецепторов, участков ядер, отдельных нервных волокон, в основном тройничного нерва) отдается предпочтение.
У больных с СЖПР в 30-100% случаев при обследовании выявляются изменения неврологического статуса в виде рассеянных микроорганических симптомов:
- умеренные нарушения конвергенции и аккомодации;
- дистония сухожильных и периостальных рефлексов;
- неустойчивость в позе Ромберга Поза Ромберга — положение стоя со сдвинутыми ногами, с закрытыми глазами и вытянутыми вперед руками
;
- вялость зрачковых реакций.
При этом особенности неврологического статуса не зависят от степени тяжести СЖПР.
СЖПР часто ассоциируется с заболеваниями желудочно-кишечного тракта и мочеполовой системы, однако клиническое значение этого факта пока неясно.
Эпидемиология
Возраст: преимущественно взрослый
Признак распространенности: Распространено
Не существует сколько-нибудь значимых общих данных распространенности синдрома жжения полости рта, вследствие вариабельности в трактовке заболевания. Известные данные по распространенности колеблются в диапазоне 0,7-15% консолидируясь в районе 4%.
Многие пациенты, испытывающие лишь периодические слабо выраженные симптомы, не обращаются за помощью. Вследствие сомнений врачи также склонны пропускать такой диагноз, увязывая возникающие и перемежающиеся симптомы с чем-либо ещё.
Женщины болеют чаще мужчин в 3-7 раз.
До 30 лет СЖПР диагностируется редко. Заболеваемость значительно увеличивается с возрастом (после 30 лет), достигая максимума для женщин в пременопаузе и менопаузе (заболеваемость в 3-12 раз больше, чем у женщин в более молодом возрасте).
Факторы и группы риска
Достоверно сильные и слабые факторы риска при синдроме жжения полости рта не определены. Среди предполагаемых наиболее общепризнанными считаются:
- женский пол;
- различные манипуляции в полости рта в анамнезе;
- стресс и сходные с ним состояния (например - тревога, депрессия).
Клиническая картина
Клинические критерии диагностики
ксеростомия; парестезии в области языка; боль в области языка; дисгевзия; дизосмия; жжение в полости рта; жжение передней части языка
Cимптомы, течение
Жалобы пациента и отсутствие их видимых причин являются краеугольным камнем диагностики глоссодинии. Хотя синдром жжения полости рта (СЖПР) является диагнозом исключения, наличие нескольких признаков поддерживает этот диагноз как предположительный уже на этапе предварительной диагностики.
Основные признаки:
- двусторонний дискомфорт в полости рта или языка (жжение/боли/парестезии);
- симптомы присутствуют почти постоянно в течение дня;
- симптомы отмечаются по крайней мере последние 4-6 месяцев;
Отсутствие любого из вышеперечисленных симптомов не исключает диагноз СЖПР.
Классическая триада симптомов, связанных с СЖПР:
- боль;
- нарушение вкусовых ощущений;
- сухость во рту.
Данные симптомы отмечаются почти непрерывно в течение не менее чем 4-6 месяцев. Полная триада наиболее часто встречается у женщин в перименопаузе и постменопаузе. Другие возрастные группы пациентов могут иметь меньшее количество симптомов (например, два из трех). Для каждого больного набор симптомов, их эмоциональная окраска бывают индивидуальными.
Боль и парестезии (в том или ином виде) являются, как правило, основным симптомом и выявляются почти в 100% случаев.
Боль
Больные описывают болевые ощущения как жжение, покалывание, онемение. Боль имеет двустороннюю локализацию, зачастую - на передних двух третях языка или его кончике. Болевые ощущения могут распространяться на твердое нёбо и губы. Слизистая оболочка щек и дна полости рта являются нетипичными локализациями боли. У пациентов с зубными протезами боль может распространятся на десны.
Степень выраженности боли варьируется от легкой до тяжелой. Она может быть постоянной или возникать только к концу дня. У разных больных еда и напитки могут усугублять симптомы или не оказывать на них влияния. Как правило, жалобы на на усугубление болей при приеме пищи предъявляют пациенты, которые сообщают об одновременном ухудшении симптомов сопутствующего поражения желудочно-кишечного тракта.
У небольшого количества пациентов боль может усиливаться при разговоре.
Типично постепенное нарастание парестезий к вечеру (1-ый тип); они полностью отсутствуют в момент приема пищи и ночью (2-ой тип), если у больного не нарушен сон.
Возможны ремиссии парестезий или их ослабление после проведения курса лечения, изменения окружающей больного обстановки.
Дисгевзия
Симптом встречается максимум в 70% случаев и имеет форму постоянного горького ("металлического") привкуса во рту или измененного восприятия вкусов (снижение ощущения сладости или наоборот, усиление ощущения сладкого или кислого).
Ксеростомия
Выявляется максимум у 64% больных. При этом жалобы на сухость во рту могут отсутствовать, но при тщательном и предметном опросе больные подтверждают наличие симптома.
Ксеростомия, как признак при СЖПР, не может быть объективно подтверждена количественными тестами слюноотделения. Хотя некоторые данные свидетельствуют об изменениях в составе слюны у пациентов с СЖПР, связь этих изменений с симптомами боли или нарушением вкусовых ощущений пока не ясна.
Осмотр должен включать:
- бимануальную пальпацию языка, миндалин и дна полости рта;
- пальпацию челюстей, мышц, лимфоузлов, щитовидной железы;
- тщательный осмотр каждого зуба (косвенные признаки бруксизма);
- оценку прикуса.
При истинном (идиопатическом) СЖПР никаких изменений выявить не удается или отмечается ассоциация с бруксизмом и другими парафункциональными состояниями.
Исследование кожи и ногтей может выявить возможную недостаточность питания, что может быть связано с болями при еде.
При исследовании суставов и кожи возможно обнаружение заболеваний соединительной ткани.
Полное неврологическое обследование должно проводиться с особым вниманием к вероятным сенсорным расстройствам, которые могут указывать, например, на скрытый диабет или дефицит витамина В12.
Диагностика
Синдром жжения полости рта является диагнозом исключения. Таким образом, все известные методы визуализации и исследования не выявляют патологии, которая может быть напрямую связана с имеющимися симптомами.
Лабораторная диагностика
Не существует никаких специфических тестов, способных доказать или опровергнуть диагноз синдрома жжения полости рта (СЖПР). Любые изменения переводят СЖПР из самостоятельной идиопатической патологии в разряд симптомокомплекса при другом заболевании.
У ряда пациентов выявляются изменения состава слюны (например, повышение IgA), но пока не ясно, каким образом это связано с клиникой СЖПР и являются ли эти изменения патогномоничным Патогномоничный - характерный для данной болезни (о признаке).
признаком.
Возможно снижение содержания эстрогена в крови (у женщин в менопаузе), которое может приводить к сухости и атрофии слизистых (в том числе - слизистой рта), но данный признак неспецифичен и нечувствителен, хотя определение его у женщин может быть полезным.
Диабет может приводить к периферической нейропатии, поэтому определение сахара крови и/или гликированного гемоглобина также является обязательным.
Аллергия часто выявляется и даже предполагается в качестве причины заболевания для пациентов с СЖПР 3-го типа (прерывистая симптоматика). Предполагаемыми раздражающими агентами могут служить:
- стоматологические материалы (амальгама, метилметакрилат, хлорид кобальта, цинк и пероксид бензоила);
- компоненты лосьонов (вазелин, сульфат кадмия, октилгаллат, бензойная кислота и пропиленгликоль);
- пищевые аллергены (арахис, каштан, корица, сорбиновая кислота, никотиновая кислота).
В качестве диагностики in vitro контактной аллергии лабораторные тесты могут быть использованы весьма ограниченно.
При анализах крови могут быть выявлены дефицит витаминов группы В (В1,В2, В6 и В12), а также цинка, фолиевой кислоты и железа.
В группе пациентов с СЖПР значительно чаще обнаруживалась инфекция полости рта. Наиболее часто высевались со слизистых оболочек Candida, Enterobacter, Fusospirochetals, Helicobacter pylori, Klebsiella. Следует отметить, что кандидозная инфекция не всегда вызывает видимые повреждения языка.
Таким образом, для диагностики методом исключения может проводиться довольно широкий спектр лабораторных тестов:
- общий анализ крови (включая СОЭ);
- уровень витаминов в сыворотке;
- содержание фолатов в сыворотке;
- ферритин;
- глюкоза в сыворотке крови натощак или HbA1c;
- анализ мочи на глюкозу;
- ТТГ;
- T4;
- тироксинсвязывающий глобулин;
- антитиропероксидаза (АТПО);
- антитела к тиреоглобулину;
- антимикросомальные антитела;
- лютеинизирующий гормон ( ЛГ, лютеотропин, лютропин);
- фолликулостимулирующий гормон (ФСГ);
- сиаловые кислоты;
- ревматоидный фактор;
- антинуклеарные антитела (ANA);
- типичные маркеры для синдрома Шегрена - анти SS-A - SSA/Ro, анти SS-B, - SSB/La, из которых SSB/La является более специфичным;
- бактериологическое исследование языка и слизистой рта, включая бакпосевы на грибки и анаэробы и исследование соскобов.
Читайте также:

