Опух палец на ноге и покраснел и ноготь спал при грибке ногтей
Обновлено: 25.04.2024
Боль в пальцах ног появляется при травматических повреждениях, деформациях стоп, воспалительных, дегенеративных заболеваниях. Часто становится следствием дерматологических болезней. Наблюдается при некоторых сосудистых и нервных патологиях. Может быть слабой, интенсивной, тупой, острой, тянущей, жгучей, ноющей, дергающей, распирающей, кратковременной, периодической или постоянной. Для выяснения причины болей в пальцах ног проводят опрос, внешний осмотр, дополнительные исследования: рентгенографию, УЗИ, лабораторные анализы. До уточнения диагноза рекомендован покой, иногда возможен прием анальгетиков.
Почему болят пальцы ног
Травматические повреждения
Самая частая травматическая причина боли в пальцах ног – ушибы при ударе, спотыкании либо падении тяжелого предмета. Болевые ощущения умеренные, стихающие в течение нескольких суток. Опора сохранена, иногда ограничена из-за боли. Палец отечен, возможны кровоподтеки. При ударе по дистальной фаланге может образовываться подногтевая гематома, которая сопровождается распирающими, пульсирующими болями в области ногтя, отеком, локальной гипертермией. Интенсивность болей постепенно уменьшается со 2-3 дня.
Перелом пальца возникает по тем же причинам, что ушиб, но боль при такой травме резкая, взрывная, незначительно уменьшающаяся с течением времени. Опора на дистальную часть стопы невозможна. При пальпации определяется резкая болезненность, положительный симптом осевой нагрузки, крепитация. Иногда выявляются деформации. Вывихи пальцев стоп наблюдаются редко, проявляются острой болью, характерной деформацией, пружинящим сопротивлением, нарушением опоры.
При озноблении пальцев ног, возникающем на фоне переохлаждения и высокой влажности, обнаруживаются распирающие жгучие боли, зуд, нарушения чувствительности, выраженный отек, багрово-синюшная окраска кожи. В первые минуты после отморожения боль слабая, покалывающая. Потом болезненность быстро нарастает, становится острой, жгучей, нестерпимой. Пальцы отекают, синеют. Образуются пузыри. В тяжелых случаях формируются участки некроза.

Болезни суставов
Причиной симптома нередко являются артриты различной этиологии. Боли при артритах усиливаются по утрам, при физической нагрузке, сочетаются со скованностью движений, отечностью и покраснением кожи, варьируются от незначительных, кратковременных до интенсивных, постоянных. Для ревматоидного артрита типично симметричное поражение межфаланговых и плюснефаланговых суставов.
При псориатическом артрите в процесс вовлекаются дистальные суставы стопы. Посттравматический артрит проявляется поражением одного сустава. Неспецифический инфекционный полиартрит возникает на фоне острых инфекционных заболеваний. Боли резкие, сильные, беспокоят как при движениях, так и в покое, дополняются покраснением, локальным отеком мягких тканей. Болят не только пальцы, но и другие суставы нижних конечностей.
Для артритов пальцев ног, развивающихся вследствие перегрузки при плоскостопии и излишнем весе, характерно хроническое волнообразное течение с умеренно выраженным болевым синдромом. Еще одной разновидностью артрита из-за перегрузки является «болезнь балерин», при которой симптоматика зачастую проявляется ярче из-за повторной травматизации суставов.
Деформирующий артроз пальцев ног диагностируется в пожилом возрасте, у молодых наблюдается после травм, при деформациях стопы, в частности – при молоткообразном пальце. Сопровождается «стартовой болью», ноющими, тянущими болезненными ощущениями, выраженность которых зависит от физической нагрузки. Вначале боли кратковременные, в последующем – длительные, стихающие только после отдыха. На заключительных стадиях болезненность становится постоянной, сочетается с ограничением движений, внешними деформациями.
Другие инфекционные и воспалительные процессы
Асептический периостит развивается на фоне травм, хронических болезней пальцев стоп. Характеризуется незначительной или умеренной болью, болезненностью при пальпации кости. Гнойный периостит формируется при распространении инфекции из ран либо близлежащих очагов. Выявляются сильные дергающие боли, повышение температуры тела. При распространении инфекционного процесса на кость возникает остеомиелит фаланг пальцев. Боль усиливается, общее состояние ухудшается.
Панариций на ногах обнаруживается гораздо реже, чем на руках. Проявляется нарастающими болями, которые из тупых быстро трансформируются в острые, дергающие, пульсирующие, сопровождаются значительным отеком, гиперемией. После бессонной ночи образуется гнойник. Возможно вовлечение поверхностных мягких тканей, костей, суставов, сухожилий. Выраженность общих симптомов зависит от объема поражения.
Кожные болезни
При натирании обувью на пальцах стоп появляются водяные мозоли. На начальной стадии боль неясная, умеренной интенсивности. В последующем болевые ощущения усиливаются, на коже образуется пузырь. Давление, прикосновения становятся резко болезненными. При нарушении целостности пузыря обнажается красная мокнущая поверхность, боль приобретает саднящий характер. Мозольные абсцессы на стопах формируются редко. Проявляются дергающей болью, уменьшающейся при поднимании ноги, отеком, гиперемией.
Стержневые мозоли чаще обнаруживаются на подошвенной стороне пальцев. В покое боли отсутствуют. При ходьбе, надавливании отмечаются болезненные ощущения, напоминающие боль при занозе. Глубокое прорастание корня может провоцировать кровоточивость, существенные затруднения ходьбы. В процессе осмотра выявляется углубление с возвышением по центру.
Пациенты с вросшим ногтем жалуются на боль в углу ногтя при давлении, обувании, ходьбе. При остром течении болезненность усиливается, палец отекает, краснеет, формируется панариций. Хроническая форма характеризуется периодическим появлением болей после ношения тесной обуви, продолжительного стояния, ходьбы. При онихогрифозе больных вначале беспокоят неприятные ощущения в зоне ногтевой пластинки, усиливающиеся при давлении. Затем ноготь утолщается, деформируется, начинает причинять сильную боль при ходьбе в любой обуви.
Сосудистые заболевания
Боль в пальцах ног отмечается у пациентов с поражениями артерий, сочетается с болями в стопах и голенях. Сначала болезненность развивается при ходьбе на длительные расстояния, в последующем дистанция уменьшается, на поздних стадиях боли сохраняются даже в покое. Симптом обнаруживается при следующих облитерирующих заболеваниях нижних конечностей:
Боли в пальцах и ступнях также могут наблюдаться при ангионеврозах. Для эритромелалгии характерна внезапно появляющаяся острая пекущая, жгучая боль на фоне перегрева или сдавления, распространяющаяся на обе стопы. При синдроме Рейно болезненность, напротив, возникает после охлаждения. Период похолодания и онемения пальцев сменяется распирающей, жгучей, ломящей болью.
Неврологические патологии
Жгучие простреливающие боли в двух пальцах (чаще в 3 и 4) наблюдаются при невроме Мортона. Провоцируются ходьбой, тесной обувью. Со временем усиливаются, не исчезают в состоянии покоя. Иррадиация в пальцы отмечается при невропатии медиального подошвенного нерва, общих пальцевых нервов.
Другие заболевания
Болевые ощущения в пальцах ног могут выявляться при следующих заболеваниях:
- Нервно-артритический диатез. Боль возникает в дистальных отделах пальцев верхних и нижних конечностей, дополняется неврастеническим синдромом, нарушениям метаболизма, аллергическими реакциями.
- Болезнь Фабри. Типично сочетание хронических колющих, жгучих болей средней интенсивности и тяжелых острых приступов, продолжающихся от нескольких часов до нескольких суток. Наблюдаются сердечно-сосудистые и неврологические нарушения.
- Психические расстройства. Болезненность, не укладывающаяся в картину соматического заболевания, выявляется при депрессивных расстройствах, истерии, ипохондрии. При нарушениях психотического уровня пациенты описывают боль вычурно, необычно.
Диагностика
Диагностикой заболеваний, сопровождающихся болью в пальцах ног, занимаются травматологи-ортопеды. При необходимости к обследованию привлекают ревматологов, хирургов, дерматологов, других специалистов. План обследования включает:
- Опрос. Врач выясняет время и обстоятельства появления болевых ощущений и других признаков, устанавливает связь болей с внешними обстоятельствами, изучает историю жизни, семейный анамнез.
- Физикальное обследование. В ходе осмотра специалист оценивает внешний вид ступни и пальцев, определяет наличие деформаций, отека, местной гипертермии, нарушений цвета кожных покровов. Исследует объем движений, чувствительность, пульсацию артерий.
- Рентгенография пальцев стопы. Визуализирует вывихи, переломы, участки перестройки или разрушения костей и суставов, дегенеративные и воспалительные изменения.
- Дерматоскопия. Осуществляется для дифференцировки стержневой мозоли и онихогрифоза от других заболеваний, исключения микотической или вирусной природы поражения. По показаниям дополняется другими дерматологическими методиками.
- УЗИ. Проводится при заболеваниях сосудов. Дуплексное сканирование и УЗДГ позволяют изучить состояние и проходимость артерий, скорость тока крови.
- Лабораторные исследования. Рекомендованы для подтверждения воспалительных процессов, обнаружения маркеров ревматических болезней, исследования флоры.

Лечение
Помощь до постановки диагноза
При травмах придают стопе возвышенное положение, прикладывают пакет со льдом или грелку с холодной водой. Переломы фиксируют шиной либо специальной повязкой. Пациентам с отморожением накладывают изолирующие повязки. При нетравматических поражениях обеспечивают ноге покой, иногда используют обезболивающие и противовоспалительные средства местного действия.
Консервативная терапия
Вывихи вправляют, при переломах со смещением выполняют репозицию, осуществляют иммобилизацию. При болях в пальцах могут применяться следующие консервативные мероприятия:
- Охранительный режим. Пациенту рекомендуют ограничить нагрузку на конечность, использовать ортопедические изделия или специальные приспособления (трость, костыли).
- Лекарственная терапия. При воспалительных и дегенеративных процессах назначают НПВС. Инфекционные заболевания являются показанием для проведения антибиотикотерапии. При болезнях сосудов эффективны препараты для улучшения кровообращения.
- Немедикаментозные методы. Могут быть показаны УВЧ, лекарственный электрофорез, магнитотерапия, другие физиотерапевтические методики. Некоторым больным рекомендованы ЛФК, массаж.
Хирургическое лечение
С учетом характера патологии выполняют следующие оперативные вмешательства:
- Травматические повреждения: фиксация костных фрагментов спицами.
- Деформации: резекция молоткообразных пальцев стопы.
- Инфекционные процессы: вскрытие панариция, секвестрэктомия.
- Дерматологические заболевания: удаление или коррекция вросшего ногтя, удаление мозоли с использованием различных энергий.
- Неврологические болезни: иссечение невромы Мортона.
После операций производят перевязки, назначают обезболивающие и антибактериальные средства. Пациентов направляют на физиолечение, лечебную физкультуру.
Грибок – наиболее частая причина поражения ногтей.До 50% случаев всех изменений ногтевой пластинки связаны именно с грибковой инфекцией 1,2 .
Пожилые лица болеют чаще, чем молодые 2 . Это может быть вызвано более медленным ростом ногтей и нарушением кровообращения у лиц пожилого возраста 2,3 .
Среди некоторых групп населения (пловцы, работники бань, душевых, спортсмены, рабочие горячих цехов, угольных шахт и т.д.) грибковое поражение встречается в 40-80 % случаев 4 .
Развитию грибковой инфекции могут способствовать микротравмы и ношение тесной, грубой, плохо вентилируемой обуви 3 . Также поражению грибком большого пальца ноги может способствовать повышенная потливость стоп, плоскостопие, узкие межпальцевые промежутки, потертости и опрелости 4 .
Как проявляется грибок
на большом пальце ноги?
Симптомы грибкового поражения ногтей и кожи различны и обусловлены видом возбудителя грибка и местом его проникновения. Так, в зависимости от места проникновения возбудителя заболевания, выделяют несколько типов грибкового поражения ногтя: дистальный, проксимальный, поверхностный белый и тотальный 3 .
Дистальный тип встречается наиболее часто3. Он может начинаться с появления полос или пятен серого или желтоватого цвета у свободного или боковых краев ногтя 3 .
Проксимальный тип характеризуется изменением ногтя и его частичным разрушением в области основания. Встречается такая форма редко 3 .
При поверхностном белом типе на поверхности ногтевой пластинки могут появляться четко очерченные белые пятна. При этом ноготь сохраняет свою конфигурацию. Поверхность в области пятен рыхлая, шершавая, легко соскабливается в виде порошкообразной массы 3 .
Тотальный тип является конечной стадией любого поражения, при этом в процесс вовлечен весь ноготь 3 .
Лечение грибка на ногте большого пальца
Прежде всего, при появлении изменений следует незамедлительно обратиться к специалисту. Только специалист может грамотно подобрать терапию с учетом особенностей заболевания. В некоторых случаях это может быть только местное лечение, то есть нанесение противогрибкового препарата непосредственно на область поражения. Обычно такая схема выбирается, если:
- имеет место дистальный или белый поверхностный тип поражения;
- количество пораженных ногтей – не более трех и в процесс вовлечено не более ½ ногтя. 8
Иногда перед нанесением местного противогрибкового препарата может потребоваться предварительная подготовка пораженного ногтя. Эта подготовка заключается в удалении измененных участков ногтя механически: с помощью щипчиков и пилочки или с помощью специальных пластырей, содержащих вещества, которые размягчают ноготь 2 .
В некоторых случаях только местного лечения грибка на ногте большого пальца может быть недостаточно, тогда специалист может прибегнуть к назначению комбинированной терапии, сочетающей в себе местные и системные противогрибковые препараты
- тип поражения – проксимальный или тотальный;
- дистальное поражение, но в процесс вовлечено более трех ногтей или свыше ½ их площади;
- поражено подногтевое ложе 2 .
Продолжительность лечения индивидуальна. Она зависит от скорости роста ногтя 1 . В любом случае, необходимо четкое соблюдение рекомендаций специалиста и готовность к продолжительному систематическому лечению.
Обязательно ли лечить грибок
на большом пальце ноги?
Далеко не все при появлении симптомов обращаются к врачу 7 . Люди часто считают грибок на большом пальце ноги лишь косметической проблемой 2 . Каждый третий пациент, зная, что у него имеется грибковое заболевание стоп, считает его несерьезным «состоянием» и не обращается к специалисту 7 . Некоторые долгое время пытаются лечиться самостоятельно с помощью косметических средств, оставаясь при этом не только инфицированными, но и источником инфекции 7 .
Одним из местных препаратов, применяющихся для лечения грибковых заболеваний кожи и ногтей, является Экзодерил ®6 . Его основа - нафтифин, активна в отношении основных видов грибов, поражающих ноготь 9 . Две формы выпуска препарата Экзодерил ® - раствор и крем - позволяют выбрать оптимальную форму для каждой ситуации 1 . Так, для лечения грибка на ногте большого пальца ноги больше подходит раствор. Именно эта форма способствует максимально глубокой доставке лекарства вглубь ногтя и подногтевое пространство 1 . А для лечения грибка кожи вокруг пораженного грибком ногтя на большом пальце ноги можно использовать крем 1 .
Так как грибок на одном ногте может стать причиной распространения заболевания на другие ногти и кожу 1,2,3 , очень важно своевременно обратиться к специалисту и начать назначенное лечение при появлении грибка на большом пальце ноги.
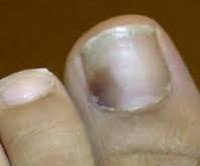
Подногтевая гематома – это следствие механической травмы ногтевой фаланги верхней или нижней конечности, при которой происходит кровоизлияние в мягкие ткани ногтевого ложа. Повреждение характеризуется болью разной степени интенсивности, локальным повышением температуры, отеком, появлением красного, а затем синюшного и черного окрашивания ногтевой пластины. Диагноз устанавливается на основании анамнеза и клинической картины. В большинстве случаев лечение не требуется. Отслоение ногтевой пластинки, рваная рана мягких тканей является показанием для хирургической обработки поврежденной области, наложения швов и перевязок.
МКБ-10
Общие сведения
Для обозначения патологии используются синонимичные названия: кровоподтек под ногтем, «синий ноготь». В течение жизни такое телесное повреждение получает каждый человек, иногда неоднократно. Чаще травмы регистрируются у лиц мужского пола трудоспособного возраста. Пик травматизма приходится на теплое время года и период отпусков, когда большинство занимается строительством и ремонтом, работами на приусадебных участках, активно отдыхает на природе. Подавляющая часть случаев подногтевых кровоизлияний остается вне поля зрения медиков, так как часто пациенты считают повреждение незначительным и попросту игнорируют его.

Причины
В развитии подногтевых гематом имеет значение физическое воздействие и целый ряд предрасполагающих факторов. Так, риск кровотечения в ответ на незначительную травму повышается у больных, принимающих антикоагулянты. Поздно замечают повреждения пациенты с сахарным диабетом и другими заболеваниями, при которых развивается полинейропатия, нарушается тактильная и болевая чувствительность. К числу основных причин появления подногтевых гематом относятся:
- Резкий направленный удар.Ушиб концевой фаланги в зависимости от силы воздействия может привести к повреждению сосудов кожи, размозжению тканей, появлению рваной раны, перелому кости. Для каждого из этих повреждений характерно скопление крови под ногтем. Следовательно, любая травма требует врачебного внимания.
- Длительное механическое воздействие. Ношение неправильно подобранной по размеру и полноте обуви приводит к травмированию ногтевых пластин и кожных покровов, расположенных под ними. Фактически, развивается мозоль, которая заполняется серозной жидкостью или кровью. Ногтевая пластина при этом может полностью или частично отслоиться.
Патогенез
В основе развития подногтевой гематомы лежит нарушение целостности сосудов. Излившаяся кровь пропитывает ткани, в том числе ногтевую пластинку. Если объем крови незначительный, структура мягких тканей сохраняется. Если объем и скорость кровотечения значительные, то под давлением крови мягкие ткани расслаиваются с формированием полости. Гематома, сформировавшаяся под кожей у лунки или в области ногтевого ложа, по мере роста ногтя перемещается в дистальном направлении. Давление крови в области гематомы раздражает нервные окончания, что провоцирует боль. Резкое увеличение объема гематомы приводит к образованию подногтевого пространства или прорыву крови у ногтевых валиков.
Кровь, пропитавшая мягкие ткани, постепенно рассасывается. Окрашивание ногтевой пластинки является необратимым. С течением времени кровяной сгусток теряет влагу, становится сначала темно-синим, затем чернеет. В обоих случаях формируется пятно, которое перемещается к свободному краю ногтевой пластины.
Классификация
Часто понятия «гематома» и «кровоподтек» используются как синонимы, однако это не совсем верно. Отличия этих двух состояний касаются механизмов получения травмы, клинической картины заболевания, длительности вынужденной временной нетрудоспособности по причине повреждения конечности, врачебных подходов к лечению.
- Подногтевой кровоподтек. Развивается вследствие пропитывания кожи и подкожной клетчатки кровью из поврежденных сосудов. Как правило, формируется при незначительном по силе воздействии и характеризуется невыраженной симптоматикой. Состояние пациента быстро нормализуется, функционирование конечности восстанавливается.
- Подногтевая гематома. Отличается от кровоподтека расслоением тканей с образованием заполненной кровью полости. Геморрагическое пропитывание также имеет место быть, однако объем излившейся крови намного больше, чем при кровоподтеке, что повышает вероятность отслоения ногтя и развития других осложнений.
Симптомы подногтевой гематомы
Характерными признаками кровоизлияния в подногтевую область, развившегося после травмы, является локальная гиперемия, повышение температуры, отек, боли пульсирующего или распирающего характера. Пик локального повышения температуры наступает через 2-3 часа после травмы. На 2-3 день боли стихают, отек начинает спадать.
Сразу после травмы ноготь приобретает насыщенный красный или вишнево-фиолетовый цвет. На вторые-третьи сутки пораженная область синеет, еще через неделю-две приобретает интенсивный черный цвет. Участок ногтя, пропитанный кровью, постепенно перемещается по направлению к ногтевому краю и срезается. Таким образом, черное пятно может сохраняться в течение 2-3 месяцев.
В тех случаях, когда причиной появления травмирования является ношение неудобной обуви, может отмечаться незначительное саднение или дискомфорт. Но чаще изменение цвета ногтевой пластинки становится случайной находкой во время осуществления ухода за ногами. Одновременно с изменением цвета часто выявляются отслоившиеся фрагменты пластины, мозоли на коже пальцев в области ногтевых валиков.
Осложнения
Повреждение кожи и основания ногтя приводит к его деформации. Степень выраженности и длительность существования деформации определяются тем, была ли затронута зона роста. В норме деформированные участки срезаются ножницами во время выполнения маникюра. Травма основания ногтевой пластинки приводит к стойкой деформации, которая не исчезает со временем. Появление в результате механического воздействия трещины или скола ногтя создает условия для проникновения инфекции и развития гнойного воспаления поврежденных тканей. Особенно активно размножаются микроорганизмы в полости гематомы. Недостаточный уход за ушибленной фалангой может стать причиной развития панариция.
Диагностика
По внешнему виду подногтевые гематомы имеют сходные черты с онихопатиями при псориазе, меланомой. Степень повреждения пальца при ударе не всегда очевидна. В связи с этим, лучше обратиться к хирургу, даже если травма кажется несерьезной. Комплексное обследование пациента с травмой фаланги включает:
- Общий осмотр. На гематому указывает наличие предшествующего механического воздействия, острое течение с быстрым нарастанием симптомов. Пальпация поврежденной области болезненна. Дренирование, которое может быть выполнено непосредственно во время амбулаторного приема, дает быстрый эффект.
- Рентгенографическое исследование. Рентгеновский снимок пальца выполняется с целью выявления нарушения целостности костей и суставов конечности. По данным рентгенограммы можно судить о наличии перелома, но нельзя сделать однозначные выводы о степени повреждения мягких тканей (кожи, сухожилий, мышц), объеме гематомы.
Лечение подногтевой гематомы
Врачебная тактика определяется степенью тяжести повреждений. Показаниями для обращения за медицинской помощью является интенсивная, нестерпимая боль в области травмированной фаланги и размер гематомы свыше ¼ площади ногтя. Объем медицинской помощи определяет хирург на основании данных осмотра и рентгеновского снимка:
- Первая помощь. Правильный уход за поврежденной фалангой позволяет быстро унять боль, остановить или замедлить кровотечение, предотвратить отслоение ногтевой пластины. Сразу после травмы необходимо опустить палец в емкость с холодной водой на 15-20 минут. Затем, при наличии открытой раны, обработать поврежденную область раствором антисептика и наложить повязку.
- Дренирование гематомы. Ногтевая пластина над гематомой прокалывается иглой или прожигается термокаутером. Отток крови через небольшое отверстие приводит к снижению давления на ткани, уменьшению интенсивности болевых ощущений. Дренированная подногтевая гематома быстрее рассасывается, что значимо для пациентов, которым важно не иметь косметических дефектов на руках.
- Удаление ногтевой пластины. Ногтевая пластина удаляется частично или полностью при ее отрыве от ногтевого ложа. Попытки сохранить ноготь могут привести к неблагоприятным последствиям: отслоившиеся фрагменты нарушают нормальное функционирование пальца, могут стать причиной дополнительного травмирования при случайном отрыве.
- Хирургическая обработка раны. Размозжение тканей, рваная рана, перелом кости требуют проведения ПХО, которая включает удаление нежизнеспособных фрагментов, наложение швов, дренирование. Целью врачебных манипуляций является создание оптимальных условий для заживления, профилактика нарушений функции стопы или кисти, гнойно-септических осложнений.
- Отбеливание поврежденного ногтя. Ногтевая пластина, пропитанная кровью, отрастает в течение нескольких месяцев. Устранить косметический дефект за одну процедуру позволяет инъекционное подногтевое введение специальных отбеливателей. При этом черное пятно полностью обесцвечивается. Отбеливающие препараты, применяемые наружно, заметного эффекта не дают.
Прогноз и профилактика
В подавляющем большинстве случаев подногтевая гематома проходит самостоятельно без лечения. В течение месяца-двух о травме напоминает лишь косметический дефект в виде темного пятна на ногте. В качестве профилактики рекомендуется соблюдать технику безопасности и аккуратность при выполнении работ, закрывании дверей, перемещении грузов. Сохранить здоровье стоп позволяет правильно подобранная спортивная и повседневная обувь. Для защиты пальцев рук рекомендуется использовать специальные рабочие перчатки и различные приспособления, которые снижают вероятность повреждения верхних конечностей (прихваты, зажимы, манипуляторы).
1. Синий ноготь (кровоподтек под ногтем или подногтевая гематома): этиология, патогенез, диагностические симптомы, варианты течения, исходы и лечения непризнанной болезни/ Ураков А.Л. // Международный журнал прикладных и фундаментальных исследований. – 2016. – № 12 (6).
4. Новое косметическое средство и новый способ экстренного обесцвечивания подногтевой гематомы/ Габдрафиков Р.Р., Габдрафиков Д.Р., Гадельшина А.А.// Здоровье и образование в XXI веке. – 2017.
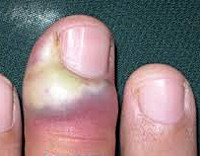
Паронихия – дерматологическое заболевание с воспалением околоногтевого валика, обусловленным травмой, воздействием химических веществ или высокой температуры с последующим занесением инфекции. Симптомами этого состояния являются покраснение, отек и болезненность в области валика, возможно с развитием нагноения и абсцесса. При длительно протекающих хронических воспалительных процессах возможно изменение формы и структуры ногтя. Диагностика паронихия обычно не вызывает затруднений и производится на основании результатов осмотра специалистом, в некоторых случаях используются дополнительные методы исследования для уточнения причины развития патологии. Лечение паронихия осуществляется традиционными противовоспалительными, антибактериальными и другими средствами в зависимости от этиологии заболевания.
Общие сведения
Паронихия или воспаление околоногтевого валика (околоногтевой панариций) – воспалительное поражение (обычно острое, реже встречаются хронические формы) тканей кожи, окружающих ростовую зону ногтей. Это очень распространенное заболевание, практически каждый человек как минимум раз в жизни переносил какую-либо форму такого воспаления. У лиц, которые в силу профессиональных обязанностей контактируют с промышленной или бытовой химией и некоторыми другими средствами, паронихия может рассматриваться как профессиональная патология. Нередко воспаление приобретает гнойный характер с формированием абсцесса ногтевого валика, при этом может произойти потеря ногтя или переход инфекционного процесса на глубоко расположенные ткани с развитием тендинита и даже гнойным расплавлением фаланги. Своевременное лечение паронихии имеет большое значение для предотвращения осложнений этого воспалительного заболевания.

Причины паронихии
Современные дерматологи относят паронихию к полиэтиологическим заболеваниям с множеством форм и разновидностей клинического течения. Наиболее распространенная форма этого состояния обусловлена проникновением в ткани околоногтевого валика инфекционных агентов: золотистого стафилококка, стрептококка, грибков и ряда других. Предрасполагающими факторами для инфицирования и последующего развития паронихии являются травмы, частые механические воздействия, высокие температуры и контакт с некоторыми химическими веществами. После попадания инфекционного агента в ткани он начинает размножаться, запуская иммунные механизмы противодействия, которые проявляются в виде простого или гнойного воспаления.
Так развивается воспалительный процесс практически в 90% случаев острого паронихия. При этом очаг воспаления околоногтевого валика большей частью располагается со стороны ладонной поверхности пальца, но из-за особенностей анатомического строения этой анатомической структуры и сложной лимфоциркуляции в данной области основные проявления локализуются на тыльной стороне. Поражение подлежащих тканей может стать причиной широкого распространения инфекционного процесса на глубоко расположенные ткани пальца и даже кисти.
Развитие воспаления или абсцесса способно вызвать не только инфицирование – подобные проявления иногда сопровождают другие дерматологические заболевания. В частности, выделяют паронихию, обусловленную экземой, псориазом и некоторыми формами сифилиса. Как правило, в этих случаях воспаление носит не острый, а хронический характер, ему сопутствуют выраженные изменения структуры и формы ногтя. Причины развития паронихии при экземе или псориазе досконально не изучены, как, собственно, и этиология этих состояний в целом. Еще одной формой воспаления ногтевого валика без инфицирования являются профессиональные типы паронихии, возникающие при работе на производствах, контакте с бытовой химией и другими веществами. Воспалительные проявления в подобных случаях обусловлены прямым повреждающим воздействием некоторых соединений на ткани околоногтевого валика.
Классификация и симптомы паронихии
Существует множество клинических форм паронихии. Причина их различий заключается в полиэтиологичности заболевания, отражающейся на течении патологии. Кроме того, различия в значительной степени определяют тактику лечения паронихии, принципы терапии могут значительно различаться в зависимости от этиологии воспаления ногтевого валика. Современная клиническая классификация паронихии, применяемая в дерматологии, включает в себя следующие разновидности патологии:
- Простая паронихия – может выступать как самостоятельное заболевание или быть первым проявлением других форм данного состояния. Причиной этого типа воспаления становится инфицирование, воздействие температурных или физических факторов. Простая паронихия характеризуется покраснением, отеком и умеренной болезненностью в области ногтевого валика. Как правило, при отсутствии прогрессирования выраженность симптомов постепенно снижается, через 5-10 дней наступает выздоровление.
- Пиококковая или гнойная паронихия – форма заболевания, обусловленная инфицированием тканей гноеродной микрофлорой, чаще всего – стафилококками и стрептококками. Встречается достаточно часто. Симптомами данного состояния являются резкий отек и боли (нередко – пульсирующего характера). После 2-3 дней покраснения начинает формироваться абсцесс ногтевого валика, из-за скопления гноя валик приобретает желтоватый оттенок. В последующем гнойник самопроизвольно прорывается или вскрывается хирургом, проявления пиококковой паронихии ослабевают и постепенно исчезают. При отсутствии лечения возможно распространение гнойного воспаления на другие ткани пальца и кисти. В редких случаях наблюдается метастатический перенос возбудителя с развитием абсцессов во внутренних органах.
- Кандидамикотическая паронихия (болезнь кондитеров) – разновидность данной патологии, обусловленная инфицированием тканей грибками рода кандида. Практически всегда развивается при наличии совокупности предрасполагающих факторов: частого контакта с возбудителем, механического раздражения ногтевых фаланг, пониженного уровня иммунитета. Характеризуется умеренным воспалением, иногда наблюдается незначительное нагноение. Течение заболевания длительное. Типичным проявлением кандидамикотической паронихии является исчезновение эпонихия – тонкого слоя кожи над ногтевым валиком. Со временем грибок может поражать и собственно ноготь, это проявляется утолщением, расслоением, изменением цвета и формы ногтевой пластинки.
- Язвенная паронихия – особенностью этого типа заболевания является развитие изъязвлений на ногтевом валике. В качестве этиологического фактора могут выступать как патогенные бактерии, так и различные химические воздействия (контакт с едкими соединениями, компонентами бытовой химии). Язвы довольно болезненны и часто становятся входными воротами для вторичной инфекции, которая приводит к развитию гнойной паронихии.
- Роговая паронихия – редкий тип заболевания, характеризующийся развитием гиперкератоза папулезных элементов на поверхности ногтевого валика. Чаще всего свидетельствует о сифилитическом поражении тканей.
- Паронихия при экземе или псориазе – возникает достаточно редко, имеет свои характерные особенности. При развитии экземы ногтевой валик умеренно воспален, на его поверхности могут появляться везикулярные элементы, после их разрушения образуются корочки, наблюдается шелушение кожи. Паронихия, обусловленная псориазом, охватывает всю ногтевую фалангу пальца, сопровождается шелушением. Ногтевой валик воспален, из-под его поверхности иногда выделяется серозная или серозно-гнойная жидкость.
Диагностика паронихии
Определить наличие воспаления ногтевого валика достаточно легко при осмотре пальцев больного. Практически всегда обнаруживаются отек и покраснение, при пальпации выявляется болезненность. Пиококковая форма заболевания характеризуется резко отекшим валиком, который может приобретать желтый оттенок из-за скопления гноя. Более точно установить форму паронихии помогают дополнительные методы диагностики. Для постановки диагноза производят сбор анамнеза, назначают микробиологические исследования, в некоторых случаях используют общий дерматологический осмотр (для выявления экземы или псориаза) и серологические анализы (для определения сифилиса).
При расспросе и выяснении анамнеза больного паронихией можно обнаружить профессиональные формы этого заболевания – патология часто поражает пекарей, сотрудников прачечных и работников химических предприятий. Выявление в анамнезе пациента сопутствующих патологий (экземы, псориаза, сифилиса) указывает на их роль в развитии паронихии, особенно при характерной клинической картине соответствующего заболевания. При наличии гнойных или серозных выделений производят микробиологическое исследование (микроскопию, посев на селективные питательные среды) для более точной идентификации возбудителя.
Лечение и прогноз паронихии
Лечение паронихии во многом определяется причинами, спровоцировавшими это заболевание. При патологии, обусловленной инфицированием ногтевого валика, применяют местные антисептические средства и ихтиоловую мазь. При гнойном характере воспаления и развитии абсцесса осуществляют хирургическое вскрытие и дренирование, назначают антибиотикотерапию. При признаках кандидамикотической паронихии используют местные формы противогрибковых препаратов (например, клотримазол). Если воспаление ногтевого валика вызвано воздействием какого-то химического соединения, больному рекомендуют ограничить контакт с агрессивным веществом или носить защитные перчатки. При паронихии вследствие экземы, псориаза или сифилиса помимо общей терапии основного заболевания применяют кортикостероидные мази и ультрафиолетовое облучение пораженных участков.
В подавляющем большинстве случаев прогноз паронихии благоприятный – при правильно проведенных терапевтических мероприятиях заболевание полностью излечивается и не угрожает жизни и здоровью больного. При хронических формах, обусловленных профессиональными факторами или другими патологиями, возможны эстетические проблемы из-за изменения формы и структуры или даже потери ногтей. Для профилактики этого состояния необходимо придерживаться правил личной гигиены, использовать антисептики при травмах кожи пальцев, применять перчатки и другие средства защиты при работе с агрессивными соединениями.

Ногти – это кератиновые ороговевшие пластины, которые защищают кончики пальцев от ударов, царапин, заноз. На ногах они более плотные, чем на руках, что помогает нам ходить босиком, бить по мячу или по камушку на дороге. Здоровые ногтевые пластины прочные с гладкой поверхностью, бледно-розового цвета. Если они потемнели, трескаются, на них появляется налет, вы чувствуете боль, зуд, жжение, нужно понять, почему это происходит, устранить причины и начать лечение.
Не пренебрегайте заботой о внешнем виде и здоровье ногтей, даже если вы ходите в закрытой обуви. Некоторые заболевания могут вызывать неприятные симптомы, которые мешают работать, спать, заниматься спортом. Другие указывают на проблемы в организме, и если не начать лечение, возможно распространение проявлений заболевания на другие части тела, развитие осложнений.
Самые распространенные причины
Если у вас болят ногти на ногах, проверьте:
- Не слишком ли тесную обувь вы носите – из-за изящных туфель появляется болезненность, усиливающая при надавливании. Если не перейти на более удобную обувь возможно врастание, искривление ногтей, развитие воспалительных процессов.
- Не врос ли ноготь в кожу – если чувствуете боль при ходьбе, убедитесь, что между внешним краем ногтевой пластины и кожей проходит пилочка для маникюра.
- Не повреждена ли ногтевая пластина из-за ушиба, падения тяжелого предмета. Чтобы избежать ее искривления, врастания, воспалительных процессов, не лечите травму самостоятельно, а обратитесь к травматологу.
- Не было ли у вас накануне интенсивной тренировки – проконсультируйтесь с инструктором, как выбрать комплекс упражнений, уровень нагрузки, чтобы избежать перегрузок, боли во всем теле.
- Нет ли мозолей, сухости кожи – запишитесь на педикюр, мастер посоветует, как ухаживать за ступнями, какие средства использовать.
Боль при нажатии
Если болезненные ощущения возникают при надавливании на ногтевую пластину, осмотрите ее, нет ли повреждений, трещины или ушиба (она полностью или частично становится темно-синей, темно-красной или черной). При сильном ушибе она может отпасть. Чтобы избежать повторного травмирования, обратитесь к врачу. Он наложит защитную повязку, порекомендует мази для быстрого заживления, снятия боли.
Болезненность при нажатии, появление налета, неприятного запаха, утолщение ногтевой пластины, указывает на заражение грибком. Обратитесь к дерматологу. Он определит вид грибка и назначит лечение. Не занимайтесь самолечением. Неправильная терапия (препаратами, не действующими на поразивший ваши ноги тип грибка, неправильно выбранная дозировка, продолжительность лечения) приводят к усилению зуда, потемнению и растрескиванию ногтевой пластины и кожи вокруг нее.
Если цвет ногтей не изменился, нет внешних повреждений, но боль при надавливании появляется – замените обувь на более просторную, из дышащих натуральных материалов.
Почему болит ноготь на большом пальце
Болезненные ощущения на большом пальце ноги могут возникать:
- Из-за травм – большой палец травмируют чаще, чем другие, даже если вам кажется, что вы ударили его не очень сильно, ноготь может почернеть, отпасть.
- Из-за отслоения ногтевой пластины.
- Из-за заболеваний суставов больших пальцев (подагра, артрит, полиостеоартроз) – они опухают, деформируются, боль распространяется вокруг.
- Из-за заражения грибком – пластина темнеет от основания к центру, в углах, начинайте лечение, пока он не распространился на кожу около ногтя, другие пальцы.
- Из-за воспалительного процесса – кожа возле ногтевой пластины становится горячей, краснеет, под ней появляется черное пятно, выделяется гной.
Большие пальцы сильно страдают и при ношении тесной обуви, давление на них больше, чем на другие. Боль ощущается сильней, выше риск развития воспалительных процессов, отслоения уголка или врастания.
Почему ногти темнеют и меняют цвет
Если ноготь почернел и болит – причина травматическое повреждение. Под пластиной повреждены кровеносные сосуды, возникает гематома черного, темно-синего или красного цвета. Основание может отслаиваться в углах, а через несколько дней отпасть. Но, если использовать противовоспалительные и активизирующие регенерацию мази, беречь его от повторных травм, он восстановится. Если ноготь отслаивается, обратитесь к врачу, чтобы он правильно обрезал его.
Если палец потемнел, а боли нет даже при нажатии, причиной может стать окрашивание из-за неправильно окрашенного материала обуви или носков. Иногда окрашивается только ногтевая пластина, иногда и кожа около нее. Не используйте вещи, окрашенные с нарушением технологического процесса, краситель может быть токсичным.
Возможно почернение ногтевой пластины, если был неправильно сделан педикюр с нанесением или снятием гель-лака.
Доброкачественная опухоль или системные заболевания
Ногти на ногах могут потемнеть, когда в организме нарушен обмен веществ, работа эндокринной системы. Если они чернеют, а вы чувствуете даже легкое недомогание, слабость, повышенную утомляемость, сухость во рту, нужно пройти общее обследование. Этот может быть симптомом сахарного диабета, заболеваний почек, сердечно-сосудистой системы.
Они могут чернеть и при приеме некоторых антибиотиков. Если вы проходите курс лечения, расскажите о появившемся побочном эффекте лечащему врачу.
Если почернел только один ноготь, нужно исключить доброкачественную опухоль, которая иногда возникает возле его основания. Кровеносные сосуды разрастаются, пластина темнеет, а со временем может отпадать. Опухоль становится больше и мешает при ходьбе. Несложная операция избавит от неудобств, не бойтесь ее делать, если врач считает, что она необходима.
К какому врачу обратиться?
Если палец болит после ушиба, других повреждений, нужно обратиться к травматологу.
Если появился зуд, утолщение ногтевой пластины, налет – посетите дерматолога. Он определит, какой вид грибка паразитирует на ваших ногах, назначит препараты, рассчитает дозировку, напишет схему приема.
Если ноготь начал чернеть или покраснел, но вы не чувствуете боли – посетите терапевта. Возможно, это симптом системного заболевания.
При врастании края ногтя в кожу, если он опухает или отслаивается, нужна консультация хирурга. Не нужно подстригать его самостоятельно или делать педикюр в салоне. Хирург удаляет и доброкачественные опухоли, извлекает занозы и другие инородные тела, попавшие под ногтевую пластину.
Методы лечения
Лечение зависит от причин, вызвавших боль, зуд, жжение, потемнение ногтевой пластины и поставленного диагноза.
Хирургическое лечение
Если палец опух, покраснел из-за инородного тела, попавшего под ноготь или под кожу возле него, отслаивается внутренний угол, нужно хирургическое лечение. Оперативное вмешательство проводится под местным наркозом, и в тот же день пациент может ехать домой.
Обращаться к хирургу нужно и при вросшем ногте. Подстригание выполняется стерильными инструментами, что исключает риск инфицирования. Местная анестезия делает процедуру безболезненной. Хирург аккуратно удаляет вросшие уголки, края, не задевая здоровую ногтевую пластину, обрабатывает поврежденную кожу.
При травмах тоже может потребоваться хирургическое вмешательство. Если ноготь сильно поврежден и может отпасть, его удаляют. Для снятия боли после ушибов, снятия воспаления назначают анальгетики.
Медикаментозная терапия
Для лечения грибковых заболеваний, используются противогрибковые препараты. Врач назначает препарат только после определения вида грибков. Он наносится на ногтевую пластину и на кожу около нее, между пальцами. Одним из видов грибковых заболеваний, поражающих ногти, является стригущий лишай. Для борьбы с ним используют кортикостероиды и антигистаминные препараты.
Если заболевание вызвано гноевидными бактериями (палец покраснел, опух, стал горячим на ощупь, появляется гной) назначается антибактериальная терапия.
Лечение этими препаратами проводится под контролем дерматолога. Он оценивает эффективность их действия, определяет продолжительность лечения. Нельзя прекращать использование препаратов после исчезновения симптомов. Выздоровление должны подтвердить лабораторные исследования.

Лечение народными средствами
Если у вас заболел или потемнел ноготь, но нет возможности сразу пойти к врачу, снять боль, воспаление помогут народные средства:
- при первых симптомах заражения грибком, чтобы не допустить его распространения, обрабатывайте 2-3 раза в день ногтевую пластину йодом;
- если нет йода – можно использовать природные антисептики, сок чистотела или лука – он наносится на ногтевую пластину, кожу вокруг нее 3-4 раза в день;
- сильно ушибли ноготь, прищемили дверью – приложите холодный компресс, а потом нанесите облепиховое, миндальное, мятное, абрикосовое эфирное масло;
- для снятия болей после тяжелой работы, разнашивания новой обуви сделайте ванночку для ног с добавлением одного из этих эфирных масел;
- уголок ногтевой пластины начал врастать в кожу – если процесс только начался, сделайте на ночь компресс из сливочного масла, оно размягчит кератиновую пластину и ноготь можно будет аккуратно подстричь.
Профилактика
Чтобы ногти не болели, аккуратно выглядели, нужно регулярно ухаживать за ними. Аккуратно подстригайте их, делая внешний край ровным. Неправильно придавать им такую же форму, как и на руках. Хорошо обрабатывайте углы, и они не будут врастать в кожу.
Грибковые заболевания сложно лечатся, но заражения легко избежать:
- посещайте салон маникюра и педикюра, где соблюдаются санитарные нормы, мастера работают стерильными или одноразовыми инструментами;
- в бассейне, в сауне, на пляже не ходите босиком, надевайте резиновые тапочки, дезинфицируйте их после каждого использования;
- не пользуйтесь чужой пилочкой для ногтей;
- примеряя обувь на рынке и в магазине, используйте плотные носки.
Чтобы кожа вокруг ногтевой пластины не пересыхала, не трескалась, регулярно удаляйте отмершие частицы пемзой, используйте питательный, увлажняющий крем для ног, лосьоны, укрепляющие ногтевую пластину.
Носите удобную обувь на небольшом каблуке. Выбирая размер, убедитесь, что вы можете пошевелить пальцами в туфлях или ботинках. Покупайте обувь, носки из натуральных, хорошо пропускающих воздух материалов.
Избегайте травм и перегрузок. Правильно питайтесь, укрепляйте иммунитет, по назначению врача пейте комплексы витаминов и минеральных веществ. Если болевые ощущения в ногтях не проходят несколько дней, пластина изменила цвет, запишитесь на консультацию к терапевту или дерматологу.
Читайте также:

