Онемение носа и верхней губы что делать
Обновлено: 28.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Вегетососудистая дистония: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Термином «вегетососудистая дистония» (ВСД) врачи обычно описывают ряд симптомов, указывающих на дисбаланс вегетативной нервной системы, который может наблюдаться при различных заболеваниях.
Вегетативная нервная система – это та часть нервной системы, которая регулирует работу внутренних органов, желез внутренней и внешней секреции, кровеносных и лимфатических сосудов. Она поддерживает уровень артериального давления, сократительную способность сердца, работу почек, отвечает за температуру тела, регулирует обменные процессы и т.д.
Вегетативная нервная система состоит из симпатического и парасимпатического отделов, чьи функции по большей части противоположны. Так, влияние симпатического отдела вегетативной нервной системы приводит к учащению сердцебиения во время выполнения физических упражнений или эмоционального напряжения. Активация парасимпатического отдела происходит, когда человек отдыхает – понижается давление, пульс становится реже.
Кроме термина «вегетососудистая дистония» используются и другие, но описывающие те же самые состояния, – «нейроциркуляторная астения» или «нейроциркуляторная дистония» (НЦД).
По сути, ВСД – не заболевание, а синдром, при котором отсутствует органическая патология конкретного органа или системы, а нарушения носят функциональный характер.
В нашей стране ВСД остается одним из самых популярных диагнозов, в то время как в 80% случаев за ним стоят серьезные патологии, на выявление которых должно быть направлено внимание специалистов. Заметим, что за рубежом диагноз «вегетососудистая дистония» практически не звучит.
Международная классификация болезней 10-го пересмотра (МКБ-10) не включает такие диагнозы как «ВСД» и «НЦД» и им не присвоен отдельный код, а МКБ 11-го пересмотра для обозначения функциональных расстройств нервной системы предлагает термин «Нарушения вегетативной нервной системы неуточненные».
Симптомы вегетососудистой дистонии
Пациенты, которым выставляется диагноз «ВСД», «НЦД» или «соматоформная дисфункция вегетативной нервной системы», обычно предъявляют широкий спектр жалоб. Они обращаются к врачу с такими симптомами как ощущение слабости, утомляемость, учащенное сердцебиение или перебои в работе сердца, повышение или снижение артериального давления, периоды нехватки воздуха, повышенная тревожность, раздражительность, пугливость, могут отмечаться даже обмороки, боль или неприятные ощущения в области сердца, дискомфорт в животе, диспепсические расстройства.
За этими жалобами может скрываться ряд серьезных заболеваний (анемия, заболевания щитовидной железы, артериальная гипертензия, ишемическая болезнь сердца, панические атаки, депрессивное или тревожное расстройство, и др.), которые нетрудно пропустить, объясняя симптомы пациента тем, что у него наблюдается расстройство вегетативной нервной системы.
При каких заболеваниях возникает вегетососудистая дистония
Железодефицитная анемия
Железодефицитная анемия (ЖДА) – это заболевание, характеризующееся снижением содержания железа в сыворотке крови, костном мозге и тканях и приводящее к нарушению синтеза гемоглобина и эритроцитов, развитию трофических расстройств.
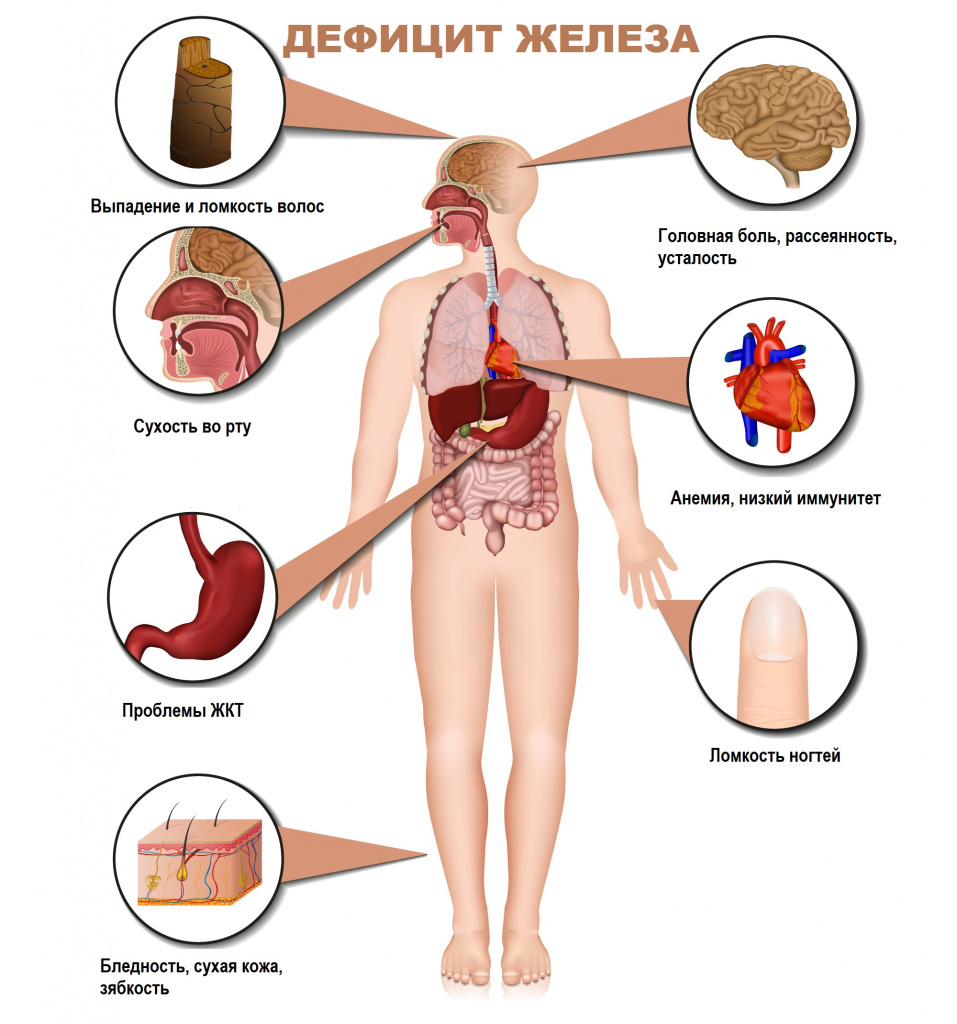
Для латентного железодефицита характерно истощение запасов железа в организме при нормальном уровне гемоглобина крови. Симптомами латентного дефицита или анемии являются слабость, повышенная утомляемость, сниженная работоспособность, бледность кожных покровов, головная боль, учащенное сердцебиение, низкое артериальное давление, сухость кожи, ломкость волос и ногтей, неприятные ощущения в животе.
Дефицит железа при анемии может быть вызван недостатком его поступления в организм, нарушением усвоения или повышенной потерей.
Основные причины ЖДА у женщин: обильные менструальные кровотечения, беременность, роды (особенно повторные) и лактация. Для женщин в постменопаузе и мужчин основная причина – кровотечения в ЖКТ. Дефицит железа может развиться в период интенсивного роста детей, при следовании растительной диете, после резекции желудка или кишечника, а также в результате нарушения всасывания железа у лиц с воспалительными заболеваниями ЖКТ.
Заболевания щитовидной железы
Нарушение выработки гормонов щитовидной железы (ЩЖ) могут приводить к их избытку (гипертиреоз) или недостатку (гипотиреоз) в крови. При гипотиреозе пациент ощущает апатию и сонливость, быструю утомляемость, снижение памяти, испытывает трудности в концентрации внимания, депрессию, зябкость, плохо переносит холод, у него наблюдается интенсивное выпадение волос, ломкость ногтей, отечность, боль в мышцах, повышение массы тела при сниженном аппетите, запоры. При избыточной выработке гормонов пациенты жалуются на учащенное сердцебиение, тремор конечностей, потливость, чувство жара и плохую переносимость жары, плаксивость, суетливость и раздражительность, снижение массы тела при повышенном аппетите, бессонницу.
У одних пациентов преобладает неврологическая симптоматика, у других повышается артериальное давление, у кого-то ведущими симптомами являются желудочно-кишечные расстройства – тошнота, метеоризм, запоры.
Ряд других соматических заболеваний, например, артериальная гипертензия или ишемическая болезнь сердца, также могут лежать в основе жалоб, которые врач расценивает как дисфункцию вегетативной нервной системы (особенно, если на приеме пациент молодого возраста). Когда обследование не выявляет никаких органических нарушений, а лабораторные анализы находятся в пределах или на границе нормы, это не означает, что пациент «выдумывает» свое плохое самочувствие.
Функциональные расстройства нервной системы могут сопутствовать таким психическим расстройствам как панические атаки, тревожные или депрессивные расстройства и пр.
Паническое расстройство
Паническое расстройство – это распространенное заболевание, имеющее тенденцию к затяжному течению. Оно в 2-3 раза чаще наблюдается у женщин и начинается обычно в молодом возрасте. Основное проявление панического расстройства – повторяющиеся приступы тревоги, которые называют паническими атаками. Паническая атака – это необъяснимый, мучительный приступ плохого самочувствия, который сопровождается различными вегетативными симптомами, страхом и тревогой. Раньше таким пациентам часто выставлялся диагноз «ВСД с кризовым течением» или «симпатоадреналовый криз».
Присутствие у пациентов хотя бы четырех из приведенных ниже симптомов должно навести врача на мысль о возможном паническом расстройстве (а в некоторых случаях достаточно и двух):
- пульсация, сильное сердцебиение, учащенный пульс;
- потливость;
- озноб, тремор, ощущение внутренней дрожи;
- ощущение нехватки воздуха, одышка;
- удушье или затрудненное дыхание;
- боль или дискомфорт в левой половине грудной клетки;
- тошнота или дискомфорт в животе;
- ощущение головокружения, неустойчивость, легкость в голове или предобморочное состояние;
- ощущение деперсонализации и непонимание реальности происходящего;
- страх сойти с ума или совершить неконтролируемый поступок;
- страх смерти;
- ощущение онемения или покалывания (парестезии) в конечностях;
- ощущение прохождения по телу волн жара или холода.
Тревога при панической атаке может быть как выраженной, так и едва ощутимой – в этом случае на первый план выходят вегетативные симптомы. Продолжительность приступа составляет 15-30 минут.
Паническое расстройство характеризуется повторным возникновением панических атак, оно не обусловлено действием каких-либо веществ или соматическим заболеванием (нарушением ритма сердца, тиреотоксикозом, гипертоническим кризом), для него характерна постоянная озабоченность человека по поводу повторения атак. Обычно первая атака производит на пациента тягостное впечатление, приводит к постоянной тревоге и ожиданию повторов. Чем катастрофичнее человек оценивает первый эпизод (к примеру, считает, что у него развивается инфаркт или инсульт), тем тяжелее протекает паническое расстройство и тем быстрее могут присоединиться сопутствующие заболевания (депрессия, агорафобия, алкоголизм и др.).
Генерализованное тревожное расстройство
Генерализованное тревожное расстройство (ГТР) – это распространенная и устойчивая тревога и напряжение, которые не вызваны и не ограничены каким-либо окружающими обстоятельствами – так называемая «свободно плавающая тревога». Среди взрослого населения около 5% страдают таким расстройством, чаще пациентами являются женщины. Заболевание обычно проявляется в возрасте 20-35 лет.
ГТР может иметь хроническое течение с периодами обострений и ремиссий. Тревожное состояние при ГТР длится минимум 6 месяцев, не поддается сознательному контролю (пациент не в состоянии подавить тревогу усилием воли или рациональными убеждениями), а интенсивность переживаний несоразмерна с реальностью жизненных обстоятельств.
Основной симптом генерализованного тревожного расстройства – диффузная тревога, не связанная с конкретными ситуациями, то есть пациент постоянно напряжен в ожидании чего-то плохого, беспокоен, озабочен по разным причинам.
Другими симптомами являются раздражительность, повышенная бдительность, больному трудно сосредоточиться, он чувствителен к шуму. Заболеванию свойственно мышечное напряжение, которое сопровождается тремором конечностей, неспособностью расслабиться, повышенным мышечным тонусом, головной болью, ноющими мышечными болями.
При генерализованном тревожном расстройстве очень распространены симптомы, связанные с повышенной активностью вегетативной нервной системы: сухость во рту, трудности при проглатывании пищи и воды, дискомфорт в животе, метеоризм, диарея, тошнота. Пациенты жалуются, что им тяжело делать вдох, ощущают дискомфорт в области сердца, перебои в его работе, пульсацию шейных сосудов. Кроме того, описаны случай нарушения эрекции, снижения либидо, задержки менструации, учащенного мочеиспускания.
Депрессивное расстройство
Депрессия – одно из самых распространенных расстройств психики. Эпизоды депрессии характеризуются ежедневным плохим настроением и длятся не менее 2 недель. У пациента наблюдается снижение интереса к работе, семье, повышенная утомляемость. Человеку в депрессивном эпизоде трудно сосредоточиться, у него занижена самооценка, он пессимистичен, у него нарушаются аппетит и сон.
Депрессия может проходить в так называемой скрытой форме, когда на первый план выходит не сниженное настроение, а ощущение физического нездоровья.
Пациенты жалуются на отсутствие сил, разбитость, недомогание, отмечают появление неприятных ощущений или боли в теле, учащенное сердцебиение, тошноту, повышенную потливость. Врачи в таких случаях назначают ряд обследований и консультаций, и в случае обнаружения даже незначительных отклонений от нормы, никак не связанных с текущим состоянием пациента, начинают его лечить. Неправильно назначенное лечение не приводит к облегчению состояния пациента, но может стать причиной побочных эффектов и повысить тревожность. Именно таким пациентам часто ставят диагнозы «вегетососудистая дистония», «остеохондроз позвоночника», «кардионевроз» и др. Но если эти пациенты приходят на прием к психиатру, то обычно врач сразу понимает, что перед ним человек с депрессивным расстройством и назначает психофармакологическое лечение.
Диагностика при вегетососудистой дистонии
При подозрении на нарушения обмена железа в организме необходимо провести следующие обследования:
-
общий анализ крови с определением гематокрита, уровня эритроцитов в крови, исследование уровня ретикулоцитов в крови с определением среднего содержания и средней концентрации гемоглобина в эритроцитах, определение размеров эритроцитов;
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Онемение верхней губы провоцируется неврологическими и стоматологическими патологиями, аллергией, авитаминозом, опоясывающим герпесом, некоторыми невротическими расстройствами. Может быть кратковременным, длительным или постоянным, сочетаться с онемением других зон лица либо наблюдаться изолированно. Для установления причины симптома проводят опрос, внешний, стоматологический и неврологический осмотр, применяют компьютерную томографию, лабораторные исследования. Тактика лечения определяется этиологией онемения, применяются обезболивающие и противомикробные средства, антидепрессанты. Иногда показаны операции.
Почему немеет верхняя губа
Физиологические и косметологические причины
Появление симптома провоцируется приемом слишком холодной или слишком горячей пищи. Онемение также может быть следствием предшествующего раздражения верхней губы перцем или острыми приправами. Одновременно наблюдаются аналогичные ощущения на языке, слизистой рта. Проявления быстро исчезают после прекращения контакта с продуктом.
При минусовой температуре, сильном ветре, повышенной влажности губы легко обветриваются, покрываются корочками. Корочки ухудшают восприятие тактильных раздражителей нервными рецепторами, поэтому их образование сопровождается ощущением онемения, которое дополняется чувством стягивания из-за уменьшения эластичности кожи, появлением трещинок.
У женщин снижение чувствительности губ может объясняться индивидуальной непереносимостью косметических средств (помады, блеска для губ). Возможны локальный зуд, жжение, признаки раздражения кожи. В некоторых случаях симптом обусловлен неправильно проведенной процедурой татуажа или ошибками при уходе за губами в первые дни после манипуляции.
Стоматологические патологии
Одной из самых частых причин онемения верхней губы являются заболевания зубов и десен. Симптом особенно заметен при тяжелых воспалительных процессах, сопровождающихся выраженным отеком слизистой полости рта, мягких тканей лица. Провоцируется флюсом, пародонтитом, гингивитом. Кроме того, онемение губы наблюдается после стоматологических манипуляций, выполняемых под местной анестезией.
Повреждение тройничного нерва
Изолированное онемение верхней губы развивается редко, обусловлено травматизацией мелких ветвей n. maxillaris при ушибах, открытых ранах данной анатомической области. Более распространенное нарушение чувствительности, одновременно охватывающее верхнюю часть щеки, боковую поверхность лица, наружный угол глаза, нижнее веко вызывается повреждением ствола n. maxillaris, являющегося второй ветвью тройничного нерва. Обнаруживается при переломах верхней челюсти, скуловой кости, сдавлении опухолями.

Мигрень с аурой
У больных мигренью с аурой приступу цефалгии может предшествовать преходящее нарушение чувствительности в руке, распространяющееся на половину лица, верхнюю губу. В дальнейшем приступ протекает, как обычно. Возникает пульсирующая либо давящая боль в половине головы, тошнота, небольшое головокружение, высокая восприимчивость к яркому свету, громким звукам.
Нарушения мозгового кровообращения
Онемение верхней губы, других частей лица и тела является частью клинической картины преходящего ОНМК или инсульта. Симптом возникает на фоне головной боли, слабости, тошноты, рвоты, вегето-сосудистых проявлений (дрожи, потливости, приливов), кратковременного расстройства сознания. Возможны гемипарезы, снижение силы определенных мышечных групп или одной конечности, асимметрия лица, нарушения речи.
Гипогликемия
Онемение губы иногда выявляется у пациентов, страдающих тяжелым сахарным диабетом, развивается вследствие выраженной гипогликемии при использовании слишком высоких доз инсулина, нарушении режима питания. Сочетается с бледностью, потливостью, тахикардией, дрожанием рук. Отмечаются чувство страха, возбуждение, сменяющиеся сонливостью, спутанностью сознания, обморочными состояниями. При отсутствии помощи возможна кома.
Отек Квинке
Онемение обусловлено быстро нарастающей отечностью век, щек, верхней и нижней губы. Отек Квинке формируется на фоне острой аллергической реакции при контакте с пыльцой, шерстью животных, продуктами питания, другими аллергенами. Может являться следствием псевдоаллергии. Состояние развивается внезапно в течение нескольких минут, реже – часов. Гипестезия нередко сочетается с кожным зудом, слезотечением, появлением обильного отделяемого из носа, затруднениями дыхания.
Опоясывающий герпес
Причиной возникновения патологии становится персистирующий в организме вирус, вызывающий ветряную оспу. Симптоматика опоясывающего лишая может появляться через много лет и даже десятилетий после вирусной инфекции. Верхняя губа, а также другие части лица немеют вследствие неврита тройничного нерва. Типично одновременное вовлечение межреберных нервов, сыпь по ходу пораженных нервных стволов.
Рассеянный склероз
Болезнь нередко манифестирует слабостью в ногах, сочетающейся с расстройствами чувствительности. Онемение и парестезии выявляются в области лица, верхней губы, туловища, конечностей. Существует высокая вероятность развития оптического неврита с обратимым снижением зрения. В последующем при рассеянном склерозе наблюдаются парезы, симптомы поражения мозжечка, пирамидные расстройства, нарушения функций тазовых органов.
Пернициозная анемия
Заболевание обусловлено нарушением кроветворения на фоне дефицита витамина В-12. Проявляется слабостью, тахикардией, головокружениями, бледностью кожи, одутловатостью лица. Возможны гипестезия верхней губы, иных зон лица или конечностей, изменения походки, связанные с неврологическими расстройствами. Характерным признаком пернициозной анемии является «лакированный язык».
Неврозы
Потеря чувствительности различных частей тела чаще всего встречается у пациентов с истерическим неврозом. Жалобы больных не укладываются в картину определенной соматической патологии, отличаются вычурностью, необычностью. Онемение верхней губы также иногда наблюдается у людей с тревожными расстройствами. Может входить в клиническую картину панической атаки или возникать при повышении уровня тревоги.
Диагностика
Определение причины онемения находится в ведении врача-невролога. Из-за вероятной связи нарушений чувствительности верхней губы и стоматологических патологий к обследованию часто привлекают стоматолога. Иногда требуется консультация аллерголога или эндокринолога. Диагностическая программа включает следующие методики:
- Общий осмотр. Врач оценивает внешний вид больного, состояние тканей в месте поражения. Выявляет признаки воспаления, травматического повреждения, кожные высыпания, другие симптомы, указывающие на причину онемения.
- Стоматологический осмотр. Предусматривает изучение зубов и мягких тканей ротовой полости для обнаружения кариеса, пульпита, гингивита, пародонтита, иных стоматологических заболеваний.
- Неврологический осмотр. Включает исследование чувствительности и движений. Специалист просит пациента зажмуриться, вытянуть губы трубочкой, оскалить зубы, показать язык. Проверяет рефлексы, силу мышц конечностей.
- Рентгенография зуба. Информативна при заболеваниях зубов, позволяет обнаруживать воспалительные процессы, остеомиелит, опухолевые поражения. По показаниям дополняется другими методами аппаратной диагностики.
- Томографические методики. Эффективны при рассеянном склерозе, инсульте и нарушениях церебрального кровообращения. Помогают определить локализацию, объем и характер поражения, выбрать оптимальную тактику лечения.
- Лабораторные анализы. Необходимы для подтверждения пернициозной анемии, гипогликемии при сахарном диабете. Для уточнения вида аллергена, вызвавшего развитие отека Квинке, проводят аллергические пробы.

Лечение
Помощь на догоспитальном этапе
Онемение вследствие употребления приправ, горячих и холодных продуктов не требует лечения, проходит самостоятельно. Если чувствительность верхней губы снизилась из-за использования неправильно подобранной косметики, следует дать коже отдохнуть, а затем наносить другое средство. При обветривании губ рекомендуется применять гигиеническую помаду, жирные питательные кремы.
При нерезко выраженных симптомах аллергии допустим самостоятельный прием противоаллергического средства, при зубной боли – использование анальгетика. Для определения причины онемения следует обратиться к врачу. Прогрессирующее ухудшение состояния, сильная головная боль, нарастание отека и другие тревожные симптомы являются показанием для срочной консультации специалиста.
Консервативная терапия
Перечень лечебных мероприятий зависит от причины возникновения симптома. С учетом характера патологии пациентам с онемением верхней губы рекомендованы следующие терапевтические методы:
- Стоматологические болезни. Требуется снятие зубных отложений, профессиональная чистка зубов, иногда – избирательное пришлифовывание зуба. Эффективны аппликации анестетиков и медикаментов с противомикробным действием, полоскания, ротовые ванночки.
- Мигрень. Для устранения цефалгии применяют обезболивающие и НПВС, при упорных головных болях используют триптаны. Профилактику приступов проводят путем назначения антиконвульсантов и антидепрессантов длительными курсами.
- Опоясывающий герпес. Основой лечения является ацикловир в таблетках или растворе для внутривенного капельного введения. Схему дополняют дипиридамолом для торможения агрегации тромбоцитов, фуросемидом для дегидратации, гомологичным иммуноглобулином для активации иммуногенеза.
- Пернициозная анемия. Необходима пожизненная терапия витамином В12, лечение основного заболевания, спровоцировавшего гиповитаминоз (прием ферментов, дегельминтизация).
- Ангиоотек. Возможно введение глюкокортикоидов, антигистаминных средств, антифибринолитиков, свежезамороженной нативной плазмы, андрогенов, петлевых диуретиков.
- Гипогликемия. Терапия включает прием сладкой пищи, внутривенное введение раствора глюкозы, адреналин, глюкагон или глюкокортикоиды, препараты для поддержки сосудистого тонуса и сердечной деятельности.
- Невротические расстройства. Показана психотерапия, иногда – в сочетании с назначением психотропных препаратов: антидепрессантов, противотревожных и седативных средств.
Хирургическое лечение
При повреждении или сдавлении тройничного нерва требуется шов нерва, невролиз, удаление опухолей. Больным с травмами могут быть показаны остеосинтез верхней челюсти или скуловой кости. Пациентам, страдающим стоматологическими заболеваниями, выполняются удаление зуба, лечение пульпита и пародонтита. Производятся гингивопластика, гингивэктомия, лоскутные операции, вскрытие абсцесса полости рта. При инсультах возможны создание анастомозов, реконструкция артерий, тромболизис, окклюзия аневризм.
Онемение подбородка возникает на фоне невралгии тройничного нерва, травм и опухолей. Наблюдается при остеохондрозе, мигрени, опоясывающем лишае, В12-дефицитной анемии, психических расстройствах. Причину устанавливают на основании данных внешнего осмотра, стоматологического и неврологического обследования, рентгенографии, МРТ, КТ, лабораторных исследований. Лечение онемения подбородка включает антиконвульсанты, НПВС, антигистаминные средства, антибиотики, физиотерапию, хирургические вмешательства.
Почему немеет подбородок
Невралгия тройничного нерва
Основным признаком невралгии являются болевые пароксизмы, провоцируемые бритьем, напряжением мимических и жевательных мышц, контактом с ветром, холодной водой и воздухом. Для вовлечения ствола тригеминального нерва характерно онемение всей половины лица, развивающееся при хроническом течении патологии. Онемение подбородка отмечается при изолированном поражении 3 ветви (n.mandibularis).
Наряду со снижением чувствительности в зоне подбородка наблюдается онемение нижней части щеки, нижней губы, зоны нижней челюсти, слизистой щеки, десен, зубов, нижней части половины языка и полости рта. Клиническая картина дополняется периферическим параличом жевательных мышц, сопровождающимся асимметрией лица. Возможно отклонение нижней челюсти в сторону поражения.
В 95% случаев невралгия развивается в результате сдавления нерва. Причиной компрессии может стать изменение диаметра прилегающего сосуда при артериальной гипертензии и церебральном атеросклерозе. Другим провоцирующим фактором являются опухоли мозга и костей черепа. Иногда болезнь провоцируется сужением костных каналов вследствие хронических ЛОР-заболеваний, черепно-мозговых травм или стоматологических патологий.
Травматические повреждения
Онемение подбородка при травмах обусловлено нарушением целостности или сдавлением нижнечелюстного нерва. К возникновению симптома могут привести повреждения мягких тканей лица в проекции малых коренных зубов – в этом месте из канала нижней челюсти выходит веточка нерва, обеспечивающая чувствительность подбородка и нижней губы. При ушибах и гематомах обычно наблюдается сдавление, симптоматика быстро исчезает после уменьшения отека.
При открытых ранах возможно пересечение ветви с долговременным сохранением онемения. При переломе нижней челюсти отмечаются сдавление или разрыв n. alveolaris inferior, расположенного во внутрикостном канале. Травма сопровождается болями, отеком, кровоизлияниями в кожу и слизистую, нарушениями артикуляции, асимметрией лица. Могут обнаруживаться ступенчатость зубного ряда, подвижность и вывихи зубов.

Остеомиелит нижней челюсти
Инфекционно-воспалительный процесс развивается вследствие болезней зубов и десен, гнойных ран, открытых переломов, фурункулов и карбункулов лица, некоторых ЛОР-заболеваний, распространения инфекции из отдаленных очагов. Сопровождается болями, лихорадкой, выделением гнойного содержимого из десневых карманов, ограничением открывания рта, нарушениями дыхания. Онемение подбородка может сочетаться с ощущением покалывания или ползания мурашек.
Опухоли нижней челюсти
Причиной онемения подбородка становится рак нижней челюсти. Возникновение симптома чаще обусловлено прорастанием нерва. Для патологии характерно раннее появление болевого синдрома, быстрое усиление болей до нестерпимых, нарушение смыкания и размыкания зубов, инфильтрация щек и дна полости рта, изъязвление, кровоточивость. Иногда симптом провоцируется некоторыми внутрикостными или местно-деструирующими доброкачественными неоплазиями: амелобластомой, остеомой, остеобластокластомой.
Болезни шейного отдела позвоночника
В ряде случаев онемение подбородка вызывается мышечным напряжением и сдавлением задних корешков спинного мозга на фоне патологий позвоночника: остеохондроза, протрузии, межпозвонковой грыжи, спондилоартроза и пр. Наблюдаются боли, вынужденное положение головы. Возможно онемение верхней конечности на стороне поражения.
Мигрень с аурой
Одним из вариантов ауры при мигрени являются транзиторные нарушения чувствительности в пальцах руки с распространением онемения на всю конечность, половину шеи, лица и подбородка. В последующем формируется типичная клиническая картина мигрени с давящей или пульсирующей болью в половине головы, незначительным головокружением, тошнотой, повышенной чувствительностью к световым и звуковым раздражителям.
Опоясывающий лишай
Заболевание развивается на фоне персистирования вируса герпеса, диагностируется у людей, которые в прошлом перенесли ветряную оспу. Наряду с невритами межреберных, лицевого и тройничного нервов наблюдаются кожные высыпания по ходу перечисленных нервных стволов. У детей может выявляться катаральное воспаление верхних дыхательных путей. Симптомы опоясывающего лишая сохраняются в течение 2-3 недель.
Другие заболевания
Иногда онемение подбородка определяется при следующих патологиях:
- Рассеянный склероз. Характерной особенностью болезни является поражение чувствительных путей и отдельных черепных нервов, в том числе – тройничного. Наблюдаются парезы, оптический неврит, атаксия, нарушения функции тазовых органов.
- Пернициозная анемия. Онемение подбородка сочетается с расстройствами чувствительности в области лица и конечностей, мышечной слабостью, изменениями походки. Выявляются тахикардия, гепатоспленомегалия, «лакированный язык».
- Психические расстройства. Симптом чаще всего возникает при истерии. Обнаруживается в необычном контексте, не вписывающемся в клиническую картину определенного соматического заболевания. В отдельных случаях отмечается при депрессии.
Диагностика
Диагноз устанавливается врачом-неврологом. По показаниям пациента направляют к стоматологу, челюстно-лицевому хирургу или гематологу. Для уточнения причины онемения подбородка проводятся следующие диагностические процедуры:
- Неврологический осмотр. При невралгии определяются триггерные точки в местах выхода ветвей нерва. Комплексное исследование чувствительности, рефлексов и силы мышц позволяет обнаружить неврологический дефицит, указывающий на поражение мозговых структур.
- Стоматологический осмотр. Информативен при травмах, остеомиелите челюсти. Дает возможность подтвердить наличие перелома, выявить заболевание, спровоцировавшее развитие патологического процесса в кости.
- Рентгенография. При травмах ЧЛО, остеомиелите выполняют снимки нижней челюсти. При подозрении на поражение позвоночного столба осуществляют рентгенографию шейного отдела.
- Компьютерная томография. Применяется для уточнения объема и локализации травматических и воспалительных очагов в области черепа и нижней челюсти, обнаружения дегенеративных процессов в позвоночнике. Эффективна при выявлении сужений каналов, через которые проходит тригеминальный нерв.
- Магнитно-резонансная томография. Рекомендована при церебральных опухолях. Визуализирует кисты и новообразования. Для подтверждения сосудистой этиологии сдавления нерва назначается МР-ангиография.
- Лабораторные анализы. При пернициозной анемии показан биохимический анализ крови, тесты на антитела к внутреннему фактору Кастла и париетальным клеткам желудка. При опухолях необходимо морфологическое исследование для установления характера и степени дифференцировки неоплазии. При воспалительных процессах требуется посев отделяемого для определения микрофлоры.

Лечение
Консервативная терапия
Тактика лечения зависит от причин онемения подбородка. Больным невралгией тройничного нерва назначают антиконвульсанты. Дозировку постепенно наращивают до достижения терапевтического эффекта. Прием продолжают на протяжении нескольких месяцев, в последующем дозу постепенно снижают. Схему дополняют антигистаминными препаратами, спазмолитиками, средствами для улучшения микроциркуляции. По показаниям выполняют блокады. В числе физиотерапевтических методик результативны диадинамические токи, гальванизация, ультрафонофорез.
Для купирования приступа мигрени используют НВПС, в тяжелых случаях – средства из группы триптанов. При многократной рвоте применяют противорвотные. Для предупреждения пароксизмов проводят длительное лечение антидепрессантами и антиконвульсантами. При опоясывающем герпесе осуществляют противовирусную терапию ацикловиром. Психические расстройства корректируют при помощи психотерапии, иногда – в сочетании с психотропными средствами.
Антибиотики показаны при ранах, открытых переломах, остеомиелите челюсти. Вначале используют антибактериальные препараты широкого спектра действия, в дальнейшем медикамент заменяют с учетом антибиотикочувствительности возбудителя. Пациентам с пернициозной анемией необходимо пожизненное лечение препаратами В12, устранение состояний, приведших к развитию авитаминоза.
Хирургическое лечение
Тактика оперативного вмешательства определяется причиной появления симптома. Применяются следующие методики:
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Онемение лица: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Онемение лица происходит при нарушении чувствительности рецепторов кожи и мышц к воздействию различных импульсов. Этот симптом может развиваться постепенно или появиться внезапно. Нарушение чувствительности лица описывают как жжение, покалывание, иногда боль, а в некоторых случаях как полное отсутствие ощущений. При онемении лица может поменяться цвет кожи над пораженным участком в виде бледности или покраснения.
В тяжелых случаях нарушение чувствительности сопровождается снижением двигательной функции мышц лица.
Разновидности онемения лица
Любое внешнее воздействие, будь то тепло или холод, легкое прикосновение или сильное нажатие, ведет к активации рецепторов кожи и мышечных структур. Каждый рецептор связан с определенным типом нервных волокон, передающих конкретный вид чувствительности (ощущение давления на кожу, вибрации, растяжения кожи, а также температурная чувствительность). В рецепторе образуется импульс, который по нервным волокнам с высокой скоростью направляется в нервные узлы, представляющие собой совокупность чувствительных нейронов. Здесь происходит первичная обработка информации для активации жизненно важных рефлексов. В дальнейшем импульс идет в головной мозг, где в специальных нервных центрах обрабатывается, и человек чувствует боль, давление, вибрацию и т.д. Таким образом, мы можем говорить о следующих разновидностях нарушения чувствительности:
- Нарушение поверхностной чувствительности возникает при поражении рецепторов (температурных, тактильных, болевых и т.д.) и нервных волокон кожи лица.
- Нарушение глубокой чувствительности возникает при поражении рецепторов и нервных волокон мышц лица.
- Нарушение сложных видов чувствительности. Подобный вид нарушения возникает при поражении коры головного мозга. Отсутствует узнавание двух различных раздражителей, которые одновременно воздействуют на кожу, или человек не может определить место прикосновения.
Это происходит из-за сдавливания нервных волокон и временного нарушения проводимости импульса. Появляется ощущение жжения и покалывания в пораженной области. Частичная потеря чувствительности наблюдается при длительном нахождении на холоде из-за спазма сосудов. После постепенного согревания кожи чувствительность восстанавливается.
Однако онемение лица может быть симптомом серьезного заболевания.
Острое нарушение мозгового кровообращение, или инсульт – частая причина внезапного онемения лица в сочетании с нарушением мимической активности. Происходит кровоизлияние или закупорка тромбом (кровяным сгустком) сосудов головного мозга, развивается острый дефицит кислорода и повреждение нейронов с нарушением их функций. Симптомы развиваются неожиданно, иногда сопровождаются головной болью.
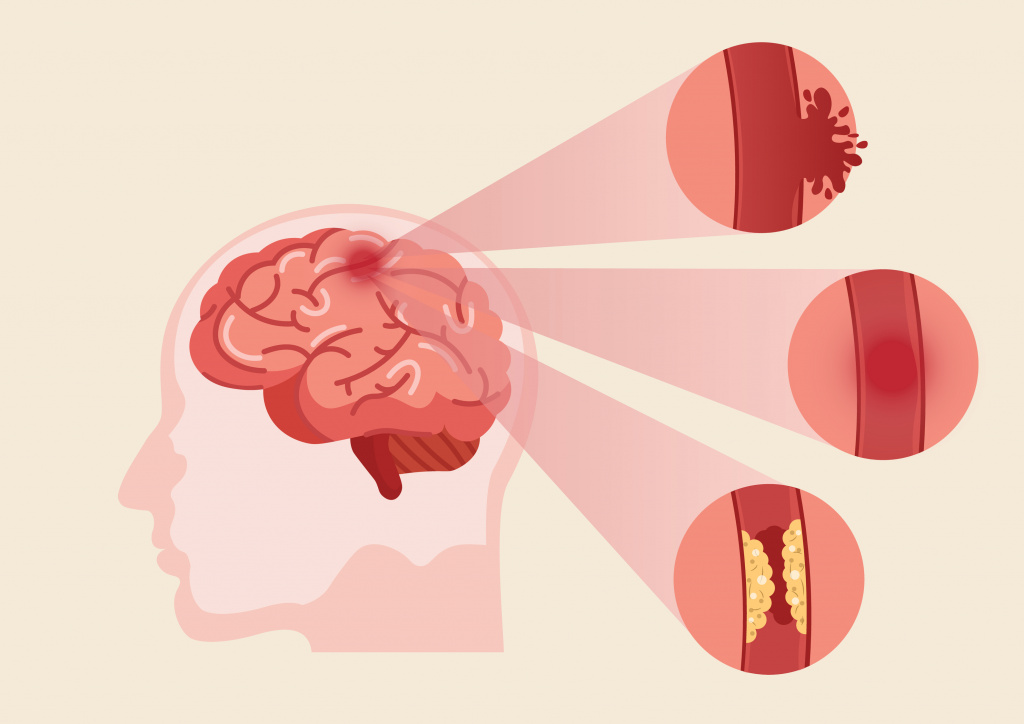
Основными признаками инсульта являются: онемение лица, конечностей с одной или двух сторон, внезапная слабость, нарушение речи (невозможность четко выговорить слова), опущение уголка / уголков рта, раскоординация движений. При появлении этих симптомов необходимо срочно обратиться за медицинской помощью.
Аневризма сосудов головного мозга может быть причиной онемения лица при сдавлении нервных волокон и чувствительных центров головного мозга. Обычно развивается постепенно, в дебюте заболевания симптомы могут вовсе отсутствовать. Онемение сначала затрагивает одну область лица (например, периоральную), а при дальнейшем росте аневризмы площадь поражения постепенно расширяется. Также могут изменяться ощущения: от покалывания, жжения вначале – до полного отсутствия ощущений впоследствии.
Существует опасность разрыва аневризмы сосуда головного мозга, в этом случае симптомы схожи с признаками инсульта и появляются быстро.
Неврит тройничного нерва часто сопровождает воспалительные заболевания полости рта (кариес, пародонтит), уха (отиты), околоносовых придаточных пазух носа (гайморит, фронтит, этмоидит), околоушных желез (паротит). Происходит раздражение ветвей тройничного нерва, которое чревато онемением соответствующих зон лица.
Нарушение чувствительности при повышенном тонусе жевательных мышц возникает из-за сдавления ветвей тройничного нерва мышечными волокнами. Гипертонус жевательных мышц характерен для поражения височно-нижнечелюстного сустава при артритах и артрозах, неправильно подобранных брекетах, некоторых заболеваниях глотки, например при паратонзиллярном абсцессе.
Сахарный диабет – при этом заболевании нарушается процесс утилизации глюкозы из крови, что приводит к повреждению сосудистой стенки и нарушению питания нервных пучков. При отсутствии поддерживающей терапии может наблюдаться покалывание и частичная потеря чувствительности тех зон, где нарушено кровоснабжение.
Онемение лица при рассеянном склерозе возникает вследствие демиелинизации (исчезновения наружной оболочки) нервных волокон тройничного нерва. Часто онемению предшествует выраженная боль не только в области лица, но и в конечностях.
Опухоли головного мозга и его оболочек приводят к нарушению чувствительности в области лица вследствие сдавления сосудисто-нервных пучков или прорастания в них опухоли.
К каким врачам обращаться при онемении лица?
При онемении лица следует обратиться к неврологу или терапевту. В некоторых случаях может потребоваться консультация отоларинголога, эндокринолога, стоматолога.
Диагностика и обследования при онемении лица
В зависимости от предполагаемой причины, вызвавшей онемение лица, могут потребоваться следующие лабораторно-инструментальные исследования:
-
клинический анализ крови;
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Невралгия тройничного нерва: причины появления, симптомы, диагностика и способы лечения.
Определение
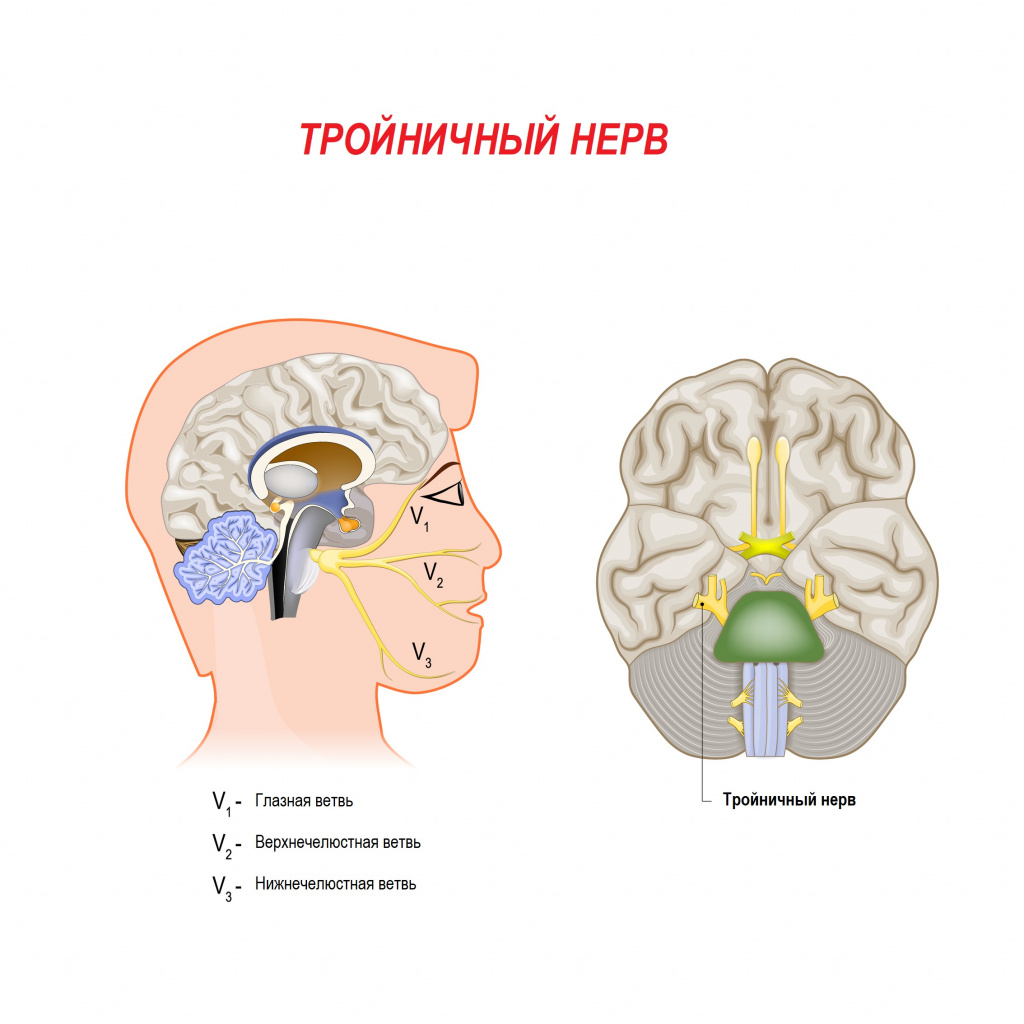
Невралгия тройничного нерва является одной из самых распространенных лицевых болей и относится к числу наиболее устойчивых болевых синдромов в клинической неврологии. Тройничный нерв – это самый крупный из 12 черепных нервов. Он относится к нервам смешанного типа и включает очень чувствительные волокна.
Свое название нерв получил из-за наличия в нем трех ветвей:
- глазная ветвь обеспечивает чувствительность лба и глаз;
- верхнечелюстная ветвь обеспечивает чувствительность щек, верхней челюсти, верхней губы и неба;
- нижнечелюстная ветвь обеспечивает чувствительность нижней челюсти, нижней губы и обеспечивает движение мышц, участвующих в жевании и глотании.
Воспаление тройничного нерва – серьезное хроническое заболевание, протекающее с ремиссиями и обострениями, характеризующееся приступами чрезвычайно интенсивной, стреляющей боли в области лица.
Тригеминальная невралгия гораздо труднее поддается лечению, чем многие другие типы хронической боли и приводит к временной или постоянной нетрудоспособности, что делает ее значимой экономической и социальной проблемой.
Причины появления невралгии тройничного нерва
К факторам, наиболее часто провоцирующим развитие заболевания, относятся:
- ущемление тройничного нерва (травмы височно-нижнечелюстного сустава, врожденные аномалии развития костных структур черепа, опухоли головного мозга и лицевой области, патологические расширения сосудов и т.д.);
- вирусное поражение нерва (герпетическая инфекция, полиомиелит, аденовирусы, эпидемический паротит, туберкулез легких и др.);
- хронический кариес, отит, синусит и другие воспалительные заболевания лицевой области;
- воспаления, возникшие при лечении, удалении зубов или иных хирургических вмешательствах в области лица и ротовой полости, реакция на стоматологическую анестезию, зубной флюс;
- сосудистые, эндокринно-обменные, аллергические расстройства, а также психогенные факторы.
Классификация невралгии тройничного нерва
Согласно Международной классификации головных болей (3-е издание), предложенной Международным обществом головной боли (2013), тригеминальная невралгия подразделяется:
- на классическую (идиопатическую, первичную), вызванную компрессией тригеминального корешка извилистыми или патологически измененными сосудами, без признаков явного неврологического дефицита;
- симптоматическую (вторичную), вызванную доказанным структурным повреждением тройничного нерва (новообразованием, инфекцией, демиелинизирующей патологией, костными изменениями), отличным от сосудистой компрессии.
Характерный признак невралгии тройничного нерва — приступ кратковременной, острой, резкой, интенсивной боли, напоминающей удар электрическим током. Боль обычно проявляется в одной половине лица и носит циклический характер. Периоды ремиссии могут длиться от нескольких часов до нескольких месяцев. При нетипичном или запущенном течении заболевания болевые ощущения носят практически постоянный характер. При этом продолжительность приступов увеличивается, а период ремиссии — сокращается.
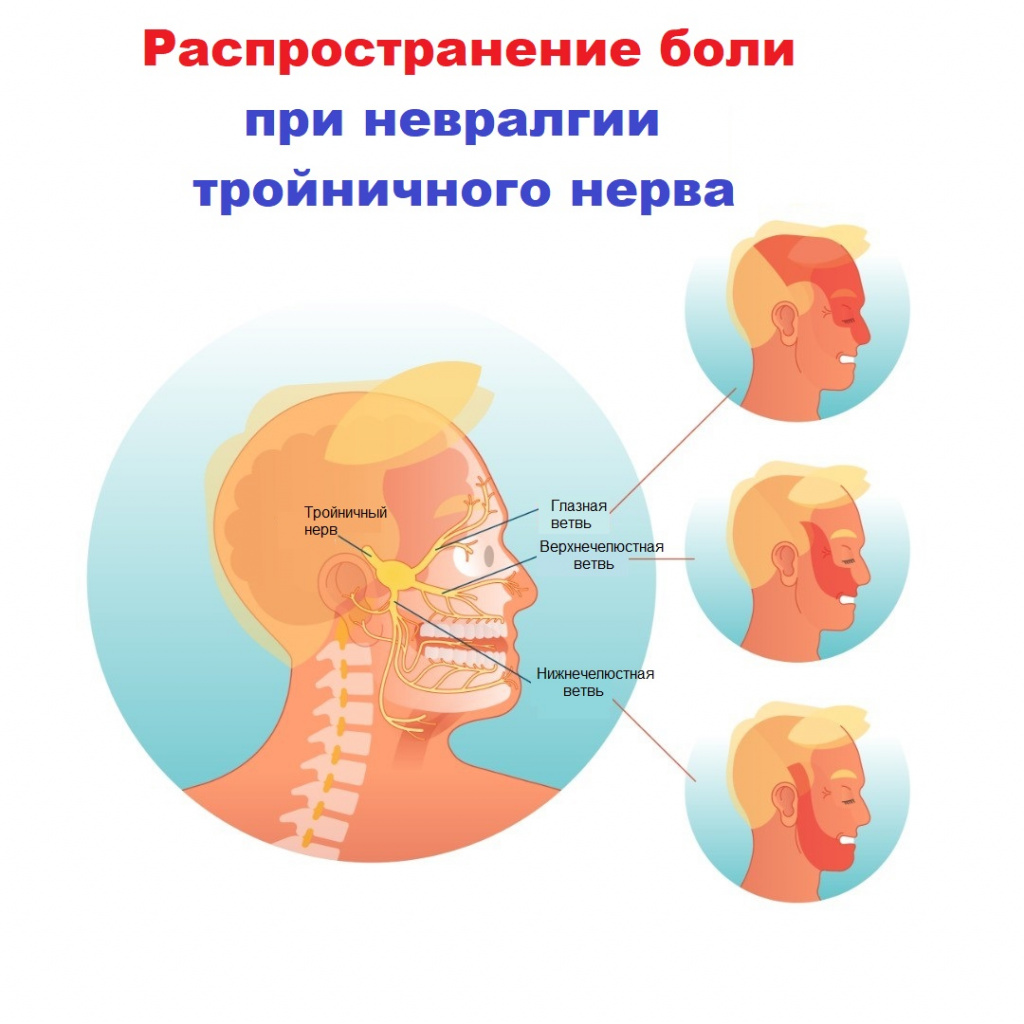
Боли в области лица (губ, глаз, носа, верхней и нижней челюсти, десен, языка) могут возникать спонтанно или быть спровоцированы мимикой, чисткой зубов, прикосновением к определенным участкам лица (триггерным точкам). Их частота варьирует от единичных случаев до десятков и даже сотен в день. В период обострения (чаще в холодное время года) приступы учащаются. В течение всей ремиссии больные живут в страхе, опасаясь обострения заболевания, закрывают голову даже летом, не прикасаются к больной половине лица, не чистят зубы, не жуют на стороне поражения.
К типичным признакам болевого синдрома при невралгии тройничного нерва относят:
- характер боли в лице — острый, кратковременный, интенсивный;
- продолжительность приступа — от 10 секунд до 2 минут;
- локализация боли и ее направленность всегда остаются неизменными;
- непроизвольные судороги жевательных и мимических мышц на пике болевых ощущений.
На фоне боли у пациента развивается повышенная тревожность и даже фобии. Человек стремится избегать тех поз и движений, которые провоцируют у него неприятные ощущения.
Другие характерные симптомы воспаления тройничного нерва:
- спазмы лицевых мышц;
- усиленное слюнотечение;
- повышенная или сниженная чувствительность кожи лица;
- умеренное повышение температуры;
- слабость и боль мышц лица.
Диагностика невралгии тройничного нерва
Предварительный диагноз может быть поставлен неврологом на основании жалоб пациента, изучения истории его заболевания и объективного осмотра лица с оценкой его симметричности в состоянии покоя и при попытке улыбнуться.
Основным диагностическим критерием выступает наличие триггерных точек, соответствующих выходу ветвей нерва в лицевую область.
Для выяснения причины возникновения невралгии тройничного нерва назначают следующие инструментальные исследования:
-
методы нейровизуализации: компьютерная и магнитно-резонансная томография, которые позволяют исключить другие причины боли и выявить васкулярную (сосудистую) компрессию корешка тройничного нерва;
Исследование, позволяющее выявлять различные патологии ЛОР-органов.
Магнитно-резонансная томография шейного отдела позвоночника и головного мозга для постановки диагноза и выбора оптимального варианта лечения.
Рентгенологическое исследование околоносовых пазух для диагностики патологических изменений.
К каким врачам обращаться
При появлении симптомов невралгии тройничного нерва необходимо сразу обратиться к врачу-неврологу , поскольку в лечении неврологических патологий крайне важна точная и своевременная диагностика. Однако часто первым врачом, к которому идут за помощью, становится стоматолог. Это связано с тем, что зона распространения боли располагается не только на лице, но и в полости рта.
Невралгия тройничного нерва активно изучается специалистами смежных дисциплин (стоматологами, офтальмологами, оториноларингологами, рефлексотерапевтами, психиатрами). Совместная работа специалистов является условием эффективного лечения данной категории пациентов.
Лечение невралгии тройничного нерва
На начальном этапе заболевания, после стандартного неврологического и общего обследования рекомендуется медикаментозная терапия, физиотерапия, блокады периферических ветвей тройничного нерва и только в случае неэффективности лечения в течение нескольких месяцев показан один из нейрохирургических методов терапии.
Основными направлениями консервативной терапии являются: устранение причины тригеминальной невралгии, если она известна (лечение больных зубов, воспалительных процессов смежных зон и др.), и проведение симптоматического лечения (купирование болевого синдрома).
Назначаются противосудорожные препараты, предотвращающие развитие приступа боли, сосудистые препараты, спазмолитики, успокаивающие средства. Широко применяются физиотерапевтические процедуры (аппликации с парафином, токи Бернара), иглорефлексотерапия. Для избавления от боли или уменьшения ее выраженности хотя бы на короткое время широко применяются выполняют спирт-новокаиновые блокады в точки выхода ветвей тройничного нерва на лице. К сожалению, даже при эффективной блокаде ее хватает лишь на короткое время, и боли возобновляются.
В настоящее время одним из наиболее распространенных методов лечения тригеминальной невралгии является чрескожная радиочастотная деструкция корешков тройничного нерва (ризотомия). Этот метод наиболее эффективен, практически не имеет серьезных осложнений.
Несмотря на разнообразие консервативных методов лечения, основным методом на сегодняшний день остается хирургический. Операция избавляет пациента от боли навсегда или на длительное время. Микроваскулярная декомпрессия заключается в том, что между тройничным нервом и сосудом, вызывающим компрессию, укладывается специальный «протектор», защищающий нерв.
Еще одним современным методом оперативного лечения является стереотаксическая радиохирургия тройничного нерва с помощью «Кибер-Ножа». Суть данного метода заключается в подведении высокой дозы ионизирующего излучения в область выхода ветвей тройничного нерва. Лечение «Кибер-Ножом» проходит безболезненно, не требует общей анестезии и способствует быстрому восстановлению пациента—уже на следующий день он может вернуться к привычному образу жизни.

Осложнения
Ввиду того, что невралгия не влияет на общее состояние организма, многие пациенты откладывают посещение врача и лечение тройничного нерва, пытаясь самостоятельно бороться с болью. Однако продолжительная болезнь может привести к параличу и парезу мышц. Кроме того, она оказывает значительное воздействие на психологические и социальные аспекты жизни.
Пациенты с патологией тройничного нерва пользуются при разжевывании пищи только здоровой половиной рта. Следствием этого становятся образование мышечных уплотнений и потеря чувствительности пораженной половины лица.
Не менее важен тот факт, что обезболивающие препараты при невралгии тройничного нерва дают только непродолжительный эффект. Со временем могут перестать действовать и противосудорожные препараты, поскольку к ним развивается привыкание. Лекарственные средства временно устраняют лишь симптомы невралгии, но не лечат ее причину.
С течением времени симптомы воспаления тройничного нерва могут дать невропатические осложнения и привести к развитию вторичного болевого синдрома в голове. При хронической форме заболевания раздражаются слуховой и лицевой нервы. Без лечения невралгия тройничного нерва может приводить к более серьезным осложнениям:
- дистрофии жевательных мышц;
- снижению чувствительности пораженной области;
- контрактуре и самопроизвольному сокращению лицевых мышц;
- конъюнктивиту.
- Большая Медицинская Энциклопедия, под ред. Петровского Б.В., 3-е издание, т. 16.
- Методические рекомендации по диагностике и лечению невропатической боли. Общество по изучению боли. Под редакцией академика РАМН Яхно Н.Н.
- Клинические рекомендации «Хирургическое лечение хронического нейропатического болевого синдрома». Ассоциация нейрохирургов России. 2015.
- Гусев Е.И. Неврология. Национальное руководство / Гусев Е.И., Коновалов А.Н., Скворцова В.И. и др. - М.:ГЭОТАР-Медив. 2009. 1040с.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Читайте также:

