Облазит спина пятнами что это
Обновлено: 25.04.2024
Наличие аллергической реакции на антибиотики становится довольно распространенным явлением, так как использование антибиотиков для лечения различных инфекций значительно возросло.
Антибиотики используются для профилактики, лечения и борьбы с инфекциями, вызываемыми различными бактериями.
Потребление антибиотиков практически для всех проблем со здоровьем стало нормальным способом борьбы с инфекциями и болезнями.
Слово «антибиотик» происходит от двух греческих слов: «анти» и «биос» означает «против» и «жизнь» соответственно.
Антибиотики полностью или частично получены из штаммов бактерий или плесени.
Когда бактерии проникают в организм, вызывая нарушения его функционирования, а иммунная система не в состоянии бороться с ним, назначаются мощные антибиотики, помогающие иммунной системе.
Они могут убивать бактерии или препятствовать их росту.
Следует иметь в виду, что антибиотики могут уменьшить инфекцию, вызванную бактериями, а не вирусами, вызывающими простуду и грипп.
При правильном использовании антибиотики могут спасти жизнь, но могут вызвать осложнения, если используются без разбора.
Тем не менее бывают случаи, когда организм производит нежелательные реакции на антибиотики, даже если их использовать осторожно.
Симптомы аллергии на антибиотики
Аллергические реакции на антибиотики в значительной степени зависят от типа и количества принимаемых антибиотиков.
В большинстве случаев симптомы аллергии на антибиотики начинаются в течение 24 часов.
Как долго длится аллергическая реакция — часто первый вопрос, который приходит на ум, когда у человека начинает развиваться аллергия.
Обычно это длится пару часов после немедленного лечения.
Следующие симптомы наблюдаются в случае аллергии на антибиотики.
Это болезненные высыпания в простой форме либо в виде покраснения, отека и зуда.
Затруднение дыхания. Кашель и хрипы. Проблемы с глотанием пищи. Тошнота и рвота.
Анафилактический шок — очень серьезная аллергическая реакция, требующая немедленной медицинской помощи.
Это может привести к летальному исходу, если человек не стабилизируется и не получит соответствующую медицинскую помощь.
Аллергические реакции на антибиотики у детей также сходны с упомянутыми выше.
У них могут развиться приступы диареи и дискомфорта в животе.
Амоксициллин и ампициллин — два распространенных антибиотика, назначаемых маленьким детям. Они часто способны вызывать аллергические реакции.
Родители должны воздерживаться от назначения детям и младенцам антибиотиков без рецепта и немедленно сообщать врачу в случае возникновения аллергической реакции.
Также аллергию могут вызвать пенициллин, тетрациклин, хлорамфеникол, сульфонамиды (сульфаниламидные препараты), ванкомицин, нитрофурантоин, ципрофлоксацин и другие антибиотики.
У некоторых людей вероятность развития аллергии на антибиотики выше, чем у других людей. К ним относятся люди в возрастной группе 20-49 лет.
Лица с хроническими заболеваниями или члены семьи, страдающие аллергией на антибиотики, также подвержены таким аллергическим реакциям.
Диагностика аллергии на антибиотики
Диагностика аллергии на антибиотики проводится путем выполнения определенных тестов на чувствительном человеке.
Доктор спрашивает об истории болезни человека и любых предыдущих аллергических реакциях.
После осмотра он назначает одно из следующих испытаний.
Тест кожного пластыря: на кожу накладывают антибиотик и оставляют на 2 дня.
Позже его проверяют на наличие каких-либо аллергических реакций.
Тест на укол кожи: кожу предплечья осторожно укалывают иголкой и наносят небольшое количество антибиотика.
Препарат удаляется через некоторое время и отмечается любая наблюдаемая реакция.
Тест на антибиотик.
Пациенту вводят повышенные дозы антибиотика, чтобы проверить наличие признаков аллергии.
Интрадермальный тест: антибиотик в жидкой форме вводится внутрикожно (под поверхность кожи) для выявления аллергии на антибиотики.
Лечение аллергии на антибиотики
Первым шагом к лечению аллергии на антибиотики является прекращение приема антибиотиков и немедленная медицинская помощь.
Продолжительность и курс лечения зависит от тяжести симптомов аллергии.
Простые высыпания лечат антигистаминными препаратами или кортикостероидами в сочетании с успокаивающим смягчающим средством для контроля зуда и уменьшения воспаления и покраснения.
Для контроля кашля, хрипов и удушья врачи назначают ингаляторы.
Анафилактический шок обычно лечат инъекционным адреналином.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Бляшки на коже: причины появления, при каких заболеваниях возникают, диагностика и способы лечения.
Определение
Бляшка – это патологический элемент с четкими краями, который возвышается над поверхностью кожи или сливается с ней, размером более 5 мм.
В дерматологии выделяют множество разновидностей бляшек - около 70 болезней протекают с образованием этих элементов, что делает бляшку одним из самых часто встречающихся высыпаний.
Разновидности бляшек
По форме бляшки бывают круглыми, овальными и неправильной формы. Со временем форма, поверхность и внешний вид этого элемента могут изменяться.
По причине возникновения бляшки могут быть как проявлением заболеваний кожи, так и симптомом болезней внутренних органов и систем (аутоиммунные реакции, болезни печени, онкологические процессы, аллергические реакции).
Бляшки бывают сухими, гладкими, красными, коричневыми, серо-белыми и пр.
Возможные причины появления бляшек
Сухие бляшки на коже у взрослых могут быть проявлением следующих заболеваний:
- Грибковое поражение кожи, сопровождающееся бляшками с выраженным зудом.
- Аллергические реакции характеризуются появлением на коже гладких сухих бляшек, пятен розового цвета, волдырей, которые сильно зудят и доставляют выраженный дискомфорт. Могут развиваться как при контакте кожи с аллергеном, так и при попадании его на слизистые (например, при крапивнице, поллинозе, пищевой и контактной аллергии).
- Псориаз – хроническое неинфекционное заболевание кожи, при котором образуются шелушащиеся сухие бляшки на локтях, коленях, волосистой части головы, склонные к слиянию и сопровождающиеся слабовыраженным зудом.
- Сухие бляшки формируются на коже, если она длительное время подвергается стрессовым воздействиям с потерей своих защитных функций.
- Заболевания пищеварительного тракта, сопровождающиеся синдромом мальабсорбции (нарушением всасывания витаминов и микроэлементов в тонкой кишке), хронические заболевания печени и других органов, при которых в дерме накапливаются вещества, в норме в ней не присутствующие, также ведут к появлению сухих бляшек.
- Солнечная кератома – предраковое состояние, для которого характерно наличие на коже множества светло-сероватых бляшек.
- Лекарственная токсидермия – аллергическая реакция, сопровождающаяся появлением на коже элементов в виде бляшек. В тяжелых случаях может развиться синдром Лайелла или Стивенса–Джонсона - токсического эпидермального некролиза.
- Дерматит Дюринга (герпетиформный) – хроническое заболевание кожи без установленной этиологии, для которого характерно рецидивирующее появление на коже сыпи различной морфологии, сопровождающейся сильным кожным зудом и жжением.
- Грибовидный микоз – первичная Т-клеточная лимфома кожи, злокачественное лимфоидное поражение, в первую очередь кожи. На коже появляются чешущиеся красные бляшки, напоминающие экзему. На начальных стадиях хорошо поддаются лечению гормональными мазями, однако само заболевание требует более сложной терапии.
- У детей появление красных пятен и бляшек на коже чаще всего связано с аллергической реакцией на пищевые продукты.
- Невус Беккера – аномалия развития дермы, когда на коже появляются темные бляшки с неровной поверхностью, на которых со временем могут начать расти волосы.
- Пигментный невус – «родимое пятно», может возвышаться над кожей, имеет коричневую или темную окраску.
- Меланома – самая злокачественная опухоль кожи, характеризующаяся стремительным метастазированием. Развивается преимущественно из невусов и родинок. При изменении характера поверхности, границ родинки, увеличении ее размеров, появлении кровоточивости необходимо незамедлительно обратиться к дерматологу или онкологу для исключения развития меланомы.
- Базальноклеточный рак кожи чаще локализуется на голове, лице, шее, не метастазирует, характеризуется медленным ростом.
- Сенильная кератома встречается у людей пожилого возраста, развивается, вероятнее всего, из-за недостатка витаминов, обилия потребляемых животных жиров, чувствительности кожи к ультрафиолету вследствие нарушения ее защитных функций. Типичная локализация – лицо, шея, открытые участки тела.
- Себорейная кератома – желтоватая бляшка на коже, которая со временем трансформируется в темно-коричневый нарост, который склонен шелушиться, сильно зудеть, покрываться трещинами, кровоточить и может служить входными воротами для инфекции.
При образовании на коже бляшек необходимо обратиться к дерматологу для установления причин появления данного элемента сыпи.
Диагностика и обследования при появлении бляшек
Для диагностики грибкового поражения кожи используется соскоб с пораженного участка для последующего микроскопического изучения.
Развитие аллергической реакции требует обращения за медицинской помощью для выявления аллергена, назначения антигистаминных, иногда – гормональных препаратов. В клинических случаях аллергии наряду с кожными пробами проводят анализы с использованием различных наборов распространенных аллергенов и триггеров: панель на респираторные аллергены, на пищевые аллергены и на их сочетание.
Синонимы: Комплексная панель тестов на респираторные аллергены; Respiratory allergens panel, Allergen respiratory profile, Allergy testing. Краткое описание исследования «Панель респираторные аллергены» Панель респираторные аллергены домашняя пыль (кле.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Гиперпигментация кожи: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Гиперпигментация кожи – это различное по локализации, форме и размеру избыточное отложение пигмента меланина, приводящее к изменению цвета кожных покровов различной интенсивности.
Поверхностный слой кожи (эпидермис) представляет собой многослойный (пять слоев) эпителий. Наибольшее количество меланоцитов, главная функция которых - продукция меланина, находятся в базальном слое кожи (базальной мембране)
Формирование пигментных пятен во многом зависит от состояния базальной мембраны.

Разновидности гиперпигментации кожи
По механизму возникновения различают следующие виды гиперпигментации кожи:
- меланоцитарные – пигментация возникает за счет увеличения числа клеток меланоцитов;
- меланиновые – пигментация вызвана увеличением выработки и накопления меланина или снижением скорости обновления рогового слоя эпидермиса.
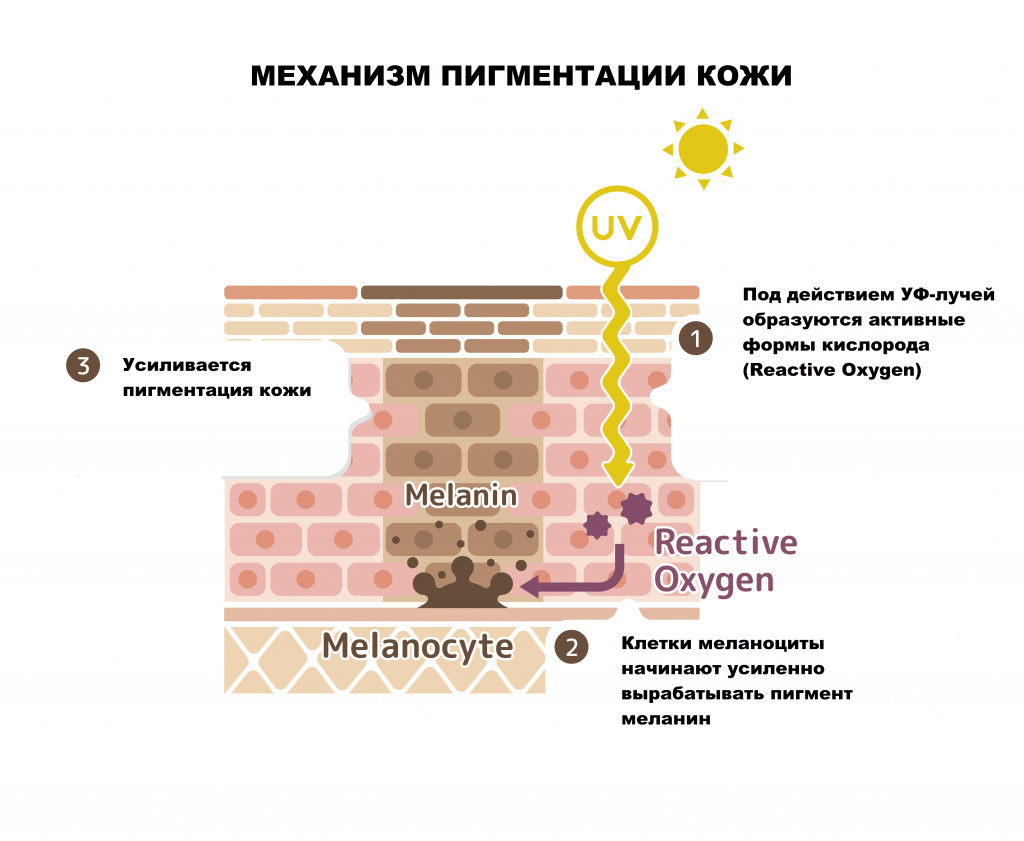
Возможные причины гиперпигментации кожи
Ученые выделяют несколько основных причин гиперпигментации кожи:
- генетическая предрасположенность;
- воздействие ультрафиолета (изолированно или в комбинации с другими причинами);
- ожоги (термические, химические, электрические);
- воспалительные процессы;
- инфекционные заболевания, в том числе паразитарные;
- эндокринные нарушения;
- метаболические нарушения;
- использование веществ растительного происхождения и лекарственных препаратов с фотосенсибилизирующим действием
Привычные для людей веснушки (эфелиды) являются ярким примером реализованной генетической предрасположенности, в основе которой лежит увеличение образования меланина.
При каких заболеваниях возникает гиперпигментации кожи
В группу меланоцитарных пигментаций входят различного вида лентиго.
Простое лентиго возникает в любом возрасте как одиночное (или множественное) образование размером до 5 мм, коричневого цвета. С течением времени не меняется.
При пигментной ксеродерме лентиго возникает в возрасте до 2 лет на участках кожи, подверженных воздействию солнца (на лице, шее, тыльной стороне кистей рук), затем распространяется по телу. Часто сочетается с кератозом – утолщением и шелушением кожи.
Солнечное лентиго появляется, как правило, после 40 лет на участках кожи, ранее подвергавшихся солнечным ожогам. Выглядит как пятна размером от 1 до 3 см, их цвет может варьироваться от светло-желтого до темно-коричневого.

Сетчатое лентиго напоминает черную кляксу и считается разновидностью солнечного лентиго. Чаще всего встречается у лиц с I и II фототипами кожи, у которых были в анамнезе сильные солнечные ожоги с образованием пузырей.
Реже встречаются другие виды лентиго, возникающие изолированно под воздействием ламп соляриев, лекарственной терапии (ПУВА-лентиго) или в составе синдромов с поражением других внутренних органов (например, при синдроме Пейтца–Егерса лентиго слизистой оболочки ротовой полости сочетается с полипами кишечника).
Гиперпигментация кожи может возникать при гормональном дисбалансе.
Например, во время беременности повышается уровень эстрогенов, и на фоне воздействия ультрафиолета может сформироваться хлоазма – округлые пятна разного размера и цвета на лице.
На поздних сроках беременности могут потемнеть имеющиеся родинки, веснушки, соски и ареолы грудных желез, белая линия живота, кожа вокруг пупка. Нередко хлоазма наблюдается у женщин, принимающих гормональные контрацептивы, а также с воспалительными или опухолевыми патологиями яичников. Редко хлоазма регистрируется у мужчин - как правило, у них обнаруживают повышенный уровень лютеинизирующего гормона и сниженный уровень тестостерона.
Гиперпигментация кожи по всему телу с более темными участками, открытыми для солнечных лучей, наблюдается при первичной или вторичной хронической недостаточности надпочечников (болезнь или синдром Аддисона) из-за низкого уровня гормона кортизола.
В результате избыточной функции щитовидной железы (тиреотоксикоза) возникает вторичная недостаточность коры надпочечников, при этом пигментация может быть диффузной или ограниченной в виде хлоазмы.
При заболеваниях, сопровождающихся крайней степенью истощения (кахексией), кожа шеи, живота, половых органов окрашивается в грязно-коричневый цвет.
Пигмент может накопиться в местах термического, химического или электрического ожога, травм с повреждением кожных покровов. Пигмент часто остается после разрешившихся фурункулов, карбункулов, крапивницы, красного плоского лишая, псориаза, а также после чесотки и педикулеза.
При меланозе Риля на тыльной стороне кистей и предплечья появляется синевато-коричневая сетчатая пигментация, то же происходит при контакте с синтетической одеждой, резиновыми изделиями или углеводородом, подкрепленном воздействием ультрафиолета.
Некоторые растения (бобовые, инжир, петрушка, цитрусовые) содержат фотосенсибилизирующие вещества – псоралены.
Присутствуя в пище, они увеличивают фоточувствительность кожи. Такие растения могут входить в состав косметических средств, - если нанести их на кожу, а затем выйти на солнце, то на месте нанесения возникнет гиперпигментация. Фотосенсибилизирующим действие обладают и некоторые лекарства: сульфаниламиды, тетрациклины, нейролептики и др. Прием цитостатиков замедляет скорость обновления эпидермиса, поэтому пигмент выводится медленнее.
К каким врачам обращаться при гиперпигментации
При возникновении гиперпигментации следует обратиться к врачу-дерматологу. Если в результате обследования выявятся патологии внутренних органов, может потребоваться консультация эндокринолога, терапевта, гинеколога, уролога и других специалистов, а если есть риск озлокачествления процесса – врача-онколога.
Диагностика и обследования при гиперпигментации кожи
Диагностика гиперпигментаций проводится на основании данных клинического осмотра и опроса пациента.
При необходимости врач может удалить пигментированное образование (например, сетчатое лентиго) с последующим гистологическим исследованием для подтверждения его доброкачественности.
Взятие биоматериала оплачивается отдельно. Согласно требованиям п. 17 Правил проведения патолого-анатомических исследований, утв. Приказом Минздрава России от 24.03.2016 № 179н, в целях уточнения диагноза заболевания (состояния) с учетом требований стандартов медицинской помощи и кл.
Лишай – это кожное заболевание, характеризуется появлением пятен, которые шелушатся. Может встречаться в разном возрасте. Чаще всего бывает у молодых людей. Болезнь встречается в осенний и весенний период. Может передаваться от больного человека или животного.
Причины возникновения:
- стрессы;
- сниженный иммунитет;
- переохлаждения;
- наследственность;
- переутомления.
Симптомы: начинается болезнь с единичной бляшки. Но может увеличиваться до двух или трех штук. Бляшки могут быть в диаметре от 3 до 5 см. Примерно в течение недели высыпания приобретают более характерный тип. Их становится все больше и больше. Появляются на животе, спине и сопровождаются сильным зудом. Если лишай на волосистой части тела, то выпадают волосы. Продолжительность заболевания длится от 1 до 2 месяцев, после чего они сами исчезают.
В группе риска находятся:
- маленькие дети;
- беременные женщины;
- люди с ослабленным иммунитетом;
- люди, которые не соблюдают правил личной гигиены;
- те, у кого имеются домашние животные.
Что может вызвать заболевание?
Вызвать заболевание могут микроскопические грибы, они живут на коже, шерсти животных. В почве и на коже человека.
Виды лишая
- Стригущий лишай – болеют чаще всего детки. Заболеть им очень легко, достаточно прикосновения с больным. Появляется на лице, шее, плечах и голове. Характеризуется круглыми, красными и розовыми пятнами.
- Отрубевидный или разноцветный лишай – появляется из-за высокой потливости организма, что приводит к изменениям химического состава пота. Чрезмерное и длительное пребывание на солнце, использование жирных кремов. Пятна находятся на поверхности всего тела, исключая голову и конечности. Первые дни пятна зеленоватого цвета, но со временем становятся светло-коричневые.
- Опоясывающий лишай – высыпания появляются по ходу нерва, появляются там, где проходит нерв. Чаще всего у взрослых, но может поражать и детей. Возникает из-за стрессов, переохлаждения организма. Сначала возникают красноватые пузырьки, наполненные жидкостью. Через несколько дней пузыри лопаются, и на их месте появляются корочки.
- Красный плоский лишай — это хроническое заболевание, которое поражает кожу и слизистые оболочки. Появляется в возрасте от 35 до 65 лет. Причина возникновения неизвестна. Но чаще всего бывает у людей с сахарным диабетом и заболеваниями желудочно-кишечного тракта. Мужчины болеют меньше, чем женщины. У больного крошатся ногти, а на коже появляются красные и фиолетовые узелки. На коже живота, ногах и груди.
- Солнечный лишай – характеризуется появлением белых пятен на коже разной формы. Не всегда может быть зуд и жжение. Воспаление возникает зимой. Пятна достигают диаметром 4 см.
- Чешуйчатый лишай – имеет хроническую форму. Могут быть поражены кожные покровы по всему телу. Может передаваться и не передаваться при бытовом контакте.
- Мокнущий (экзема) лишай – может передаваться контактно-бытовым путем. Имеет вид красного пятна, которые появляются на руках и лице. Потом появляются пузырьки, которые потом лопаются и выпускают серозную жидкость. Подсыхая, они покрываются коркой.
Диагностика
Осмотр у врача-дерматолога. Делают йодную пробу, а после этого протирают спиртом. Соскоб. Анализ крови и мочи.
Какие могут быть осложнения?
Лечение
Лечить самостоятельно лишай категорически нельзя. Разные формы лишая лечатся неодинаково. Необходимо продезинфицировать все вещи, которыми пользовался больной. Мыть руки после контакта с зараженным. В среднем лечение занимает 1-3 недели, но если болезнь не запущена. Необходимо ограничить водные процедуры. Не наносить косметические средства. Назначают мази, иммуностимулирующие и антигистаминные препараты, поливитамины, антидепрессанты, седативные средства.
Диета: исключить употребление алкоголя, чая, кофе, яиц, шоколада, цитрусовых, консервированных и копченых продуктов.
Профилактика
Чтобы предотвратить такое заболевание, как лишай, необходимо придерживаться здорового образа жизни, хорошо питаться. Вовремя лечить заболевания. И не заниматься самолечением.
Летом большинство людей любит полежать на солнышке. Иногда после такого лежания на теле появляются непонятные пятна белого цвета. Они начинают шелушиться. Что же это такое и чем вызвано?
Эта болезнь носит название солнечный лишай. Возбудителями заболевания являются грибковые микроорганизмы, обитающие на кожном покрове. В обычном состоянии они безвредны.
После длительного нахождения на солнце грибок активизируется и поражает участки тела. Кожные покровы поражаются в основном в тёплое время года.
Заболевание это, относящееся к дерматологическим, не считается заразным. Человек может быть носителем грибка, но при этом не иметь симптомов заболевания.
Основные причины, провоцирующие болезнь:
- проблемы с вегето-сосудистой системой;
- проблемы с эндокринной системой и лишним весом, наличие сахарного диабета;
- частые простудные заболевания;
- проблемы с печенью и желчными путями;
- повышенное выделение пота;
- синтетическая одежда;
- любовь к соляриям;
- использование крема для загара;
- несоблюдение личной гигиены;
- применение лекарственных препаратов, ослабляющих иммунитет.
При заболевании солнечным лишаем нельзя подвергать тело загару, это может вызвать обострение болезни.
Симптомы заболевания видны невооружённым глазом, о нём свидетельствуют появившиеся несимметричные с неровными краями пятна. Цвет их может быть разным. Это первая стадия заболевания.
По прошествии некоторого времени пятна могут потемнеть и слиться в одно целое. Они будут бросаться в глаза по причине того, что загар к ним не пристаёт. Это уже вторая стадия.
Пятна не воспаляются, не краснеют, не отекают, но на них образуются чешуйки, вызывающие зуд. Если их поцарапать, начинают шелушиться.
Появляются пятна в основном на груди, спине, боках, животе, шее. У детей и подростков основными местами локализации бывают голова, нижние и верхние конечности, подмышечные впадины.
Солнечный лишай считают пляжным заболеванием, поэтому при первых симптомах нужно перестать бывать на солнце. Болезнь эта с достаточно большим инкубационным периодом, который может продолжаться, начиная от двух недель и заканчивая тремя месяцами. Следовательно, появляется солнечный лишай и осенью, и зимой.
Чтобы поставить правильный диагноз при таком заболевании, доктору необходимо провести тщательный визуальный осмотр кожного покрова. Кроме осмотра, необходимо сдать общий анализ крови и мочи, кровь на биохимию. И только после этого доктор назначит лечение.
Может потребоваться анализ кала. Также, если это необходимо, проводят специальные исследования в виде йодной пробы Бальцера, когда на поражённое лишаем место наносят немного йода. Если это действительно лишай, он изменит свой цвет на коричневый. Ещё одно обследование проводится при помощи люминесцентного освещения. Поток света направляют на образовавшееся пятно. Если оно изменило свой цвет и стало зелёным или красным, то диагноз подтверждается. Проба на наличие симптома Бенье заключается в том, что соскабливается верхний слой эпидермиса. Результаты сравниваются с симптомами лейкодермита, лепры, болезни Жибера, сифилитической розеолы и методом исключения ставится диагноз солнечный лишай.
Чтобы не стать обладателем солнечного лишая, нужна профилактика. Чтобы не получить ожоги, солнечные ванны принимайте утром и вечером, используйте защитный крем, носите одежду из натуральных тканей, не посещайте солярий, ешьте свежие фрукты и овощи. Не пользуйтесь антибактериальным мылом или гелем постоянно, следите за своим сердцем и сосудами.
Солнечный лишай не красит, хоть и не опасен, поэтому лечение должно быть своевременным.
Читайте также:

