Ноги чешутся как от муравьев
Обновлено: 07.05.2024
Зуд кожи - это довольно часто встречающееся неприятное ощущение, вызывающее желание расчесывать поражённый участок кожи. Зуд может быть острым или хроническим, локальным (ощущаться на каком-то одном определённом участке кожи) или генерализованным. Зуд сам по себе не является заболеванием - это всего лишь один из симптомов некоторых заболеваний кожи, нарушений работы внутренних органов или нервной системы. Однако сильный зуд способен причинять человеку невероятные страдания. Вынести зуд часто даже сложнее, чем боль.
Расчёсывание приводит к усилению зуда, покраснению и воспалению кожи. В места повреждений может проникать инфекция, что вызывает гнойничковые заболевания кожи.
Причины возникновения зуда
Как ни странно, патофизиология кожного зуда очень сложна. Зуд является результатом каскада гуморальных и нервно-рефлекторных реакций, который может быть запущен различными факторами.
Наиболее распространенные причины локального зуда:
- сухость кожи;
- инфекции, поражающие верхний слой кожи, такие как фолликулит и импетиго;
- зуд является одним из первых симптомов контактного, аллергического и атопического дерматита - аллергической реакции организма на некоторые медикаменты, химические вещества, растения, укусы насекомых, и т.д.;
- зуд сопровождаемый сыпью на коже один из симптомов детских инфекций (ветряная оспа, корь);
- паразитарные инфекции, например вши (преимущественно зуд волосистой части головы), чесоточные клещи (характерен зуд в сочетании с чесоточными ходами на коже), острицы (вызывают сильный зуд в области анального отверстия у детей).
Зуд половых органов наблюдается преимущественно у женщин. Причиной этому служат обильные бели, кандидоз, трихомониаз, раздражающее действие мочи при сахарном диабете, подагре, воспалительные заболевания половых органов, сексуальные неврозы, в отдельных случаях у девочек – острицы.
К причинам генерализованного зуда относят:
- болезни печени, сопровождающиеся желтухой и гипербилирубинемией;
- эндокринные заболевания (сахарный диабет, тиреотоксикоз, гипотиреоз);
- некоторые заболевания крови (железодефицитная анемия, истинная полицитемия и др.);
- психические расстройства;
- ксеродермия;
- некоторые онкологические заболевания.
Также выделяют «старческий зуд» - необъяснимый интенсивный зуд у людей старше 70 лет в отсутствие видимых причин.
Лечение
Как мы уже говорил, зуд является не самостоятельным заболеванием, а симптомом. Именно поэтому при наличии кожного зуда врач, сначала проводит тщательную диагностику (она может включать разнообразные исследования в зависимости от клинических проявлений и конкретной ситуации), а затем назначает лечение.
Для ослабления чувства зуда можно использовать следующие местные средства:
- действие холода (холодный душ, холодный компресс, полотенце, смоченное в холодной воде; однако следует помнить, что длительное воздействие влаги может отрицательно воздействовать на кожу при аллергических заболеваниях);
- лосьоны с ментолом и камфорой (обладают местным анестезирующим действием, оказывают охлаждающее и успокаивающее влияние на кожу);
- антигистаминные препараты для местного применения (кремы и мази).
Антигистаминные препараты для приема внутрь и мази, содержащие глюкокортикостероиды, не следует применять до консультации с врачом.
Избегайте воздействия тепла, ярких солнечных лучей, физических нагрузок. Носите просторную хлопковую одежду.
Зуд в ногах — болезненно-щекочущее раздражение кожи нижних конечностей, выражается в потребности почесать или растереть некоторый участок на ноге. Возникает по разным причинам, чаще вызывается раздражением нервных окончаний под действием химических веществ, бактерий, паразитов или может быть симптомом болезней кожи, реже самостоятельной патологией. Диагностику, лечение и профилактику причин зуда в ногах проводит врач-дерматолог.
Причины зуда в ногах
Необходимо отличать физиологический кожный зуд от патологического. В первом случае это следствие ползания и укусов насекомых, попадания на кожу раздражающих веществ, контакта с некоторыми растениями, раздражения после бритья или трения, повреждения кожи колючками, нерегулярного проведения гигиенических процедур, пищевой аллергии, приема некоторых лекарственных препаратов.
Жалобы, что чешутся ноги, сопровождают заболевания кожи, общие патологии, особые состояния организма. Наиболее распространенными причинами зуда в ногах считаются:
- кожные и грибковые болезни. Проявления высыпаний, зуда характерно при мокнущем лишае, контактном дерматите, себореи, экземе, псориазе;
- системные процессы. Неприятное ощущения жжения, раздражения кожи нижних конечностей вызывают злокачественные опухоли, заболевания печени, почечная недостаточность, сахарный диабет, эндокринологические нарушения;
- неврологические и психические расстройства. Кроме зуда в ногах человека беспокоят ощущения покалывания, онемения нижних конечностей, иллюзия ползания мурашек;
- дерматиты. Сюда относят различные заболевания кожи воспалительного характера: атопический, контактный, аллергический, медикаментозный;
- снижение иммунитета.
К появлению кожного зуда в ногах предрасполагает повышенная сухость кожи, ношение синтетических вещей, употребление острой пищи, растяжение соединительнотканных волокон кожи при беременности, ожирении. Симптомы зуда в ногах могут быть следствием травм нижних конечностей, ожогов, обморожений, реакцией на изменение температурного режима. Сильно чешутся ноги в период заживления ран, повреждений кожи.
Мурашки — ощущение покалывания, которое возникает как ответ нервных окончаний, спинного или головного мозга и раздражение. Мурашки или парестезии развиваются следующим образом: когда в чувствительное нервное окончание поступают сразу несколько сигналов, не связанных друг с другом они наслаиваются. Из-за этого нерв не может отреагировать правильно на конкретный сигнал и включает жжение, чувство онемения, покалывания и бегающих мурашек.
Как правило, пациент ощущает бегающие мурашки ниже того участка нерва, который оказывает раздражен. Иногда в пораженной области появляется гусиная кожа — пупырышки в области роста волосков на коже. Ощущение может быть кратковременным, спровоцированным сидением в неудобной позе или переохлаждением, или постоянным, регулярным — обусловленным рядом заболеваний и расстройств. Если неприятное ощущение повторяется периодически, это повод обратиться к терапевту и пройти диагностику.

Причины мурашек
Мурашки по телу и конечностям связаны с:
- недостатком витамина В1, при котором происходят нарушения в выработке ацетилхолина — вещества, необходимого для попадания нервного импульса в мышцы и внутренние органы;
- гипопаратиреозом — снижением функции околощитовидных желез и падением концентрации кальция в крови;
- нехваткой кальция — патологией, связанной с недостатком микроэлемента и протекающей в более лёгкой форме, чем гипопаратиреоз;
- аритмией — приступообразными нарушениями ритма, при которых мурашки по коже сопровождаются ознобом при нормальной температуре тела;
- мозговым инсультом, при котором перед параличом определенной части тела в ней ощущаются онемение и бегающие мурашки.
Мурашки на руках и лице связаны с меньшим количеством патологий:
- мигренью, при которой ощущение покалывания предшествует развитию головной боли;
- воспалительным процессом или ростом онкологической опухоли в лобной доли мозга, при которых одновременно с онемением и покалыванием области губ и пальцев происходят изменения личности пациента.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 24 Июня 2022 года
Содержание статьи
Типы мурашек
В зависимости от длительности проявления онемения и ощущения бегающих мурашек, выделяют следующие виды реакции нервных окончаний:
Временные
Появляются при длительном сидении в неудобной позе, переохлаждении, приятных ощущениях при прослушивании музыки, возбуждении, испуге или проявлении других негативных эмоций. Проявляются в виде незначительного дискомфорта, не сопровождаются судорогами, болевыми ощущениями и нарушениями чувствительности. Продолжаются недолго и чаще всего проходят в течение нескольких минут после того, как раздражающий фактор перестает действовать на тело.
Хронические
- Повторяются периодически и протекают в более тяжёлой форме — с двумя видами сопутствующих симптомов:
- ощущением покалывания и локальных судорог, которые появляются при повреждениях нервного волокна;
- снижением чувствительности, бледностью и низкой температурой кожи, локальным выпадением волос при поражениях нервов, которые связаны с сосудами определенной области.
Методы диагностики
Диагностика онемения зависит от места локализации неприятных ощущений и факторов, предшествующих их возникновению. Например, если дискомфорт появился после травмы спины, это может свидетельствовать о переломе или переломовывихе позвонков, и нужно обращаться к невропатологу. Парестезии на фоне бледности кожи характерны для плохой проходимости артерий, облитерирующего эндартериита или атеросклероза и требуют обращения к неврологу или сосудистому хирургу. Неприятные ощущения в конечностях со с мышечной слабостью и снижением чувствительности возникают при диабетической полинейропатии — в таком случае нужно обращаться к эндокринологу.
Если вы не знаете, к какому профильному специалисту обратиться, сначала запишитесь на приём к терапевту клиники ЦМРТ. Врач запишет жалобы и проведет к профильному доктору, который назначит анализы и аппаратную диагностику:
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Ощущение ползания мурашек по коже: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Нервная система человека при помощи рефлекторных импульсов влияет на органы и ткани, способствуя приспособлению организма к меняющимся условиям среды. Под рефлексом понимают опосредованный нервной системой ответ на какой-либо раздражитель (внешний или внутренний).
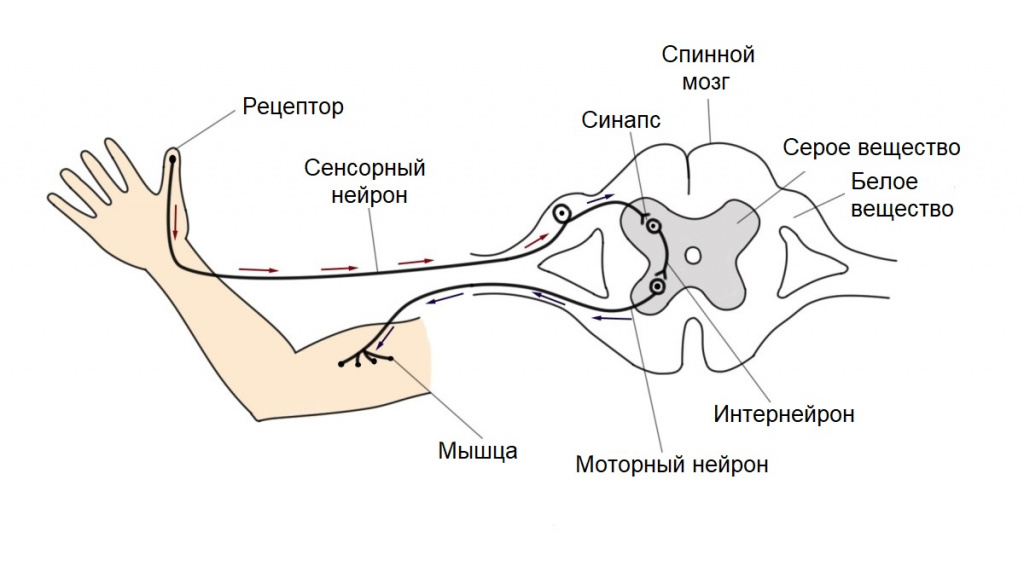
На протяжении жизни человек приобретает одни рефлексы и утрачивает другие. Однако есть группа рефлексов, с которыми мы рождаемся и живем. К их числу относится так называемое ползание мурашек по коже, или пиломоторный рефлекс.
Пиломоторный рефлекс – это непроизвольное сокращение гладкомышечных структур основания волосяного фолликула, в результате которого поднимаются волоски, покрывающие поверхность кожи.
Эволюционно у животных данный рефлекс способствует минимум двум вещам. Во-первых, созданию дополнительной воздушной прослойки между кожей животного и окружающей средой, что дает возможность сохранить тепло и защититься от переохлаждения. Во-вторых, при помощи пиломоторного рефлекса животное принимает более устрашающий вид, что помогает в устрашении врагов.
У человека пиломоторный рефлекс утратил свое былое значение. Тем не менее, мурашки на коже, или как их еще называют «гусиная кожа», не раз возникали у каждого. Чувство появления мурашек на коже является одним из видов парестезии.
Под парестезиями понимают необычное, вычурное чувство, создаваемое тактильными рецепторами при отсутствии их реального раздражения. К другим видам парестезий относят необъяснимое чувство покалывания, жжения и т.д.

Разновидности мурашек по коже
Ощущение мурашек на коже может охватывать всю поверхность тела или возникать лишь на определенном участке, т.е. быть локализованным. В одних случаях оно может быть преходящим, ситуационно обусловленным и не приносящим в связи с этим особого дискомфорта. В других - парестезии длительные и стойко сохраняющиеся, тогда они могут снижать качество жизни и становиться поводом для беспокойства и обращения к врачу.
Возможные причины появления мурашек по коже
В основе возникновения мурашек лежит рефлекторный ответ нервной системы. Рефлекс может запускаться как при раздражении рецепторов – периферических нервных окончаний (например, холодовых рецепторов под действием холодного воздуха или холодной воды), так и при возбуждении структур, находящихся в центральной нервной системе, например в головном мозге.
Это характерно для появления мурашек на коже при возникновении чувства эстетического и иного удовольствия или страха.
При неадекватном возбуждении тех или иных нервных структур у человека также развивается пилоэрекция (поднятие волосков), что характерно для различных заболеваний, сопровождающихся поражением нервной системы. Чаще поражаются периферические нервы, причем, как правило, патологический процесс распространяется от мельчайших ветвей нервов вверх, захватывая все более и более крупные нервные структуры. Поэтому появление парестезий может быть первым симптомом заболевания.
При каких заболеваниях может развиваться чувство ползания мурашек по коже?
В первую очередь, стоит выделить группу заболеваний, сопровождающихся первичным поражением нервных волокон (нейропатии). К ним относятся:
- диабетическая полинейропатия, возникающая при неконтролируемом стойком подъеме уровня глюкозы в крови;
- полинейропатия, вызванная недостатком витаминов и питательных веществ в организме, например железа, витаминов группы В, С;
- токсическая полинейропатия, возникающая под действием токсинов, поступающих в организм извне или являющихся продуктами обмена;
- алкогольная полинейропатия – поражение периферических нервов продуктами обмена этилового спирта, является частным случаем токсической нейропатии;
- аутоиммунные заболевания, сопровождающиеся повреждением нервов за счет аномальной активации клеток иммунной системы против тканей собственного организма;
- демиелинизирующие заболевания, например, рассеянный склероз, характеризующийся разрушением оболочек нервов;
- посттравматическая нейропатия, возникающая вследствие механического воздействия на нервные волокна;
- нейропатия, связанная с дегенеративными изменениями позвоночника, приводящими к сдавлению нервов и нарушению их функционирования;
- наследственные дегенеративные заболевания нервной системы, например, болезнь Шарко–Мари–Тута, одним из симптомов которой являются различные парестезии.
Ряд психических заболеваний имеет одним из своих симптомов появление парестезий.
У больных эпилепсией парестезии часто появляются как составляющий компонент «ауры», т.е. субъективных ощущений, предвещающих скорое развитие эпилептического приступа.
К другим причинам появления мурашек относится, например, нарушение кровообращения в том или ином отделе тела, приводящее к кислородному голоданию тканей.
К каким врачам обращаться при появлении чувства ползания мурашек?
Традиционно диагностикой и лечением парестезий, разновидностью которых является чувство ползания мурашек по коже, занимается врач-невролог , т.к. данный феномен напрямую связан с особенностями функционирования нервной системы. Тем не менее, если причиной поражения нервов является соматическое заболевание, т.е. заболевание внутренних органов, то помимо невролога такой пациент наблюдается у терапевта , эндокринолога , сосудистого хирурга и других специалистов – в зависимости от основного заболевания.
Диагностика и обследования при чувстве ползания мурашек по коже
Причины появления парестезий крайне многообразны, поэтому, придя на прием, нужно быть готовым к тому, что врач будет интересоваться давностью появления чувства ползания мурашек, изменениями в диете, образом жизни, приемом лекарственных средств и добавок, перенесенными инфекционными заболеваниями, путешествиями в другие страны и т.д. После проведения всестороннего клинического исследования будет определена наиболее вероятная причина появления чувства ползания мурашек по коже, и в зависимости от нее пациента направят на дополнительные лабораторно-инструментальные исследования.
-
Общий анализ крови с лейкоцитарной формулой для исключения анемии, инфекционно-воспалительных процессов и др.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Что такое синдром беспокойных ног? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Вячеславовича, кардиолога со стажем в 18 лет.
Над статьей доктора Александрова Павла Вячеславовича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
Синдром беспокойных ног — это неврологическое расстройство, при котором возникающие неприятные ощущения в ногах (реже — в руках) вызывают непреодолимую потребность двигать конечностями. Жжение, покалывание и мурашки возникают во время покоя, особенно в лежачем положении, в вечернее и ночное время. При движении эти симптомы уменьшаются или полностью пропадают.
Данное расстройство также носит название "синдром Уиллиса — Экбома" или "синдром Витмака — Экбома" в честь авторов, изучавших его. Впервые основные признаки синдрома в медицинской практике в 1672 году описал выдающийся английский врач, анатом, невролог и физиолог Томас Уиллис. В 1861 году немецкий клиницист Теодор Витмак также описал симптоматику синдрома, дав ему название "Anxietas tibiarum" — "беспокойство ног" [4] .
Окончательно термин "синдром беспокойных ног" в середине XX века ввёл шведский невролог Карл Аксель Экбом. Доктор заметил, что у многих пациентов с этим расстройством были родственники, которых беспокоили такие же неприятные ощущения в ногах и руках в состоянии покоя. Это позволило ему первым предположить, что в генезе заболевания есть наследственные факторы.
По данным исследований, распространённость синдрома составляет 2,5-15 % [5] . Чаще он встречается у пациентов среднего и пожилого возраста, хотя он может возникнуть у людей в любом возрасте. Женщин он беспокоит чаще, чем мужчин [6] .
Примерно в половине случаев синдром беспокойных ног является первичным, т. е. самостоятельным наследственно детерминированным заболеванием, в развитии которого участвует несколько генов. Во второй половине случаев синдром вторичен, т. е. возникает как проявление другого особого состояния или болезни:
- дефицита витаминов группы B, а также магния, тиамина и железа (например при анемии );
- тяжёлой почечной недостаточности;
- поражения артерий и вен ног ( хронической венозной недостаточности и др.);
- сахарного диабета;
- амилоидозе;
- полиневропатии; ; ; ; ;
- поражения спинного мозга вследствие травм;
- заболеваний щитовидной железы ( гипотиреоза , тиреотоксикоза и др.); ;
- беременности [5] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы синдрома беспокойных ног
Расстройство проявляется целым рядом симптомов. Больные испытывают неприятные ощущения в ногах, такие как жжение, покалывание, онемение, "выкручивание". Они могут жаловаться на распирание или ощущение давления, "мурашки" или иное мучительное беспокойство. Ряд больных говорят о постоянном дискомфорте в ногах по типу боли ноющего характера, неприятной больше своей тягостностью, чем болезненностью.
Неприятные ощущения возникают в голенях, зачастую распространяясь выше: в бёдра, а иногда даже в туловище, промежность и руки. Симптомы, как правило, бывают симметричными, хотя встречались случаи ассиметричных или односторонних ощущений.
Обычно синдром даёт о себе знать вечером и ночью, когда человек отдыхает лёжа или сидя. Возникающие неприятные ощущения уменьшаются при движении, поэтому больные с целью снижения симптоматики производят разнообразные действия: ворочаются в постели, встают и ходят по комнате, сгибают и разгибают ноги, делают себе массаж, потирают конечности, приседают и т. д. При прекращении движений симптомы постепенно возвращаются.
Появление признаков синдрома беспокойных ног, как правило, носит циркадный характер, т. е. зависит от времени суток. Наибольшей выраженности они достигают с полуночи до 2-4 часов утра [3] . В случае тяжёлой формы данного расстройства симптомы могут проявляться круглосуточно [8] . Поэтому у больных также имеются нарушения сна , в частности инсомния ( бессонница ). Она характеризуется трудным засыпанием, тревогой и меньшим количеством часов сна, что является причиной дневной сонливости и утомляемости в течение дня. Бессонница значительно снижает работоспособность, способствует развитию депрессии и тревожного расстройства [6] .
У подавляющего большинства пациентов с синдромом беспокойных ног периодически наблюдаются непроизвольные ритмичные кратковременные подёргивания ногами [6] . Как правило, они возникают в первой и второй фазе медленного сна, поэтому сами больные и их близкие могут не замечать таких движений. Обычно этот симптом выявляется во время полисомнографии — специального исследования, которое проводится в лабораториях, изучающих сон.
Патогенез синдрома беспокойных ног
По данным исследований, у пациентов с синдромом беспокойных ног снижен запас железа в головном мозге и в спинномозговой жидкости [7] [8] . Нехватка этого элемента приводит к недостатку дофамина и миелина, а также снижению синтеза энергии в нейронах. Среди специалистов, изучающих данную проблему, превалирует мнение, что в основе этих изменений при синдроме беспокойных ног лежит нарушение передачи дофамина в центральной нервной системе. Однако к настоящему времени нет единого объяснения тем процессам, которые приводят к развитию первичного синдрома беспокойных ног.
Чёткая зависимость симптомов расстройства от суточного цикла объясняется тем, что именно на вечернее время у пациентов приходятся наиболее низкие показатели дофамина и его метаболитов в цереброспинальной жидкости и межклеточном пространстве [8] [12] . Кроме того, чёткий циркадный ритм проявлений синдрома может отражать вовлечённость гипоталамуса. Этот отдел промежуточного мозга является эндокринным центром, который регулирует суточные циклы различных физиологических процессов в организме.
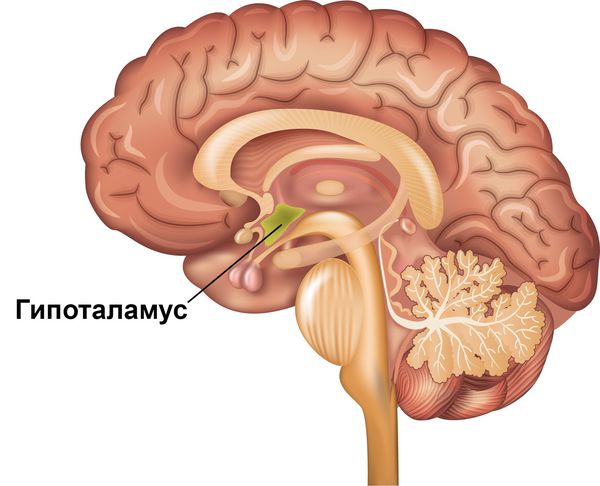
Наиболее значимым подтверждением теории о недостаточности дофаминергических систем как причине первичного синдрома беспокойных ног является высокая эффективность дофамина и его агонистов при лечении расстройства.
Классификация и стадии развития синдрома беспокойных ног
В зависимости от клинической картины расстройства выделяют три степени тяжести синдрома:
- лёгкая степень — неприятные ощущения в ногах беспокоят эпизодически, существенных нарушений сна не наблюдается, качество жизни пациента практически не страдает;
- умеренная степень — неприятные ощущения в ногах беспокоят меньше двух раз в неделю, сон и качество жизни вследствие этого умеренно нарушены;
- тяжёлая степень — неприятные ощущения в ногах беспокоят два раза в неделю и чаще, сон и качество жизни резко нарушены.
По своей длительности синдром может быть острым, подострым и хроническим. При острой форме расстройства симптомы беспокоят пациента не более двух недель, при подострой — не более трёх месяцев, при хронической — дольше трёх месяцев [13] . Однако в целом течение заболевания хроническое. Периоды ремиссии синдрома могут длиться как несколько дней, так и несколько лет [14] .
Первичный синдром, который возникает независимо от других состояний и заболеваний, обычно развивается в 30-40 лет, имеет длительные периоды стабильного течения без нарастания симптоматики. В случае возникновения расстройства в более позднем пожилом и старческом возрасте течение заболевания может быть более тяжёлым и устойчивым к лечению.
Осложнения синдрома беспокойных ног
В качестве осложнений синдрома можно рассматривать инсомнию (бессонницу) и вызванные ею изменения: беспокойство, стресс и другие нарушение психики и поведения. Из-за того что пациенту приходится постоянно просыпаться по ночам, в течение дня он становится сонным, раздражительным, эмоционально неустойчивым. В связи с нехваткой энергии он быстро утомляется, снижается его физическая и умственная работоспособность, возникают проблемы с концентрацией внимания. Всё это ухудшает качество жизни и сказывается на здоровье больного. В частности женщины с диагностированным синдромом беспокойных ног имеют повышенный риск развития клинической депрессии [9] . Как правило, после исчезновения признаков синдрома депрессия регрессирует [14] .
Диагностика синдрома беспокойных ног
Диагностика синдрома, как правило, не вызывает затруднений. Она проводится на основании жалоб пациента. При первичном осмотре какие-либо нарушения обычно не выявляются.
При постановке диагноза врачи ориентируются на диагностические критерии , разработанные Международной группой по исследованию синдрома беспокойных ног (IRLSSG) [10] . Согласно этим критериям, обновлённым в 2012 году, у пациента с данным синдромом должны присутствовать все пять признаков заболевания:
- Вынужденное движение ногами, как правило, сопровождается или вызывается дискомфортом и неприятными ощущениями в ногах.
- Неприятные ощущения в ногах и связанное с ними желание двигать конечностями возникают или усиливаются в период отдыха или неактивности в положении лежа или сидя.
- Потребность двигать ногами и неприятные ощущения полностью или частично устраняются движениями, такими как ходьба или потягивание (по меньшей мере, на время движения).
- Неприятные ощущения в ногах и п озывы к движению появляются или ухудшаются в вечернее или ночное время, но не в течение всего дня.
- Перечисленные выше симптомы не являются проявлением другого медицинского или поведенческого состояния.
Учитывая последний критерий, в ходе диагностического поиска важно отличить синдром беспокойных ног от других патологий:
- периферической полинейропатии;
- сосудистых заболеваний ( варикозной болезни вен, атеросклероза артерий нижних конечностей, эндартериита, тромбоза глубоких вен );
- отёков нижних конечностей;
- миалгии (мышечной боли);
- артрита и других заболеваний суставов;
- тревожного расстройства;
- позиционного дискомфорта;
- заболеваний щитовидной железы;
- крампи — внезапных болезненных непроизвольных сокращений мышц ног продолжительностью от нескольких секунд до нескольких минут;
- акатизии — патологической "неусидчивости" из-за дискомфортных ощущений, не связанных с положением тела или временем суток (часто является результатом приёма нейролептиков).
Для постановки диагноза также необходимо исследовать запасы железа в организме, оценить функцию почек, щитовидной железы, углеводный обмен. Для этих целей выполняется общий анализ крови. Также можно определить уровни ферритина, трансферрина, общей железосвязывающей способности сыворотки, фолиевой кислоты, витамина В 12 , глюкозы, гликированного гемоглобина, креатинина, мочевины, мочевой кислоты, альбумина, тиреотропного гормона и свободного тироксина [3] .
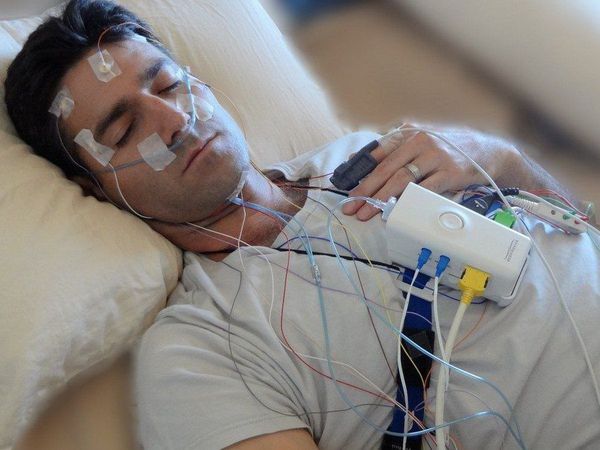
В некоторых случаях врач может назначить полисомнографию — исследование сна с использованием специализированных датчиков и программ. С его помощью получают расширенную картину показателей сна пациента, данные о его двигательной активности, в том числе и о количестве периодических движений конечностей.
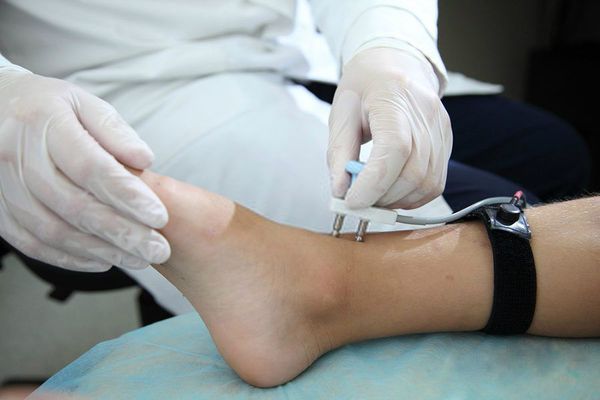
В случае подозрения на первичное поражение мышц или периферических нервов требуется проведение электромиографии (ЭМГ) и электронейромиографии (ЭНМГ).
IRLSSG также разработала специальный опросник, облегчающий лечащим врачам постановку клинического диагноза. Он состоит из десяти вопросов, при ответе на которые пациент должен выбрать один из предложенных вариантов.
Сумма баллов, полученных во время анкетирования, не только указывает на наличие или отсутствие синдрома беспокойных ног, но и определяет его степень тяжести:
- 0 баллов — синдром отсутствует;
- 1-10 баллов — синдром в лёгкой степени;
- 11-20 баллов — синдром в умеренной степени;
- 21-30 баллов — синдром в тяжёлой степени;
- 31-40 баллов — синдром в очень тяжёлой степени.
Лечение синдрома беспокойных ног
При выборе метода лечения пациентов с синдромом беспокойных ног нужно учитывать его причину возникновения (первичный или вторичный характер).
Проявления вторичного синдрома могут быть устранены только после излечения основного заболевания, которое привело к развитию расстройства, или восполнения выявленного дефицита. Например, при анемии должны использоваться препараты железа.
При лечении лёгких форм первичного синдрома может проводиться немедикаментозная терапия. Она включает умеренную физическую активность (с упором на ноги и расслабление), вечерние прогулки, массаж, растирание, грелки, тёплую ванну для ног. Пациентам рекомендуется избегать веществ, провоцирующих появление симптомов: никотин, кофеин и другие диуретики, а также алкоголь.

Медикаментозное лечение синдрома показано при тяжёлом течении расстройства, нарушении сна и неэффективности других методов лечения. Оно предполагает приём неэрготаминовых агонистов дофаминовых рецепторов. Они восполняют нехватку дофамина в центральной нервной системе.
Эффективными средствами при всех формах синдрома являются прамипексол и леводопа/бенсеразид . Они используются в качестве препаратов первой линии [8] . Лечение начинают с минимальных доз. С течением времени малые дозы прамипексола становятся недостаточно эффективными для купирования симптомов. В таких случаях возможно увеличение дозировок до достижения эффекта или временная смена лекарственного средства.
Если применение препаратов первой линии невозможно, рассматривают назначение препаратов второй линии: клоназепама , габапентина или прегабалина . В тяжёлых случаях возможно использование опиоидных анальгетиков и антиконвульсантов [14] .
Терапия проводится длительно (несколько лет). Иногда лечение требуется только во время ухудшения клинической картины. В некоторых случаях для поддержания периода ремиссии препараты применяются пожизненно [14] .
При лечении синдрома беспокойных ног во время беременности рекомендуется придерживаться методов немедикаментозной терапии, также возможен приём фолиевой кислоты и препаратов железа (при его дефиците). Медикаментозное лечение возможно только при тяжёлом течении болезни. В таких случаях назначают клоназепам или леводопу [14] .
Прогноз. Профилактика
Синдром беспокойных ног — это длительно текущее хроническое заболевание, однако с правильно подобранным лечением оно поддаётся контролю. Прогноз для жизни благоприятный. При этом неприятные ощущения в ногах могут рецидивировать, что требует повторных длительных курсов лечения.
С возрастом проявления синдрома могут постепенно ухудшаться, особенно при наличии сопутствующих заболеваний. Поэтому при данной патологии важна ранняя диагностика и лечение [15] .
Если симптомы расстройства слабы, не вызывают значительного дневного дискомфорта или не влияют на способность человека засыпать, то это состояние не нуждается в лечении.
Меры профилактики первичного синдрома не разработаны в силу его генетической природы. Профилактика вторичного синдрома заключается в лечении заболеваний, которые могут привести к его развитию.
Дефицит железа и витаминов группы В может возникать при нарушении всасывания этих веществ в кишечнике, после операций на желудке, при соблюдении строгих диет. В таких ситуациях будет полезен профилактический приём витаминов и препаратов железа.
Читайте также:

