Ноги чешется и болячки как шрамы что это
Обновлено: 02.05.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Трофическая язва: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Трофическая язва – это дефект покровных (кожи или слизистых оболочек) и мягких тканей, который не заживает на протяжении более 6 недель и возникает на фоне микроциркуляторных нарушений вследствие внешних или внутренних причин. Патология не является самостоятельной болезнью, а развивается вследствие различных заболеваний при нарушении кровотока, оттока лимфы и ухудшении питания (трофики) тканей. Трофическая язва характеризуется неспособностью тканей к самозаживлению.
Механизм формирования язвы кроется в длительной ишемии тканей, скоплении продуктов распада клеток, медиаторов воспаления и иммунных клеток. Под действием этих факторов развивается локальный некроз и отслоение поверхностных тканей с образованием открытого дефекта.
Трофические язвы могут появиться на любом участке тела, но чаще всего они локализуются на нижних конечностях (стопах, лодыжках, голенях).
Предшествуют развитию язв сильная боль, отек, зуд и жжение кожи. На начальном этапе образуются глянцевые пятна темных оттенков, которые со временем превращаются в эрозии. На второй стадии процесс затрагивает не только эпителий, но и подкожные слои, кожа по краям раны становится неоднородной, приобретает синий оттенок, рана мокнет и болит. На последней стадии в патологический процесс вовлекаются клетчатка, мягкие ткани (мышцы), иногда твердые (сухожилия и даже кости), при прикосновении начинается кровоточивость. Внешне трофическая язва выглядит как мокнущая рана.
Открытая трофическая язва – это всегда потенциальный источник инфекции, многократно повышающий риск развития рожистого воспаления, флегмоны, лимфаденита, сепсиса, газовой гангрены. Проникновение патогенных микроорганизмов в суставы и костную ткань (остеомиелит) может привести даже к ампутации конечности.
Трофическая язва, представляя собой хронический воспалительный процесс, имеет риск злокачественного перерождения (малигнизации).
Разновидности трофических язв
Трофические язвы не возникают сами по себе, а являются следствием уже имеющейся патологии. В зависимости от этиологического фактора они могут быть следующих видов:
- венозная – вызвана варикозной болезнью или хронической венозной недостаточностью;
- артериальная – спровоцирована патологией артерий, чаще облитерирующим атеросклерозом;
- диабетическая – вызваны комплексным поражением мягких тканей при сахарном диабете;
- гипертоническая – развивается при тяжелом течении артериальной гипертонии;
- инфекционная – наблюдается при сифилисе, туберкулезе;
- пиогенная – возникает у пациентов с иммунодефицитом;
- нейротрофическая – обусловлена нарушениями в работе нервной системы, чаще травмой позвоночника и инсультом.
При поражении только кожи говорят о поверхностной трофической язве. Если в процесс вовлекается подкожная жировая клетчатка, язва считается глубокой. При поражении мышц и костей дефект классифицируют как очень глубокий.
Малыми язвами называют дефекты площадью до 5 см², средними – до 20 см², большими – до 50 см², гигантскими – больше 50 см².
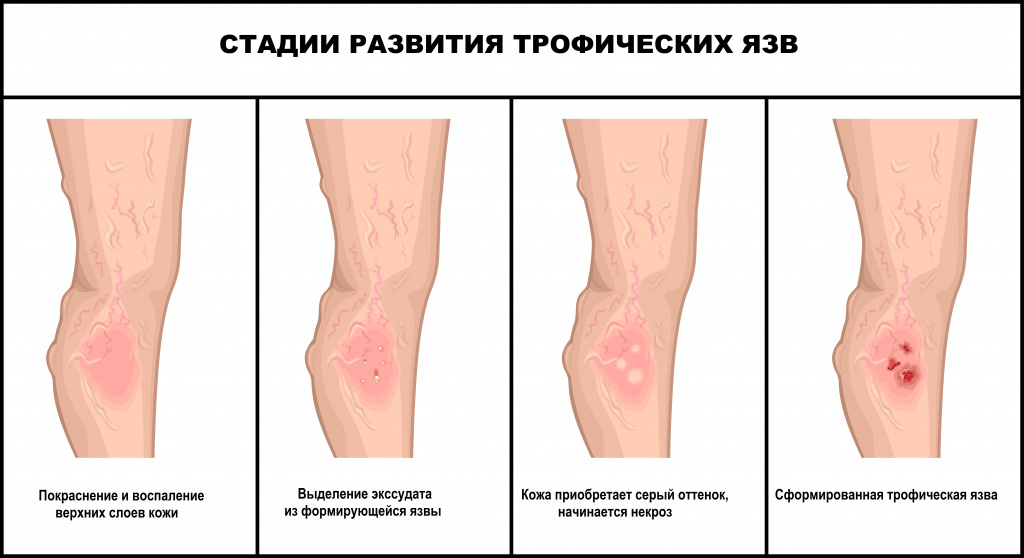
Возможные причины возникновения трофических язв
Причины образования трофической язвы могут быть разными, но они так или иначе связаны с нарушением кровообращения или обмена веществ. Спровоцировать процесс способны следующие заболевания:
- Венозная недостаточность, васкулит, варикоз и посттромбофлебитическая болезнь. Трофические изменения обусловлены нарушением оттока венозной крови. Более чем в 70% случаев язвы формируются из-за хронических патологий вен.
- Анатомические и воспалительные заболевания лимфатических сосудов – острый или хронический лимфостаз.
- Артериальная гипертензия, злокачественное течение гипертонической болезни (синдром Марторелля), облитерирующий атеросклероз, облитерирующий эндартериит и неспецифический аорто-артериит. Наблюдается хроническая ишемия и тяжелая гипоксия тканей, в результате изменения давления в артериях или нарушения их проходимости.
- Диабетическая микроангиопатия и полинейропатия. Сопровождается микроциркуляторными нарушениями в периферических областях, изменением кислотно-основного состояния тканей, повреждением нервов. Роль нейропатических нарушений признается ведущей, поскольку не только снижает потенциал тканей к регенерации, но и приводит к травматизации стопы (синдром диабетической стопы).
- Травмы. Язва может возникнуть в результате повреждения спинальных структур или периферических нервных волокон, а также после обморожений, глубоких ожогов. Они возникают в денервированных зонах и отличаются безболезненным течением и крайне плохой регенерацией. Появление трофических язв нижних конечностей у больных, перенесших травму, обычно связано с повреждением седалищного или большеберцового нерва.
- В результате инфицирования ссадин, микротравм, как последствие фолликулитов, фурункулеза, пиодермий. Более чем в 90% случаев это больные с вторичным иммунодефицитом.
- Язвы при системных заболеваниях соединительной ткани, как правило, возникают в виде местных проявлений при коллагенозах – системной красной волчанке, геморрагическом васкулите (некротическая форма). Их выраженность коррелирует с активностью аутоиммунного процесса.
- Специфические и инфекционные факторы – болезнь Базена, лепра (проказа), язва Бурули, тропическая язва, лейшманиоз, риккетсиоз, онхоцеркоз (вид гельминтоза), интоксикации и др.
Лечение осуществляет врач-флеболог или хирург. Перед началом лечения больному следует проконсультироваться с дерматологом, эндокринологом, кардиологом и терапевтом. При наличии в анамнезе травмы позвоночника пациента осматривает нейрохирург.
Диагностика и обследования при трофической язве
Для диагностики трофической язвы врачу достаточно провести обычный визуальный осмотр. Намного важнее выявить причину ее развития.
Лабораторные исследования
-
Клинический анализ крови.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Зуд в ногах — болезненно-щекочущее раздражение кожи нижних конечностей, выражается в потребности почесать или растереть некоторый участок на ноге. Возникает по разным причинам, чаще вызывается раздражением нервных окончаний под действием химических веществ, бактерий, паразитов или может быть симптомом болезней кожи, реже самостоятельной патологией. Диагностику, лечение и профилактику причин зуда в ногах проводит врач-дерматолог.
Причины зуда в ногах
Необходимо отличать физиологический кожный зуд от патологического. В первом случае это следствие ползания и укусов насекомых, попадания на кожу раздражающих веществ, контакта с некоторыми растениями, раздражения после бритья или трения, повреждения кожи колючками, нерегулярного проведения гигиенических процедур, пищевой аллергии, приема некоторых лекарственных препаратов.
Жалобы, что чешутся ноги, сопровождают заболевания кожи, общие патологии, особые состояния организма. Наиболее распространенными причинами зуда в ногах считаются:
- кожные и грибковые болезни. Проявления высыпаний, зуда характерно при мокнущем лишае, контактном дерматите, себореи, экземе, псориазе;
- системные процессы. Неприятное ощущения жжения, раздражения кожи нижних конечностей вызывают злокачественные опухоли, заболевания печени, почечная недостаточность, сахарный диабет, эндокринологические нарушения;
- неврологические и психические расстройства. Кроме зуда в ногах человека беспокоят ощущения покалывания, онемения нижних конечностей, иллюзия ползания мурашек;
- дерматиты. Сюда относят различные заболевания кожи воспалительного характера: атопический, контактный, аллергический, медикаментозный;
- снижение иммунитета.
К появлению кожного зуда в ногах предрасполагает повышенная сухость кожи, ношение синтетических вещей, употребление острой пищи, растяжение соединительнотканных волокон кожи при беременности, ожирении. Симптомы зуда в ногах могут быть следствием травм нижних конечностей, ожогов, обморожений, реакцией на изменение температурного режима. Сильно чешутся ноги в период заживления ран, повреждений кожи.

Уже само слово «зуд» вызывает соответствующую реакцию. Когда симптом появляется регулярно или совсем не проходит, это становится мучительно. Если вы страдаете от него уже более 2 недель, это повод обратиться к врачу. Особенно, если зуд сопровождают другие симптомы.
Самая безобидная причина зуда
К распространенным причинам кожного зуда без высыпаний относится обычная сухость кожи. Ежедневный душ – это правильно, но частый контакт с моющими средствами сушит, особенно у людей, имеющих склонность к этому. Именно сухость выступает самой частой причиной кожного зуда у пожилых людей. На коже при этом наблюдаются очаги шелушения.
В обоих случаях нужно просто начать использовать средства, увлажняющие кожный покров. Пожилым людям нужно обязательно пить достаточно воды. У них притуплено чувство жажды, а недостаток влаги может сказаться на коже. То же касается и других людей, которые потребляют в день мало воды и имеют сопутствующие хронические заболевания.
Самая серьезная причина
Опасная причина кожного зуда – злокачественная опухоль. Это один из первых признаков, который у ряда людей появлялся за целых 5 лет до обнаружения болезни. Чаще такой симптом сопровождает карциному желудка, рак кишечника, молочной железы, простаты, легких, головного мозга или поджелудочной. От зуда страдают 25% людей с лимфомой Ходжкина, которая выступает причиной кожного зуда ночью. Многие, зная связь симптома с такими заболеваниями, вовремя приходят на обследование и «ловят» болезнь на ранней стадии.
В отношении ночного времени нужно сказать, что ночью усиливается любой зуд, не только тот, что сопровождает лимфому. Это объясняется суточными ритмами организма, когда кровеносные сосуды к вечеру и ночи расширяются. В результате температура кожи повышается, а зуд усиливается.
При каких заболеваниях может быть зуд: болезни кожи и других органов
Первую группу причин кожного зуда составляют хронические воспалительные болезни кожи. Здесь идет речь о дерматологическом зуде. Такой симптом вызывают многие неинфекционные заболевания кожи:
- себорейный дерматит; ; ;
- контактный дерматит; ; ;
- аллергия (крапивница).
Аллергическая реакция может возникать на косметические средства, краски или покрытия тканей, соки некоторых растений, продукты питания. Особенность аллергии и болезней кожи, сопровождающихся зудом, заключается в том, что при нем есть высыпания. Если их нет, то скорее всего проблема в другом. Более серьезные причины у генерализованного кожного зуда. Человек ощущает, что у него чешется все тело. Это особенно сильно сказывается на психологическом состоянии. И причины такого кожного зуда без сыпи абсолютно разные:
- заболевания крови;
- эндокринные болезни (сахарный диабет, гипер- и гипопаратиреоз);
- неврологические заболевания (рассеянный склероз, постгерпетическая невралгия, травмы периферических нервов, нарушения мозгового кровообращения);
- синдром Шегрена (системная сухость кожи);
- хроническая почечная недостаточность;
- обструкция желчных путей;
- болезни печени (гепатит, цирроз);
- паразитарные инвазии.
Перечисленные заболевания вызывают системный зуд. Его вызывают продукты обмена веществ, которые циркулируют в крови. Это и есть причины кожного зуда при заболеваниях разных органов и систем. К примеру, при желтухе появление симптома провоцирует повышенный билирубин, а при почечной недостаточности – избыток продуктов азотистого обмена.
Может ли зуд быть из-за психосоматики
Другой причиной кожного зуда выступает психосоматика. Если человек находится в состоянии стресса или депрессии, эмоционального потрясения или переутомления, на нервной почве он может ощущать, что у него чешется тело. Часто работает сила внушения. Даже при прочтении статьи вы можете ощутить на теле зуд.
Как найти причину и ослабить зуд до приема врача
Причин кожного зуда очень много, и они разные: от простой сухости кожи до серьезных заболеваний вроде злокачественных опухолей. Чтобы выяснить природу симптома, необходимо обратиться к врачу. Специалисту важно знать:
- как начинается зуд (постепенно, резко);
- как протекает (непрерывно, с переменами);
- какой имеет характер (колющий, жгучий);
- с чем связан (с работой, появлением новых домашних животных, поездкой, психологической травмой).

- принять холодный душ или приложить на некоторое время холодный компресс (смоченное полотенце);
- нанести какое-либо увлажняющее средство, лучше лосьон с ментолом, оказывающий охлаждающее и успокаивающее действие.
Это поможет немного успокоить зуд до момента, пока вы не посетите врача. Затягивать с обращением не стоит, поскольку зуд – это симптом, сопровождающий разные заболевания. И пока не устранить причину, не уйдет и признак. Чем раньше обнаружить заболевание, тем выше шансы восстановить здоровье без последствий и быстрее избавиться от мучительного симптома.

Экзема на ногах может проявляться по-разному, все зависит от ее вида и причины развития. Это заболевания развивается на фоне наследственной предрасположенности и воздействия комплекса внешних и внутренних факторов. Точно установить все причины заболевания всегда проблематично, но все же это нужно делать, так как устранение причин лежит в основе успешного лечения. Отлично умеют лечить экзему в московской клинике Парамита.
Почему на нижних конечностях развивается экзема
Сейчас уже точно известно, что большую роль в развитии этой болезни играет наследственность, то есть, особенности реагирования организма на те или иные внешние и внутренние факторы. Это определенные отклонения в обмене веществ, работе нервной и эндокринной систем. Все это приводит к тому, что иммунная система дает неадекватно высокую (аллергическую) реакцию на те или иные внешние и внутренние воздействия.
К внешним факторам, провоцирующим развитие экземы на ногах, относятся:
- любые длительно протекающие кожные заболевания; особенно часто причиной является грибок пальцев и стоп ног;
- повышенная потливость стоп и ношение тесной обуви;
- частые поверхностные травмы ног (ссадины, трещины, раны), особенно, коленей (например, у футболистов);
- длительное раздражение кожи ног при контакте с различными веществами (известь, краски у строителей и т.д.);
- постоянное переохлаждение или перегревание ног;
- злоупотребление алкоголем, частое курение – способствует стойкому сужению периферических сосудов и нарушению обменных процессов в коже;
- укусы насекомых.
К внутренним факторам относятся:
- нарушение периферического кровообращения; у женщин это чаще связано с варикозным расширением вен, у мужчин – в облитерирующим эндартериитом;
- хронические заболевания органов пищеварения – гастриты, энтероколиты, панкреатиты, холециститы;
- хронические очаги инфекции в организме – тонзиллиты, синуситы, кариозные зубы и т.д.;
- аллергические заболевания;
- эндокринные заболевания и нарушения гормонального фона.
Экзема любой локализации может распространиться по всему телу, поэтому не стоит затягивать с лечением.
Стадии протекания и первые симптомы экземы на ногах
Типичные проявления острой экземы на ногах или обострения ее хронического течения – это ряд последовательных стадий мокнущей экземы:
- Покраснение кожи в виде небольшого пятна, превращающееся в папулу (возвышение над кожей).
- На поверхности папул образуются пузырьки (везикулы) с прозрачным содержимым.
- Пузырьки лопаются, пораженная поверхность мокнет, так как на месте пузырьков образуются серозные колодцы, через которые на поверхность вытекает воспалительная жидкость.
- Жидкость засыхает, образуя корочки; одновременно появляются новые пузырьки, которые тут же лопаются, мокнут и создают пеструю картину пораженной кожи.
- Постепенно воспаление проходит, корочки отпадают, на их месте образуются обесцвеченные или темные пятна. Со временем они также проходят.
Красные пятна на коже после стресса
Диагностика кожных заболевания
При очередном обострении все стадии повторяются, но чем дольше протекает заболевание, тем менее выраженный характер носят его симптомы. В зависимости от причины развития выделяют три основных вида экземы: истинную, микробную и профессиональную.
Истинная экзема на ногах
Истинная экзема может проявляться в виде описанных выше типичных поэтапных мокнущих высыпаний. Самой частой локализацией высыпаний является кожа в области коленей и голеней. Обострения заболевания связаны со стрессами, переохлаждениями и нарушениями диеты. Часто к такому процессу присоединяется инфекция, что приводит к появлению гноя, желтых корочек, усилению мокнутия, и длительному обострению.
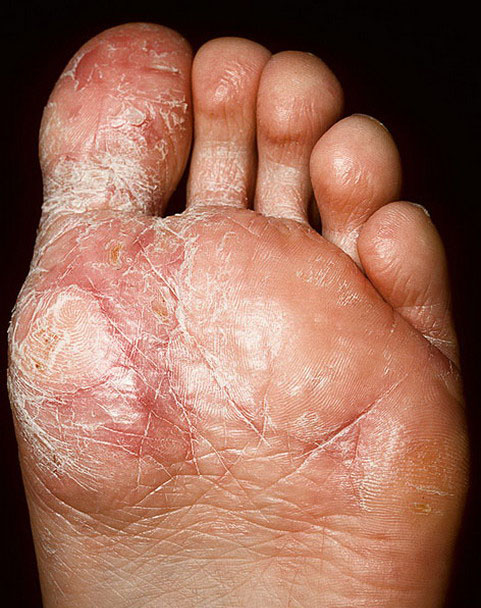
Дисгидротическая и мозолевидная форма
Эта форма заболевания развивается в области подошв стоп. Кожа здесь грубая, поэтому болезнь в этой области проявляется несколько по-другому и носит название дисгидротической. Внешне на подошвах можно увидеть плоские пузыри с прозрачным содержимым диаметром около 5 мм. Покраснение кожи незначительное. Пузыри могут претерпевать следующие изменения:
- сливаться между собой, образуя большие «озера»;
- разрываться с образованием эрозий и язв;
- присыхать с образованием плотных корочек.
Постепенно увеличиваясь, очаг поражения может распространяться на тыл стопы, где течение приобретает типичный поэтапный характер. Хроническое течение дисгидротической формы является причиной повышенного ороговения кожи с образованием на ней грубых кожных наростов – сухая экзема.
Микробная экзема на ногах
Причиной микробной экземы являются различные повреждения кожи и кожные инфекции. Характерна вторичная экзематизация бактериальных и грибковых поражений кожи. Из бактериальных поражений таким превращениям чаще всего подвергаются стрептококковые инфекции, развивающиеся на коже в области ран, ссадин и трофических язв.
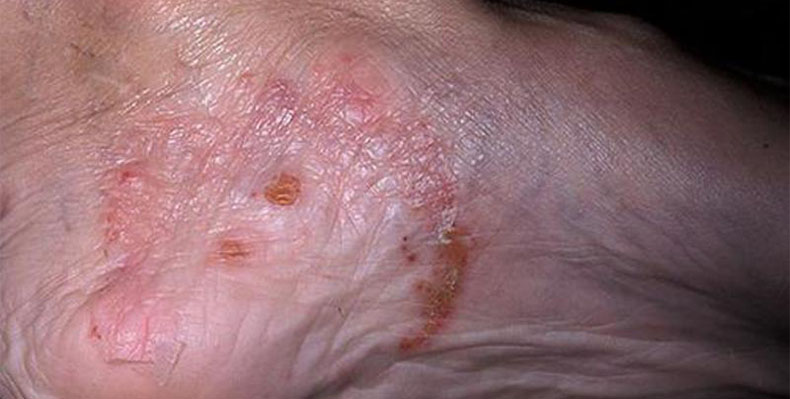
В области стоп причиной экзематизации чаще бывают грибковые инфекции, поэтому некоторые специалисты выделяют отдельно грибковую экзему. Протекает она длительно, иногда после устранения грибковой инфекции переходит в истинный вид. Выделяют несколько форм микробной экземы на ногах.
Паратравматическая
Симптомы экземы появляются вокруг инфицированных ран, ссадин, ожогов. Аллергические кожные реакции усиливают все проявления инфекции, что является причиной длительного заживления раны. Затем на месте раны образуется экзематозный очаг с постоянным рецидивированием.
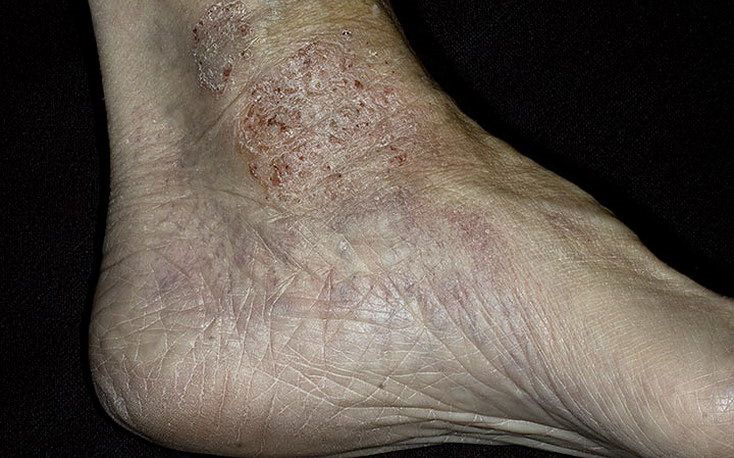
Варикозная экзема на ногах
При варикозе нарушается питание кожных покровов, это является причиной образования трофических язв и их инфицирования. При наследственной предрасположенности к аллергизации на этом фоне развиваются экзематозные высыпания, болезнь имеет тенденцию к длительному рецидивирующему течению.
Основные принципы лечения
Лечение должно быть длительным и комплексным. Так как причины и лечение экземы на ногах взаимосвязаны, в первую очередь стараются выявить и исключить все факторы, способствующие развитию заболевания. Комплексная терапия включает в себя:
- соблюдение диеты, здоровый образ жизни;
- медикаментозную терапию, устраняющую симптомы заболевания;
- немедикаментозные методики лечения, оказывающие общее оздоравливающее воздействие на организм.
Медикаментозная терапия
Когда экзема на ногах обостряется, дерматологи часто начинают лечение с назначения лекарств, устраняющих неприятные симптомы. Но специалисты прекрасно понимают, что это не выход из положения: многие лекарства, подавляющие воспаление и аллергию, снимающие зуд, имеют значительные побочные эффекты. Так, самые эффективные препараты этого ряда – мази и кремы с глюкокортикостероидными гормонами (ГКС) вызывают:
- быстрое привыкание с угасанием лечебного эффекта;
- снижение местного иммунитета и активизацию инфекции;
- склонность к хронизации острого процесса.
Поэтому все средства для наружного (мази, кремы, спреи) и внутреннего (таблетки) применения назначают, как правило, короткими курсами, делая акцент на немедикаментозных методах лечения.
Лечение экземы на ногах без кремов, мазей и таблеток
Немедикаментозным методам лечения экземы на ногах сегодня отдается предпочтение во всем мире, так как эти методики направлены на активизацию собственных защитных сил организма и подавление процессов, лежащих в основе аллергических реакций. К современным западным и традиционным восточным методам лечения относятся:
-
Физиотерапевтические процедуры:
- Грибковое поражение кожи, сопровождающееся бляшками с выраженным зудом.
- Аллергические реакции характеризуются появлением на коже гладких сухих бляшек, пятен розового цвета, волдырей, которые сильно зудят и доставляют выраженный дискомфорт. Могут развиваться как при контакте кожи с аллергеном, так и при попадании его на слизистые (например, при крапивнице, поллинозе, пищевой и контактной аллергии).
- Псориаз – хроническое неинфекционное заболевание кожи, при котором образуются шелушащиеся сухие бляшки на локтях, коленях, волосистой части головы, склонные к слиянию и сопровождающиеся слабовыраженным зудом.
- Сухие бляшки формируются на коже, если она длительное время подвергается стрессовым воздействиям с потерей своих защитных функций.
- Заболевания пищеварительного тракта, сопровождающиеся синдромом мальабсорбции (нарушением всасывания витаминов и микроэлементов в тонкой кишке), хронические заболевания печени и других органов, при которых в дерме накапливаются вещества, в норме в ней не присутствующие, также ведут к появлению сухих бляшек.
- Солнечная кератома – предраковое состояние, для которого характерно наличие на коже множества светло-сероватых бляшек.
- Лекарственная токсидермия – аллергическая реакция, сопровождающаяся появлением на коже элементов в виде бляшек. В тяжелых случаях может развиться синдром Лайелла или Стивенса–Джонсона - токсического эпидермального некролиза.
- Дерматит Дюринга (герпетиформный) – хроническое заболевание кожи без установленной этиологии, для которого характерно рецидивирующее появление на коже сыпи различной морфологии, сопровождающейся сильным кожным зудом и жжением.
- Грибовидный микоз – первичная Т-клеточная лимфома кожи, злокачественное лимфоидное поражение, в первую очередь кожи. На коже появляются чешущиеся красные бляшки, напоминающие экзему. На начальных стадиях хорошо поддаются лечению гормональными мазями, однако само заболевание требует более сложной терапии.
- У детей появление красных пятен и бляшек на коже чаще всего связано с аллергической реакцией на пищевые продукты.
- Невус Беккера – аномалия развития дермы, когда на коже появляются темные бляшки с неровной поверхностью, на которых со временем могут начать расти волосы.
- Пигментный невус – «родимое пятно», может возвышаться над кожей, имеет коричневую или темную окраску.
- Меланома – самая злокачественная опухоль кожи, характеризующаяся стремительным метастазированием. Развивается преимущественно из невусов и родинок. При изменении характера поверхности, границ родинки, увеличении ее размеров, появлении кровоточивости необходимо незамедлительно обратиться к дерматологу или онкологу для исключения развития меланомы.
- Базальноклеточный рак кожи чаще локализуется на голове, лице, шее, не метастазирует, характеризуется медленным ростом.
- Сенильная кератома встречается у людей пожилого возраста, развивается, вероятнее всего, из-за недостатка витаминов, обилия потребляемых животных жиров, чувствительности кожи к ультрафиолету вследствие нарушения ее защитных функций. Типичная локализация – лицо, шея, открытые участки тела.
- Себорейная кератома – желтоватая бляшка на коже, которая со временем трансформируется в темно-коричневый нарост, который склонен шелушиться, сильно зудеть, покрываться трещинами, кровоточить и может служить входными воротами для инфекции.
-
– восстанавливает нормальное кровообращение в коже, устраняет воспаление; – восстанавливает нормальное соотношение между сном и бодрствованием, устраняет последствия стрессов.
-
– воздействие иглами на особые точки на теле (акупунктурные точки – АТ), рефлекторно связанные с отдельными органами и тканями; – прижигание АТ полынными сигаретами; активизация обменных процессов происходит за счет глубокого прогревания точек; – китайский массаж АТ, при помощи которого можно, как активизировать, так и подавить какой-то процесс в организме.
Как лечат экзему ног в клинике Парамита
Московская клиника Парамита специализируется на лечении хронических кожных заболеваний. Врачи-дерматологи клиники применяют комплекс индивидуально подобранных европейских и восточных методик. Соответствующее обучение они прошли в лучших мировых центрах и с успехом применяют свои знания и навыки на практике. Проведенные курсы лечения позволяют быстро устранить острые проявления заболевания и предупредить появление рецидивов без каких-либо побочных эффектов. Пациенты клиники, страдающие экземой, регулярно проводят противорецидивные курсы терапии, позволяющие полностью устранить все проявления болезни.
Экзема на ногах – это не приговор. При правильном образе жизни и регулярном противорецидивном лечении можно забыть о ее существовании. Чем лечить экзему на ногах в том или ином случае, решает только врач.
«Вы задумались о собственном здоровье и обратились к нам – этим шагом Вы доверили нам свою жизнь. Мы высоко ценим Ваш выбор, и от имени коллектива клиники «Парамита» я хочу Вас заверить, что мы сделаем всё возможное, чтобы его оправдать.»
Диета и здоровый образ жизни
Из пищевого рациона больных людей должны быть исключены продукты, вызывающие аллергические реакции. Это молоко, яйца, мясо птицы, цитрусовые, острые, жареные, консервированные продукты. Ограничить также нужно сладости и сдобу.
Большое значение имеет подвижный образ жизни, посильные занятия спортом. Есть подтвержденные данные, что это улучшает обменные процессы и оздоравливает иммунитет, подавляя чрезмерно сильные реакции на различные воздействия.
Что делать при обострении?
При появлении первых признаков рецидива болезни лучше сразу же обращаться к врачу. Самостоятельно лечить это заболевание проблематично: можно сильно навредить, вызвав затяжной аллергический воспалительный процесс. Особенно опасно использовать самостоятельно при обострении народные средства, так как их подбор должен точно соответствовать симптоматике болезни, а это может сделать только врач.
Профилактика экземы ног
Для профилактики у лиц с отягощенной наследственностью (болеют близкие родственники) стоит соблюдать ряд правил. Этих же правил следует придерживаться для предупреждения рецидивов уже имеющегося заболевания:
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Бляшки на коже: причины появления, при каких заболеваниях возникают, диагностика и способы лечения.
Определение
Бляшка – это патологический элемент с четкими краями, который возвышается над поверхностью кожи или сливается с ней, размером более 5 мм.
В дерматологии выделяют множество разновидностей бляшек - около 70 болезней протекают с образованием этих элементов, что делает бляшку одним из самых часто встречающихся высыпаний.
Разновидности бляшек
По форме бляшки бывают круглыми, овальными и неправильной формы. Со временем форма, поверхность и внешний вид этого элемента могут изменяться.
По причине возникновения бляшки могут быть как проявлением заболеваний кожи, так и симптомом болезней внутренних органов и систем (аутоиммунные реакции, болезни печени, онкологические процессы, аллергические реакции).
Бляшки бывают сухими, гладкими, красными, коричневыми, серо-белыми и пр.
Возможные причины появления бляшек
Сухие бляшки на коже у взрослых могут быть проявлением следующих заболеваний:
При образовании на коже бляшек необходимо обратиться к дерматологу для установления причин появления данного элемента сыпи.
Диагностика и обследования при появлении бляшек
Для диагностики грибкового поражения кожи используется соскоб с пораженного участка для последующего микроскопического изучения.
Развитие аллергической реакции требует обращения за медицинской помощью для выявления аллергена, назначения антигистаминных, иногда – гормональных препаратов. В клинических случаях аллергии наряду с кожными пробами проводят анализы с использованием различных наборов распространенных аллергенов и триггеров: панель на респираторные аллергены, на пищевые аллергены и на их сочетание.
Синонимы: Комплексная панель тестов на респираторные аллергены; Respiratory allergens panel, Allergen respiratory profile, Allergy testing. Краткое описание исследования «Панель респираторные аллергены» Панель респираторные аллергены домашняя пыль (кле.
Читайте также:

