Невус сальных желез у ребенка что делать
Обновлено: 24.04.2024
Невус сальных желез у новорожденного
Невус сальных желез Ядассона представляет собой линейную, серповидную или круглую, лишенную волос бляшку, расположенную на волосистой части головы. Рельеф ее поверхности напоминает крупную морскую гальку. Хотя невусы обычно расположены на голове и шее, иногда их можно наблюдать на туловище и конечностях.
В редких случаях очаги занимают большую часть поверхности тела и сочетаются с множественными нейроэктодермальными и мезодермальными дефектами (синдром невуса сальных желез). Для гистологической картины характерны многочисленные сальные железы, эктопические апокринные железы и не полностью дифференцированные волосяные структуры.
В прошлом считалось, что самыми распространенными неоплазиями, возникающими в пределах невусов сальных желез, являются базальноклеточные карциномы (частота у взрослых - 10-20%). Однако современные данные свидетельствуют, что большинство базалоидных неоплазий фактически являются доброкачественными трихобластомами, а доля базальноклеточных карцином составляет менее 1%.
Сообщается о ряде доброкачественных очагов других типов, преимущественно у взрослых. Доброкачественная гипертрофия сального и апокринного компонентов в сочетании с развитием бородавчатых узлов может возникать транзиторно при рождении, но часто прогрессирует в пубертатный период. Избирательное иссечение таких проблемных областей у большинства пациентов можно отложить до пубертатного периода.
Невусы сальных желез:
а - невус сальных желез Ядассона. Желтая безволосая бляшка с рельефом, схожим с крупной морской галькой, присутствует с рождения
б - сосочковая сирингоцист-аденома развилась в этом невусе сальных желез на волосистой части головы у подростка. Локальное иссечение дало отличный косметический результат. Невус сальных желез у взрослого
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Невус сальных желез – это доброкачественная опухоль, представленная гиперплазированными сальными железами и деформированными волосяными фолликулами, которая развивается в результате локального нарушения эмбрионального развития тканей. Локализуется на волосистой части головы и лице. Внешне имеет вид лишенной волос бляшки желто-розового цвета овальной или неправильной формы с бородавчатой поверхностью. Диагноз устанавливается на основании внешнего осмотра и дерматоскопии, гистологического исследования. Удаляется новообразование хирургическим путем. В отношении небольших по размеру опухолей допускается использование лазера.
МКБ-10

Общие сведения
Заболевание имеет ряд синонимичных названий: прогрессирующая аденома сальных желез, сальный невус, себорейный невус Ядассона. Впервые в 1895 году патологию описал ведущий дерматовенеролог Европы Йозеф Ядассон. В 60% случаев нарушение развития сальных желез диагностируется сразу после рождения. В общей популяции данный порок выявляется у 0,3% новорожденных. В 30% случаев кожное образование развивается в раннем детском возрасте. Еще 10% случаев приходятся на средний и старший школьный возраст. Данное кожное образование одинаково часто встречается у пациентов обоих полов. В 6-30% случаев на фоне себорейного невуса развиваются доброкачественные и злокачественные опухоли.

Причины
Эмбриональное развитие тканей при прогрессирующей аденоме сальных желез нарушается вследствие генетических дефектов в клетках эктодермы. В настоящее время описано несколько видов мутаций, которые могут возникать спонтанно в процессе внутриутробного развития или передаваться плоду от одного из родителей. К числу основных причин формирования невуса сальных желез относятся:
- Мутация эктодермальных зародышевых клеток. Формирование участка дефектных сальных желез и других придатков кожи является следствием генетических нарушений в отдельных стволовых клетках. Известно, что мутации ДНК в эктодермальных клетках плода могут провоцироваться вирусом папилломы человека, полученным от матери.
- Наследование генетического дефекта. Описаны семейные случаи невуса сальных желез, которые ассоциируются с потерей гетерозиготности в области гена РТСН. Способ передачи генетического дефекта, предположительно, парадоминантный, то есть пациенты с кожной патологией есть в каждом поколении.
Патогенез
Невус сальных желез относится к числу сложных органоидных гамартом – доброкачественных опухолей, которые представляют собой тканевые аномалии, формирующиеся в процессе эмбрионального развития. Изменения в тканях дермы, обуславливающие возникновение невуса, затрагивают сальные железы, эпителий, волосяные фолликулы, потовые железы. Пролиферация клеток всех структурных элементов кожи приводит к формированию опухоли характерного вида.
В основе развития себорейного невуса лежит нарушение дифференцировки плюрипотентных клеток в сторону зрелых апокриновых и сальных структур вследствие имеющихся генетических дефектов. Степень нарушения дифференцировки тканей может меняться в течение жизни больного. С этой особенностью связано формирование рака на месте изначально доброкачественного образования. Повышение пролиферативной активности первичных эпителиальных зародышевых клеток, упрощение их строения, прогрессивная утрата специализированных функций приводит к развитию невус-ассоциированных базалиом и других форм рака кожи.
Классификация
Большинство сальных невусов возникает спорадически, но описаны и семейные случаи. Патология придатков кожи может быть самостоятельным заболеванием или же сочетается с другими врожденными аномалиями развития. В зависимости от вовлеченных в патологический процесс тканей и особенностей клинической картины выделяют три формы заболевания:
- Единичные образования. В подавляющем числе случаев у пациента выявляется единичный патологический очаг, расположенный на голове. При этом других нарушений со стороны нервной системы, внутренних органов не наблюдается.
- Множественные невусы. Описаны случаи множественных распространенных патологических очагов, которые располагаются по всему телу. При этом невусы имеют преимущественно линейную форму.
- Сальный невус с нейрокутанным синдромом. Аномалии развития могут затронуть не только кожу, но также нервную и костную ткань, вызвать патологию глаз. У пациентов этой группы помимо характерных опухолей наблюдается эпилепсия и задержка умственного развития.
Симтомы
Невус сальных желез представляет собой плоскую бляшку округлой или вытянутой формы мягко-эластичной консистенции. Диаметр образования составляет от 1 до 9 см. Поверхность бляшки блестящая, реже с кератотическими наслоениями, густо покрыта сосочками, полушаровидными и бородавчатыми папулами розового или желтовато-коричневого цвета. Волосы на поверхности бляшки отсутствуют.
Излюбленная локализация невуса Ядассона ‒ лицо и волосистая часть головы, околоушная область и шея. В клинической дерматологии описаны случаи сальных невусов других локализаций, однако частота встречаемости атипично расположенных новообразований крайне низка. В большинстве случаев кожная патология является врожденной, реже развивается в детском возрасте. С годами поверхность бляшки претерпевает значительные изменения.
У детей раннего возраста область невуса гладкая, бледно-розовая, слегка возвышается над окружающими неизмененными тканями, может быть едва различима или покрыта мелкими сосочками. В подростковом периоде кожа в области поражения утолщается, поверхность бляшки покрывается бородавчатыми папулами, которые плотно прилегают друг к другу. На этой стадии происходит дозревание апокриновых желез, заметное развитие сальных желез, бородавчатая гиперплазия эпителия.
У каждого пятого взрослого пациента на месте бляшки формируется доброкачественная или злокачественная опухоль, которая меняет клиническую картину основного заболевания. В процессе созревания невус не доставляет своему обладателю дискомфорта: не болит, не кровоточит, не увеличивается в размерах и не чешется.
Осложнения
Наиболее частым видом доброкачественных неоплазий, развивающихся на фоне невуса Ядассона, является трихобластома. Она составляет 5% от всех невус-ассоциированных опухолей. На втором месте - сирингоцистаденома. Частота встречаемости базалиомы составляет порядка 1%. Также в области сального невуса выявляются пролиферирующая трихолеммальная киста, узловатая гидраденома, плоскоклеточный рак кожи.
Особенностью невус-ассоциированных неоплазий является появление их у пациентов молодого и среднего возраста, медленный рост и небольшие размеры опухолевых узлов. Рак кожи, развившийся на фоне сального невуса, отличается низкой степенью агрессии, метастазирует намного реже, чем обычно. У детей злокачественные опухоли не образуются. Вероятность развития рака повышается с возрастом.
Диагностика
Поставить диагноз невуса Ядассона не составляет труда. Однако даже длительно существующее образование не беспокоит пациентов, а патологический очаг удается скрывать под волосами. В этом причина того, что за консультацией дерматолога больные нередко обращаются уже при малигнизации имеющихся у них образований. Диагностика невуса сальных желез предполагает проведение:
- Общего осмотра. Во время дерматологического осмотра с дерматоскопией выявляются характерные кожные изменения: акантоз, недоразвитие волосяных фолликулов, папилломатозные выросты эпидермиса. По внешнему виду патологического очага можно предположить вид невус-ассоциированой доброкачественной или злокачественной опухоли.
- Гистологического исследования. Ведущим патогистологическим признаком врожденной патологии кожных покровов у детей является наличие недифференцированных волосяных структур, в более поздних периодах – присутствие в биоптатах гипертрофированных сальных желез без выводных протоков, папилломатозная гиперплазия эпидермиса.
Дифференциальная диагностика невуса Ядассона проводится с сирингоцистаденозным сосочковым невусом, ювенильной ксантогранулемой. От аплазии кожи себорейный невус у детей отличается более гладкой папирусовидной поверхностью. Солитарная мастоцитома имеет отличное от прогрессирующей аденомы сальных желез гистологическое строение. К обследованию могут привлекаться дерматоонкологи и хирурги.
Лечение невуса сальных желез
Случаев злокачественной трансформации себорейного невуса до начала полового созревания не отмечается. В связи с этим, кожное образование рекомендовано своевременно удалять. Различные методы хирургического лечения отличаются по эффективности устранения опухоли, эстетическим результатам вмешательства. Для лечения невуса и развившихся на его фоне опухолей применяются:
- Хирургическое иссечение образования. Метод позволяет удалять опухоли любого размера. Себорейный невус удаляется под местной анестезией до уровня подкожной жировой клетчатки или сухожильного шлема. Злокачественные новообразования требуют проведения расширенной хирургической операции для предотвращения рецидива опухолей, которые могут расти инвазивно, метастазировать.
- Применение методов физического воздействия. CО2-лазер используется для удаления патологических очагов небольшой площади без признаков озлокачествления. Электрокоагуляция и криодеструкция могут использоваться для удаления некрупных доброкачественных опухолевых очагов на лице и в области шеи, где появление рубцов нежелательно.
Прогноз и профилактика
Способы профилактики появления невусов сальных желез не разработаны, так как их развитие связано с генетическими дефектами клеток. Высокий риск злокачественного перерождения сального невуса является показанием для его удаления. Возраст проведения операции определяется локализацией образования. Второй по значимости причиной для хирургического лечения является характерный внешний вид опухоли, который расценивается как изъян.
На голове образование скрыто волосами, поэтому удаление невуса сальных желез можно отложить до начала подросткового возраста. До этого срока рекомендуется динамическое наблюдение патологического очага у дерматолога. В области лица и шеи риск рубцевания ран на месте удаленных себорейных невусов ниже у детей, что является определяющим фактором в решении вопроса о проведении хирургического вмешательства.
1. К развитию базалиомы на фоне невуса сальных желез Ядассона/ Молочков В.А., Марди Ш.// Альманах клинической медицины. – 2017.
2. Дерматоскопическая диагностика невусов сальных желез Ядассона/ Жучков М. В., Большакова Е. Е., Сонин Д. Б., Родионова С. А. // Вестник дерматологии и венерологии. - 2018. - №3.
3. Актуальность удаления невуса Ядассона у лиц молодого возраста/ Гайдина Т.А., Дворников А.С., Скрипкина П.А., Арутюнян Г.Б.// Вестник Российского государственного медицинского университета. – 2018.
Невус Беккера – это пигментное образование кожи, которое имеет доброкачественное течение и низкий риск перерождения в меланому. Точные причины появления невуса не установлены, среди предрасполагающих факторов называют генетические дефекты, внутриутробные патологии, заболевания соединительной ткани. Патология проявляется полигональной пигментацией на теле, верхних конечностях, которая сопровождается патологическим оволосением. Для диагностики назначают клинический осмотр у дерматолога, цифровую дерматоскопию, гистологическое исследование ткани. Задача лечения – избавиться от косметического дефекта малоинвазивными или хирургическими способами.
МКБ-10


Общие сведения
Болезнь названа в честь американского дерматолога С. Беккера, который описал типичную клиническую картину в 1949 году. В медицинской литературе патология имеет несколько синонимичных наименований: волосяной эпидермальный невус, меланоз Беккера, пигментная волосяная гамартома. Изредка синдром носит двойную фамилию Беккера-Рейтера, чтобы подчеркнуть заслуги немецкого дерматолога, дополнившего сведения о заболевании. В практической дерматологии этот тип невуса встречается у 0,5% мужчин и 0,1% женщин, пик диагностики приходится на детский и юношеский возраст.

Причины
Этиологические факторы заболевания точно не определены. В дерматологии описаны семейные случаи меланоза Беккера, поэтому рассматриваются теории о наследственном происхождении дерматоза или внутриутробной аномалии развития. Часть авторов отмечают схожесть заболевания с эпидермальным невусом Сименса – гамартомой туловища. Возможные предрасполагающие факторы:
- Осложненная беременность. Появлению невуса способствуют нарушения уровня прогестинов и эстрогенов, мочеполовые инфекции у матери, воздействие тератогенных факторов. Риск развития патологии повышается у детей, рожденных от матерей с экстрагенитальными хроническими заболеваниями, длительными интоксикациями.
- Воздействие УФ-лучей. Манифестацию кожной симптоматики связывают с избыточным влиянием ультрафиолета, что бывает при проживании в теплых регионах страны, частых и длительных прогулках, чрезмерном загаре. Корреляция между инсоляцией и невусами лучше всего прослеживается в подростковом периоде.
- Соматические заболевания. Невус Беккера зачастую сочетается со склеродермией, мышечными дисплазиями, красным плоским лишаем. Описаны ассоциации заболевания с кольцевидной гранулемой, лимфангиомой, базалиомой.
Патогенез
Для невуса Беккера типичны множественные изменения в дермальных тканях. Определяется гиперкератоз и акантоз, реже встречаются роговые кисты. Заболевание не относится к типичным пигментным невусам, поскольку в дерме отсутствуют невусные клетки, количество меланоцитов не увеличено. Повышение меланоцитарной активности и уровня меланина в кератиноцитах обуславливают внешние проявления болезни.

Симптомы невуса Беккера
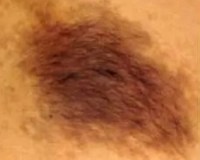
Половина случаев болезни проявляет себя у детей младше 10 лет, еще 25% случаев – в возрастном диапазоне 10-15 лет. Реже невус Беккера манифестирует в юношеском и молодом возрасте. У 80% больных патология проявляется очаговой пятнистой гиперпигментацией, которая сопровождается гиперкератозом. Пятна имеют неправильную форму, расположены четко на одной половине тела (до срединной линии). Излюбленная локализация: верхний плечевой пояс, плечи и предплечья.
Сначала на коже появляются небольшие коричневые пятна. Постепенно они группируются в очаги неправильной формы и достигают 20 см в диаметре. Зачастую высыпания располагаются вдоль линий Лангера. По краям новообразования возникают дополнительные пигментированные островки, которые сливаются с первичным очагом. К окончанию пубертата у 56% пациентов высыпание покрывается волосами, которые достигают нескольких сантиметров в длину.
В центре пигментированного очага кожа становится грубой и сморщенной, однако выросты и другие настораживающие изменения отсутствуют. В большинстве случаев невус Беккера остается без изменений на протяжении всей жизни. На фоне гормональных факторов оволосение может распространяться на непигментированные участки кожи, что вызывает дискомфорт у больных.
Осложнения
Невус Беккера характеризуется доброкачественным течением. Он крайне редко сопровождается кровотечением и изъязвлением, случаи малигнизации не описаны, поэтому болезнь считается меланомонеопасной. Значимую медико-социальную проблему представляет косметический дефект, который вызывает у пациентов психологические проблемы, стеснение при ношении купальников, дискомфорт во время интимной близости.
Особого внимания врачей-дерматологов заслуживает Беккер-невус синдром, который встречается только у женщин. Помимо типичных кожных изменений наблюдается односторонняя гипоплазия молочной железы на стороне поражения. Также характерно укорочение верхней конечности и недоразвитие костно-мышечных структур грудной клетки с той же стороны. Изредка синдром сопровождается spina bifida.
Диагностика
Первичное обследование пациента проводится врачом-дерматологом. Необходимо выяснить, как давно появился невус, как изменялся его внешний вид с течением времени. Решающее значение для постановки диагноза имеет клинический осмотр поверхности кожи: оценка формы, размера и расположения гиперпигментированных участков, наличия волос на коже и других особенностей. Дополнительную информацию дают следующие диагностические методы:
- Цифровая дерматоскопия. При осмотре кожи под многократным увеличением удается рассмотреть наружную поверхность невуса Беккера, исключить признаки малигнизации и других патологических процессов. Создание карты родинок и пигментных пятен позволяет контролировать течение болезни у конкретного пациента.
- Гистологическая диагностика. Исследование образца ткани под микроскопом требуется для верификации диагноза при нетипичном течении заболевания. К патогномоничным признакам относят повышение активности меланоцитов без увеличения их числа, отсутствие специфических для невуса клеток в дерме.
- Консультация генетика. Поскольку невус Беккера изредка сопровождается наследственными синдромами и внутриутробными пороками развития, требуется расширенная диагностика. В генетическом центре проводят полное обследование пациента и его ближайших родственников, по показаниям осуществляют кариотипирование, молекулярно-генетические исследования.
Дифференциальная диагностика
Меланоз Беккера по внешнему виду дифференцируют с гигантским меланоцитарным невусом, который возникает с рождения, имеет более насыщенный окрас и бугристую поверхность. Также по клиническим признакам исключают синдром Олбрайта-Мак-Кьюна-Штернберга, характеризующийся пигментацией цвета кофе с молоком и отсутствием оволосения пораженных участков. При гистологическом анализе проводится дифференциальная диагностика с пигментными невусами.

Лечение невуса Беккера
Малоинвазивные методы
Учитывая доброкачественный характер и безвредность заболевания, медицинская помощь требуется только для устранения косметического недостатка. Лечение проводится по желанию пациента. Способы борьбы с пигментацией подбираются индивидуально с учетом размеров, локализации и внешнего вида новообразования. К самым эффективным методикам относятся следующие:
Пациентам с невусом Беккера рекомендуют избегать длительной инсоляции и загара в опасные полуденные часы. В солнечные дни желательно наносить солнцезащитные кремы на открытые участки тела с пигментацией. Новообразование не стоит подвергать травматизации, постоянному трению одеждой, косметологическим процедурам, за исключением назначенных дерматологом.
Хирургическое лечение
При неэффективности или невозможности проведения малоинвазивных процедур рассматривают возможность оперативного удаления гиперпигментированных участков. К хирургическому вмешательству прибегают редко, поскольку оно оставляет видимые шрамы и требует широкого иссечения кожи по правилам онкологической настороженности. Операции используются при больших размерах невуса Беккера и дают 100% безрецидивное излечение.
Прогноз и профилактика
Невус Беккера отличается благоприятным прогнозом, поскольку он практически никогда не трансформируется в меланому. При этом у части пациентов развиваются психологические проблемы, особенно при большом размере пигментации и ее видимости для окружающих. Поскольку этиологические факторы патологии окончательно не изучены, первичные превентивные меры не разработаны. Пациентам показано регулярное наблюдение у дерматолога для контроля течения невуса.
1. Невусы у детей: органоидные эпидермальные невусы: клиническая картина, диагностика, лечение/ О.Б. Тамразова// Журнал «Педиатрия» им. Г.Н. Сперанского. – 2020. – №4.
2. Невус Беккера в практике дерматолога/ Ш.М. Гайнулин// Клиническая дерматология и венерология. – 2012. – №10.
а) Пример из истории болезни. На прием к врачу пришел 15-летний подросток со своей матерью, обеспокоенной ростом родинки у сына, которая за последний год стала более выпуклой и неровной. Каких-либо жалоб и значительного беспокойства по поводу своей внешности у мальчика нет; во всех остальных отношениях он в целом здоров, неврологические симптомы отсутствуют. Родители ребенка и участковый врач приняли совместное решение отложить удаление родинки. В будущем это образование можно будет удалить при желании подростка.
Эпидермальный невус на лице подростка, наблюдающийся у него с самого рождения
б) Распространенность (эпидемиология):
• Эпидермальные невусы встречаются спорадически (примерно у 1-3% новорожденных и детей) и обычно присутствуют при рождении, хотя могут появиться и в раннем детстве.
• У 10-30% пациентов эпидермальные невусы сопутствуют аномалиям зрительной, нервной и опорно-двигательной систем. В одном из исследований синдром с одним и более таких нарушений отмечался у 7,9% пациентов с эпидсрмальными невусами (1 на 11928 педиатрических пациентов).
• Невус сальных желез (подтип эпидермального невуса) может присутствовать при рождении или возникать в раннем детстве как у мальчиков, так и у девочек в равной степени.
в) Этиология (причины), патогенез (патология):
В отдельных случаях кератинизированный эпидермальный невус возникает одновременно с плоскоклеточной карциномой, базальноклеточной карциномой и кератоакантомой.
Линейный эпидермальный невус на шее, который появился в раннем детстве. Неврологические, скелетно-мышечные или глазные симптомы у пациента отсутствуют Невус сальных желез за ушной раковиной у двухмесячного мальчика. Гладкое, слегка папилломатозное восковидное утолщение кожи, лишенное волосяного покрова, наблюдается у ребенка с рождения Невус сальных желез на волосистой части кожи головы у подростка Невус сальных желез на волосистой части кожи головы у молодой женщины. Пациентка жаловалась на появление новой зоны возвышения кожи и кровоточивости. При исследовании биопсийного материала злокачественной трансформации не выявлено
г) Клиника эпидермального невуса:
• Эпидермальный невус - линейное, округлое или овальное образование с плоской поверхностью и четко очерченными границами, которое выступает над поверхностью кожи.
• Цвет образования варьирует от желтого до темно-коричневого.
• Поверхность невуса однородная, бархатистая или бородавчатая.
Клиника невуса сальных желез:
• Невус сальных желез - овальное или линейное образование размером 0,5-10 см.
• Обычно невус сальных желез - солитарное гладкое восковидное утолщение на волосистой части кожи головы, которое существует при рождении или появляется в детском возрасте.
• Свежие очаги невуса сальных желез имеют розовый, оранжевый, желтый или светло-коричневый цвет, позднее образование становится веррукозным и узловатым.
д) Типичная локализация на теле:
• Эпидермальный невус встречается чаще всего на коже головы и шеи, затем на туловище и проксимальных отделах конечностей. Только у 13% пациентов очаги носят распространенный характер. С возрастом образования могут увеличиваться, выходя за первоначальные границы их локализации.
• Невус сальных желез обычно располагается на волосистой части кожи головы, затем на лбу и в позадиушной области, крайне редко встречается на шее, туловище и других зонах.
е) Анализы при заболевании. Методом окончательной диагностики эпидермальных невусов является биопсия. Однако если клиническая картина однозначна и оперативное вмешательство не планируется, необходимость в биопсии отсутствует. В противном случае достаточное количество материала для гистологического исследования можно получить при тангенциальной биопсии, поскольку патологическое образование расположено в верхних слоях дермы.
Невус сальных желез с доброкачественной опухолью, которая идентифицирована после тангенциальной биопсии как папиллиформная сирингоцистаденома. Пациентке назначено удаление невуса сальных желез Плоский лишай на сгибательной поверхности предплечья с линейным расположением, напоминающим линейный эпидермальный невус Сирингома на нижних веках Линейный лишай, который внезапно появился на руке у мальчика год назад. Травма не предшествовала возникновению высыпаний
ж) Дифференциальная диагностика эпидермального невуса и невуса сальных желез:
• Линейный плоский лишай - разрозненные зудящие папулы фиолетового цвета с линейной ориентацией.
• Сирингома - доброкачественная опухоль кожных придатков, которая развивается из протоков сальных желез. Небольшие мягкие папулы цвета кожи или коричневого цвета передаются как аутосом-но-доминаптпый признак, развиваются в детстве и подростковом возрасте, особенно часто наблюдаются вокруг глаз, но могут располагаться на лице, шее и туловище.
• Полосовидный лишай - внезапно возникающие, разрозненные бессимптомные папулы цвета кожи, либо розового или светло-коричневого цвета, имеющие форму полосы. Поверхность папул может быть гладкой, шелушащейся или плоской. Чаще всего они наблюдаются у детей. Обычно очаги появляются на конечностях, но могут развиваться и на туловище. Линейный лишай иногда напоминает линейный эпидермальный невус, однако этот вид лишая спонтанно регрессирует в течение года.
• Линейный порокератоз характеризуется небольшими кольцевидными гипертрофическими веррукозными бляшками с линейной исчерченостью, которые обычно расположены только на одной конечности. Кольцевидное строение и расположение по ходу дерматома помогают отличить это состояние от эпидермального невуса и невуса сальных желез.
Невус сальных желез Ядассона. Характеристика невуса сальных желез Ядассона.
Невус сальных желез Ядассона (син.: невус сальных желез) — частый органоидный эпидермальный невус, обусловленный пролиферацией и мальформациией в первую очередь сальных желез, а также других компонентов кожи (эпителиальных клеток, волосяных фолликулов, соединительной ткани, апокринных желез). Описан А.Н. Mehregan и Н. Pinkus в 1965 г. Является результатом дифференцировки плюрипотентных клеток в сторону зрелых сальных и апокринных структур; именно плюрипотентной природой этих клеток объясняют развитие на его фоне других опухолей придатков кожи.
Невус сальных желез в 2/3 случаев носит врожденный характер, может возникать в грудном и лишь иногда в более позднем детском возрасте. Он развивается, как правило, спорадически, хотя описаны отдельные семейные случаи. Распределение по полу одинаковое.
Обычно невус сальных желез располагается на волосистой части головы (на границе с шеей, в области виска, лба) или центральной части лица, редко в других местах.
Клинически невус сальных желез Ядассона проявляется бессимптомной, солитарной, плоской, мягкой, эластичной, блестящей бляшкой овальной или линейной формы диаметром от 0.5 до 9 см или мелкими полушаровидными узелками розового, желтого, оранжевого или песочного цвета с желобоватой или несколько папилломатозной поверхностью, лишенной волос. Иногда может иметь кератотическую поверхность. Трехстадийное течение обусловлено возрастной дифференцировкой сальных желез:
1) у младенцев и детей раннего возраста элементы невуса лишены волос, гладкие или с нежной сосочковой поверхностью;
2) в пубертатный период очаги поражения приобретают сходство с тутовой ягодой, т.к. их поверхность покрывается тесно прилегающими друг к другу полушаровидными, нередко бородавчатыми папулами от желтого до темно-коричневого цвета;
3) в зрелом возрасте примерно в 20% случаев в толще невуса развиваются доброкачественные или злокачественные опухоли, в том числе сосочковая цистаденома, гидраденома, апокринная цистаденома, кератоакантома, инфундибулома, базалиома, плоскоклеточный рак, рак апокринных желез.
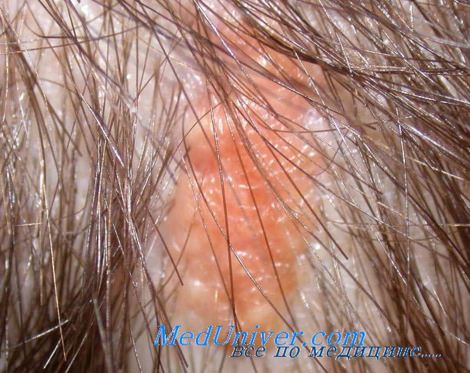
Невус сальных желез Ядассона
В частности, базалиома на фоне невуса сальных желез развивается в 5-20% случаев. При этом она возникает значительно чаще, чем доброкачественные опухоли кожи. Нередко отмечается ассоциация доброкачественных и злокачественных новообразований кожи у одного больного. Важно учитывать, что, несмотря на иногда присущую агрессивность гистологических признаков, большинство раков кожи, развившихся на фоне невуса сальных желез, отличается низкой степенью злокачественности и метастазирует лишь в исключительных случаях .
Возможность развития злокачественных новообразований на фоне невуса сальных желез в раннем возрасте послужила W. Lever основанием для гипотезы о том, что развитие на фоне подобного невуса базалиомы является не злокачественной трансформацией, а результатом снижения дифференцировки первичных эпителиальных зародышевых клеток и последующего повышения их пролиферативной активности. Справедливость такого предположения подтверждается тем, что невусассоции-рованные базалиомы, несмотря на развитие у больных молодого возраста, обычно отличаются небольшими размерами и отсутствием признаков агрессии.
Гистологически типичные невусы сальных желез состоят из долек зрелых сальных желез в верхнем и среднем отделах дермы, отмечается также увеличение количества других эпителиальных структур (расширенных апокринных потовых желез, абортивных волосяных фолликулов). Выделяют три стадии гистологического развития невуса.
1. Ранняя стадия — проявляется гипоплазией сальных желез и волосяных фолликулов.
2. Зрелая стадия — характеризуется акантозом, папилломатозом эпидермиса, обилием гиперплазированных сальных желез, недоразвитием волосяных фолликулов, хорошим развитием апокринных желез.
3. Опухолевая стадия.
Изредка встречающийся распространенный сальный невус может носить системный характер с поражением ЦНС, глаз, костной, сосудистой, мочеполовой и других систем. Очень редкий синдром сальногоневуса Ядассона включает триаду — линейный сальный невус, эпилепсю и умственную отсталость.
Дифференциальный диагноз невуса невуса сальных желез Ядассона проводят с аплазией кожи, отличающейся более гладкой папирусовидной поверхностью; сирингоцистаденоматозным сосочковым невусом, имеющим более розовую, чем желтую, узловатую, а не бархатистую поверхность; ранней ювенильной ксан-тогранулемой (быстро развивающейся куполообразной папулой или узлом) и солитарной мастоцитомой, имеющими характерное гистологическое строение; гипертрофией мозговой ткани или энцефалопатией, при которых также может определяться подкожный узел, но содержимое связано с головным мозгом.
Лечение невуса сальных желез Ядассона. В связи с угрозой злокачественной трансформации принято профилактическое хирургическое удаление невуса не позже наступления раннего подросткового возраста. Электрокаутеризация и криодеструкция могут привести к рецидиву.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Читайте также:

