Некротомия при лечении ожогов
Обновлено: 28.04.2024
В Московском ожоговом центре НИИ скорой помощи им. Н.В. Склифосовского (руководитель – профессор С.В. Смирнов) накоплен значительный опыт лечения обожженных. Ежегодно около тысячи пострадавших госпитализируется, еще двум тысячам оказывается квалифицированная амбулаторная помощь.
Ожоговая травма является самой тяжелой из всех видов травматизма, вызывая множественные и длительные нарушения гомеостаза, приводящие к дисфункции органов и систем. Основными задачами лечения обожженных является сохранение жизни пациентов и восстановление целостности кожного покрова. Начиная со стадии шока и до стадии реконвалесценции, больной нуждается в интенсивном комплексном лечении, включающем инфузионно–трансфузионную терапию, коррекцию катаболических процессов и иммунодепрессии, профилактику инфекционных осложнений и генерализации инфекции. Эти проблемы требуют специального обсуждения, но они тесно связаны с вопросами местного лечения ожоговых ран, являющихся важнейшим источником инфекционных осложнений, прежде всего пневмонии и сепсиса, которые наиболее часто приводят к летальным исходам.
При поверхностных ожогах II степени (эпидермальных), IIIА степени (субдермальных) и IIIБ степени (дермальных) восстановление кожных покровов и хороший функциональный результат в первую очередь зависят от своевременно начатого и патогенетически обоснованного лечения. Лечебные мероприятия включают:
• восстановление микроциркуляции для сохранения тканей паранекротической зоны;
• защиту от инфицирования и подавление роста микрофлоры;
• возможно раннее иссечение некротических тканей;
• стимуляцию процессов регенерации (эпителизации или развития грануляционной ткани);
• при дермальных ожогах оперативное восстановление кожного покрова.
Для лечения ожоговых ран в амбулаторных и стационарных условиях методом выбора является повязочный метод. При этом повязка в известной мере предохраняет ожоговую раневую поверхность от инфицирования, удерживает на ране лекарственные препараты, способна всасывать раневое отделяемое. Выбор лекарственных средств определяется глубиной ожога, стадией течения раневого процесса, характером инфицированности раны.
Каждая лекарственная форма (мази, растворы) имеет свои показания к применению. По воздействию на раневой процесс при ожогах монокомпонентные препараты можно разделить на следующие группы:
• противомикробного действия, содержащие антибиотики, антисептики, сульфаниламиды (мази линкомициновая, тетрациклиновая, синтомициновая, фурацилиновая, диоксидиновая, дермазин и т.д.; растворы хлоргексидина, фурацилина, йодопирона, борной кислоты, калия перманганата, натрия гипохлорита);
• противовоспалительного действия, содержащие гормональные препараты (мази фторокорт, локакортен, преднизолон и др.);
• протеолитического и кератолитического действия (салициловая мазь, профезим, ируксол и др.);
• стимулирующие регенерацию (мази метилурациловая, солкосерил);
• местные обезболивающие средства (тримекаин, лидокаин).
Важнейшим звеном местного лечения является воздействие на микрофлору. Ожоговая рана нуждается в антибактериальной терапии с момента возникновения до полного ее закрытия, поскольку колонизация микроорганизмами с развитием гнойного воспаления приводит к тяжелой интоксикации, препятствует заживлению эпидермальных и субдермальных ожогов, ведет к углублению ожоговых ран, лизису и отторжению аутодермотрансплантатов, служит источником генерализации инфекции.
По данным лаборатории бактериологии, эпидемиологии и антибиотикотерапии НИИ СП им. Н.В. Склифосовского (рук. – д.м.н. Д.Д. Меньшиков), отделяемое ожоговых ран наиболее часто содержит стафилококки (почти в 75% случаев), несколько реже – синегнойную палочку (около 50%) и значительно реже другие микроорганизмы (рис. 1). Формирование в ранах ассоциаций микроорганизмов, обладающих различной чувствительностью или резистентностью к антибактериальным препаратам, значительно затрудняет выбор лекарственных средств для местного лечения ожоговых ран.
Рис. 1. Микроорганизмы, высеваемые из ожоговых ран
При решении вопроса о применении той или иной мази учитывается не только чувствительность микрофлоры к антимикробному препарату, но и характер мазевой основы. Мази на жировой основе (фурацилиновая, Вишневского) не обладают осмотической активностью, не способны дренировать рану, а напротив, создают так называемый «парниковый эффект». Наложение повязок с мазями на жировой основе показано в воспалительно–регенераторной и регенераторной фазах течения раневого процесса, когда нет обильного гнойного отделяемого и необходимо защитить эпителизирующуюся или гранулирующую раневую поверхность. Исключение составляют ожоги кистей, когда «парниковый эффект» необходим для сохранения и защиты от высыхания тканей паранекротической зоны и близко расположенных движущихся структур пальцев и тыла кисти. Этот «парниковый эффект» можно подкрепить наложением на повязку целофанового пакета.
Ошибочным является наложение повязок на жировой основе в дегенеративной, дегенеративно–воспалительной и воспалительной фазах течения при обильном раневом отделяемом. Это приводит к нарушению оттока, вызывает усиление всех признаков интоксикации, ухудшает общее состояние больного.
Мази на эмульсионной основе (линименты синтомицина и стрептоцида, кремы дермазин, фламазин и др.) содержат значительное количество воды и не обладают сорбционной способностью. Их целесообразно применять при ожогах II степени во всех фазах течения раневого процесса, при ожогах IIIА степени – в регенераторной фазе. Суммируя вышеизложенное, приводим алгоритм местного лечения ожогов (табл. 1).
Консервативный повязочный метод лечения при ожогах II– IIIА степени является основным, при этом сроки эпителизации составляют в среднем 14–21 сут. При ожогах IIIБ степени повязочный метод является вспомогательным, обеспечивая подготовку к оперативному лечению – некрэктомии и аутодермопластике. В этих случаях сроки лечения и восстановления кожного покрова зависят от общей площади поражения и площади глубоких ожогов и, как правило, превышают 30 сут.
Основным принципом лечения глубоких ожогов является хирургическое восстановление целостности кожного покрова в зонах глубокого поражения. Наличие глубокого ожога является показанием к хирургическому лечению независимо от сроков получения ожоговой травмы, площади поражения, других клинических и организационных факторов. При «пограничных» ожогах хирургическое лечение используется для создания оптимальных условий для их эпителизации.
2. Профилактика нарушений и восстановление кровоснабжения тканей, прилежащих к зонам глубокого поражения.
4. Восстановление целостности кожного покрова путём хирургического пластического закрытия раневых дефектов.
6. Достижение оптимального функционального и эстетического результата, максимально возможное восстановление качества жизни пострадавшего.
*При протоколировании хирургического вмешательства в обязательном порядке указывается метод, техника выполнения, глубина иссечения, локализация и площадь иссечения и пластики в процентах поверхности тела или в квадратных сантиметрах. Хирургическое операции кодируются согласно «Номенклатуре медицинских услуг».
Хирургическая обработка ожоговой раны - иссечение ожоговых пузырей, отслоенного эпидермиса, поверхностных некротизированных тканей с помощью механической обработки (хирургическим инструментом, щеткой, марлевой салфеткой и др.)*. Цель - очищение и деконтаминация раны. Обязательным условием проведения хирургической обработки является адекватное обезболивание.
*Хирургическая обработка ожоговой раны отличается от туалета ожоговой раны, который предусматривает очищение ожоговой поверхности от загрязнения, инородных тел, отслоенного эпидермиса, экссудата и остатков перевязочных средств, вскрытие и/или удаление ожоговых пузырей с последующей обработкой раны и окружающих кожных покровов растворами детергентов и антисептиков. Туалет ожоговой раны к методам хирургического лечения не относится.
• первичную хирургическую обработку ожоговой раны (ПХО) – первая по счету обработка ожоговой раны. ПХО выполняется в кратчайшие от поступления в стационар сроки, при необходимости – на фоне противошоковой терапии.
• этапную хирургическую обработку ожоговой раны – последующие хирургические обработки ожоговой раны.
Некротомия – рассечение ожогового струпа и глубжележащих тканей (фасцио- и миотомия) до визуально жизнеспособных при глубоких циркулярных ожогах конечностей и шеи, при других глубоких поражениях, когда высок риск сдавления и ишемии формирующимися некротизированными тканями, а также при циркулярных ожогах грудной клетки, ограничивающих ее экскурсию. Цель – декомпрессия, восстановление кровоснабжения тканей, дыхательной экскурсии грудной клетки, диагностика глубины поражения. Некротомия выполняется по экстренным показаниям. Необходим тщательный контроль гемостаза с учётом возможного кровотечения в раннем послеоперационном периоде.
Хирургическая некрэктомия (ХН) - иссечение некротических тканей с использованием хирургических инструментов и оборудования (некротомы, дерматомы, электрохирургические, ультразвуковые, гидрохирургическое аппараты и т.д.). К хирургической некрэктомии также относится дермабразия, при которой удаляются только некротизированный эпидермис и поверхностный слой дермы. Цель – удаление в возможно более ранние сроки нежизнеспособных тканей как подготовка к пластическому закрытию раневого дефекта при глубоких ожогах или создание условий для эпителизации при «пограничных» поражениях.
• первичную хирургическую некрэктомию (ПХН) – выполняемую до развития в ране клинических признаков воспаления;
• этапную хирургическую некрэктомию (ЭХН) – выполняемую в несколько этапов, не на всей площади при обширных зонах глубокого поражения;
• вторичную хирургическую некрэктомию (ВХН) – выполняемую при образовании вторичных некрозов в зонах первичной или отсроченной некрэктомии.
• тангенциальное иссечение, в том числе дермабразия - послойное, «по касательной» удаление некротизированных тканей до визуально жизнеспособных;
• иссечение окаймляющим разрезом – удаление зон глубокого поражения с использованием вертикального разреза на глубину поражения по периметру раны;
• комбинированное иссечение раны – с применением тангенциального иссечения и иссечения окаймляющим разрезом.
*При различной глубине иссечения в разных зонах – указывается вся достигнутая глубина некрэктомии (иссечения) раны.
Хирургическая некрэктомия ожоговой раны, как метод активной хирургической подготовки глубоких ожоговых ран к пластическому закрытию, относится к раннему хирургическому лечению глубоких ожогов. При этом пластическое закрытие раневых дефектов осуществляется сразу, либо в ближайшее время после ранней хирургической подготовки ожоговой раны, но в более короткие сроки, чем при подготовке гранулирующей раны к кожной пластике.
Раннее хирургическое лечение ожоговой травмы является приоритетным, снижает летальность тяжелообожженных, существенно сокращает сроки лечения, позволяет достичь оптимальных функциональных и эстетических результатов лечения и улучшает качество жизни пострадавших от ожогов (уровень доказательств А). Проведение раннего хирургического лечения отвечает современным стандартам лечения и предъявляет высокие требования к организационному, кадровому, материально-техническому и технологическому обеспечению отделения/центра, где проводится лечение пострадавших с ожогами.
Ампутация или дезартикуляция пораженной конечности или ее сегмента - частный вид хирургической некрэктомии, отличающийся техникой ее выполнения.
Хирургическое очищение ожоговой раны – одновременное или этапное инструментальное удаление ожогового струпа, некротических тканей по мере их самостоятельного отторжения или после химического, в том числе ферментативного очищения (некролиза) с последующей подготовкой гранулирующих ран к кожной пластике. Используется при невозможности выполнения первичной (отсроченной) хирургической некрэктомии, связанной с состоянием больного, его отказом от оперативного вмешательства, отсутствием надлежащего организационного, кадрового и материально-технического обеспечения раннего хирургического лечения.
Иссечение грануляций – удаление «незрелых» и патологически изменённых грануляций с использованием хирургических инструментов и оборудования. Цель - подготовка раневой поверхности к пластическому закрытию.
Пластическое закрытие раневого дефекта – хирургическое восстановление анатомической целостности поврежденных кожных покровов и глубжележащих тканей в зонах глубокого ожогового поражения.
a) Местными тканями с дополнительными разрезами или без них, в том числе методом дозированного тканевого растяжения (дермотензии). Дермотензия подразделяется на острую и хроническую, в том числе с использованием экспандеров.
b) Перемещенным лоскутом (островковым, плоским или трубчатым) на постоянной или временной питающей ножке:
• кожно-мышечным, в том числе с костным фрагментом.
Кожная пластика может выполняться сразу после хирургической подготовки ожоговой раны (одновременная кожная пластика) либо отсрочено (отсроченная кожная пластика) при неуверенности в радикальности хирургической подготовки, дефиците донорских ресурсов, тяжести состояния пациента не позволяющих расширять объём оперативного вмешательства.
Кожная пластика на гранулирующую рану выполняется по её готовности как воспринимающего ложа для кожного трансплантата (яркие, мелкозернистые грануляции, со скудным раневым отделяемым и оптимальными сроками подготовки).
Основным методом восстановления анатомической целостности кожного покрова при глубоких ожогах является аутодермопластика (АДП) расщепленными аутодермотрансплантатами с использованием дерматома. Оптимальная толщина расщепленного аутодермотрансплантата - 0,2-0,4 мм.
В первую очередь кожная пластика выполняется в функционально и эстетически важных зонах (лицо, кисти, суставы, шея). Наиболее благоприятные функциональные и эстетические результаты обеспечивает пересадка неперфорированных расщепленных кожных трансплантатов. Свободные аутодермотрансплантаты необходимо располагать на ранах поперёк оси оперируемой зоны.
При ограниченных глубоких ожогах, с том числе в функциональных и эстетически важных зонах особых локализаций (голова, лицо, кисти, половые органы, область шеи и крупных суставов), а также при обнажении глубоких структур (суставы, сосуды, нервные стволы, кости, сухожилия) обосновано использование в ранние сроки методов реконструктивно-пластической хирургии - пластика дефекта местными тканями, в том числе с помощью дерматензии, полнослойными аутодермотрансплантатами, сложносоставными аутотрансплантатами на микрососудистых анастомозах или лоскутами на постоянной или временной питающей ножке. Донорский дефект после забора таких трансплантатов и лоскутов должен быть закрыт путем пластики местными тканями или пересадкой расщепленных аутодермотрансплантатов.
При обширных глубоких ожогах при дефиците донорских ресурсов используются следующие методы и технические приёмы пластического закрытия раневых дефектов:
• Расщепленный перфорированный аутодермотрансплантат – упорядоченное нанесение на кожный трансплантат насечек с помощью специального оборудования (перфоратора) с целью увеличения площади трансплантата. Расщепленные перфорированные аутодермотрансплантаты на функционально и эстетически важных зонах могут использоваться только при критическом дефиците донорских ресурсов.
• Повторное использование эпителизированных донорских участков для взятия расщепленных аутодермотрансплантатов.
• Биотехнологические методы лечения с применением клеток кожи человека (трансплантация культивированных и некультивированных кератиноцитов и/или фибробластов), биологических (ксенопластика) или биосинтетических раневых покрытий отдельно или в комбинации с аутодермопластикой.
1. Оптимальные сроки начала раннего хирургического лечения тяжелообожженных – 2-4 сутки после получения ожоговой травмы сразу по купировании ожогового шока, на фоне продолжающейся интенсивной терапии.
2. Оптимальные сроки раннего хирургического лечения ограниченных по площади глубоких ожогов – 1-е сутки от поступления больного.
3. При невозможности одноэтапного иссечения струпа, целью раннего хирургического лечения является полное удаление нежизнеспособных тканей в течение 10-14 дней после травмы.
4. При планировании хирургической некрэктомии (иссечения) учитываются особенности техники выполнения оперативного вмешательства:
• тангенциальное иссечение – имеет преимущества по времени выполнения, сохранности неповреждённой ткани, лучшим функциональным и эстетическим результатом, но сопровождается значительной кровопотерей, трудностями гемостаза и объективной оценки радикальности иссечения;
• иссечение окаймляющим разрезом – обеспечивает большую радикальность, меньшую и контролируемую кровопотерю, более надёжный гемостаз, но значительно увеличивает продолжительность вмешательства, ведет к потере части жизнеспособной ткани, ухудшает функциональный и эстетический результат.
5. Хирургическая некрэктомия с одновременным пластическим закрытием послеоперационного дефекта – метод выбора при раннем хирургическом лечении глубоких ожогов.
6. При обширных глубоких ожогах площадь хирургической некрэктомии за один этап следует планировать, исходя из 1/3 площади глубокого поражения.
7. Основным способом оценки жизнеспособности тканей при раннем хирургическом лечении является визуальная оценка.
8. При неуверенности оперирующего хирурга в радикальности некрэктомии (иссечения) – кожная пластика выполняется отсрочено на 2-3 дня.
9. Для временного закрытия раневого дефекта после некрэктомии (иссечения) используются ксенотрансплантаты и другие раневые покрытия, обеспечивающие антибактериальный эффект и создание оптимальной раневой среды.
10. Отсутствие репаративных процессов в ожоговой ране при «пограничных» поражениях в течение 10 дней является показанием для решения вопроса о применении методов хирургического лечения.
12. Длительной консервативной подготовке гранулирующей раны следует предпочесть радикальное иссечение патологических грануляций с выполнением одномоментной кожной пластики.
13. При планировании и осуществлении хирургического лечения у пострадавших с ожогами необходимо обеспечить:
• снижение высокого («критического») уровня микробной обсемененности ран перед их пластическим закрытием;
14. Местное лечение ран на этапе подготовки к пластическому закрытию включает: частые (ежедневные) перевязки с этапными хирургическими обработками, использование эффективных раневых повязок, адекватной местной антимикробной терапии, а также дополнительных физических методов местного воздействия (гидротерапия, вакуум-терапия, ультразвуковая и гидрохирургическая обработки ран).
15. Хирургическое лечение глубоких ожогов требует обеспечения необходимыми трансфузионными средами (эритроцитарная масса, эритроцитарная взвесь и плазма).
16. Расчетный объём кровопотери при выполнении хирургической некрэктомии (иссечения) составляет в среднем 0,5-1,0 мл с 1 см2 иссекаемой поверхности.
17. Кровопотерю при хирургической некрэктомии (иссечении) на площади 5% поверхности тела и более рекомендуется восполнять трансфузией эритроцитарной массы (эритроцитарной взвеси) и плазмы крови в соотношении 1:1 в объеме кровопотери.
• использование гемостатических повязок, в том числе с раствором адреналина (1:500000) на иссеченную поверхность;
19. Все хирургические манипуляции у пострадавших с ожогами производятся под общим обезболиванием, а по показаниям - используются другие виды анестезии.
20. При наличии показаний ведение раннего послеоперационного периода следует осуществлять в отделении анестезиологии-реанимации.
Хирургическое лечение обожженных, в том числе активное использование методов раннего хирургического лечения, должно проводиться в ожоговых отделениях/центрах в соответствии с Порядком оказания медицинской помощи населению по профилю «хирургия (комбустиология), включая обеспечение:
• достаточным количеством хирургических бригад, имеющих подготовку по комбустиологии в системе последипломного образования и опыт работы;
• необходимым количеством операционных для ежедневной работы и экстренной операционной, работающей в круглосуточном режиме;
• достаточным количеством сестринского и вспомогательного персонала, прошедшего подготовку по комбустиологии, в том числе для обеспечения ранней реабилитации ожоговых больных;
01.04.2022 Алексей Часнойть, декан хирургического факультета БелМАПО, кандидат мед. наук, доцент, главный внештатный комбустиолог Минздрава. 01.04.2022 !-->
(Окончание. Начало материала читайте здесь ).

Алексей Часнойть, декан хирургического факультета БелМАПО, кандидат мед. наук, доцент, главный внештатный комбустиолог Минздрава В настоящее время местное лечение ожогов проводится в зависимости от фазы раневого процесса и глубины поражения. Роль консервативного лечения достаточно велика, ведь большинство обожженных (80 %) имеют поверхностные поражения. Оно направлено на обеспечение самостоятельного заживления ран наиболее рациональными, эффективными и наименее травматичными, а также экономически обоснованными методами.
Показания для госпитализации в специализированные ожоговые отделения
У пациентов всех возрастных групп:
- ожоги кожи IIIБ–IV степени любой площади и локализации;
- поверхностные ожоги кожи II–IIIA степени при их локализации на голове, шее, кистях, стопах, промежности и наружных половых органах;
- ожоги кожи, осложненные раневой инфекцией, лимфангитом, лимфаденитом;
- ожоги кожи в комбинации с термоингаляционной травмой любой степени тяжести независимо от площади поражения (госпитализация в отделения анестезиологии и реанимации). При изолированной термоингаляционной травме (без ожогов кожного покрова) пациенты госпитализируются в ОРИТ по месту жительства (пребывания, регистрации);
- электротравма с ожогами кожи. Пациенты с электротравмой I степени и ожогами кожи госпитализируются в ожоговые отделения, с электротравмой II–III
- степени и ожогами кожи — в отделение анестезиологии и реанимации с палатами интенсивной терапии ожоговых больных. Пациенты с электротравмой без ожогов кожи госпитализируются в отделения кардиологии (при I степени) или реанимации (при II–III степени тяжести электротравмы) по месту жительства (пребывания, регистрации);
- отморожения в дореактивном периоде (до начала согревания пораженных холодом участков тела) и раннем реактивном периоде (в первые 48 ч от начала согревания). Пациенты с местной холодовой травмой давностью более 48 ч от начала согревания подлежат амбулаторному лечению в поликлинике у хирурга/травматолога или стационарному лечению в отделениях гнойной хирургии по месту жительства. Пациенты с общим переохлаждением и отморожениями подлежат госпитализации в отделение анестезиологии и реанимации с палатами интенсивной терапии ожоговых больных. Пациенты с общим переохлаждением без признаков местной холодовой травмы подлежат госпитализации в отделение реанимации по месту жительства (пребывания, регистрации);
- последствия ожогов кожи и отморожений: рубцовые контрактуры и деформации, язвы послеожоговых рубцов, рубцовая алопеция, послеожоговый пузырьковый дерматит, требующие комплексного консервативного, хирургического лечения и медреабилитации в условиях стационара;
- гранулирующие раны после травм и гнойно-воспалительных заболеваний кожи и мягких тканей, нуждающиеся в кожной пластике.
У взрослых:
- поверхностные ожоги кожи II–IIIA степени на площади 5 % от общей поверхности тела и более при любой локализации;
- глубокие ожоги кожи на площади более 30 % поверхности тела, для лечения которых необходимо применение высокотехнологичных методов, которыми не располагают областные ожоговые отделения (госпитализация в Республиканский ожоговый центр).
У детей:
- поверхностные ожоги кожи I–IIIA степени при любой площади поражения у детей до 1 года;
- поверхностные ожоги кожи I–IIIA степени при площади поражения 3 % и более у детей от 1 года до 3 лет;
- поверхностные ожоги кожи I–IIIA степени при площади поражения 5 % и более у детей старше 3 лет;
- глубокие ожоги кожи на площади более 10 % поверхности тела, для лечения которых необходимо применение высокотехнологичных методов, которыми не располагают областные ожоговые отделения (госпитализация в Республиканский ожоговый центр);
- гигантские невусы у детей, требующие оперативного лечения по направлению онкологов (госпитализация в Республиканский ожоговый центр).
Общие принципы консервативного лечения ожоговых ран
При глубоких ожогах консервативные методы лечения рассматриваются компетентными специалистами как подготовка к операции — восстановление утраченного кожного покрова путем кожной пластики и обеспечение наилучших условий для приживления кожных трансплантатов.
Местное лечение ожоговых ран начинается с момента оказания первой медпомощи (наложение асептической повязки, предупреждающей дальнейшее инфицирование).
Обязательным приемом в дальнейшем является первичная хирургическая обработка (ПХО). В данном случае при глубоких ожогах можно произвести иссечение некротических тканей с одномоментной или отсроченной кожной пластикой.
При небольших по площади ожогах и отсутствии у пострадавшего признаков шока ПХО ран осуществляется при оказании квалифицированной медпомощи или на следующий день во время первой смены повязки. У пострадавших в состоянии ожогового шока на раны накладываются асептические повязки, ПХО ран производится после выхода больного из этого состояния (на 2–3-й день после травмы).
Техника ПХО. Раны и кожа вокруг обрабатываются антисептическими растворами (теплой мыльной водой, антисептическими шампунями, водными растворами хлоргексидина биглюконата 0,02–0,05 %, фурацилина 1:5000, водными растворами йода с детергентами 0,5–1 % (йодискин, бетадин)).
С помощью тампона, губки, пинцета удаляют инородные тела, отслоившийся эпидермис, большие пузыри, фибриновые наложения. Рану высушивают стерильными салфетками и накладывают лечебную повязку с антибактериальным препаратом или лечат открытым способом (лицо, промежность). Операция проводится без грубых манипуляций, при необходимости под обезболиванием.
Основным методом лечения является закрытый, или повязочный . Он выступает единственно возможным на амбулаторном этапе. Повязка предупреждает вторичное инфицирование, создает микроклимат в окружении раны и уменьшает боль, испарение из раны, хорошо всасывает раневое отделяемое, удерживает на ране лекарственные препараты, незаменима при транспортировке пострадавших.
Недостатками закрытого метода являются трудоемкость процесса, большой расход перевязочного материала и лекарственных препаратов, боль во время перевязок.
Открытый (бесповязочный) метод лишен таковых и поэтому привлекает внимание специалистов. Однако он требует создания антибактериальной среды вокруг раны или больного с использованием специального оборудования и оснащения, чтобы постоянно поддерживать эти условия.
При отсутствии абактериальных изоляторов открытый метод применяется главным образом при поверхностных ожогах лица, промежности и наружных половых органов, где повязки затрудняют уход и физиологические отправления.
При глубоких ожогах открытый метод лечения не применяется
В последнее время широко используется при лечении ожогов так называемый полуоткрытый (полузакрытый) метод. Он заключается в том, что после ПХО ран накладываются тонкие повязки (2–3-слойные) с антибактериальными препаратами дубящего свойства. Повязки подсушиваются потоком сухого теплого воздуха, инфракрасными лампами или на кровати с флюидизирующей средой. После присыхания повязок к ране на 2–3-й день фиксирующие бинты удаляются, повязку обрезают по контуру ран, обрабатывают сверху тампоном, смоченным в 1 % растворе йодоната, йодискина, йодопирона или бетадина.
Если нагноение отсутствует, нет необходимости в смене повязки до заживления ожогов I степени (по МКБ-10) — до 2 недель. В случае нагноения на ограниченном участке — повязка снимается лишь в месте нагноения, рана санируется и накладывается повязка с антибактериальными препаратами. К двум неделям (10–12 дней) сухую повязку смазывают стерильным вазелиновым маслом и снимают. При наличии участков ожогов II степени нередко с повязкой удаляется тонкий некротический струп.
Местное консервативное лечение ожогов III степени определяется характером и фазой раневого процесса, обширностью поражения, выраженностью воспалительного процесса в ране. Применение влажно-высыхающих повязок с антисептиками, гидрофильными мазями, аэрозольными препаратами и использование физических методов (высушивания) способствует формированию сухого некротического струпа.
Все препараты для местного лечения ожогов имеют антибактериальную направленность и должны отвечать следующим требованиям:
- широкий спектр антибактериального действия;
- эффективная концентрация;
- медленное развитие устойчивости микроорганизмов в процессе лечения;
- отсутствие инактивации тканевыми субстратами;
- быстрая абсорбция и экскреция;
- отсутствие местного токсического и резорбтивного действия;
- хорошая растворимость в воде и раневом экссудате.
Из антибактериальных препаратов для местного лечения применяются:
- растворы антисептиков, антибиотиков и их композиции (0,02 % фурацилина, борной кислоты 3 %, 0,02–0,05 % хлоргексидина биглюконата, водные растворы йода с детергентами 0,5–1 % (йодискин, йодинол) и др.);
- гидрофильные мази и кремы, кремы на основе 1 % сульфадиазина серебра и 2 % сульфатиазола серебра и д.
Антибактериальные мази на жировой основе (гидрофобные) утратили свою актуальность из-за низкого эффекта и плохих дренажных свойств повязок, что способствует формированию влажного некротического струпа и усилению интоксикации (линимент по Вишневскому, фурацилиновая мазь и др.).
В последнее время шире внедряются при местном лечении ожогов различные раневые покрытия. К ним предъявляются следующие требования:
- удобство наложения и снятия;
- плотное прилегание к раневой поверхности;
- моделирование формы раны;
- высокая эластичность и прочность;
- проницаемость для воды, кислорода, раневого отделяемого;
- отсутствие загрязнения раны частицами, волокнами;
- быть носителем лекарственных препаратов;
- возможность стерилизации;
- большой срок хранения;
- низкая стоимость.
Однако большинство раневых покрытий из-за высокой стоимости не нашли широкого применения в отечественной комбустиологии при лечении обширных глубоких ожогов.
В процессе подготовки ран к кожной пластике и между этапами лечения тяжело обожженных необходимо периодически мыть под общим обезболиванием в ваннах-каталках.
Физические методы лечения: инфракрасные лучи, поток сухого теплого воздуха, кровати на основе флюидизации.
Необходимо помнить, что консервативное лечение глубоких ожогов является подготовительным мероприятием. Окончательным служит восстановление кожного покрова путем кожной пластики.
Серьезную опасность для обожженных представляет обсеменение ран синегнойной палочкой с развитием в дальнейшем синегнойного сепсиса. Поскольку почвой для микрофлоры является влажный некротический струп, профилактика заключается в раннем формировании сухого струпа и раннем удалении некротических тканей.
Лечение глубоких ожогов
Существует 2 способа удаления некротических тканей:
- тангенциальный (послойный) — выполняется некротомом, ножом типа Хамби (Ватсона), дерматомом;
- иссечение скальпелем до жизнеспособных тканей (подкожной жировой клетчатки, фасции и т. д.).
По срокам выполнения некрэктомии подразделяются:
- на ранние — произведенные в первые 7 дней после травмы. В большинстве случаев после ранней некрэктомии одномоментно может быть выполнена кожная пластика нижеописанными методами;
- отсроченные — выполняемые в сроки 8–14 дней после травмы. Одномоментная кожная пластика может выполняться не всегда в связи с наличием у многих больных выраженного воспалительного процесса в ране;
- поздние — выполняемые позже 14 суток после травмы. Операции в данный период менее травматичные, кровопотеря незначительная, однако нагноение в ранах не позволяет выполнить одномоментную кожную пластику.
При обширных глубоких ожогах операции некрэктомии проводятся поэтапно: начинаются в ранние сроки, продолжаются как отсроченные и могут заканчиваться как поздние.
Для одномоментной кожной пластики при ранних и отсроченных некрэктомиях необходимыми условиями являются:
- уверенность в радикальном удалении некротических тканей;
- надежный гемостаз;
- отсутствие выраженного воспалительного процесса.
Если невозможно провести одномоментную или отсроченную кожную пластику, то пересадка кожи выполняется на подготовленную грануляционную ткань. Грануляции перед пластикой не должны содержать некротических тканей, должны быть равномерными, мелкозернистыми, розовыми, липкими, содержать минимальное количество гноя и иметь розовую кайму краевой эпителизации.
При ограниченных по площади глубоких ожогах (до 5 % поверхности тела) с четкими границами поражения ранняя некрэктомия с одномоментной кожной пластикой при отсутствии противопоказаний может быть выполнена через несколько часов после травмы — после проведения необходимых клинических и лабораторных исследований.
При глубоких ожогах 6–10 % поверхности тела требуется более глубокое исследование, подготовка больного к операции, заготовка необходимого количества крови. Операции в таких случаях выполняются в первые 3–7 дней после травмы.
При ожогах более 10 % поверхности тела удаление всех некротических тканей на всей площади с одномоментной кожной пластикой представляет определенные трудности и увеличивает риск декомпенсации состояния в связи с большой кровопотерей. Накануне операции необходимо прогнозировать кровопотерю и планировать заранее ее компенсацию.
Для уменьшения кровопотери операции на конечностях проводятся под жгутом. В процессе операции для остановки кровотечения применяется электрокоагуляция, а также лекарства, повышающие свертываемость крови и местный спазм сосудов (введение 0,9 % раствора NaCl с адреналином 1:2000 под некротический струп и в области забора кожных трансплантатов, 3 % раствор перекиси водорода, повязки с раствором адреналина для гемостаза, применение гемостатических губок).
При глубоких ожогах свыше 10–15 % поверхности тела проводятся этапные некрэктомии (начинаются в ранние сроки, продолжаются как отсроченные и могут заканчиваться как поздние) с интервалом в 3–4 дня с учетом общего состояния пациента.
Методы восстановления кожного покрова
Восстановление утраченного кожного покрова при глубоких ожогах является единственным и окончательным вариантом местного лечения. В зависимости от сроков после травмы, состояния ожоговой раны, обширности и глубины поражения, функциональной ценности данной анатомической области, общего состояния пострадавшего применяются различные методы кожной пластики.
Пластика местными тканями. Наиболее простым методом является ликвидация дефекта путем мобилизации и сближения краев раны после удаления некротических тканей с наложением глухого шва. Однако показания к таким вмешательствам у обожженных бывают редко. Чрезмерное натяжение краев раны или нанесение послабляющих разрезов (насечек) чревато опасностью некроза краев и расхождением швов. Разновидностью пластики местными тканями является пластика встречными треугольными лоскутами.
Методы свободной кожной пластики. Наиболее часто (до 90 %) при ожогах применяется свободная пересадка расщепленными кожными трансплантатами, срезанными дерматомом (аутодермопластика).
Несвободные методы кожной пластики (применяются реже):
- кожно-жировыми лоскутами на питающей ножке, выкроенными вблизи закрываемого дефекта (индийская пластика);
- пластика лоскутом на временной питающей ножке с отдаленных от дефекта участков тела (итальянская пластика);
- пластика круглым стеблем Филатова (острым и хроническим).
У каждого метода кожной пластики имеются свои строгие показания и противопоказания! Общий принцип заключается в том, что метод должен быть наиболее эффективным, наименее травматичным и мучительным для пациента, с наименьшим количеством этапов и дополнительных рубцов. Нередко возникает необходимость использования комбинированного метода кожной пластики.
Четкая организация работы операционной бригады, использование современных методик, дерматомов и перфораторов позволяет максимально сократить продолжительность операции, что, несомненно, оказывает положительное влияние на ее исход.
Система концентрации пациентов с ожогами кожных покровов и их последствиями, с ранами иного происхождения, требующими пластического закрытия, на базе профильных областных ожоговых отделений и Республиканского ожогового центра организационно и экономически оправдана.
Высокий уровень подготовки врачей-комбустиологов-хирургов и врачей-анестезиологов-реаниматологов позволяет оказывать помощь на профессиональном уровне, концентрировать высокотехнологичное и дорогостоящее оборудование (противоожоговые кровати, дерматомы, наркозно-дыхательную аппаратуру) на одной базе и рационально его использовать.
25.03.2022 Алексей Часнойть, декан хирургического факультета БелМАПО, кандидат мед. наук, доцент, главный внештатный комбустиолог Минздрава. 25.03.2022 !-->
Ежегодно в Беларуси регистрируется около 30 тысяч случаев ожогового травматизма. Среди них большинство — поверхностные ожоги с незначительной в 80 % случаев площадью поражения. В специализированных ожоговых отделениях республики пролечены около 6 тысяч человек (из них около 2 тысяч — дети). Показатель обеспеченности ожоговыми койками по состоянию на 1 января 2022 года составляет 0,35 койки на 10 тысяч населения и является одним из самых высоких на просторах СНГ.
![Chesnoyt]()
Алексей Часнойть, декан хирургического факультета БелМАПО, кандидат мед. наук, доцент, главный внештатный комбустиолог Минздрава Классификация ожогов по этиологическим факторам
Термические. На них приходится до 75 % всех ожогов. Это повреждения кожи и слизистых оболочек в результате воздействия на них высокой температуры. Глубина поражения зависит от температуры повреждающего агента, экспозиции, устойчивости тканей к нагреванию.
В этой группе следует различать:
- ожоги пламенем;
- ожоги горячими предметами (контактные ожоги);
- ожоги горячими жидкостями;
- ожоги горячими газо- и парообразными веществами (горячий воздух, пар, продукты горения). Последние наряду с ожогами кожи нередко вызывают повреждения дыхательных путей (ожоги, дымовую токсическую ингаляцию, отравление продуктами горения).
Химические. Поражение веществами, способными в течение относительно короткого времени вызывать омертвение тканей в результате образования новых связей ионов повреждающих веществ с веществами, входящими в состав клеток. Глубина ожогов зависит от вида вещества, его концентрации и времени воздействия на ткани.
В этой группе различают:
- ожоги кислотами (серная, азотная, соляная, ортофосфорная, уксусная и другие);
- ожоги щелочами (едкий натрий, едкий калий, каустическая сода, негашеная известь, аммиак и другие);
- ожоги солями тяжелых металлов;
- термохимические ожоги (горячими кислотами, щелочами и т. д.);
- фитохимические ожоги (борщевик и другие растения);
Электрические (по МКБ-10 относятся к термическим). Повреждающее действие электротока при его прохождении через ткани проявляется в тепловом, механическом, биологическом и электрохимическом эффекте. Преодолевая сопротивление тканей, часть электрической энергии превращается в тепловую, что сопровождается прогреванием и гибелью тканей. Разрушающее действие электротока на организм зависит от силы, напряжения и экспозиции.
В зависимости от технической характеристики тока следует различать:
- поражения бытовым током (110–220 В);
- промышленным током (380 В);
- высоковольтным током (1 000 В и более).
Тяжесть общего воздействия на организм проявляется в зависимости от «петель» тока — пути его прохождения по организму. Эти «петли» необходимо учитывать в клинической практике. При электротравме нарушается деятельность органов кровообращения, дыхания, ЦНС, проницаемость сосудов, общий тонус, происходят сокращения групп мышц и изменения в крови. В тяжелых случаях наступает явление шока (потеря сознания, внезапная остановка дыхания, сердечной деятельности, фибрилляции желудочков сердца, мнимая (электрическая летаргия) смерть). Летальный исход может наступить мгновенно.
Кожа, обладающая наибольшим сопротивлением, страдает при электротравме прежде всего. Местные повреждения возможны от небольших (меток тока) до обширных разрушений с некрозом конечностей или сегментов тела, повреждений костей скелета и внутренних органов.
Световые — повреждения кожи мощным потоком световой энергии при ядерном взрыве либо под действием мощного лазерного луча.
Лучевые — возникают в результате воздействия на кожу проникающей радиации: ά, β, γ, рентгеновских лучей и нейтронов.
Причинами таких ожогов, по данным литературных источников, выступают:
- лучевая терапия злокачественных опухолей — 66,8 %;
- лучевая терапия доброкачественных опухолей — 13,8 %;
- лучевая терапия неопухолевых заболеваний — 12,3 %;
- аварийные ситуации — 3,8 %;
- профессиональные повреждения — 1,9 %;
- диагностические процедуры — 1,4 %.
Классификация ожогов по глубине поражения
Принята на 27-м съезде хирургов СССР в 1960 году и является наиболее клинически правильной классификацией, что подтверждается будущим внедрением ее аналога в МКБ-11.
I степень — поражение верхнего слоя ороговевающего эпидермиса. Проявляется гиперемией кожи, небольшим отеком и болью. Через 4 дня все симптомы проходят самостоятельно, наступает спонтанное выздоровление, возможно шелушение кожных покровов в месте заживления после полного заживления.
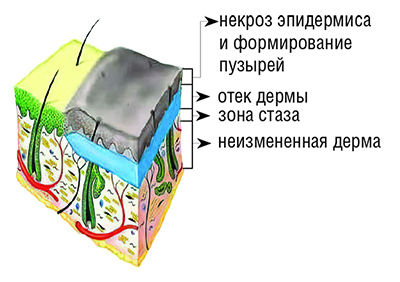
II степень — повреждения эпидермиса до росткового слоя (см. рисунок). При этом образуются небольшого размера пузыри, наполненные соломенно-желтого цвета серозным содержимым.
Достоверные признаки ожога II степени — резко выраженная болевая чувствительность и сохранение капиллярного пульса на дне ран, которые четко определяются после удаления пузыря во время туалета ожоговых ран или первичной хирургической обработки.
Ожоги II степени заживают самостоятельно путем естественной регенерации кожи из сохранившегося росткового слоя с образованием полноценного кожного покрова за 1–2 недели. Пигментация после заживления ран исчезает в течение нескольких недель.
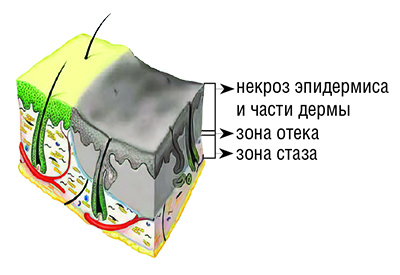
IIIА степень — частичное повреждение дермы (см. рисунок). Дном раны служит оставшаяся часть дермы с ее эпителиальными элементами (потовыми и сальными железами, их протоками и волосяными фолликулами). При этом могут наблюдаться пузыри большого размера (до десятков и сотен мл жидкости в одном пузыре), толстостенные, напряженные, нависающие, нередко имеют сливной характер.
Если пузыри разрушены или удалены, раневая поверхность имеет пестрый вид с чередованием серых и белых участков с розовыми вкраплениями, отмечается зернистость и мраморность раневого ложа. Болевая чувствительность резко снижена или отсутствует. Капиллярный пульс на дне раны очень вялый либо его нет.
В дальнейшем в течение 3–5 дней на ране формируется тонкий некротический струп, при сухом некрозе напоминающий пергаментную бумагу, при влажном — серую влажную фибриновую пленку.
Заживление ран происходит самостоятельно из сохранившихся эпителиальных элементов придатков кожи путем островной эпителизации в срок от 3 до 6 недель.
Ожоги I–IIIА степени (I–II степени по МКБ-10) называются поверхностными. Они имеют потенциальную возможность самостоятельного заживления в случае правильного лечения и применения лекарственных средств. Местная терапия консервативная, направлена на обеспечение самостоятельного заживления ран.
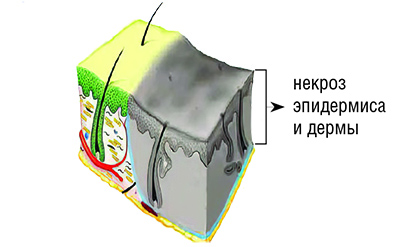
IIIБ степень — тотальная гибель кожи до подкожно-жировой клетчатки (см. рисунок).
IV степень — гибель не только кожи на всю глубину, но и глубже лежащих тканей (подкожно-жировой клетчатки, мышц, костей). Ожоги IIIБ–IV степени (III степени по МКБ-10) называются глубокими и подлежат хирургическому лечению — восстановлению утраченного кожного покрова путем кожной пластики. Некроз кожи может быть сухой и влажный.
Предварительный диагноз глубокого ожога, поставленный на основании внешнего вида обожженной поверхности, уточняется в процессе лечения. Точные глубина и площадь поражения в части случаев определяются лишь после заживления поверхностных ран и очищения их от некротических тканей.
Нередко на обожженной поверхности, кажущейся изначально эритемой, через несколько часов могут появляться пузыри. Диагноз, таким образом, уточняется через 1–2 дня. Пузыри могут располагаться на частично и тотально некротизированной дерме, что приводит нередко к гиподиагностике глубины поражения. Ранний диагноз глубины ожогов особенно важен в случаях необходимости ранней некрэктомии.
Определение площади ожоговых ран
Для правильной оценки тяжести состояния пострадавшего, выбора наиболее рациональных методов лечения, составления прогноза наряду с определением глубины ожога необходимо выяснить площадь поражения в процентах к площади тела.
Существует несколько способов:
Согласно ему, площадь отдельных областей тела взрослого человека равна 9 % и составляет:
- голова и шея — 9 %;
- каждая верхняя конечность — 9 %;
- каждая нижняя конечность — 18 % (бедро — 9 %, голень и стопа — 9 %);
- передняя поверхность туловища — 18 % (грудь — 9 % и живот — 9 %);
- задняя поверхность туловища — 18 % (грудная клетка — 9 %, поясница и ягодицы — 9 %);
- промежность и органы промежности — 1 %.
Правило ладони
Площадь ладонной поверхности кисти со сложенными пальцами конкретного человека (пациента) составляет примерно 1 % его кожного покрова и может использоваться для определения ограниченных и разбросанных по поверхности тела площадей ран у взрослых и детей.
У детей соотношения между сегментами тела значительно отличаются от таковых у взрослых и изменяются в зависимости от возраста, поэтому «правило девяток» не может быть использовано. C. Lund и N. Browder предложили специальную таблицу площади поверхности отдельных анатомических областей тела у детей в зависимости от возраста (см. таблицу).
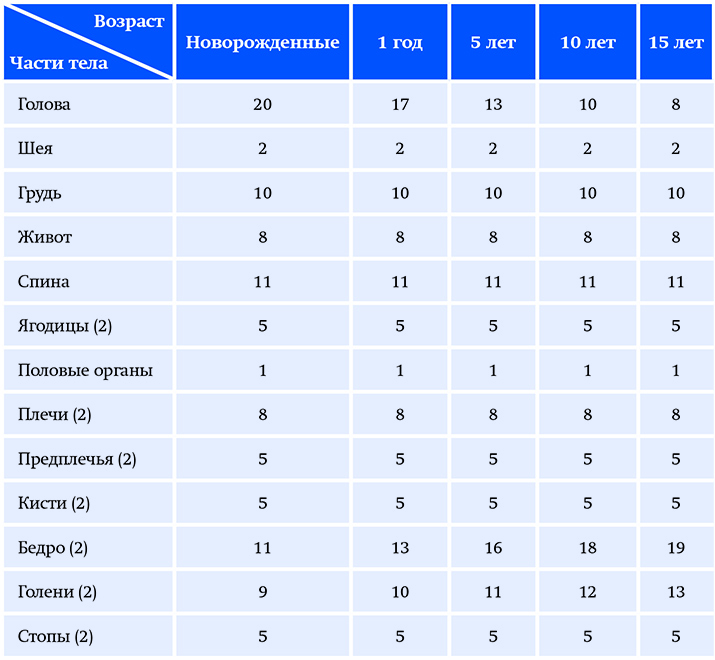
Таблица. Площадь поверхности отдельных анатомических областей тела у детей в зависимости от возраста (C. Lund и N. Brоwder, 1944).Прогноз выздоровления пациента является вторым важным моментом после установления диагноза.
Оформление диагноза и прогноз
При оформлении диагноза в медицинской документации необходимо отразить следующие моменты:
- этиологию ожога (термический, химический, электрический и т. д.) с указанием этиологического фактора (пламя, горячая жидкость, горячий предмет, параметры электротока, название химического вещества и др.);
- локализацию ожога (названия поврежденных анатомических областей). При повреждении слизистой дыхательных путей в диагнозе указывается термоингаляционная травма (ТИТ) и/или дымовая токсическая ингаляция.
В диагнозе отражаются такие тяжелые сопутствующие поражения, как отравление окисью углерода, другими ядами, ожоги роговиц, наличие тяжелых сопутствующих заболеваний и комбинированной травмы, отягощающих течение болезни и ухудшающих прогноз.
На тяжелых больных в стационаре рекомендуется заполнение скицц (графическое изображение диагноза). Глубина поражения на них отображается специальным символом. При необходимости коррекции диагноза в процессе лечения заполняется другая скицца.
В литературе обсуждается много прогностических признаков. С нашей точки зрения, наиболее целесообразными являются индекс тяжести поражения (ИТП) и индекс Baux («правило сотни»).
По ИТП, 1 % поверхностного ожога дает 1 единицу тяжести, 1 % глубокого — 3 единицы. Ингаляционная травма — до 15–45 единиц в зависимости от тяжести поражения. Сумма цифр и составляет ИТП.
Прогноз:
- до 30 единиц — благоприятный;
- 31–60 — относительно благоприятный;
- 61–90 — сомнительный;
- 91 и более — неблагоприятный.
ИТП приемлем во всех возрастных группах до 50 лет. Отягощающие обстоятельства (тяжелые сопутствующие и комбинированные поражения, заболевания) ухудшают прогноз на одну-две степени.
По «правилу сотни» (индекс Baux) прогноз определяется у лиц старше 50 лет. Индекс составляет сумму возраста в годах и площади ожоговых ран в процентах. Ингаляционная травма — 30 единиц тяжести поражения. У детей и молодых людей прогноз по индексу Baux недостоверен, пользоваться им не следует.
Прогноз:
- до 60 единиц — благоприятный;
- 61–80 — относительно благоприятный;
- 81–100 — сомнительный;
- свыше 100 — неблагоприятный.
Следует отметить, что прогнозирование течения и исхода ожогов позволяет сортировать пострадавших в идентичные по тяжести группы, унифицировать лечение, выделять в отдельный поток бесперспективных обожженных, что особенно важно при массовых поражениях во время чрезвычайных ситуаций мирного и военного времени.
(О показаниях для госпитализации в специализированные ожоговые отделения, принципах и методах лечения ожоговых ран читайте здесь ).
Для цитирования: Логинов Л.П. Современные принципы местного лечения термических ожогов. РМЖ. 2001;3:123.
НИИ скорой помощи имени Н.В. Склифосовского
О громный накопленный в мире опыт местного лечения больных с ожогами, изучение обширной литературы, посвященной ожоговой патологии (Т.Я. Арьев, 1971; Н.И. Атясов, 1972; В. Рудовский и соавт., 1980; М.И. Кузин и соавт., 1982; Б.С. Вихриев, В.М. Бурмистров, 1986), позволяет в настоящее время сформулировать некоторые неоспоримые постулаты.
• Местное лечение поверхностных ожогов I-II степени, даже обширных, не представляет серьезных трудностей. Они при лечении любыми средствами заживают в течение 7-12 дней.
• Cубдермальные ожоги IIIА степени нуждаются в более длительной консервативной терапии, которое не исключает возможности применения хирургического лечения у ограниченного числа больных. Подобные ожоги заживают в сроки от 3 до 6 нед.
• Глубокие ожоги IIIБ - IV cтепени нуждаются в хирургическом лечении.
• Местное консервативное лечение глубоких ожогов является лишь вспомогательным, оно преследует цель в кратчайшие сроки подготовить ожоговую рану к свободной пересадке кожи - заключительному этапу по восстановлению утраченного кожного покрова.
Исходя из вышеизложенного, представляется целесообразным поделиться нашим многолетним опытом местного лечения глубоких ожогов. В настоящей работе приведена лишь небольшая часть средств для местного лечения ожогов, которые применялись наиболее часто. Весь перечень подобных препаратов весьма велик и вряд ли целесообразно их перечислять.
На догоспитальном этапе при наличии ограниченных ожогов лучшей первичной повязкой является сухая асептическая повязка, при обширных ожогах для этих целей используют стандартные контурные повязки или стерильные простыни. Первичная повязка не должна содержать жиры и масла в связи с возникающими впоследствии трудностями при туалете ран, а также красители, т.к. они могут затруднить распознавание глубины поражения. Самым действенным мероприятием на догоспитальном этапе является криообработка ожоговых поверхностей. Это достигается обливанием пораженного участка в течение 10-15 мин холодной водой или использованием для этих целей льда, снега в чистом целлофановом пакете или готового криопакета. Криообработка прекращает действие термического агента на ткани пострадавшего и способствует благоприятному течению ожогов в последующем.
При поступлении в ожоговый центр пострадавшим выполняют первичную обработку ожоговых ран, характер и объем которой зависит от площади и глубины ожогового поражения. При наличии ограниченных поверхностных ожогов (не более 20% поверхности тела) без признаков ожогового шока обычно выполняют тщательный туалет ожоговых ран, заключающийся в удалении десквамированного эпидермиса, инородных тел, пузырей, в обильном промывании антисептическими растворами и наложении мазевой повязки. Если имеются обширные ожоги кожи, сопровождающиеся шоком, первичную обработку при поступлении не выполняют. Больного заворачивают в стерильную простыню, а отсроченный первичный туалет производят после стабилизации общего состояния. Глубокие ожоги обрабатывают так же, как и поверхностные, с той лишь разницей, что накладывается повязка с антисептическими растворами.
Нередко уже при поступлении может возникнуть необходимость в срочном оперативном вмешательстве. Подобная ситуация возникает при наличии циркулярных ожогов шеи, конечностей или грудной клетки. В этих случаях скальпелем без дополнительного обезболивания делают продольное рассечение струпа (некротомия) до жизнеспособных кровоточащих тканей. Такая простая манипуляция приводит к улучшению кровоснабжения пораженных участков, предупреждает углубление ожогового поражения, а при ожогах грудной клетки в значительной степени улучшает дыхательные экскурсии.
Местное лечение глубоких ожогов имеет свои конкретные задачи в разных фазах течения раневого процесса. Вскоре после получения ожога в период острого воспаления и нагноения лечение направлено на борьбу с раневой инфекцией и должно способствовать ускоренному отторжению некротических тканей. Для этого проводят частые (вплоть до ежедневных) перевязки с растворами йодсодержащих препаратов (йодопирон, йодовидон, повидон-йод и др.), хлоргексидина, диоксидина, фурацилина, повиаргола, лавасепта, плевасепта и т.п. Для борьбы с инфекцией в настоящее время хорошо себя зарекомендовал современный отечественный антисептик мирамистин, который применяется в 0,01% концентрации (С.В. Смирнов, Л.П. Логинов, 2000). В первой фазе раневого процесса при наличии влажных струпов или в период активного механического удаления их, используются углеродные перевязочные материалы. Эти материалы обладают хорошей сорбционной способностью, что приводит к уменьшению гнойного отделяемого, подсушиванию струпов и, как следствие, значительному уменьшению интоксикации организма. В конце данной фазы раневого процесса для борьбы с инфекцией также используют мази на водорастворимой основе (левомеколь, диоксиколь, сильвацин и др.).
С целью отторжения омертвевших тканей используются протеолитические ферменты животного происхождения (трипсин, хемотрипсин, панкреатин), бактериальные ферменты (стрептокиназа, коллагеназа, террилитин и др.), растительные ферменты (папаин и др.). Следует учитывать тот факт, что ферменты не действуют на плотный ожоговый струп. Поэтому применение ферментов наиболее показано в процессе механического удаления некрозов либо при наличии влажных струпов.
Кератолитические средства (молочная, салициловая, карболовая кислоты, мочевина) в нашей практике находят ограниченное применение, поскольку они усиливают местный воспалительный процесс в ране, вызывающий усиление интоксикации. Эти средства используются нами лишь при ограниченных ожогах у пострадавших, не подлежащих оперативному лечению по тем или иным причинам (отказ от операции, тяжелая сопутствующая патология).
При консервативном лечении глубоких ожогов самопроизвольное отторжение нежизнеспособных тканей можно ожидать лишь через 4-6 нед после травмы. Такие длительные сроки подготовки ожоговых ран к свободной пересадке кожи - конечному этапу хирургического лечения обожженных - непозволительны, так как за это время состояние больных может ухудшиться за счет присоединения осложнений, и выполнение операции у многих из них становится проблематичным. Поэтому мы, как и комбустиологи всего мира, стремимся выполнить закрытие ран аутотрансплантатами в максимально короткие сроки. Это достигается хирургическими методами лечения: некротомией, некрэктомией и свободной пересадкой кожи. Идеальным методом хирургического лечения глубоких ожогов является радикальное иссечение нежизнеспособных тканей с одномоментной кожной пластикой образовавшегося дефекта в первые 2-3 дня после получения ожогов. Однако трудность диагностики глубины поражения, травматичность самой операции, отсутствие уверенности в полном удалении мертвых тканей приводят к тому, что ее возможно выполнять лишь у ограниченного числа обожженных с площадью глубокого ожога не более 10% поверхности тела.
Для удаления остатков нежизнеспособных тканей используются частые (вплоть до ежедневных) перевязки с антисептическими растворами, ферментами, антибиотиками. В дальнейшем при начинающемся росте грануляционной ткани переходют на мазевые повязки (2% фурацилиновая мазь, левомеколь, диоксиколь и др.). Хорошо себя зарекомендовала мазь Лавендула, содержащая антисептик мирамистин и фермент бактериального происхождения ультрализин. Мирамистин хорошо подавляет грамотрицательную и грамположительную микрофлору, а ультрализин способствует протеолизу и удалению оставшихся мертвых тканей.
В этот же период применяются различные мази на трикотажной сетчатой основе. Среди них заслуживают внимания однослойные мазевые повязки с 5% диоксидиновой мазью. Обычно после 2-3 перевязок мы могли отметить уменьшение гнойного отделяемого, активизацию роста грануляционной ткани, снижение микробной обсемененности ожоговых ран. Важным преимуществом данной повязки является также то, что она легко и безболезненно удаляется с поверхности раны на очередной перевязке.
В этой же фазе раневого процесса (регенерация) с используются препараты, стимулирующие рост грануляций: салфетки с гиалуроновой кислотой, бальзамические повязки и т.п. Не потеряла своего значения ксенотрансплантация свиной кожи для временного покрытия обширных ожоговых поверхностей с целью защиты их от внутрибольничной инфекции и уменьшения потерь белков, электролито и, жидкостей.
Показателем готовности раны к закрытию ее аутотрансплантатами считается наличие ярко-красного грануляционного покрова с необильным гнойным отделяемым с выраженной каймой краевой эпителизации, отсутствие остатков нежизнеспособных тканей.
Обязательным условием для выполнения операции свободной пересадки кожи является отсутствие гипопротеинемии (общий белок не менее 60 г/л), гипоальбуминемии (белковый коэффициент не менее 1), анемии (гемоглобин не ниже 90 г/л). Временным противопоказанием к операции считается наличие в ране b-гемолитического стрептококка. К удалению грануляций перед аутодермопластикой мы прибегаем крайне редко, так как почти всегда удается добиться хорошего состояния последних и есть надежда на хорошее приживление трансплантатов.
Ожоговые раны на площади до 15-20% поверхности тела обычно закрываем в один этап, более обширные ожоговые раны нуждаются в 2-3-, а иногда и в 4-5-этапных операциях. Срезание кожных лоскутов выполняем дерматомами с ручным или электрическим приводом под общим обезболиванием. Проблема дефицита донорских ресурсов при этом решается с помощью сетчатых аутодермотрансплантатов с коэффициентом растяжения от 1:2 до 1:6. Повторное срезание кожных лоскутов с зажившего донорского участка также позволяет решать проблему дефицита донорских ресурсов. Быстрой эпителизации донорских ран способствует наложение после операции однослойных мазевых повязок с 5% диоксидиновой мазью: при толщине срезанных трансплантатов 0,3 мм донорские раны эпителизировались за 10-12 дней. Закрытие всех ожоговых ран аутотрансплантатами производим за 2-2,5 месяца с момента ожогового поражения.
В послеоперационном периоде местное лечение также не утратило своей значимости. Речь идет о больных, у которых имеет место частичное расплавление кожных лоскутов и образование между ними множества гранулирующих ран. В данной ситуации полезными оказываются различные губчатые покрытия (коласпон, дигиспон, биотравм, гешиспон и др.), которые способны не только реально стимулировать репаративные процессы, но и обладают противовоспалительным действием. К сожалению, в настоящее время многие из них в связи с тяжелой экономической ситуацией в стране не выпускаются отечественной промышленностью. Для борьбы с избыточными грануляциями применяем мази с гидрокортизоном.
Описанное выше хирургическое лечение обширных глубоких ожогов укладывается в понятие “активная хирургическая тактика”, сформулированное 40 лет назад Н.И. Атясовым. В процессе оперативного лечения обожженных не потеряли своего значения и физические методы воздействия на раневой процесс (УВЧ, УФО, лазеротерапия, кровати “Клинитрон”, потолки с инфракрасным излучением и т.п.). Местное лечение обширных глубоких ожогов проводится на фоне интенсивной инфузионно-трансфузионной терапии, позволяющей поддерживать показатели гомеостаза в пределах нормальных значений.
Первый опыт применения для закрытия ран после глубоких ожогов эпидермальных кератиноцитов, выращенных вне организма больного, показал его перспективность в решении проблемы дефицита донорских ресурсов (А.В.Васильев и соавт., 1994). Теоретически этот метод предполагает создание безграничных донорских ресурсов, т.к. из маленького кусочка кожи выращиваются эпителиальные пласты, превышающие площадь этой кожи в 100 и более раз. Однако трудоемкость, сложность и большая стоимость выращивания кератиноцитов не позволяют в настоящее время внедрить этот метод в практическую медицину.
Активная хирургическая тактика позволила улучшить результаты лечения тяжело обожженных, расширить границы выживаемости при крайне тяжелых ожогах, сохранять жизнь некоторым больным с глубокими ожогами на площади 50 - 60% и более поверхности тела.
1. Т.Я. Арьев. Ожоги и отморожения. “Медицина”, 1971.
2. Н.И. Атясов. Система активного хирургического лечения тяжело обожженных. Г., 1972.
3. В. Рудовский и соавт. Теория и практика лечения ожогов М., “Медицина”, 1980.
4. М.И. Кузин и соавт. Ожоговая болезнь. М., “Медицина”, 1982.
5. Б.С. Вихриев, В.М. Бурмистров. Ожоги. Л., “Медицина”, 1986.
6. С.В. Смирнов, Л.П. Логинов. Результаты лечения ожоговых ран с использованием отечественного антисептика мирамистина. В мат. симпоз. “Мирамистин - новый отечественный антисептик широкого спектра действия”. М., 2000, с.17
7. А.В. Васильев и соавт. Применение выращенных эпителиальных пластов для лечения обожженных. Травматология и ортопедия, 1994; 4: 34-9.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Читайте также:

