Некрасивая кожа на теле что делать
Обновлено: 24.04.2024
Витамины А и Е — легенды советской аптечки. Многие верят, что они лечат акне, улучшают обмен веществ в клетках кожи и защищают от морщин. Кое-что из этого правда, но все не так радужно, как описывают на сайтах с БАДами. Разбираемся, как на самом деле витамины А и Е влияют на кожу и организм в целом.
Что такое витамин А
Витамины — это регуляторы биологических процессов, без которых нарушается биохимия тела и работа органов. Большинство из них поступает с едой, а некоторые синтезируются организмом или кишечной флорой. Витамины делятся на водорастворимые и жирорастворимые. Первые не задерживаются в организме надолго и выводятся с продуктами обмена, а вторые накапливаются в печени. Мы писали о витамине D — единственном, который влияет на иммунную защиту организма. А вот С оказался не таким полезным, как о нем пишут производители БАДов.
Витамин А — жирорастворимый. Человек получает его из пищи в виде предшественников — ретиноидов и каротиноидов. Они содержатся в жировом депо печени, а когда нужно превращаются в ретинол и отправляются в ткани. Витамин А регулирует эмбриогенез, работу репродуктивных органов, желез кожи, воспаление, создание новых клеток и их гибель. Производное ретинола — один из компонентов родопсина. Это пигмент глаз, отвечающий за цветоощущение.
Наружные ретиноиды используют в дерматологии: лечат акне и назначают для профилактики возрастных изменений кожи. Доказано, что изотретионин препятствует ферментативной деградации коллагена — главного структурного компонента кожи. Производные витамина А добавляют в солнцезащитные крема для антиоксидантной защиты.
«Наружно витамин А применяют при многих дерматозах, особенно — связанных с нарушением ороговения, салоотделения и заживления, — рассказывает дерматолог детской клиники „Фэнтези“ Нина Сергеева. — Он ускоряет восстановление целостности кожного покрова, снижает салообразование и регулирует ороговение».
Системные ретиноиды — это средства для лечения тяжелого акне, псориаза, розацеа, предраковых состояний и немеланомного рака кожи. Они нормализуют образование клеток верхнего слоя эпидермиса, снижают секрецию кожного сала и воспаление, обеспечивая длительную ремиссию. Назначают их в случаях, когда наружная терапия неэффективна или дает временный результат.
Как понять, что витамина А мало
Ежегодно от недостатка витамина А гибнет 500 тысяч детей во всем мире, а 250 тысяч — слепнет из-за помутнения роговицы. В основном страдают жители Азии и Африки — это связано с ранним отлучением от груди и недостаточность витамина А в рационе. В группе риска люди, у которых нарушено усвоение цинка и жиров, а еще те, кто злоупотребляет алкоголем.
Недостаток витамина А заметен внешне. У человека «сохнут» глаза и слизистая, он с трудом ориентируется в темноте и часто болеет. Кожа становится «жабьей» — усыпанной мелкими бугорками из-за фолликулярного гиперкератоза — скопления роговых чешуек в устьях волосяных мешочков. Если вовремя не восполнить баланс витамина А, можно ослепнуть: роговица «засохнет» и станет непрозрачной.
«Поскольку витамин А и каротиноиды играют большую роль в росте клеток и тканей, недостаточное потребление веществ может привести к ослаблению кожи, — говорит дерматолог GMS Clinic Надежда Набатникова. — Возникает сухость, раздражение и акне, после которого кожа заживает хуже или медленно, появляются рубцы».
Что делать
Если беспокоит качество кожи, заказывать витамины рано. Сначала надо пойти к врачу и узнать, в чем причина. Может, организму не хватает железа, или у человека гипотиреоз — это установит только обследование. Если показатели в норме, врач назначит анализ на содержание витаминов в крови. Когда их мало, сначала меняют рацион. Добавки назначают только тем, у кого проблемы с пищеварением.
«Большая часть витамина А поступает из продуктов, богатых бета-каротином и каротиноидами провитамина А. Это мощные антиоксиданты. Они нивелируют действие свободных радикалов, которые расщепляют коллаген и способствуют появлению морщин, — объясняет Надежда Набатникова. — Вещества также снижают чувствительность кожи к ультрафиолетовым лучам, обеспечивая естественную защиту от покраснений и пигментации, вызванных солнцем».
Норма для человека с четырех лет — 5000 международных единиц витамина А. Он должен получать его из еды животного и растительного происхождения. Лучший источник — печень трески. Одна чайная ложка ее масла содержит 150% от суточной потребности. Много также содержит говяжья печень, филе лососевых рыб и тунец. Самое богатое витамином А растение — батат, сто грамм которого покрывает дневную норму. Его в изобилии содержат листовая капуста, зимняя тыква и турнепс, а морковь занимает только шестое место. Важно: учитывается термически обработанный корнеплод, а не сырой.
Некоторые люди, устав от акне, покупают системные ретиноиды и пьют по дозировкам из интернета. Это опасно — при превышении дозировки эти препараты вызывают пороки развития плода — атрезию ушной раковины, недоразвитие конечностей, дефект межпредсердной перегородки и смещение крупных сосудов. Поэтому системные ретиноиды врач-дерматолог назначает после теста на беременности и обязательства пациентки использовать двойную контрацепцию — гормональные таблетки плюс презерватив.
«При использовании системных ретиноидов и других препаратов витамина А возможно тератогенное влияние на плод. Поэтому даже перед приемом БАДов, а тем более — лекарств, стоит посоветоваться с лечащим врачом, — говорит Нина Александрова. — Неблагоприятный эффект высоких доз витамина А сохраняется и после прекращения его приема, в зависимости от препарата — от 1 месяца до 2х лет».
Что такое витамин Е
Это семейство из токоферолов и токотриенолы — восьми антиоксидантов, ограждающих клетки организма от свободных радикалов. Так называют атомы кислорода, лишенные одного электрона. Они стремятся забрать его у всего, до чего дотянутся, повреждая окружающие клетки и вызывая их гибель. Витамин Е поглощает свободные радикалы, снижая вредное воздействие солнечного излучения и улучшая противоопухолевую защиту.
Попадая в клетки кожи, он уменьшает синтез простагландинов и оксидов азота — медиаторов воспаления. Известны его ранозаживляющие свойства. Поэтому витамин Е используют для лечения воспалительных заболеваний кожи — псориаза, атопического дерматита, язв и пустулезного дерматоза. Доказана противовоспалительная эффективность токоферола при акне. Опыт на мышах показал, что токоферол предотвращает рак кожи, но на людях это не сработало.
Волшебные эффекты витамина Е — результат его приема внутрь. При наружном применении он не лечит раны, ожоги и шрамы — это показало исследование. Зато в комбинации с ретинолом, фитонадионом и витамином С он иногда помогает убрать круги под глазами. Его часто добавляют в антивозрастные крема, но пока не ясно, поможет ли он защитить кожу от старения. Зато известно, что у некоторых людей наружное использование этого витамина вызывает побочную реакцию в виде контактного дерматита.
Нужно ли пить витамин Е в добавках
Если человек питается более-менее нормально, ему нужно 4 года экстремального рациона, чтобы истратить все запасы витамина Е в печени. Поэтому дефицит токоферола — редкость. Обычно он появляется, если у человека нарушено всасывание липидов.
«Без жиров невозможно нормальное усвоение витамина Е, поэтому важно включать в ежедневный рацион масла — объясняет Надежда Набатникова. — Витамином Е богато масло из зародышей пшеницы, подсолнечное, сафлоровое и соевое. Также в качестве источников подойдут орехи — миндаль и арахис».
Надо ли пить витамин Е в добавках — решает только врач. Если заниматься самолечением и пить «для здоровья», можно получить гипервитаминоз. Он проявляется тошнотой, рвотой, слабостью, головной болью и помутнением зрения. Особо упорные доводят себя до нарушений свертывающей системы крови.
Врачи и учёные называют «гусиную кожу» фолликулярным гиперкератозом, или волосяным кератозом. Какие процессы при этом заболевании происходят в кожных покровах?
Наталья Котова, дерматовенеролог:
Кератоз — поражение устьев сальных волосяных фолликулов, которое проявляется кератотическими пробками. Волосяной фолликул (лат. — folliculus pili, также «волосяная луковица») — корень волоса вместе с окружающим его корневым влагалищем. К фолликулу прикреплены сальные железы, а также иногда потовая железа. А гиперкератоз — это увеличение толщины рогового, или внешнего слоя кожи.
Получается, что фолликулярный гиперкератоз — это состояние, при котором пробки из омертвевших клеток рогового слоя кожи заполняют входные отверстия волосяных фолликулов. Тонкий волосок не может пробиться сквозь пробку и остаётся внутри кожи. В результате некоторые фолликулы воспаляются, а некоторые приобретают красный или розовый цвет. Если провести рукой по такой коже, возникает ощущение, как будто вы касаетесь тёрки. В народе кератоз называют «гусиной кожей».
Роговой слой кожи утолщается при многих дерматологических заболеваниях — чаще это наследственные болезни. Однако в некоторых случаях гиперкератоз бывает приобретённым. При этом гиперкератоз сам по себе — не болезнь, а скорее особое состояние кожи, примерно как толстая кожа на пятках у людей, которые много ходят пешком.
Большинство людей, у которых есть волосяной кератоз, совершенно здоровы. Склонность к этому состоянию связана с наследственными особенностями строения кожи.
Четыре факта о фолликулярном гиперкератозе
- фолликулярный гиперкератоз обычно возникает у детей — как правило, у малышей в возрасте от одного до трёх лет поражаются лицо и руки. Однако «гусиная кожа» может появляться у подростков и иногда у взрослых — тогда поражаются в основном руки и голени;
- чем старше становится человек, тем менее заметной делается «гусиная кожа». У большинства людей проявления исчезают во взрослом возрасте, к середине третьего десятилетия;
- фолликулярный гиперкератоз — чисто косметическая проблема. Если его не лечить, ничего страшного не произойдёт, в тяжёлую дерматологическую болезнь он не перерастёт;
- фолликулярный гиперкератоз может обостряться зимой — скорее всего, из-за того, что кожу раздражает толстая одежда. К лету и весне проявления обычно становятся менее заметными.
Как распознать фолликулярный гиперкератоз
«Гусиную кожу» сложно перепутать с болезнью или инфекцией кожи, потому что области, подверженные гиперкератозу, не болят и не зудят. Поскольку фолликулярный гиперкератоз — это не болезнь, консультироваться c дерматологом не обязательно.
Но важно знать, что у некоторых людей фолликулярный гиперкератоз сопровождает атопический дерматит или ихтиоз — болезнь, при которой нарушается процесс ороговения кожи. Поэтому, если человек испытывает дискомфорт, имеет смысл запланировать визит к дерматологу.
Как лечат фолликулярный гиперкератоз
Предотвратить появление «гусиной кожи» и навсегда избавиться от неё вряд ли получится. Обычно это состояние либо проходит само, либо его приходится контролировать всю жизнь при помощи лекарственной косметики, которая облегчает неприятные симптомы и временно улучшает внешний вид кожи.
Косметические средства*, которые могут помочь избавиться от кератоза:
- лосьоны или кремы с 2—10%-ной молочной кислотой (лактат аммония);
- кремы с мочевиной;
- крем или гель с 0,1% третиноина;
- крем или гель с 0,1% адапалена;
- крем или гель с 0,05% тазаротена.
* Имеются противопоказания, перед применением ознакомьтесь с инструкцией и проконсультируйтесь со специалистом.
Наталья Котова, дерматовенеролог:
Кожа, поражённая фолликулярным гиперкератозом, требует постоянного длительного ухода. Наносить кремы нужно как минимум раз в день — это поможет устранить шелушение.
Возможно, в развитии фолликулярного гиперкератоза определённую роль играет дефицит витамина А. Поэтому наряду с основным лечением пациентам часто прописывают витамины A, группы B, витамины C и E и воздействие ультрафиолетового излучения — проще говоря, советуют чаще бывать на солнце. Ещё имеет смысл обсудить с дерматологом график приёма солевых ванн.
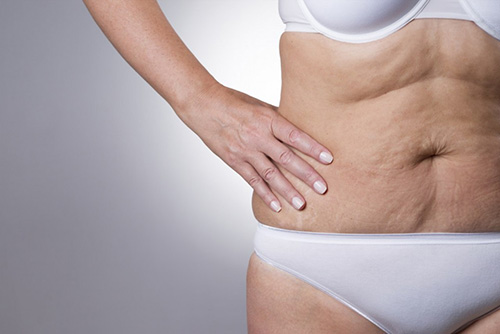
Под дряблой кожей подразумевают тот кожный покров, у которого снижена эластичность и тонус. Если говорить медицинскими терминами, то это атоничная кожа.
Когда кожа дряблая, то она не настолько плотно связана с мышцами, которые расположены под ней. Кроме того, она отличается желтоватым либо бледным оттенком, сухостью, морщинистостью, будет провисать. Дряблость может быть где угодно – внутренняя поверхность бедер, рук, на ягодицах, груди, животе.
Почему кожа становится дряблой?
Причины дряблости кожи тела могут быть следующими:
- старение. Вы не найдете человека, который в 80 лет будет обладать красивой кожей. Обычно дряблость возникает уже ближе к 40-летию;
- наследственность. Человек начинает стареть с 25 лет. Это естественный процесс. Но у некоторых это происходит раньше, у некоторых – позже. Все зависит от того, что заложено в генах;
- недостаточный тонус мышц. Если они вялые, то и кожа тела будет иметь дряблый вид. Если мышечная активность недостаточна, то страдает также кровоснабжение кожного покрова;
- роды. Кожа живота, которая растянулась при беременности, должна вернуться в первоначальную форму. Но не всегда так случается. Еще во время беременности есть признак, который указывает на возможность дряблости кожи тела после родов. Речь идет о растяжках;
- похудение. Если женщина избавилась от лишнего веса, но очень резко, то это может спровоцировать появление «излишков жира»;
- стрессы, внутренние заболевания. Все это влияет на организм, кожу, ее состояние.
Из-за вышеупомянутых причин в коже ухудшается кровообращение, меньше вырабатывается эластина, коллагена. А внешне это проявляется, как дряблая кожа тела.
Методы коррекции
Дряблость кожи тела - что делать? Конечно, нужно корректировать такой дефект, чтобы придать своей коже красивого упругого состояния. Для этого косметологи могут предложить вам несколько вариантов процедур:
- LPG-массаж. Если пройти курс таких процедур, то вы избавитесь от 20% площади кожного покрова;
- RF-лифтинг. С его помощью вы можете подтянуть мышцы, кожу. И увидеть результат можно уже через несколько сеансов;
- биокибернетическая терапия. Здесь идет воздействие на разные процессы, которые способны спровоцировать дряблость кожи тела. То есть, процедура способствует улучшению микроциркуляции, тонизированию мускулатуры, регенерации кожи;
- мезотерапия. Здесь вводят под кожу специальные препараты, которые восстанавливают водный баланс, насыщают кожу микроэлементами, витаминами, улучшают тургор кожи;
- Лазерная, инъекционная биоревитализация. С ее помощью можно сделать кожу менее сухой, восполнить недостаток влаги;
- обертывания помогают увлажнить кожу, улучшить тургор. Кроме того, такая процедура отличается детоксицирующим действием;
- гидромассаж. Во время данной процедуры используется профессиональное оборудование, поэтому выполняется воздействие на подкожно-жировую клетчатку и саму кожу;
- тредлифтинг 3D-мезонитями. Можно убрать очаги дряблости с такой процедурой, при чем это может применяться по отношению к любому проблемному участку. Кроме того, данный метод поможет избавиться от неровностей, которые появились в результате липосакции либо пластических операций;
- ультразвуковая чистка. Специалист применяет ультразвук, который поможет не просто снять омертвевшие клетки кожи, убрать дряблость кожи тела после 30, но и сделать ее гладкой, упругой и эластичной.
Профилактика дряблости кожи тела

Здесь есть несколько простых рекомендаций, которые стоит соблюдать, чтобы кожа не становилась дряблой:
- занимайтесь спортом, ведь постоянно на организм должна выполняться физическая нагрузка;
- делайте себе массажи, они могут повысить тонус мышц;
- худейте правильно. Вы не должны постоянно переходить из одного состояния в другое, чтобы вес колебался. Это не просто сделает вашу кожу дряблой, но еще и спровоцирует целлюлит;
- принимайте контрастный душ. Если вы выполняли водные процедуры, то не забудьте после них использовать специальные крема, масла, которые поддержат водный баланс;
- не загорайте. Коже, ее клеткам вредят солнечные лучи, ведь последние провоцируют быстрое старение. Когда вы находитесь на пляже, не забудьте воспользоваться солнцезащитными средствами;
- употребляйте в рацион побольше овощей, фруктов. Они наладят работу ЖКТ, а также насытят организм, кожу нужными микроэлементами, витаминами;
- много пейте, чтобы достаточно воды поступало к кожному покрову вместе с током крови. Таким образом, поддерживается водный баланс;
- подумайте о применении специальных витаминных комплексов (рыбий жир, полинасыщенные жирные кислоты, витамины А, Е).
Как бороться с дряблостью кожи тела?

Здесь все просто, стоит придерживаться простых рекомендаций от специалистов. Кроме того, вы должны отказаться от вредных привычек, постоянно гулять на свежем воздухе, находить время для отдыха. Это все составляет здоровый образ жизни, который способствует здоровой, молодой коже.
Не только кожа лица нуждается в ежедневном очищении и увлажнении. Неправильный уход за телом — причина дерматологических заболеваний, сухости, гиперчувствительности и других проблем. Рассказываем об основных ошибках и способах исправления.
Частые водные процедуры
По данным опроса Euromonitor International, люди принимают душ с использованием геля или мыла от 6 до 12 раз в неделю. В состав моющих средств входят пенящиеся вещества — лаурилсульфат и лауретсульфат натрия. При мытье с ними более 1 раза в сутки нарушается защитный слой кожи, появляются сухость и раздражение.
Перед подачей в дома вода проходит дополнительную обработку. Ее очищают песчаными фильтрами и обеззараживают гипохлоритом натрия с аммиакосодержащим реагентом. По мере прохождения по трубам она накапливает соли кальция и магния и становится жесткой. Исследование ученых Королевского колледжа Лондона подтвердило, что купание в такой воде — фактор риска для дерматита.
Американская ассоциация дерматологов утверждает: для поддержания гигиены нужно принимать душ с гелем 2 раза в неделю. Исключение — жаркая погода и физическая активность. В остальные дни — мыть водой только подмышечные и паховые области — они содержат много потовых и сальных желез.
«При частом контакте с горячей водой и агрессивными средствами для душа защитный слой смывается быстрее. Кожа теряет барьерные свойства, становится уязвимой для бактерий. Очень горячая вода — стресс для кожи», — рассказывает дерматовенеролог, подолог клиники «GMS Clinic» Надежда Набатникова.
Отсутствие душа после тренировки
Упражнения и физические нагрузки повышают температуру тела. Потоотделение — механизм терморегуляции, охлаждающий кожу. В жаркую погоду с поверхности тела испаряется от 1 до 5 литров жидкости. В состав пота входят продукты минерального обмена, фосфаты, аммиак, мочевая кислота, хлориды и соли кальция. Они раздражают кожу и вызывают сыпь.
Отказ от душа после тренировки приводит к появлению отрубевидного лишая. Это дерматологическое заболевание вызывают дрожжеподобные грибки, размножающиеся при обильном потоотделении. Возбудитель нарушает работу пигментных клеток меланоцитов, и на коже появляются коричнево-красные пятна.
«Достаточно пары минут, чтобы пот высох и закупорил верхний слой кожи — создается среда для размножения бактерий. Это вызывает фолликулит — воспаление волосяного фолликула. Особенно, если вы не переоделись и отправились домой в спортивной одежде. Даже если вы живете недалеко от спортзала, принимайте душ сразу после тренировки», — подчеркивает Надежда Набатникова.
Недостаточное увлажнение
Кожа на 64% состоит из воды. Раздражение, сухость, шелушение и микротрещины — признаки дефицита влаги. Для увлажнения кожи тела после душа используются кремы и лосьоны. Они состоят из основы — ланолина или вазелина, и добавок — растительных экстрактов, гиалуроновой кислоты, отдушек, животных компонентов.
Регулярное увлажнение восстанавливает защитный слой и поддерживает состав нормальной микрофлоры. Работает местный кожный иммунитет, снижается риск развития экземы, дерматита и грибковых заболеваний.
«Принимать душ лучше с гелями аптечных брендов, которые содержат увлажняющие компоненты, а затем наносить кремы этих же марок. В их состав входят, например, церамиды и омега. Их текстура легкая: средства быстро впитываются», — советует Надежда Набатникова.
Редкая замена мочалок и полотенец
Средства гигиены постоянно соприкасаются с кожей. На них скапливается грязь, ороговевшие чешуйки, споры грибков и бактерии. Во влажной среде микроорганизмы растут и размножаются активнее, и при последующем мытье переносятся на чистую кожу. Исследование ученых больницы Маунт-Синай в Нью-Йорке подтвердило, что на поверхности губок обнаруживаются колонии бактерий псевдомонады, стафилококка, стрептококка, энтерококка. Эти микроорганизмы вызывают гнойничковые заболевания кожи.
The American Cleaning Institute рекомендует сушить полотенца после каждого применения и стирать на 3−5 раз после использования. Губку или мочалку менять раз в 1−2 месяца.
Искусственный загар
В солярии используются лучи спектра UVA, которые в 10−15 раз интенсивнее естественного излучения. Они проникают в глубокие слои кожи и вызывают фотостарение. Загар — реакция меланоцитов на действие ультрафиолета. Кожа вырабатывает пигмент меланин, чтобы предотвратить дальнейшее повреждение.
По данным исследования Центра эпидемиологии Австрии, риск развития злокачественной опухоли меланомы при использовании солярия в возрасте до 35 лет составляет 75%. Поэтому использовать искусственный загар как средство подготовки к отпуску не стоит.
«УФ-излучение обезвоживает кожу, разрушает белки коллаген и эластин, способствующие ее упругости. Последствия — сухость, раннее старение и появление морщин. У людей с чувствительной кожей возможно развитие аллергии в виде сыпи и покраснений», — предупреждает Надежда Набатникова.
Неправильное использование санскрина
Ученые из института фундаментальных наук Осло подтвердили: использование солнцезащитного крема снижает риск развития меланомы на 18%. Но наносить его нужно правильно: только тогда будет результат. Первая ошибка — несвоевременное использование крема. Наносить средство нужно за 15−20 минут до выхода из дома, а не на пляже.
Еще одна ошибка — обработка только тех участков, которые чаще обгорают: шея, грудь, спина и плечи. Наносить санскрин нужно на всю поверхность тела. Достаточное количество солнцезащитного крема для лица — половина чайной ложки, для каждой части туловища — одна столовая ложка.
«Оптимальное количество крема — 2 мг/см2 кожи: в действительности мы наносим около трети от должного. Еще одна ошибка — полагаться только на санскрин в активные солнечные часы. Облака рассеивают ультрафиолет, но пропускают ультрафиолетовые лучи группы A, ответственные за преждевременное старение кожи. Подбирать средство нужно с учетом возраста и уровня солнечной активности», — рассказывает дерматовенеролог клиники «Фэнтези» Нина Сергеева.
После нанесения санскрина подождать 3−5 минут, чтобы средство впиталось: тогда его не смоет водой. Обновлять крем следует после купания и каждые 2 часа. Про влияние солнца на кожу мы уже рассказывали здесь.
Неправильное направление бритвы при депиляции
Удаление нежелательной растительности против роста — травматичный метод. Лезвие снимает эпителий — верхний слой кожи. Когда покров начинает восстанавливаться, то закрывает пробивающиеся волоски. Они врастают под кожу, образуя болезненные красные шишки.
Бритье против роста повреждает волосяной фолликул. Создаются условия для размножения бактерий стафилококков, вызывающих воспалителительное заболевание — фолликулит. На коже вокруг волосков появляются зудящие и болезненные узелки. Через 2−3 дня на их месте образуются гнойнички с зелено-желтым содержимым.
Американская ассоциация дерматологии рекомендует убирать растительность по направлению роста, используя пену или бальзам для смягчения кожи. Так получится избежать фолликулита и вросших волос. Это подтверждают и наши эксперты:
«Частое бритье может приводить к появлению гиперпигментации, вросшим волоскам и раздражению кожи. Удалять волосы нужно по ходу роста, используя средства для лучшего скольжения — пену для бритья или гель. В местах с чувствительной кожей после депиляции можно наносить успокаивающие кремы с пантенолом, цинком или ромашкой», — отмечает Нина Сергеева.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Проблемная кожа - причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
В дерматологии устойчивый термин «проблемная кожа» применяется для обозначения вполне определенного спектра косметических проблем: в первую очередь, это повышенная сальность кожи и связанные с ней проблемы, а также сухость кожи и ее возрастные изменения.
В широком смысле «проблемная кожа» – эта любая кожа с косметическими дефектами, вызванными внешними (воздействие окружающей среды) или внутренними (заболевания) факторами.
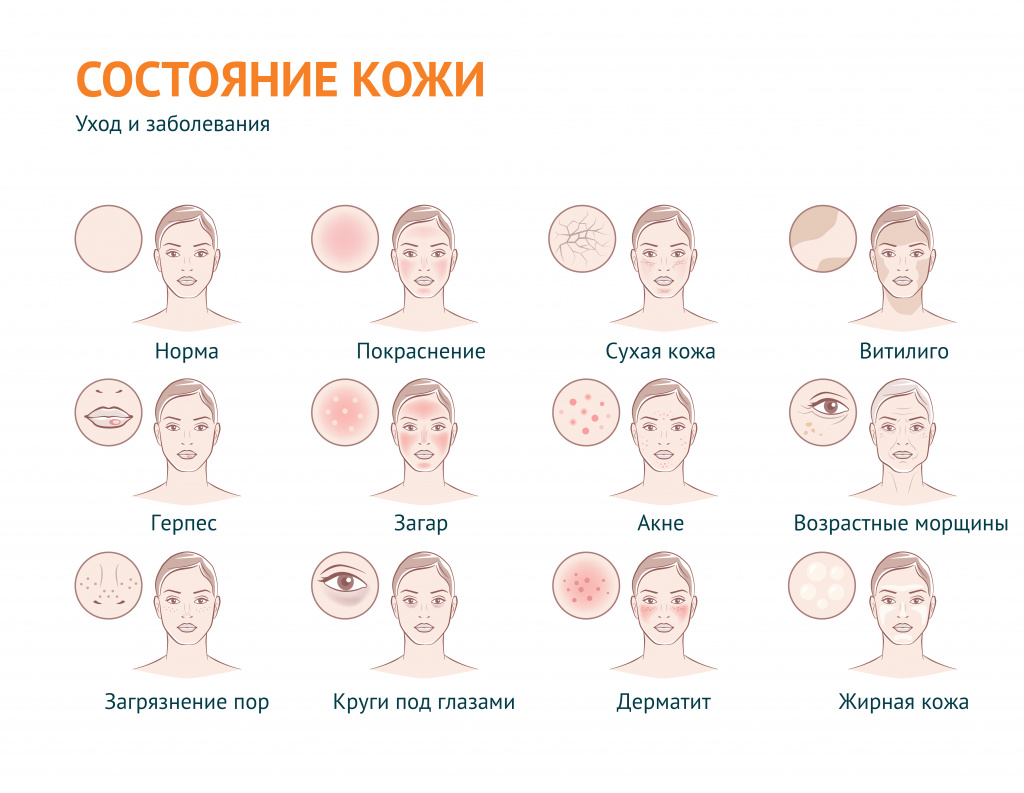
Под этим выражением подразумевают также наличие морщин и растяжек, пигментных пятен и веснушек, бородавок, шрамов, рубцов, сосудистых звездочек, грибковых поражений, бледности или покраснения и т. д.
Проблемная кожа может появиться в подростковом возрасте и быть следствием гормональной перестройки организма или (если речь идет о взрослом человеке) быть индикатором определенных заболеваний.
Жирная кожа – кожа с характерным сальным блеском, вызванным гиперсекрецией сальных желез. Поры жирной кожи расширены и, как правило, закупорены сальным секретом и загрязнениями (так называемыми «комедонами»). Нередко на жирной коже появляются акне (прыщи) – воспаление волосяного фолликула и сальной железы или их разновидности – фурункулы (когда в процесс воспаления вовлекается окружающая ткань). На лице наиболее предрасположена к появлению акне Т-зона – лоб, нос, подбородок. Как правило, на этих участках сальные железы более активны. На теле прыщи чаще всего появляются в пространстве между лопатками или в районе трицепсов.
О чем свидетельствует появление прыщей.
- Прыщи и избыточное оволосение по мужскому типу у женщин: возможная причина – гиперандрогения. Необходимо исследовать уровень половых гормонов.
- Прыщи у беременных чаще всего связаны с гормональной перестройкой организма.
- Белые высыпания у грудных детей могут быть связаны с избытком гормонов в молоке матери. В этом случае нужно проконсультироваться с педиатром.
- Большое количество закупоренных сальным секретом пор не только на лице, но и на теле может указывать на сниженную функцию щитовидной железы. Диагноз ставит эндокринолог.
Сухая кожа. Ксероз, или сухость кожи – это проблема, связанная со сниженным содержанием влаги в роговом слое эпидермиса. В такой коже замедляется метаболизм (обменные процессы). При этом нарушается ее барьерная функция. Кожа становится чувствительной к воздействию внешних факторов, быстро теряет упругость.
Сухой кожа лица, как правило, становится за пределами Т-зоны. На теле сухости часто подвержена кожа живота, поясницы, ног.
Комбинированная кожа. При этом типе кожи зоны наибольшей активности сальных желез лоснятся от кожного сала, остальные участки могут быть сухими, истонченными, склонны к появлению морщин и уязвимы перед внешними факторами.
Возрастная кожа. Чаще всего так называют сухую, истонченную кожу со сниженным тургором. Признаками возрастных изменений могут служить не только морщины, но и гиперпигментация, участки неравномерной пигментации, сосудистые пятна и т. д.
Жирная кожа, склонная к появлению прыщей, не обязательно связана с патологическим процессом. Часто это «визитная карточка» подросткового возраста (13-15) лет. У взрослых данная проблема требует более пристального внимания, поскольку может быть вызвана эндокринными нарушениями (например, болезнями щитовидной железы или гипофиза), заболеваниями желудочно-кишечного тракта, погрешностями в диете, злоупотреблением жирной пищей и простыми углеводами (продуктами, содержащими сахар в больших количествах).
- холецистит;
- колит;
- запоры;
- заболевания печени;
- гиперандрогения (повышенная выработка мужских гормонов);
- гипертрихоз (избыточный рост волос);
- сахарный диабет.
Особенно настороженно следует отнестись к появлению прыщей в детском возрасте (от двух до семи лет) лет. В этом случае следует исключить опухолевые образования надпочечников.
Проблема сухой кожи может быть возрастной (появляется у женщин в период менопаузы), носить перманентный характер либо быть связанной с сезонными климатическими колебаниями и т. п. Однако иногда сухость кожи может быть вызвана нарушениями питания (в частности, нехваткой витаминов А и Е), курением, злоупотреблением кофе, приемом некоторых лекарственных препаратов (например, диуретиков). Но не стоит забывать о том, что такое состояние кожи может быть одним из симптомов серьезных заболеваний, например, сахарного диабета, аллергии и целого ряда тяжелых хронических кожных болезней.
«Возрастная кожа» может появляться не только по мере естественного старения, но и в результате определенных заболеваний. В списке недугов-провокаторов традиционно лидируют сахарный диабет, гипотиреоз, заболевания половых желез, гипоталамо-гипофизарный синдром, легочные патологии, вызывающие кислородное голодание кожи.
Для начальной диагностики обратитесь к дерматовенерологу или терапевту. Возможно, после сбора анамнеза и получения результатов диагностики вас направят к другим специалистам – эндокринологу, гастроэнтерологу, хирургу или аллергологу.
Чаще всего выяснение причины проблемной кожи начинается со стандартных лабораторных исследований – клинического и биохимического анализа крови.
Читайте также:

