Не заживает кожа на веке
Обновлено: 19.04.2024
Эта акция - для наших друзей в "Одноклассниках", "ВКонтакте", "Яндекс.Дзене", YouTube и Telegram! Если вы являетесь другом или подписчиком стр.
Для жителей районов Савеловский, Беговой, Аэропорт, Хорошевский
В этом месяце жителям районов Савеловский, Беговой, Аэропорт, Хорошевский» предоставляется скидка 5% на ВСЕ мед.
Консультация офтальмолога – бесплатно!
Консультация офтальмолога БЕСПЛАТНО при удалении халязиона, новообразований (папиллом) век, инородных тел роговиц и конъюнктивы! (цена .
Ардамакова Алеся Валерьевна
Врач-офтальмолог, лазерный хирург
Кандидат медицинских наук
Никулина Ольга Васильевна
В каких случаях обращаться к офтальмологу?
Мы в Telegram и "Одноклассниках"
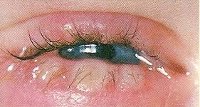
Блефарит - группа глазных болезней, сопровождающихся воспалением краев век, и сложно поддающихся лечению.
При блефарите воспалительный процесс охватывает ресничные края век, заболевание часто носит хронический характер.
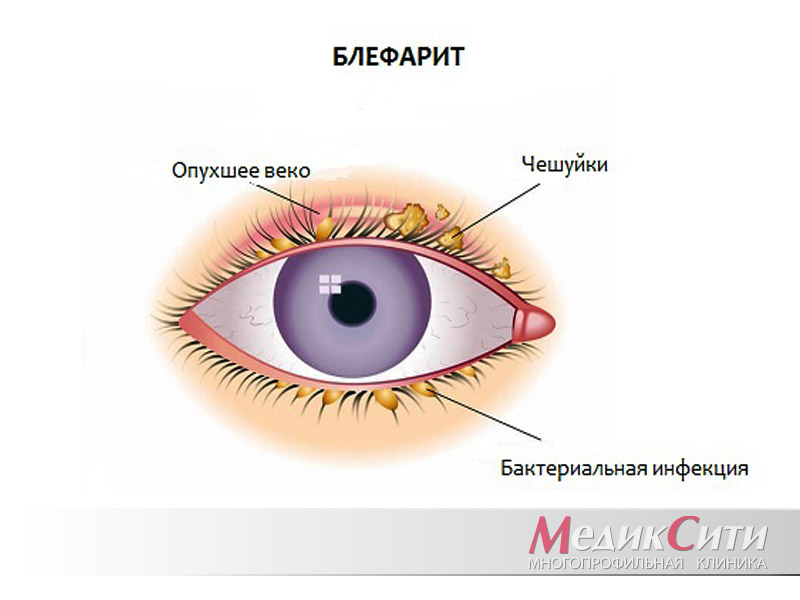

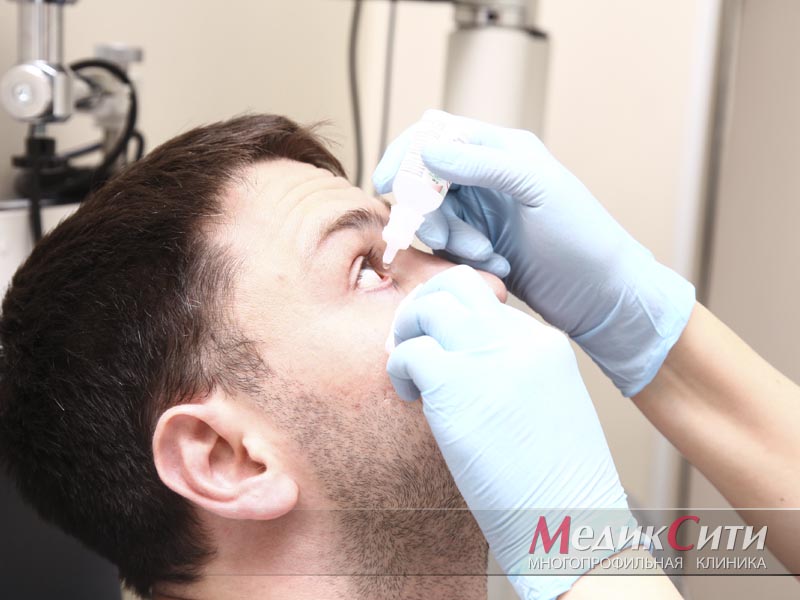
Диагностика и лечение блефарита
Длительный и вялотекущий хронический блефарит снижает работоспособность человека и может привести к потере зрения.
Виды блефарита
Врачи-офтальмологи выделяют 5 видов блефарита век:
Инфекционный блефарит
Инфекционный (язвенный) блефарит появляется в результате деятельности многочисленных микроорганизмов (стафилококки, гемофильная палочка, вирус герпеса человека), которые через мельчайшие ранки попадают под кожу век, начинают там размножаться и повреждать окружающие ткани. Под действием гноя, выделяющегося из ранок, ресницы склеиваются и обламываются.
Симптомы инфекционного блефарита:
- зуд, покраснение и болевые ощущения в зоне века;
- повышение температуры кожи века.
Диагностика инфекционного блефарита:
Для подтверждения диагноза проводится бактериологический посев кусочка пораженной кожи на определение микроорганизмов, вызвавших заболевание.
Лечение язвенного блефарита
Избавиться от микробов и восстановить нормальное состояние кожи века поможет следующая терапия:
- размягчение и удаление корочек (сначала наносится размягчающая мазь, а затем пинцетом удаляются корочки с поверхности эпителия);
- антибактериальная терапия (нанесение тетрациклиновой или эритромициновой мази; при выраженных симптомах болезни применяются комбинированные препараты, состоящие из антибиотика и противовоспалительного средства - например, декса-гентамицин);
- восстановление обменных процессов в эпителии (накладывание примочек с раствором сульфата цинка).
Инфекционный блефарит хорошо поддается лечению и редко переходит в хроническую форму.

Диагностика и лечение блефарита
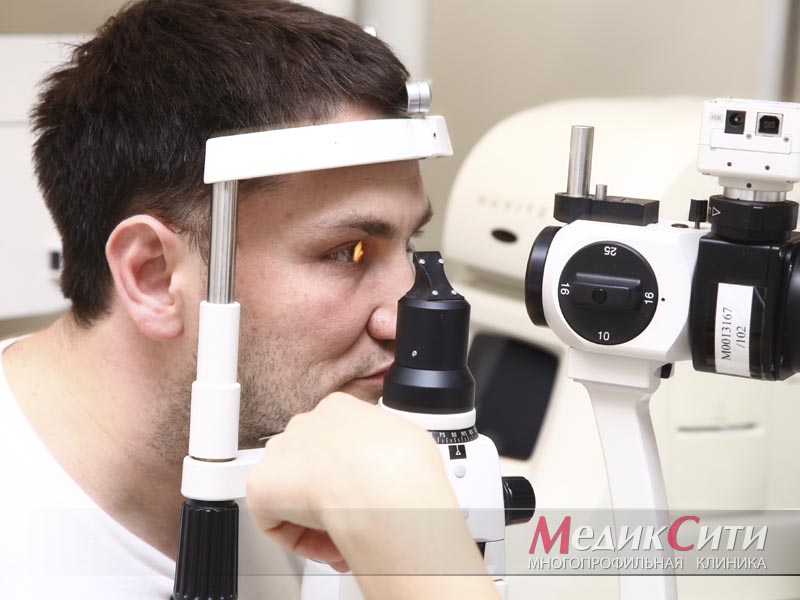
Диагностика и лечение блефарита
Диагностика и лечение блефарита
Демодекозный блефарит
Причина заболевания - клещ демодекс. Но чтобы болезнь проявилась, демодекс должен размножиться и закрыть входные протоки сальных желез. Спровоцировать патологию способны следующие условия:
- ослабленный иммунитет;
- недостаточная гигиена;
- высокая температура (сауны, бани, жаркий климат).
Симптомы демодекозного блефарита
Кроме обычных симптомов блефарита (покраснение, зуд и утолщение кожи по краям век), данный вид заболевания отличается следующими клиническими признаками:
- появление множества белых чешуек у основания ресничных волосков;
- обострение болезни после тепловых процедур или при повышенной температуре (прогревание, пилинг, горячие обертывания).
Диагностика демодекозного блефарита:
Наличие клеща-демодекса можно подтвердить с помощью простого лабораторного исследования, в ходе которого ресницы с пораженного глаза обрабатываются специальным составом и рассматриваются под микроскопом. После того как наличие клеща подтверждается, врач назначает адекватную терапию.
Лечение демодекозного блефарита
Существуют различные схемы лечения, которые применяются в зависимости от течения заболевания. В одной из схем - использование трех препаратов для местного нанесения, а именно:
- мазь «Бензилбензоат» (10%) (сильнодействующее противоклещевое средство);
- крем «Унидерм» (уменьшает повреждение кожи и обладает противовоспалительным действием);
- крем «Эмолиум» (улучшает обмен веществ в коже и восстанавливает эпителий).
После четырехдневного лечения следует сделать двухнедельный перерыв и пройти еще 1 курс для профилактики рецидивов заболевания. Следует иметь в виду, что демодекозный блефарит может появиться опять и перейти в хроническую форму.
Ни в коем случае не используйте препараты для лечения блефарита без назначения врача - это может привести к ухудшению вашего состояния!
Чешуйчатый блефарит
Предположительная причина заболевания - ослабленный иммунитет и наличие у родственников таких заболеваний, как себорейный дерматит, псориаз и нейродерматоз. Спровоцировать появление патологии также способно аутоиммунное воспаление, при котором лейкоциты начинают «нападать» на здоровые клетки эпителия век.
Чешуйчатый блефарит распространяется сразу на оба глаза и проявляется в течение нескольких месяцев и даже лет.
Симптомы заболевания:
- «тяжесть» в веках после сна или длительного смыкания ресниц;
- ощущение «песка в глазах» и зуд в области век;
- появление сильного шелушения на коже век, на веках много чешуек серо-белого цвета, похожих на перхоть;
- покраснение и утолщение краев век.
Лечение заболевания:
При лечении данного вида блефарита нужно устранить воспаление и как можно чаще очищать эпителий. Поэтому может быть назначено следующее лечение:
- 4-6 раз в день промывание век слабощелочным раствором хлорида натрия (0.9%) и натрия гидрокарбоната (2%);
- обрабатывание века мазью, содержащей глюкокортикостероиды и обладающей противовоспалительным действием;
- применение примочек с раствором сульфата цинка 0,25% для улучшения метаболизма кожи век и прекращения образования чешуек.
Чешуйчатый дерматит быстро переходит в хроническую форму с чередованием обострения заболевания и ремиссии. Но правильно выбранное лечение позволяет держать под контролем все проявления болезни.
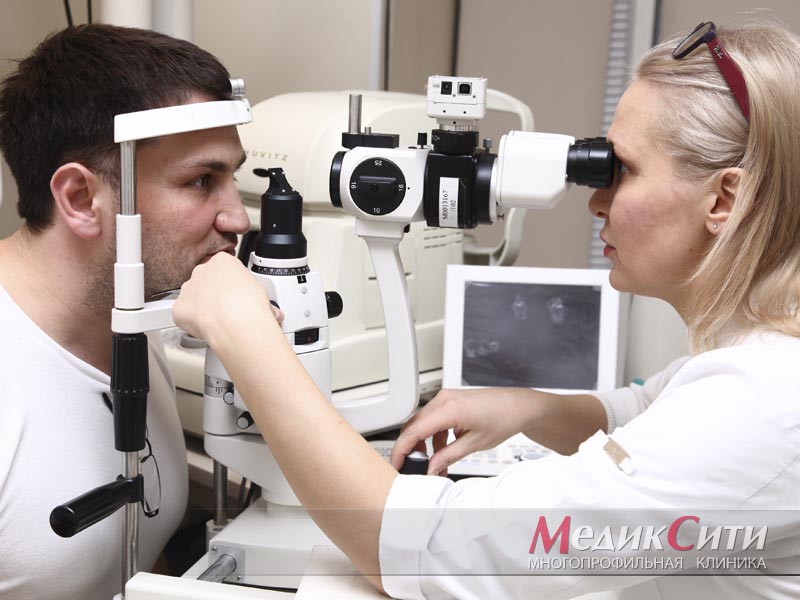
Диагностика и лечение блефарита

Диагностика и лечение блефарита

Диагностика и лечение блефарита
Аллергический блефарит
Причина заболевания - наследственная особенность иммунитета, при которой человеку передается склонность к аллергии. При воздействии определенного аллергена заболевание начинает обостряться.
Симптомы аллергического блефарита
Симптомы заболевания проявляются не сразу, а через некоторое время, примерно через 10-14 дней. За это время происходит распознавание аллергена и выработка к нему антител IgM. Чем больше вырабатывается антител, тем сильнее проявляются признаки болезни.
При аллергическом блефарите кожа на веках отекает, дотронувшись до кожи века, можно почувствовать наличие жидкости. При значительном отеке глаз начинает непроизвольно закрываться.
Диагностика аллергического блефарита
Выявить заболевание можно с помощью анализа крови из пальца. Проявление аллергии видно по следующим показателям:
- увеличение количества базофилов - больше 0.7*109 /л;
- увеличение количества эозинофилов - больше 0,4*109 /л;
- нормальный уровень нейтрофилов - до 6*109/л;
- ускорение СОЭ - более 15 мм/ час.
Найти вещество-аллерген можно двумя способами:
- сопоставить время возникновения симптомов заболевания с определенным внешним фактором (общение с животными, уборка пыли, период цветения);
- сделать пробы на гиперчувствительность (одна из самых распространенных проб - скарификационная: на коже делаются небольшие соскобы и в них помещаются аллергены).
После того, как будет выявлена непереносимость определенных субстанций, врач назначает специальное лечение.
Лечение аллергического блефарита
Первое условие - снизить или сократить контакт с аллергеном. Если это какие-то определенные цветы, пыль или пыльца - регулярно носить очки и придерживаться гигиены век, если косметика - найти другую, которая вам подойдет.
Медикаментозное лечение аллергического блефарита включает в себя:
- местную терапию в виде кремов и мазей (напр., «Латикорт», «Локоид», «Гидрокортизон», «Акортин»);
- противоаллергическое лечение общего действия в виде инъекций или таблеток («Клемастин», «Лоратадин», «Хлоропирамин», «Дезлоратадин»).
Мейбомиевый блефарит
Мейбомиевый блефарит (или краевой блефарит) появляется вследствие дисфункции мейбомиевых желез, расположенных в толще век. При этом количество выделяемого секрета значительно увеличивается.
Мейбомиевый блефарит легко отличить от других видов благодаря характерному симптому - скапливанию в уголке глаз и под веком жирного секрета серо-желтого цвета, имеющего пенную консистенцию.
Диагностика заболевания
Для постановки диагноза врачу-офтальмологу достаточно клинического осмотра, во время которого он обращает внимание на наличие характерных выделений.
Лечение мейбомиевого блефарита
Применяется симптоматическое лечение, направленное на снятие воспалительных явлений и гигиену пораженного века.
Рекомендуется ежедневная обработка теплыми щелочными растворами и нанесение противовоспалительной мази в течение 10-14 дней. Данный вид заболевания быстро переходит в хроническую форму. Поэтому его нужно лечить при каждом появлении обострения болезни.
Так как многие виды блефарита быстро переходят в хроническую форму, нужно настраиваться на сложное и длительное лечение. Оно требует настойчивости и терпения и от больного, и от врача. Самое главное - вовремя выявить и устранить причину заболевания, что позволит не допустить рецидивов.
Профилактика блефарита
Независимо от причины, вызвавшей блефарит, необходимо придерживаться некоторых правил:
- старайтесь соблюдать растительно-молочную диету (сладкая, жареная, острая, соленая пища способствует выработке желудочного сока и увеличению выделения секрета век);
- остерегайтесь простудных заболеваний (ОРВИ усиливает проявления блефарита);
- регулярно проводите гигиенические процедуры (веки всегда промывайте только теплой водой - холодная вода ведет к венозному застою);
- не забывайте применять назначенные офтальмологом капли и мази;
- соблюдайте режим сна и отдыха, днем старайтесь смотреть телевизор не более 2-х часов подряд;
- весной старайтесь защищать глаза солнцезащитными очками.
В клинике «МедикСити» ежедневно ведут прием высококвалифицированные врачи-офтальмологи, применяющие самое современное оборудование для диагностики и лечения заболеваний глаз. Регулярное обследование у окулиста позволит вам избежать серьезных офтальмологических заболеваний и сохранить хорошее зрение!
Блефарит – двустороннее рецидивирующее воспаление ресничной кромки век. Блефарит проявляется покраснением и отечностью краев век, ощущением тяжести и зудом век, повышенной чувствительностью к яркому свету, быстрой утомляемостью глаз, неправильным ростом и выпадением ресниц. В диагностике блефарита ведущую роль играет наружный осмотр век, определение остроты зрения, биомикроскопия, бактериологический посев, исследование ресниц на демодекс. Лечение блефарита направлено на устранение причины заболевания и, как правило, включает консервативные мероприятия (туалет век, массаж век, закапывание глазных капель, закладывание мазей и др).
МКБ-10
Общие сведения
Распространенность блефарита в популяции довольно высока - около 30%. Блефарит может развиваться у детей, однако максимальный пик заболеваемости приходится на возраст от 40 до 70 лет. В офтальмологии блефариты составляют большую группу этиологически неоднородных воспалительных заболеваний век, сопровождающихся поражением их ресничных краев, имеющих рецидивирующее течение и трудно поддающихся лечебному воздействию. Тяжелое и упорное течение блефарита может привести к образованию халязиона, конъюнктивиту, кератиту, ослаблению зрения.

Причины белефарита
Развитие блефарита может быть обусловлено массой причин. Инфекционные блефариты вызываются бактериями (эпидермальным и золотистым стафилококком), грибками, клещами; неинфекционные – аллергическими агентами, офтальмологическими заболеваниями.
Ведущей причиной инфекционных блефаритов служит стафилококковая инфекция, поражающая волосяные мешочки ресниц. К возникновению блефарита предрасполагает наличие хронических очагов инфекции в миндалинах (тонзиллит), придаточных пазухах (гайморит, фронтит), полости рта (кариес), на коже (импетиго) и пр. Нередко блефарит вызывается поражением краев век клещом Demodex (демодекс). У большинства людей клещи обитают на поверхности кожи, в волосяных фолликулах, сальных железах, а при снижении общей реактивности организма могут активизироваться и попадать на кожу век, вызывая блефарит. Реже этиологическими агентами при блефарите выступают вирусы герпеса I, II и III типов, контагиозный моллюск, гемофильная палочка, бактерии кишечной группы, дрожжеподобные грибки и др. При сочетании блефарита с конъюнктивитом развивается блефароконъюнктивит.
Развитие неинфекционного блефарита нередко бывает сопряжено с некорригированной патологией зрения (дальнозоркостью, близорукостью, астигматизмом), синдромом сухого глаза. У людей, имеющих повышенную чувствительность к раздражителям (пыльце растений, косметике, средствам гигиены, лекарствам), может развиваться аллергическая форма блефарита. Поражение век нередко возникает при контактном дерматите. Эндогенная аллергизация организма возможна при гельминтозах, гастрите, колите, холецистите, туберкулезе, сахарном диабете, при которых изменяется состав секрета мейбомиевых желез.
К возникновению и обострению блефарита любой этиологии предрасполагает снижение иммунного статуса, хронические интоксикации, гиповитаминозы, анемия, повышенная задымленность и запыленность и воздуха, пребывания в солярии, на солнце, на ветру.
Классификация блефарита
В соответствии с этиологией блефариты делятся на две группы: неинфекционные и инфекционные. При вовлечении в воспалительный процесс только ресничной кромки века говорят о переднем краевом блефарите; при поражении мейбомиевых желез – о заднем краевом блефарите; в случае преобладания воспалительных явлений в уголках глаз – об угловом или ангулярном блефарите.
По клиническому течению выделяют несколько форм блефарита:
- Простую.
- Себорейную или чешуйчатую (обычно сопутствует себорейному дерматиту).
- Язвенную или стафилококковую (остиофолликулит).
- Демодекозную.
- Аллергическую.
- Угревую или розацеа-блефарит (часто сочетается с розовыми угрями).
- Смешанную.
Симптомы блефарита
Течение любой формы блефарита сопровождается типичными проявлениями: отечностью и покраснением век, зудом, быстрой утомляемостью глаз и повышенной чувствительностью к раздражителям (свету, ветру). Постоянно образующаяся слезная пленка вызывает нечеткость зрения. Глазные выделения, особенно сопровождающие течение инфекционных блефаритов, приводят к появлению на веке налета, склеиванию ресниц. Пациенты, обычно пользующиеся контактными линзами, отмечают, что не могут носить их столь длительное время, как раньше.
Простой блефарит характеризуется гиперемией и утолщением краев век, скоплением в уголках глазных щелей беловато-серого секрета, умеренным покраснением конъюнктивы, расширением протоков мейбомиевых желез.
При чешуйчатом блефарите на утолщенном и гиперемированном крае века скапливаются чешуйки слущенного эпидермиса и эпителия сальных желез, которые плотно прикрепляются к основанию ресниц. Чешуйки кожи также определяются на бровях и волосистой части головы. Течение себорейного блефарита может сопровождаться потерей и поседением ресниц.
Язвенная форма блефарита протекает с образованием желтоватых корочек, при снятии которых открываются язвочки. После заживления изъязвлений образуются рубцы, из-за которых нарушается нормальный рост ресниц (трихиаз). В тяжелых случаях ресницы могут обесцвечиваться (полиоз) и выпадать (мадароз), а передний ресничный край становиться гипертрофированным и морщинистым.
Демодекозный блефарит протекает с постоянным нестерпимым зудом век, более выраженным после сна. Края век утолщаются в виде красноватого валика. В дневное время отмечается резь в глазах, выделение липкого секрета, ведущее к засыханию отделяемого и его скоплению между ресницами, что придает глазам неопрятный вид.
Симптомы аллергического блефарита, в большинстве случаев, появляются внезапно и четко связаны с каким-либо экзогенным фактором. Заболевание сопровождается отеком и упорным зудом век, слезотечением, слизистым отделяемым из глаз, светобоязнью, резью в глазах. Для аллергического блефарита типично потемнение кожи век (так называемый «аллергический синяк»).
При розацеа-блефарите на коже век видны мелкие серовато-красные узелки, увенчанные гнойничками.
Блефарит может протекать с явлениями конъюнктивита, синдрома «сухого глаза», кератита, острого мейбомита, развитием халязиона, образованием ячменя, фликтен и язв роговицы, угрожающей потерей зрения. Практически всегда блефариты принимают хроническое течение, имеют тенденцию к рецидивированию в течение многих лет.
Диагностика блефарита
Распознавание блефарита производится офтальмологом на основании жалоб, данных осмотра век, выявления сопутствующих заболеваний, лабораторных исследований. В ходе диагностики блефарита проводится определение остроты зрения и биомикроскопия глаза, позволяющая оценить состояние краев век, конъюнктивы, глазного яблока, слезной пленки, роговицы и пр. С целью выявления нераспознанных ранее гиперметропии, миопии, пресбиопии, астигматизма исследуется состояние рефракции и аккомодации.
Для подтверждения демодекозного блефарита производится микроскопическое исследование ресниц на клещ Demodex. При подозрении на инфекционный блефарит показано проведение бактериологического посева мазка с конъюнктивы. При аллергическом характере блефарита необходима консультация аллерголога-иммунолога с проведением аллергопроб. С целью исключения глистной инвазии целесообразно назначение анализа кала на яйца глист.
Длительно существующий блефарит, сопровождающийся гипертрофией краев век, требует исключения рака сальных желез, плоскоклеточного или базальноклеточного рака, для чего выполняется биопсия с гистологическим исследованием ткани.
Лечение блефарита
Лечение блефарита консервативное, длительное, требующее комплексного местного и системного подхода, а также учета этиологических факторов. Нередко для устранения блефарита требуются консультации узких специалистов (отоларинголога, стоматолога, дерматолога, аллерголог, гастроэнтеролога), проведение санации хронических очагов инфекции и дегельминтизации, нормализация питания, улучшение санитарно-гигиенических условий дома и на работе, повышение иммунитета. При выявлении нарушений рефракции необходимо проведение их очковой или лазерной коррекции.
Топическая терапия блефаритов требует учета формы заболевания. При лечении блефарита любой этиологии необходима тщательная гиена век, очищение от корочек и чешуек влажным тампоном после предварительного наложения пенициллиновой или сульфациловой мази, закапывание в полость конъюнктивы р-ра сульфацетамида, обработки краев век р-ром бриллиантового зеленого, проведение массажа век.
При язвенном блефарите применяют мази, содержащие кортикостероидный гормон и антибиотик (дексаметазон+гентамицин, дексаметазон+неомицин+полимиксин В). При конъюнктивите и краевом кератите лечение дополняют аналогичными глазными каплями. В случаях изъязвления роговицы применяют глазной гель с декспантеолом.
При себорейном блефарите показано смазывание век гидрокортизоновой глазной мазью, инстилляции «искусственной слезы». В терапии демодекозного блефарита, кроме общегигиенических мероприятий, используются специальные противопаразитарные мази (метронидазоловая, цинко-ихтиоловая), щелочные капли; проводится системная терапия метронидазолом.
Аллергический блефарит требует устранения контакта с выявленным аллергеном, инстилляций противоаллергических капель (лодоксамид, натрия кромогликат), обработки век кортикостероидными глазными мазями, приема антигистаминных препаратов. При мейбомиевом и угревом блефарите целесообразно назначение внутрь тетрациклина или доксициклина курсом от 2 до 4 недель.
Системная терапия при блефаритах включает витаминотерпию, иммуностимулирующую терапию, аутогемотерапию. Эффективно сочетание местного и общего лекарственного лечения с физиотерапией (УВЧ, магнитотерапией, электрофорезом, дарсонвализацией, УФО), облучением лучами Букки.
При осложненных формах блефарита может потребоваться хирургическое лечение: удаление халязиона, пластика век при трихиазе, исправление заворота или выворота века.
Профилактика и прогноз при блефарите
При своевременной и упорной терапии блефарита прогноз для сохранности зрения благоприятный. В ряде случаев заболевание приобретает затяжное, рецидивируюещее течение, приводящее к возникновению ячменей, халязионов, деформации краев век, развитию трихиаза, хронического блефароконъюнктивита и кератита, ухудшению функции зрения.
Для профилактики блефарита необходимо лечение хронических инфекций, исключение контакта с аллергенами, проведение коррекции аномалий рефракции, своевременное лечение дисфункции сальных желез, соблюдение гигиены зрения, улучшение санитарно-гигиенических условий труда и быта.
Опухоли век – группа доброкачественных и злокачественных новообразований, а также опухолей с местным агрессивным ростом, но без способности к отдаленному метастазированию. Проявляются косметическим дефектом различной степени выраженности. На веке обнаруживаются бляшки, узлы и язвенные поверхности. Злокачественные и местнодеструирующие опухоли век могут прорастать близлежащие ткани. Диагноз устанавливается с учетом клинических признаков, данных гистологического и цитологического исследований и результатов инструментальных обследований. Лечение – операции, криодеструкция, лучевая терапия.
Общие сведения
Опухоли век – доброкачественные, злокачественные и местнодеструирующие новообразования, расположенные в области верхнего или нижнего века. Составляют около 80% от общего количества опухолей глаза и придаточного аппарата. В большинстве случаев имеют доброкачественное течение. Самым распространенным злокачественным поражением является рак века, который составляет чуть более 30% от общего количества опухолей данной зоны и чуть более 5% от общего количества случаев рака кожи. В числе факторов риска развития злокачественных опухолей век – хронические блефариты, длительно существующие язвы, продолжительная инсоляция, пигментная ксеродерма и пигментные невусы. Вероятность возникновения большинства новообразований увеличивается с возрастом. Лечение осуществляют специалисты в области онкологии и офтальмологии.

Доброкачественные опухоли век
Характерно медленное прогрессирование, отсутствие инфильтрирующего роста и способности к отдаленному метастазированию. Обычно протекают благоприятно, причиной обращения к врачу становится косметический дефект. Более 60% от общего числа опухолей век имеют эпителиальное происхождение (папиллома, старческая бородавка), около 25% происходят из мягких тканей (липома, фиброма), 12% относятся к категории пигментных новообразований (доброкачественный невус).
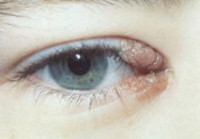
Папиллома (папиллярная и плоская акантоэпителиома) век представляет собой узел, связанный с веком тонкой ножкой либо широким основанием. Может быть одиночной или множественной. Обычно располагается на крае века. По внешнему виду папиллома век может напоминать ягоду малины или соцветие цветной капусты. Характерно многолетнее бессимптомное течение. В отдельных случаях может озлокачествляться. Иногда опухоль века даже при отсутствии признаков малигнизации распространяется за пределы кожи на слезоотводящие пути, слизистую оболочку века и даже придаточные пазухи.
Старческая бородавка (себорейный кератоз, базальноклеточная папиллома) – опухоль век, по внешнему виду сходная с папилломатозным невусом. Представляет собой экзофитно растущий узел коричневого, сероватого или желтоватого цвета. Обычно располагается на нижнем веке. Безболезненная, плотная на ощупь. Может быть жирной или сухой. Опухоль века развивается в течение многих лет, обычно не проявляет склонности к малигнизации. Наблюдается более интенсивное ороговение по сравнению с папилломой.
Кератоакантома – плотная опухоль век диаметром 1-3 см с углублением в центре. Наряду с веками может поражать ушные раковины, область щек и спинки носа. Провоцирующими факторами являются травмы, вирусные инфекции и продолжительный контакт с некоторыми токсическими веществами. Склонна к самостоятельному заживлению с образованием деформирующего втянутого рубца. Продолжительность заболевания – 9-12 недель. В течение первых 3-5 недель опухоль века растет, затем наступает стадия изъязвления и заживления. Обычно не рецидивирует.
Трихоэпителиома – опухоль век, возникающая из волосяных фолликулов. Обычно развивается в детском или подростковом возрасте. Представляет собой плотный узелок размером 1-3 мм. В отдельных случаях может вырастать до 1 см. Бывает одиночной или множественной, нередко у одного больного выявляется более 10 опухолей век. Может озлокачествляться, трансформируясь в базальноклеточный рак. Лечение – прижигание или эксцизия узелков.
Сирингоаденома – редкая опухоль век, происходящая из эпителиальной выстилки потовых желез. Представляет собой плотное опухолевидное образование, состоящее из множества полостей. Отличается очень медленным ростом.
Доброкачественный невус – группа пигментных опухолей век. Выглядит, как плоское пятно, узелок или папилломатозное образование, обычно располагающееся в интрамаргинальном пространстве. Цвет опухоли века может быть желтоватым, светло-коричневым, насыщенным коричневым или почти черным. В детском возрасте наблюдается доброкачественное течение. У взрослых отмечается склонность к злокачественному перерождению.
Фиброма – опухоль век мезодермального происхождения. Представляет собой гладкий узел на основании или узкой ножке. Диаметр новообразования может достигать нескольких сантиметров. Характерен очень медленный рост. Малигнизация наблюдается крайне редко. Лечение оперативное.
Липома – еще одна мезодермальная опухоль век. Обычно выявляется у молодых женщин. Как правило, располагается в области верхнего века. Мягкая, эластичная, желтоватая при просвечивании. Может быть односторонней или двухсторонней. Иногда сочетается с липомами других локализаций (в области груди, спины, верхних конечностей). Лечение оперативное.
Опухоли век с местнодеструирующим ростом
Базалиома – достаточно распространенная опухоль век. Является самой распространенной формой рака век, составляет 75-80% от общего количества случаев заболевания. Обычно возникает после 50 лет, реже встречается у пациентов молодого возраста. Базальноклеточные опухоли обычно локализуются в наружном углу глаза, реже – на нижнем и верхнем веке или во внутреннем углу глаза. Для новообразований нижнего века характерен более медленный и менее агрессивный рост по сравнению с поражениями внутреннего угла глаза.
Базалиома представляет собой узелок, окруженный валиком. Опухоль века медленно прогрессирует, постепенно прорастая окружающие ткани и разрушая близлежащие анатомические образования. В запущенных случаях может разрушать глазное яблоко, орбиту и придаточные пазухи. Может давать лимфогенные метастазы, отдаленное метастазирование выявляется исключительно редко. Существует четыре формы этой опухоли век: узловая, поверхностно-склеротическая, разрушающая и язвенная.
Узловая форма опухоли века представляет собой безболезненный светлый плотный узелок на широком основании. При язвенной форме в области века появляется безболезненная язвочка с приподнятыми краями. Со временем язвочка увеличивается в размере, на ее поверхности образуются кровянистые корочки. Разрушающая форма опухоли век отличается быстрым агрессивным ростом. Становится причиной грубых косметических дефектов, в короткие сроки прорастает в окружающие ткани.
На начальной стадии склеротической формы в области века появляются чешуйки. Под чешуйками возникает мокнущий участок, окруженный валиком. В последующем в центре пораженного участка формируется очаг рубцевания, по краям опухоль века продолжает расти. Лечение – хирургическое иссечение базалиомы. При возникновении дефекта проводят реконструктивные операции. При отказе больного от хирургического вмешательства и небольших опухолях век, расположенных в области внутреннего угла глаза, применяют лучевую терапию. Прогноз благоприятный. Устойчивая длительная ремиссия наблюдается у 95-97% больных.
Прогрессирующий невус – пигментная опухоль век. Является врожденной либо развивается в возрасте до 20 лет. Рост новообразования может быть обусловлен как озлокачествлением, так и гормональными изменениями в период пубертата. О малигнизации свидетельствуют изменение цвета, появление ореола или неравномерной окраски, зона гиперемии вокруг опухоли века, шелушение, образование корочек и изъязвление. Лечение – традиционные оперативные вмешательства, лазерная хирургия, радиохирургия, возможно в сочетании с радиотерапией.
Злокачественные опухоли век
Рак века – злокачественное новообразование века. Обычно развивается на фоне предраковых заболеваний кожи века. В группу онкологических поражений века со склонностью к отдаленному метастазированию относят плоскоклеточный рак и метатипический рак. Плоскоклеточная опухоль века на начальных стадиях представляет собой небольшой очаг легкой эритемы. В последующем в пораженной области возникает зона уплотнения, превращающаяся в язву с плотными углубленными краями. Опухоль может давать как лимфогенные, так и гематогенные метастазы. Метатипический рак по своему гистологическому строению является промежуточной формой между плоскоклеточной и базальноклеточной опухолью век. Склонен к быстрому росту и раннему метастазированию.
Лечение может быть оперативным либо консервативным. Выполняют хирургическое удаление или диатермоэксцизию новообразования с окружающими неизмененными тканями. Широко применяют близкофокусную рентгенотерапию. При небольших опухолях век иногда используют химиотерапию. В запущенных случаях осуществляют экзентерацию глазницы в сочетании с предоперационной радиотерапией. Прогноз достаточно благоприятный, пятилетняя выживаемость составляет 88%.
Рак мейбомиевых желез – редкая опухоль век высокой степени злокачественности. Обычно располагается на верхнем веке. Внешне напоминает базалиому. Быстро прогрессирует и метастазирует. Лечение – радиотерапия. Даже при проведении своевременного адекватного лечения у 90% больных рецидивы выявляются в течение двух лет после окончания терапии. Пятилетняя выживаемость составляет 35-50%. Летальный исход наступает в результате метастазирования.
Меланома века – самая злокачественная опухоль век. Диагностируется нечасто. Обычно меланома локализуется в области нижнего века, наружного или внутреннего угла глаза. Чаще представляет собой плоское пятно с неровными расплывчатыми контурами, реже – узел со склонностью к кровотечениям. Цвет – от желтоватого до почти черного. Опухоль века окружена зоной гиперемии и усиленной пигментации. Плоские новообразования преимущественно растут по поверхности, узловые формы быстро проникают вглубь тканей.
При меланомах размером менее 10 мм осуществляют хирургическое иссечение с использованием микрохирургических техник. При опухолях век размером более 15 мм применяют лучевую терапию. Прогноз зависит от толщины новообразования. При меланомах толщиной менее 0,75 мм средняя пятилетняя выживаемость составляет около 100%, при узлах толщиной более 1,5 мм – 50%. Причиной гибели становится отдаленное метастазирование.
Что такое халязион? Причины возникновения, диагностику и методы лечения разберем в статье доктора Нежибовской Юлии Валерьевны, офтальмолога со стажем в 8 лет.
Над статьей доктора Нежибовской Юлии Валерьевны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Цыганок и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
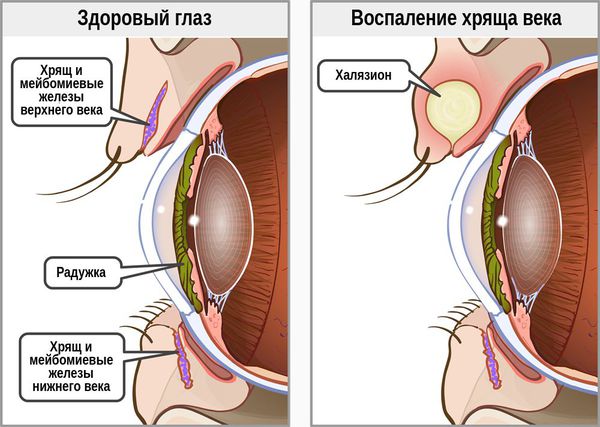
Халязион — это хроническое воспаление хряща века [3] . Сопровождается появлением на краю века небольшого образования в форме горошины, иногда наблюдается покраснение или отёк. Часто халязион ошибочно принимают за ячмень. Он не опасен для жизни и обычно не приводит к тяжёлым последствиям.
Краткое содержание статьи — в видео:
Халязион или ячмень?
Мало кого миновала такая неприятность, как ячмень или халязион на веке. Все, кто сталкивались с этими заболеваниями, знают, что при своих незначительных размерах они могут доставить массу неудобств.
Чтобы понять, чем же халязион отличается от ячменя, необходимо обратиться к анатомии.
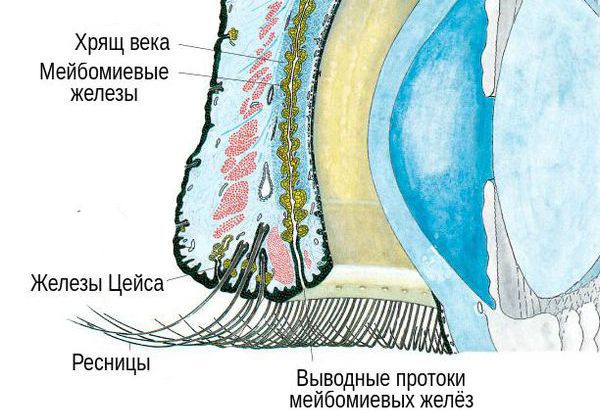
В структуре век имеется хрящ, более выраженный у верхнего века. В толще хряща находятся продолговатые мейбомиевые железы, которые вырабатывают гидрофобный (жирный) компонент слёзной плёнки. Их протоки открываются в межкраевое пространство: если отодвинуть нижнее веко, то вдоль края будут видны маленькие отверстия этих протоков.
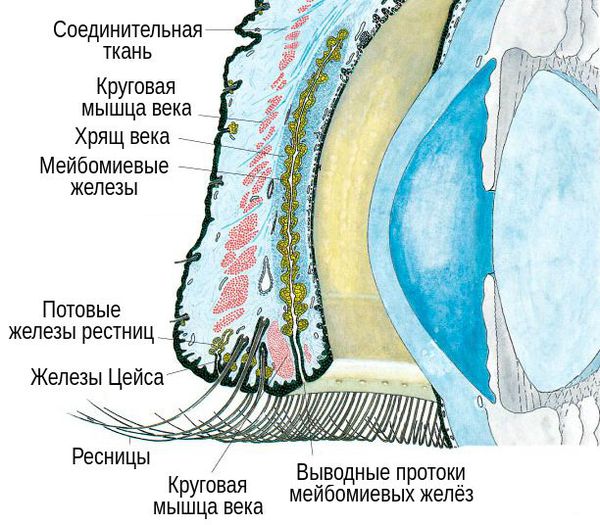
При хроническом воспалении желёз ( мейбомите ) их выводные протоки закупориваются. В результате содержимое собирается в толще века, образуя уплотнение — халязион (градину) [2] .
Ячмень же представляет собой острое гнойное воспаление, которое может локализоваться в железе Цейса, волосяном мешочке ресниц (наружный ячмень) либо дольках мейбомиевой железы (внутренний ячмень). Последний вид ячменя отличается по клинике только тем, что процесс сосредоточен не с наружной, а с внутренней стороны века [4] .
В целом халязион обычно более крупный и менее болезненный, чем ячмень. Но одно всегда может привести к другому: ячмень в конечном итоге может стать причиной хронического безболезненного халязиона, в то время как халязион — нагноиться и перерасти в острое гнойное воспаление.
Почему возникает халязион
Однозначного ответа на этот вопрос нет. По некоторым исследованиям, нарушение пассажа секрета мейбомиевых желёз может быть связано с сахарным диабетом, язвой желудка или двенадцатиперстной кишки, аллергическими заболеваниями, розацеа, себорейным дерматитом или гиперхолестеринемией (повышением концентрации холестерина в крови) [17] [18] [19] [20] [21] [22] . При этом утверждать, что именно эти заболевания способствуют возникновению халязиона, нельзя: они могут сопровождать воспаление хряща века, протекая параллельно.
Также халязион ассоциируется с угревой сыпью и хроническими блефаритами — группой заболеваний, сопровождающихся воспалением краёв век. Из паразитарных и инфекционных заболеваний можно отметить лейшманиоз, туберкулёз и частые вирусные инфекции [3] [5] [7] .
Как побочный эффект халязион может возникнуть у пациентов, получающих препарат Бортезомиб (Велкейд®) для лечения онкологических заболеваний [6] .
У детей развитие халязиона иногда связано с врождёнными иммунодефицитами (например, гиперглобулинемией E), а также вирусными конъюнктивитами и недостаточной гигиеной век [1] .
Некоторые врачи придерживаются гипотезы, что халязион вызывают кожные клещи демодекс. В небольшом количестве они присутствуют на коже всех людей, а их активное размножение и возникновение демодекоза действительно сопутствуют развитию халязиона [13] [23] . Но однозначно утверждать, что именно демодекс вызывает халязион нельзя, т. к. отсутствуют убедительные клинические данные [5] . Скорее всего, эти процессы возникают из-за одних и тех же не до конца установленных факторов и протекают параллельно.
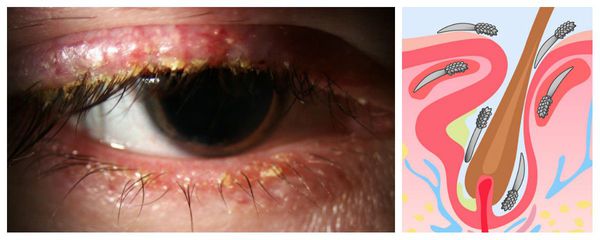
Клиническая картина демодекоза часто наблюдается у пожилых пациентов, а также у людей с ослабленным иммунитетом, изменением преломляющей силы глаза (дальнозоркостью или астигматизмом), нарушениями обмена веществ, розацеа и себореей. Заболевание также может возникнуть у детей с хроническими заболеваниями лёгких и пищеварительного тракта, однако их роль ещё не доказана [5] [10] .
Часто ли болеют халязионом
Точных эпидемиологических данных по заболеваемости нет, но известно, что ячмени и халязионы — весьма распространённые болезни. У взрослых они встречаются чаще, чем у детей — это связывают с действием андрогенов на себум (кожное сало). Однако стоит отметить, что воспалительные заболевания глаз у детей занимают одно из ведущих мест в структуре офтальмологических проблем детского возраста. По данным профессора Ю. Ф. Майчука, на них приходится более 40 % случаев амбулаторного приёма окулиста и до 50 % случаев оформления в стационар [12] .
Среди взрослого населения заболеванию более подвержены люди 30-50 лет, причём в равной степени как мужчины, так и женщины [2] [15] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы халязиона
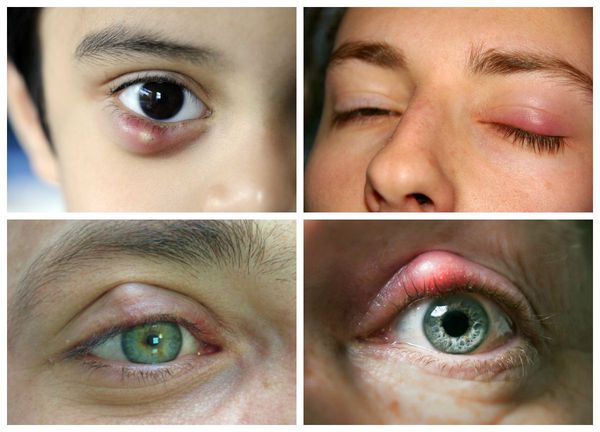
Самой распространённой жалобой при халязионе является локальное подкожное образование, чаще в области верхнего века. Зачастую оно видно невооружённым глазом. По величине может быть небольшим, как горошина, или достигать весьма значительных размеров.
Халязион склонен к спонтанному вскрытию и рассасыванию в течение 2-8 недель, хотя в некоторых случаях он может беспокоить пациента и дольше [16] . При медленном развитии воспаления халязион безболезненный, спаян с нижележащим слоем, но может слегка перекатываться под пальцами, кожа над ним чаще не воспалена, может быть приподнята или деформирована [4] . В случае острого развития болезни появляется краснота кожи, отёк и боли в месте уплотнения.
Наличие лихорадки и ухудшение общего состояния не характерны для халязиона. Изменений со стороны внутренних структур глаза нет, зрительные функции, как правило, не страдают, но иногда, в результате поражения роговицы, может наблюдаться астигматизм [16] .
Патогенез халязиона
Халязион образуется в результате обструкции (закупорки) мейбомиейвой железы. Он представляет собой массу грануляционной ткани с хроническим воспалением (с лимфоцитами и макрофагами, насыщенными липидами). В отличие от халязиона, ячмень, прежде всего, является острым воспалением, которое связано с некрозом и образованием гноя.
Из-за особенностей строения халязион иначе называют гранулёмой. На его гистологических срезах обнаруживается глубокое кожное или подкожное гнойное липогранулематозное образование, окружённое псевдокапсулой. Оно содержит нейтрофилы, плазматические клетки, лимфоциты, гистиоциты и гигантские клетки, которые указывают на наличие воспаления [1] .
Описать все механизмы развития халязиона непросто из-за многообразия причин его появления. Как правило, они связаны с нарушением микроциркуляции и развитием воспаления. Например, при сахарном диабете повышается уровень глюкозы в крови. Это состояние приводит к изменению микроциркуляции и проблемам с питанием в тканях. В итоге процесс заживления замедляется, присоединяются вторичные инфекции.
Классификация и стадии развития халязиона
В зависимости от глубины поражения халязион может быть поверхностным (воспаление в мейбомиевой железе) и глубоким (воспаление в самом хряще века). Клинически они никак не различаются.
- большой одиночный халязион;
- халязион, не поддающийся консервативному (медикаментозному) лечению;
- множественные халязионы [2] .
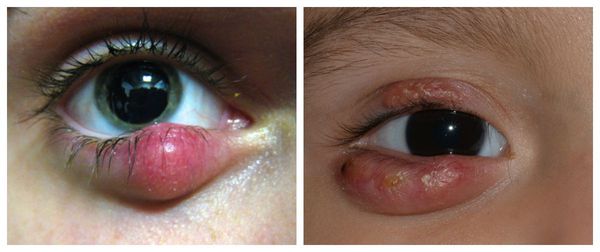
В отдельную категорию стоит отнести абсцедирующий халязион — пиогенную гранулёму. Это острый процесс, сопровождающийся нагноением (абсцедированием). Он развивается из-за постоянного воспаления и присоединения инфекции. При этом халязион увеличивается, кожа в его области краснеет и отекает, а прикосновение к нему вызывает острую боль.
Осложнения халязиона
Большой халязион (размером с крупную фасоль или занимающий половину века), особенно расположенный в центре верхнего века, может вызывать нарушения зрения. Например, механическое воздействие на роговицу, которое пациент ощущает как катающийся шарик, приводит к постоянному давлению и изменению её формы. В результате этого развивается астигматизм: снижается зрение, предметы раздваиваются или кажутся искривлёнными, человек начинает путать схожие по написанию буквы [5] .
Также встречаются, хотя и достаточно редко, тяжёлые осложнения халязиона (например, пресептальный целлюлит — воспаление подкожно-жировой клетчатки орбиты). Такие осложнения в основном наблюдаются у пациентов, склонных к атопическим, нестандартным реакциям организма [5] . Появляется сильная боль и слезотечение , повышается температура тела, заметно снижается зрение. Кожа вокруг глаза становится красной, отёк усиливается. Зачастую многие пациенты не могут самостоятельно открыть глаз. В этих случаях необходима медицинская помощь в условиях стационара [8] .
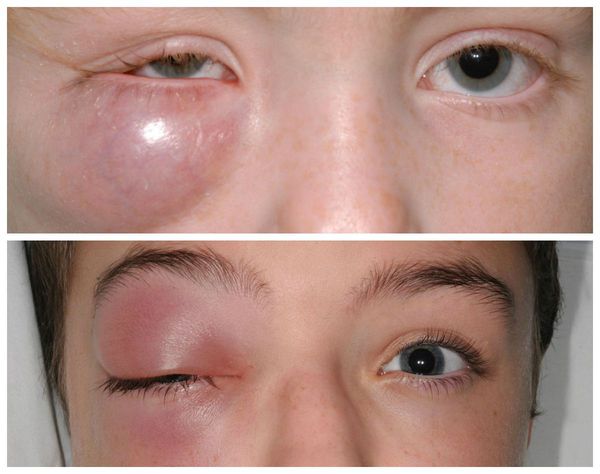
Диагностика халязиона
Стандартный офтальмологический осмотр достаточно информативен, поэтому дополнительные методы диагностики, как правило, не требуются. У пациента обязательно уточняются следующие сведения:
- есть ли проблемы со зрением;
- возникали ли эпизоды острых вирусных инфекций;
- каков иммунный статус;
- есть ли хронические заболевания, кожные острые инфекции, туберкулёз или онкология;
- были ли травмы или хирургические вмешательства;
- подвергался ли пациент воздействию лекарств, токсинов или аллергенов.
Возможно проведение ультразвукового исследования (УЗИ) халязиона для качественной оценки воспалительного процесса. Этот метод позволяет уточнить его локализацию, размеры, структуру и взаимосвязь с окружающими тканями. Однако в клинической практике УЗИ халязиона не нашло широкого применения [9] .
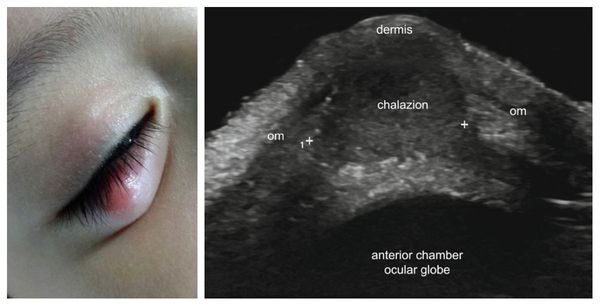
Так как развитие халязиона не связано с бактериями, необходимости в выполнении бактериологического посева нет. Он может потребоваться только при подозрении на присоединение инфекции. Гистологическое исследование целесообразно проводить только онкобольным при подозрении на метастазирование опухоли, во всех остальных случаях это обследование можно считать избыточным [10] .
Дифференциальная диагностика с внутренним ячменём проводится на основании осмотра. Однако в течение первых двух дней эти заболевания могут никак не отличаться. Заподозрить ячмень можно при повышении температуры тела, появлении озноба и сильного воспаления в области века [16] .
У пожилых людей под "бесконечный" (хронический) халязион может маскироваться группа онкологических заболеваний: плоскоклеточный рак, себорейная либо микроцистная карцинома. У пациентов с ослабленным иммунитетом, проходящих курс химиотерапии, иногда нарушается работа мейбомиевых желёз (изменяется их секрет). Это приводит к развитию мейбомита и блефарита, которые способствуют появлению халязиона. Однако при этом нельзя исключить вероятность метастазирования в веко [11] . Поэтому постановка диагноза "халязион" у людей со злокачественными опухолями требует повышенного внимания.
Лечение халязиона
Заболевания век лечатся чаще всего амбулаторно. Лечение довольно длительное (может занимать до нескольких месяцев) и требует от пациента терпения и тщательного выполнения процедур.
У взрослых небольшие халязионы рассасываются около двух недель с использованием местных комбинированных препаратов (с антибактериальным и противовоспалительным компонентом). Одновременно с этим назначают тёплые компрессы и гигиенический массаж век. Однако такое консервативное лечение помогает в 50 % случаев заболевания [2] [5] .
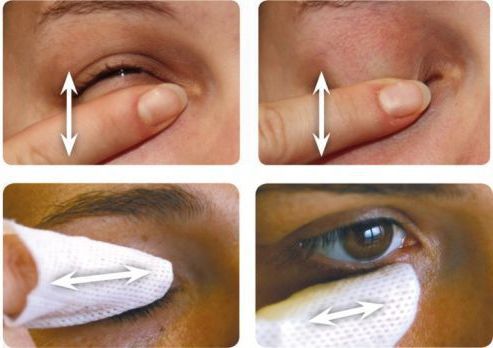
Общая (системная) антибактериальная терапия показана в случае первичной либо вторичной инфекции или при развитии выраженного гнойного воспаления. Также системная антибиотикотерапия показана при сочетании халязиона с блефаритом, розацеа или акне [5] .
Существуют предположения, что для снижения риска рецидивов лечение хронического блефарита и халязиона следует проводить совместно с гастроэнтерологом, под контролем уровня глюкозы в крови [7] . Исходя из этого врачи рекомендуют исключить сахар, если пациент злоупотребляет им, а также исключить острое, жирное и жареное тем, у кого проблемы с работой желудочно-кишечного тракта. Однако данная практика не имеет под собой убедительной доказательной базы.
Если помимо халязиона у пациента диагностирован демодекоз, лечение может быть направлено на устранение его причины. При низком количестве особей кожного клеща этиотропную терапию не проводят [10] [13] .
Если положительная динамика при консервативном лечении не наблюдается, взрослым пациентам назначают интралезиональную стероидную инъекцию — укол противовоспалительного препарата в халязион под местной анестезией. Стероид уменьшает воспаление в хряще и размер образования, иногда халязион полностью исчезает. Инъекция может использоваться отдельно или в сочетании с местными комбинированными каплями либо мазями.
Считается, что интралезиональные стероидные инъекции столь же эффективны, как и оперативное лечение халязиона. Однако введение стероидов часто (в 2% случаев) приводит к серьёзным осложнениям: потере зрения, атрофии подкожно-жировой клетчатки и депигментации кожи [26] [27] .
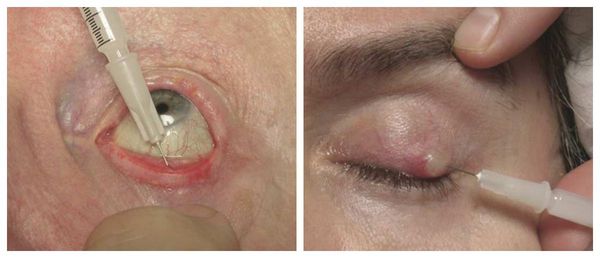
Активно применяется хирургическое лечение. Оно проводится при неуспешной консервативной терапии. Операция несложная, выполняется амбулаторно, под местной анестезией. Разрез может быть сделан как со стороны кожи, так и со стороны слизистой. На веко накладывается специальный окончатый зажим, полость вскрывается, вычищается, после чего накладывается асептическая повязка, и пациента отпускают домой. Ему назначается местное лечение в виде антибактериальных капель или мази. Швы накладывают крайне редко.
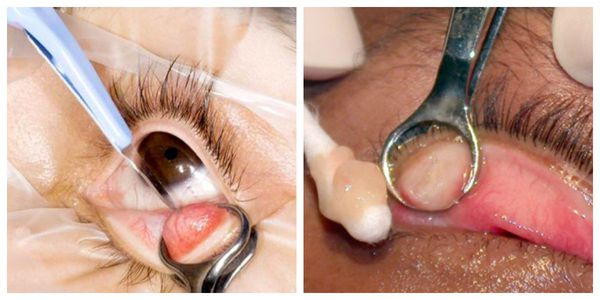
После операции на веке может возн икнуть синяк. Он возникает при наложении зажима, чаще является косметическим дефектом и проходит через две недели. Для уменьшения его размеров используют сухие холодные компрессы, но только в том случае, если во время диагностики у пациента не выявлено нарушения работы мейбомиевых желёз. Иначе холодные компрессы могут привести к закупорке протоков мейбумом и формированию новых халязионов.
В силу возраста выполнение хирургическог о вмешательства у детей сопровождается некоторыми сложностями, поэтому зачастую операция проводится в условиях стационара под общим обезболиванием.
Прогноз. Профилактика
Прогноз благоприятный. Рецидив возможен при неполном разрушении капсулы в ходе операции, причём халязион в таком случае может возникнуть на том же месте. Часто повторное развитие болезни обусловлено общим состоянием организма и другими заболеваниями век.
Чтобы избежать образования халязиона, важно соблюдать основные правила ухода за веками:
- Самомассаж век для устранения закупорки желёз.
- Очищение век с помощью тёплых компрессов и специальных косметических средств в виде крема или геля. Вместо гелей для гигиены век можно использовать разбавленный детский шам пунь, различные варианты мыла. Эти средства улучшают отток секрета мейбомиевых желёз, очищают веки от чешуек и загрязнений.
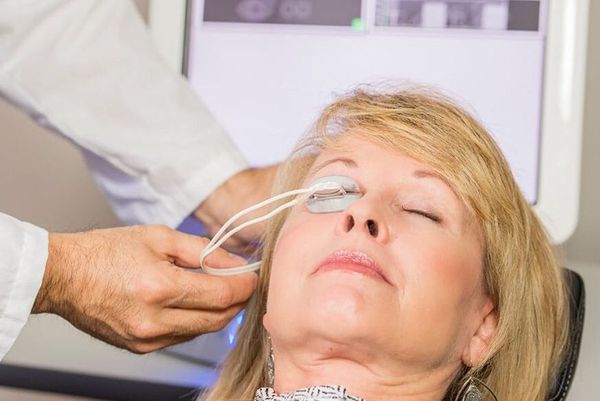
- Физиотерапевтическое воздействие аппаратом LipiFlow для более эффективного очищения и пассажа секрета мейбомиевых желёз. Принцип работы основан на прогревании век (40,5 °С) и мягкой пульсации, которая стимулирует отток секрета из мейбомиевых желёз и их очищение. Хорошо подходит для пациентов с хроническими блефаритами, осложнением которых очень часто становится халязион [5][14] .
- Употребление продуктов, содержащих незаменимые ненасыщенные жирные кислоты (моллюски, лосось, тунец, сельдь, рыбий жир и др.), либо использование препаратов Омега 3 и Омега 9 [5] .
Для профилактики рецидивов халязиона рекомендуется увлажнять воздух, сбалансировано питаться, соблюдать правила личной гигиены, делать массаж век и ухаживать за кожей, правильно подбирать мягкие контактные линзы и соблюдать режим их ношения. Также для кожи лица и век всегда полезен достаточный сон, умеренное пребывание на солнце и защита от ультрафиолета, физические упражнения и свежий воздух.
Что такое ячмень? Причины возникновения, диагностику и методы лечения разберем в статье доктора Котельникова Сергея Валерьевича, офтальмолога со стажем в 14 лет.
Над статьей доктора Котельникова Сергея Валерьевича работали литературный редактор Вера Васина , научный редактор Сергей Цыганок и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
Ячмень (hordeolum, stye) — это красная болезненная шишка, которая образуется на веке или внутри него у края ресниц. Может выглядеть как прыщик.
В англоязычной литературе применяется термин «гордеолум» (hordeolum).

Почему появляется ячмень
Ячмень на глазу, или гордеолум, — это острое очаговое заболевание, которое, как правило, вызывает золотистый стафилококк (S. aureus). В основном бактерии поражают железы Цейса, в редких случаях — мейбомиевые железы.
Из-за близкого расположения и внешнего сходства ячмень часто путают с мейбомеитом и халязионом, хотя эти заболевания относятся к разным типам поражения. Халязион возникает из-за закупорки сальной железы, а ячмень — при инфицировании желёз. Но иногда халязион может перерасти в ячмень.
Факторы риска
Ячменю подвержены пациенты с хроническим блефаритом, дисфункцией мейбомиевых желёз и окулярной розацеа (прыщами вокруг глаз). Частая заболеваемость объясняется тем, что при этих заболеваниях кожа сильнее инфицируется патогенными микроорганизмами.
Кроме того, к факторам риска относятся предшествующие инфекционные заболевания, диабет, хронические воспалительные болезни век, пониженный иммунитет, гиповитаминоз и фурункулёз.
Распространённость
Ячмень — одно из самых частых заболеваний век. Гендерной предрасположенности к его развитию нет: и мужчины, и женщины болеют одинаково часто.
Ячмень чаще встречается у взрослых, чем у детей. Возможно, это связано с более высоким уровнем андрогенов и повышенной вязкостью кожного сала [11] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы ячменя
К симптомам болезни относятся:
- отёк и опущение века;
- боль, зуд, покраснение и обжигающее ощущение в глазах;
- корки по краям век;
- нечёткое зрение;
- выделение слизи из глаза;
- повышенная светочувствительность;
- чувство распирания внутри века;
- дискомфорт при моргании;
- ощущение инородного предмета в глазу.
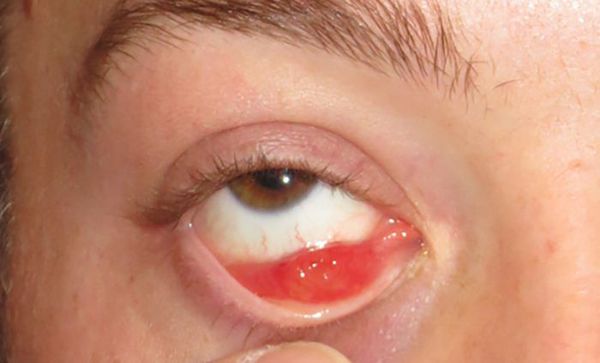
Чаще всего ячмень проявляется острой болью, отёком век и покраснением кожи. Затем образуется подкожный узелок, который может выдаваться вперёд на поверхность кожи или на заднюю часть века.
В следующие несколько дней отёк усиливается, кожа сперва краснеет, а затем желтеет. Наконец, гной прорывается вблизи края века, после чего воспаление быстро проходит. Маленькая полость абсцесса вскоре затягивается, и пациент выздоравливает.
Хотя болезнь длится всего несколько дней, часто пациенты переносят её тяжело: опухшее и напряжённое веко сильно болит, вдобавок заболевание может развиваться повторно [3] .
При осложнённом течении иногда развивается пиогенная гранулёма — обширное поражение кожи века, которое давит на глаза, из-за чего у детей может ухудшиться зрение.
Патогенез ячменя
В основе патогенеза ячменя, как правило, лежит мейбомит, при котором секрет желёз застаивается, а их устья уплотняются. Из-за застоя секрета развивается инфекция — обычно золотистый стафилококк.
Чаще всего при ячмене нагнаиваются цейсовские железы, реже только одна из мейбомиевых желёз. В обоих случаях ячмень протекает схоже, но поскольку мейбомиевы железы больше цейсовских и окружены плотной тканью хряща, воспаление в них проявляется сильнее, а гной опорожняется позже.
Пока гной находится внутри больной железы, он просвечивает через конъюнктиву вывернутого века желтоватым цветом. Позже он прорывает конъюнктиву или опорожняется через отверстие железы. При поражении мейбомиевой железы гной часто прорывается через кожу, при поражении цейсовской железы подобное происходит очень редко [3] [4] .
Ячмень схож с акне, потому что мейбомиевы железы — это видоизменённые сальные железы. Резкое воспаление и сильный отёк, отличающие ячмень от акне кожи, связаны с особенностями строения века. Гистологически гордеолум — это очаговые скопления полиморфно-ядерных лейкоцитов и некротических остатков (т. е. абсцесс) [2] [3] .
Классификация и стадии развития ячменя
Ячмень бывает внешним и внутренним. Внешний ячмень встречается чаще, образуется на внешней стороне верхнего или нижнего века. Развивается при нагноении цейсовской железы. Вначале возникает воспалительный отёк века, который в тяжёлых случаях распространяется на конъюнктиву склеры.
Внутренний ячмень встречается гораздо реже, чем внешний. Он представляет собой нагноение одной из мейбомиевых желёз, поэтому по-другому его называют мейбомеитом (hordeolum meibomianum) [5] . Образуется на внутренней стороне век.
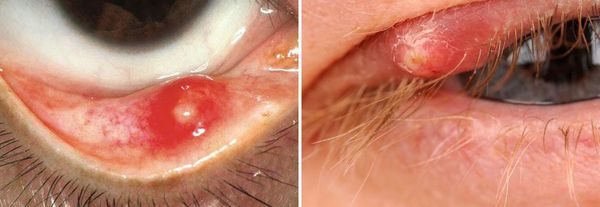
Осложнения ячменя
Осложнения при ячмене возникают крайне редко. Если болезнь не лечить, инфекция может распространиться на периорбитальные ткани. Кроме того, без ежедневной гигиены век ячмень может появиться снова.
При неправильном дренаже или самостоятельном вскрытии ячменя может нарушиться рост ресниц, деформироваться выемка века или появиться свищ век.
К другим возможным осложнениям ячменя относятся:
- Мейбомиевая киста (халязион) — киста небольших желёз, расположенных на веке. Устойчивый ячмень на внутренней стороне века может перерасти в халязион, особенно при закупорке железы. Этот тип кисты лечится легко и эффективно.
- Пресептальный или периорбитальный целлюлит — может развиться, если инфекция распространилась на ткани вокруг глаза. Слои кожи вокруг глаз воспаляются, из-за чего веки краснеют и опухают. Заболевание лечится антибиотиками.
- Орбитальный целлюлит — это потенциально опасное для зрения и жизни осложнение, но оно развивается крайне редко. При заболевании инфицируются мягкие ткани за глазничной перегородкой. Болезнь может возникнуть в любом возрасте, но чаще встречается у детей [6] .

Диагностика ячменя
При диагностике ячменя доктор опросит и осмотрит пациента, в некоторых случаях может потребоваться биопсия.
Сбор анамнеза
На приёме врач спросит, как давно появились симптомы (ячмень обычно развивается за несколько дней) и возникали ли они ранее.
Ячмень на остроту зрения не влияет, потому любые сопутствующие симптомы, например изменение остроты зрения, покраснение глаз, двоение, ограниченные или болезненные движения глаз, могут указывать на альтернативный диагноз.
Осмотр
При ячмене за несколько дней у края века развивается острый болезненный локализованный отёк (папула или фурункул). Глаз при этом может чрезмерно слезиться. Симптомы обычно односторонние, но могут возникать и на обоих глазах.
При осмотре для уточнения диагноза врач вывернет нижнее и верхнее веко.
Если ячмень внешний:
- припухлость располагается у края верхнего или нижнего века;
- отёк обычно локализуется вокруг фолликула ресницы;
- ячмень направлен кпереди через кожу;
- заметно небольшое жёлтое пятно, заполненное гноем;
- иногда на веке возникают несколько ячменей.
Если ячмень внутренний:
- болезненный отёк возникает во внутреннем веке (хотя может быть поражено всё веко);
- по сравнению с внешним ячменём шишка находится дальше от края века;
- при выворачивании века в области тарзальной пластинки возникает локальная припухлость.

Биопсия
Атипичные клинические признаки, такие как искажение края века, потеря ресниц, изъязвление или кровотечение, могут указывать на альтернативный диагноз, например на злокачественную опухоль века. В этих случаях проводится биопсия — иссечение кусочка ткани для микроскопического исследования [7] .
Дифференциальная диагностика
Ячмень следует отличать от следующих заболеваний:
- Мейбомиева киста (халязион) — это очаговое хроническое воспаление цейсовых или мейбомиевых желёз. Халязион формируется при застое содержимого желёз (кожного жира), из-за которого развивается воспаление неинфекционной природы. Халязион обычно более крупный и менее болезненный, чем ячмень [2][3] .
- Кисты Молля — это куполообразные папулы или узелки, заполненные прозрачной жидкостью. Возникают из-за закупорки апокриновых потовых желёз по краю века.
- Кисты Цейса — обычно наполнены жёлтыми маслянистыми выделениями. Заболевание развивается из-за закупорки сальных желёз по краю века.
- Кисты эпидермального включения — это твёрдые, возвышающиеся круглые очаги с центральной порой, заполненные кератином. Развиваются при нарушенной проходимости воронки волосяного фолликула, растут медленно. — проявляется отёчностью, жжением и покраснения век и кожи вокруг них. Заболевание можно заподозрить, если симптомы появились после применения ароматизаторов, косметики, средств по уходу за волосами или использования контактных линз.
- Атопическаяэкзема — сопровождается покраснением, шелушением и сильным зудом кожи век. — это острое или хроническое воспаление края века. Признаки хронического воспаления окружающей кожи, например утолщение с усилением рисунка, сухость, шелушение и трещины, могут свидетельствовать как о блефарите, так и о экземе. — это инфекция слёзного мешка, вызванная закупоркой носослёзного протока. При острой инфекции возникает боль, отёк и покраснение в срединной области глазного яблока. Покраснение также может распространяться на нос и щёку. При хронической инфекции отёк или покраснение могут отсутствовать. Массаж кожи над слёзным мешком вызывает выделение гноя из небольших отверстий в области внутреннего угла глаза. — высыпания на коже века характерного розового цвета. с поражением глаз — это инфекция глаза, вызванная вирусом ветряной оспы. К симптомам болезни относятся покалывание в области лба, волдыри на лбу и носу, боль и покраснение глаз, повышенная светочувствительность и отёк века.
- Периорбитальный и орбитальный целлюлит — протекает с сильнейшим отёком века и выпиранием глазного яблока.
- Злокачественные опухоли век — проявляются атипичными клиническими признаками (прогрессирующее поражение кожи, деформация или разрушение края века, потеря ресниц, пигментация, изъязвление, образование корок или кровотечение) или рецидивами ячменя в том же месте. Причиной болезненных симптомов может быть базальноклеточная карцинома (наиболее часто), меланома, сальная или плоскоклеточная карцинома [6][10] .
Лечение ячменя
Лечение ячменя может быть консервативным и оперативным.
Консервативное лечение ячменя
Ускорить отток гноя из очага поражения помогут тёплые компрессы, которые прикладывают к веку несколько раз в день. Применять компрессы можно только по назначению офтальмолога, потому что в некоторых случаях прогревание может ухудшить состояние.
Народные методы лечения ячменя мало эффективны. Не следует пытаться самостоятельно выжать или осушить ячмень: инфекция может распространиться на глубжележащие ткани. Если покраснение и отёк выходят за пределы века на щеку или другие части лица и поднимается температура, нужно немедленно обратиться к офтальмологу. Регулярное наблюдение у доктора также поможет вовремя заметить ухудшение состояния или побочное действие лекарств.
Врач может назначить мази с антибиотиками или капли со стероидами. В некоторых случаях рекомендуется инъекция Триамцинолона (Кеналога), но приём этого препарата сопряжён с небольшими рисками отложения стероида на коже, некроза, атрофии подкожно-жировой клетчатки, потери зрения, неполного разрешения ячменя и необходимости операции. К другим побочным реакциям относятся гипо- или гиперпигментация, особенно у пациентов с тёмным оттенком кожи.
Оперативное лечение ячменя
Если после приёма лекарств воспаление не проходит, потребуется хирургический разрез и дренирование. Операция проводится под местным обезболиванием: анестетик вводится в поражённое веко через кожу, либо конъюнктивальную поверхность, либо через обе области.
Во время операции веки вывернуты. Чтобы удержать веко на месте по центру ячменя, используется халазионный зажим.

Дренирование выполняется с помощью колотого разреза специальным лезвием над областью поражения. При наружных разрезах могут образоваться рубцы, поэтому делать надрезы или проколы на внешней стороне века менее желательно. Их проводят, если ячмень направлен на поверхность кожи. В этом случае разрез делают непосредственно над участком истончения кожи.
Внутренние разрезы можно делать вертикально по длине мейбомиевой железы. Такой разрез самоуплотняется, поэтому при заживлении роговица раздражается меньше. Содержимое из очага поражения удаляют небольшой кюреткой. Чтобы обеспечить выход остатков гноя, разрез оставляют открытым с чистыми краями и дренируют, например кусочком латекса, — это позволяет избежать заращения раны до полного опорожнения. Затем веки на несколько часов закрывают мазью [7] .
Прогноз. Профилактика
При неосложнённом течении и правильном своевременном лечении прогноз, как правило, благоприятный: пациент полностью выздоравливает, шрамов и других последствий не остаётся.
Читайте также:

