Насморк при атопическом дерматите
Обновлено: 19.04.2024
Атопический дерматит – это хроническое, рецидивирующее заболевание, сопровождающееся воспалением кожи.
Атопический дерматит преимущественно дебютирует в раннем детском возрасте, у большинства пациентов с атопическим дерматитом к 3-м годам отмечается стойкая ремиссия. Однако болезнь может дебютировать в подростковом возрасте и у взрослых, нередко после 3-х летнего возраста отмечается рецидивирующее течение болезни.
Атопический дерматит может быть первый ступенью в «атопическом марше», когда пациенты со временем развивают пищевую аллергию, бронхиальную астму и аллергический ринит.
Оставьте телефон –
и мы Вам перезвоним
Причины атопического дерматита
Наследственная предрасположенность играет ключевую роль в развитии аллергических заболеваний, в частности атопического дерматита
Если в семье аллергия есть хотя бы у одного родителя, вероятность дебюта атопического дерматита у ребенка составляет примерно 45%. В случае, если аллергической патологией страдают оба родителя, вероятность развития заболевания у ребенка составляет более 70%.
Общеизвестно, что кожа человека является важным органом, имея множество важных функций: терморегуляция, защитная функция, поддержание гидратации (баланс воды), выработка витамина D и др.
Кожа состоит из разных слоев (эпидермис, дерма и гиподерма). При атопическом дерматите в основном страдает эпидермис (верхний слой кожи).
Эпидермис также имеет разные слои: роговой слой, зернистый слой, базальный слой и др. При атопическом дерматите в основном страдает роговой слой эпидермиса.
Неповрежденная, «цельная» кожа служит механическим и иммунным защитным барьером против проникновения в нашу кожу различных чужеродных белков (аллергенов, разных микроорганизмов).
Существуют определенные белки, которые создают защитный барьер кожи (в основном это белок филаггрин). За счет генетического дефекта кодирующего белка филаггрин, а также за счет ряда других причин нарушается эпителиальный барьер кожи, кожа начинает терять воду (в медицине это называется «трансэпидермальная потеря воды»), становится сухой, уязвимой, легко ранимой.
Кожу с нарушенным липидным балансом легко раздражают аллергены, химические вещества, табачный дым, одежда из шерсти и др.
Также в развитии атопического дерматита важную роль играют такие факторы, как бактериальные и грибковые инфекции, стресс, сухость в помещении, повышенная влажность, потливость.
Острые респираторные заболевания (ОРЗ) - достаточно частая патология, встречающаяся у детей всех возрастных групп. В России ежегодно регистрируется около 70 тыс. случаев ОРЗ на 100 тыс. детского населения. Максимальная частота острых респираторных инфекций отмечается в возрасте от 6 мес до 6 лет, среди этой группы наиболее высокий уровень заболеваемости ОРЗ отмечается у детей дошкольного возраста, посещающих организованные коллективы.
Высокая частота инфекционной респираторной патологии у детей связана с особенностями развития иммунной системы, значительной контагиозностью вирусов, нестойким иммунитетом к ряду возбудителей и др. Иммунная система у детей в возрастном интервале, на который приходится наибольшее число случаев ОРЗ, характеризуется максимальным риском развития неадекватных или парадоксальных реакций при встрече с антигеном.
Во второй половине 1-го года жизни происходит утрата пассивного иммунитета, полученного от матери. Способность к формированию собственного активного иммунитета у ребенка развивается постепенно и на большинство антигенов в этот период появляется первичный иммунный ответ с синтезом антител класса IgМ (или IgK), не оставляющий иммунологической памяти. Недостаточность местной защиты слизистых оболочек связана с дефицитом секреторного IgA. В связи с этим чувствительность ребенка к ОРЗ в данный период очень высока. На 2-м году жизни происходит значительное расширение контактов ребенка с окружающим миром и возбудителями инфекций. Иммунный ответ ребенка на инфекционные антигены остается неполноценным: сохраняется первичный характер иммунного ответа (в основном синтез IgМ-антител), что связано с физиологической недостаточностью синтеза IgG. Функциональная активность Т-хелперов в крови нарастает, но сохраняется их дефицит, что проявляется слабостью клеточного звена иммунитета. Недостаток Т-хелперов обусловливает также неадекватную дифференцировку В-лимфоцитов, и при антигенной нагрузке синтезируются преимущественно антитела класса IgK (или IgМ). Местная защита слизистых оболочек все еще остается несовершенной из-за низкого уровня секреторного IgA. Сохраняется высокая чувствительность ребенка к респираторным инфекциям. К 6 годам уровни IgM и IgG в крови ребенка приближаются к таковым взрослого человека, но уровень IgA все еще остается более низким, с чем связана низкая местная защита слизистых оболочек. Однако содержание IgK достигает максимального уровня по сравнению с его концентрацией в другие возрастные периоды. Эти особенности способствуют развитию аллергических реакций у детей этого возраста, сохраняя чувствительность и к респираторным инфекциям.
Высокий риск развития атопических реакций у детей первых лет жизни связан с преобладанием у них дифференцировки Th0 по типу Th2, контролирующих синтез IgK и повышенную секрецию гистамина базофилами и тучными клетками. Низкий уровень секреторного IgA на слизистых оболочках у детей способствует беспрепятственному проникновению аллергенов через слизистые оболочки респираторного и желудочно-кишечного тракта. Возрастные иммунологические особенности предрасполагают к реализации атопического диатеза у детей раннего возраста.
Дети, страдающие атопическими заболеваниями, достоверно чаще болеют острыми респираторными вирусными инфекциями (ОРВИ). У 50% часто болеющих детей определяются повышение уровня IgE и сенсибилизация к ряду аллергенов. Показано, что у больных атопическим дерматитом имеются дисбаланс Th1/Th2-лимфоцитов, нарушение фагоцитоза, других неспецифических факторов иммунитета. Недостаток Т-хелперов приводит к неадекватной реакции В-лимфоцитов и при повышенной антигенной нагрузке вызывает синтез IgK- и IgМ-антител, но не секреторных IgA. Превалирование у часто болеющих детей первичного иммунного ответа обусловливает сниженную способность к синтезу интерферона-γ, что ослабляет противовирусную защиту.
Респираторные возбудители, вторгаясь в слизистую оболочку дыхательных путей, вызывают развитие воспаления, проявляющегося клинической картиной ринита, синусита, фарингита, отита, ларинготрахеита (у детей раннего возраста часто осложняется стенозом гортани), бронхита (у детей, имеющих аллергические заболевания, отмечается склонность к возникновению обструктивных форм). На первом (триггерном) этапе эффективными способами снижения остроты воспаления являются предотвращение колонизации слизистой оболочки патогенной микрофлорой и ограничение ее размножения. Этому способствует орошение слизистой оболочки носа солевыми растворами типа "Маример", "Аква Марис", "Салин" и др. Своевременно проведенные мероприятия сохраняют способность эпителиоцитов слизистой оболочки к продукции защитной слизи, мукоцилиарному клиренсу и существенно сокращают объем повреждений. На последующих этапах происходят образование биологически активных веществ и миграция в слизистую оболочку клеток воспаления, что сопровождается вазодилатацией, увеличением проницаемости сосудов и экссудацией. Это приводит к отеку, гиперсекреции слизи в респираторном тракте. Применение противовоспалительных препаратов в этот период способствует предотвращению дальнейшего запуска синтеза адгезионных молекул, хемокинов и других цитокинов.
Основными направлениями в лечении респираторных инфекций являются этиотропная и патогенетическая терапия. Лечение должно быть комплексным и учитывать индивидуальные особенности ребенка. Этиотропная терапия включает препараты, обладающие противовирусной активностью, и антибактериальные средства при бактериальных осложнениях. Можно использовать препараты Виферон, Гриппферон, Амиксин, Арбидол, Кагоцел, Ингарон, Анаферон детский, Рибомунил, Альгирем.
Патогенетическая терапия включает назначение противовоспалительных средств. В педиатрической практике достаточно широко используется противовоспалительный препарат с комплексным механизмом действия, направленным на подавление инфекционного и неинфекционного воспаления с преимущественным воздействием на слизистую оболочку дыхательного тракта, Эреспал (фенспирида гидрохлорид).
Терапевтический эффект Эреспала обусловлен снижением активности фосфолипазы А2 в результате нарушения транспорта ионов кальция в клетку. Вызванные изменения замедляют скорость образования арахидоновой кислоты, и, как следствие, снижается образование простагландинов, лейкотриенов и тромбоксана - основных факторов, инициирующих сосудистую фазу воспаления. Фенспирид способствует уменьшению степени воспалительного отека тканей и секреторной активности бокаловидных клеток слизистых оболочек. Одновременно Эреспал подавляет синтез гистамина, провоспалительных цитокинов, преимущественно фактора некроза опухоли-ɑ, и уровень активности адренорецепторов, которые стимулируют секрецию вязкой слизи. В результате уменьшается выраженность II фазы воспаления - фазы клеточной инфильтрации. Эффект достигается в том числе за счет уменьшения образования факторов хемотаксиса, включая интерлейкин-8, что значительно снижает альтерацию эпителия респираторного тракта. Препарат обладает преимущественным действием на уровне респираторного тракта, воздействуя на все фазы воспалительного процесса, при минимальном системном эффекте.
Под влиянием Эреспала наблюдаются снижение отека и количества выделяемой вязкой мокроты, что связано с уменьшением образования и выделения секрета (муколитическим и отхаркивающим действием фенспирид не обладает), улучшение мукоцилиарного транспорта, уменьшение степени обструкции дыхательных путей, повышение эффективности кашля.
Отсутствие возрастных ограничений и высокий терапевтический эффект позволяют рассматривать Эреспал в качестве препарата выбора противовоспалительной терапии острых инфекций респираторного тракта у детей. Его хорошая переносимость и клиническая эффективность доказана в ходе европейского многоцентрового исследования у 232 детей первых 6 лет жизни с респираторными заболеваниями разной этиологии, в том числе вирусной и аллергической. В масштабном многоцентровом исследовании, проведенном в 2000 г., приняли участие пациенты и врачи Воронежского пульмонологического центра. Наши собственные исследования и результаты анализа в 9 регионах России 2582 случаев лечения инфекционно-воспалительных респираторных заболеваний у детей в возрасте от первых недель до 16 лет с использованием Эреспала позволили установить целесообразность его применения в качестве противовоспалительной терапии. Острая инфекция верхних отделов респираторного тракта была установлена у 79% детей, острый бронхит - у 20,5%. Легкая степень тяжести ОРЗ отмечена у 1/3 пациентов, тяжелая - у 2%. У остальных детей наблюдалась средняя степень тяжести ОРЗ. Эреспал начинали использовать в стандартной дозе у преобладающего большинства детей на 1-3 сутки болезни. Монотерапию Эреспалом проводили у 33% больных, в сочетании с местным препаратом с антибактериальным противовоспалительным действием (Биопарокс) - у 47%, в сочетании с системными антибиотиками - у 20% детей. Эффективность Эреспала как отличная оценена у 42%, хорошая - у 46% детей. Дети легко переносили лечение, частота нежелательных реакций при монотерапии составила 0,12% (аллергическая сыпь, тошнота, диарея). Использование монотерапии Эреспалом показало его высокую эффективность при острых инфекционно-воспалительных заболеваниях респираторного тракта, особенно при назначении его в первые дни болезни. Фенспирид может быть назначен и как дополнительный противовоспалительный препарат наряду с антибиотиками местного и системного действия.
Лечение ОРВИ у детей с атопическим дерматитом сопряжено с дополнительными трудностями, так как инфекции, как правило, вызывают обострение аллергического процесса, часто протекают с осложнениями в виде обструктивного синдрома на фоне характерных иммунологических нарушений, отита, синусита, не все медикаментозные препараты переносятся ребенком. Учитывая описанный выше комплексный механизм действия Эреспала, целью нашего исследования явилось изучение его влияния на течение ОРВИ и клинические проявления атопического дерматита у детей.
Эреспал использовался при лечении 39 детей с острым бронхитом, имеющих атопический дерматит в стадии неполной ремиссии. Возраст больных составил от 2 до 7 лет. Оценка выраженности симптомов в динамике осуществлялась по балльной системе (от 0 до 5 баллов по возрастающей). Основанием для включения в исследование являлось наличие у больного выраженного кашля разного характера, интоксикации, физикальных изменений в легких.
Пациенты, имеющие клиническую картину острого бронхита, были разделены на две группы: в 1-ю вошли дети с легким течением атопического дерматита (22 человека), во 2-ю - со среднетяжелым (17 детей). Для объективной оценки степени тяжести течения заболевания и эффективности проводимой терапии у детей с атопическим дерматитом мы использовали коэффициент SCORAD. У детей 1-й группы индекс SCORAD составил от 0 до 10 (среднее значение 7,5), 2-й - от 10 до 18 (среднее значение 14,8).
В анамнезе у всех детей имело место ухудшение течения атопического дерматита на фоне ОРВИ. До начала лечения и в процессе проводимой терапии всем больным назначали комплексные общелабораторные исследования, включающие общий анализ крови, клинический анализ мочи, биохимический анализ крови, ультразвуковое исследование брюшной полости, а также другие исследования и консультации специалистов (по необходимости).
Все дети получали Эреспал (суточная доза препарата составляла 4-6 мг/кг в 2 приема) и базисную терапию атопического дерматита в виде Зиртека в возрастной дозировке. Наружная терапия не проводилась. Продолжительность курса терапии Эреспалом составляла в обеих группах 7-10 дней.
В контрольную группу были включены дети с аналогичными клинико-лабораторными и анамнестическими данными: 20 человек с легким течением атопического дерматита (среднее значение индекса SCORAD 7,3) и 18 пациентов со среднетяжелым течением заболевания (среднее значение индекса SCORAD 14,5). Лечение в контрольной группе включало назначение противовирусных препаратов, отхаркивающих средств, Зиртека в возрастных дозировках, симптоматической терапии по показаниям.
В процессе лечения оценивали динамику основных клинических симптомов атопического дерматита у наблюдаемых больных (эритемы, отека, папул, лихенификации, шелушения, зуда и сухости кожи). Статистически значимой динамики клинических признаков атопического дерматита у детей, получавших Эреспал, в обеих подгруппах не установлено, усиления кожных проявлений не наблюдалось ни у одного ребенка. У 10 детей отмечена тенденция к улучшению состояния кожи на фоне приема Эреспала. Побочных явлений при применении Эреспала не выявлено. В контрольной группе у 82% детей со среднетяжелым течением атопического дерматита выявлено усиление клинических проявлений (к 10 дню лечения среднее значение индекса SCORAD составило 20,7), в подгруппе с легким течением заболевания - у 69% больных (среднее значение индекса SCORAD через 10 дней - 13,4).
Таким образом, полученные нами результаты исследования позволяют считать применение Эреспала (фенспирида) у детей с ОРВИ, протекающей на фоне атопического дерматита, целесообразным в качестве противовоспалительной терапии. Это повышает эффективность лечения детей и позволяет значительно уменьшить частоту обострений атопического дерматита на фоне респираторной вирусной патологии.
Литература:
1. Зайцева О.В. Современные подходы к лечению острых респираторных инфекций у детей. Возможности системной противовоспалительной терапии. Вопр. совр. педиатр. 2008; 7:93-8.
2. Малахов А.Б., Кондюрина Е.Г, Ревякина В.А. и др. Современные аспекты профилактики респираторных инфекцийу детей сатопией.Леч. врач. 2007; 7:91-3.
3. Намазова Л.С., Ботвиньева В.В., Вознесенская НИ. Современные возможности иммунотерапии часто болеющих детей с аллергией. Педиатр. фармакол. 2007; 4 (1).
4. Самсыгина ГА, Фитилев С.Б., Левин АМ. Результаты многоцентрового исследования эффективности фенспирида гидрохлорида (Эреспал) при лечении острой респираторной инфекции у детей. Педиатрия. 2002; 2: 81-5.
5. Самсыгина ГА, Коваль Г.С. Часто болеющие дети: проблемы диагностики, патогенеза и терапии. Леч. врач. 2009; 1:10-5.
6. Середа Е.В., Геппе НА., Почивалов А.В. и др. Фенспирид (Эреспал) в терапии бронхитов у детей. Пособие для педиатра. М., 2001.
7. Таточенко В.К Профилактика ОРВИ у детей с аллергией. Справ. педиатра. 2008; 10: 21-5.

Атопический дерматит — это хроническое воспалительное заболевание кожи, которое проявляется зудящими красными пятнами, сыпью, шелушением и сухостью. Это заболевание диагностируется у 30% детей и у 10% взрослых. Однако, зачастую атопическому дерматиту не уделяется должного внимания, и некорректное лечение этой болезни может замедлять наступление ремиссии и ухудшать общий уровень здоровья. О 5 самых распространенных ошибках в тактике лечения рассказывает дерматолог Анна Трушина.
Ошибка №1. Излишняя диагностика, направленная на выявление «некожных» причин.
Причины развития атопического дерматита кроются в генетически обусловленных особенностях:
1. Со стороны кожи — связаны с нарушением барьерной функции.
2. Со стороны иммунной системы. В ответ на проникновение раздражителей и аллергенов через нарушенный кожный барьер формируется воспаление.
Ошибка №2. Поиск причинного аллергена.
Атопический дерматит не является аллергическим заболеванием по своей природе. Однако, аллергические реакции могут сочетаться с атопическим дерматитом, как сопутствующее заболевание. Так происходит примерно у 20-30% пациентов.
Поэтому сам по себе атопический дерматит не является поводом для сдачи дорогостоящих панелей на специфические аллергены, а анализ должен сдаваться только при подозрении на конкретную аллергическую реакцию у части пациентов.
Ошибка №3. Соблюдение необоснованной диеты.
Часто атопический дерматит становится поводом для назначения строгой “гипоаллергенной” диеты. Детский рацион становится однообразным и скучным. Однако, такие пищевые ограничения не обоснованы с научной точки зрения и не приносят желаемого результата, даже если параллельно есть аллергия.
Помимо отсутствия эффекта, строгая диета способна нанести вред организму. Она приводит к дефициту важных нутриентов, минералов и витаминов, что может негативно сказаться на общем состоянии здоровья ребенка. Поэтому детям с атопическим дерматитом нужно питаться разнообразно и сбалансированно. Из рациона исключаются только те продукты, роль которых четко доказана с обострением патологического процесса. Аналогичные правила применимы и к питанию мамы, если малыш находится на грудном вскармливании.
Ошибка №4. Нерациональный уход за кожей.
Основа лечения атопического дерматита это восстановление барьерной функции кожи и устранение воспаления. Поэтому назначаются такие средства, которые помогают УВЛАЖНИТЬ и смягчить кожный покров и удержать влагу внутри него, и тем самым улучшить защитные свойства кожи. В комплексе используются также мероприятия, которые уменьшают вероятность развития воспалительного процесса, т.е. ограничивается контакт кожи с потенциальными агрессорами из внешней среды.
Чтобы реализовать перечисленные выше цели, требуется тщательный и бережный уход за кожей ребенка-атопика с использованием ЭМОЛЕНТОВ. Это специальные средства, лосьоны, кремы, бальзамы, которые при нанесении на кожу смягчают и увлажняют ее, способствуют заполнению межклеточных пространств в коже, восстанавливая ее барьерные свойства.
Важно понимать, что использования простых детских кремов 1-2 раза в день может быть недостаточно. Для правильного ухода требуется нанесение специальных эмолентов в достаточном объеме. Они распределяются толстым (!) слоем как на проблемные, так и на визуально неизмененные участки кожи. При этом, кратность нанесения напрямую зависит от состояния кожи. Требуется использовать эмоленты столько раз в течение дня, чтобы весь день наощупь кожа оставалось гладкой, мягкой и без шелушения.
Ошибка №5. Отказ от «гормонов».
При атопическом дерматите внутри кожи происходит воспалительный процесс (само слово “дерматит” в дословном переводе на русский означает воспаление кожи). Именно поэтому в период обострения используются противовоспалительные наружные средства, которые позволяют остановить воспаление. К таким средствам относят наружные глюкокортикостероиды. Однако многие родители отказываются от этих «гормонов» из-за стероидофобии (боязни использования стероидов).
Топические (т.е. используемые наружно: лосьоны, эмульсии, мази, кремы) кортикостероиды на протяжении не одного десятилетия используются в лечении атопического дерматита. За это время они продемонстрировали высокую эффективность и высокий профиль безопасности.
Если же родители не используют кортикостероиды в тех случаях, когда к этому есть показания, или делают это нерационально (назначают самостоятельно без учета степени и формы кожного воспаления, самостоятельно отменяют гормон раньше необходимого срока без контроля врача), то это может привести к ухудшению состояния кожи, формированию очагов хронического воспаления и другим местным осложнениям.
Заключение
Известно, что аллергический ринит (АР) является одним из самых распространенных заболеваний у детей (20–30%). Он часто сочетается с другими аллергическими заболеваниями и рассматривается как один из факторов, способствующих развитию бронхиальной астмы.
Известно, что аллергический ринит (АР) является одним из самых распространенных заболеваний у детей (20–30%). Он часто сочетается с другими аллергическими заболеваниями и рассматривается как один из факторов, способствующих развитию бронхиальной астмы.
Аллергический ринит сопровождается такими симптомами, как заложенность носа, ринорея, зуд в полости носа, приступы чихания. Дополнительная симптоматика может включать головную боль, нарушение обоняния и проявления конъюнктивита.
В зависимости от особенностей клинического течения и характера обострений, связанных со временем года, у детей выделяют круглогодичную и сезонную формы заболевания. Проявления сезонного АР возникают в период цветения растений, к которым пациент чувствителен. У таких больных аллергенами, как правило, бывают пыльца растений (деревья, сорные и злаковые травы) и споры плесневых грибов Alternaria и Cladosporium. Данная форма АР характеризуется строгой сезонностью и возникает в одно и то же время года. Для круглогодичного АР типична постоянная клиническая симптоматика в течение всего года. Возникновение и развитие этой формы заболевания взаимосвязано с воздействием клещей домашней пыли, аллергенов домашних животных, пера и пуха подушек, тараканов, мышей, крыс, некоторых видов плесневых грибов (Aspergillius, Candida). У ряда детей встречается смешанная форма АР, при которой у одного и того же пациента наблюдается пыльцевая, бытовая и грибковая аллергия.
АР нередко приводит к нарушению сна и развитию усталости, ослаблению концентрации внимания, головным болям, неспособности детей принимать участие в играх и спортивных мероприятиях. Это существенно ухудшает качество жизни пациентов и членов их семей, поэтому эпидемиология, своевременная диагностика и адекватная терапия составляют одну из важнейших проблем детской аллергологии.
Принципы лечения
Современная терапевтическая программа аллергических заболеваний включает: устранение контакта с причинно-значимыми аллергенами, проведение фармакотерапии и специфической иммунотерапии, обучение маленьких пациентов и их родителей.
Среди фармакологических средств ведущее место в терапии АР занимают антигистаминные препараты системного и местного действия.
В основе их назначения лежит ступенчатый подход, при котором более тяжелому течению заболевания должны соответствовать комбинация антигистаминных препаратов с эндоназальными кортикостероидами. При легком же течении АР предпочтение отдается местным антигистаминным препаратам.
Очевидным преимуществом местных антигистаминных средств является отсутствие побочных эффектов, возникающих обычно при применении антигистаминных препаратов системного действия, а также быстрое начало терапевтического эффекта (через 15 минут после приема). Концентрация антигистаминных средств в крови при местном их применении в несколько раз ниже по сравнению с системными препаратами. Кроме того, для местных антигистаминных средств не отмечено взаимодействий с другими лекарствами.
Комбинированные лекарственные средства
Для получения максимального лечебного эффекта в терапии АР перспективным является использование комбинированных препаратов. Одним из таких местных комбинированных лекарственных средств является Виброцил®.
Виброцил® содержит 250 мкг диметиндена, блокирующего Н1-гистаминовые рецепторы, и 2,5 мг фенилэфрина, селективно стимулирующего альфа1-адренергические рецепторы кавернозной венозной ткани слизистой оболочки носа. При этом диметинден обладает противоаллергическим действием, а фенилэфрин оказывает выраженное сосудосуживающее и противоотечное действия (быстро и надолго устраняет отек слизистой оболочки носа и его придаточных пазух). Виброцил® не оказывает седативного действия.
Препарат удобен для применения в педиатрической практике, поскольку выпускается в нескольких лекарственных формах: в виде назального спрея, капель и геля. Это дает возможность более широкого его использования у детей различного возраста и с учетом особенностей клинического течения АР. Так, Виброцил® капли можно использовать у детей любого возраста, в том числе и у новорожденных. Перед применением рекомендуется тщательно очистить носовые ходы; лекарство закапывают в нос, запрокинув голову. Это положение головы сохраняют в течение нескольких минут. Грудным детям препарат закапывают в нос перед кормлением. Детям до года — по 1 капле в каждый носовой ход 3–4 раза в день. Детям с года до 6 лет — по 1–2 капли в каждый носовой ход 3–4 раза в сутки. Детям старше 6 лет — по 3–4 капли в каждый носовой ход 3–4 раза в сутки.
Виброцил® спрей назначается детям старше 6 лет по 1–2 вспрыскивания в каждый носовой ход 3–4 раза в сутки. Большим преимуществом в применении спрея является возможность равномерного орошения слизистой носа. Во время вспрыскивания рекомендуется слегка вдохнуть через нос. Виброцил® гель используется у детей старше 6 лет в качестве профилактического средства при заложенности носа, в особенности возникающей по ночам, а также при наличии в носу у ребенка с этой патологией корочек. Взрослым гель наносят в каждый носовой ход как можно глубже 3–4 раза в сутки (последнюю аппликацию проводят незадолго до сна). Применение препарата непосредственно перед сном обеспечивает эффект в течение всей ночи. Доказана эффективность Виброцил® геля при лечении синуситов, евстахеитов, при катаральном отите, а также после операций в полости носа.
Широкий спектр лекарственных форм препарата Виброцил® позволяет использовать его при различной аллергической патологии ЛОР-органов. Кроме того, достоинством этого препарата является то, что Виброцил® не оказывает негативного воздействия на мерцательную активность эпителия слизистой оболочки полости носа.
Клинический опыт
Как показывает клинический опыт применения препарата Виброцил® в нашем отделении у детей, страдающих сезонным АР (острый период) или имеющих клинические проявления круглогодичного АР, препарат (независимо от лекарственной формы) эффективно устраняет ринорею, приступы чихания, зуд в носу, а также заложенность носа. Группу наблюдения составили 39 детей с АР в возрасте от 2 до 13 лет (табл. 1).
В первую группу вошли 17 детей в возрасте от 2 до 6 лет, получавших Виброцил® (капли в нос) в период цветения растений. Доза препарата составляла 1–2 капли 3 раза в день. Вторую группу составили 12 детей с сезонным АР в возрасте от 6 до 10 лет, получивших Виброцил® эндоназально в виде спрея по 1 впрыскиванию в каждую ноздрю 3 раза в сутки. Третья группа включала 10 детей с круглогодичным АР в возрасте от 11 до 13 лет. В этой группе Виброцил® гель применялся у детей с заложенностью носа, возникающей в основном по утрам.
Переносимость препарата, при использовании в возрастных дозировках, была хорошая. Так, в первой и второй группах больных с сезонным АР в процессе лечения препаратом Виброцил® отмечалось исчезновение или выраженное уменьшение ринореи, приступов чихания, зуда в носу, а также заложенности носа. При этом хороший клинический эффект в виде полного исчезновения ринореи, зуда в носу, приступов чихания и уменьшения заложенности носа отмечался у 17 детей (77,3%). Обладая умеренным сосудосуживающим действием, Виброцил® достаточно быстро устранял отек слизистой оболочки носовых ходов и восстанавливал носовое дыхание.
«Удовлетворительный» эффект (явления АР сохранялись, но были слабо выражены) наблюдался у 3 детей (13,6%) в виде уменьшения вышеперечисленных симптомов. Отсутствие эффекта при использовании препарата Виброцил® отмечено у 2 детей (9,1%).
У большинства детей (80%) с круглогодичным АР при использовании препарата Виброцил® (гель) на ночь наблюдалось исчезновение заложенности носа, зуда в носу и приступов чихания (по утрам). Купирование затрудненного носового дыхания по ночам благоприятно сказывалось на общем самочувствии ребенка, способствовало нормализации сна и повышенной работоспособности школьников.
Побочных явлений не было отмечено ни у одного ребенка. Продолжительность курсового лечения препаратом Виброцил® не превышала 7 дней.
При анализе выраженности клинических симптомов АР в баллах до и после лечения было выявлено, что на фоне применения препарата Виброцил® отмечалось обратное развитие всех клинических симптомов (табл. 2).
Таким образом, Виброцил® является современным высокоэффективным препаратом, применяемым в терапии острого периода сезонного и круглогодичного АР у детей любого возраста. Виброцил® хорошо переносится пациентами и не оказывает побочного действия на слизистую оболочку носа, причем, в отличие от обычных деконгестантов, его можно применять до 14 дней (у подростков).
Быстрое и стойкое купирование симптомов АР, удобство применения, возможность использования препарата для профилактического лечения ночной и утренней заложенности носа делают Виброцил® идеальным средством для местной терапии АР у детей и лечения насморка при простуде.
Литература
- Лопатин А. С., Овчинников А. Ю., Свистушкин В. М., Никифорова Г. Н. Топические препараты для лечения острого и хронического ринита // Русский медицинский журнал. 2003, т. 11, № 8, с. 446–448.
- Заплатников А. Л. Топические деконгестанты в педиатрической практике: безопасность и клиническая эффективность // Педиатрия. 2006, № 6, с. 69–75.
- Тарасова Г. Д. Топические деконгестанты в комплексной терапии заболеваний верхних дыхательных путей // Педиатр. фармакол. 2006, т. 3, № 3, с. 54–58.
- Карпова Е. П., Тулупов Д. А., Усеня Л. И., Божатова М. П. Возможности симптоматической терапии круглогодичного аллергического ринита у детей // Участковый педиатр. 2010, № 2, с. 8–9.
- Геппе Н. А., Фарбер И. М., Др. Амит Джейн. К вопросу о взаимосвязи аллергического ринита (АР) с бронхиальной астмой (БА) и методах его терапии // Доктор.Ру. 2008, № 5, с. 29–34, 64.
- Овчинников А. Ю. Место сосудосуживающих препаратов в комплексном лечении симптомов острого насморка // Медицинский вестник. 2009, № 1–2, с. 470–471.
- Геппе Н. А., Батырева О. В., Малышев В. С., Утюшева М. Г., Старостина Л. С. Волнообразное течение бронхиальной астмы. Терапия обострений // Трудный пациент. 2007, № 2, т. 5, с. 43–46.
В. А. Ревякина, доктор медицинских наук, профессор
Для характеристики кожного поражения в виде папулезно-везикуальных высыпаний, гиперемии, инфильтрации, сухости, шелушения, лихенификации чаще используются термины «атопический дерматит» и «нейродермит». По клиническому течению атопический дермат
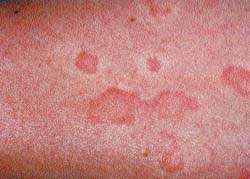 |
Диффузный атопический дерматит отличается от ограниченного более распространенным процессом. Иногда процесс принимает генерализованный характер. Наряду с нерезко ограниченными буровато-красными участками инфильтрированной и лихенизированной кожи, которые могут охватывать обширные поверхности, отмечаются отдельные плоские блестящие узелки, множественные экскориации. Кожа больных диффузным атопическим дерматитом отличается сухостью. У некоторых больных наблюдается везикуляция и мокнутие. При этом в клинической картине заболевания преобладают, наряду с инфильтрацией и лихенизацией, отечность кожи, папулы, везикулы, эрозии и эритема островоспалительного характера. Больных беспокоит непрекращающийся зуд. На участках разрешившихся высыпаний остается временная гиперпигментация кожи. При диффузном атопическом дерматите отмечается хронически рецидивирующее течение с частыми и длительными обострениями. Очень часто у больных атопическим дерматитом наблюдаются респираторные проявления атопии: бронхиальная астма, риноконъюнктивит.
| Наряду с атопическим дерматитом, или нейродермитом, который хорошо известен дерматологам, встречается тяжелый, генерализованный атопический дерматит, который протекает с постоянными явлениями экзематизации и пиодермии. Для него характерно сочетание с атопическими заболеваниями респираторного тракта в виде аллергических риносинуситов, конъюнктивитов и атопической бронхиальной астмы. Тяжелое течение заболевания нередко приводит к инвалидности. Лечение этих больных представляется крайне затруднительным, что обусловлено часто встречающейся лекарственной непереносимостью |
Одна из особенностей течения атопического дерматита — гнойная кожная инфекция, проявляющаяся в виде пиодермии, для которой характерны мелкие пустулезные высыпания, носящие поверхностный характер. Типичным для этих больных является герпес симплекс, который может локализоваться на коже лица, рук, ягодиц, на слизистых оболочках и способен мигрировать на новые участки. Предрасположенность больных атопическим дерматитом к стафилодермии, герпетической инфекции считается клиническим признаком недостаточности иммунитета. Конъюнктивит при атопическом дерматите иногда носит сезонный характер и является проявлением поллиноза, хотя в большинстве случаев он наблюдается круглогодично. При посеве содержимого с конъюнктивы часто идентифицируется золотистый стафилококк.
Таким образом, можно выделить синдром, который характеризуется сочетанием тяжелого генерализованного атопического дерматита с чередованием распространенной экзематизации и пиодермии и респираторных проявлений атопии. При этом отмечается чрезвычайно высокий уровень IgE, сенсибилизация почти ко всем атопическим аллергенам. Сочетание аллергических IgE опосредованных реакций и иммунодефицита, клинически проявляющегося в рецидивирующей пиодермии, герпетической инфекции и подтвержденного результатами иммунологического исследования, является одним из патогенетических механизмов развития этого синдрома. Особая тяжесть заболевания, молодой возраст больных, неэффективность традиционных методов терапии позволили выделить это заболевание и назвать его тяжелым атопическим синдромом (Ю. А. Порошина, Е. С. Феденко, В. Д. Прокопенко, 1985 год).
К сожалению, традиционные методы терапии недостаточно эффективны при лечении тяжелого атопического синдрома. Глюкокортикостероиды, обладающие выраженным противовоспалительным, антиаллергическим действием, нередко приводят к стероидозависимости и вызывают ряд тяжелых осложнений в виде обострений очагов инфекции и пиодермии. Обострение пиодермии вызывает необходимость антибактериальной терапии, которая, как правило, обостряет атопический дерматит или осложняется в связи с наличием у больного лекарственной непереносимости. В связи с неэффективностью традиционной терапии в Институте иммунологии МЗ РФ разработаны и проводятся методы экстракорпоральной иммунофармакотерапии (ЭИФТ, плазмоцитоферез с диуцифероном, преднизолоном и др. препаратами).
За период 1995–1997 гг. в Клинике неврозов обследовано 2686 больных, обратившихся к аллергологу по поводу различных зудящих высыпаний на коже. Из них у 612 был выявлен атопический дерматит (205 мужчин и 405 женщин в возрасте от 16 до 35 лет, средний возраст — 22–25 лет).
Ограниченный атопический дерматит наблюдался у 319 пациентов, распространенный – у 205, а у 88 был выявлен тяжелый атопический синдром. Диагноз ставился на основании клинического, аллергологического и иммунологического обследования.
Всем больным проводилось общеклиническое, в том числе функциональное, лабораторное инструментальное обследование, консультации специалистов (ЛОР, гастроэнтеролог, окулист и др.).
Кроме тщательно собранного аллергологического, фармакологического и пищевого анамнеза по специально разработанной схеме, аллергологическое обследование производилось со стандартными отечественными наборами бытовых, пыльцевых, эпидермальных и пищевых аллергенов и включало кожные тесты — уколом или скарификационные (у больных с выраженным поражением кожи в области предплечий тесты выполнялись на спине), провокационные назальные и конъюнктивальные тесты, а также тест торможения естественной эмиграцией лейкоцитов (ТТЕЭЛ) in vivo по Адо А. Д. с медикаментами.
Иммунологическое обследование предусматривало определение общего и специфических IgE в сыворотке крови и исследование показателей первичного иммунного статуса: количества лейкоцитов, лимфоцитов, Т- и В-лимфоцитов, Т-хелперов и Т-супрессоров, иммуноглобулинов класса А, М, G, а также нейтрофильного фагоцитоза.
Клинически кожные проявления характеризовались наличием папулезно-везикулярных высыпаний, местами с геморрагическими корочками на поверхности, выраженной сухостью, распространенной эритемой, лихинизацией. В локтевых сгибах и подколенных областях отмечались очаги яркой гиперемии, отечности и экcсудации. Субъективно беспокоил мучительный зуд. У 28 из 88 больных тяжелым атопическим синдромом наблюдалась пиодермия – поверхностные пустулы с гнойным отделяемым. Пиодермия носила распространенный характер у 9 больных, ограниченный у 19, сочеталась с фурункулезом у 5 больных. 82 человека страдали рецидивирующим герпес симплекс.
Таблица 1. Респираторные проявления атопии у 365 больных атопическим дерматитом
Кроме проявлений атопического дерматита и пиодермии, у многих пациентов (365) имелись респираторные проявления атопии, которые представлены в таблице 1.
Большинство больных (427) страдали сопутствующими заболеваниями желудочно-кишечного тракта (хронический гастрит, язвенная болезнь желудка и 12-перстной кишки, дискинезия желчных путей и толстой кишки, дисбактериоз кишечника и др.).
У 362 пациентов выявлена патология ЛОР-органов (хронический гайморит, полипозный этмоидит, хронический тонзиллит, хронический субатрофический фарингит).
Как видно из таблицы 1, у значительного числа больных (41%) атопическим дерматитом был выявлен поллиноз. У половины пациентов (49,1%) отмечались респираторные проявления бытовой аллергии.
При аллергологическом обследовании 612 человек, страдающих атопическим дерматитом, у 428 пациентов была выявлена сенсибилизация к небактериальным аллергенам. В таблице 2 представлены результаты аллергологического обследования этих пациентов по данным кожных (prick и скарификационных), назальных и конъюнктивальных тестов, а также по определению специфических IgE в сыворотке крови.
Как видно из таблицы 2, наибольшее число положительных тестов было получено с бытовыми и пыльцевыми аллергенами, что, как говорилось выше, обусловлено наличием не только кожных, но и респираторных проявлений атопии.
Таблица 2. Результаты аллергологического обследования 428 больных атопическим дерматитом
105 больным, у которых в анамнезе имелись указания на медикаментозную непереносимость, проводился ТТЕЭЛ с лекарственными средствами. У 38 человек он оказался положительным.
Клиническое течение распространенного атопического дерматита и тяжелого атопического синдрома с рецидивами пиодермии и герпеса при наличии хронических очагов инфекции (хронический гайморо-этмоидит, хронический тонзиллит, дисбактериоз кишечника и пр.) позволило предположить, что у этой категории больных имеется сочетание аллергии и иммунодефицита. При иммунологическом обследовании были выявлены следующие изменения гуморального и клеточного иммунитета: снижение количества лимфоцитов периферической крови за счет уменьшения популяций Т-клеток, снижение нейтрофильного фагоцитоза. Отмечено увеличение продукции иммуноглобулинов класса А, М, и особенно IgE. У всех обследованных больных было зафиксировано значительное повышение уровня общего IgE, иногда в 10–30 раз по сравнению с уровнем у здоровых людей.
Наряду с термином атопический дерматит, отражающим аллергическую природу данного заболевания, по-прежнему широко используется (особенно дерматологами) более старое определение – нейродермит. Такое название было дано недаром, так как практически у всех больных обострение кожного процесса вызывается эмоционально-стрессовыми факторами, психотравмирующей ситуацией. В свою очередь, постоянный зуд, беспокоящий больного, вызывает раздражительность, вспыльчивость, приводит к бессоннице.
Пример
Больная Ч. 1972 года рождения находилась в клинике на лечении с 18.02.93 по 29.04.93 по поводу невротической депрессии, выраженного астено-депрессивного синдрома.
Сопутствующий диагноз: атопический дерматит, распространенная форма в стадии обострения (при выписке ремиссия). Поллиноз. Аллергический риноконъюнктивит. Сенсибилизация к пыльце деревьев. Пищевая аллергия к орехам, яблокам, моркови. Хронический гастрит со сниженной секреторной функцией. Дискинезия толстой кишки.
Жалобы на постоянный зуд кожи, высыпания, раздражительность, вспыльчивость, плаксивость, нарушение сна, головные боли, повышенную утомляемость, снижение настроения.
Из анамнеза: бабушка страдала экземой. У тети бронхиальная астма. Родилась первым ребенком, в срок. Со слов матери, беременность и роды протекали без осложнений. С пяти месяцев находилась на искусственном вскармливании – почти сразу появилась детская экзема. В пять лет диагностирован нейродермит. Наблюдалась дерматологами. Были длительные периоды относительного благополучия, когда оставался ограниченный дерматит (в области локтевых суставов, кистей). Летом всегда улучшение, обострение в сентябре—октябре. С 1992 года в мае появились явления ринита. Отмечалось обострение дерматита после употребления в пищу орехов, шоколада, яиц, цитрусовых. В августе 1993 года отек Квинке после употребления яблок, после этого яблоки не ела. С детства отмечено резкое обострение дерматита на фоне стрессовых ситуаций. Последнее ухудшение около года на фоне психотравмирующей ситуации в семье (развод с мужем). Распространились кожные высыпания, беспокоит постоянный зуд, из-за этого нарушился сон. За год похудела на 7 кг. Принимала супрастин и димедромл с незначительным эффектом. Местное лечение, назначенное дерматологом (названия мазей больная не знает), давало только кратковременное улучшение.
При поступлении: общее состояние удовлетворительное. Кожа сухая, на фоне участков гиперемии множественные расчесы, мелкопапулезные, везикулярные рассеянные высыпания, корочки. В области шеи, локтевых суставов, запястий выраженная лихенификация. Отеков нет. Явлений ринита, конъюнктивита нет. Слизистая полости рта и зева не изменена. В легких везикулярное дыхание, хрипов нет. Тоны сердца ясные, ритмичные, АД – 110/70. Пульс 88 в минуту, удовлетворительных свойств. Живот мягкий, безболезненный во всех отделах. Печень не увеличена. Дизурии нет. Стул не регулярный, склонность к запорам. Астенизирована. Настроение снижено. Фиксирована на своем состоянии и на психотравмирующей ситуации в семье.
Результаты клинико-лабораторного обследования: кл. ан. крови – HB-124, Л-5,0; п.1, с.46, э.12, л.36, м.5, соэ-8 мм/час. Биохим. ан. крови: общий белок 80,0; мочевина 4,4; креатинин 89,1, холестерин 6,1; бета-липопротеиды 6,1; билирубин общ. 14,8; АЛТ–0,25; АСТ-0,34; глюкоза 4,7; серомукоид 0,10. СРБ – отрицат., р-ция Вассермана отрицат.
Ан. мочи – без особенностей.
ЭКГ: без патологии.
Рентгенография ППН – прозрачность пазух не нарушена.
ЭГДС: гастрит, дуодено-гастральный рефлюкс.
Конс. ЛОР: здорова.
Конс. гинеколога: здорова
Конс. гастроэнтеролога: хронический гастрит со сниженной секреторной фукцией. Дискинезия толстой кишки.
Конс. невропатолога: вегето-сосудистая дисфункция по гипотоническому типу.
Иммунный статус: Л:5,0; Лф-36%, — 1,9; фагоцитоз 74%, Тлф-61%-1,1; Влф 5%-0,09; IgА 230, IgM 110, IgG 1400, IgG- общ. больше 1000.
Аллергологическое обследование: скарификационные тесты положительные с аллергенами из пыльцы березы +++, ольхи +++, орешника +++, дуба ++, ясеня ++, тополя +, с эпидермальными и бытовыми аллергенами – отрицательные. Сертификационные тесты с пищевыми пассивными аллергенами – орехи (грецкий, фундук, миндаль, арахис), морковь, яблоки (старкин, гольден) — положительные. Тестирование проводилось на спине.
Лечение: индивидуальная гипоаллергенная диета, в/в капельно дексона 8 мг на физ. р-ре, два дня; в/в кап. дексона 4 мг. На физ. р-ре – 3 дна, всего 28 мг; в/в кап. Аскорбиновая кислота 5,0 на физ. р-ре 5 дней; задитен 1 т. х 2 раза, фестал 1 т. х 3 раза во время еды, интал 2 кап. х 3 раза (растворенный в воде) за 20 мин. до еды, активированный уголь 1 т. х 3 раза через 1, 5 часа после еды; в/в кап. тавегил 2,0 на физ. р-ре – 2 дня, тавегил 2,0 в/м на ночь – 5 дней, ретаболил 1 т. на ночь, местная обработка кожи мазью целестодерм и мазью Унна, физиотерапия, (электросон, УФО), иглорефлексотерапия, комплексная психотерапия, лечебная релаксационная гимнастика, групповые и индивидуальные занятия с психологом. ГБО – 5 сеансов.
В результате проведенного лечения отмечена выраженная положительная динамика: высыпания на коже полностью исчезли, остается лихенификация в области локтевых сгибов и запястий, зуд почти не беспокоит. Нормализовался сон. Стала спокойнее, бодрее, активнее. Улучшилось настроение.
Читайте также:

