Нарост на пятке чем лечить народные средства
Обновлено: 03.05.2024
Если вы не знаете, как избавиться от деформации Хаглунда, позвоните в клинику МЕДИКОМ. Наши опытные врачи проведут точную диагностику, при необходимости назначат анализы и подберут эффективный курс лечения заболевания. В нашем центре есть все необходимое для этого оборудование.
Деформация Хаглунда — это одна из часто встречающихся разновидностей остеохондропатий, которая проявляется в виде разрастания верхнего полюса пяточной кости. Патология проявляется появлением твердого выпячивания над пяткой. Со временем образование воспаляется и вызывает появление болей. Отсутствие лечения может приводить к окостенению разросшихся тканей.
Иногда нарост Хаглунда называют «обувной опухолью» пятки. В медицинской литературе используются такие термины как «болезнь Хаглунда-Шинца», «синдром Хаглунда», «остеофит пяточной кости».
Классификация деформации Хаглунда
В развитии деформации Хаглунда выделяют два этапа:
-
и мягких тканей — проявляется небольшим образованием над пяткой с ярко выраженными признаками воспалительного процесса;
- формирование костного нароста — постоянное негативное воздействие приводит к разрастанию верхнего полюса пяточной кости и формированию большого и твердого нароста.
Деформация может быть односторонней или двухсторонней.
Этиология деформации Хаглунда
Специалисты выделяют ряд способствующих развитию деформации Хаглунда факторов:
- высокий свод стопы — в таком положении кость больше отклоняется назад и сухожилие сильнее трется о ее край;
- ригидность ахиллового сухожилия — нарушение эластичности приводит к большему трению сухожилия о кость;
- нарушения трофики ног или истончение подкожно жировой прослойки — эти связанные с нарушениями метаболизма и кровообращения факторы повышают вероятность ригидности сухожилия и его воспаления;
- другие деформации ступней и ног (плоскостопие, варусное отклонение пятки, вальгусная деформация, косолапость) — любые искривления меняют механику движений, усиливают трение ахиллового сухожилия и повышают вероятность его воспаления.
Наблюдения также показывают, что существует и наследственная предрасположенность к появлению деформации Хаглунда. В таких случаях она возникает у детей еще на этапе формирования и укрепления опорно-двигательного аппарата.
Очень часто причины деформации Хаглунда связаны с ношением обуви с неудобным и слишком жестким задником. Особенно опасны в этом плане туфли-лодочки (особенно на высоком каблуке), лыжные ботинки или коньки. Также негативно воздействует на ахиллово сухожилие неправильно подобранная обувь: слишком маленькая или узкая.
Увеличивает вероятность возникновения признаков деформации Хаглунда лишний вес, занятия спортом и частая тяжелая физическая нагрузка на ноги.
Патогенез деформации Хаглунда
Длительное негативное воздействие на ахиллово сухожилие приводит к воспалению синовиальной сумки и формированию патологического нароста из хрящевой ткани. Постоянное давление на ткани вызывает их воспаление и еще большее разрастание. Со временем нарост окостеневает и возникает деформация Хаглунда.
При отсутствии лечения прогрессирующее течение патологии существенно ухудшает качество жизни из-за постоянных дискомфортных ощущений и болевого синдрома. В некоторых случаях болезнь Хаглунда приводит к формированию кисты и повышению риска разрыва сухожилия на фоне постоянно возрастающей нагрузки со стороны костного выступа.
Клинические проявления деформации Хаглунда
Вначале симптомы деформации Хаглунда нередко принимаются за большую твердую мозоль. Нарост имеет сравнительно мягкую консистенцию, но со временем она становится более плотной и образование начинает воспаляться.
При начале воспалительного процесса у больного появляются жалобы на появление других симптомов деформации Хаглунда:
- покраснение и отечность;
- появление волдырей в зоне поражения;
- дискомфорт и болезненность при снятии или надевании обуви;
- боли во время ходьбы, иногда и в состоянии покоя;
- боли при прикосновениях к наросту.
При проведении рентгенографии обнаруживается «высокая пяточная кость» по Spitzy с заостренными шипами.
В большинстве случаев во время отсутствия сильных болей пациенты воспринимают деформацию Хаглунда как косметический дефект. Именно болевой синдром, признаки выраженного воспаления и сложности при выборе обуви заставляют обращаться к специалисту. В запущенных случаях слишком большое и длительное давление со стороны костного нароста может приводить к разрыву ахиллового сухожилия даже без выраженного физического воздействия.
Особенности течения деформации Хаглунда при беременности
Вероятность развития или обострения деформации Хаглунда во время гестации повышается, поскольку у женщины увеличивается вес и возрастает нагрузка на ноги. Сама по себе деформация не опасна для беременности и будущего малыша, но ее болезненные проявления существенно ухудшают психоэмоциональное состояние женщины.
Для предупреждения обострений деформации Хаглунда во время беременности рекомендуется носить только удобную обувь, не допускать чрезмерного превышения веса и пользоваться ортопедическими приспособлениями, которые снижают нагрузку на стопы. При появлении неприятных симптомов рекомендуется консервативное лечение. Медикаментозная терапия назначается в тяжелых случаях и с обязательным учетом срока гестации.
Особенности деформации Хаглунда у детей
Деформация Хаглунда в детском возрасте развивается реже, и обычно ее появление связано с наследственной предрасположенностью или с сочетанием сразу нескольких факторов риска.
Специалисты выделяют ряд особенностей деформации Хаглунда в детском и подростковом возрасте:
- первые признаки чаще появляются в период активного роста костной системы;
- патология часто провоцируется неправильным выбором первой обуви;
- появление нароста обычно сочетается с другими деформациями стопы.
Проявления деформации Хаглунда у детей такие же, как и у взрослых.
Осложнения деформации Хаглунда
Последствиями деформации Хаглунда могут становиться различные патологии:
- ограничение подвижности при сильном болевом синдроме;
- формование кисты в области воспаления;
- разрыв ахиллового сухожилия.
Диагностика деформации Хаглунда
При появлении нароста и боли в области пятки обращение к ортопеду-травматологу должно состояться как можно раньше, поскольку на начальных стадиях патология лучше поддается лечению. После внимательного изучения жалоб и осмотра больного диагностика обязательно дополняется рентгенографией. При отсутствии выраженной костной составляющей в области пятки или для исключения других патологий рекомендуется пройти МРТ.
Для исключения ошибок всегда проводится дифференциальная диагностика деформации Хаглунда с ахиллотендинитом, остеомиелитом, туберкулезом, новообразованиями пяточной кости.
Лечение деформации Хаглунда
Тактика лечения деформации Хаглунда определяется степенью ее выраженности. В большинстве случаев вначале применяется консервативная терапия, и только при ее неэффективности назначаются хирургические методы. Узнать, как избавиться от деформации Хаглунда, поможет всестороннее обследование и консультация врача.
Всем пациентам рекомендуется ношение удобной обуви и применение различных ортопедических приспособлений (стелек, вкладышей), которые снижают нагрузку на ахиллово сухожилие и пяточную кость. Во время обострения деформации Хаглунда следует носить обувь без задника и при необходимости ограничивать нагрузку при помощи ортеза.
В план медикаментозной терапии могут включать различные препараты для местного и системного лечения:
- противовоспалительные и обезболивающие мази;
- антибактериальные и ранозаживляющие средства — при повреждении мягких тканей;
- прием нестероидных противовоспалительных препаратов.
По рекомендации врача основной курс лечения может дополняться методиками народной медицины:
- прикладывание льда (вначале сильного воспаления);
- теплые ванночки с морской солью, содой и отварами противовоспалительных трав: ромашки, коры дуба и пр.;
- аппликации с настойкой прополиса или вареным картофелем;
- компрессы с листьями подорожника и др.
Методы народной медицины не могут заменять медикаментозное лечение, но при правильном применении улучшают его эффективность.
Хорошие результаты при деформации Хаглунда дает физиотерапия. Для повышения эффективности медикаментозного лечения назначаются различные виды физиотерапевтического лечения:
- магнитотерапия;
- ударно-волновая терапия;
- низкоинтенсивное лазерное воздействие;
- ультразвуковая терапия;
- криотерапия;
- водные процедуры;
- грязевые аппликации;
- лечебная физкультура.
Если попытки консервативной терапии на протяжении 3–4 месяцев не дают желаемого результата или болевой синдром значительно нарастает, то больному рекомендуется консультация хирурга для определения тактики операции по коррекции деформации Хаглунда.
При сильном отеке и воспалении лечение деформации Хаглунда может дополняться введением глюкокортикостероидов в зону поражения. Частые инъекции этих препаратов не рекомендуются, поскольку подобные попытки избежать хирургического лечения повышают риск разрыва ахиллового сухожилия.
Операции при деформации Хаглунда
Деформация Хаглунда лечится хирургическим путем если:
- болевой синдром не уменьшается при помощи консервативного лечения;
- костный нарост имеет большие размеры.
Методика операции для коррекции деформации Хаглунда определяется клиническим случаем и зависит от выраженности костного нароста и присутствия сопутствующих деформаций. Для устранения патологии могут применяться как классические, так и эндоскопические хирургические методики:
- резекция костно-хрящевых разрастаний — после выполнения небольшого разреза хирург спиливает костный нарост;
- открытая методика — применяется в осложненных случаях при необходимости удаления кист или разрывов сухожилия;
- клиновидная остеотомия — проводится при наличии высокого свода стопы;
- корригирующая остеотомия — назначается при варусной деформации.
После проведения операции пациенту назначается медикаментозная терапия и проводится курс реабилитации. Восстановление больного значительно ускоряется при выполнении артроскопических операций, и при возможности предпочтение отдается именно их выполнению.
Профилактика деформации Хаглунда
Для предупреждения появления деформации Хаглунда рекомендуется:
- выбирать обувь по размеру;
- правильно дозировать физические нагрузки;
- при отсутствии противопоказаний обувь на высоких каблуках носить не более 2 часов в день;
- носить удобную обувь на низком каблуке и с мягким задником;
- своевременно лечить деформации стоп.
Для профилактики деформации Хаглунда после ее успешного лечения рекомендуется носить предложенные врачом ортопедические приспособления: стельки, силиконовые вкладыши.
Вопрос-Ответ
Как лечить деформацию Хаглунда народными средствами?
Деформация Хаглунда — это новообразование на пяточной кости, развивающееся выше ахиллова сухожилия. На консультации у ортопеда-травматолога больному подбирается индивидуальная схема лечения. Лечение народными средствами не всегда является эффективным. Местно на измененную часть наносят йод, хозяйственное мыло, камфорное масло, мазь из прополиса, компрессы из смеси лимона, йода и аспирина, что приносит только временное облегчение и не влияет на саму суть патологического процесса. При появлении костного нароста у детей рекомендовано обратиться к детскому ортопеду-травматологу.
Деформация Хаглунда и ахиллобурсит - это одно и то же?
Ахиллобурсит — это воспаление синовиальной сумки, расположенной в месте присоединения ахиллесова сухожилия к пяточной кости. Существует множество причин развития воспалительного процесса, одной из которых является неблагоприятное последствие болезни Хаглунда. Деформация Хаглунда оказывает постоянное давление на сухожилие и синовиальную сумку, что и вызывает ее воспаление. Точно диагностировать заболевание позволяет УЗИ и рентген.
Может ли из-за ношения высоких каблуков развиться деформация Хаглунда?
Деформацию Хаглунда могут вызвать как внешние, так и внутренние факторы. Анатомически высокое расположение стопы, неправильное положение голени или плоскостопие относятся к внутренним причинам развития патологии и не зависят от действий человека. Внешние причины возникновения деформации связаны с чрезмерной физической нагрузкой на ноги, особенностями профессиональной деятельности, связанной с длительным пребыванием на ногах. У женщин развитие деформации вызывает продолжительное ношение обуви на каблуке. Лечение деформации Хаглунда на ранних стадиях включает физиотерапевтические процедуры и консервативное лечение. При прогрессировании патологического процесса показано оперативное лечение.
Статья носит информационно-ознакомительный характер. Пожалуйста, помните: самолечение может вредить вашему здоровью.

Остеофит (костный нарост), который появляется на задней части пяточной кости немного выше места прикрепления ахиллова сухожилия, носит название деформация Хаглунда, по имени автора, впервые описавшего данное заболевание. Болезнь Хаглунда является достаточно распространенной причиной заднепяточной боли. Клинический диагноз синдрома чаще всего путают с бурситом ахиллова сухожилия и ревматоидным артритом, так как клиническая картина довольно схожа у этих патологий. Симптомы см. ниже.
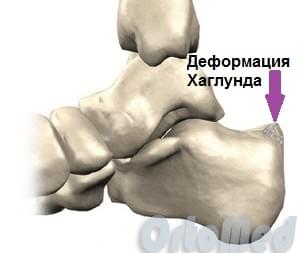
Анатомия пяточной области
Пяточная кость является самой крупной в стопе. К ее бугристости прикрепляется ахиллово сухожилие – самое крупное и мощное сухожилие в теле человека. За счет сокращения задних мышц голени (икроножной и камбаловидной), ахиллово сухожилие тянет пяточную кость, обеспечивая подошвенное сгибание стопы. Эта функция позволяет нам ходить, бегать, вставать на «носочки», прыгать. Между бугром пяточной кости и ахилловым сухожилием находится заднепяточная слизистая сумка, которая помогает легко скользить сухожилию при движениях стопы. Такие сумки есть почти во всех суставах, например, в локтевом, плечевом и др.
Патогенез деформации Хаглунда
Во время постоянного трения ахиллова сухожилия начинается воспаление слизистой сумки. Это хроническое многомесячное воздействие передаётся заднепяточному бугру и медленно начинается образовываться патологический хрящ, изменённые, зачастую с острыми шипами. Это можно увидеть даже на рентгенограмме. Образование этого хряща происходит ввиду защитной реакции организма. Желании укрепить зону постоянного раздражения и улучшить скольжение сухожилия. Но, к сожалению, патологический хрящ на это не способен. Получается замкнутый круг.
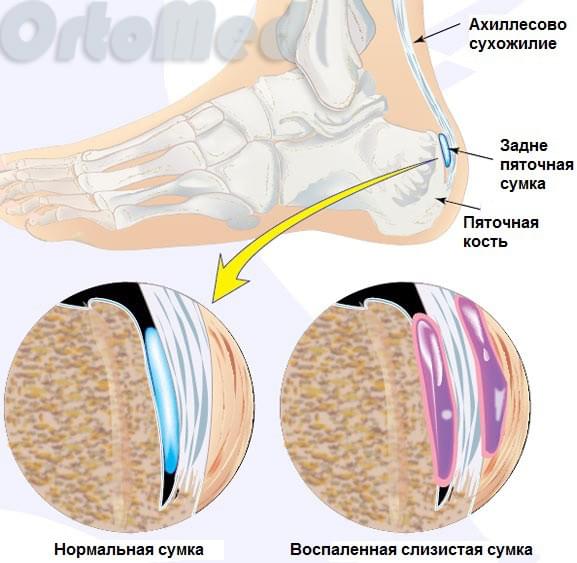
Давление на сумку и ахиллово сухожилие ещё больше увеличивается, что усиливает воспаление, боль и отек. Воспаление слизистой сумки и ахиллова сухожилия без костной деформации называется ахиллобурсит (заднепяточный бурсит). Как правило бурсит предшествует деформации Хаглунда.
Пациенты не особо обращают внимание на «шишку», думая, что это мозоль, до того момента пока она не заболит. И как правило, это состояние довольно тяжело поддается консервативному лечению. Вот почему так важно обратиться к ортопеду на ранней стадит болезни Хаглунда.
Причины деформации Хаглунда
- Высокий свод стопы может способствовать деформации Хаглунда, так как у человека с высокими сводами, пяточной кости наклонена кзади и ахиллово сухожилие сильнее трется о нормальный пяточный бугор, вызывая его увеличение. В конце концов, за счет этого постоянного раздражения, сумка и сухожилие воспаляются.
- Ригидность (уменьшение эластичности) ахиллова сухожилия может также увеличивать риск деформации Хаглунда, так как оно сильнее трется о пяточный бугор. В противоположность этому, сухожилие, которое является более гибким, приводит к уменьшению давления на заднепяточную слизистую сумку.
- Плосковальгусная деформация стопы или варусное отклонение пяточной кости – меняет биомеханику движения стопы и увеличивает давление ахиллова сухожилия на пяточную кость, запуская этот патологический механизм.
Симптомы деформации Хаглунда
Сама деформация Хаглунда может протекать без болевой и воспалительной симптоматики. Отмечается лишь патологический экзостоз (шишка на пятке) на задней поверхности пятки. Деформация обычно не вызывает никаких проблем с функцией стопы. Но в большинстве случаев деформация сопровождается воспалением слизистой сумки и оболочки сухожилия, отеком. Тогда пациенты испытывают боль при ходьбе, а иногда и в покое.
Синдром может проявиться как на одной, так и на обеих стопах.
Признаки и симптомы деформации Хаглунда включают в себя:
- Заметная шишка на задней поверхности пятки;
- Боли в области, ахиллова сухожилия;
- Отек, мозоли на задней части пяточной области;
Именно боль заставляет пациента обратиться к врачу.
Диагностика деформации Хаглунда
Диагностика начинается с опроса пациента и детального физикального обследования. Обязательно нужно посмотреть на пятки сзади, чтобы убедиться, что нет варусной деформаций пятки (пятка направлена внутрь).
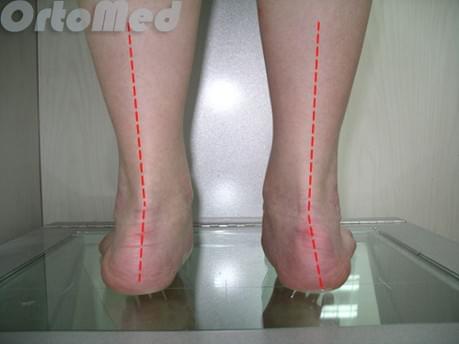
В случае варусного отклонения пяточной кости применяют определенную методику операции – корригирующую остеотомию. Стандартные методы операции не исключат возможность рецидива (повтора заболевания). Обычно диагноз очевиден без дополнительных методов диагностики. Но обязательно выполняются рентгенограммы, для исключения других причин боли в пятке.
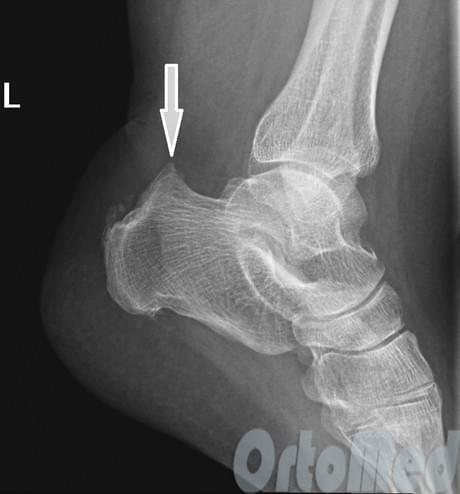
В спорных ситуациях прибегают к магнитно-резонансной томографии (МРТ), чтобы исключить похожее по симптомам заболевание ахиллотендинит. Например, после травм ахиллова сухожилия, появляется плотный рубец (в виде шишки) в месте повреждения и, как правило, он болезненный. Его можно спутать с деформацией Хаглунда, в случае, если пациент не помнит момент травмы.
Лечение деформации Хаглунда
Лечение деформации Хаглунда можно разделить на консервативное и хирургическое. В подавляющем большинстве случаев, лечение начинается с консервативных методик. Операция обычно выполняется, когда консервативное лечение безрезультатно и остается болевой синдром.
Консервативное лечение
Если болезнь Хаглунда сопровождается болевым синдромом, то первым делом необходимо снять воспаление с пораженной слизистой сумки и ахиллова сухожилия:
- В период обострения носить обувь с мягким задником либо без задника (сабо);
- Местное использование противовоспалительных обезболивающих мазей (например: долобене гель, вольтарен, траумель);
- Прием нестероидных противовоспалительных препаратов (например: кетонал, нурофен, найз);
- Физиотерапевтические методы: магнитотерапия, лазеротерапия, ударно-волновая терапия (УВТ)
- Ношение ортеза голеностопного сустава, ограничивающего движения.
Эти простые и широкодоступные методы позволят Вам вернуться к нормальной ходьбе как можно скорее.
Не рекомендуем выполнять инъекции гормональныХ противовоспалительных препаратов, в частности Дипроспана в зону воспаления, так как это многократно увеличивает риск разрыва сухожилия.
Хирургическое лечение
При неэффективности консервативных методов лечения деформации Хаглунда, выполняют оперативное лечение различными методиками, которые зависят от формы и степени деформации. Целью большинства операций является удаление костного экзостоза задней части пятки, чтобы устранить давление на слизистую сумку и ахиллово сухожилие. Воспаленные, отекшие ткани примут нормальный объем, когда давление будет устранено.
Если в клинической картине преобладает боль, отек, воспаление щаднепяточных структур, то в дополнение к резекции (спиливанию) экзостоза, удаляют слизистую сумку. Так как она будет сохранять боль даже после операции.
Удаление экзостоза (шпоры) пяточной кости. Эта операция может проводится под проводниковой или местной анестезией открытым традиционным способом через небольшой (4-5 см) разрез кнаружи от ахиллова сухожилия, либо миниинвазивно через 2 разреза по 5 мм с помощью видео эндоскопической техники.
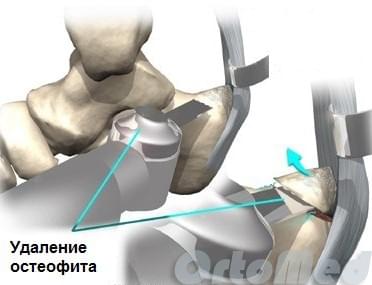
Во время операции ахиллово сухожилие инструментами отодвигается медиально (кнутри), чтобы исключить вероятность его повреждения. Далее экзостоз спиливается медицинской пилой. Острые края зачищают врезой с боковой заточкой. При необходимости иссекается слизистая сумка. Рана зашивается и накладывается стерильная повязка.
Как правило пациенты первую неделю передвигаются в ортезе, для уменьшения подвижности стопы а следовательно, отека, боли, гематомы.
Клиновидная остеотомия пяточной кости.
Данная методика оперативного лечения синдрома Хаглунда применяется, если у пациента высокий свод стопы и как следствие угол пяточной кости больше. Из это следует, что давление заднепяточного бугра на ахиллово сухожилие будет больше. Для этого хирург во время операции выпиливает клин в заднем отделе пяточной кости и фиксирует титановыми винтами, как показано на схеме. Тем самым происходит относительное уменьшение угла и бугор уже не оказывает сильного давления на сухожилие.
Это третий вид операции - устранение варусного отклонения пяточной кости.
После операции
Как правило, первую неделю после операции при деформации Хугланда пациенты передвигаются самостоятельно, ограничивпя нагрузку на оперированную ногу, но иногда требуются костыли. В раннем послеоперационном периоде назначаются протиовоспалительные обезболивающие препараты, антибиотики. Проводятся перевязки до заживления раны. Физиотерапия может выполняться уже с первых суток после операции. Эти методы позволяют уменьшить отек и болевой синдром после операции. В основном назначают 10 сеансов магнитотерапии, лазеротерапии. Швы, как правило, снимают на 10 - 14 день. Иногда шов выпоняют внутрикожно рассасывающимися нитками. В таком случае ничего снимать не нужно. Полная реабилитация проходит за 4-6 недель при первом типе операции (удаление экзомтоза). При осталтных двух типаХ операции восстановление может занять 2-3 месяца. Пока срастается пяточная кость.
Профилактика деформации Хугланда
- Ношение обуви с мягким задником.
- Использование обуви с каблуком 2-4 см при высоком своде стопы.
- При плоскостопии или плосковальгусной деформации необходимо повседневное ношение индивидуальных ортопедических стелек.
Не занимайтесь самолечением!
Определиться с диагнозом и назначить правильное лечение может только врач. Если у Вас возникли вопросы, можете позвонить по телефону или задать вопрос по электронной почте.
Гиперкератоз стоп представляет собой избыточное ороговение и утолщение эпидермиса в области подошвы. В результате кожа становится грубой и сухой, могут появиться мозоли и даже кровоточащие трещины. Именно поэтому такой патологический процесс относится не только к косметическим проблемам.
Если и вам знакомо такое состояние дермы, затрудняющее ношение легких босоножек и сланцев в летнюю жару, возможно, стоит уделить повышенное внимание своим ножкам. Диагностику заболевания можно пройти у подолога, дерматолога или ортопеда. А вот о способах лечения и профилактике гиперкератоза стоп вы узнаете из нашей статьи.
Причины гиперкератоза стопы

Гиперкератоз стоп – это натоптыш, который возникает из-за разрастания рогового слоя до 1 см и более. Данное заболевание может иметь и осложнения, которые проявляются в виде мозолей (мягких либо твердых), язвенных образований из-за чрезмерного давления на стопу, а также кровоизлияний. Все это не представляет никакой угрозы здоровью человека, но выступает неприятным косметическим дефектом, мешающим нормально передвигаться. Для того чтобы от него избавиться, проводятся различные мероприятия. Чаще всего патология появляется у тех, кто страдает диабетом, поэтому в данном случае, кроме процедур, направленных на устранение внешних симптомов, требуется лечение самого заболевания.
Нередко при гиперкератозе стоп возникают трещины, которые приносят больному довольно сильный дискомфорт. Однако подобное явление необязательно связано с отвердением ороговевшего слоя кожи, поскольку причиной может быть просто плохой уход за ногами.
Гиперкератоз можно разделить на следующие группы в соответствии с клинической картиной:
В этом случае заболевание появляется по причине нехватки в организме витамина А и плохой гигиены. Из-за ороговевшего слоя происходит закупорка волосяных фолликулов, что в итоге приводит к образованию мелких прыщей.
Самыми распространенными местами появления данной формы патологии являются бедра, локти, ягодицы и колени.
При несвоевременно начатом лечении или его отсутствии недуг может распространиться дальше, и прыщей станет больше. Данную форму болезни нередко можно встретить у детей, и поражает она чаще руки, ноги, лицо.
Рекомендуемые статьи по теме:
В данном случае заболевание проявляется в виде образований желтого цвета, напоминающих бородавки. Основным местом локализации становятся стопы и ладони.
Бородавчатый гиперкератоз наблюдается чаще всего из-за недостаточной выработки кератина или чрезмерной нагрузки на стопы.
Основной симптом этого вида гиперкератоза – наличие обширных шелушащихся участков кожного покрова. Может наблюдаться на локтях, голове, руках, лице, ногах и т. д. Встречаются случаи, когда заболевание поражает всю кожу на теле человека.
Этим видом недуга чаще всего страдают взрослые мужчины. У женщин он практически не встречается.
Для диагностики болезни достаточно осмотра. На коже можно наблюдать коричневые или желтые папулы большого размера (0,1–0,5 см). Основными местами поражения становятся голени и бедра. При отсутствии лечения гиперкератоз может перейти на слизистую рта, а также уши.
Независимо от форм заболевания чаще всего они появляются из-за проблем с синтезом кератина.
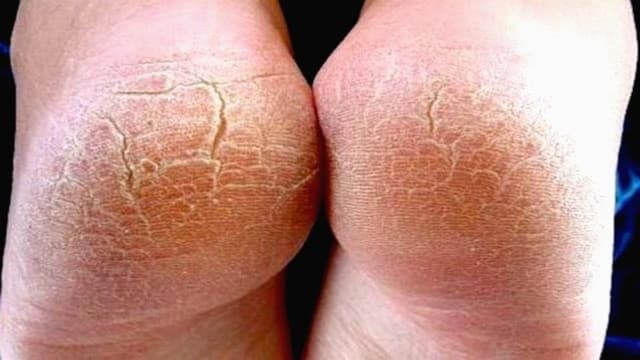
Причины развития гиперкератоза стоп (фото выше) могут быть разными, но все они делятся на внешние и внутренние.
Влияние на развитие патологии, которая представляет собой разрастание рогового слоя, оказывают:
Длительная нагрузка на отдельные участки стопы может привести к возникновению недуга. Дело в том, что при постоянном давлении начинается ускоренное размножение ростковых клеток. Когда у человека все в порядке со здоровьем, обновление верхнего слоя эпидермиса происходит методично, то есть старый отшелушивается, образуется новый. Но когда начинается слишком быстрое деление клеток, этот процесс нарушается, поскольку поверхностный слой не успевает слущиваться, а роговой все также растет, что в итоге приводит к гиперкератозу.
Ношение обуви не по размеру тоже является распространенным внешним фактором, который и становится причиной данной патологии. Причем давление на подошву оказывают не только очень тесные или узкие туфли, но и слишком свободные и стоптанные. Дело в том, что в такой обуви нет необходимой фиксации ноги, что приводит к трению и повышенной нагрузке на стопу, а затем к патологическому изменению.
Не менее распространенным внешним фактором является большая масса тела или высокий рост, что тоже способствует избыточному давлению на нижние конечности. Причиной гиперкератоза может также быть деформация стопы врожденная (в виде косолапости или плоскостопия) либо приобретенная (операции, травмы). Нагрузка сверх физиологической нормы, оказываемая на некоторые участки, приводит к повышенному на них давлению.
Гиперкератоз возникает достаточно часто из-за заболеваний, связанных с кожей или эндокринной системой. Когда у человека имеется сахарный диабет, в организме начинаются проблемы с обменом углеводами. В результате чувствительность ног (болевая и тактильная) меняется, происходит нарушение трофики тканей и кровообращения, дерма сохнет, появляются язвы и другие факторы, способные привести к развитию гиперкератоза.
Проблемы, связанные с кожей, к примеру, ихтиоз, псориаз, ладонно-подошвенная кератодермия (ЛПК), осложнения с кератиновым синтезом (врожденные) тоже нередко становятся причиной возникновения этого дефекта.
Вероятность появления болезни с последующим ее прогрессированием увеличивается в несколько раз в том случае, если происходит сочетание внешних и внутренних факторов. Если человек, страдающий сахарным диабетом, будет носить слишком тесную обувь, то прогноз в отношении жесткого рогового слоя (ЖРС) для него будет совсем неблагоприятным.
Как проявляется гиперкератоз кожи стоп
Симптоматика заболевания может быть различной в зависимости от его формы и степени тяжести.

Их часто путают с сухими мозолями из-за внешнего сходства и особенностей локализации. Неправильное лечение или игнорирование проблемы приводят к рецидивам, резкой болезненности, разрастанию новообразований. Избавляться от подошвенных бородавок рекомендуется в клинических условиях. Дома это делать намного сложнее.
Как выглядят подошвенные бородавки
Подошвенными бородавками или, в просторечии, шипицами, называют доброкачественные проявления нескольких штаммов вируса папилломы человека. В отличие от своих «собратьев», оккупирующих обычно более нежные кожные покровы рук, шеи или лица, эти стремятся туда, где эпидермис грубый и подвергается постоянному трению.
Обнаруживают их случайно. Главный симптом — резкая колющая боль в ступне или между пальцами, как от попавшего внутрь камушка или занозы. При осмотре становятся видны рельефные округлые ороговевшие бляшки белого или желтоватого цвета с углублениями в центре. Иногда внутри проступают темные точки — поврежденные капиллярные сосуды дермы. Поверхность кожи в местах поражений обычно шороховатая или глянцево-гладкая. Характерный папиллярный рисунок на ней отсутствует. Это — главное внешнее отличие папиллом от обычных натоптышей. Сухие мозоли кожный узор сохраняют всегда.
При надавливании на шипицу ощущается резкая боль. Ороговевшие клетки прорастают вглубь, раздражая при движении здоровые ткани. В запущенных случаях или при попытках сорвать такую «мозоль» выступает кровь. Повреждения бородавок часто провоцируют развитие вторичных инфекций, что приводит к нагноениям. Онкологической опасности такие новообразования не представляют, но вызывают сильный физический дискомфорт.
Откуда берутся подошвенные бородавки
ВПЧ проникает в организм извне. Патогены любят влажную среду. Заразиться можно, надев чужую обувь, пренебрегая правилами гигиены в салонах педикюра, бане, сауне или бассейне. Подавляемый иммунитетом вирус может годами себя не проявлять. Но в ослабленном организме вирусные частицы начинают делиться очень быстро. Размножению подошвенных штаммов способствуют:
усиленная потливость ступней;
неудобная тесная обувь;
микротрещины на коже;
грибковые инфекции ног;
нарушение кровообращения при деформации суставов: артритах, артрозах, плоскостопии.
Внутри эпидермиса вирус поражает сначала базальный слой. Затем провоцирует разрастание ороговевших частиц, образующих характерные твердые бляшки на коже.
Главный симптом этой формы ВПЧ — сильная боль во время ходьбы. Корешки, достигающие нижнего слоя дермы, постоянно травмируют нервные окончания. Многим больным приходится отказываться от привычной обуви, пользоваться толстыми мягкими стельками, чтобы смягчить мучения.
Как их диагностировать
Предварительный диагноз врач-дерматолог ставит после жалоб пациента и внешнего осмотра стоп. Для исключения злокачественного онкологического иногда проводят лабораторное исследование на определение вида штамма.
За диагностикой следует обращаться только в лицензированные медицинские учреждения. В косметических салонах не всегда есть специалисты должной квалификации. Дома отличить шипицу от сухой мозоли «на глаз» также удается не всегда.
Лекарства от подошвенных бородавок
В состав препаратов для удаления папиллом входят антивирусные соединения, иммуномодуляторы или вещества, разрыхляющие роговой слой кожи. К подавляющим размножение патогенов относятся:
Фторурацил: 5-процентный крем для местного применения, активирует защитные клетки, замедляет разрастание бородавок;
Имиквимод: способствует выработке интерферонов, препятствует дальнейшему поражению кожных покровов;
Виферон: гель для наружного нанесения, обладает высокой антивирусной активностью.
Эти средства практически не имеют побочных действий, но на запущенной стадии папилломатоза малоэффективны. Для разрушения и удаления крупных бородавок применяют кератолитики, некротизирующие и криопрепараты. Все они требуют осторожного обращения, так как содержат кислоты, щелочи и другие химически активные компоненты. Перед использованием необходимо одобрение дерматолога.
Популярные средства от бородавок:
Салипод: пластырь с салициловой кислотой, размягчает пораженные слои кожи, позволяя удалить бородавку и добраться до ее корня;
Суперчистотел: раствор, «выжигающий» ороговевшие слои, способствует некротизации и отмиранию папиллом;
Криофарма: раствор в аэрозольной форме, содержит азотистое соединение, замораживающее участки пораженных тканей.
Наносить эти препараты требуется точечно — на бородавки, четко следуя инструкции, чтобы не повредить здоровую кожу. Период отмирания бородавок после их применения: от 5 до 20 дней. В запущенных случаях нужно повторять процедуру. Остатки папиллом необходимо удалять механически, а ранки — обрабатывать раствором йода.
Клиническое лечение подошвенных бородавок
Врачебная помощь в этих случаях считается более действенной, чем домашняя терапия. Для разрушения новообразований применяют:
Криодеструкцию. На папилломы наносят замораживающий жидкий азот. Процедура практически безболезненна, проводится амбулаторно, длится несколько минут. Бородавки отмирают через 5–10 дней, на их месте образуются небольшие быстро заживающие струпья. Важно не допустить повторного инфицирования ранга.
Электрокоагуляции. Наросты выжигают высокочастотным электротоком. Метод подходит для неглубоких бородавок, проводится под местным обезболиванием. До полного заживления тканей после процедуры требуется носить стерильные повязки.
Радиоволновое лечение. Дороже предыдущих способов. В процессе врач удаляет пораженные участки миниатюрным аппаратом, нагревающим ткани. Радионож избавляет от папиллом сразу, убирая глубоко проросшие. При этом исключается кровотечение из ранок, попадание инфекций, редко возникают рецидивы.
Лазерное лечение. Дает наилучший эстетический результат, так как локальное облучение не оставляет глубоких рубцов, не травмирует здоровую кожу. Операция практически безопасная, не требует повторных сеансов и длительного восстановления. Единственный недостаток — относительная дороговизна.
Выбор метода удаления бородавок зависит от финансовых возможностей пациента, наличия технического оборудования в клинике. Перед операцией требуется пройти общее медицинское обследование.
Все представленные на сайте материалы предназначены исключительно для образовательных целей и не предназначены для медицинских консультаций, диагностики или лечения. Администрация сайта, редакторы и авторы статей не несут ответственности за любые последствия и убытки, которые могут возникнуть при использовании материалов сайта.

Димексид – противовоспалительный препарат, который используют местно при поражениях тканей разной этиологии. Являясь анальгетиком, препарат снимает выраженность болевого синдрома.
Что такое Димексид раствор
Раствор лекарственного препарата содержит 99% диметилсульфоксида, именуемого ДМСО. Концентрат представляет собой жидкость, преимущественно бесцветную прозрачную, однако допускается легкий желтый оттенок.
Применять раствор следует после приготовления смеси, разбавив его водой. Лучшего эффекта удастся добиться, если раствор будет приготовлен с водой, прогретой до 40˚C.
Мазь Димексид: от чего
Чтобы понять назначение мази с Димексидом, следует помнить, что диметилсульфоксид – один из компонентов многих противовоспалительных мазей, среди которых хорошо известные: Капсикам, Долобене и Хондроксид. Димексид снимает воспаление тканей, избавляет боли.
Для чего применяется Димексид
Препарат назначают при проблемах с работой опорно-двигательного аппарата. Кроме того, при подкожных повреждениях мягких тканей Димексид активно снимает воспалительный процесс. Способность препарата усиливать действие других лекарств, врачи часто используют при антибактериальной терапии. Прямыми показаниями для назначения Димексида являются:
болевой синдром при межпозвоночной грыже;
отеки, сопровождающиеся болевым синдромом;
Кроме вышеперечисленных проблем, Димексид используют и в других направлениях, в том числе в косметологии.
Димексид как разводить для волос
В результате того, что Димексид был замечен в роли некого катализатора для некоторых местных препаратов, которые быстрее проникали через клеточный барьер вглубь тканей, Димексид стали использовать в составе косметических масок.
В частности, смешав чайную ложку концентрата вещества с эфирными маслами, соком лимона, экстрактом алоэ и медом, получают эффективную маску для волос. Ее регулярное применение избавляет волосы от ломкости, придает насыщенный блеск и возвращает естественный рост. А если смешать чайную ложку Димексида с красным молотым перцем и нанести на кожу головы, удерживая в течение 15 минут, можно разбудить уснувшие луковицы, за счет чего получить более густые локоны.
Димексид как разводить для суставов
Правильно приготовленный раствор не только не навредит коже и тканям, но и избавит от воспалительного процесса глубоко внутри сустава. Исходя из того, что во флаконе содержится 99% концентрат, снизить процент до необходимых 30-40% нужно, смешав 5мл Димексида с 10 мл теплой воды. Полученной смесью пропитать ватный диск, который плотно фиксируется на суставе с помощью бинта.
Как разводить Димексид при фурункулах
Воспаление кожных желез, которые перерастают в фурункулы, часто сопровождается локальным повышением температуры и натяжением поверхности кожи. Для того чтобы снять болевой синдром и снизить натяжение тканей из-за растущего воспаления, разводят Димексид в теплой воде, в пропорции 1 мл концентрата на 10 мл чистой воды. Полученным раствором пропитывают ватные диски и прикладывают к фурункулам. Важно не растирать, не втирать, не разминать неразорвавшийся фурункул. Безопасным применением считается простое прикладывание смоченного тампона к воспаленному месту.
Как развести Димексид при пяточной шпоре
Решить ситуацию с воспалением пятки, называемым пяточной шпорой, можно не только хирургическим путем. В некоторых ситуациях может помочь консервативный метод с применением Димексида. Важно начать лечение при первых признаках воспаления, чтобы не позволить заболеванию перейти в необратимую фазу, когда потребуется помощь хирурга. При шпоре используют концентрацию Димексида, разведенного в воде в пропорции один к одному. Взяв 20 мл препарата нужно добавить 20 мл воды.
При сильных болях в раствор добавляют новокаин 2%, в объеме, равном количеству Димексида и воды. В полученной жидкости смачивают тканевую салфетку, чтобы положить на больное место. Компресс закрывают полиэтиленом и надевают шерстяной носок.
Димексид при гайморите
Гайморит – воспаление гайморовых пазух, сопровождающееся скоплением слизи, давящей на носовой хрящ изнутри. Заболевание может сопровождаться покраснением кожных покровов над пазухами, а также повышением температуры, которая локализуется в области воспалительного процесса. Снять отек слизистых оболочек и уменьшить воспаление в носовых ходах поможет Димексид. Его смешивают с физиологическим раствором, в пропорции 1:3.
Сюда же можно добавить сок алоэ или сосудосуживающие капли в нос, например, нафтизин или фенилэфрин. Смочив в полученном растворе ватные тампоны, их вставляют в каждый носовой ход и выдерживают в таком положении до 20 минут. Повторять такое лечение можно до 7 дней подряд.
Побочные реакции
Применение Димексида, как и любого другого лекарственного средства, может привести к возникновению неприятных побочных реакций. Среди них:
покраснение участков кожи;
жжение в области нанесения;
аллергические реакции, проявляющиеся заложенность носа, течением из глаз, бронхоспазмом и ринитом;
пигментация на коже;
слабость в мышцах;
При первых признаках недомогания в результате использования Димексида нужно непременно прекратить терапию и обсудить случившееся с лечащим врачом.
Сколько стоит Димексид
Стоимость препарата напрямую зависит от производителя. Если Димексид продается без дополнительно торгового названия, его стоимость не будет превышать 60 рублей за 100 мл 99%-го концентрата.
Правила отпуска
Препарат доступен к свободной продаже, не нуждается в предъявлении рецепта фармацевту.
Читайте также:

