На соске появился прыщик и болит что это может быть
Обновлено: 27.04.2024
Не каждая женщина догадывается о том, что долгожданная беременность уже наступила. И действительно, первые признаки зарождения новой жизни легко принять за предвестники менструации. Как же определить беременность на ранних сроках и подготовиться к мысли о том, что у вас будет малыш? В этой статье мы дадим ответ на этот вопрос.
Общие сведения
Одни женщины довольно быстро догадываются, что им предстоит стать мамой, другие долго не замечают никаких изменений в своём состоянии. Но если вы прислушаетесь к себе, вам не составит труда распознать первые признаки беременности ещё до того, как тест покажет заветные две полоски. Это позволит как можно раньше обратиться к врачу, чтобы пройти необходимое обследование и обеспечить себе спокойствие на ближайшие девять месяцев.
Через сколько дней можно узнать о беременности
- самые первые дни после зачатия тело не даст вам никаких специфических сигналов. Признаки беременности на ранних сроках могут наблюдаться не ранее 8–10-го дня с момента оплодотворения яйцеклетки, когда эмбрион прикрепляется к стенке матки и в организм матери начинает вырабатываться гормон беременности — хорионический гонадотропин. Насколько заметно они проявляются, зависит от чувствительности организма к гормональным изменениям. На 20-й день развития эмбриона (совпадает с первыми днями задержки менструации) большинство женщин обычно догадываются о своём состоянии.
Важно! Стандартные экспресс-тесты определяют содержание в моче хорионического гонадотропина на 3–4-й неделе беременности, т. е. через 1–2 недели после оплодотворения1.
- этот период крайне важно, чтобы организм получал все необходимые витамины и минералы для развития малыша. Поэтому, как только вы начнёте подозревать, что ждёте ребёнка, начинайте принимать специальные витаминно-минеральные комплексы. Это важно потому, что формирование всех органов и систем эмбриона происходит с самых первых недель.
Первые признаки беременности
После оплодотворения яйцеклетки и её перехода из маточной трубы в полость матки в организме женщины происходит череда гормональных изменений, которые довольно быстро дают о себе знать в виде первых признаков беременности на ранних сроках1.
Увеличение и болезненность груди
Через несколько дней после предполагаемой даты менструации:
ареола соска расширяется и темнеет;
пупырышки на ареоле, так называемые бугорки Монтгомери, увеличиваются в размерах.
Если набухшая грудь вызывает дискомфорт и болезненные ощущения, попробуйте надевать мягкий бюстгальтер без косточек.
Важно! Молочные железы устроены таким образом, что в них отсутствует мускулатура, которая могла бы помешать коже растягиваться, поэтому во время беременности и лактации необходимо носить поддерживающий бюстгальтер и менять его в соответствии с ростом груди, чтобы избежать сдавливания.
Тошнота
Этот вероятный признак беременности нельзя назвать абсолютно достоверным, поскольку тошноту могут вызывать в том числе проблемы с пищеварением. Но в сочетании с другими симптомами тошнота достаточно часто сигнализирует о том, что у вас будет ребёнок. В первом триместре это абсолютно нормальное, хоть и неприятное проявление вашего нового состояния.
Тошнота чаще бывает лёгкой и наблюдается только по утрам, но если продолжается в течение всего дня и сопровождается рвотой, то необходимо обратиться к врачу. Несколько простых советов помогут вам легче пережить приступы, которые часто омрачают первые недели беременности.
- Если вам плохо по утрам, пейте больше жидкости. Прежде чем встать с постели, можно съесть нежирный йогурт — так вам будет легче. Не допускайте длительных перерывов между приёмами пищи, так как тошноту может вызвать даже повышенное слюноотделение, когда вы голодны. В качестве перекуса подойдут солёные крекеры и печенье.
- Исключите из рациона кофе с молоком, сладкое и жареное.
- Ешьте чаще, но небольшими порциями.
Помочь в уменьшении проявлений токсикоза могут витамины группы В и витамин D. Добавьте в свой рацион больше цельных злаков, хлеб грубого помола, говяжью печень, сыр, молочные продукты и орехи, капусту, яблоки. Кроме того, пополнить запасы этих компонентов могут витаминно-минеральные комплексы, специально предназначенные для приёма в 1-м триместре.
Частые позывы к мочеиспусканию
во время беременности у многих женщин наблюдается учащённое мочеиспускание. Это объясняется повышенной выработкой гормона ХГЧ. Особенно часто позывы в туалет беспокоят по ночам.
Тщательно следите за своим состоянием, пейте больше жидкости, чтобы восполнить её потери. В этот период полезны минеральная вода без газа, зелёный чай, морсы, компоты, соки, наполовину разбавленные водой. Они не только восполнят объем жидкости, но и помогут уменьшить выраженность тошноты.
Сверхчувствительность к запахам
Если вы испытываете тошноту от аромата утреннего кофе, духов или любого другого сильного запаха, не исключено, что вы ждёте ребёнка. Некоторые женщины отмечают повышенную чувствительность к запахам и резкую перемену вкусовых пристрастий как один из первых признаков беременности ещё до задержки месячных на ранних сроках. Не спешите избавляться от духов, аромат которых стал непереносим: после появления малыша на свет прежние ароматы и вкусы вновь станут вам приятны.
Чтобы уменьшить тошноту, провоцируемую запахами, чаще бывайте на свежем воздухе, больше гуляйте. Находясь дома, проветривайте помещение по 5–10 минут каждые два часа. Доступ свежего воздуха поможет уменьшить недомогание.
Cонливость и утомляемость
Снижение артериального давления в начале беременности и более интенсивные обменные процессы в организме нередко провоцируют сильнейшую усталость. Улучшить общее состояние помогут сбалансированное питание и прогулки на свежем воздухе.
Важно! Если на ранних сроках вас преследует головокружение, речь может идти об анемии, то есть недостатке железа, или об изменениях артериального давления. Необходимо проконсультироваться с врачом.
Для уменьшения риска развития анемии необходимо употреблять в пищу продукты, содержащие железо: красное мясо, субпродукты (говяжья печень, сердце). Чтобы железо лучше усваивалось из пищи, стоит добавить в рацион продукты, богатые витамином С: свежие овощи, цитрусовые, огородная зелень. Мясные блюда, дополненные овощным салатом, — отличный вариант. Пополнить запасы помогут специальные витаминно-минеральные комплексы для беременных с включением железа. В них содержится необходимая суточная доза этого минерала.
Задержка менструации
Один из самых достоверных признаков наступления беременности. После оплодотворения месячные прекращаются, поскольку эндометрий создаёт оптимальные условия для развития ребёнка. Однако нарушения цикла также могут быть связаны со стрессами, заболеваниями репродуктивных органов и гормональными сбоями.
Важно! Примерно через неделю после зачатия возможны небольшие кровянистые выделения, которыми сопровождается прикрепление оплодотворённой яйцеклетки в матке. Врачи называют это явление имплантационным кровотечением. Его также считают одним из ранних признаков беременности.
Важно! С самых первых дней, как вы узнаете о беременности, необходимо начать приём фолиевой кислоты. Активная форма этого вещества — метафолин. При поступлении в организм метафолин помогает правильному развитию сердца и мозга малыша.
Другие признаки беременности
Помимо прямых, существуют и косвенные признаки беременности, которые помогут подтвердить ваши догадки. Они также не должны вызывать у вас беспокойства.
Тяжесть внизу живота
Матка готовится принять своего нового обитателя, поэтому кровообращение в ней усиливается, что сопровождается характерными ощущениями в тазовой области.
Повышенный аппетит
- В начале беременности организм потребляет больше энергии — неудивительно, что вам постоянно хочется есть. Впрочем, приступы голода нападают и перед самым началом менструации, причиной также может стать стресс. В любом случае на фастфуд, сладкое и мучное налегать не стоит, особенно если беременность подтвердится.
Необходимо разнообразить свой рацион свежими фруктами и овощами, белковыми продуктами (рыба, курица). Отличным перекусом между приёмами пищи могут стать орехи, сухофрукты, молочные продукты (творог, йогурт). Они хорошо насыщают, не давая избытка калорий.
Бессонница
Случается, что в результате гормональной и психологической перестройки будущая мама с трудом засыпает и часто просыпается по ночам. Старайтесь компенсировать нехватку сна, отдыхая после обеда хотя бы по выходным, перед сном гуляйте на свежем воздухе и проветривайте спальню хотя бы 10–15 минут.
Важно! Ни в коем случае не принимайте снотворное без консультации с врачом. Есть много способов улучшения сна без лекарств. Помогает тёплый (не горячий) душ или ванна, чтение книги, расслабляющая музыка. Как минимум за час до сна необходимо отказаться от использования гаджетов и просмотра телевизора: они перегружают нервную систему. Тёплое молоко с ложкой мёда перед сном поможет засыпанию.
Запоры
Во время беременности усиленная выработка прогестерона расслабляет мускулатуру кишечника, что затрудняет работу пищеварения. Включите в меню в разумных количествах продукты с высоким содержанием клетчатки: цельно зерновой хлеб, фрукты, овощи.
- В регуляции работы кишечника помогает магний, также он участвует в передаче нервных импульсов и работе мышц. Магний содержится в злаках и орехах, тёмном шоколаде, бобовых, листовых овощах и молочных продуктах. Обеспечить организм суточной дозой магния поможет приём специализированного витаминно-минерального комплекса для беременных. Магний не только регулирует работу кишечника, но обладает седативным, антистрессовым действием и важен для профилактики повышенного тонуса матки.
Головная боль
Из-за тех же гормонов будущая мама на ранних сроках может испытывать головную боль. В таких случаях следует проконсультироваться с врачом, чтобы не пропустить перепады артериального давления.
Возьмите за правило с самого начала беременности регулярно измерять давление дважды в день: утром, только проснувшись, до завтрака и гигиенических процедур, и вечером, примерно в 19–20 часов, после 15-минутного отдыха.
Раздражительность
Многие беременные женщины жалуются на эмоциональную неустойчивость и перепады настроения на ранних сроках. Когда узнаете радостную новость о прибавлении в семействе, предупредите близких, что у ваших капризов была весьма уважительная причина.
Прыщи
Если вы забыли о высыпаниях на коже после того, как вышли из подросткового возраста, то во время беременности, вероятно, придётся вспомнить: прыщи снова могут появиться на лице и снова под влиянием гормонов. Наберитесь терпения, со временем состояние кожи придёт в норму.
Важно! в этот период обратить внимание на уход за лицом и телом. Иммунная система перестраивается, чтобы защищать не только вас, но и малыша, поэтому подбирайте гипоаллергенные средства для ухода. Они не содержат красителей и отдушек, которые могут раздражать кожу.
Пигментация на животе
Появление темной полоски, идущей от пупка к низу живота, также входит в список признаков беременности на ранних сроках.
Покалывания в поясничной области, внизу живота
Под действием гормона эстрогена связки становятся более эластичными, чтобы живот в дальнейшем мог беспрепятственно увеличиваться в объёме. Этот процесс может отозваться лёгким дискомфортом в области поясницы или внизу живота
Судороги в ногах
Если у вас сводит икроножные мышцы, это свидетельствует об изменении обмена веществ
- в сочетании с другими симптомами беременности сигнализирует о вашем состоянии. Проконсультируйтесь с врачом, он подберёт комплекс мер, которые избавят вас от судорог,
- расскажет о мерах профилактики варикозного расширения вен во время беременности. Носите обувь на невысоком каблуке, делайте ванны для ног с чередованием прохладной и тёплой воды, лёгкий массаж икроножных мышц и стоп.
Молочница
Увеличение количества вагинального секрета нормально во время беременности. Но если выделения стали творожистыми, обязательно проконсультируйтесь с врачом. В этих случаях повышается риск инфекционных осложнений, в том числе инфицирования плода.
Признаки беременности при кормлении грудью
Миф о том, что кормящая мать не может забеременеть, — один из самых устойчивых. Если рождение ещё одного ребёнка не входит в ваши планы, не забывайте использовать надёжные методы контрацепции. Выбрать контрацептив поможет врач. Если вы готовитесь подарить своему малышу брата или сестру, совсем не обязательно прекращать грудное вскармливание. Кормление грудью возможно и во время беременности, если это разрешит ваш врач. Важно, чтобы вы получали все необходимые минералы и витамины. Обратите внимание на достаточное поступление йода: он помогает в формировании мозга и щитовидной железы малыша.
Почему важна диагностика беременности
Чем раньше вы узнаете о том, что беременны, тем скорее встанете на учёт в женской консультации и встретитесь с врачами, которые исключат риск внематочной беременности, наследственные и генетические заболевания плода, а также дадут всю необходимую информацию о том, как себя вести во время беременности. Они подскажут вам правила питания и порекомендуют приём специальных витаминно-минеральных комплексов для правильного формирования органов и развития малыша, предупредят о том, какие изменения будут происходить с вами в этот период, и укажут сроки скрининговых обследований, которые позволяют оценить течение беременности и развитие плода.
Виды диагностики беременности
Тест на беременность
Уровень хорионического гонадотропина (ХГЧ) повышается постепенно, поэтому стандартный экспресс-тест на беременность выдаст достоверный результат только через две недели после зачатия.
Анализ крови
Лабораторный анализ крови на ХГЧ даст достоверную информацию, начиная с 7-го дня после оплодотворения яйцеклетки.
УЗИ
Ультразвуковое исследование подтвердит наличие беременности не ранее 3–4-й недели после оплодотворения.
Гинекологический осмотр
Изучив состояние матки, гинеколог также сможет диагностировать беременность после имплантации яйцеклетки.
Каким бы образом ни подтвердились ваши предположения, радостная весть наверняка заставит вас забыть о лёгких недомоганиях, которыми даёт о себе знать беременность. Всё это вполне можно пережить. Главное, не волноваться понапрасну, доверять доктору, с которым вы сможете проконсультироваться в случае сомнений, и вести себя осмотрительно. Ко второму триместру неприятные ощущения, характерные для первых трёх месяцев, проходят, и будущая мама чувствует себя замечательно.

Врач маммолог. Стаж 15+ лет. Принимает в Университетской клинике в Санкт-Петербурге. Стоимость приема 2000 руб.
- Запись опубликована: 30.03.2020
- Reading time: 4 минут чтения
Уплотнение в молочной железе, которое вызывает боль, прежде всего связано с раком груди, но бывают исключения.
Уплотнение в груди, выделения из соска или увеличение лимфатических узлов под мышкой может свидетельствовать о развитии онкологии молочной железы, но диагноз не всегда очевиден. Такие уплотнения в груди могут оказаться кистами или фиброаденомой, которые относятся к доброкачественным, но ни один врач при наличии патологических изменений не исключает возможности их злокачественного перерождения.
Боль в груди – это не всегда рак, однако если грудь болит, необходимо проконсультироваться с врачом.
Факторы риска: кто является уязвимым для рака молочной железы
Исследовательские центры всего мира по-прежнему фиксируют увеличение заболеваемости раком молочной железы среди женского населения . Больше всего новых случаев (в расчете на 1000 жительниц) наблюдается в промышленно развитых странах, таких как США, Канада, Россия и других государствах Западной Европы. Это связано с увеличением средней продолжительности жизни (рак чаще встречается у пожилых женщин), а также изменением образа жизни.
Что касается возраста. Несмотря на то что фактором риска рака молочной железы считается пожилой возраст (особенно 50-69 лет), нужно отметить, что рак заметно помолодел. Во всем мире наблюдается тенденция к росту онкологических заболеваний среди молодых и женщин среднего возраста.
К другим факторам риска развития злокачественной опухоли молочной железы относятся:
- Генетическая предрасположенность (рак молочной железы у близких кровных родственников по женской линии, матери или сестры);
- Раннее начало менструации (до 12 лет);
- Поздний климакс.
Риск рака молочной железы выше у женщин, страдающих ожирением, злоупотребляющие алкоголем, а также подверженных воздействию радиации. Заболевание может развиться также у женщин, которые длительно применяют гормональную контрацепцию или заместительную гормональную терапию и не находятся под наблюдением гинеколога.
Кроме того, исследования показывают, что рак молочной железы чаще возникает у женщин, которые не кормили грудью.
На какие изменения в груди следует обратить внимание во время регулярного самообследования
Особое внимание женщины при самообследовании должно привлечь:
- наличие папулы, комка или уплотнения в груди;
- изменение формы молочной железы;
- втягивание кожи или соска;
- утолщение кожи молочной железы, ее пигментации (так называемого цедра апельсина), язвы;
- выделения из соска;
- увеличение подмышечных лимфатических узлов.
При наличии любых изменений и уплотнений молочной железы дальнейшая диагностика проводится в соответствии с принципом тройной оценки. Это означает, что требуется клиническое обследование (по назначению врача), УЗИ молочной железы совместно с маммографией и гистопатологическое исследование (например, тонкоигольная аспирационная биопсия).
Совокупность всех исследований позволяет поставить точный диагноз, подтвердить или исключить заболевание.
Болезненное уплотнение в груди – это рак?
Правда ли, что болезненное уплотнение в груди и подмышечных лимфоузлах является однозначным диагнозом рака?
Не всегда. Правда в том, что любое изменение в молочной железе требует диагностики, Раком оказывается около 10% изменений. Болезненные уплотнения в груди возникают примерно у 15% часто рожавших женщин или перед месячными, и иногда самопроизвольно проходят. Но, ни в одном случае нет 100% уверенности, что возникшие патологические процессы не будут подвергаться дальнейшим изменениям и малигнизации.
Болезненные уплотнения в груди могут быть связаны с деятельностью яичников. В таком случае болевые ощущения беспокоят при прикосновении к груди, особенно в период, предшествующий менструации. Если боль в груди длительная, независимая от менструации и касается только одной молочной железы, это очень плохой признак, требующий обязательного обращения к специалисту и расширенной диагностики.
Уплотнение и боли в одной молочной железе могут оказаться раком груди. Редко, но встречается воспалительный рак молочной железы, это крайне агрессивная форма рака с неблагоприятным прогнозом.

Симптомы рака молочной железы
Почему важно выявить рак молочной железы как можно раньше
Благодаря раннему выявлению рака возможна резекция (иссечение участка молочной железы), сохраняющая форму, объем и функции груди. Чтобы это стало возможным, достаточно хотя бы раз месяц выделить время для самообследования груди, один раз в два года делать УЗИ молочных желез до 30 лет, а после 30-ежегодно и регулярно посещать гинеколога.
Причина болезненного уплотнения в груди – киста
Причиной боли в груди может быть быстро растущая киста. Такая киста, называемая иногда опухолью одной ночи из-за быстрого роста, чаще всего возникает у женщин около 40 лет и спонтанно исчезает после менопаузы.
Уплотнения в груди и кисты образуются при мастопатии, кисты иногда лопаются, вызывая сильные боли, но никогда не вызывают рак. Их диагностика заключается в выполнении УЗИ молочной железы, при необходимости жидкость из кисты удаляется, назначается лечение. Кисты многокамерные, которые имеют внутри выступы или утолщенные стенки, требуют выполнения маммотомической биопсии.
Болезненное уплотнение в груди не всегда означает рак. Но это не означает, что женщина должна затягивать с обращением к врачу и прохождением диагностики.
Причина болезненного уплотнения в груди – фиброаденома
У молодых женщин часто диагностируется фиброаденома, которая является доброкачественной соединительнотканной опухолью, но способна к злокачественному перерождению .
При пальпации уплотнение болезненное, подвижное по отношению к основанию. Иногда фиброаденома настолько большая, что вызывает выраженную деформацию молочной железы.
- сбор анамнеза и выяснение симптомов;
- визуальный осмотр гинекологом;
- в обязательном порядке УЗИ молочных желез;
- прицельная биопсия с последующим гистопатологическим исследованием;
- УЗИ органов малого таза;
- определение концентрации гормонов в крови;
- дифференциальная диагностика в отношении кисты и злокачественной опухоли молочной железы.
Как правило, фиброаденома удаляется при помощи хирургического вмешательства. Прогноз заболевания положительный, но требует обязательного последующего контроля состояния молочных желез.
Другие причины развития уплотнений в молочной железе
К другим причинам возникновения болезненных уплотнений в груди , относятся:
- увеличение лимфатических узлов в груди;
- воспаление молочной железы (например, после травмы);
- дуктэктазия (прогрессирующее патологическое расширение протоков молочной железы).
Как уберечься от опасных заболеваний молочной железы
В свете новых исследований и достижений медицины можно и нужно принять меры, которые уменьшают риск развития рака молочной железы.
- В первую очередь рекомендуется здоровый образ жизни с введением регулярной физической активности и диеты, богатой антиоксидантами и полиненасыщенными жирными кислотами.
- По данным некоторых исследований, защитный эффект имеет раннее материнство (до 20-25 лет) и длительное кормление грудью.
- Женщины, у которых среди ближайших родственников диагностирован рак молочной железы, должны проконсультироваться не только с маммологом, но и с врачом генетиком для оценки возможности наследования заболевания.
Кроме того, очень важным является раннее выявление рака. Рекомендуется самообследование молочных желез девушкам и женщинам любого возраста. Самообследование следует проводить сразу после менструации, тщательно проверяя всю грудь, сосок и область вокруг соска, подмышечную область в поисках узелков и уплотнений.
Кроме того, каждые 12-36 месяцев, в зависимости от возраста женщины и рекомендаций лечащего врача гинеколога или маммолога, должно проводиться УЗИ обследование молочных желез.
К сожалению, в нашей стране многие женщины по-прежнему обращаются к врачу слишком поздно, из-за страха перед диагнозом, болью, социальной изоляци
В XXI веке медицина располагает широким доступом к высокоточной неинвазивной безопасной диагностике (УЗИ молочной железы и другим исследованиям), малоинвазивным хирургическим вмешательствам и узкоспециализированным лекарственным средствам, обеспечивая эффективное и безболезненное лечение всех патологических образований молочной железы. Поэтому главная задача пациентки – вовремя обратиться к маммологу и как можно скорее начать лечение. Врачи сделают все возможное, чтобы снизить дискомфорт при процедурах и как можно скорее устранить у пациентки опасное и болезненное уплотнение в груди.
Кожные патологии — самая большая группа заболеваний, всегда сопровождающаяся физическим и психологическим дискомфортом. Особый страх вызывают высыпания, появляющиеся там, где их даже представить трудно. Прыщи на сосках относятся именно к такой категории, поэтому нередко вызывают нешуточное беспокойство. Они не приносят болезненных ощущений, но сам факт может свидетельствовать о развивающейся болезни. Игнорировать проблему нельзя. Любые видимые изменения в этой области — повод для обращения к врачу.
Что такое бугорки Монтгомери
Причины, вызывающие прыщи на коже, одинаковы для женщин, мужчин, детей. За одним-единственным исключением: у половозрелых женщин провоцирующим фактором могут стать воспаленные железы Монтгомери. Эти бугорки начинают формироваться во время беременности и лактации. Окончание этого периода приводит к их исчезновению.
Виноват в их возникновении изменяющийся гормональный фон матери: сальные железы начинают вырабатывать особый секрет, защищающий от потенциального воспаления соски и ареолы. Обычно эти прыщики на сосках совсем не беспокоят, но если появилась боль, то лечение воспаления бугорков откладывать нельзя.
Возможные заболевания
Однако прыщ на ареоле может быть спровоцирован другими патологиями.
Каждая из патологий требует незамедлительного лечения, а значит, вмешательства врача.
Фурункул
Такие гнойные прыщи могут локализоваться на любом участке тела, грудь не исключение. Они появляются из-за недостаточно сильного иммунитета, травм, неправильного обмена веществ. Провокаторами болезни чаще становятся бактерии стафилококки. Сначала на коже появляется белый прыщ. Причина — закупорка кожных пор отмершими ороговевшими клетками. В дальнейшем на его месте возникает багровый и очень болезненный нарыв, вскрывающийся самостоятельно через несколько дней. Для лечения фурункула необходима помощь врача.
Угревая сыпь — еще одна потенциальная кожная патология. Появляется россыпь черных точек (акне) либо единичные покраснения. Эти прыщи вокруг сосков чаще наблюдаются у девушек и юношей в пубертате, у женщин во время гормональных сбоев. Причина заболевания — интенсивная выработка жира сальными железами в этот период. Явление приводит к закупорке пор. Прыщ на соске у мужчин и женщин иногда становится следствием более серьезных заболеваний, потому визит к дерматологу обязателен.
Атерома
Так называют кисту — доброкачественное новообразование, похожее на прыщ округлой формы. Закупорка выводного протока сальной железы приводит к заполнению его жировым секретом. Его скопление провоцирует образование белого уплотнения, которое при прикосновении может вызывать небольшую боль. Размеры бывают разными. Такой прыщик на сосочке у женщин не представляет опасности так же, как и у детей, и у мужчин. Однако квалифицированная терапия нужна и в этом случае.
Болезнь Педжета
Такой вид прыщей, появляющихся на сосках, редкость. Эта патология — экземоподобная форма рака молочной железы. Ее точные причины установить не удалось до сих пор, но есть несколько гипотез, пытающихся объяснить механизм ее развития. Начинается болезнь с появления новообразований — узелковых уплотнений. Дополнительными симптомами являются эрозии, выделения из соска. Патология эта довольно редкая, поражает как женщин, так и мужчин, возраст которых 50-60 лет. Как и все злокачественные опухоли, рак Педжета требует всестороннего исследования.
Бородавки
Прыщи на сосочках могут оказаться обычными бородавками. Провоцирует их возникновение вирус папилломы человека (ВПЧ). Считают, что он присутствует в организме 90% жителей Земли, а активизируется при наличии благоприятных факторов. К ним относятся снижение иммунитета, повреждение кожного покрова желез или ореолы, недостаточная гигиена, тесное белье. Пирсинг — еще одна возможность проникновения вируса в организм. Выглядят бородавки на сосках по-разному. Чаще всего они напоминают родинки, шершавые на ощупь, но бывают и на ножке.
Аллергическая реакция
Выскочившие вокруг соска прыщики иногда сигнализируют об аллергической реакции. Они могут быть как одиночными, так и многочисленными. Запустить такую реакцию способен любой раздражитель — пищевой, синтетическое белье, химические вещества, пыль, шерсть и т. д. Своевременный прием антигистаминных препаратов, назначенных врачом, быстро купирует неприятные симптомы.
Другие причины
Неожиданный прыщ на соске можно обнаружить и в других случаях:
- Гормональные факторы чаще всего провоцируют высыпания у подростков в период полового развития, у женщин при беременности.
- Постоянные стрессы, вызывающие нарушения в работе ЦНС, приводят ко многим кожным патологиям.
- Прогрессирующие заболевания внутренних органов, сбои репродуктивной, эндокринной систем тоже сигнализируют о неполадках таким образом.
- Инфекции, проникающие в организм через микротравмы кожи соска, например, в период лактации.
- Дерматиты, импетиго, псориаз, экзема.
- Тесное белье или одежда.
- Недостаточно частые гигиенические процедуры.
Самодиагностика очень сложна, так как список первопричин, виновных в появлении прыщей на груди и сосках, внушителен. Есть среди них и опасные. Поэтому помощь врача необходима.
Как избавиться от прыщей на сосках
Обращаться нужно к дерматологу или маммологу. Они проведут осмотр прыщей, выскочивших на сосках.

По его результатам назначат обследование, а затем корректное лечение. Но чаще всего прыщи оставляют в покое. Их запрещено выдавливать, так как можно вызвать раздражение, спровоцировать ухудшение состояния, занеся новую инфекцию.
Медикаментозная терапия
Использование косметических или медикаментозных средств от прыщей без одобрения врача недопустимо, особенно когда речь идет о деликатных зонах. Лечение высыпаний на сосках спиртосодержащими составами табу, то же самое относится к препаратам с салициловой или другими кислотами. Эти средства пересушат кожу соска. Результатом станет появление микротравм, воспаление усилится, возникнут новые прыщи.
При фурункулах на сосках назначают местные препараты: мазь Вишневского, Ихтиоловую, Димексид или Левомеколь. Белые прыщи на сосках иногда требуют назначения пероральных антибиотиков. В этой роли выступает Амоксициллин. Это средство подавляет размножение патогенных микроорганизмов, приводит к самостоятельному рассасыванию прыща.
В качестве местного препарата рекомендуют Эритромицин, останавливающий деятельность стафилококков. В редких случаях против прыщей используют гормонотерапию. Целесообразность применения того или иного препараты обговаривается с врачом.
Правильный уход
Использование подходящих средств, гигиена, ежедневный душ являются главными методами терапии прыщей. Регулярное очищение кожи сосков успешно противостоит закупорке пор отмершими клетками и грязью. Особо рекомендуют дегтярное мыло, которое применяют для лечения многих кожных высыпаний. Не менее важна частая смена постельного белья, чистая одежда, снижающая риск засорения пор.
Народные средства
Из этих рецептов выбирают самые щадящие, которые не вызывают раздражение. Среди лучших — отвары и водные настои трав (календула, ромашка, шалфей) для примочек. Не менее эффективны маски на основе сока алоэ или примочки. Если аптечные сильнодействующие препараты с ретиноидами не рекомендуются, то против натурального витамина A такого запрета нет. Можно делать компрессы из морковного сока.
Другие способы
Придерживаться рационального питания лучше всегда, но в случае кожных болезней это чуть ли не самое главное требование. Исключить из меню необходимо всю выпечку и сладости, жирные сорта мяса и рыбы, острое, жареное. Оптимальными способами приготовления пищи должны стать варка, обычная или на пару.
Аллергия, спровоцировавшая прыщи, требует выявления раздражителя. Если его контакт с кожей соска будет исключен, пройдут и последствия. В случае с атеромой единственным выходом становится ее хирургическое удаление. Проводят операцию под местным наркозом.
При раке Педжета, который диагностируют крайне редко (1-4%), назначают комплексное лечение, оно состоит из гормональной терапии, радио- и химиотерапии. В запущенных случаях остается один вариант — хирургическое удаление. Операция может быть радикальной или органосберегающей.
Профилактика
Прыщи, появившиеся на соске, предупреждаются так же, как и высыпания на других частях тела. Важно изменить подход ко многим аспектам, которым ранее уделялось немного внимания.
- Ношение одежды из натуральных материалов минимизирует шанс знакомства с прыщами, образовавшимися на сосках.
- Принимать ванны необходимо раз в неделю, душ — каждый день. Приветствуются средства с отшелушивающим действием, иногда — дегтярное мыло.
- Фрукты и овощи обязаны быть на столе всегда, и в большом количестве. Особенно важен этот пункт для беременных женщин.
- Предпочитать лучше натуральные ткани для белья и одежды.
Начальная стадия любого заболевания облегчает терапию, поэтому с визитом к врачу затягивать не нужно. Самолечение сосков грозит последствиями, которые могут стать непредсказуемыми.
Гнойные выделения из сосков — желто-зеленое отделяемое с неприятным запахом из одной или двух молочных желез. Симптом сопровождается резкими болями в груди, местным покраснением и отечностью кожи, повышением температуры тела. Основная причина гнойных выделений — различные формы маститов и их осложнения, гноетечение из сосков также наблюдается при фурункулах ареолы, травмах груди. Для выявления причины состояния проводят УЗИ, маммографию, бактериологический посев отделяемого. Для купирования симптоматики применяют анальгетики, противовоспалительные средства.
Причины гнойных выделений из сосков
Маститы
Гнойные выделения чаще всего обусловлены воспалением молочной железы. В 90% случаев это связано с грудным вскармливанием (лактационный мастит). Капельки гнойного отделяемого из сосков появляются после надавливания на грудь, их выделению может способствовать сдавливание грудной железы тесным бюстгальтером. Для мастита характерно поражение только одной груди, что проявляется резкой асимметрией вследствие отека тканей. Женщины отмечают сочетание выделений с покраснением кожи, резкой болезненностью участка поражения, повышением температуры.
Нелактационный мастит протекает с похожей клинической картиной. Некоторые пациентки связывают наличие гнойных выделений с ушибом груди, травмами кожи (порезами, ссадинами). Истечение гноя из одного соска начинается при надавливании на область ареолы. Симптом сопровождается нестерпимыми болями в грудной железе, кожа в этой зоне становится красной и очень горячей на ощупь. Гноетечение из соска — признак тяжелого бактериального поражения железистой ткани, поэтому больной необходимо как можно скорее обратиться за медицинской помощью.
Абсцесс молочной железы
Без лечения воспалительное заболевание часто переходит в абсцесс молочной железы — массивное образование, заполненное гноем. Такое состояние сочетается с периодическим самопроизвольным появлением гнойных выделений из сосков, в отделяемом можно обнаружить сгустки крови и примеси некротизированных тканей. Молочная железа сильно отечна, женщины жалуются на резкие боли в покое, которые усиливаются при движениях. Гноетечение с выделением скудного густого желто-зеленого содержимого также встречается при формировании свищей вследствие хронического воспаления.

Местные гнойные процессы
Причиной выделения гноя из сосков могут стать воспалительные поражения кожи — фурункулы и карбункулы, если они локализуются в области ареолы. Патологическое отделяемое появляется при вскрытии абсцесса в просвет млечных ходов. Пациентки отмечают внезапное появление густого зеленоватого гноя с резким неприятным запахом, количество гнойных выделений варьируется от пары капель до нескольких миллилитров. На коже груди, ближе к соску обнаруживается болезненное гиперемированное возвышение. После отхождения гноя состояние улучшается, болевые ощущения стихают.
Редкие причины
- Хирургические осложнения: инфицирование тканей молочных желез после оперативных вмешательств.
- Нагноение новообразований: внутрипротоковых папиллом, аденокарциномы.
- Повреждение сосков: несоблюдение техники сцеживания молока, наличие пирсинга.
- Гнойная киста молочной железы.
Диагностика
Обследованием больных с гноетечением из сосков занимается специалист-маммолог или хирург. В ходе диагностики врач собирает детальный анамнез, проводит наружный осмотр и пальпацию молочных желез для постановки предварительного диагноза. Для установления причин гнойных выделений назначают комплекс лабораторных и инструментальных методов, наиболее информативными из которых являются:
- Ультразвуковое исследование. Сонография — неинвазивный метод диагностики, который рекомендован во всех случаях выделений из сосков. С помощью УЗИ молочной железы визуализируется структура альвеолярной ткани и млечные протоки, обнаруживаются деформации, кисты, другие объемные новообразования.
- Рентгенологическое исследование. Маммография более информативна у пациенток после 40 лет, у которых ткань грудной железы менее плотная. На рентгенограмме врач оценивает структуру железистой ткани, ее однородность и эхогенность. Для уточнения диагноза при необходимости выполняется КТ грудных желез.
- Лабораторные методы. Точное определение вида патогенного микроорганизма, вызвавшего гнойное воспаление, необходимо для подбора схемы лечения. Бактериологический посев дополняют быстрой бактериоскопией мазков гноя, исследованием чувствительности выделенной микрофлоры к антибиотикам. Для обнаружения неспецифических признаков воспалительного процесса показаны общий и биохимический анализы крови.
При обнаружении объемного образования необходима пункция под ультразвуковым контролем, позволяющая дифференцировать абсцессы с нагноением опухолевого образования. Цитологическое исследование гнойных выделений из соска, проводится в сомнительных случаях для исключения онкологической патологии.

Лечение
Помощь до постановки диагноза
Появление гнойных выделений из сосков указывает на массивный воспалительный процесс в молочных железах, поэтому самолечение может привести к тяжелым осложнениям и генерализации инфекции. Нельзя специально сжимать грудь и ареолу для выдавливания гноя, нежелательно надевать тесные бюстгальтеры, поскольку они усиливают неприятные ощущения. При нестерпимых болях в пораженной груди применяют различные анальгетики. Самостоятельный прием антибиотиков без назначения врача чреват переходом заболевания в хроническую форму, которая хуже поддается лечению.
Консервативная терапия
Врачебная тактика зависит от степени поражения тканей, наличия инкапсулированных гнойных очагов, общего состояния женщины. Медикаментозное лечение как самостоятельный метод применяют только на ранних стадиях болезни. В период лечения молочной железе придают возвышенное положение для уменьшения болевых ощущений. Кормящим матерям необходимо регулярно использовать молокоотсос для профилактики лактостаза. При гноетечении из сосков назначают:
- Антибиотики. Этиотропные лекарственные средства подбирают с учетом чувствительности патологической микрофлоры. Первично вводятся препараты цефалоспоринов или пенициллинов, при тяжелом бактериальном процессе используются комбинации антибиотиков.
- НПВС. Лекарства снижают концентрацию воспалительных молекул в тканях молочной железы, благодаря чему у пациенток уменьшается болевой синдром. При сильных болях подбирают противовоспалительные препараты, обладающие мощным анальгезирующим эффектом.
- Инфузионные составы. Внутривенное введение глюкозо-солевых и белковых растворов рекомендовано для дезинтоксикации организма при обширных гнойных воспалениях. Средства могут применяться вместе с антигистаминными препаратами и иммуномодуляторами.
Хирургическое лечение
Скопление гноя в молочной железе является показанием к проведению малого оперативного вмешательства — вскрытия гнойных очагов и установки дренажей. При наличии единичного абсцесса небольших размеров обычно ограничиваются пункцией образования под контролем УЗИ с последующей аспирацией содержимого. При формировании гнойника больших размеров, гнойном расплавлении железистой ткани необходимы вскрытие и дренирование мастита, расширенные операции, включающие иссечение пораженных участков (секторальная резекция, квадрантэктомия).
3. Выделения из молочных желез/ Бухарова Т.Н., Кандаева Н.В., Панина О.Н./ Опухоли женской репродуктивной системы — 2008 - № 2.
4. Кровяные и гнойные выделения из молочных желез/ Дружков Б.К., Закиров Р.Ф., Красильников Д.М. — 2006.
Воспаление соска – это инфекционный процесс бактериальной, грибковой или вирусной природы, возникающий в области сосково-ареолярного комплекса. Основные признаки: боль и уплотнение в соске, гиперемия кожи околососковой области, появлений жидких выделений (гнойных, сукровичных или кровянистых) из молочных желез. Диагноз устанавливается на основании жалоб, данных физикального осмотра, лабораторных и инструментальных методов (дуктография, УЗИ и рентгенография молочных желез). Лечение консервативное с назначением антибиотиков и обработкой очага воспаления противовоспалительными мазями.
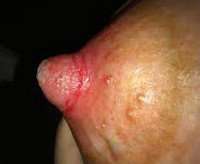
Общие сведения
Воспаление соска (телит) редко протекает изолированно, обычно сочетается с ареолитом (воспалением ареолы) или маститом. Статистические данные о распространенности патологии неизвестны. Телит чаще наблюдается у женщин, кормящих грудью, однако не исключается его развитие у мужчин, новорожденных и нелактирующих женщин. Как правило, инфекция соска присоединяется вторично, на фоне другой патологии грудных желез, гормональных или иммунных нарушений. Возникновение воспалительного процесса возможно в одном или обоих сосках. Актуальность проблемы в маммологии связана с тем, что за телитом может скрываться онкологическое заболевание – рак Педжета.

Причины воспаления соска
Заболевание вызывает патогенная микрофлора, которая проникает в структуры соска через дефект эпителия или с током крови из хронических очагов инфекции в организме. Чаще сосок инфицируется золотистым стафилококком и стрептококком агалактия, реже - вирусом герпеса, грибами рода Кандида и другими возбудителями. К факторам, активизирующим размножение патогенных микроорганизмов, относятся:
- Лактостаз. Застой молока провоцирует размножение условно-патогенных бактерий, что вызывает воспаление в молочных ходах. Бактерии по протокам проникают в сосок и обуславливают развитие воспаления. Лактостазу способствуют плоские или втянутые соски, при наличии которых возникают трудности с кормлением грудью, и ее неполноценное опорожнение.
- Трещины соска. Часто диагностируются у женщин в послеродовом периоде и у пациентов с повышенной сухостью кожи. Изъязвление трещин приводит к присоединению вторичной инфекции и воспалению соска.
- Экзема соска, аллергический дерматит. Сопровождаются папулезной (при дерматите) или везикулезно-эритематозной (при экземе) сыпью и интенсивным зудом. Расчесывание высыпаний вызывает образование ссадин, мокнущих эрозий, которые инфицируются и воспаляются.
- Внутрипротоковая патология. При развитии внутрипротоковой папилломы или расширении молочных ходов из соска появляются выделения различного характера (со слизью или с прожилками крови). Выделения служат питательной средой для бактерий, что активизирует их размножение.
- Травма молочной железы. Травмирование груди сопровождается формированием гематомы и последующим ее нагноением с проникновением инфекции в ткани соска. Также воспалению соска способствуют его микротравмы (укусы насекомых, царапины).
У женщин к развитию болезни предрасполагают доброкачественные опухоли груди, гипотиреоз, наличие воспалительных очагов в организме, ослабленный иммунитет (перенесенные инфекционные заболевания, переохлаждение, стрессы). У мужчин телит и ареолит нередко сопровождают гинекомастию, появлению которой способствуют гормональные нарушения, прием анаболических препаратов, ожирение и сахарный диабет.
Патогенез
Внедрение патогенной микрофлоры в сосок может происходить двумя путями: через поврежденный эпителий – экзогенно и из очагов хронической инфекции – эндогенно. Микроорганизмы проникают в межклеточные щели, лимфатические сосуды и далее распространяются с током лимфы в глубжележащие ткани: гладкомышечные слои, млечные протоки, сальные и потовые железы. В ответ на распространение возбудителей организм реагирует местными и общими симптомами. Местная реакция заключается в изменении кровообращения в соске: сначала возникает артериальная гиперемия, позднее развивается венозный стаз, что ведет к образованию отека и тромбов, возникновению болей, местному повышению температуры, появлению сукровичных или гнойных выделений из соска. Образование секрета обусловлено экссудацией жидкости в межклеточное пространство эпителия млечных ходов за счет повышения проницаемости сосудистой стенки. Общая реакция организма проявляется симптомами интоксикации и зависит от вирулентности возбудителей, концентрации выделенных ими токсинов и продуктов распада тканей, выраженности иммунитета.
Симптомы воспаления соска
Интенсивность клинических проявлений заболевания может варьироваться в зависимости от этиологического фактора, порога болевой чувствительности и иммунитета. Пальпация молочной железы позволяет определить нагрубание соска или уплотнение в ареоле, болезненность сосково-ареолярной области, отечность железы. Кожа над очагом воспаления гиперемирована, из млечных протоков выделяется сукровичный, кровянистый или гнойный секрет. Боли при телите могут быть постоянными или возникать только при сдавливании соска. Секрет из соска также может выделяться непрерывно или только при его сжатии. Лактирующие женщины ощущают боль в процессе кормления ребенка, чрезмерную чувствительность и жжение соска. При герпетической природе заболевания, помимо перечисленных признаков, на ареоле возникают везикулы с прозрачным содержимым и интенсивный зуд.
Синдром интоксикации включает подъем температуры до фебрильных цифр, увеличение подмышечных, подключичных и шейных лимфоузлов, утомляемость, слабость и недомогание, потерю аппетита и другие признаки. При ареолите воспалительный процесс развивается в железах Монтгомери, что проявляется отечностью одного или нескольких бугорков, их болезненностью и выделением коричневатого или бесцветного секрета.
Осложнения
Несвоевременное обращение к врачу ведет к возникновению осложнений. Инфекционный процесс может распространиться вглубь молочной железы, что вызывает мастит, флегмону, в запущенных случаях - гангрену груди. При грибковой природе телита грудной ребенок может инфицироваться кандидами с развитием молочницы ротовой полости. При продолжительном выделении секрета из соска, постоянном раздражении кожи не исключено возникновение злокачественного процесса. Гнойное воспаление ареолярно-сосковой области заканчивается формированием грубых рубцов, деформацией соска и в некоторых случаях всей молочной железы.
Диагностика
Диагностика воспаления соска не представляет сложностей и включает сбор жалоб пациента, изучение анамнеза (связь с грудным вскармливанием, наличие эндокринной патологии, заболеваний и травм молочных желез в прошлом и в настоящее время), осмотр, пальпацию груди и регионарных лимфоузлов. Для уточнения диагноза проводятся лабораторные и инструментальные методы обследования:
- Анализы крови. В клиническом анализе крови определяются признаки воспаления (лейкоцитоз с нейтрофильным сдвигом, увеличение СОЭ). Биохимический анализ подтверждает имеющиеся нарушения обмена веществ и воспаление (повышение ферментов печени, снижение общего белка, повышение сахара, появление С-реактивного белка).
- Исследование гормонов и онкомаркеров. С целью выявления эндокринной патологии назначается анализ крови на гормоны щитовидной железы, надпочечников, половые гормоны, пролактин. В случае подозрения на рак молочной железы исследуется кровь на онкомаркеры (СА 15–3, СА 27–29).
- Исследование выделений из соска. При бакпосеве секрета на питательные среды идентифицируется возбудитель и определяется его чувствительность к антибиотикам. Изучение цитограммы позволяет исключить онкологический процесс.
- Дуктография. Предполагает исследование молочных ходов с помощью введения контраста в их просвет. Помогает выявить новообразование (внутрипротоковую папиллому) или расширение ходов (эктазию млечных протоков).
- УЗИ молочных желез, маммография. Позволяют оценить распространенность воспалительного процесса и диагностировать начинающийся мастит. Взаимодополняют друг друга при исключении доброкачественных и злокачественных образований молочных желез.
С целью выявления патологии, способствующей возникновению телита, приглашаются смежные специалисты: эндокринолог, дерматолог. Воспаление соска следует дифференцировать с карциномой Педжета.
Лечение воспаления соска
В неосложненных случаях заболевания проводится местная консервативная терапия. Сосок и ареола обрабатываются антибактериальными мазями, в случае кандидозной природы воспаления - противогрибковыми мазями, а при герпетической инфекции - противовирусными. Выраженные симптомы интоксикации и гнойный процесс свидетельствуют о присоединении бактериальной инфекции и требуют перорального приема антибиотиков широкого спектра действия (пенициллины, цефалоспорины, тетрациклины).
Лактирующим женщинам при формировании гнойных очагов в сосково-ареолярной зоне и появлении гноя в молоке кормление грудью запрещается, но необходимо регулярное сцеживание. Для облегчения боли допускается прикладывание к воспалительному очагу холодного компресса, который не только снимает болевые ощущения, но и уменьшает признаки воспаления (отек, гиперемию), и прием НПВС. При формировании абсцесса выполняется его вскрытие и дренирование. На этапе заживления назначаются мази, ускоряющие регенерацию тканей.
Прогноз и профилактика
При ликвидации этиологических факторов, вызывающих воспаление соска, прогноз благоприятный. Профилактика заболевания при грудном вскармливании заключается в соблюдении правил ухода за молочными железами, предупреждении трещин сосков, правильном прикладывании ребенка к груди. Общая профилактика включает регулярное обследование у маммолога и устранение заболеваний, протекающих со стертой клинической картиной (внутрипротоковая папиллома, эктазия млечных ходов), исключение контактов с аллергенами, коррекцию эндокринных расстройств, здоровое питание, отказ от вредных привычек и укрепление защитных сил организма.
Читайте также:

