На сколько дней дают больничный после удаления жировика
Обновлено: 01.05.2024
Липома — это наиболее часто встречаемая опухоль мягких тканей, которая состоит из жировых клеток, окруженных тонкой фиброзной капсулой. В народе такое новообразование называют жировик.
Нередко человек, который внимательно относится к своему телу, может наткнуться на подобное подкожное образование. Такая находка способна вызвать, как минимум, настороженность, а иногда и страх перед онкологическим процессом. Неизвестность всегда пугает. С любыми опасениями стоит обратиться к доктору. В большинстве случаев подкожные новообразования в мягких тканях являются доброкачественными и не представляют угрозы для обладателя жировика. Однако липомы все равно требуют наблюдения специалиста, который должен распознать злокачественный процесс, если такой имеет место быть.
Своеобразными красными флагами, признаками, которые заставляют насторожиться, являются быстрый рост опухоли, болезненность, наличие двух и более похожих образований на теле.
Липома по внешним признакам мало отличима от липосаркомы, гигромы, подкожной кисты, гематомы, паразитарной инвазии, воспаления или последствия травмы. Поэтому важно, чтобы любые новообразования осматривал доктор.
В первую очередь на приеме решается вопрос о злокачественности опухоли. Липосаркома встречается чаще у людей среднего и пожилого возраста. Это агрессивная и быстрорастущая опухоль, которая может сдавливать окружающие органы и ткани и вызывать болезненные ощущения. Ситуации, когда существующая липома перерождается в злокачественное образование, случаются редко. Однако онкологический процесс требует кардинально иного подхода к диагностике и лечению, поэтому важно его диагностировать как можно раньше.
Липомы могут иметь наследственную предрасположенность. Этот факт в сочетании с распространением жировиков на другие части тела заставляют доктора заподозрить липоматоз. Липоматоз сопровождает ряд наследственных синдромов таких, как болезнь Маделунга и синдром Деркума. Заболевания с семейной историей требуют особого подхода к проведению терапии.
Причины появления
Выделяют множество факторов, которые влияют на образование липом. Среди причин различают наследственную предрасположенность, нарушение обмена жирных кислот в организме, заболевания печени, поджелудочной, несоблюдение или нарушение правил гигиены.
Долгое время считалось, что травмирование мягких тканей предрасполагает к развитию липом, однако впоследствии этот факт был опровергнут в исследованиях. Таким образом, врачи сходятся во мнении, что одной причины, которая бы объясняла все процессы, пока найти не удается. Однако предрасположенность к липомам желудочно-кишечного тракта имеет доказанную связь с мутацией гена в 12 хромосоме. В остальных случаях причины остаются неизвестными.
Симптомы и классификация
Липомы различают по анатомическому расположению на липомы головы, лица и шеи, липомы туловища, конечностей, грудной клетки (средостения), молочной железы, желудочно-кишечного тракта, внутренних органов, забрюшинной клетчатки, семенного канатика. Существуют также редкие локализации в миокарде, легких, мозговых оболочках.
Другая классификация опухолей из жировой ткани подразумевает клиническое разделение:
- Липома, окружающая нервные структуры носит название периневральная. За счет сдавления нервов может вызывать сильный болевой синдром. Удаление периневральных липом отличается от подкожных и требует высокой квалификации хирурга;
- Опухоль, произрастающая в спинномозговом канале (чаще в ее поясничном отделе) называется люмбосакральная липома; Преимущественно встречается у детей и сочетается с недоразвитием структур позвоночника;
- Липома сустава и его структур (синовиальной оболочки, влагалища, сухожилий);
- Межмышечные липомы образуются из участков жировой ткани между мышечными волокнами;
- Ангиомиолипома представляет опухоль из жировой и мышечной ткани, которая в большинстве случаев произрастает в почках и поджелудочной железе. К её образованию большую предрасположенность имеют мужчины среднего и зрелого возраста;
- Подкожная липома — разного размера образования в подкожной жировой клетчатке. В обиходе ее принято называть жировик.
Липомы, как правило, встречаются поодиночке. Однако некоторые пациенты обнаруживают у себя несколько новообразований сразу. Такие случаи чаще всего ассоциированы с наследственными заболеваниями и требуют внимательного изучения со стороны специалистов. Самые часто встречаемые места образования липом — это шея, спина и конечности.
Подкожная липома представляет собой подвижное, эластичное уплотнение в виде шишки или шарика, которое не доставляет болевых ощущений при надавливании. Новообразование может вызывать боль в случае прорастания за пределы своей капсулы в здоровые ткани или из-за сдавления прилежащих нервов.
Например, жировик, расположенный на голове, способен стать причиной головных болей, а такое же образование на шее — может вызвать осиплость голоса и затруднение глотания.
Гастроинтестинальные липомы отличаются от своих подкожных аналогов. Небольшие образования в кишечнике не вызывают симптомов и зачастую обнаруживаются случайно при проведении инструментального обследования желудочно-кишечного тракта. Однако при увеличении в размерах, такое случается при достижении опухолью 2-х и более сантиметров в диаметре, липома может перекрыть часть просвета кишечника и стать причиной кишечной непроходимости, инвагинации кишечника, нарушения стула, боли в животе и даже кровотечения.
Методы лечения
Метод лечения подбирается исходя из локализации опухоли, размеров и истории заболеваний пациента. В первую очередь врач должен убедиться в доброкачественности новообразования пациента. Для этого доктор внимательно осматривает больного, собирает анамнез и в случае необходимости направляет на нужные исследования. Для дифференциальной диагностики липом применяют ультразвуковое исследование мягких тканей, компьютерную томографию, магнитно-резонансную томографию и, в случае подозрения на злокачественный характер новообразования, берут биопсию опухоли.
Самый часто встречаемый вариант опухоли из жировой ткани — это подкожная липома, которая не вызывает нарушения функции органов, систем и не угрожает жизни пациента, а удаление производится лишь с косметической целью.
Также показаниями для хирургического лечения липомы являются большие размеры опухоли, 5 см и более, наличие симптомов, вызванных новообразованием.
Не существует эффективного консервативное лечение липом. Стоит также отметить, что народные методики такие, как прогревание и прикладывание льда не влияют на опухоли из жировой ткани. Однако могут вызвать серьезные осложнения в случае, если новообразование имеет другую природу. Например, при нагревании атеромы (атерома — это скопление сального секрета, который закупорил проток сальной железы и вызвал воспаление) возможно распространение воспаления и инфицирование здоровых тканей, которые находятся рядом.
Среди хирургических методов лечения липом выделяют:
- иссечение липомы
- липосакция
- лазерное удаление
- эндоскопический метод (для желудочно-кишечных липом)
Достоинства и недостатки различных методик
Иссечение липомы самый простой и доступный способ удаление жировика. Операция проводится под местной анестезией. Врач-хирург обкалывает липому анестетиком и через разрез на коже удаляет новообразование вместе с капсулой. Удаление фиброзной капсулы является неоспоримым преимуществом данного метода. Это препятствует повторному образованию липомы на старом месте, а значит, сводит риск рецидива к минимуму. Также данный метод позволяет исследовать гистологическую структуру опухоли. В целом операция длится не более получаса.
Липосакция позволяет удалить опухоль через маленькое отверстие. В полость жировика вводится специальный прибор, который разрушает липому. Многие врачи и пациенты любят этот метод за малоинвазивность и хороший косметический результат. Однако недостатком являться невозможность удалить фиброзную капсулу жировика, что создает возможность для будущего рецидива новообразования.
Лазерные методики используются для устранения опухолей размером более 3 см. Метод является щадящим, несет минимальные риски кровотечения и инфицирования, а также не оставляет ран и рубцов после себя.
Подготовка к процедуре
В случае удаления подкожной липомы не требуется специальной подготовки. Мини-операция проводится амбулаторно, то есть не требует госпитализации. Хирург выполняет все необходимые манипуляции под местной анестезией. Таким образом, процедура безболезненна для пациента.
Гигантские подкожные липомы, а также новообразования кишечника, внутренних органов, брюшины требуют более серьезной и тщательной подготовки. Операции такого плана проводятся с госпитализацией пациента. Перед вмешательством проводится забор анализов, при необходимости делаются дополнительные исследования. Операции, проводимые под общим наркозом, требуют ограничения в воде и пище накануне операции.
Восстановление
Восстановления после удаления подкожного жировика не требуется. В зависимости от размеров раны, сроки заживления варьируются. В отдельных случаях требуется несколько перевязок. В большинстве случаев пациент может ухаживать за раной в домашних условия. В силу расположения и особенности строения жировика, не всегда получается сделать шов незаметным. Чтобы нивелировать косметический дефект, назначают физиотерапию или местные препараты для рассасывания рубцовой ткани.
Профилактика
К сожалению, специфическая профилактика одиночных липом не разработана. Общие рекомендации включают в себя полноценное, разнообразное питание с достаточным количеством клетчатки, поддержание нормального индекса массы тела и умеренную физическую нагрузку. Если липома связана с наследственным синдромом или обменными нарушениями, то врачи рекомендуют придерживаться тактики лечения основного заболевания.
Вы проснетесь в палате реанимационного отделения. Анестезиолог и медсестра/медбрат будут следить за температурой вашего тела, пульсом, артериальным давлением и другими показателями. Во время операции Вам могут ввести катетер в мочевой пузырь для отслеживания количества выделяемой мочи. Вам также установят плевральную дренажную трубку, подсоединенную к дренажному устройству. После операции в течение первых часов/суток ваш голос может слегка отличаться от обычного, это нормально. Вы можете остаться в реанимационной палате в течение одних или нескольких суток, в зависимости от вашего состояния после операции. Затем вас переведут в палату на хирургическом отделении, где Вы лежали изначально.
Часто задаваемые вопросы
Буду ли я испытывать боль после операции?
Вы будете испытывать болевые ощущения после операции, это нормально. Ваш лечащий врач и медсестра/медбрат будут часто спрашивать вас о болевых ощущениях и давать обезболивающие лекарства по мере необходимости. Если боль не утихает, сообщите об этом врачу или медсестре/медбрату. Обезболивание крайне необходимо для того, чтобы вы могли откашливаться, глубоко дышать, а также вставать с постели и ходить. Помните, что прием обезболивающих препаратов может привести к возникновению запоров (задержка стула в сроке более 2-3 дней). В случае возникновения запора обратитесь к лечащему врачу. При выписке ваш лечащий врач даст рекомендации о приеме обезболивающих препаратов.
Что такое плевральный дренаж и зачем он мне?
Плевральная дренажная трубка представляет собой гибкую трубку для отвода крови, жидкости и воздуха, скапливающихся в плевральной полости после операции. Эта трубка устанавливается между ребрами в пространство между грудной клеткой и легкими (см. рисунок 1).
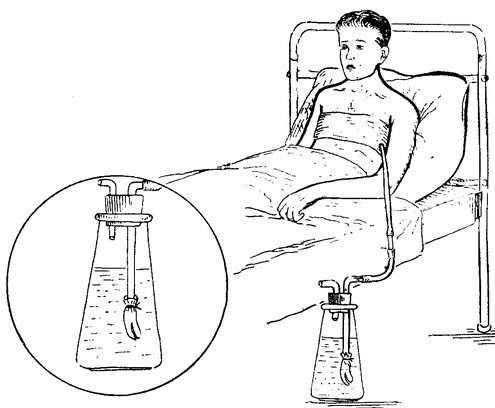
Плевральный дренаж и плевральная банка.
Сроки дренирования плевральной полости индивидуальны для каждого пациента. Удаление плеврального дренажа производится лечащим врачом при соблюдении 2х условий: 1) количество выделяемой жидкости не превышает 200мл/сутки 2) отсутствие поступления воздуха по дренажу
Почему важно ходить после операции?
Ходьба помогает предотвратить образование сгустков крови в ногах. Она также снижает риск возникновения других осложнений, например, пневмонии. Во время пребывания в больнице в послеоперационном периоде постарайтесь поставить себе задачу ежедневно проходить по 1,5-2км.
Смогу ли я принимать пищу после операции?
Вы постепенно вернетесь к привычному рациону питания, когда будете к этому готовы. Ваш лечащий врач предоставит вам дополнительную информацию.
Могу ли я принимать душ?
Вы можете принять душ через 48 часов после удаления плевральной дренажной трубки. Теплый душ расслабляет и помогает уменьшить мышечную боль. Старайтесь избегать контакта раны с водой, до момента ее полного заживления. В случае если вы все же намочили повязку – обратитесь к своему лечащему врачу для смены повязки.
Когда ко мне смогут прийти посетители?
Посетители могут навещать вас, как только вас переведут из реанимационной палаты на хирургическое отделение. Часы, в которые разрешено посещение вы можете узнать у вашего лечащего врача на отделении.
Когда меня выпишут из больницы?
Продолжительность вашего пребывания в больнице зависит от многих факторов, например, от вида перенесенной операции и успешности восстановления. Вы будете оставаться в больнице до тех пор, пока ваш лечащий врач не посчитает, что вы готовы вернуться домой. Ваш врач сообщит вам, в какой день и в какое время вы можете ожидать выписки. Ваш врач скажем вам, если вам будет необходимо остаться в больнице дольше запланированного времени. Ниже приводятся примеры причин, по которым вам может понадобиться остаться в больнице на более длительное время:
- продолжительный сброс воздуха по плевральному дренажу;
- проблемы с заживлением послеоперационных ран;
- проблемы с дыханием;
- повышение температуры в послеоперационном периоде (38,0 °C) и выше.
Длительность присутствия болевых ощущений и дискомфорта в области операционного доступа у каждого человека разная и зависит от большого количества факторов. Так, болезненные ощущения после открытых операций будут более сильными и длительными нежели чем после видеоторакоскопических и роботических операций. У некоторых людей боли в области послеоперационной раны, ощущение стянутости или ломота в мышцах могут продолжаться в течение 6 месяцев или дольше. Это не означает, что с вами что-то не так. Следуйте приведенным ниже рекомендациям. Принимайте обезболивающие лекарства в соответствии с указаниями врача и по мере необходимости. Позвоните вашему врачу, если назначенное лекарство не снимает боль. Не садитесь за руль и не употребляйте спиртные напитки, если вы принимаете рецептурное обезболивающее лекарство. По мере заживления послеоперационных ран боль будет становиться слабее, и вам будет требоваться все меньше обезболивающего лекарства. Для облегчения боли и дискомфорта подойдут легкие обезболивающие средства, нестероидные противовоспалительные препараты: кетанов, ибупрофен (нурофен-экспресс), найз (нимисулид), ксефокам (лорнаксикам), диклофенак, а также другие препараты этой группы. Обезболивающие лекарства должны помочь вам по мере возврата к привычному образу жизни. Принимайте достаточное количество лекарства, чтобы вы могли спокойно выполнять упражнения. Помните, что небольшое усиление боли при повышении уровня активности является нормальным. Следите за временем приема обезболивающих лекарств. Обезболивающие лекарства наиболее эффективны через 30–45 минут после их приема. Лучше принимать лекарство при первом появлении боли и не ждать ее усиления.
Как мне ухаживать за послеоперационными ранами?
После операции у вас останется несколько разрезов. Расположение разрезов будет зависеть от типа выполненной операции. Они будут выполнены в месте проведения операции и в месте стояния плевральной дренажной трубки. У вас может возникнуть некоторое онемение под и над разрезом, а также по ходу межреберья, где выполнен разрез. Вы также можете ощущать покалывание и повышенную чувствительность в зоне вокруг разрезов в процессе их заживления. Ко времени выписки из больницы послеоперационные раны начнут заживать.
Ежедневно меняйте повязку на ране и обрабатывайте рану с использованием кожных антисептиков/бриллиантового зеленого/бетадина (обратитесь к своему лечащему врачу для разъяснения принципов ухода за послеоперационными ранами).
При выписке вашим лечащим врачом будут даны рекомендации о сроках снятии швов с послеоперационных ран. Для этого вам необходимо будет обратиться к хирургу в поликлинику по месту жительства.
В случае если после выписки из стационара в ваших послеоперационных ранах появились выделения – свяжитесь с вашим лечащим врачом.
Чем мне следует питаться дома?
Соблюдение сбалансированной диеты с высоким содержанием белка поможет вам быстрее восстановиться после операции. Ваш рацион должен включать источник здорового белка при каждом приеме пищи, а также фрукты, овощи и цельные злаки.
Как я могу предотвратить возникновение запоров?
После операции ваш стул изменится. Возможны проблемы с опорожнением кишечника (отделением кала). Если можете, пейте по 8 стаканов (250-300 мл каждый, всего 2 л) жидкости ежедневно. Пейте воду, соки, супы, молочные коктейли и другие напитки без кофеина. Напитки с кофеином, такие как кофе и сладкая газированная вода, выводят жидкость из организма. Для лечения запоров применяются как рецептурные, так и безрецептурные лекарственные средства. В случае возникновения запоров начните с 1 из следующих безрецептурных препаратов: Докузат натрия (Норгалакс) 100 мг. Принимайте по 3 капсулы один раз в сутки. Это средство размягчает стул и вызывает лишь незначительные побочные эффекты. Сенна 2 таблетки перед сном. Это стимулирующее слабительное средство, которое может вызывать спазмы.
Как я могу ускорить процесс восстановления?
Выполняйте физические упражнения не менее 30 минут в день. Это позволит вам окрепнуть, улучшит ваше самочувствие и будет способствовать выздоровлению. Включите в расписание вашего дня ежедневную прогулку. Подойдут просто прогулки по улице, ходьба на тренажерной дорожке. Если погода не очень подходит для пеших прогулок, можно провести время в торговом центре. В качестве тренировки подойдет также подъем по лестнице. Вернувшись домой продолжайте делать глубокую дыхательную гимнастику и упражнения, стимулирующие откашливание. Пейте жидкости, чтобы мокрота не была густой и легко отхаркивалась. Спросите у своего врача, сколько жидкости вам следует выпивать ежедневно. Для большинства людей это будет не менее 8–10 стаканов (объемом 250-300 мл) воды или других жидкостей (например, соков) в день. В зимние месяцы включайте в спальне увлажнитель воздуха. Соблюдайте инструкции по очистке этого устройства. Часто меняйте в нем воду. Избегайте контактов с людьми, у которых болит горло или наблюдаются симптомы простудных заболеваний или гриппа. Все это может стать причиной развития инфекции.
Не употребляйте спиртные напитки, особенно если вы принимаете обезболивающее лекарство.
Могу ли я вернуться к обычным делам?
Очень важно, чтобы после операции вы вернулись к своим обычным делам. Распределите их выполнение на весь день. Пешие прогулки и подъемы по лестнице являются превосходной физической нагрузкой. Постепенно увеличивайте расстояние, которое вы проходите пешком. Поднимайтесь по лестнице медленно, отдыхая и останавливаясь по мере необходимости. Выполняйте легкую работу по дому. По мере сил старайтесь вытирать пыль, мыть посуду, готовить простые блюда и выполнять другие дела. Занимаясь делами, задействуйте ту руку и плечо, со стороны которых проводилась операция. Например, мойтесь, расчесывайте волосы, доставайте вещи с полки шкафа именно этой рукой. Это поможет восстановить функции руки и плеча в полном объеме.
Вы можете вернуться к привычной сексуальной жизни, как только заживут послеоперационные раны, и вы не будете испытывать при этом боль или слабость.
Ваш организм сам подскажет вам, когда вы переутомляетесь. Увеличивая интенсивность нагрузок, следите за реакцией организма. Вы можете заметить, что у вас больше сил по утрам или во второй половине дня. Планируйте свои дела на то время дня, когда вы чувствуете себя энергичнее.
Нормально ли чувствовать усталость после операции?
Обычно у человека после операции меньше сил, чем обычно. Продолжительность восстановления у всех разная. Повышайте активность с каждым днем по мере ваших возможностей. Всегда соблюдайте баланс между периодами активности и периодами отдыха. Отдых — это важный фактор вашего выздоровления. Возможно, вам потребуется некоторое время, чтобы вернуться к обычному режиму сна. Старайтесь не спать в течение дня. Вам также поможет душ перед сном и прием назначенных обезболивающих лекарств.
Когда я смогу водить машину?
Вы сможете снова сесть за руль после того, как: амплитуда движений руки и плеча, со стороны которых проводилась операция, восстановится в полном объеме; вы не будете принимать наркотические обезболивающие лекарства (которые вызывают у вас сонливость) в течение 24 часов.
Могу ли я лететь на самолете?
Не летайте на самолете, пока это не разрешит ваш лечащий врач, в первые месяцы после операции старайтесь воспользоваться другими видами транспорта или вовсе откажитесь от поездок на дальние расстояния.
Когда я смогу вернуться на работу?
Сроки возвращения на работу зависят от того, какая у вас работа, какую операцию вы перенесли, и как быстро восстанавливается ваш организм. Если для возвращения на работу вам необходима справка, обратитесь к вашему врачу.
Когда я смогу поднимать тяжести?
Прежде чем поднимать тяжести, проконсультируйтесь со своим врачом. Обычно не рекомендуется поднимать ничего тяжелее обычного пакета с продуктами (5 кг) в течение как минимум 1 месяца после операции. Спросите у своего врача, как долго вам следует воздерживаться от поднятия тяжестей. Это зависит от типа перенесенной операции.
К каким врачам мне нужно обратиться после операции?
Во время выписки из стационара ваш лечащий врач отдаст вам на руки выписной эпикриз с дальнейшими рекомендациями. В случае необходимости консультации каких-либо специалистов, в эпикризе будет это указано.
По каким вопросам стоит связываться с лечащим врачом?
Иногда в послеоперационном периоде пациента могут беспокоить следующие состояния:
- появилась или усугубилась одышка;
- отек грудной клетки, шеи или лица;
- резко изменился голос;
- повысилась температура (38,0 °C) или выше;
- резко усилилась боль, которая не проходит после приема обезболивающего лекарства;
- появилось покраснение или припухлость вокруг послеоперационной раны;
- появились выделения из послеоперационной раны, которые имеют неприятный запах, густую консистенцию или желтый цвет (похожие на гной);
- отсутствует стул в течение 3 дней или дольше;
- появились новые симптомы или физические изменения;
А также если у вас возникли любые вопросы или опасения, касательно вашего здоровья – свяжитесь со своим лечащим врачом.
Удаление доброкачественных образований мягких тканей в Операционной №1 г. Александров
Доброкачественная опухоль – это новообразование в мягких тканях тела, которое бывает приобретенным или врожденным. При такой болезни функции клеток меняются, ткани разрастаются, появляется гиперплазия. Приобретенные опухоли – это последствия хронических воспалительных процессов в мягких тканях, коже, слизистых оболочках. Они развиваются после травм, солнечных или рентгеновских ожогов, облучения, воздействия химических веществ. Доброкачественные новообразования растут медленно, иногда могут напоминать злокачественные опухоли. Для дифференциальной диагностики проводят клинические исследования, биопсию.
Виды доброкачественных опухолей
- Фиброма – поражает волокнистые соединительные ткани. Ее диагностируют у пациентов обоих полов, нет возрастных ограничений. У новообразования четкий контур, плотная структура. При пальпации опухоль подвижная.
- Липома – бывает единичной и множественной. Это новообразование диагностируют часто, оно развивается у практически здоровых людей, локализуется в подкожной клетчатке.
- Папиллома – характеризуется медленным ростом. Причина появления такого новообразования – чрезмерный рост эпидермиса, который может вызываться вирусом, другими факторами. Чаще всего проявляется в виде бородавок, выступов на коже.
- Гемангиома – встречается у пациентов среднего возраста. Поражает слизистую оболочку носа, а также губы, молочные железы, кожные покровы, печень. Склонна к переходу в злокачественную форму. Выделяют пять видов доброкачественных гемангиом: гроздевидную, кавернозную, капиллярную, венозную, гемангиоэндотелиому.
- Миксома – формируется при перерождении клеток соединительной ткани. Эту опухоль обычно диагностируют у пожилых пациентов. Бывает первичной и вторичной (истинной и ложной).
- Невринома – опухоль, которая локализуется в Шванновской нервной оболочке. Поражает нервные стволы рук, шеи, головы. Проявляется у людей разного возраста после травм, оперативного вмешательства. Диагностируют новообразование пальпацией, ультразвуковым исследованием пораженного участка.
- Лейомиома – зачастую у пациентов диагностируют множественные опухоли, которые удаляют оперативно. Это новообразование склонно к перерождению.
- Атерома – это киста, заполненная творожистым содержимым. Бывает множественная или единичная.
К доброкачественным новообразованиям мягких тканей относят и другие заболевания. Это бородавки, кератомы, невусы, родинки, кератоз, кожный рог.
Причины и симптомы доброкачественных новообразований мягких тканей
Опухоли появляются в результате патологических нарушений в процессе деления клеток мягких тканей. Они начинают делиться бесконтрольно, поэтому число новых клеток увеличивается, превышает количество отмерших. Процесс называют гиперплазией. Патологические изменения затрагивают клеточную структуру и меняют функции клеток.
Большое количество видов доброкачественных новообразований развивается без каких-либо причин. Факторы, которые провоцируют патологический процесс:
- генетическая склонность, аналогичные заболевания у близких родственников;
- травмы;
- перенесенные операции;
- инфекционные болезни;
- облучение;
- ослабление иммунитета.
Симптомы опухолей различаются. Обычно на мягких тканях или коже появляется плотное новообразование, не вызывающее боли. Сначала такие новообразования небольшие, в дальнейшем их размеры увеличиваются. Визуально отличить доброкачественное образование от раковой опухоли невозможно, для этого требуется гистологическое исследование.
Удаление доброкачественных образований мягких тканей
Консервативные методы лечения при таких опухолях неэффективны. Удаляют новообразования оперативным способом, радиоволновым методом или CO2-лазером. Показания к операции:
- увеличение размеров образования;
- расположение в неудобном месте, травматизация опухоли;
- высокий риск перехода в злокачественную форму;
- нарушение или усиление пигментации;
- дискомфорт, зуд, покраснение опухоли;
- эстетический дискомфорт пациента.
Операции проводят в амбулаторных условиях, под местной анестезией. В редких случаях используют общий наркоз. Методику оперативного вмешательства определяют индивидуально.
Удаление опухолей скальпелем
На кожных покровах вокруг новообразования намечают контуры для разрезов. Новообразование удаляют с небольшими участками здоровых тканей, чтобы снизить риск повторного развития опухоли. Разрезы зашивают, накладывают повязку.
Если новообразование было обширным, проводят пластическую операцию, чтобы устранить косметические дефекты.
Госпитализация не требуется, пациент может вернуться домой сразу после операции. Это малотравматичное вмешательство, которое переносится хорошо. Список послеоперационных ограничений минимальный, реабилитационный период короткий.
Удаление радиоволновым методом, лазером
Удалить новообразования можно при помощи лазера или высокочастотных радиоволн. Это бесконтактные методики, которые обладают высокой точностью. Они не затрагивают здоровые ткани, позволяют удалить новообразования, которые находятся в труднодоступных местах. При таком удалении снижается риск появления осложнений, повторного появления опухоли.
Преимущества проведения операции в Операционной №1
«Операционная №1» сети клиник «Парацельс» – это хирургический центр широкого профиля, расположенный в городе Александрове. Наши доктора выполняют операции по удалению доброкачественных опухолей мягких тканей, кожи. Наши преимущества:
Предстоит операция по удалению оч.крупной липомы. Положен ли мне больничный?
Ответы на вопрос:
уважаемая Екатерина! Как правило да, после операции предусмотрен лист временной нетрудоспособности согласно требованиям Федерального закона от 29 декабря 2006 г. N 255-ФЗ "Об обязательном социальном страховании на случай временной нетрудоспособности и в связи с материнством". Это определяет лечащий врач по показаниям пациента (Федеральный закон от 21 ноября 2011 г. N 323-ФЗ "Об основах охраны здоровья граждан в Российской Федерации").
Данные ситуации решать только лечащему врачу. Согласно статье 59 Федерального закона от 21.11.2011 N 323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации» скорее всего вам выделят больничный.
Безусловно, больничный положен.
19. При выписке гражданина после стационарного лечения листок нетрудоспособности выдается в день выписки из стационара за весь период стационарного лечения. При продолжении временной нетрудоспособности листок нетрудоспособности может быть продлен до 10 календарных дней.
Решение о предоставлении Вам отпуска по временной нетрудоспособности (больничного) будет принимать Ваш лечащий врач.
Вам положен больничный в связи с наступлением периода нетрудоспособности,
лечащий врач единолично выдает гражданам листки нетрудоспособности сроком до 15 календарных дней включительно. При сроках временной нетрудоспособности, превышающих 15 календарных дней, листок нетрудоспособности выдается и продлевается по решению врачебной комиссии, назначаемой руководителем медицинской организации
II. Порядок выдачи листка нетрудоспособности
при заболеваниях, профессиональных заболеваниях, травмах,
в том числе полученных вследствие несчастного случая
на производстве, отравлениях (некоторых других
последствиях воздействия внешних причин)
11. При амбулаторном лечении заболеваний (травм), отравлений и иных состояний, связанных с временной потерей гражданами трудоспособности, лечащий врач единолично выдает гражданам листки нетрудоспособности сроком до 15 календарных дней включительно. При сроках временной нетрудоспособности, превышающих 15 календарных дней, листок нетрудоспособности выдается и продлевается по решению врачебной комиссии, назначаемой руководителем медицинской организации.
19. При выписке гражданина после стационарного лечения листок нетрудоспособности выдается в день выписки из стационара за весь период стационарного лечения. При продолжении временной нетрудоспособности листок нетрудоспособности может быть продлен до 10 календарных дней.
Однако в отдельных случаях листок нетрудоспособности продлевается на значительно более длительный срок:
Под термином липома понимают доброкачественное образование из жировой ткани. Немедицинское название — жировик. В некоторых случаях липомы бывают множественными, располагаются на туловище и конечностях. Такое состояние называется липоматоз.
Причины подкожного липоматоза
Точные причины неизвестны, однако многими авторами отмечены предрасполагающие факторы. К ним относят наследственную предрасположенность, стрессы, неблагоприятное воздействие окружающей среды.
Симптомы, диагностика
При липоматозе под кожей конечностей, туловища образуются маленькие жировики (липомы). При пальпации они бывают разной плотности — от мягкоэластической до умеренно плотной, всегда подвижные и, как правило, безболезненные (исключение составляет липоматоз Деркума, при котором липомы могут быть болезненными). Кожа над ними легко смещается. Образования могут расти, достигая размеров куриного яйца и более.
Лечение
В большинстве случаев лечение не требуется. Не следует стремиться удалить все имеющиеся жировики. Основными показаниями к удалению являются быстрый рост образований, неудобства, причиняемые ими (трение об одежду, косметический дефект и др.). Существует миф, что удаление липом при липоматозе провоцирует рост новых образований. На самом деле это не так, новые липомы могут появляться вне зависимости от проведенных вмешательств.
Операция по удалению липом проводится под местной анестезией, совершенно безболезненна. За одно посещение можно удалить до 10 — 15 образований. Для более хорошего результата вмешательство можно завершить наложением не простого, а косметического шва. Это немного увеличивает стоимость и время проведения операции, но дает лучший косметический результат.
Возможно наложение косметических швов, которые минимизируют рубец и исключают поперечные полоски на рубце - см. видео ниже.
Цена удаления множественных липом
Стоимость удаления одного образования - от от 2500 руб. (цена зависит от размера и локализации образования). При удалении нескольких образований скидка до 50%. Фактическая цена с учетом скидки составит 1750 руб за 1 липому, независимо от размера. Подробнее - о нашем центре по лечению липоматоза
Реабилитация
После операции пациент не испытывает каких-либо неудобств. Болевой синдром крайне мало выражен. Больничный лист не требуется. Швы снимают на 10-е сутки после операции.
Читайте также:

