На руках появляются синяки без причины что это может быть
Обновлено: 26.04.2024
7516 12 Августа
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Ушиб: причины появления, симптомы, диагностика и способы лечения.
Определение
Ушиб — закрытое механическое повреждение внутренних тканей или органов без значительного нарушения их структуры. Для ушибов характерна внезапность, быстрота и кратковременность действия травмирующего фактора. Ушибы носят большей частью местный характер. Наиболее уязвимы дерма и расположенные под ней сосуды, что приводит к образованию гематом и отеков. В результате сильного ушиба могут быть травмированы внутренние органы. Тяжесть процесса определяется видом поврежденной ткани или органа, на которые воздействует травмирующий агент (кожа, подкожная клетчатка, мышцы, паренхиматозные или полые органы, головной или спинной мозг и др.).
В тех случаях, когда повреждение носит тяжелый характер, происходят множественные разрывы мелких сосудов с последующим кровоизлиянием и нарушением функции органа.
Причины появления ушибов
Ушиб считается наиболее распространенным видом бытовых травм и возникает, как правило, при падении или ударе о твердые предметы. У детей первых лет жизни преобладают бытовые, игровые травмы, ушиб мягких тканей лица и шеи. В более старшем возрасте основными считаются транспортные, спортивные и уличные травмы.
Ушиб легкого и/или ушиб сердца в результате механического воздействия на грудную клетку является потенциально опасной травмой - подавляющее большинство пострадавших составляют водители, ударившиеся грудью о рулевую колонку автомобиля.
Ушиб поверхностных мягких тканей всегда сопровождается отеком места повреждения в результате пропитывания кожи лимфой, кровью и местного асептического воспаления. Выраженность отека зависит от площади повреждения подкожной клетчатки в месте ушиба. Так, например, в области свода черепа ввиду тонкого слоя подкожной жировой клетчатки отек незначительный, тогда как даже слабые ушибы лица сопровождаются сильным отеком.
В результате ушиба головы может развиться сотрясение мозга.
Сильное глубокое кровотечение нередко приводит к дополнительной травме соседних тканей в результате их сдавливания, что сопровождается постепенным усилением боли и нарушением функции травмированного органа.
Нередко в месте травмы наблюдаются ссадины и неглубокие раны, которые служат входными воротами для возбудителей инфекции.
Классификация заболевания
Ушибы различаются по степени тяжести:
- первая — легкое повреждение без нарушения целостности кожного покрова либо с незначительными царапинами и ссадинами, практически безболезненное, самостоятельно заживающее на протяжении нескольких дней;
- вторая — ушиб мышц, сопровождающийся сильной болью, образованием отеков и гематом;
- третья — в результате ушиба могут быть повреждены связки и сухожилия;
- четвертая — ушиб внутренних органов с сильным отеком и болезненными ощущениями, с возможностью нарушения работы поврежденных органов.
Кровоизлияние в месте ушиба проявляется сине-багровым пятном, цвет которого постепенно меняется на зеленоватый и желтый. В зависимости от локализации ушиба синяк и припухлость могут проявиться незамедлительно, как происходит в случае повреждения подкожной клетчатки и верхних слоев кожи. В случае ушибов глубоко расположенных тканей гематома формируется спустя несколько часов и даже суток.

Травмы мягких тканей сопровождаются болью различной интенсивности. Так, при ушибах крупных нервов и их окончаний боль всегда резкая, простреливающая. При ушибах туловища и конечностей могут возникать напряженные гематомы с распирающими болями, иногда с поверхностным онемением.
Отек, сопровождающий ушиб, снижает подвижность травмированных тканей, создавая дискомфорт во время движения или поворота туловища (например, при ушибе ребер). Самую сильную боль пострадавший испытывает сразу после ушиба мягких тканей, а через пару часов она стихает. При надавливании болезненность увеличивается.
При ушибе сустава через несколько часов после травмы его объем увеличивается, нарушается функция, усиливается боль (особенно при движении).
Сильная боль возникает при ушибе надкостницы, наружных половых органов, крупных нервных стволов.
Симптомы ушиба и закрытого перелома очень схожи между собой: сильная боль, отек, ограничение подвижности. Но если в случае ушиба боль стихает в течение 2–3 часов, то при переломе она, напротив, может усиливаться.
Общее состояние больных при ограниченных, поверхностных ушибах обычно не страдает. Но при множественных ушибах тела, больших или нагноившихся гематомах, гемартрозе (кровоизлиянии в полость сустава) возможна лихорадка с температурой до 38°С и выше, обусловленная всасыванием продуктов распада крови.
Симптомы ушиба легких включают повышенную чувствительность и болевые ощущения в области грудной клетки, ребер и в некоторых случаях одышку. Другие физические признаки могут наблюдаться по причине сочетанных повреждений.
Диагностика ушиба
Основные методы диагностики:
-
рентгенография грудной клетки;
Рентгенологическое исследование структуры легких с целью диагностики различных патологий.
Синяки — участки скопления крови в подкожно-жировой клетчатке, которые образуются из-за растяжения или разрывов сосудов. Сразу после появления синяки багрово-красные, по прошествию нескольких часов — сине-фиолетовые, а потом становятся зеленовато-жёлтыми. Они сходят в течение 7-10 дней или дольше, в зависимости от причин появления, повреждённого участка и индивидуальных особенностей организма.
Чаще всего синяки на теле появляются вследствие ударов, падений и других повреждений, когда страдают мягкие ткани и поверхностные сосуды. Патологические синяки связаны с повышенной ломкостью сосудов, гормональными колебаниями, вазопатией, коагулопатией и другими заболеваниями. Если у вас появились синяки без причины, не игнорируйте тревожный симптом и запишитесь на приём к терапевту, чтобы пройти обследование.
Причины синяков
Синяк от удара, царапины или падения — естественная реакция тканей тела, в которых происходит разрыв капилляров и других мелких сосудов. Мелкие синяки сходят сами по себе и не требуют обращения к врачу. Записаться на приём к травматологу стоит, если синяк появился вдалеке от места травмы или образовалась гематома — ограниченное скопление крови в мягких тканях в результате обширного разрыва сосудов.
Также обратиться к врачу нужно, если появлению синяка не предшествовала травма. В таком случае проблема, скорее всего, обусловлена одним из следующих заболеваний или состояний:
- повышенной ломкостью стенок сосудов на фоне гормонального дисбаланса или недостатка витаминов С и Р;
- длительным приёмом препаратов-антикоагулянтов, например, аспирина;
- вазопатией — повреждением стенок сосудов иммуноаллергическими или инфекционно-токсическими агентами, например, геморрагическим вирусом;
- коагулопатией — следствием сниженной свертываемости крови;
- тромбоцитопенией — патологически низким количеством тромбоцитов при гемангиомах, ДВС-синдроме, тромбоцитопенической пурпуре;
- патологией тромбоцитов при системной красной волчанке, эритремии, миеломной болезни.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 24 Июня 2022 года
Содержание статьи
Типы синяков
Врачи разделяют все синяки на травматические — связанные с ушибами, падениями и другими травмами сосудов и мягких тканей, и патологические. Последние делятся на три категории:
Гематомные
Сопровождаются обширными болезненными кровоизлияниями, которые затрагивают не только подкожный слой, но и более глубокие ткани. Сопровождаются деструкцией тканей, артрозами и мышечной дистрофией.
Микроциркуляторные
Могут локализоваться на руках и ногах, слизистых оболочках и провоцировать десневые или носовые кровотечения. Возникают от малейшего воздействия на кожу, например, если потереть тело рукой.
Васкулитно-пурпурные
Сопровождаются воспалением мягких тканей, в которые произошло кровоизлияние, и зудящей сыпью, после которой остается выраженная остаточная пигментация.
Цитата от специалиста ЦМРТ

Цитата от специалиста ЦМРТ
Причинами частого появления на теле синяков,не связанных с травмами и ушибами, могут быть прием лекарственных препаратов (в т. ч разжижающих кровь, антибиотиков, стероидов),тонкие и слабые кровеносные сосуды,недостаток витаминов, гормональные сбои, диабет, и другие заболевания. Разобраться в проблеме сможет только опытный и квалифицированный специалист.

Методы диагностики
Если у вас появился синяк или гематома после травмы, запишитесь на приём к травматологу — он окажет первую помощь. При появлении синяков без видимых причин обратитесь к терапевту. Врач запишет жалобы, изучит историю болезни и семейный анамнез. Чтобы поставить точный диагноз, доктор направит на анализы крови и мочи, подберет соответствующие методы аппаратной диагностики — компьютерную или магнитно-резонансную томографию, ультразвуковое исследование и другие.
В клинике ЦМРТ применяют следующие методы диагностики травматических и патологических синяков:

МРТ (магнитно-резонансная томография)

УЗИ (ультразвуковое исследование)

Дуплексное сканирование

Компьютерная топография позвоночника Diers

Чек-ап (комплексное обследование организма)

КТ (компьютерная томография)
К какому врачу обратиться
После падений, ударов, вывихов посетите кабинет травматолога. Если синяки появляются регулярно и не связаны с механическими травмами, обратитесь к флебологу и пройдите обследования.

Ключкина Екатерина Николаевна

Хачатрян Игорь Самвелович

Шехбулатов Арслан Висрадиевич

Тремаскин Аркадий Федорович

Ефремов Михаил Михайлович

Шантырь Виктор Викторович

Шайдулин Роман Вадимович

Саргсян Арцрун Оганесович

Ливанов Александр Владимирович

Соловьев Игорь Валерьевич

Кученков Александр Викторович

Барктабасов Самат Тургунбекович

Яровский Ярослав Иванович

Славин Дмитрий Вячеславович

Громов Алексей Вячеславович
Лечение синяков
Для устранения небольших кровоподтёков назначают местные средства от синяков — гели, кремы или мази. При необходимости пациенту подбирают обезболивающие препараты, которые снимают болевые ощущения, средства для ускорения кровообращения и улучшения микроциркуляции в тканях.
При патологических синяках, кроме местных средств для заживления, врач клиники ЦМРТ назначит препараты для лечения заболевания-первопричины, при необходимости подберет физиотерапевтические процедуры или порекомендует пройти оперативное вмешательство:
Мануальная терапия
Внутримышечные инъекции
Внутривенные инъекции
Инъекционные блокады
Кинезиотейпирование
Внутрисуставные уколы, инъекции
Физиотерапия
Лечебный массаж
Изготовление индивидуальных ортопедических стелек Формтотикс
Рефлексотерапия
Озонотерапия
Плазмотерапия
SVF-терапия суставов

Комплексная реабилитация на многофункциональном тренажере Aidflex MFTR

Лечебная физкультура (ЛФК)

Внутривенное лазерное облучение крови
Внутритканевая электростимуляция

Ударно-волновая терапия (УВТ)
Последствия
Небольшие синяки рассасываются в течение 7-10 дней и не провоцируют никаких негативных последствий для здоровья. Более опасны крупные кровоподтёки, гематомы — без своевременной помощи врача они могут вызвать геморрагический шок. Кроме того, гематомы, в зависимости от локализации, провоцируют сбои в работе поражённого или соседних органов, а при внутричерепном расположении могут вызвать повреждение структур головного мозга.
Также опасность представляют синяки, которые появляются вдалеке от места травмы — они свидетельствуют о переломе или трещине кости, которые без лечения могут срастись неправильно.
Опасными осложнениями чреваты причины патологических синяков. Например, вазопатия может привести к постгеморрагической анемии, синдрому белково-витаминной недостаточности, иммунодефициту, дистрофическим поражениям внутренних органов.
Профилактика синяков
Чтобы исключить травматические синяки, соблюдайте осторожность во время занятий спортом и других видов физической активности. Чтобы снизить вероятность болезней мягких тканей, внутренних органов и сосудов, которые могут провоцировать появление синяков, придерживайтесь следующих рекомендаций:
Кровоподтёки — скопление крови в подкожножировой клетчатке, между слоями тканей или в полостях тела, которое образуется из-за разрыва или растяжения сосудов и внутреннего кровотечения. В первые часы после появления синяки окрашены в багрово-красный цвет, затем становятся сине-фиолетовыми, а в течение дальнейших 5-6 дней меняют цвет на зеленовато-жёлтый.
Чаще всего кровоподтёки появляются после травм, когда сосуды растягиваются или разрываются из-за механического воздействия. Реже сопровождают заболевания печени, возрастные изменения в организме, кашель или рвоту, патологическую реакцию на лекарства. Если синяки крупные, появляются вдалеке от места травматизации или без причины, стоит немедленно обратиться к врачу.
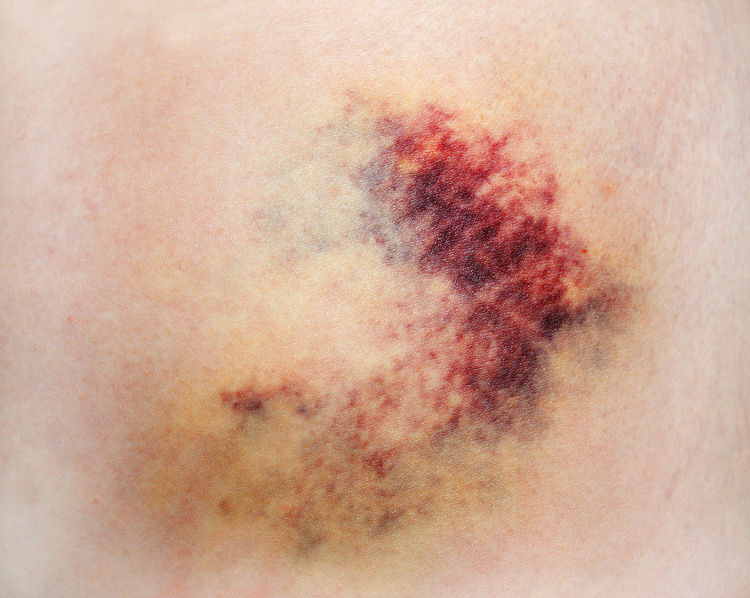
Причины кровоподтёков
- Ушибы и другие травмы, при которых появляется болезненный кровоподтёк, не опасный для жизни и не требующий специального лечения;
- переломы и трещины костей с появлением кровоизлияний далеко от места травматизации;
- сенильная пурпура — возрастные подкожные кровоизлияния, которые возникают без видимых причин и связаны со снижением эластичности и прочности стенок кровеносных сосудов;
- заболевания печени, при которых синяки многочисленные, носят рецидивирующий характер и могут сопровождаться нарушениями свертываемости крови;
- сильный кашель или рвота, при которых мелкие кровеносные сосуды на лице, слизистой оболочке губ и конъюнктуре век переживают резкий скачок давления и травмируются;
- реакция на лекарственные препараты с появлением мелких безболезненных синяков.
Гораздо реже кровоподтёки бывают связан со следующими причинами:
- синдромом аутоэритроцитной сенсибилизации, когда по телу появляются болезненные розово-красные кровоподтёки;
- заболеваниями соединительной ткани, например, системной красной волчанкой;
- васкулитами, то есть воспалительными процессами в стенках кровеносных сосудов;
- дефектами тромбоцитов;
- поражениями костного мозга из-за цистоскопической терапии, при онкологических новообразованиях;
- врождёнными аномалиями свертываемости крови;
- острым дефицитом витаминов С и К.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 24 Июня 2022 года
Содержание статьи
Типы кровоподтёков
Врачи разделяют кровоподтёки на виды по нескольким классификациям:
Классификация по Солохину-Бедрину
- В этой системе кровоподтёки классифицируют по пяти основным критериям:
- происхождение — травматическое и патологическое, связанное с заболеваниями тканей и внутренних органов;
- место образования — местные и отдаленные синяки, как при симптоме очков при переломе носа;
- время появления — раннее, позднее, очень позднее;
- глубина расположения — поверхностные кровоподтёки на коже, глубокие и очень глубокие, с локализацией в поднадкостничной области;
- форма — округлые, овальные, линейные, прямоугольные и другие синяки.
Классификация месту и размеру кровоизлияния
- Собственно кровоподтёки — локализуются в подкожножировой клетчатке, появляются при воздействии травмирующего тупого предмета или при растяжении, например, от медицинских банок;
- гематомы — образуются между слоями тканей или в полостях тела, где скапливается кровь из разорванных сосудов;
- петехии — возникают при разрывах мелких сосудов и представляют собой точечные кровоизлияния внутри кожи или эпителия.
Методы диагностики
Врач записывает жалобы пациента, проводит осмотр и уточняет, при каких обстоятельствах произошла травма сосудов и появился кровоподтёк. При травматическом происхождении синяка доктор оказывает первую помощь, а если причины кровоподтёка не удается установить сразу — назначает дополнительные обследования.
В клинике ЦМРТ проводят комплексную диагностику и рекомендуют пациентам сдать анализы крови и мочи, пройти инструментальные исследования:
Гематома — опухоль, подразумевающая скопление кровеносных телец. Происходит при разрыве сосудистых каналов и кровоизлиянии. Размеры могут быть разные. Некоторые гематомы создают давление на стенки внутренние органы, что приводит к нарушениям в работе организма. Известное название гематомы — синяк. При небольшом размере поражения медицинская помощь не требуется. Обширный характер гематомы требует консультации врача.
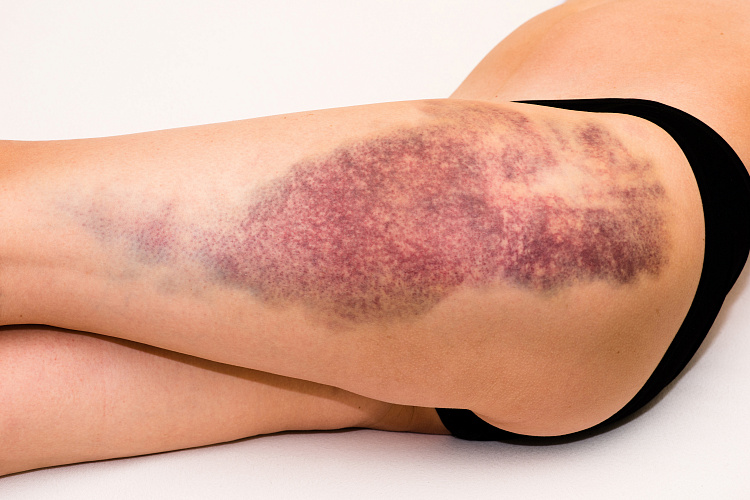
Причины гематом
Чаще синяк развивается после физического повреждения сосудистых каналов, например при ушибе, ударе или растяжении. Кровеносные каналы разрываются, провоцируют излияние. Гематома может прогрессировать после употребления некоторых лекарств. Врачи выделяют следующие причины возникновения синяка:
- трещины в верхней области желудочного тракта, появляются при частых приступах рвота и переедании, употреблении спиртных напитков;
- болезнь кроветворной системы злокачественного характера;
- атеросклеротическое поражение сосудов, подразумевает образование в каналах холестериновых бляшек;
- васкулит геморрагического типа, характеризуется поражением капилляров и сосудов;
- гематома внутри мышечных тканей прогрессирует после укола;
- несоответствие головки ребенка и родовых путей беременной женщины;
- кесарево сечение;
- болезни сосудов;
- пониженная свертываемость кровеносных телец;
- скачки артериального давления после хирургического лечения;
- увеличенная проницаемость сосудистых каналов.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 24 Июня 2022 года
Содержание статьи
Типы гематом
Гематому классифицируют по разным признакам. В зависимости от характера симптомов выделяют следующие виды:
- ограниченная гематома, в центре более мягкая, по краям имеет плотную структуру;
- осумкованная гематома, не требует вмешательства врачей при небольших размерах, исчезает самостоятельно. Характеризуется скоплением большого сгустка кровеносных телец внутри;
- диффузная гематома, характеризуется быстрыми темпами роста, требуется быстро вскрыть повреждение для обнаружения травмированного сосуда.
В зависимости от вида крови, которая вытекает из канала, выделяют следующие виды:
- артериальная гематома, характеризуется красным оттенком травмы, имеет широкую площадь поражения;
- венозная гематома, подразумевает излияние венозной крови, кожный покров принимает сине-фиолетовый оттенок;
- смешанная гематома, характеризуется поражение артериального и венозного канала, оттенок кожного покрова принимает красно-фиолетовый оттенок.
При поражении всех слоев сосудистого канала врачи отмечают пульсацию. В зависимости от расположения синяка выделяют следующие виды:
- подкожные, гематома развивается под кожей после физического воздействия или при заболевании сосудов;
- подслизистые, прогрессируют в слизистой оболочке;
- ретрохориальные, синяки развиваются при беременности в процессе отслойки яйца;
- внутримышечные, прогрессируют при серьезных физических повреждениях, развиваются внутри мышц;
- подфасциальные, развиваются при поражении соединительной ткани оболочки, которая покрывает нервные окончания, сосуды и внутренние органы;
- субсерозные, поражают внутренние органы, чаще диагностируют гематому в легких или брюшной полости.
Наиболее опасные — гематомы головного мозга. Характеризуются сложностью лечения и серьезными осложнениями. Выделяют несколько видов гематом мозга:
- внутримозговые, характеризуются накоплением кровеносных телец внутри мозга;
- внутрижелудочковые, гематома развивается внутри мозгового желудочка;
- субдуральные, сгустки крови образуются под оболочкой головного мозга;
- субарахноидальные, кровяные сгустки образуются между мозговой оболочкой и арахноидальном листком;
- эпидуральные, развиваются при переломах височной кости, подразумевают прогрессирование гематомы между внутренней областью черепа и твердой оболочкой мозга.
Методы диагностики
Для исследования поверхностного повреждения врач проводит визуальный осмотр. При необходимости используют пальпацию для определения болезненности, отечности, повышенной местной температуры. Для диагностирования серьезных повреждений используют инструментальные методы обследования. Рентген применяют для обнаружения субсерозных гематом. Процедура проводится в 2 проекциях. Компьютерную томографию и МРТ используют при внутричерепных гематомах, данные процедуры определяют локализацию и характер синяка. Ультразвуковое исследование применяют для изучения структур при внутреннем кровотечении. Эхоэнцефалограмма оценивает давление на череп, врачи используют процедуру для обнаружение заболевания головного мозга. Люмбальную пункцию применяют для изучения жидкости спинного мозга, процедура позволяет обнаружить субарахноидальную гематому. В сети клиник ЦМРТ используют следующие методы диагностики:
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Цианоз: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Во многих случаях состояние и цвет кожи являются для врача важным диагностическим критерием. Синюшность кожного покрова (медицинский термин - цианоз) говорит о недостаточности кислорода в крови. К сожалению, при постепенном развитии цианоза человек и окружающие его люди зачастую не замечают прогрессирующего изменения оттенка кожи, в то время как врач имеет особую настороженность в отношении цианотичности кожного покрова, которая может свидетельствовать о заболеваниях жизненно важных органов человека.
Разновидности цианоза
Цианоз классифицируется по нескольким параметрам, каждый из которых важен для диагностического поиска.
В зависимости от распространенности цианотичной окраски кожного покрова выделяют тотальный цианоз, характеризующийся изменением цвета всей поверхности кожи, и местный, локализованный на определенных участках кожи.
Местный цианоз по своей локализации может быть центральным и периферическим. К центральному цианозу относится цианоз слизистой ротовой полости (периоральный цианоз), носогубного треугольника, области вокруг глаз (периорбитальный цианоз). Кроме того, выделяют цианоз периферический, или акроцианоз, для которого характерна синюшная окраска участков тела, наиболее отдаленных от сердца, находящихся на периферии, - цианоз пальцев кистей и стоп, цианоз мочек уха и т.д.
В зависимости от скорости развития выделяют остро возникший цианоз (быстро прогрессирующий) и хронический цианоз, развивающийся постепенно и имеющийся у человека на протяжении продолжительного времени.
Возможные причины развития цианоза
Окраска кожного покрова формируется двумя основными факторами: наличием красящих пигментов (например, меланина) и состоянием поверхностных кровеносных сосудов (степенью раскрытия их просвета и цветом крови в них).
Известно, что одна из важнейших функций крови – перенос кислорода путем присоединения его к белку гемоглобину, входящему в состав эритроцитов.
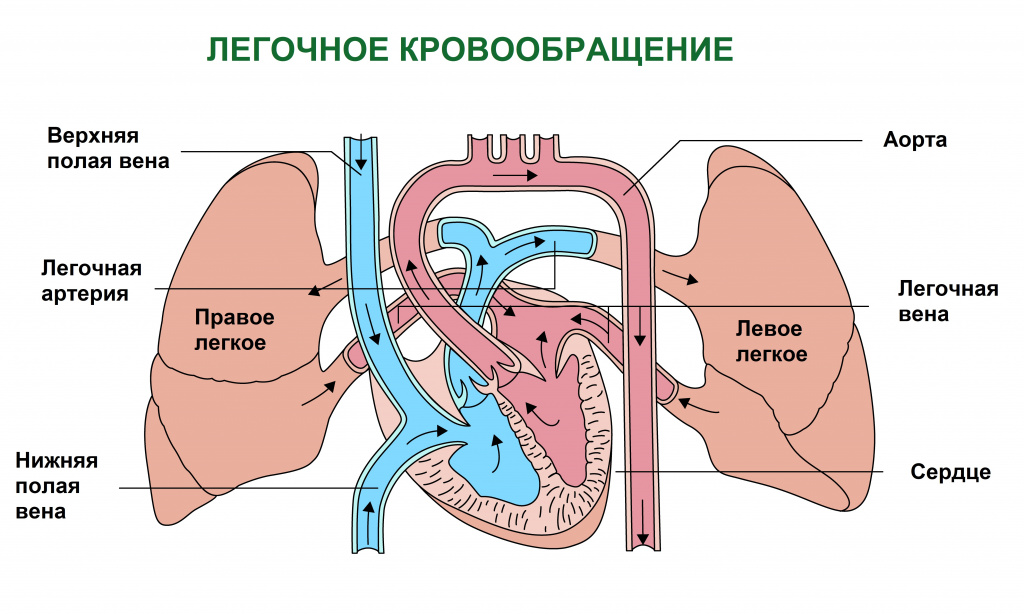
По мере насыщения кислородом клеток органов и тканей в крови кислорода становится меньше и она приобретает вишневый оттенок. Кровь, бедная кислородом, называется венозной. Именно скопление в тканях венозной крови и определяет характерный синюшный оттенок кожи.
Есть две основные причины накопления венозной крови в тканях. Первая причина – нарушение кровообращения, при котором нарушается отток венозной крови от клеток. Этот механизм лежит в основе развития синюшности кожного покрова при заболеваниях сердца и сосудов. Вторая причина – нарушение обогащения крови кислородом в легких, что имеет место при заболеваниях органов дыхания, при поражении дыхательного центра (функциональной структуры головного и спинного мозга, регулирующей работу дыхательных мышц) или при снижении концентрации кислорода в воздухе, например в высокогорье.
При каких заболеваниях развивается цианоз?
Цианоз в большинстве случаев является проявлением патологии сердечно-сосудистой или дыхательной систем.
Из заболеваний сердца стоит отметить группу врожденных пороков сердца, которые формируются в процессе внутриутробного развития плода и проявляются цианозом уже с младенческого возраста, и группу приобретенных заболеваний сердца, включающую широкий спектр болезней, приводящих к развитию сердечной недостаточности. Перечислим основные из них:
- Ишемическая болезнь сердца, к которой среди прочих относятся стенокардия и последствия перенесенного инфаркта миокарда. В основе данного заболевания лежит недостаточное снабжение кислородом сердечной мышцы.
- Кардиомиопатии – первичное поражение клеток сердечной мышцы.
- Аритмии, например фибрилляция предсердий.
- Инфекционные миокардиты – воспалительное поражение сердечной мышцы инфекционного происхождения.
- Пороки клапанов сердца, например аортальный стеноз, митральная недостаточность и др.
Примером служит хроническая венозная недостаточность нижних конечностей, при которой наблюдается варикозное расширение вен и синюшный оттенок кожи стоп и голеней.
К заболеваниям дыхательной системы, часто приводящим к развитию дыхательной недостаточности с появлением цианоза, относят:
- Пневмонию (воспаление легких).
- Бронхиолит (воспаление мельчайших бронхиол – дыхательных путей).
- Хроническую обструктивную болезнь легких (ХОБЛ).
- Бронхиальную астму, не контролируемую приемом специальных лекарственных препаратов, и другие более редкие заболевания.
К каким врачам обращаться в случае развития цианоза
Зачастую заболевания органов кровообращения и дыхания лечатся совместно несколькими специалистами. Среди них практически всегда фигурирует терапевт. Именно к нему необходимо обратиться в случае появления синюшного оттенка кожи. После проведенного обследования решается вопрос о направлении к врачам узкой специализации, например, кардиологу, пульмонологу (врач, специализирующийся на заболеваниях легких), аллергологу, эндокринологу, хирургу.
Диагностика и обследования при цианозе
Успех диагностики заболевания, приведшего к развитию цианоза, во многом зависит от беседы врача с пациентом и от клинического исследования. Пациенту необходимо рассказать, когда появился цианоз, насколько интенсивно он развивался, на каких частях тела манифестировал вначале.
Необходимо описать сопутствующие жалобы, например, кашель, одышку, перебои в работе сердца, отеки и т.д.
Как правило, остро возникший цианоз сопровождается другими значимыми проявлениями, и именно они служат поводом обращения к врачу.
После беседы врач обследует состояние сердечно-сосудистой системы, дыхательной системы и исключит поражение других органов. Как правило, уже на этом этапе врач предполагает то или иное заболевание, наличие которого можно подтвердить при помощи лабораторно-инструментальных методов исследования:
-
Электрокардиограмма с физической нагрузкой поможет диагностировать заболевания сердца и предположить заболевания легких.
Исследование функциональной активности миокарда на фоне физической нагрузки, позволяющее выявить ряд патологий сердечно-сосудистой системы.
Читайте также:

