На подошве ног белые пятна твердые что это может быть
Обновлено: 19.04.2024
Что такое эксфолиативный кератолиз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Похлебкиной Алевтины Алексеевны, педиатра со стажем в 6 лет.
Над статьей доктора Похлебкиной Алевтины Алексеевны работали литературный редактор Вера Васина , научный редактор Владимир Горский и шеф-редактор Маргарита Тихонова
Определение болезни. Причины заболевания
Эксфолиативный кератолиз — это очаговое симметричное шелушение кожи на ладонях, поверхности пальцев и, реже, на подошвах. Заболевание характеризуется сухостью кожи и поверхностными пузырями, заполненных воздухом.
Также эксфолиативный кератолиз называют рецидивирующей фокальной ладонной десквамацией, сухим пластинчатым дисгидрозом и рецидивирующей ладонной десквамацией.

Заболевание широко распространено и часто носит хронический, но доброкачественный характер. Эксфолиативный кератолиз чаще встречается у детей и подростков, реже у взрослых. Нередко его ошибочно принимают за псориаз, экзему или хронический контактный дерматит. У людей с повышенной потливостью рук состояние ухудшается в тёплую погоду и может быть связано с гипергидрозом — усиленным потоотделением [1] .
Ранее эксфолиативный кератолиз называли дисгидротической экземой , и считалось, что заболевание вызвано нарушением работы потовых желёз. Эта связь уже опровергнута, но термин "дисгидротическая экзема" всё ещё используется [2] .
Дисгидротическая экзема, также называемая помфоликсом, может предшествовать эксфолиативному кератолизу. При этом состоянии на пальцах рук, ног, ладонях и подошвах образуются волдыри, наполненные жидкостью, и возникает сильный зуд [2] . Причина дисгидротической экземы неизвестна, но, вероятно, на развитие заболевания влияет множество факторов. В большинстве случаев причину и предрасполагающий фактор выделить невозможно [17] .
Причины эксфолиативного кератолиза
Предполагалось, что экфолиативный кератолиз может быть вызван грибковым поражением, но в дальнейших исследованиях эта гипотеза не подтвердилась.
Возможные провоцирующие факторы эксфолиативного кератолиза:
- трение и контакт с водой[3][6];
- мыло, моющие средства и растворители: химические вещества, содержащиеся в них, могут привести к появлению трещин и пузырей на руках;
- аллергия: продукты питания, загрязнение воздуха и другие вещества могут спровоцировать появление аллергии на коже;
- стресс: может не только вызвать, но и усугубить течение болезни;
- жаркий климат: при тёплой погоде потоотделение усиливается, что может привести к шелушению кожи;
- воздействие солёной воды;
- сухость кожи.
Эксфолиативный кератолиз не связан с дефицитом какого-либо витамина . Встречаются семейные случаи заболевания, однако генетическая роль в развитии эксфолиативного кератолиза изучена недостаточно [14] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы эксфолиативного кератолиза
Эксфолиативный кератолиз часто протекает без выраженных симптомов и проявляется незначительным поражением кожи ладонно-подошвенной области [5] . Отшелушиванию кожи предшествует появление наполненных воздухом пузырей, которые никогда не бывают заполнены жидкостью [3] . В некоторых случаях заболевание начинается только с очагового шелушения кожи, без образования пузырей.
После вскрытия пузырей остаются широкие сетчатые, круглые или овальные очаги. Они шелушатся, распространяются по периферии и образуют большие округлые участки, напоминающие кружева.

Участки слущенного эпителия теряют защитную функцию, становятся красными, сухими и покрываются трещинками. Шелушению может предшествовать небольшой зуд или жжение, в некоторых случаях область слущенного эпителия становится болезненной [3] .
Высыпания всегда симметричные. Иногда на кончиках пальцев образуются глубокие трещины, кожа становится жёсткой и немеет — в таком случае для полного заживления потребуется 1—3 недели. Эксфолиативный кератолиз может повториться через несколько недель после того, как на месте отшелушивания образовалась новая кожа.
Патогенез эксфолиативного кератолиза
Эпидермис — верхний наружный слой кожи, состоящий из кератиноцитов. Эти клетки содержат белок кератин, необходимый для прочности и эластичности кожи. Когда кератин разрушается, прочность кожи снижается, из-за чего она начинает шелушиться.
Также в эпидермисе содержатся корнеодесмосомы — белковые структуры, которые соединяют кератиноциты в сеть. В верхнем роговом слое кожи количество таких структур обычно уменьшается. Это нормальный физиологический процесс. Он называется десквамацией. Благодаря нему клетки кожи отшелушиваются, при этом поддерживается постоянная толщина рогового слоя [8] .

Исследование 24 пациентов с эксфолиативным кератолизом показало, что заболевание может возникать из-за дисбаланса активности ферментов, участвующих в процессе десквамации, особенно на коже ладоней [3] .
Точный механизм развития эксфолиативного кератолиза неизвестен. Прояснить возможные генетические или приобретённые причины заболевания помогут дальнейшие исследования десквамационных ферментов и ингибиторов — веществ, подавляющих или задерживающих течение ферментативных процессов. К таким веществам относятся ингибитор секреторной лейкоцитарной протеазы (SLPI), альфа-2 макроглобулин-1 (A2ML1), сульфат холестерина и ион цинка.
Классификация и стадии развития эксфолиативного кератолиза
По МКБ-10 (Международной классификации болезней) дерматологи часто кодируют эксфолиативный кератолиз как L26, относя заболевание к "другим эксфолиативным состояниям".
Классификации и стадийности эксфолиативный кератолиз не имеет. Заболевание иногда может приобретать хроническое течение с периодами ремиссии и обострения.
Осложнения эксфолиативного кератолиза
Эксфолиативный кератолиз не вызывает системных проявлений или осложнений. При заболевании может повреждаться кожа, в результате чего присоединяется бактериальная инфекция. Её признак — красные пятна, которые превращаются в гнойнички и пузырьки. Пузырьки безболезненные и легко вскрываются, образуются желтоватые чешуйки, так называемые "медовые корочки". При этом может возникать зуд.

Диагностика эксфолиативного кератолиза
Диагноз "эксфолиативный кератолиз" ставится на основании данных клинического обследования и сбора анамнеза [15] . Некоторые пациенты отмечают, что состояние усугубляется после воздействия химических или физических раздражителей, таких как вода, мыло и моющие средства. Другие ассоциируют шелушение кожи с повышенным потоотделением.
Эксфолиативный кератолиз, вероятно, распространён, но часто протекает бессимптомно, поэтому врачи его наблюдают редко.
При осмотре отмечаются симметричные округлые участки шелушения на ладонях и, реже, на стопах. При этом воспаление на коже отсутствует.
Обычно дополнительное диагностическое тестирование не требуется. Однако в более сложных случаях, при подозрении на грибковое поражение, может потребоваться исследование с гидроксидом калия (KOH).
Биопсия кожи при кератолизе показывает расщепление и частично разрушенные корнеодесмосомы в роговом слое.
Патч-тесты , оценивающие потенциальную контактную аллергию , при эксфолиативном кератолизе отрицательны.
Дифференциальную диагностику проводят со следующими заболеваниями:
- различные формы дерматита рук, включая контактный дерматит, — для него характерен зуд, воздействие провоцирующих факторов в анамнезе, положительный ответ на гормональные мази;
- дисгидроз — сопровождается зудом, появлением трещин и везикул, наполненных жидкостью; — бляшки с чёткими границами бордово-красного цвета, выступающие над поверхностью кожи;
- дерматофития рук — изменение ногтей на руках и ногах, положительный ответ на противогрибковые препараты, не всегда симметричное поражение;
- простой буллёзный эпидермолиз — пузыри на разных участках кожи младенцев, возникающие после трения;
- ограниченный ладонный гипокератоз — редкое состояние, характеризуется центральной розовой областью с тонкой кожей на ладонях или подошвах стопы, по краям резкий переход к нормальной коже;
- пальмоплантарная кератодерма — возникает на коже стоп и кистей, характеризуется выраженным утолщением кожи [11] ;
- синдром акрального шелушения кожи — генетическое заболевание с пожизненным отслаиванием кожи.
Лечение эксфолиативного кератолиза
Причин возникновения эксфолиативного кератолиза может быть несколько, и не всегда они очевидны. Поэтому лечение болезни направлено на устранение симптомов и усугубляющих факторов. Это достигается защитой рук от физических или химических раздражителей ношением перчаток, когда это возможно.
Активное увлажнение кожи — важный, безопасный и эффективный метод лечения [10] . Наиболее подходящим способом для большинства пациентов являются кератолитические кремы, содержащие мочевину, молочную кислоту, лактат аммония или салициловую кислоту. Кремы с мочевиной увлажняют кожу и предотвращают её сухость. Кремы могут содержать мочевину 20 % или 40 %, 12 % лактата аммония, 6 % салициловой кислоты и 12 % молочной кислоты. Любой из них применяют до двух раз в день.

Приём наружных гормональных препаратов (стероидов) не требуется, так как воспаление отсутствует.
В некоторых исследованиях упоминается использование фотохимиотерапии с псораленом и ультрафиолетовым светом (PUVA), но только при тяжёлых случаях, так как риски этой терапии превышают пользу [9] .
PUVA-терапия заключается в приёме пациентом фотоактивного материала псоралена с последующим воздействием на кожу UVA лучей. Данных, подтверждающих пользу фототерапии при эксфолиативном кератолизе, на сегодняшний день недостаточно.
Возможные побочные эффекты PUVA-терапии: покраснение кожи вплоть образования пузырей, зуд; к редкими побочными эффектам относятся головная боль, головокружение, учащённое сердцебиение и слабость [4] .
Также в литературе встречаются данные о лечении эксфолиативного кератолиза ацитретином [7] [14] . Но для рутинного применения ацитретина в качестве лечения кератолиза информации пока недостаточно. Ацитретин — это производное витамина А, которым лечат псориаз.
Прогноз. Профилактика
Прогноз благоприятный. Обычно симптомы эксфолиативного кератолиза проходят самостоятельно или после прекращения контакта с провоцирующим фактором. Спустя несколько недель или месяцев формируется здоровая кожа. Однако через несколько недель может возникнуть рецидив.
Иногда кератолиз приобретает хронический характер и длится много лет подряд. В таком случае заболевание трудно поддаётся лечению. С возрастом эксфолиативный кератолиз возникает реже [2] .
Меры профилактики:
- избегать веществ, которые способствуют шелушению, например растворителей, антибактериального мыла и некоторых тканей;
- соблюдать гигиену рук и ног с частой стрижкой ногтей — это поможет избежать вторичного инфицирования;
- использовать перчатки при контакте с химическими веществами;
- наносить увлажняющие кремы для рук, особенно полезны кремы, содержащие мочевину, молочную кислоту или силикон.

Роль продуктов питания в развитии эксфолиативного кератолиза не доказана, поэтому соблюдать диету не нужно.

По статистике именно в летний период чаще всего на стопах ног появляются странные новообразования, то ли мозоль, то ли бородавка. Определить, что именно появилось на стопах неопытным взглядом достаточно сложно. Нужно знать различия между этими новообразованиями и соответственно выбирать правильный метод лечения.
Что такое подошвенная бородавка?
Бородавки на теле, в том числе и на стопах, появляются из-за наличия вируса папилломы человека в крови пациента. Заразиться таким вирусом легко, он может передаваться через общие предметы быта и гигиены, в общественных местах (бассейнах, банях, саунах, массажных кабинетах и т.д.), в некоторых случаях простое рукопожатие может стать причиной заражения.
- гормональный сбой;
- тяжелая болезнь;
- длительный курс приема антибиотиков;
- пониженный иммунитет.
Бородавки могут появиться на любом участке тела. Подошвенные бородавки выглядят как плотные твердые бугорки, белого или телесного цвета. Их можно обнаружить на тех участках стопы, которые больше всего подвержены трению. Именно поэтому их легко спутать с мозолью. При пальпации, они также болят, как мозоли, и могут кровоточить. При ходьбе доставляют дискомфорт. Сверху нарост покрыт толстым слоем огрубевшей кожи, из-за этого невозможно рассмотреть структуру и точно определить, что же это такое.
Опытный специалист знает, что нужно сделать в таком случае. Необходимо снять верхний слой кожи, для того чтобы увидеть есть ли там небольшие розовые папулы, плотно расположенные друг к другу. А также черные точки, которые сразу выдают бородавку. Новообразование имеет корень, который уходит вглубь кожи. После того, как точно поставлен диагноз, необходимо удалить бородавку.
Как выглядят подошвенные бородавки смотрите на фотоподборке ниже.



Что такое мозоль?
Кожная мозоль появляется в результате длительного трения и внешнего давления, к примеру, тесной обувью или твердым предметом. Различают мокрую и сухую мозоль. Каждому знаком водянистый пузырь, наполненный лимфой, который появляется при натирании – это и есть мокрая мозоль.
Сухая или стержневая мозоль появляется из-за сильного повреждения или трения кожи. Чаще всего причиной становится неправильно подобранная обувь. Внешне нарост выглядит как ороговевший участок кожи, белого или желтоватого цвета. В середине небольшое углубление с черной точкой – это и есть стержень. При надавливании и ходьбе вызывает боль. Именно поэтому ее сложно отличить от бородавки.
Что из себя представляет стержневая мозоль на ноге смотрите на фотоподборке ниже.



Очевидно, что мозоли и бородавки имеют схожую симптоматику, внешний вид и локализацию.
Как отличить стержневую мозоль от подошвенной бородавки?
1. Узнать что это за образование можно при помощи простого распаривания кожи стоп, эту процедуру проводят большинство врачей. Аккуратно очистив верхний слой кожи, покрывающий нарост, можно увидеть гладкую или немного бугристую поверхность, без кровотечений, с одной черной точкой посередине – это мозоль. В том случае если под кожей оказались маленькие розовые сосочки, обильное покраснение и небольшие кровоизлияния – это бородавка.
2. Еще один способ узнать, что перед нами, это сильно нажать пальцем около образования и проанализировать свои ощущения. Если вы ничего не почувствовали, то это скорее всего мозоль. Если же вас поразила сильная боль, то это подошвенная бородавка.
3. Несмотря на, всю схожесть, есть небольшие внешние различия между двумя наростами. Так бородавку можно определить по дочерним отросткам, внимательно посмотрите на стопу, возможно рядом с основной бородавкой вы можете заметить и другие маленькие точки. В свою очередь мозоль можно выявить по небольшому углублению в середине и одной черной точке.
Однако все эти методы не могут дать 100% гарантии на определение вида новообразования. Самый надежный метод – это обратиться к специалисту дерматологу. С помощью специального соскоба и УЗИ можно поставить точный диагноз и начать правильное лечение.
Важно! Не занимайтесь самолечением дома. Крайне опасно заниматься удалением народными средствами, поскольку можно занести инфекцию, которая приведет не только к осложнениям, но и, в случае с подошвенной бородавкой, может вызвать перерождение в злокачественную опухоль.
Удаление мозолей и бородавок
Если мозоль достаточно большая и доставляет сильный дискомфорт пациенту, назначают удаление. Сегодня, специалисты в основном рекомендуют удалять сухие мозоли и подошвенные бородавки с помощью лазера. Это наиболее эффективный и надежный метод лечения.

Лазер выжигает патологические клетки образования полностью, насколько бы глубоко под кожу не уходил корень или стержень. Но при этом здоровая кожа не травмируется, именно поэтому и заживление происходит достаточно быстро.
- Быстрота процедуры - удаление проходит за 10-15 минут;
- Безболезненность – врач обязательно ставит местную анестезию;
- Нет риска занести инфекцию;
- Новообразование удаляется на 100%, поэтому нет риска его появления вновь;
- Реабилитационный период занимает до 10 дней.
Что делать после процедуры?
После удаления врач накладывает повязку на рану. Снять ее можно будет уже через несколько часов. Для того чтобы ранка быстрее зажила и при этом не возникло никаких осложнений, необходимо соблюдать несколько простых рекомендаций:
На сервисе СпросиВрача доступна бесплатная консультация терапевта онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно. Задайте свой вопрос и получите ответ сразу же!

Здравствуйте. У Вас ноги отекают? Это изменение сосудистого рисунка за счет увеличения веса, возможных отеков. Ничем опасным ни для Вас, ни для малыша не являются.



Здравствуйте, на фоне отёков нижних конечностей меняется окрас тканей, это нормально. Больше отдыхайте ,поднимайте ноги выше головного конца и так лежите по 30 минут ежедневно ,чтобы отеки становились меньше.

Здравствуйте
Это не фоне отёков нижних конечностей, после беременности все нормализуется
Больше отдыхайте, держите ноги в приподнятом положении


Напоминаем, что консультации специалистов сайта даются исключительно в справочных целях и не являются постановкой диагноза или основанием
для назначения лечения. Необходима очная консультация специалиста, в том числе для выявления возможных противопоказаний.
Гиперкератоз стоп - чрезмерное ороговение и утолщение эпидермиса в области подошвенной поверхности стоп. Гиперкератоз стоп характеризуется огрубением и сухостью кожи, появлением омозолелостей, болезненных и кровоточащих трещин. Диагностика гиперкератоза основывается на внешнем осмотре стоп дерматологом, подологом или ортопедом; результатах биопсии кожи с последующим гистологическим исследованием материала. Лечение гиперкератоза стоп проводится комплексно: с этой целью эффективны ванночки для ног, пилинги стоп, проведение аппаратного медицинского педикюра, использование специальных косметических средств.
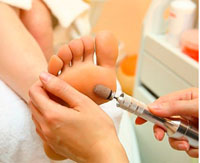



Общие сведения
Гиперкератоз стопы (жесткий роговой слой, сокращенно ЖРС) представляет собой патологическое разрастание рогового слоя эпидермиса, достигающего толщины до одного сантиметра и более. Осложнения гиперкератоза могут проявляться в виде мелких точечных геморрагий (кровоизлияний), мягких (межпальцевых, ногтевых) и твердых (корневых) мозолей, язв от повышенного давления на стопы. Кровоизлияния и мозоли неопасны для здоровья в целом, но представляют косметический дефект и доставляют неудобства при ходьбе. Они требуют удаления с помощью специальных процедур. Язвы стоп часто возникают у больных сахарным диабетом и помимо применения косметических методик требуют лечения основного заболевания.
Часто на фоне отвердение рогового слоя возникают трещины стопы, доставляющие немалый дискомфорт. Но их развитие не всегда напрямую связано с гиперкератозом, они могут являться и следствием недолжного ухода за кожей стоп.

Причины развития гиперкератоза стоп
В возникновении гиперкератоза выделяют две группы факторов:
Экзогенные факторы (внешние)
В данном случае причиной, обусловливающей развитие гиперкератоза, является повышенная и длительная нагрузка на некоторые участки стопы. Под воздействием давления ростковые клетки кожи начинают быстро размножаться. В норме верхние клетки эпидермиса постепенно отшелушиваются, уступая место вновь образованным. В случае чрезмерно активного деления клеток, верхние не успевают слущиваться, из-за чего роговой слой эпидермиса утолщается. Возникает гиперкератоз.
Одним из самых распространенных экзогенных факторов, вызывающих гиперкератоз, является неправильно подобранная обувь. Не только ношение узкой и тесной обуви оказывает избыточное давление на стопы, не менее коварна и стоптанная обувь, или туфли размером больше. В слишком свободной обуви нога внутри не фиксирована и подвижна при ходьбе, что вызывает давление и трение стопы и, как следствие, её патологические изменения.
Еще одной причиной избыточного давления на стопы служит конституция человека: повышенная масса тела и высокий рост. Также к гиперкератозу приводят и различные виды деформации стопы, как врожденного характера (плоскостопие или косолапость), так и приобретенные в процессе жизни (вследствие травм или операций). При этом нагрузка на некоторые участки стопы оказывается превышающей физиологическую норму в несколько раз и подвергает эти зоны чрезмерному давлению.
Эндогенные факторы (внутренние)
К ним относятся, прежде всего, эндокринные и кожные заболевания. При сахарном диабете в организме человека нарушается углеводный обмен. Это, в свою очередь, приводит к изменению болевой и тактильной чувствительности нижних конечностей, нарушению кровообращения и трофики тканей, сухости кожи, язвенным поражениям и другим факторам риска развития гиперкератоза.
Причиной гиперкератоза могут служить и различные заболевания кожи, среди которых псориаз, кератодермии ладонно-подошвенной области, ихтиоз, врожденные нарушения синтеза кератина.
Сочетание сразу нескольких факторов (эндо- и экзогенных) увеличивает риск образования и прогрессирования гиперкератоза. Например, ношение тесной обуви человеком, страдающим сахарным диабетом, может иметь самые неблагоприятные последствия в развитии ЖРС.
Способы лечения гиперкератоза стоп
Лечение в домашних условиях

Гиперкератоз стоп, помимо салонных процедур, требует тщательного домашнего ухода за ногами.
Врагами гиперкератоза являются регулярные гигиенические процедуры и препараты смягчающего действия. В качестве «домашнего доктора» рекомендуется использовать масляные препараты лаванды, горной сосны, розмарина и др. Наилучший результат дает комплексный уход за кожей ног, включающий в себя нанесение основного лекарственного средства на ночь, специальный тоник или лосьон – утром и ванночку для ног 1-2 раза в неделю.
Гигиенический уход за стопами дома должен включать в себя механическое удаление огрубевшей кожи пемзой различной степени жесткости. Ежедневное использование пемзы позволяет своевременно удалять наросший роговой слой. Для предупреждения гиперкератоза достаточно всего нескольких движений пемзой по всей поверхности стопы. Перед использованием пемзы ноги следует вымыть, но не высушивать, так как пемза «любит» влажную поверхность кожи.
Следуя этим несложным правилам домашнего ухода за стопами, вы сможете избежать образования гиперкератоза или существенно облегчить его течение.
Лечение в кабинете подолога

Лечением гиперкератоза стоп занимаются специалисты-подологи, имеющие медицинское образование. Схема лечения отработана многолетним опытом и включает в себя несколько этапов: размягчение огрубевшей кожи стопы, удаление жесткого рогового слоя и последующая шлифовка кожи.
Существует несколько способов размягчения жесткого рогового слоя. Классический способ предполагает использование в качестве размягчителя воды, иногда с добавлением солей или ароматизаторов - это доступно и приятно. В современной косметологии все чаще используются химические размягчители в виде растворов, гелей или пенящихся средств. Их неоспоримыми преимуществами являются обеззараживающее действие, экономичность и высокая эффективность.
Удаление ЖРС проводится одноразовым инструментарием: скальпелем и съемными лезвиями разного размера. Зоны поражения гиперкератозом, расположенные на подошве стопы, в межпальцевых промежутках или на плюсне-фаланговых суставах напоминают узкие ленты или рисовые зерна. Снятие жесткого рогового слоя на этих участках успешно проводится полыми лезвиями.
Мастер-подолог снимает огрубевшие слои кожи очень осторожно под тщательным визуальным контролем, чуть-чуть не доходя до молодой розовой кожи. При технически грамотном выполнении процедуры целостность мягких тканей не нарушается, а жесткий роговой слой удаляется бесследно.
Заключительным этапом подологического лечения гиперкератоза является шлифовка кожи. Она может проводиться как при помощи традиционных пилок, так и аппаратным методом при помощи керамических насадок одноразового применения. Аппаратные методики педикюра имеют преимущества в быстроте, гигиеничности и большей эффективности.

Пустулёз ладоней и подошв – это хронический воспалительный дерматоз, который проявляется рецидивирующими высыпаниями на ладонях и подошвах стерильных пустул.
Синонимы
ладонно-подошвенный пустулёз, персистирующий ладонно-подошвенный пустулёз, хронический ладонно-подошвенный пустулёзный псориаз, пустулёзный бактрид Эндрюса.
Эпидемиология
Анамнез
Ладонно-подошвенный пустулёз характеризуется появлением на коже ладоней и подошв симметрично расположенных беловато-желтоватых пустул величиной с булавочную головку, увеличивающихся в размерах и нередко сливающихся друг с другом с образованием так называемых «гнойных озер». Пустулы сначала располагаются на фоне неизменённой кожи ладоней и подошв, а в дальнейшем вокруг них появляется лёгкое покраснение кожи. Реже встречается одностороннее поражение, которое чаще всего предшествует распространению патологического процесса на другую ладонь и/или подошву. Заболевание протекает волнообразно: на фоне уже существующих высыпаний могут появляться свежие гнойнички. Впоследствии они подсыхают с образованием корок и чешуек красно-коричневого цвета, которые затем отшелушиваются.
Течение
острое начало с последующим хроническим рецидивирующим многолетним течением. Ремиссии, как правило, носят нестойкий характер ввиду рефрактерности (устойчивости) к лечению.
Этиология
Предрасполагающие факторы
- стресс;
- приём лекарственных препаратов (препаратов лития);
- очаги хронической инфекции в организме (хронический тонзиллит, гайморит, отит, зубные гранулёмы);
- курение (больше 20 сигарет в сутки);
- пребывание в странах, где сочетаются высокая влажность и высокая температура воздуха (Южная Европа, Западная Азия, Южная Азия, Юго-Восточная Азия, Австралия и Океания, Южная Америка);
Жалобы
На наличие болезненных и нередко зудящих высыпаний гнойничков (пустул) на коже ладоней и подошв, иногда на боли и скованность в суставах.
Дерматологический статус
процесс поражения кожи чаще всего носит распространённый, симметричный характер, элементы сыпи склонны к слиянию.
Элементы сыпи на коже
Элементы сыпи на слизистых
- стерильные полушаровидные пустулы от 0,2 до 0,5 см в диаметре, располагающиеся на фоне неизменённой или гиперемированной кожи, подсыхающие с образованием бурых корок;
- корки бурого цвета, до 0,5 см в диаметре, располагающиеся на месте подсохших пустул, которые могут отторгаться с образованием эрозий;
- болезненные эрозии на месте корок, от 0,2 до 0,5 см в диаметре, располагающиеся на фоне воспалённой или неизмененной кожи, которые в дальнейшем бесследно разрешаются;
- на фоне эрозий и корок могут формироваться болезненные трещины, которые впоследствии эпителизируются;
- пластинчатые чешуйки серебристо-белого, серого или цвета нормальной кожи на поверхности воспалительных пятен в местах ранее бывших высыпаний, образующиеся при их разрешении;
Придатки кожи
Локализация
ладони и подошвы, ладонная поверхность пальцев, сгибательная поверхность лучезапястных суставов, боковые поверхности пальцев и редко – тыл пальцев.
Дифференциальный диагноз
С пустулёзным псориазом ладоней и подошв; дисгидротической формой микоза стоп, осложнённой вторичной инфекцией; хроническим акродерматитом Аллопо; пустулёзной токсикодермией; вирусной пузырчаткой полости рта и конечностей; экземой кистей и стоп, осложнённой вторичной инфекцией.
Сопутствующие заболевания
артрит, САПГО-синдром (синовиит, акне, ладонно-подошвенный пустулёз, гиперостоз, остеит), очаги хронической инфекции в организме (хронический синуит, хронический отит, аднексит, тонзиллит, зубные гранулёмы, хронические пиодермии), гастродуоденит (язвенная болезнь желудка и/или 12-ой кишки), невротические расстройства, сахарный диабет, тиреоидит, псориаз.
Диагноз
Наличие пустулёзных высыпаний в сочетании с отрицательными результатами посева содержимого пустул. В сомнительных случаях для подтверждения диагноза проводят гистологическое исследование биоптата пораженной кожи.
Патогенез
Материал подготовил: Раводин Роман Анатольевич, дерматовенеролог, дерматоонколог, дерматокосметолог. Доктор медицинских наук, доцент
Читайте также:

