На коже появились водянистые пузырьки и чешутся что это может быть
Обновлено: 01.05.2024

Ражева Валентина
Последнее обновление: 18.04.2022
Содержание статьи
Мелкие водянистые пузырьки на пальцах рук – неприятное явление, которое может возникать по разным причинам: как внутренним, так и внешним. В некоторых случаях пузырьки могут быть проявлением серьезных инфекционных болезней. Обычно водянистые пузырьки на руках чешутся и доставляют всяческие неприятности человеку. Если вы заметили такую проблему, постарайтесь как можно быстрее обратиться к врачу, чтобы исключить осложнения.
Cимптомы и причины
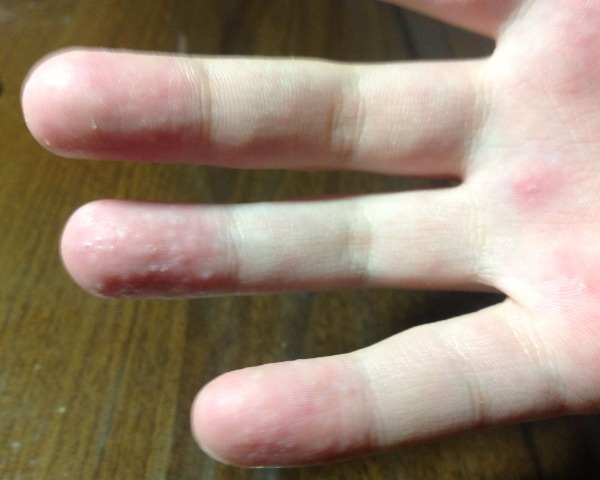
Водянистые пузырьки на коже рук: что это
Водянистые пузырьки на руках – это небольшие образования, выступающие над уровнем кожи, диаметр которых не превышает полсантиметра. Они отличаются от здоровой кожи по цвету и в большинстве случаев имеют красную или розоватую окраску. Внутри такие высыпания наполнены прозрачной( серозной) или кровянистой жидкостью.
При трении или нажатии пузырьки могут лопнуть, после чего на их месте останется рана. Чаще всего это происходит с пузырьками на ладонях, когда человек вытирает руки, берется за ручку двери или выполняет другие повседневные действия.
Обычно появлению водянистых пузырьков на пальцах рук или ног предшествует покраснение кожи, возможно шелушение и повышенная чувствительность. Также высыпания иногда сопровождаются отеками, жжением и зудом.
Для начала нужно точно определить причину высыпаний. Как правило, при устранении причины сыпь проходит довольно быстро: обычно за несколько дней, иногда – дольше. Перечислим основные причины, вызывающие такую реакцию.
Внешние причины (термический ожог горячей водой, паром, утюгом или другими приборами).
Решение проблемы
Если у вас появились зудящие водянистые пузырьки на руках, обращайтесь за помощью. Чем тяжелее высыпания, тем чаще они сопровождаются ухудшением общего состояния и повышением температуры. Если пузыри растут, краснеют и болят (возможно, еще и гноятся), а место вокруг них отекает, лучше вызвать скорую помощь, так как велика вероятность инфекции.
В любом случае только врач определит точную причину болезни. Не паникуйте: в абсолютном большинстве случаев высыпания проходят, как только устраняется причина их возникновения. Это может произойти через несколько дней либо недель.
Если причина появления зудящей сыпи – чесотка, использоваться будут наружными препаратами в течение недели. В терапии используется серная мазь от водянистых пузырьков на руках и другие медикаменты.
Если сыпь у детей или взрослых вызвала ветрянка, больного могут госпитализировать. При легких формах пациентам рекомендуют противовирусные и жаропонижающие препараты и местные средства, подсушивающие прыщики.
Если волдыри вызваны грибковыми заболеваниями помогут местные кремы и мази. С их помощью обрабатывают места поражений. Часто такие средства бывают токсичными, поэтому подбирать их должен только врач.
Если водянистые пузырьки на руках стали аллергической реакцией, помогут антигистаминные препараты.
В любом случае не стоит ставить себе диагноз самостоятельно. Это может только навредить вам. Пусть причину проблемы определит врач и расскажет вам, что нужно делать.
Крем для чувствительной кожи рук
Какой бы ни была причина поражения, кожа страдает в любом случае. У пациентов наблюдается повышенная чувствительность к косметическим средствам и химическим компонентам, поэтому им рекомендуют отказаться от обычной косметики и отдать предпочтение нейтральным средствам гигиены.
Бороться с воспалениями и обеспечить коже бережный уход помогут специальные средства Ла-Кри. Вместо обычного мыла лучше перейти на мягкий очищающий гель, который подойдет для всего тела и лица. После мытья кожу можно смазать противовоспалительным и смягчающим кремом.
Серия по уходу за кожей Ла-Кри разработана на базе натуральных ингредиентов (целебные масла, пантенол, растительные экстракты). В этих средствах нет гормонов, красителей, отдушек и парабенов, поэтому их можно регулярно применять детям уже с первых дней жизни и взрослым с чувствительной кожей.
Чтобы предотвратить рецидив, ведите щадящий образ жизни. Постарайтесь избавиться от вредных привычек, следите за гигиеной, избегайте контакта с химическими средствами (надевайте перчатки).
Клинические исследования
Проведенное клиническое исследование доказывает высокую эффективность, безопасность и переносимость продукции ТМ «Ла-Кри» для ежедневного ухода за кожей ребенка с легкой и средней формой атопического дерматита и в период ремиссии, сопровождающегося снижением качества жизни больных. В результате терапии отмечено снижение активности воспалительного процесса, уменьшение сухости, зуда и шелушения.
В состав крема Ла-Кри для чувствительной кожи входят:
- Экстракт фиалки и бисаболол (действующее вещество ромашки) обладают противовоспалительным и успокаивающим действием;
- Экстракты череды и солодки обладают противовоспалительными свойствами, оказывают противозудный эффект, снимают покраснение и шелушение кожи;
- Экстракт грецкого ореха оказывает противомикробное, противовоспалительное и заживляющее действие.
- Пантенол и масло авокадо оказывают регенерирующее и смягчающее действие, питают и увлажняют кожу.
Проведенное компанией «Вертекс» клиническое исследование доказывает высокую эффективность, безопасность и переносимость продукции ТМ «Ла-Кри» для ежедневного ухода за детской коже, в том числе за кожей с легкой и средней формами атопического дерматита и в период ремиссии, сопровождающегося снижением качества жизни больных. В результате терапии отмечено снижение активности воспалительного процесса, уменьшение сухости, зуда и шелушения.

Ражева Валентина
Последнее обновление: 03.03.2021

Содержание статьи
Волдыри, пузыри на спине – довольно распространенное явление среди детей и взрослых. В большинстве случаев это реакция организма на нежелательные внутренние или внешние факторы. В таких случаях пузырьки исчезают при устранении контакта организма с провокатором. Но иногда маленькие волдыри, пузыри на спине могут быть симптомом опасной болезни. Поэтому относиться к ним в любом случае нужно серьезно.
Многие люди путают подобную сыпь с прыщами и не обращают на нее внимания, что иногда приводит к неприятным последствиям. Важно знать, что такие симптомы на спине могут быть признаками инфекции, дерматологических и других болезней. В этом материале мы расскажем, почему появляются волдыри, как их лечить и каким образом ухаживать за кожей.
Волдыри на спине: что это?
Волдыри отличаются от других высыпаний несколькими признаками:
- возвышаются над кожей;
- имеют четкие границы;
- являются проявлением отека кожи.
Появление водянистых бугорков обычно мгновенное (как правило, после воздействия раздражителя). При устранении раздражителя волдыри так же быстро исчезают. Выпуклости на коже возникают как результат отека и вызывают зуд.
Некоторые дерматологи называют волдырями именно такие образования, которые мы описали выше. Пузыри с жидкостью после отеков или потертостей они относят к другим видам высыпаний. Однако большинство врачей объединяет все эти понятия в один вид.
Какие бывают волдыри и пузыри на спине (фото)
Сыпь может различаться по цвету. Распространены красные, розоватые и даже белые волдыри с розовым или красным ободком.
Форма
Волдыри на спине отличаются и по форме (это зависит от причины их появления). Они могут быть круглыми, а также неправильной формы. На ощупь выпуклости довольно плотные.
Почему появляются волдыри на спине у взрослого
Часто мелкие волдыри на спине и животе могут возникнуть по самой неожиданной причине, в которой человек не видит опасности. В большинстве случаев проблему вызывают обычные бытовые факторы. Перечислим самые распространенные причины заболевания.
Кожные болезни часто становятся следствием неправильного питания. Если человек злоупотребляет сладким, алкоголем и регулярно включает в рацион жирную, жареную и другую вредную пищу, то организм может отреагировать появлением угрей, прыщей и – в тяжелых случаях – волдырей, пузырей.
При гормональных сбоях на спине чаще появляются обычные прыщи, но в некоторых случаях могут появиться волдыри, пузыри.
Косметические средства (крем, гель для душа) также могут стать причиной высыпаний на спине. На период обострения и в последующем, в целях профилактики, лучше перейти на нейтральную, гипоаллергенную косметику.
Если кожу спины редко очищают, поры закупориваются, что приводит к образованию дефектов, сыпи, а иногда и волдырей.
Люди часто замечают, что пузыри на спине появились от солнца – как результат ожога после злоупотребления загаром. Также водяные пузыри на коже возникают после химических или тепловых ожогов.
Обычно после укуса насекомого на коже остается небольшое покраснение, но при аллергической реакции или расчесывании на его месте может образоваться волдырь.
Синтетическая одежда, а также химические красители, используемые для окраски вещей, могут вызвать раздражение и сыпь на коже. Такие волдыри, пузыри на спине чешутся и приносят человеку дискомфорт. В подобных случаях нужно перейти на одежду из натуральных тканей и не носить вещь, которая вызвала раздражение.
Если прыщи в виде пузырей, волдырей на спине кучкой возникают по непонятной причине, а затем исчезают через два месяца, это может быть симптомом сифилиса. Для подтверждения диагноза нужно сдать анализ крови.
При чесотке небольшие волдыри, пузыри появляются по всему телу и очень сильно зудят.
Чаще от потницы страдают дети, но в некоторых случаях она появляется и у взрослых. При этой болезни на теле возникают маленькие пузырьки светло-розового цвета.
Если пузырьки, наполненные жидкостью, располагаются на теле в виде ленты, окружающей спину, ноги и руки, то это симптом опоясывающего лишая. При этом высыпания болят и зудят. Болезнь можно лечить дома, но стоит обязательно показаться врачу и избегать контакта с людьми, которые не болели ветрянкой.
Как быть, если волдыри на спине чешутся?
Дерматологи советуют не расчесывать пузырьки. Когда волдыри на спине с жидкостью лопаются, через них в организм может легко пройти инфекция.
Что делать, если появились волдыри на спине у ребенка
Если у ребенка на кожных покровах выскочили волдыри, это тревожный симптом. Малыша нужно срочно показать врачу. Чаще всего проблема связаны с поражениями кожи. Это может произойти из-за укуса насекомых, ожогов растений, а также из-за аллергии на какие-либо вещества.
Если высыпания чешутся и появляются на разных частях тела, это может быть симптомом сильной аллергии, контактного дерматита или инфекционной болезни. У грудных детей небольшие пузырьки могут появиться на лопатках вследствие потницы или перегрева. Малыша также нужно показать врачу, создать ему оптимальную тепловую среду, добавлять в ванночку отвар череды и ромашки.
Как лечить волдыри на спине
Если высыпания не пропали в течение дня, обязательно обратитесь к врачу, который проведет дополнительное обследование. Постарайтесь не расчесывать сыпь и не травмировать пузырьки, чтобы избежать инфицирования.
В зависимости от причины высыпаний врач назначает соответствующее лечение:
- если пузырьки возникли как аллергическая реакция, нужно устранить раздражитель и принять антигистаминные препараты. Также пациентам назначают гипоаллергенную диету и сорбенты.
- если причина пузырей на спине – герпес, высыпания лечат противовирусными препаратами;
- если сыпь возникла из-за какого-либо заболевания, то воздействуют на причину болезни.
Профилактика волдырей
Главная мера профилактики заключается в том, чтобы устранить источник проблемы или провоцирующий фактор. Если у вас никогда не было подобной сыпи, но вы боитесь ее появления, в целях профилактики нужно регулярно принимать душ с использованием нейтральных чистящих средств, корректировать питание. Начинайте вести здоровый образ жизни, следите за режимом и избегайте стрессов.
Если у вас аллергия на укусы насекомых, используйте репелленты при выездах на природу. Также отдавайте предпочтение одежде из натуральных тканей.
Какую косметику использовать для чувствительной кожи
Людям с чувствительной, раздраженной кожей можно порекомендовать серию безопасных очищающих средств Ла-Кри. Вместо привычного средства для душа можно ежедневно использовать очищающий гель Ла-Кри. Это средство разработано специально для самой чувствительной кожи. Благодаря особому составу оно укрепляет ее защитную функцию, способствует уменьшению красноты и зуда. Пользоваться им можно даже в период обострения волдырей.
Так как в составе геля нет красителей и отдушек, использовать его можно для купания самых маленьких детей (как моющее средство и вместо пены для ванн). Гель идеален для мягкого очищения, питания и увлажнения кожи, так как содержит в себе натуральные масла и экстракты. Они борются с воспалениями и микробами, помогают быстрее заживлять микротравмы.
Использовать это средство можно для умывания лица и очищения тела, мытья рук, вместо пены для принятия ванн. После душа кожу можно увлажнить гипоаллергенной эмульсией или кремом Ла-Кри.
Клинические исследования
Проведенное клиническое исследование доказывает высокую эффективность, безопасность и переносимость продукции ТМ «Ла-Кри» для ежедневного ухода за кожей ребенка с легкой и средней формой атопического дерматита и в период ремиссии, сопровождающегося снижением качества жизни больных. В результате терапии отмечено снижение активности воспалительного процесса, уменьшение сухости, зуда и шелушения.
Средства рекомендованы Санкт-Петербургским отделением союза педиатров России.

Ражева Валентина
Последнее обновление: 28.03.2022
Содержание статьи
Вызвать аллергию могут самые разные факторы. Это могут быть внутренние сбои в организме или различные внешние причины. Однако каждый человек склонен к определенной реакции, в виде которой его организм отвечает на раздражители. Одной из самых распространенных реакций является кожная аллергия в виде волдырей.
Такой реакции свойственно проявляться внезапно, от контакта с аллергеном.
В этом материале мы поговорим об особенностях раздражений на коже в виде красных пятен с волдырями, ее лечении, причинах и профилактических средствах.
Аллергия: волдыри на коже
Такое заболевание считается проявлением крапивницы. Они могут отличаться формой и размерами и появляться практически на любых частях тела. На такой стадии крапивница вызывает сильный дискомфорт из-за сильного зуда.
Чаще всего волдыри появляются очень быстро. Как правило, на теле возникает несколько высыпаний. Количество и интенсивность аллергии в виде волдырей зависит от силы реакции организма и его состояния.
При крапивнице волдыри на коже, как правило, чешутся (зуд усиливается в вечернее время). Обычно человек замечает их именно потому, что они сильно чешутся и зудят. Внешне аллергия в виде волдырей выглядит как плотные бугорки, розового или красного цвета, размером несколько миллиметров или сантиметров, четко ограниченные, которые возвышаются над здоровой кожей, пропадающие при надавливании.
Болезнь может сопровождаться головными болями, недомоганием и лихорадкой. В некоторых случаях она переходит в хроническую форму. Чаще всего высыпания мгновенно появляются и довольно быстро пропадают бесследно.
Где появляется сыпь
Обычно возникновение сыпи происходит на тех участках кожи, где больше всего капилляров. Кроме того, наиболее уязвимы чувствительные места. При выбросе гистамина в ответ на аллерген проницаемость сосудов быстро повышается. В результате появляется отек.
Локализация волдырей при крапивнице может быть любой.
- При контактном дерматите (например, ожогах от растений) высыпания с водянистым содержимым могут образоваться в местах контакта с раздражителем.
- Солнечная крапивница характеризуется зудом и симметричной уртикарной сыпью (волдыри) на открытых участках кожного покрова после контакта с солнцем.
Почему при аллергии волдыри чешутся
Чешутся высыпания вследствие выброса особыми клетками (тучными) медиатора, чаще гистамина.
Иногда высыпания могут сливаться между собой, образуя причудливые фигуры.
У 50% больных крапивница сопровождается отеком глубоких слоев кожи и подкожной клетчатки, что грозит серьезными осложнениями (отек легких или гортани) и требует экстренной медицинской помощи.
При расчесывании высыпания могут изменить свою окраску. Обычно они краснеют по кругу, а в середине остаются белыми с синеватым оттенком.
Аллергия на траву и лейкопластырь: чем лечить волдыри
Водянистая сыпь появляется по различным причинам. Но методы лечения, как правило, схожи. Сначала человеку нужно определить аллерген и исключить дальнейший контакт с ним, чтобы избежать осложнений. Важно как можно раньше принять антигистаминный препарат.
При реакции на лейкопластырь волдыри можно лечить противозудными антигистаминными мазями. Для начала снимите пластырь, затем – отмойте кожу от клеящего вещества и продезинфицируйте. На раздраженную область нанесите противоаллергический (противовоспалительный) гель (посоветуйтесь с врачом). Примерно так же нужно действовать и при реакции на другие раздражители.
Но учтите, что такие меры можно предпринимать только если высыпания единичные, а общее состояние нормальное. То есть когда наибольший дискомфорт вам причиняет именно зуд. Аналогичным образом лечите волдыри при аллергия на траву и другие раздражители.
Аллергия у ребенка в виде волдырей
Часто аллергические волдыри у ребенка возникают при диатезе. Такой диагноз говорит о том, что у ребенка сверхчувствительность иммунной системы. Но и у обычных детей иногда появляются высыпания при контакте с животными или растениями либо употреблении новых продуктов питания. Аллергия и волдыри на коже у ребенка нередко возникают в ответ; на растительные аллергены. Обычно с возрастом и развитием иммунных механизмов такие проблемы у детей проходят.
Родители часто интересуются, почему отеки у детей более выражены, чем у взрослых. Это объясняется тем, что в организме ребенка доля воды больше, поэтому у него быстрее образуются отеки. Когда отеков много, это может угрожать жизни.
Поэтому при серьезных симптомах аллергии у ребенка нужно как можно быстрее вызывать врача и не медлить с приемом противовоспалительных (гормональных) и антигистаминных препаратов.
Аллергия: волдыри на коже и лечение
Лечение волдырей от аллергии должно начаться с устранения аллергена. Прекратить с ним контакт нужно как можно быстрее, чтобы снизить вероятность тяжелых последствий и облегчить лечение. Затем нужно начать прием медикаментов и средств для восстановления пораженных тканей.
Лечение аллергических волдырей комплексное: оно подразумевает применение разных средств. Как и чем лечить аллергические волдыри, должен решать врач.
Антигистаминные средства
Такие препараты назначают для общего и локального действия на поражения. Главное свойство подобных лекарств – способность снизить влияние гистамина и уменьшить отеки. Антигистаминные препараты принимают в виде таблеток, а также мазей от волдырей при аллергии.
Глюкокортикоиды
Это гормональные препараты для восстановления клеток, уменьшения симптомов и замедления развития аллергического воспаления.
Кальций
Кальций снижает проницаемость сосудистых стенок. Кроме того, препараты с этим элементом замедляют и останавливают создание жидкости в пузырях.
Витамины
Как вспомогательное средство рекомендуется добавить прием витаминов А, С и Е. Эти витамины также снижают проницаемость сосудов.
Энтеросорбенты
Такие препараты служат для детоксикации организма. Их часто назначают при пищевых аллергиях. В качестве примера можно привести обычный активированный уголь.
Электрофорез
Иногда при аллергии в виде волдырей назначают электрофорез в комбинации с основным лечением. Чаще всего такие процедуры нужны при многочисленных высыпаниях на теле.
Противовоспалительные и антисептические лекарства
При необходимости вскрыть волдырь врачи применяют также антисептические и противовоспалительные средства. Это помогает снизить выделение экссудата, бороться с воспалениями и предупредить появление инфекции.
Как изменить образ жизни после болезни
Когда вам удалось победить аллергию, и волдыри на теле исчезли, приступайте к профилактике. Склонным к таким нарушениям людям нужно быть начеку в течение всей жизни. Но это не значит, что вам придется соблюдать какие-то строгие ограничения.
В первую очередь подготовьтесь к тому, чтобы встретить возможный приступ во всеоружии. Купите специальные лекарства против зуда( таблетки, мази, растворы). Они понадобятся на этапе лечения болезни – и в случае появления новых волдырей. Такие мази помогают предотвратить расчесывание высыпаний и тем самым снизить вероятность присоединения инфекции.
Также нужно пересмотреть питание. Нужно обязательно сесть на диету во время обострения, а затем стараться придерживаться принципов здорового питания и избегать аллергенов.
Кроме того, нужно ограничить быстрые углеводы и уменьшить жирную пищу. Не рекомендуется употреблять консервированные продукты, копчености, цитрусовые, сладости, газированные напитки и некоторые виды ягод, орехи.
Также очень важно придерживаться строгих правил гигиены. При высыпаниях на руках или других частях тела нельзя использовать мочалки и обычные косметические средства. Запрещено использовать на пораженных участках мыло, гели для душа и кремы с отдушками. Лучше всего – перейти на специальные нейтральные средства, о которых мы поговорим ниже.
Косметика Ла-Кри как профилактика при аллергии в виде волдырей
Как мы уже писали, очень важно тщательно и длительно соблюдать профилактические рекомендации. Следует навсегда исключить контакт с аллергенами, а также соблюдать правила гигиены. Все средства нужно заменить на гипоаллергенные.
Специальная противовоспалительная косметика Ла-Кри предназначена специально для детей и взрослых с чувствительной и склонной к раздражению кожи. Все эти средства созданы из нейтральных компонентов. В них нет парабенов, химических консервантов и других добавок, способных вызывать отрицательную реакцию.
Использовать средства Ла-Кри можно как при обострениях, так и в целях профилактики. Вместо обычного средства для умывания и геля для душа рекомендуется использовать очищающий гель Ла-Кри. Он подходит для лица и тела. После мытья кожу можно смазать специальным кремом для чувствительной кожи, который способствует уменьшению покраснений, высыпаний и зуда.
Также в линейку гипоаллергенной косметики входит крем под подгузник, эмульсия для увлажнения кожи, шампуни и другие восстанавливающие средства. Этой косметикой могут пользоваться беременные женщины и новорожденные дети (уже с первого дня!).
Важную роль в эффективности лечения аллергии в виде волдырей играет отсутствие вредных привычек и здоровый образ жизни. Также следует избегать стрессов и заниматься спортом. Если высыпания появились на работе из-за контакта с химическими веществами, нужно обязательно использовать защитные перчатки и специальную обувь. Соблюдая все эти правила, вы максимально повысите шансы вернуться к полноценной жизни и забыть о зудящих высыпаниях.
Клинические исследования
Проведенное компанией «Вертекс» клиническое исследование доказывает высокую эффективность, безопасность и переносимость продукции ТМ ««Ла-Кри» » для ежедневного ухода за кожей ребенка с легкой и средней формой атопического дерматита и в период ремиссии, сопровождающегося снижением качества жизни больных. В результате терапии отмечено снижение активности воспалительного процесса, уменьшение сухости, зуда и шелушения. Средства рекомендованы Петербургским отделением союза педиатров России.
Что такое эксфолиативный кератолиз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Похлебкиной Алевтины Алексеевны, педиатра со стажем в 6 лет.
Над статьей доктора Похлебкиной Алевтины Алексеевны работали литературный редактор Вера Васина , научный редактор Владимир Горский и шеф-редактор Маргарита Тихонова
Определение болезни. Причины заболевания
Эксфолиативный кератолиз — это очаговое симметричное шелушение кожи на ладонях, поверхности пальцев и, реже, на подошвах. Заболевание характеризуется сухостью кожи и поверхностными пузырями, заполненных воздухом.
Также эксфолиативный кератолиз называют рецидивирующей фокальной ладонной десквамацией, сухим пластинчатым дисгидрозом и рецидивирующей ладонной десквамацией.

Заболевание широко распространено и часто носит хронический, но доброкачественный характер. Эксфолиативный кератолиз чаще встречается у детей и подростков, реже у взрослых. Нередко его ошибочно принимают за псориаз, экзему или хронический контактный дерматит. У людей с повышенной потливостью рук состояние ухудшается в тёплую погоду и может быть связано с гипергидрозом — усиленным потоотделением [1] .
Ранее эксфолиативный кератолиз называли дисгидротической экземой , и считалось, что заболевание вызвано нарушением работы потовых желёз. Эта связь уже опровергнута, но термин "дисгидротическая экзема" всё ещё используется [2] .
Дисгидротическая экзема, также называемая помфоликсом, может предшествовать эксфолиативному кератолизу. При этом состоянии на пальцах рук, ног, ладонях и подошвах образуются волдыри, наполненные жидкостью, и возникает сильный зуд [2] . Причина дисгидротической экземы неизвестна, но, вероятно, на развитие заболевания влияет множество факторов. В большинстве случаев причину и предрасполагающий фактор выделить невозможно [17] .
Причины эксфолиативного кератолиза
Предполагалось, что экфолиативный кератолиз может быть вызван грибковым поражением, но в дальнейших исследованиях эта гипотеза не подтвердилась.
Возможные провоцирующие факторы эксфолиативного кератолиза:
- трение и контакт с водой[3][6];
- мыло, моющие средства и растворители: химические вещества, содержащиеся в них, могут привести к появлению трещин и пузырей на руках;
- аллергия: продукты питания, загрязнение воздуха и другие вещества могут спровоцировать появление аллергии на коже;
- стресс: может не только вызвать, но и усугубить течение болезни;
- жаркий климат: при тёплой погоде потоотделение усиливается, что может привести к шелушению кожи;
- воздействие солёной воды;
- сухость кожи.
Эксфолиативный кератолиз не связан с дефицитом какого-либо витамина . Встречаются семейные случаи заболевания, однако генетическая роль в развитии эксфолиативного кератолиза изучена недостаточно [14] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы эксфолиативного кератолиза
Эксфолиативный кератолиз часто протекает без выраженных симптомов и проявляется незначительным поражением кожи ладонно-подошвенной области [5] . Отшелушиванию кожи предшествует появление наполненных воздухом пузырей, которые никогда не бывают заполнены жидкостью [3] . В некоторых случаях заболевание начинается только с очагового шелушения кожи, без образования пузырей.
После вскрытия пузырей остаются широкие сетчатые, круглые или овальные очаги. Они шелушатся, распространяются по периферии и образуют большие округлые участки, напоминающие кружева.

Участки слущенного эпителия теряют защитную функцию, становятся красными, сухими и покрываются трещинками. Шелушению может предшествовать небольшой зуд или жжение, в некоторых случаях область слущенного эпителия становится болезненной [3] .
Высыпания всегда симметричные. Иногда на кончиках пальцев образуются глубокие трещины, кожа становится жёсткой и немеет — в таком случае для полного заживления потребуется 1—3 недели. Эксфолиативный кератолиз может повториться через несколько недель после того, как на месте отшелушивания образовалась новая кожа.
Патогенез эксфолиативного кератолиза
Эпидермис — верхний наружный слой кожи, состоящий из кератиноцитов. Эти клетки содержат белок кератин, необходимый для прочности и эластичности кожи. Когда кератин разрушается, прочность кожи снижается, из-за чего она начинает шелушиться.
Также в эпидермисе содержатся корнеодесмосомы — белковые структуры, которые соединяют кератиноциты в сеть. В верхнем роговом слое кожи количество таких структур обычно уменьшается. Это нормальный физиологический процесс. Он называется десквамацией. Благодаря нему клетки кожи отшелушиваются, при этом поддерживается постоянная толщина рогового слоя [8] .

Исследование 24 пациентов с эксфолиативным кератолизом показало, что заболевание может возникать из-за дисбаланса активности ферментов, участвующих в процессе десквамации, особенно на коже ладоней [3] .
Точный механизм развития эксфолиативного кератолиза неизвестен. Прояснить возможные генетические или приобретённые причины заболевания помогут дальнейшие исследования десквамационных ферментов и ингибиторов — веществ, подавляющих или задерживающих течение ферментативных процессов. К таким веществам относятся ингибитор секреторной лейкоцитарной протеазы (SLPI), альфа-2 макроглобулин-1 (A2ML1), сульфат холестерина и ион цинка.
Классификация и стадии развития эксфолиативного кератолиза
По МКБ-10 (Международной классификации болезней) дерматологи часто кодируют эксфолиативный кератолиз как L26, относя заболевание к "другим эксфолиативным состояниям".
Классификации и стадийности эксфолиативный кератолиз не имеет. Заболевание иногда может приобретать хроническое течение с периодами ремиссии и обострения.
Осложнения эксфолиативного кератолиза
Эксфолиативный кератолиз не вызывает системных проявлений или осложнений. При заболевании может повреждаться кожа, в результате чего присоединяется бактериальная инфекция. Её признак — красные пятна, которые превращаются в гнойнички и пузырьки. Пузырьки безболезненные и легко вскрываются, образуются желтоватые чешуйки, так называемые "медовые корочки". При этом может возникать зуд.

Диагностика эксфолиативного кератолиза
Диагноз "эксфолиативный кератолиз" ставится на основании данных клинического обследования и сбора анамнеза [15] . Некоторые пациенты отмечают, что состояние усугубляется после воздействия химических или физических раздражителей, таких как вода, мыло и моющие средства. Другие ассоциируют шелушение кожи с повышенным потоотделением.
Эксфолиативный кератолиз, вероятно, распространён, но часто протекает бессимптомно, поэтому врачи его наблюдают редко.
При осмотре отмечаются симметричные округлые участки шелушения на ладонях и, реже, на стопах. При этом воспаление на коже отсутствует.
Обычно дополнительное диагностическое тестирование не требуется. Однако в более сложных случаях, при подозрении на грибковое поражение, может потребоваться исследование с гидроксидом калия (KOH).
Биопсия кожи при кератолизе показывает расщепление и частично разрушенные корнеодесмосомы в роговом слое.
Патч-тесты , оценивающие потенциальную контактную аллергию , при эксфолиативном кератолизе отрицательны.
Дифференциальную диагностику проводят со следующими заболеваниями:
- различные формы дерматита рук, включая контактный дерматит, — для него характерен зуд, воздействие провоцирующих факторов в анамнезе, положительный ответ на гормональные мази;
- дисгидроз — сопровождается зудом, появлением трещин и везикул, наполненных жидкостью; — бляшки с чёткими границами бордово-красного цвета, выступающие над поверхностью кожи;
- дерматофития рук — изменение ногтей на руках и ногах, положительный ответ на противогрибковые препараты, не всегда симметричное поражение;
- простой буллёзный эпидермолиз — пузыри на разных участках кожи младенцев, возникающие после трения;
- ограниченный ладонный гипокератоз — редкое состояние, характеризуется центральной розовой областью с тонкой кожей на ладонях или подошвах стопы, по краям резкий переход к нормальной коже;
- пальмоплантарная кератодерма — возникает на коже стоп и кистей, характеризуется выраженным утолщением кожи [11] ;
- синдром акрального шелушения кожи — генетическое заболевание с пожизненным отслаиванием кожи.
Лечение эксфолиативного кератолиза
Причин возникновения эксфолиативного кератолиза может быть несколько, и не всегда они очевидны. Поэтому лечение болезни направлено на устранение симптомов и усугубляющих факторов. Это достигается защитой рук от физических или химических раздражителей ношением перчаток, когда это возможно.
Активное увлажнение кожи — важный, безопасный и эффективный метод лечения [10] . Наиболее подходящим способом для большинства пациентов являются кератолитические кремы, содержащие мочевину, молочную кислоту, лактат аммония или салициловую кислоту. Кремы с мочевиной увлажняют кожу и предотвращают её сухость. Кремы могут содержать мочевину 20 % или 40 %, 12 % лактата аммония, 6 % салициловой кислоты и 12 % молочной кислоты. Любой из них применяют до двух раз в день.

Приём наружных гормональных препаратов (стероидов) не требуется, так как воспаление отсутствует.
В некоторых исследованиях упоминается использование фотохимиотерапии с псораленом и ультрафиолетовым светом (PUVA), но только при тяжёлых случаях, так как риски этой терапии превышают пользу [9] .
PUVA-терапия заключается в приёме пациентом фотоактивного материала псоралена с последующим воздействием на кожу UVA лучей. Данных, подтверждающих пользу фототерапии при эксфолиативном кератолизе, на сегодняшний день недостаточно.
Возможные побочные эффекты PUVA-терапии: покраснение кожи вплоть образования пузырей, зуд; к редкими побочными эффектам относятся головная боль, головокружение, учащённое сердцебиение и слабость [4] .
Также в литературе встречаются данные о лечении эксфолиативного кератолиза ацитретином [7] [14] . Но для рутинного применения ацитретина в качестве лечения кератолиза информации пока недостаточно. Ацитретин — это производное витамина А, которым лечат псориаз.
Прогноз. Профилактика
Прогноз благоприятный. Обычно симптомы эксфолиативного кератолиза проходят самостоятельно или после прекращения контакта с провоцирующим фактором. Спустя несколько недель или месяцев формируется здоровая кожа. Однако через несколько недель может возникнуть рецидив.
Иногда кератолиз приобретает хронический характер и длится много лет подряд. В таком случае заболевание трудно поддаётся лечению. С возрастом эксфолиативный кератолиз возникает реже [2] .
Меры профилактики:
- избегать веществ, которые способствуют шелушению, например растворителей, антибактериального мыла и некоторых тканей;
- соблюдать гигиену рук и ног с частой стрижкой ногтей — это поможет избежать вторичного инфицирования;
- использовать перчатки при контакте с химическими веществами;
- наносить увлажняющие кремы для рук, особенно полезны кремы, содержащие мочевину, молочную кислоту или силикон.

Роль продуктов питания в развитии эксфолиативного кератолиза не доказана, поэтому соблюдать диету не нужно.
Что такое крапивница? Причины возникновения, диагностику и методы лечения разберем в статье доктора Меркуловой Ирины Юрьевны, аллерголога со стажем в 12 лет.
Над статьей доктора Меркуловой Ирины Юрьевны работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Крапивница — одно из распространённых заболеваний в мире, характеризующееся кожными высыпаниями в виде волдырей. Иногда крапивница сопровождается ангионевротическим отёком (отёком Квинке — частным случаем крапивницы, т. н. гигантская крапивница). [1] Крапивница — самостоятельное заболевание, и её следует отличать от тех случаев, когда волдыри могут служить только симптомом других состояний, которые к ней не относятся: острой анафилактической реакции, при проведении кожных скарификационных проб и т. д . [2]
Причинами возникновения крапивницы могут служить:
- лекарственные препараты (антибиотики, витамины, НПВС, иАПФ, рентгеноконтрастные вещества);
- продукты питания (рыба, ракообразные, орехи, молоко, мёд, пищевые добавки, фрукты, специи при перекрёстной аллергии у пациентов с сезонными и круглогодичными аллергическими ринитами, аллергией на латекс);
- укусы насекомых;
- паразиты (простейшие, гельминты);
- аэроаллергены (пыльца деревьев и трав, шерсть и выделения животных, бытовая или книжная пыль, плесень),
- вирусные, бактериальные, грибковые инфекции (ЛОР-органов, мочеполовой системы, пищеварительной системы, в т.ч. хеликобактерная);
- химические вещества (соли, краски, строительные и ремонтные смеси, косметика);
- латекс (часто у медицинских работников, а также тех, кто вынужден часто пользоваться изделиями из латекса по роду своей деятельности);
- психогенные факторы;
- физическая нагрузка (в т.ч. профессиональный спорт);
- аутоиммунные заболевания (если есть системная красная волчанка, аутоиммунный тиреоидит, ревматоидный артрит и т. д.);
- новообразования;
- генетические факторы;
- УФ-излучение;
- температура (высокая и низкая);
- давление (при сдавлении кожи тугой одеждой, сумками/ранцами, ремнями, в т. ч. у профессиональных спортсменов);
- вибрация (часто у тех, кто по профессиональной необходимости вынужден иметь дело с вибрацией);
- обычная вода. [2]
Если причина не может быть идентифицирована даже после детального сбора анамнеза и проведения аллергологических тестов, то такую крапивницу называют идиопатической. Хроническая идиопатическая крапивница может быть связана с заболеваниями щитовидной железы, гормональным дисбалансом и в очень редких случаях с раковой опухолью. Даже если крапивница хроническая, она, скорее всего, пройдёт со временем.
Что такое нервная крапивница
Психогенные факторы, такие как стресс и яркие эмоции, могут провоцировать развитие острой крапивницы. Также они могут приводить к обострению хронической формы заболевания.
При таком многообразии провоцирующих факторов у трети пациентов причины крапивницы остаются неизвестными. Это связано с несовершенством диагностических возможностей и является предметом научного поиска для учёных по всему миру. [1]
Заразна ли крапивница
Крапивница не заразна и от человека к человеку не передаётся.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы крапивницы
Основные симптомы крапивницы:
- кожный зуд;
- высыпания на коже в виде волдырей.
Зуд кожи бывает разной интенсивности — от незначительного зуда до нестерпимого, особенно вечером и ночью. Волдыри могут быть различной формы, сливаться между собой, быть абсолютно любого диаметра (от нескольких миллиметров до нескольких десятков сантиметров), и появляться на любом участке кожи и иногда слизистых. Чаще бледные в центре с покраснением по периферии. В местах скопления большого количества рыхлой подкожно-жировой клетчатки (веки, уши, губы, пальцы, половые органы) крапивница может проявляться в своей гигантской форме — в виде отека Квинке. [2]

Главное отличие высыпаний — это их мономорфность, т. е. сыпь на коже при крапивнице всегда представлена только волдырём. Волдырь — это локальный отёк кожи (мини-отёк Квинке), который бледнеет при надавливании на него. Следующая отличительная черта высыпаний при крапивнице — это то, что волдыри бесследно исчезают в течение 1-2 суток. Это главные отличительные диагностические черты, которые не позволяют перепутать крапивницу с любыми другими заболеваниями, сопровождающимися высыпаниями на коже. Редко интенсивные высыпания могут сопровождаться незначительным повышением температуры тела, снижением давления, слабостью, болями в области эпигастрия или живота схваткообразного характера, жидким стулом. [1]


Крапивница у детей
По приблизительным данным, заболевание встречается у 0,3 − 7 % детей [11] . Симптомы крапивницы у них одинаковы со взрослыми.
Патогенез крапивницы
В основе любой крапивницы лежит активация тучных клеток с их дальнейшей дегрануляцией и высвобождением медиаторов.

К активации тучных клеток приводят различные механизмы:
1. иммунные (с участием иммунной системы) с вовлечением медиаторов — гистамина, лейкотриенов, брадикинина, простогландинов, ФАТ и т. д. В зависимости от антигена (провоцирующего фактора) развивается крапивница:
- аллергическая (атопическая) при контакте с пищевыми и аэроаллергенами;
- инфекционно-аллергическая при наличии вирусной, грибковой или бактериальной инфекции;
- аутоиммунная при наличии аутоиммунного тиреоидита, системных заболеваний.
2. псевдоаллергические, неиммунные (реализуемые без участия иммунной системы) под влиянием лекарственных препаратов, продуктов-гистаминлибераторов (шоколад, кофе, клубника, копчёности), физического воздействия (высокие и низкие температуры, давление, инсоляция, вибрация и т. д.), ядов насекомых, химических веществ, воды и т. д. [2]

Тучных клеток, т. е. тех, которые реализуют клинические проявления болезни, при хронической крапивнице в организме больного человека в 10 раз больше по сравнению со здоровым. И они чересчур «отзывчивы» к провоцирующему фактору даже при его минимальной активности. Это состояние называется «феномен преходящей гиперреактивности» тучных клеток. [1]

Классификация и стадии развития крапивницы
Выделяют иммунные (в т. ч. IgE-опосредованные), неиммунные, аутоиммунные и смешанные механизмы развития крапивницы.
IgE-опосредованная крапивница связана с выработкой иммуноглобулинов, специфических к аллергену. Такой механизм характерен для острой аллергической крапивницы и встречается чаще всего.
Не-IgE-опосредованная крапивница возникает без выработки специфических иммуноглобулинов. Предполагается, что при этом происходит стимуляция Т-лимфоцитов (клеток иммунной системы) и выработка цитокинов — сигнальных белков, усиливающих иммунный ответ и воспалительную реакцию.
Механизм развития крапивницы при воздействии физических факторов, например тепловых, связан с нарушением нейроиммунной регуляции.
Виды крапивницы по длительности течения:
- острая крапивница (менее 6 недель);
- острая рецидивирующая (длительность ремиссии больше длительности обострения, длительность обострения менее 6 недель);
- хроническая крапивница (более 6 недель). [2]
По степени активности крапивница бывает: [2]
Кроме того, крапивница может быть проявлением ряда заболеваний: наследственного ангионевротического отёка, уртикарного васкулита, пигментной крапивницы (мастоцитоз), семейной холодовой крапивницы (васкулита) и т. д. [2]
Осложнения крапивницы
- отёк Кивнке, или ангионевротический отёк в области гортани с риском развития асфиксии;
- анафилактический шок и другие варианты анафилактической реакции;
- тяжёлые формы крапивницы и ангионевротического отёка, устойчивые к лечению в амбулаторных условиях. [1]
Диагностика крапивницы
Чтобы диагностировать крапивницу, не требуется специфической лабораторной диагностики, в то время как выявление причин заболевания может этого потребовать. [3]
В первую очередь нужно как можно раньше обратиться к врачу аллергологу-иммунологу. Если на время визита высыпаний нет — постараться предоставить врачу фотографии высыпаний/отёков для наибольшей информативности (при условии, что клинические проявления не были тяжёлыми и не требовали экстренной помощи во время фотофиксации).
Врач аллерголог-иммунолог во время приёма соберет подробный анамнез заболевания, анамнез жизни, аллергоанамнез, проведёт физикальное обследование (осмотр, измерение АД, ЧСС, ЧДД, температуры тела, послушает сердце и лёгкие, пропальпирует периферические лимфоузлы, живот). В большинстве случаев этого комплекса диагностики будет достаточно для постановки диагноза и подбора терапии. [2]
Более чем в 90% случаев острая крапивница купируется в течение двух недель и не требует специального обследования, за исключением тех случаев, когда провоцирующий агент установлен. [1]
Какие анализы сдают при крапивнице
Если наблюдаются частые рецидивы острой крапивницы или есть хроническое заболевание, потребуются:
- общий анализ крови с лейкоцитарной формулой и подсчётом СОЭ;
- исследование некоторых биохимических показателей крови;
- обследование на наличие вирусных гепатитов В, С;
- проведение провокационных тестов (кубик льда при подозрении на холодовую крапивницу, горячая грелка при тепловой, водный компресс при аквагенной, тест с физической нагрузкой при подозрении на холинергическую крапивницу и т. д.);
- определение показателей антител к тиреоидной пероксидазе и тиреоглобулину с проведением внутрикожной пробы с аутологичной сывороткой;
- скарификационные пробы с неинфекционными аллергенами и/или наличие специфического иммуноглобулина Е в крови к какому-либо аллергену. [2]
При необходимости дальнейшего диагностического поиска будет целесообразным проведение:
- УЗИ внутренних органов (щитовидная железа, брюшная полость, малый таз);
- ФГДС или рентгеноскопии желудка;
- рентгенологического исследования органов грудной клетки и придаточных пазух носа;
- вирусологического или бактериологического обследования на наличие инфекционных агентов;
- анализа уровня антител к белку Cag A хеликобактера, лямблиям, гельминтам;
- ревмопробы (АНФ, АТ к ДНК, СРБ);
- исследования компонентов комплемента С3, С4 и т. д. [3]
Важным диагностическим тестом у пациентов с крапивницей являются кожные пробы. [9] Они информативны у пациентов с атопической крапивницей и отрицательны у пациентов с псевдоаллергической (при соблюдении сроков проведения тестов и сопутствующей подготовки к тестированию). [5] Также информативен билирубиновый тест на фоне элиминационной пробы (проводят в стационаре, назначается лечебный голод с приёмом только воды, душем и очистительными клизмами). При положительном результате элиминации, уменьшении или купировании симптомов подтверждают аллергический генез крапивницы. У пациентов с аллергической крапивницей уровень билирубина снижен или в пределах нормы, у пациентов с псевдоаллергической крапивницей — повышен. [4]
Лечение крапивницы
Лечение крапивницы состоит из нескольких этапов:
- Элиминация или устранение провоцирующих факторов, триггеров (отменить или заменить лекарственные препараты, избегать перегрева, переохлаждения, инсоляции, отказаться от тесной одежды и не носить тяжести, минимизировать физическую нагрузку и т. п.);
- Выявление и лечение очагов хронической инфекции у профильного специалиста;
- Соблюдение гипоаллергенной диеты (при устранении продукта-аллергена улучшение наступает через 1-2 суток при атопической крапивнице и через 2-3 недели при псевдоаллергической);
- Медикаментозное лечение крапивницы в соответствии с четырьмя линиями терапии в зависимости от эффекта (блокаторы Н1-гистаминовых рецепторов, антилейкотриеновые препараты, анти-IgE-препараты, и т. д.); [10] Лекарства назначает лечащий врач в зависимости от симптомов пациента. Антигистаминные средства бывают двух поколений:
- препараты первого поколения для лечения крапивницы не используются;
- препараты второго поколения — основный метод лечения крапивницы, к ним относятся, например, дезлоратадин и левоцетиризин;
- препараты третьего поколения не существуют, упоминание о них — это маркетинговый ход.
- Вспомогательная терапия, при неэффективности классической — блокаторы Н2-гистаминовых рецепторов, антидепрессанты, стабилизаторы мембран тучных клеток, системные ГКС, иммунодепрессанты, фотодесенсибилизаторы, гистаглобулин, плазмаферез и т. д.; [6]
- Глюкокортикоиды применяют при тяжёлом течении крапивницы. Например при развитии ангионевротического отёка может быть назначен преднизолон.
- Аллерген-специфическая иммунотерапия при подтверждённом аллергическом генезе крапивницы — наиболее эффективный метод лечения;
- Если развивается асфиксия на фоне ангионевротического отёка гортани, может потребоваться экстренная интубация или трахеостомия. [3]
- Энтеросорбенты — убедительных данных об их эффективности при крапивнице нет, в клинических рекомендациях и международных стандартах они не упоминаются.
Стоит помнить, что любая местная терапия в виде крема или мази при крапивнице неэффективна и применяться не должна.
Как снять зуд от крапивницы
Уменьшить зуд можно при помощи антигистаминных препаратов второго поколения, антилейкотриеновых и анксиолитических средств, например "Атаракса". Все препараты применяют только по назначению врача и по рекомендованным схемам. Лечение крапивницы народными средствами бесполезно и опасно.
Нужно ли при крапивнице вызывать скорую помощь
Немедленная медицинская помощь и госпитализация потребуются:
- При тяжёлых формах острой крапивницы и ангионевротического отёка в области гортани с риском удушья. В таких случаях пациент теряет голос, его дыхание становится свистящим и прерывистым.
- При развитии анафилаксии — острой, угрожающей жизни аллергической реакции. Её симптомы включают хрипы, одышку и снижение артериального давления.
Также госпитализация необходима при обострениях хронической крапивницы и ангионевротического отёка, устойчивых к амбулаторному лечению.
Неотложная помощь при отёке Квинке
При отёке Квинке следует:
- немедленно прекратить контакт с предполагаемым провоцирующим агентом;
- вызвать скорую;
- принять одну таблетку антигистаминного препарата второго поколения.
Особенности питания и образа жизни при хронической крапивнице
Рекомендуется не употреблять подтверждённые и предполагаемые аллергены, пищевые добавки и неизвестные ароматизаторы.
Больным с доказанной непереносимостью ацетилсалициловой кислоты следует исключить приём нестероидных противовоспалительных препаратов (НПВП). Остальным пациентам с крапивницей нельзя принимать ацетилсалициловую кислоту и НПВП при обострении заболевания.
Рекомендуется отказаться от тесной одежды и подъёма тяжестей, избегать длительных пеших походов.
Также важно исключить факторы, способствующие переохлаждению: одежду не по сезону, холодные пищу и напитки, длительное пребывание на морозе.
При солнечной крапивнице нужно избегать прямого воздействия солнца, ношения открытой одежды и отказаться от отдыха в южных регионах.
Можно ли принимать ванную или душ при крапивнице
Ограничений на водные гигиенические процедуры при крапивнице нет.
Прогноз. Профилактика
Прогноз при острой крапивнице, как правило, благоприятный. На исход заболевания влияют такие факторы как возраст, пол, длительность болезни, сочетание с ангионевротическими отёками, наличие провоцирующих факторов, ответ на медикаментозную терапию и элиминационные мероприятия. [8] При осложнении крапивницы асфиксией, вызванной отёком гортани, тяжёлыми анафилактическими реакциями, устойчивостью тяжёлых форм крапивницы и ангионевротического отёка к терапии прогноз может быть неблагоприятным (вплоть до смертельного исхода). Это особенно опасно, если медицинская помощь недоступна, невозможно быстро начать экстренные лечебные мероприятия и т. д. [4]
За какое время можно вылечить крапивницу
В течение 6 недель острая крапивница купируется более чем у 75 % пациентов. В хроническую форму болезнь переходит у четверти пациентов [7] . Такая форма крапивницы длится дольше 6 недель, иногда несколько лет, с периодами ремиссии или без них.
С целью профилактики неблагоприятных исходов крапивницы (при наличии соответствующих симптомов) необходимо:
- незамедлительно обратиться к врачу (первичного звена, врачу аллергологу-иммунологу, в экстренных ситуациях — вызвать скорую помощь);
- соблюдать рекомендации по диете, организации быта, образу жизни;
- неукоснительно соблюдать рекомендации врача по лечению, не бросать принимать препараты при первых признаках улучшения, не менять схему, кратность и дозу препаратов, рекомендованных врачом;
- иметь в домашней и автомобильной аптечке, в сумочке препараты для экстренного купирования симптомов, особенно если крапивница сопровождается ангионевротическим отёком, приобрела тяжёлую форму, не получается полностью исключить провоцирующий фактор;
- предупредить родственников/близких/друзей о вашем заболевании и принципах помощи, пока скорая будет спешить на помощь. [2]
Можно ли делать прививки, если у ребёнка крапивница
Хроническая крапивница — не причина отказываться от прививок. При её обострении и острой форме болезни следует дождаться ослабления симптомов и потом вакцинироваться.
Читайте также:

