На коже мелкие капилляры что это
Обновлено: 24.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Купероз: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Купероз (расширенные капилляры, «сосудистые звездочки», couperose-prone skin, сouperosa) — это стойкое расширение мелких капилляров с утолщением и выраженным снижением эластических свойств их стенок, а также застоем крови. Локализуются так называемые сосудистые звездочки обычно на носу, щеках и скулах.
Женщины сталкиваются с этой патологией чаще мужчин, особенно часто купероз встречается у обладательниц тонкой и бледной кожи.
Разновидности купероза
Купероз бывает врожденным и приобретенным.
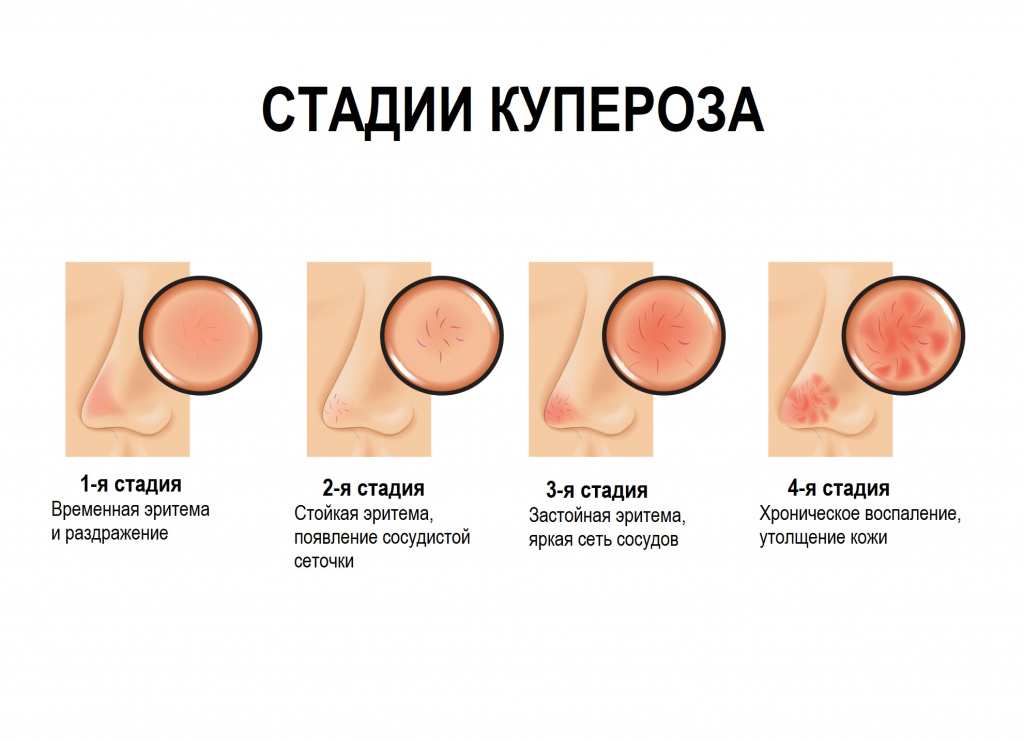
Различают 4 стадии купероза:
1-я стадия — для нее характерно усиление чувствительности кожи, при определенных условиях (например, в жарком помещении с сухим воздухом) на лице может появляться временная эритема и раздражение, а на их фоне визуализируется небольшое количество расширенных капилляров.
2-я стадия — эритема становится стойкой, постепенно расширяющиеся капилляры объединяются в сеточку, а сосуды становятся ярко окрашенными.
3-я стадия — появляется застойная эритема с отчетливой сосудистой сеточкой; кожа приобретает бледный сероватый оттенок, наблюдаются воспалительные элементы.
4-я стадия — в патологический процесс вовлекаются сосуды по всей поверхности лица, кожа утолщается, становясь грубой.
Возможные причины купероза
Этиологические факторы появления купероза можно разделить на эндогенные и экзогенные.
К эндогенным факторам относится наследственная предрасположенность. Уменьшение эластичности сосудистой стенки является генетически детерминированным состоянием, которое усиливаться под действием внешних воздействий — например, тепла или холода. Врожденный купероз может свидетельствовать о наличии гормонального дисбаланса, соматических заболеваний, слабости клапанного аппарата вен нижних конечностей и др.
Экзогенными факторами, приводящими к развитию купероза, являются заболевания сердечно-сосудистой системы, болезни печени, нарушения в работе эндокринной системы, например болезни щитовидной железы. Патологическая выработка половых гормонов во время менопаузы или беременности может послужить причиной развития купероза. К ломкости сосудов в некоторых случаях приводит прием гормональных контрацептивов. Нарушение микроциркуляции мелких сосудов, в том числе и подкожных, - одно из проявлений сахарного диабета.
Аутоиммунные заболевания, некоторые болезни желудочно-кишечного тракта повышают риск купероза.
На кожу, склонную к куперозу, негативно влияет как резкий перепад температур, так и слишком холодная или жаркая погода. Пребывание под прямыми солнечными лучами, как и посещение солярия, может оказать пагубное воздействие на состояние сосудистого русла.
Ни для кого не секрет, что злоупотребление алкоголем и курением опасно для здоровья. Однако у людей со слабыми сосудами эти вредные привычки могут вызвать значительное ухудшение состояния кожи.
Следует внимательно относиться к своему питанию - кофе, острая, жирная пища и газированные напитки в значительной степени осложняют течение купероза.
Есть данные о том, что нарушение микробиоты кожи провоцирует дисфункцию эпидермального барьера, в результате которой повышается чувствительность кожи к внешним факторам и развивается купероз.
К каким врачам обращаться при куперозе
При появлении так называемых сосудистых звездочек следует обратиться к врачу-дерматологу. Однако, учитывая, что данное состояние могут вызывать различные причины и заболевания, порой требуется консультация терапевта , гастроэнтеролога , кардиолога , эндокринолога .
Диагностика и обследования при куперозе
Для назначения правильного лечения врач должен внимательно опросить пациента, выяснить наличие вредных привычек, хронических заболеваний и наследственной предрасположенности, уточнить режим и характер питания.
Для постановки диагноза при подозрении на сопутствующие патологии врач может назначить следующие обследования:
-
биохимический анализ крови (при подозрении на болезни печени и панкреатит);
Что такое купероз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Тюлис Галины Геннадьевны, дерматолога со стажем в 27 лет.
Над статьей доктора Тюлис Галины Геннадьевны работали литературный редактор Маргарита Тихонова , научный редактор Динар Сафин и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Купероз — это заболевание кожи, которое развивается из-за хрупкости капиллярных стенок и локального нарушения кровообращения. Сопровождается нарушением цвета кожи, потерей её эластичности и появлением телеангиэктазий — сосудистых звёздочек или сеточек [1] .
Как правило, купероз не является самостоятельной болезнью. Это симптом, который сопутствует основному заболеванию.
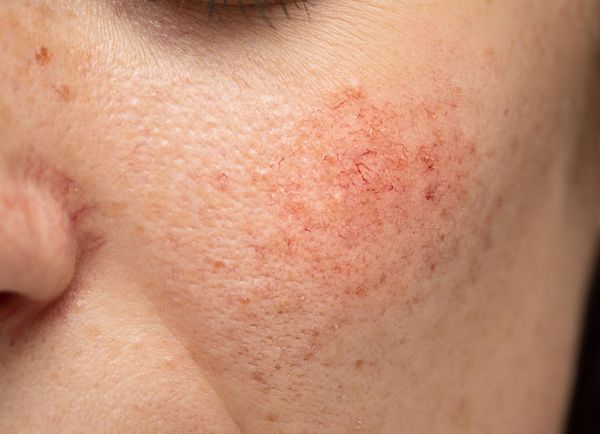
Расширение и ломкость сосудов сосудов происходят по ряду причин. Ими могут быть как внутренние, так и внешние факторы.
Внутренние факторы:
-
— основная причина развития купероза;
- физиологические гормональные изменения — в подростковом возрасте, во время беременности, климакса или при приёме гормональных контрацептивов;
- заболевания яичников, щитовидной и поджелудочной железы;
- заместительная терапия эндокринной патологии [5] ;
- сердечно-сосудистые заболевания ( артериальная гипертензия и атеросклероз );
- заболевания пищеварительной системы (гастрит, дисбактериоз кишечника , болезни печени и поджелудочной железы); и наследственные аутоиммунные заболевания (болезнь Стерджа — Вебера, синдром Луи — Бар, болезнь Рандю — Ослера).
При гормональных нарушениях обособленные частички гормонов вступают во взаимодействие с рецепторными клетками, образуя биологически активные биологические соединения. Эти соединения влияют на стенки сосудов, уменьшают их упругость и эластичность, делая их ломкими.
Во время беременности происходит серьёзная гормональная перестройка организма. Сосуды могут не выдержать такую нагрузку и расшириться. Так как такая перестройка временная, в течение 2-3 месяцев после родов сосуды обычно восстанавливаются. Но из-за развития других заболеваний (например, гипертонии) сужение сосудов после родов может и не произойти.
При наследственных аутоиммунных заболеваниях количество нитевидного белка, придающего упругость и эластичность сосудистым стенкам, уменьшается и сосуды становятся ломкими. Склеродермия сопровождается отторжением соединительной ткани. Это также сказывается на сосудах.
При розацеа поражаются сальные железы, волосяные луковицы и капилляры кожи лица. За счёт стойкого расширения сосудов и прилива крови появляются телеангиэктазии.
Внешние факторы :
- вредные привычки ( курение , злоупотребление алкоголем);
- неправильное питание (употребление большого количества кофе, шоколада, острой и горячей пищи);
- перепады температуры;
- ультрафиолетовое облучение.
Курение влияет на сосуды, разрушая баланс липидов в крови. Липиды — это жиры, которые влияют на обмен веществ у человека. Разрушенные частицы из липидного баланса оседают на сосудистых стенках, закупоривая их просвет. Сердце с возросшей нагрузкой проталкивает кровь по сосудам, в результате в сосудах с венозной и артериальной кровью образуется разное давление, что приводит к расширению капиллярной сети.
Чрезмерное употребление алкоголя также способствует скоплению жиров в сосудистых стенках, а этанол расширяет капилляры. Он снижает давление крови за счёт расслабления сосудистых стенок, тем самым эластичность сосудов теряется и они остаются расширенными.
Люди с чувствительной и светлой кожей наиболее подвержены развитию купероза, особенно под влиянием перепадов температуры и ультрафиолетового излучения. Такая кожа быстро реагирует на внешние факторы, что способствует повреждению стенок сосудов.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы купероза
Купероз может проявляться на любых участках кожи, например на ногах, спине или грудной клетке, но чаще — на лице: в области крыльев носа, лба, подбородка и щёк [9] . Это обусловлено эластичностью и небольшой толщиной кожи.
Из-за нарушения целостности сосудистой стенки образуются небольшие кровоизлияния, которые становятся заметны невооружённым глазом. Вначале появляются розово-красные или тёмно-фиолетовые сосудистые звёздочки и сеточки. Их цвет зависит от степени поражения и диаметра сосудов (от 1-2 мм до 4-5 см).
Боль не характерна, но может возникнуть чувство жжения или зуда. При расширении вен на ногах появляется мышечная слабость, тяжесть в конечностях при ходьбе.
На фоне поражения печени может появится зуд. Такой печёночный зуд возникает под влиянием желчных кислот. Они формируются из холестерина в печёночных клетках, после транспортируются вместе с током желчи в желчный пузырь и двенадцатиперстную кишку. При нарушении транспортировки желчных кислот они попадают в кровоток. Кислоты накапливаются в организме, что и приводит к зуду кожи.
При наследственных аутоиммунных заболеваниях соединительной ткани расширение капилляров сопровождается поражением сосудов и неспецифическим воспалительным процессом, который возникает под влиянием множества внешних и внутренних факторов.
Если не заняться лечением, симптомы купероза начинают прогрессировать. Капилляры значительно расширяются, кровь в них застаивается, из-за чего сосуды становятся синюшно-фиолетового цвета. На других участках кожи нарушается приток крови и выработка коллагена, кожа тускнеет, теряет эластичность, становится более дряблой.
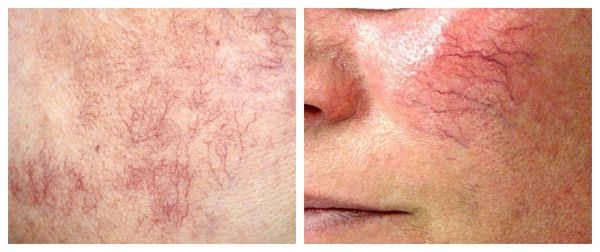
Патогенез купероза
Кожу кровоснабжают поверхностные и глубокие сосудистые сплетения: капилляры, прекапиллярные сосуды, артерии и вены. Поверхностная сосудистая сеть находится в сосочковом слое дермы, глубокая — в нижних слоях дермы и гиподерме (подкожно-жировой клетчатке). Сообщаются эти сплетения при помощи анастомозов — соединений между кровеносными сосудами [2] .
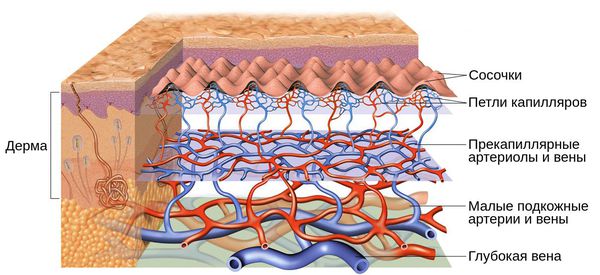
Под влиянием различных факторов образуется большое количество вазоактивных веществ, влияющих на тонус и диаметр сосудов. Среди них эндотелин, простагландины, простациклины и оксид азота [2] . Процесс сужения и процесс расширения сосудов находятся в своеобразном балансе и уравновешивают друг друга. Однако при постоянном воздействии провоцирующих факторов этот баланс нарушается и смещается в сторону расширения сосудов. Вначале развивается временный, а затем постоянный эритроз — покраснение кожи в области щёк и носа. В дальнейшем стойкий эритроз приводит к появлению телеангиэктазий. Если в среднем диаметр нормальных мелких сосудов составлял 5-10 микрон, то при куперозе они расширяются до 100 микрон — их диаметр увеличивается в 10 раз.
Телеангиэктазии могут быть единичными и множественными, локальными или распространёнными, мелкими и крупными, бледно-розовыми и синюшно-фиолетовыми. Красные тонкие сосудистые звёздочки, не выступающие над поверхностью кожи, развиваются из капилляров и артериол. Более широкие, синеватые телеангиэктазии, выступающие над поверхностью кожи, формируются из венул.
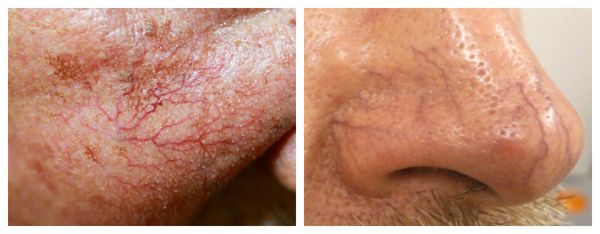
Внешний вид повреждённого капилляра может меняться: если первоначально он был тонким и красным, то затем становится синим. Это происходит из-за хронически повышенного гидростатического давления в капиллярах со стороны венозной крови. Гидростатическое давление — это явление, при котором на артериальном конце капилляра давление больше, чем на венозном. Приток крови становится больше, чем надо, и стенки венозных капилляров расширяются.

Классификация и стадии развития купероза
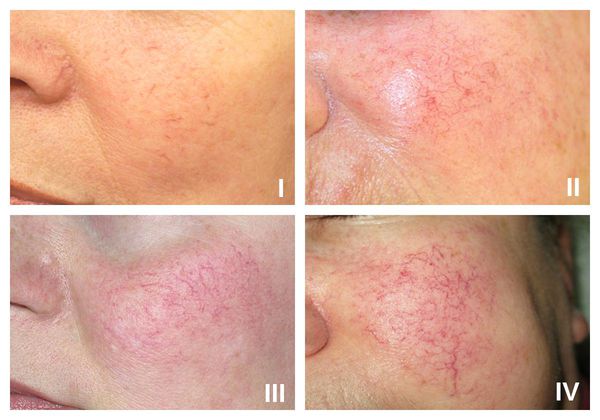
В рамках розацеа выделяют четыре стадии купероза:
- I стадия — начало болезни. Отмечается периодические ощущения "приливов". Кожа краснеет на щеках, иногда на туловище, руках и кистях [6] . На этой стадии сосуды ещё эластичны, могут полностью сократиться. Поэтому интенсивность красноты постепенно уменьшается и исчезает самостоятельно, не оставляя никаких следов. На фоне покраснения наблюдается сухость кожи и не больше 2-3 расширенных капилляров.
- II стадия. Наблюдается более стойкое покраснение в области щёк при любом прикосновении к коже лица, даже во время умывания. Появляется сосудистый рисунок в виде сосудистых звездочек, жжение, покалывание, незначительный зуд.
- III стадия. Также отмечается стойкое покраснение и сосудистая сеточка. Сосуды расширились, потеряли тонус и эластичность, не сокращаются. Усиливается сухость кожи, что приводит к развитию воспалительной реакции.
- IV стадия. В процесс вовлекаются почти все сосуды лица. Из-за спазмирования сосудов появляются бледные участки кожи.
Осложнения купероза
Единственное осложнение купероза — преждевременное старение кожи. Из-за нарушенного кровоснабжения она недополучает кислорода и питательных веществ [8] . В результате становится тусклой, дряблой, сухой, а видимые сосуды кожи вызывают эстетический дискомфорт.
Однако не стоит забывать, что купероз может быть проявлением сердечно-сосудистых, эндокринных, гастроэнтерологических или наследственных аутоиммунных заболеваний. Поэтому чтобы не допустить развития осложнений основной болезни, важно обратиться к врачу при первых признаках купероза.
Диагностика купероза
Распознать купероз по клиническим проявлениям не оставляет труда. Однако самостоятельно поставить правильный диагноз невозможно: купероз может быть проявлением начальной стадии наследственного аутоиммунного заболевания, патологии соединительной ткани и других болезней. Поэтому за помощью необходимо обратиться к врачу. Только доктор сможет установит причину купероза и подобрать правильное лечение.
При сборе анамнеза врач уточняет, какие факторы могли повлиять на развитие болезни: есть ли у пациента жалобы на щитовидную железу или яичники, были ли у него заболевания, связанные с нарушением гормонального фона [3] .
Для лучшей визуализации поражения кожи во время осмотра используют дерматоскоп. Он позволяет разглядеть тонкие паутинки расширенных сосудов, которые не видны невооружённым глазом.
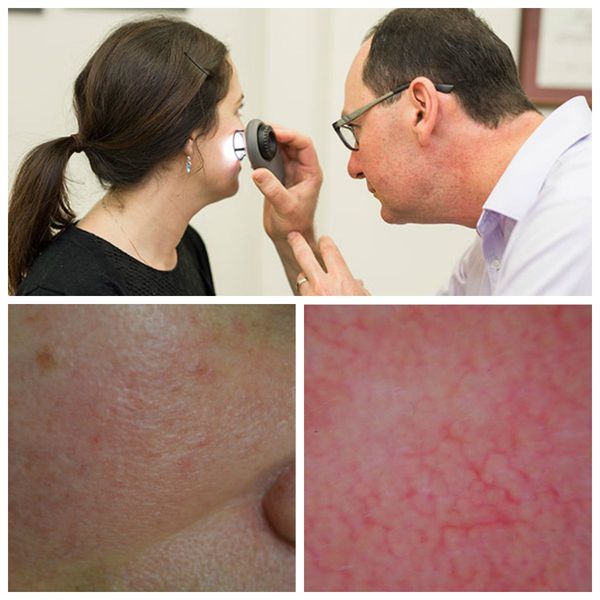
Далее врач назначает необходимые лабораторные и инструментальные исследования, чтобы выявить основное заболевание, ставшее причиной развития купероза :
- общий анализ мочи (ОАМ) — делается для определения функции почек;
- общий анализ крови (ОАК) с лейкоцитарной формулой — позволяет выяснить, какие нарушения есть в организме;
- биохимический анализ крови — также позволяет выявить изменения в организме, например в пищеварительном тракте или печени;
- анализы на свободный тироксин (Т4), тиреотропный гормон (ТТГ), прогестерон, тестостерон — обнаруживает гормональные нарушения;
- УЗИ щитовидной железы;
- УЗИ органов брюшной полости.
Все эти анализы обязательны, особенно для пациентов с тонкой чувствительной кожей. Они дают полную картину и позволяют назначить правильное лечение.
Лечение купероза
Лечение купероза должно быть направлено не только на устранение косметического дефекта, но и на борьбу с основным заболеванием, которое привело к поражению капилляров. Поэтому оно может потребовать участия не только дерматолога, но и других специалистов: эндокринолога, кардиолога, гастроэнтеролога или ревматолога.
В настоящее время существует много методов, которые помогают избавиться от купероза. Только врач может назначить то, что непосредственно подойдёт пациенту.
На ранних стадиях заболевания (I и II стадии) возможно амбулаторное лечение в виде мазей с флавоноидами (например, Троксевазин ), таблеток Аскорутин , а также витаминов группы С, Р. Они укрепляют стенки сосудов и препятствуют развитию рецидива [5] .
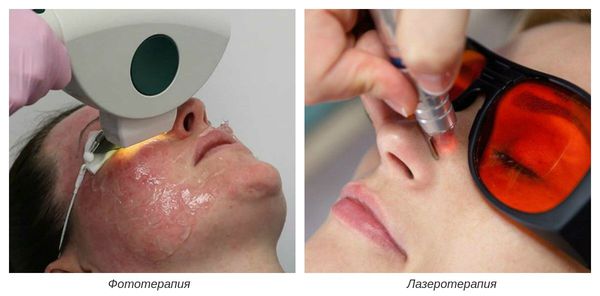
На III-IV стадиях болезни показано удаление расширенных сосудов при помощи аппаратных методов лечения. К ним относятся: электрокоагуляция, фототерапия, лазеротерапия и озонотерапия [10] .
- Электрокоагуляция — удаление повреждённых сосудов под воздействием электрического тока. Процедура безболезненная, её повторяют от 3 до 5 раз.
- Фототерапия — восстановление сосудов при помощи фотовспышек. Процедура выполняется с помощью аппарата, излучающего интенсивный импульсный свет (IPL).
- Лазеротерапия — сужение сосудов под воздействием лазерного луча [4] . Наиболее эффективным при куперозе является неодимовый лазер. Не повреждая кожу, он нагревает гемоглобин крови, тем самым как бы "запаивает" сосуд, и сосудистые звёздочки буквально исчезают.
- Озонотерапия — введение озоно-кислородной смеси в просвет повреждённого сосуда. Данная смесь обладает выраженным лечебным действием, улучшает кровообращение и ускоряет восстановление тканей.
Во время беременности лечение купероза проводят при необходимости, но только после 12-й недели, так как до 12-й недели идёт формирование плода [1] . Опасность связана с внешним и психологическим состоянием будущей мамы. Из-за постоянных стрессов понижается и без того ослабленный иммунитет. На этом фоне обостряются хронические нарушения, которые могут повлиять на формирование и развитие плода.
Беременным и кормящим противопоказана электрокоагуляция, фото- и лазеротерапия. Если во время беременности купероз возник на фоне розацеа, то не рекомендуется принимать изотретиноин и тетрациклин, так как эти препараты негативно влияют на плод [11] .
Прогноз. Профилактика
Обращая внимание на кожу, зная симптомы заболевания, можно на ранних стадиях обратиться к специалисту и вовремя устранить купероз.
Прогноз зависит от причин, вызвавших расширение и ломкость сосудов. Если развитие купероза связано с хроническими заболеваниями, особенно розацеа, лечение будет наиболее длительным. Оно требует постоянного наблюдения у специалиста. При прекращении лечения или воздействии любого фактора риска возможны периоды обострения.
Чтобы не допустить развитие купероза, необходимо придерживаться несложных правил:
- отказаться от вредных привычек;
- придерживаться правильного питания;
- пересмотреть свой образ жизни;
- правильно ухаживать за кожей;
- избегать прямых солнечных лучей;
- использовать кремы с солнцезащитным фактором;
- летом с 12:00 до 17:00 не находиться на солнце;
- зимой использовать питательные кремы, которые противостоят воздействию внешних неблагоприятных факторов [5] .
При очищении кожи лица рекомендуется использовать специальные мягкие очищающие средства, которые предохраняют кожу от обезвоживания. Пользоваться мыльными пенками и мылом не желательно, так как они разрушают липидный слой, который защищает кожу от испарения молекул воды. Также нужно отказаться от использования губки, спонжа, щёточек, кисточек, пилингов, скрабов и средств, содержащих спирт. Они будут раздражать и сушить кожу [10] .
Умываться нужно только тёплой водой. Для снятия декоративной косметики с сухой кожи желательно использовать специальные сливки или молочко. В их составе содержатся масла, которые питают и увлажняют кожу.
Крема, в которых есть ланолиновая кислота, витамины группы С, К, Е, также питают кожу и укрепляют стенки кровеносных сосудов. Перед сном можно обработать кожу успокаивающей сывороткой.
Немаловажную роль в профилактике купероза играет питание. Еда должна быть богата витаминами:
- витамин Р содержится в моркови, гречке, красном болгарском перце, спарже и петрушке;
- витамин К — в шпинате, белокочанной капусте, петрушке, спарже, брокколи, сушеных специях, водорослях и листьях одуванчика;
- витамин С — в луке, цитрусовых, чёрной смородине и квашеной капусте;
- витамин D — в молочных продуктах;
- Омега-3 — в рыбных продуктах, особенно в рыбьем жире.
Пищу желательно готовить на пару или запекать. Также рекомендуется соблюдать водный режим: выпивать 1,5-2,0 литра воды в день. Можно пить зеленый чай. Вода должна быть негазированной, так как газированная вода усиливает кислотность слизистой желудка и рефлекторное расширение сосудов лица. То же самое происходит и при употреблении острой, солёной пищи, кофе и шоколада [10] .
Что такое сосудистые звездочки (телеангиэктазии)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Тагирова Арсена Абубакаровича, сосудистого хирурга со стажем в 6 лет.
Над статьей доктора Тагирова Арсена Абубакаровича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
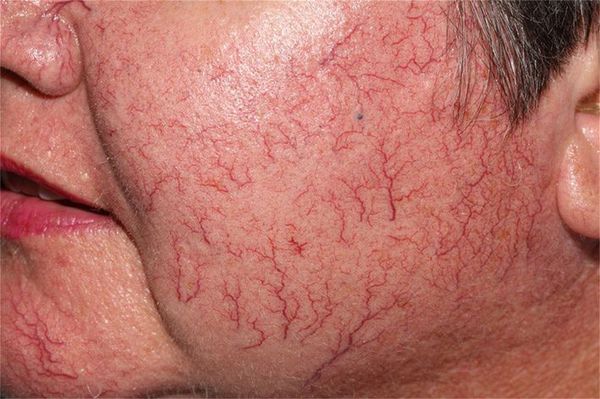
Сосудистые звёздочки (телеангиэктазии) — это патологически расширенные капилляры, которые становятся видны на поверхности кожи. Они напоминают красные или фиолетовые точки, линии и "паутинки". Часто появление сосудистых звёздочек сопровождается зудом и болью в месте их образования.
Сами по себе телеангиэктазии абсолютно безопасны для здоровья. Как правило, пациентов беспокоит лишь внешний вид поражённой кожи. Тем не менее появление сосудистых звёздочек может быть спровоцировано более серьёзными заболеваниями.
У мужчин телеангиэктазии появляются только при хронической венозной недостаточности. У женщин причин их появления множество:
-
;
- врожденные заболевания соединительной ткани;
- нарушение микроциркуляции крови;
- гормональные нарушения (в том числе при приеме оральных контрацептивов и глюкокортикоидных препаратов);
- аборты, беременности и роды, климакс;
- заболеваниях половой системы: киста яичника, миома матки и другие.
Сосудистые звёздочки могут возникнуть при дефиците витаминов и микроэлементов, в частности при дефиците витамина С, который ответственен за проницаемость и прочность стенок капилляров.
Телеангиэктазии могут появляться после механического повреждения кожи, например во время косметической чистки лица. Нередко сосудистые пятна становятся видны после воздействия различного рода излучения на кожу, например, ультрафиолетового и рентгеновского излучения. Некоторые пациентки отмечают их появление после посещения солярия.
Наличие сосудистых звездочек на ногах не обязательно связано с варикозной болезнью: даже варикозная болезнь с выраженными симптомами венозной недостаточности иногда протекает без появления телеангиэктазий, а появление "звёздочек" чаще происходит на фоне легкой степени венозной недостаточности [1] [2] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы сосудистых звездочек
Главный симптомом, на который жалуются пациенты с наличием телеангиэктазии — это эстетический дефект. Телеангиэктазии появляются на лице, ногах, спине, имеют различный цвет и форму. Если сосудистые звёздочки наполняются венозной кровью, то они имеют синий цвет, если артериальной, то красный. Со временем они могут видоизменяться. Например, красная телеангиэктазия может стать синей и наоборот — это связано с забросом в них крови из венул (мелких кровеносных сосудов) при начинающемся варикозе.
Наличие телеангиэктазий может сопровождаться симптомами фонового заболевания, которое спровоцировало их появление. Чаще всего — это симптомы варикозной болезни:
- тяжесть и отеки в конце трудового дня;
- недомогание и ночные судороги в икроножных мышцах;
- наличие более крупных варикозно-расширенных вен;
- в некоторых случаях: трофические язвы и гиперпигментации в области голени.
В остальных случаях пациенты связывают наличие телеангиэктазий с приёмом оральных контрацептивов, родами, климаксом, наличием других заболеваний.
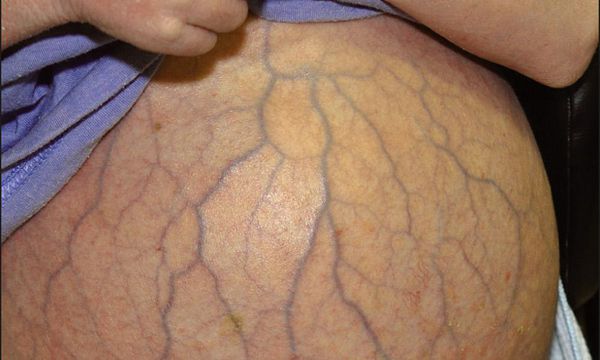
При некоторых заболеваниях сосудистые звёздочки появляются в типичных местах, и опытный специалист по их виду и расположению может заподозрить ту или иную болезнь. Например, синдром «головы медузы» выявляется у пациентов с жидкостью в брюшной полости, он проявляется наличием варикозно-расширенных вен на животе, что может свидетельствовать о синдроме портальной гипертензии.
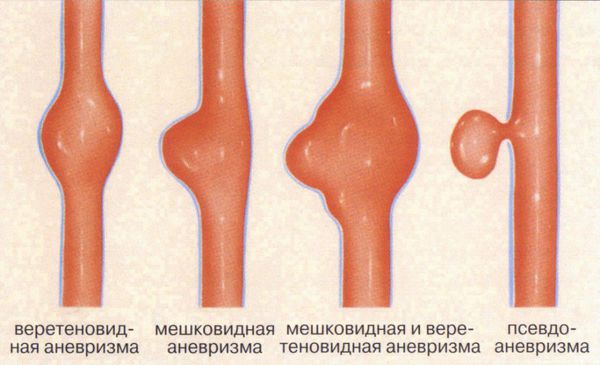
В некоторых случаях склонность к появлению сосудистых звёздочек является проявлением слабости соединительной ткани. Тогда пациент помимо остальных симптомов отмечает гипермобильность суставов, повышенную эластичность кожи, склонность к образованию синяков и аневризм (выступов на стенках сосудов) [5] [6] .
Патогенез сосудистых звездочек
В основе патогенеза телеангиэктазий лежит множество механизмов. Чтобы разобраться в патогенезе сосудистых звёздочек, нужно разделить все причины возникновения телеангиэктазии на две большие группы: врожденные факторы (наследственные) и приобретенные.
Если имеется врожденная склонность к образованию сосудистых звездочек, главным патологическим звеном является эндоглин (мембранный белок), который чрезмерно усиливает рост клеток сосудов и участвует в ангиогенезе (процессе образования новых сосудов). Также влияние оказывает повышенный уровень фактора роста — естественного соединения, способного стимулировать рост эндотелия (клеток) сосудов.
Если появление телеангиэктазий имеет приобретенный характер, специалисты склоняются к тому, что это происходит под действием различных вазоактивных веществ — гормонов, гистамина, серотонина и других.
Самые распространенные механизмы формирования сосудистых звездочек — гормональные факторы и нарушения венозного оттока в нижних конечностях. Ведущим механизмом является влияние эстрагенов на сосудистую стенку. Около трети лиц женского пола, которые замечают появление телеангиэктазий, связывают это с первой беременностью, при этом многие из появившихся сосудов естественным образом исчезают к 4-7 неделе после родов [4] . Некоторые специалисты говорят о возможности появления телеангиэктазий при ярко выраженном стрессе, который продолжается длительное время [3] .
Классификация и стадии развития сосудистых звездочек
Телеангиэктазии могут располагаться как единично, так и группами. Они могут покрывать как маленькие участки кожи, так и иметь большую площадь поражения. В соответствие с классификацией W. Redisch, R. Pelzer сосудистые звёздочки бывают 4-х типов:
- простые (синусовые, линейные);
- древовидные;
- звездчатые (паукообразные);
- пятнообразные (пантиформные).
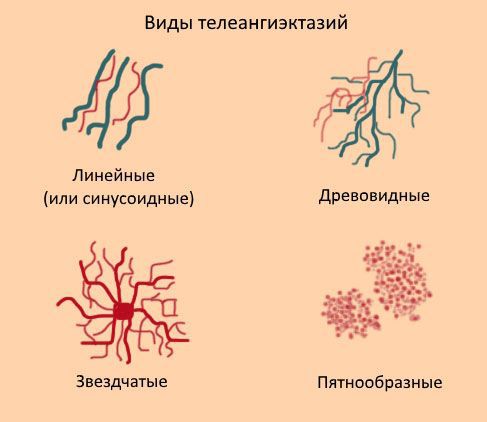
Красные линейные телеангиэктазии нередко обнаруживаются на лице, особенно на носу и щеках.
Красные и синие линейные и древовидные чаще всего появляются на ногах. Важно, где именно на ноге образовалась сосудистая звездочка: если на голени — то скорее всего, её образование связано с варикозной болезнью нижних конечностей. Если на бедре — вероятно, что образование телеангиэктазии связанно с гормональными нарушениями и вызвано выделением вазоактивных (влияющих на тонус и диаметр просвета кровеносных сосудов) веществ и гормонов.
Паукообразные типы сосудов обычно красные, поскольку состоят из центральной питающей артериолы, от которой в радиальном направлении расходится множество расширенных капилляров.
Пятнистые (пятнообразные) телеангиэктазии нередко могут возникать при диффузных заболеваниях соединительной ткани и некоторых других заболеваниях.
Независимо от происхождения, клиническая картина и главный симптом у любого типа телеангиэктазии — это эстетический дефект [7] .
Осложнения сосудистых звездочек
Сами по себе сосудистые звёздочки редко имеют серьёзные осложнения. Но если они формируются на фоне венозной недостаточности или из-за гормональных нарушений, возможно появление синяков, возникающих без каких-либо травм, рядом или на месте телеангиэктазии. Кроме того, происходит дальнейшее разрастание сосудистого рисунка и увеличение его диаметра, возможно кровотечение из телеангиэктазии.
Чаще всего телеангиэктазии осложняются после их лечения склерозантами — специальными препаратами, предназначенными для сужения вен. После склерозировании сосудистой звездочки одним из наиболее тяжелых и одновременно редким осложнением является некроз кожи или синдром Николау — малоизученный синдром, проявляется массивными поверхностными некрозами кожи.
Если говорить о телеангиэктазиях, которые возникают как часть врожденных заболеваний, то осложнения обусловлены течением фонового заболевания [8] .
Диагностика сосудистых звездочек
Диагностика сосудистых звёздочек не представляет трудностей: для постановки правильного диагноза специалисту-флебологу достаточно провести осмотр и сделать УЗИ вен.
При подозрении на сопутствующие заболевания, которые предположительно могли вызвать появление телеангиэктазий, флеболог направляет пациента на консультацию к узкопрофильному специалисту — гинекологу, эндокринологу, ревматологу или кардиологу. Например, если на приёме пациентка утверждает, что сосудистые звездочки появились на теле после курса оральных контрацептивов, которые она принимает для лечения функциональной кисты яичника, её направляют к гинекологу для повторной оценки рисков приёма ОК и сдачи анализов на женские половые гормоны. Грамотный хирург-флеболог старается определить и устранить причину появления телеангиэктазии, а затем уже приступить к лечению. В противном случае после успешного лечения «сосудистые звездочки» появятся снова.
Иначе обстоит дело с телеангиэктазиями, которые появляются на фоне врожденных заболеваний. В этом случае этиология заболевания ясна, заболевание не поддается полному излечению, и хирургу-флебологу остается только бороться со следствием заболевания. К примеру, это касается пациентов, страдающих врожденной дисплазией соединительной ткани и дефицитом коллагена в сосудах [9] [10] [11] .
Лечение сосудистых звездочек
Выбор метода лечения зависит от формы заболевания, опыта хирурга и предпочтений пациента.
Если пациента беспокоит внешний вид пораженной кожи, то применяются методы удаления телеангиэктазии.
Склеротерапия — самый популярный и один из самых эффективных методов удаления сосудистых звёздочек. В телеангиэктазию вводят специальный препарат — склерозант, который воздействует на сосудистую стенку изнутри. Это приводит к постепенному склеиванию сосуда. После некоторого количества времени на кожном покрове не остается следов болезни.
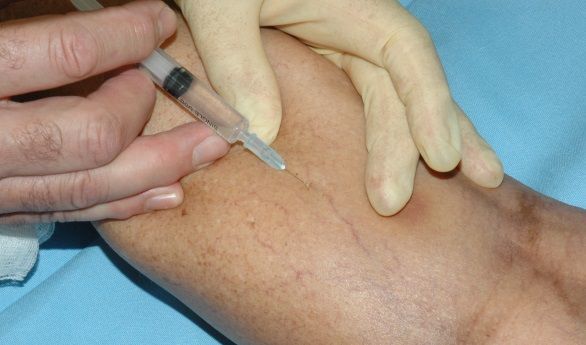
Склеротерапию можно применять как на очень тонких и мелких телеангиэктазиях, так и на крупных венах и даже на стволе большой подкожной вены. Наиболее частая область применения склеротерапии — нижние конечности. Как правило в качестве склерозанта выступает лауромакрогол. При правильном использовании склерозант вызывает только местное действие и не оказывает токсического влияния на организм. Сразу после воздействия склерозанта в просвете вены формируется специфический сгусток (склеротромб), сосуд становится плотным, после чего начинается процесс рассасывания вены, который может занимать до полугода.
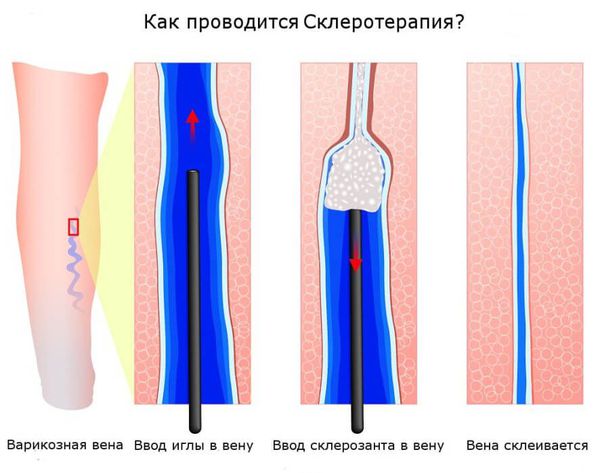
Иногда в качестве склерозанта выступает кислородно-озоновая смесь. В таком случае процедура будет называться озоносклеротерапия. Другим популярным вариантом склеротерапии является криосклеротерапия — этот метод подразумевает охлаждение кожи в месте введения склерозанта с помощью льда или холодного воздуха.
Набирает популярность лазерная криотерапия (CLaCS) — метод сочетает криолечение, склеротерапию и лазерную коагуляцию (сужение) вен. На пораженный сосуд воздействуют транскутанным (чрезкожным) лазером, вызывающим спазм вены воздействием. Далее в просвет вены вводится склерозирующий состав. Все манипуляции проводятся под воздействием криотерапии, которая снижает болевые ощущения у пациента. Результаты у этого метода примерно сопоставимы с эффективностью обычной склеротерапии, поэтому при более высокой стоимости лечения необходимость в нём отстаётся сомнительной.
Существуют методики лечения телеангиэктазий при помощи транскутанной лазерной фотокоагуляции. Этот метод чаще всего применяется на коже лица и является более безопасным, чем склерозирование, но менее эффективным так как сосудистые звездочки часто возвращаются вновь.
Важно отметить и возможные осложнения склеротерапии. Одним из них является кашель после введения склерозанта в вену (как правило крупного размера). Часть препарата попадает в глубокие вены, с током крови проникает в лёгочный ствол и капилляры лёгких, вызывая микроэмболию (закупорку мелкими частицами), что рефлекторно провоцирует кашель и чувство жжения в дыхательных путях. Это осложнение не опасно для жизни и как правило купируется самостоятельно через несколько минут.
Часто после склеротерапии появляется гиперпигментация и синяки в месте инъекции, которые проходят самостоятельно в течение нескольких дней [11] [12] [13] .
Прогноз. Профилактика
Прогноз при развитии телеангиэктазий благоприятный. В некоторых случаях патология не требует лечения: сосудистые звёздочки исчезают со временем самостоятельно (например, после беременности).
Некоторые случаи требуют корректировки, особенно если пациента беспокоит внешний вид пораженной кожи. Так или иначе при появлении «сосудистых звездочек», вне зависимости от их локализации, необходимо обязательно обратиться к флебологу — телеангиэктазия в некоторых случаях может быть не только косметическим дефектом, но и признаком более тяжелого заболевания.
Свои особенности имеет период лечения телеангиэктазий. Любой метод лечения телеангиэктазий имеет свои преимущества и недостатки. Соответственно, определить показания и выбрать метод лечения может только квалифицированный хирург-флеболог и только после полноценного обследования. При правильно выполненном лечении прогноз исчезновения телеангиэктазий благоприятный.
Чтобы не допустить или снизить риск развития сосудистых звездочек, стоит выполнять рекомендации специалистов:
- предусмотреть защиту кожного покрова от чрезмерной инсоляции;
- провести анализ диеты и сделать выбор в пользу более здорового питания;
- отказать от вредных привычек.
Учитывая, что иногда появление телеангиэктазий может носить наследственный характер, в некоторых случаях стоит провести медико-генетичекую консультацию при наличии соответствующих подозрений у врача. Также пациенту следует позаботиться о подборе физиологичной обуви и одежды, регулирование режима труда и отдыха, обеспечение умеренных физических нагрузок [14] [15] .
Что такое капиллярная мальформация? Причины возникновения, диагностику и методы лечения разберем в статье доктора Сафина Динара Адхамовича, сосудистого хирурга со стажем в 14 лет.
Над статьей доктора Сафина Динара Адхамовича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Капиллярная мальформация — это врождённый порок развития капилляров кожи, который возникает из-за случайной мутации, не связанной с наследственностью. Данный генетический дефект приводит к появлению избыточного количества сосудов в коже, иногда нарушает связь поражённой области с нервной системой . Причём диаметр избыточных сосудов больше, чем у нормальных капилляров.
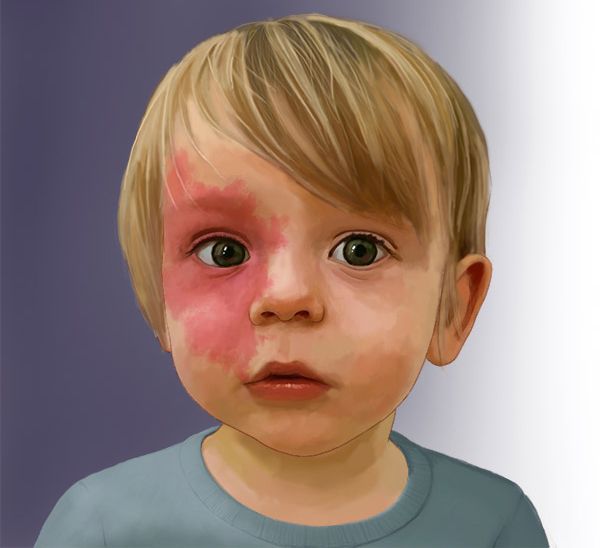
Капиллярная мальформация встречается у 0,3-0,5 % новорождённых, т. е. у 3-5 детей на 1000 новорождённых [2] [3] [4] . Одинаково часто возникает у мальчиков и девочек.
Понятие "капиллярная мальформация" включает в себя комплекс различных заболеваний и состояний. Всем им характерен порок развития капилляров кожи и их изменения. К таким заболеваниям относят "винное пятно" , капиллярную ангиодисплазию , невус Унна и др. [1] . По сути, данные изменения являются вариациями капиллярной мальформации.
По такому же принципу, из-за сходства с цветом красного вина, получило своё название и "винное пятно" — "portwine stain", или сокращённо PWS. Данный термин до сих пор используется в западной медицинской литературе, в том числе и в научной.
Термин "капиллярная ангиодисплазия" наиболее распространён в отечественной медицинской литературе. В переводе с древнегреческого языка он означает неправильное формирование сосудов. По сути, такой термин включает более широкий круг заболеваний, сопровождающихся различными патологиями капилляров.
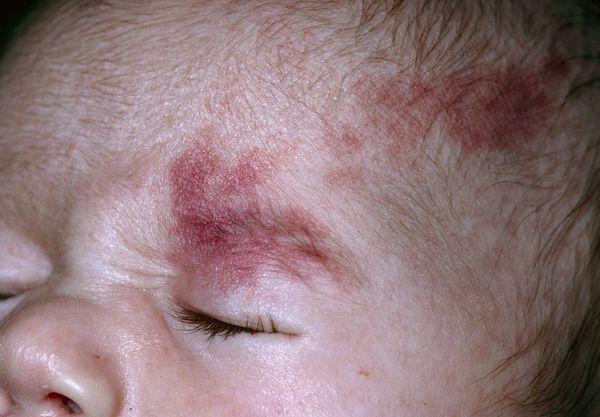
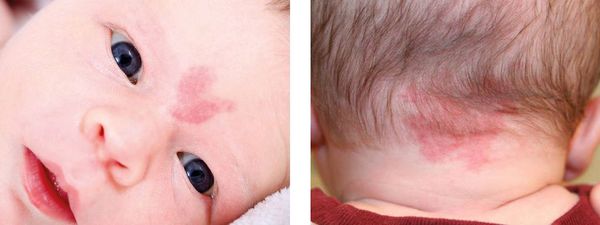
Невус Унна — это капиллярные пятна, возникающие на коже у новорождённых в области лба, между бровей, верхних век, носа, верхней губы и затылка. Данные пятна появляются из-за внутриутробного сдавления кожи между крестцом матери и костями черепа ребёнка. Капилляры за счёт длительного давления становятся более широкими и распластанными, но постепенно тонус капиллярной стенки нормализуется и цвет становится менее интенсивным.
Встречается невус Унна более чем у 50 % белокожих новорождённых детей [1] . Иначе его называют "поцелуем ангела", если пятна располагаются в области лба, век, носа, верхней губы, или "укусом аиста", если пятна располагаются в области затылка, а также лососевым и затухающим капиллярным пятном.
Пламенеющий невус — устаревшее название капиллярной мальформации. Данное название болезни появилось из-за ярко-красной окраски некоторых пятен, похожих на цвет пламени. Сейчас такой термин не используется.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы капиллярной мальформации
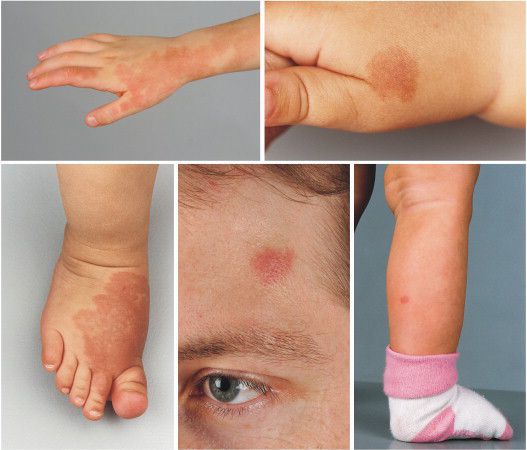
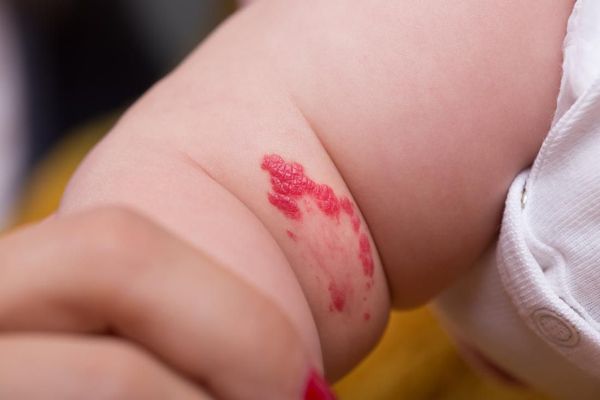
Для капиллярной мальформации характерно наличие пятна от бледно розового до фиолетового цвета. Располагается пятно на уровне кожи, иногда возвышается над ней в виде "булыжной мостовой".
Интенсивность цвета может меняться в течение дня, к примеру утром светлее, вечером темнее. Яркость пятна повышается при подъёме температуры тела или окружающей среды, во время физической нагрузки или кормления ребёнка. Но эти изменения носят обратимый характер: когда воздействие раздражающего фактора прекращается, пятно приобретает свой обычный цвет.
По размеру мальформация бывает разной: от небольшого пятнышка до обширного пятна, которое занимает половину лица, шеи, туловища, распространяется на руки и ноги. Причём это может быть как сплошное пятно, так и мозаичное, с участками здоровой непоражённой кожи.
Наиболее частая локализация капиллярной мальформации — область лица и шеи [4] . Пятно может располагаться на любом участке лица и занимать различную площадь, переходя на волосистую часть головы, ушную раковину и слизистую оболочку рта.
Для пятна на лице характерен интенсивный цвет. Для пятна на лице характерен интенсивный цвет. При этом у 55-70 % пациентов отмечается разрастание мягких тканей (чаще вовлекаются губы), у 22-45 % — разрастание костной ткани (чаще верхней челюсти) и у 18 % — локализованные поражения кожи на пятне, например пиогенные гранулёмы — мясистые сосудистые узелки [5] .

В ряде случаев при определённом расположении пятна на лице можно заподозрить синдром Штурге — Вебера. В этом случае помимо винного пятна могут наблюдаться неврологические расстройства, например судороги, очаговый неврологический дефицит и умственная отсталость [13] .

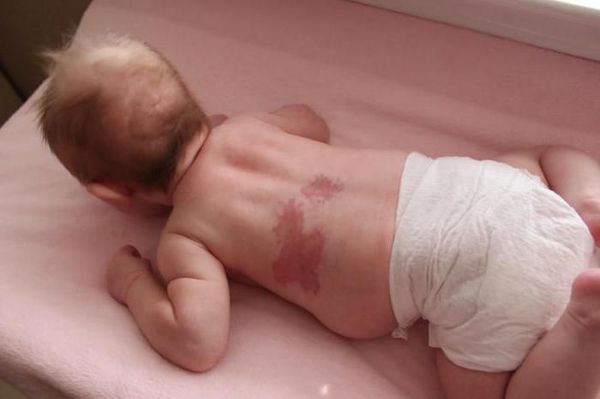
При расположении капиллярной мальформации на туловище или конечностях пятно, как правило, имеет бледно розовый цвет. С течением времени такая мальформация светлеет или наоборот темнеет до фиолетового цвета. Чаще такое происходит с пятнами на коже ног.
По мере взросления цвет и размер капиллярной мальформации медленно меняются. Как правило, с возрастом пятно темнеет, становится розовым или красным.
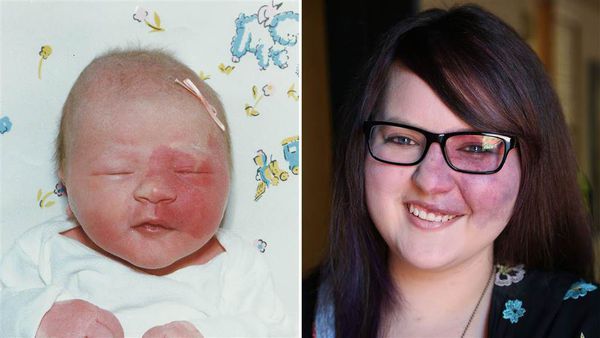
Поскольку капиллярная мальформация расположена в дерме и не имеет тенденцию к разрастанию, основной жалобой пациента будет стойкий косметический дефект, который может спровоцировать развитие депрессии и навязчивых состояний.
Патогенез капиллярной мальформации
Капиллярная мальформация — это врождённый порок развития сосудов. Появление данной патологии связано с возникновением случайной мутации в определённых генах [5] .
Такие генетические изменения не связаны с передачей по наследству. Эти мутации возникают на ранних этапах образования и развития эмбриона.
Некоторые причинные мутации уже выявлены [6] , но для ряда капиллярных мальформаций такие генетические изменения не определены. Например, у пациентов с невусом Унна специфические мутации не установлены. А для простых капиллярных мальформаций, в том числе и при синдроме Штурге — Вебера, выявлена случайная мутация в гене GNAQ, также возможны изменения в гене GNA11.
При сочетании капиллярной мальформации с другими патологиями наблюдаются изменения в других генах:
- при сочетании с артериовенозной мальформацией (АВМ) характерны изменения в гене RASA1 или EPHB4;
- при сочетании с микроцефалией — изменения в гене STAMBP;
- при сочетании с увеличением головного мозга и дефектом коры в виде мелких неглубоких извилин — изменения в гене PIC3CA.
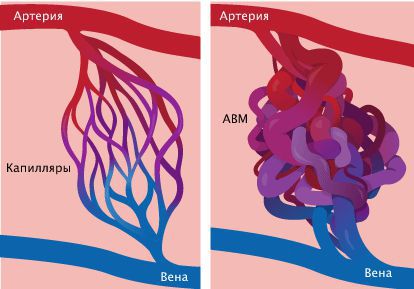
При врождённой геморрагической телеангиэктазии — синдроме множественных сосудистых мальформаций — в зависимости от типа определяются изменения в трёх генах:
- 1 тип — ENG;
- 2 тип — ACVRL1;
- 3 тип — SMAD4.
Нарушение закладки капилляров в дерме приводит к появлению расширенных сосудов. Выдвигались теории о том, что иннервация таких сосудов нарушается, особенно при расположении пятна на лице — в зоне иннервации тройничного нерва. Однако при расположении пятна на других участках тела признаки нарушения иннервации не наблюдаются.
Классификация и стадии развития капиллярной мальформации
Наиболее удобная классификация сосудистых аномалий создана Международным обществом по изучению сосудистых аномалий (ISSVA) [7] . Она постоянно дополняется новыми нозологиями и уточняется. Сейчас в этой классификации выделены следующие виды капиллярной мальформации:
- простая;
- сочетающаяся с другими видами сосудистых аномалий: капиллярно-венозная, капиллярно-лимфовенозная, капиллярно-артериовенозная;
- в составе синдромов, например синдрома Штурге — Вебера и синдрома Клиппеля — Треноне. Первый синдром сопровождается поражением кожи, глаз, нервной системы и внутренних органов. Характеризуется наличием капиллярной мальформации на коже лица, ангиомой сосудистой оболочки мозга и мягкой мозговой оболочки. Синдром Клиппеля — Треноне является редким врождённым заболеванием, при котором нарушается формирование кровеносных и лимфатических сосудов, кожи, мышц и костей. Сопровождается появлением винного пятна, пороками развития вен, разрастанием мягких тканей и костей.
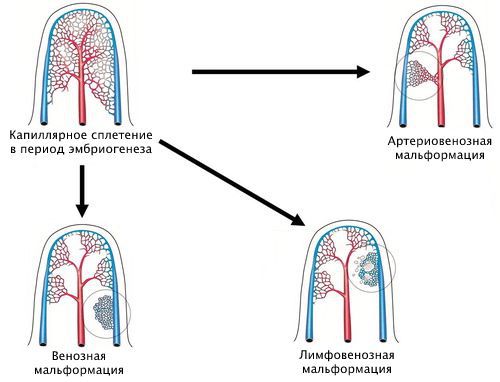
Хотя классификация ISSVA удобна в использовании, она не отображает всю полиморфность капиллярных мальформаций. Её следует дальше структурировать и дополнять.
Осложнения капиллярной мальформации
С возрастом цвет капиллярной мальформации может перейти к красным или бордово-фиолетовым тонам. Часто такое изменение совпадает с утолщением кожи в области пятна [4] [8] . Данный феномен можно объяснить постепенным увеличением диаметра капилляров, которое увеличивает застой крови в зоне пятна. Возникает патологический круг: увеличение диаметра и количества сосудов приводит к усилению кровотока, в свою очередь активный кровоток стимулирует появление новых капилляров. Постепенно участок поражённой кожи утолщается и деформируется.
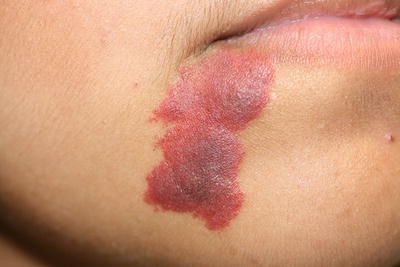
Активный кровоток в толще кожи приводит к появлению различных новообразований на поверхности капиллярной мальформации. Такие образования вынесены в отдельную группу — CEAN (cutaneous epithelioid angiomatous nodule), т. е. кожные эпителиоидные ангиоматозные узелки. Данная группа включает в себя редкие доброкачественные сосудистые новообразования, в состав которых входят гистиоциты — это эндотелиальные клетки, которые в основном находятся в дерме или под кожей. Такая группа опухолевидных образований впервые была описана итальяно-американским доктором J. Rosai в 1979 году [9] .
Кровотечение как осложнение не характерно для капиллярной мальформации из-за небольшого диаметра патологических сосудов. При порезе или другом повреждении кожи в области капиллярной мальформации не будет сильного кровотечения, оно остановится самостоятельно. Но следует помнить, что частое травмирование кожи, например при бритье, может спровоцировать появление кожных аденоматозных эпителиодных узелков на поверхности мальформации.
Диагностика капиллярной мальформации
Для постановки диагноза при простой капиллярной мальформации достаточно осмотра врача, который занимается лечением этой болезни. Проведения инструментальных или лабораторных исследований для такой формы патологии не требуется [5] . Но при сочетании мальформации с другими сосудистыми аномалиями или синдромами необходимо дополнительное обследование с участием команды врачей: педиатра, хирурга, ортопеда, генетика, онколога, специалиста лучевой диагностики, окулиста и дерматолога.
Одним из методов обследования, которые позволяют достоверно визуализировать капиллярную мальформацию, является дерматоскопия — визуальный осмотр кожи через прибор с большим увеличением.
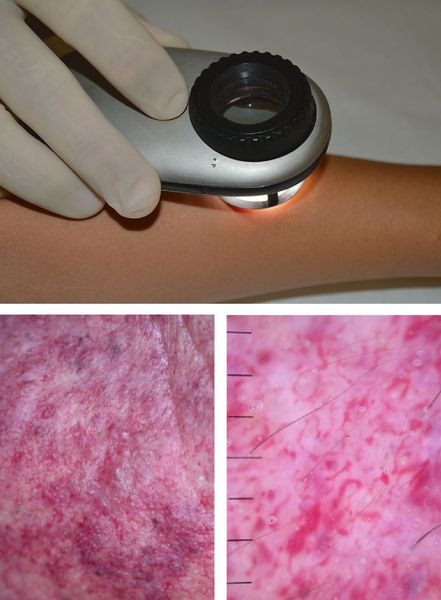
МРТ позволяет определить наличие сосудистого компонента в мягких тканях. В случае простой капиллярной мальформации такие изменения незначительны, поэтому информативность такого исследования минимальная. Учитывая, что у детей младшего возраста это исследование проводится под наркозом или седацией, рутинно выполнять МРТ детям не рекомендуется. Показаниями к МРТ служат: сочетанные формы сосудистых мальформаций и синдромальные формы заболевания, например синдром Штурге — Вебера.
Проведение КТ или МСКТ (мультиспиральной КТ) обязательно при подозрении на распространение патологических процессов на костные структуры, которые сопровождаются их утолщением или деформацией. При сочетанных сосудистых аномалиях и подозрении на проникновение патологических сосудов в костные структуры следует проводить МСКТ с контрастированием. Без введения контраста КТ не информативна.
Чем отличается младенческая гемангиома от капиллярной мальформации?
Гемангиома — это доброкачественная сосудистая опухоль, которая развивается после рождения ребёнка, способна расти и постепенно исчезать. Тогда как капиллярная мальформация — это врождённая сосудистая аномалия, которая появляется уже при рождении. Для неё не характерен пролиферативный рост, отмечается постепенное изменение в цвете.
Иногда гемангиомы возникают при рождении, например врождённые или младенческие гемангиомы. Чтобы отличить их от капиллярной мальформации, ребёнка с сосудистой патологией нужно показать профильному специалисту.
Лечение капиллярной мальформации
Лазерная терапия — основной метод лечения капиллярной мальформации. Она проводится только на селективных лазерах, так как их волны воздействуют исключительно на гемоглобин крови [2] [3] [4] [10] .
Лазерное излучение затрагивает верхние слой капилляров, при котором происходит резкий нагрев эритроцитов. В результате капилляр либо разрывается, либо резко сужается.
Лазерную терапию можно начинать в любом возрасте, но оптимальнее — с 1-го месяца жизни. Если лечение проводится под наркозом, лазерную обработку выполняют в среднем три раза в год, но не больше четырёх. Считается, что для успешной социализации в обществе нужно достичь максимального результата лечения до начала обучения в школе.
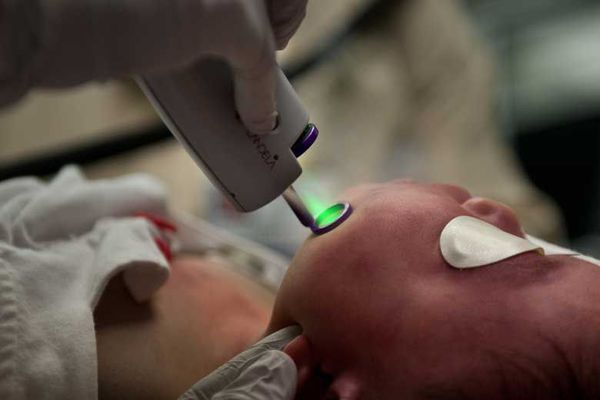
Лазерное лечение имеет свои осложнения : временные (обратимые) и постоянные (необратимые). Все они возникают из-за теплового воздействия лазерного излучения на ткани.
Отёк, покраснение и "синячки" относятся к временным осложнениям. Они свидетельствуют об эффективности проведённой процедуры и проходят, как правило, через 7-10 дней после лечения.
Необратимые изменения возникают при чрезмерном воздействии излучения на кожу. Полученный ожог может приводить к появлению рубца . Избежать этих осложнений можно при выборе грамотного специалиста и правильного лазера.
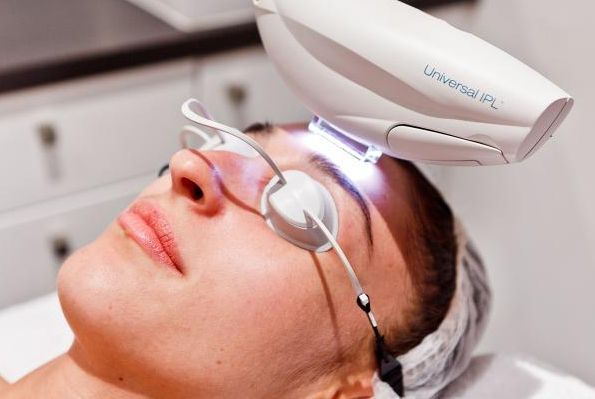
Другим аппаратным методом лечения является IPL — intensivepulselight, т. е. интенсивный импульсный свет. В отличие от лазера, IPL представляет широкополосный свет. По сути, это мощная лампа, для отсечения ненужных диапазонов которой используют специальные фильтры. Такая технология часто используется в косметологии для лечения кожных заболеваний, в том числе для лечения капиллярной мальформации.
До появления лазерных технологий основным методом лечения винных пятен было хирургическое удаление изменённой кожи с пластической коррекцией образовавшегося дефекта. Проводились многочасовые травматичные операции, которые часто оставляли уродующие шрамы, причинявшие больший дискомфорт, чем само пятно.
Склерозирование — ведение лекарственного препарата (склерозанта) через укол — используется при лечении комбинированных мальформаций, например капиллярно-венозной. В лечении простых винных пятен этот метод не используется из-за отсутствия полости, в которую нужно ввести препарат.
Применение бета-адреноблокаторов в виде системной ( пропранолол , атенолол ) или местной терапии ( тимолол , арутимол ) в лечении капиллярной мальформации неэффективно, так как они не действуют на капиллярную ангиодисплазию.
Помимо прочего, сейчас проводятся экспериментальные работы по использованию препарата сиролимуса в качестве системной и местной терапии, но пока широкого применения этот метод не получил.
Прогноз. Профилактика
Как показывают исследования, лазер полностью осветляет только 10-15 % капиллярных мальформаций [11] . В остальных случаях или остаются заметные участки пятна, или лечение совсем не приносит результата. Причина кроется не только в особенностях капиллярной мальформации, но и в нюансах работы лазеров. Однако несмотря на такие цифры, проведённое лечение улучшает качество жизни пациентов [12] .
Специфической профилактики для предупреждения капиллярной мальформации нет. Это врождённый порок развития. У каждого такого пятна есть свои особенности: количество и распределение сосудов в толще кожи, диаметр просвета и преобладание одного типа сосудов над другим. Чтобы лечение было эффективным, врач должен учесть эти нюансы, так как вместе они создают особенности кровоснабжения внутри каждой мальформаций. Иногда доктору удаётся выявить "питающие" сосуды, которые стали причиной неэффективности лазерной коррекции.
Моноизлучение лазеров также имеет свои особенности — определённая длина волны лучше воздействует только на определённую цель. Оператор не может изменить длину волны, но может путём изменения мощности и ширины импульса обработать другие слои кожи. Как показывает опыт, сложнее устранить мелкие капилляры, расположенные у поверхности кожи.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Петехиальная сыпь: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Петехиальная сыпь связана с разрывом внутрикожных сосудов и может возникать из-за сбоя в работе многих систем организма (иммунная система, кроветворная), при длительном приеме некоторых лекарственных препаратов, при инфекционных заболеваниях (сепсис, тиф, скарлатина и др.), а также при физическом воздействии на кожу из-за которого возникает повреждение внутрикожных сосудов (при ношении слишком тесной одежды из грубой ткани, при физической травме кожи).
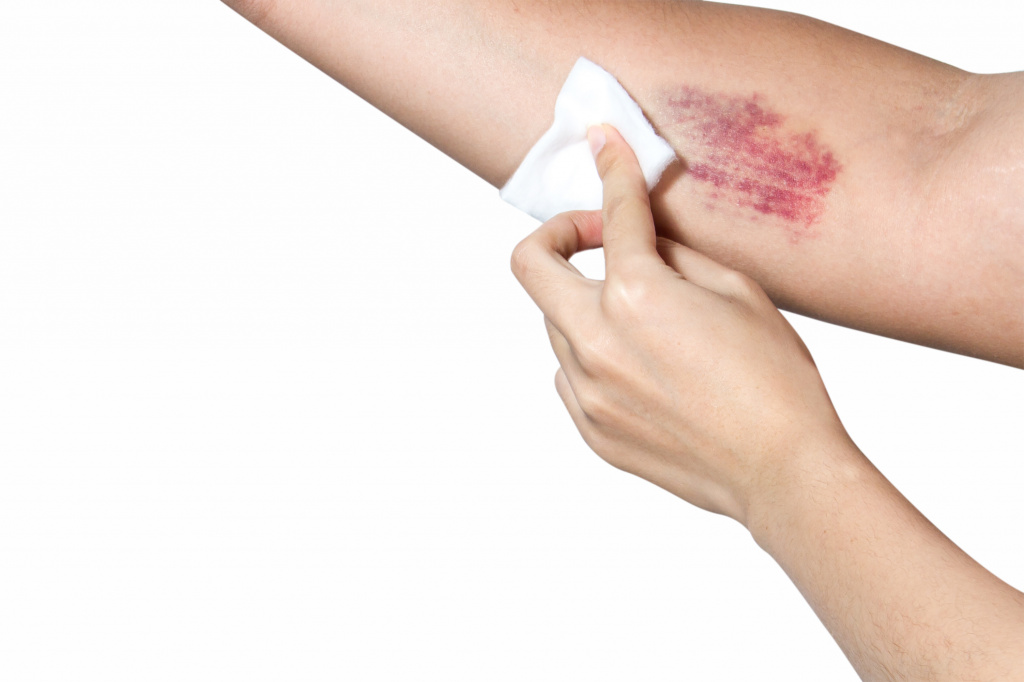
По сути, петехии – это выход крови из внутрикожных капилляров в межтканевое пространство в результате травмы сосуда или из-за изменения свойств крови.
Чаще всего петехиальные элементы плоские, размером не более 3 мм, могут быть фиолетового, пурпурного, красного цвета, над поверхностью не возвышаются, не пальпируются, не исчезают при надавливании или растягивании кожи, бывают единичными или множественными.
- Травма кожи при ударе — основная причина появления петехий у здоровых людей. В полости рта петехии могут появиться после употребления слишком твердой пищи.
- Грубое воздействие на кожу (например, при наложении жгута), ношение тесной одежды и обуви.
- В послеродовом периоде у матери и ребенка возможно появление петехиальной сыпи из-за травм кожи во время родов.
- Сильный плач (чаще у детей), неукротимая рвота или кашель – причина появления единичных петехий в области глаз, рта, шеи.
Чаще всего петехии появляются вследствие уменьшения количества тромбоцитов (элементов крови, ответственных за ее свертывание) в результате каких-либо состояний (или заболеваний), а также из-за снижения свертываемости крови как проявление некоторых болезней или действия определенных лекарственных препаратов.
Прием антикоагулянтов. При нарушениях ритма сердца, в комплексной терапии ишемической болезни сердца, в постинсультном периоде, при склонности к тромбообразованию и при других заболеваниях пациентам назначают препараты, разжижающие кровь (антикоагулянты и/или антиагреганты). На фоне приема таких препаратов происходит изменение реологических («текучих») свойств крови без изменения количества тромбоцитов. Назначение антикоагулянтов и антиагрегантов требует контроля работы системы свертывания. Исследование, которое отражает основные этапы процесса свертывания крови в организме называется коагулограмма (гемостазиограмма). В зависимости от того, к какой группе относится препарат «разжижающий кровь», контролировать нужно разные звенья коагулограммы. Периодичность контроля, коррекцию принимаемой дозы препарата и рекомендации по изменению образа жизни, прежде всего питания, вам даст лечащий врач.
Синонимы: Гемостазиограмма. Coagulation studies (coagulation profile, coag panel, coagulogram). Краткая характеристика исследования «Гемостазиограмма (коагулограмма) расширенная» Коагуляционное звено гемостаза: Протромбин (протромбиновое время, протромбин (по Квику).

- Некоторые аутоиммунные заболевания, такие как системная красная волчанка, тромбоцитопеническая пурпура, склеродермия и многие другие, сопровождаются появлением на коже петехий. Связано это чаще всего со специфическим поражением сосудов разного калибра. Помимо кожных проявлений для этой группы болезней характерны различные поражения суставов с нарушением их функции, лихорадка, миалгии (мышечная боль), невынашивание беременности, бесплодие.
- Инфекционные заболевания, такие как тиф, скарлатина, инфекционный мононуклеоз, менингит, а также некоторые инфекции, передаваемые половым путем, могут сопровождаться появлением петехий. При инфекционном эндокардите и сепсисе также возможно появление петехиальной сыпи. При гонорее петехии обычно локализуются на коже в области крупных суставов и сопровождаются клиникой воспаления мочеполового тракта.
- При наличии новообразований в гипофизе или коре надпочечников, сопровождающихся повышением уровня гормонов, кожа истончается, легко травмируется, появляются багровые растяжки (стрии) на животе, бедрах, а также петехии, которые чаще всего локализующиеся на коже голеней.
- Недостаточное поступление в организм витаминов С и К ведет к нарушению проницаемости сосудистой стенки капилляров, в результате чего кровь может попасть в межтканевое пространство, появляются петехии, беспричинные синяки различных размеров.
- Во время и после проведения химио- и лучевой терапии возможно появление петехиальной сыпи, что объясняется снижением уровня тромбоцитов на фоне введения токсичных лекарств или воздействием ионизирующего излучения на ткани.
- Изменения кожи, мышц, развитие побочных симптомов при наличии онкологических заболеваний называют паранеопластическими процессами. Их развитие связано с реакцией организма на рост опухоли и часто сопровождается появлением сыпи различного характера, необъяснимых изменений кожи и мышц (дерматомиозит), слабости, снижения аппетита, похудения, быстрой утомляемости, длительным повышением температуры тела.
При появлении обширных участков кожной сыпи, неважно, сопровождаются они другими симптомами или нет, необходимо немедленное обращение к врачу.
Первичное обращение может быть к врачу общей практики, терапевту или дерматологу. По характеру кожных проявлений, наличию тех или иных симптомов врач решит, нужна ли консультация более узкого специалиста, и определит объем необходимых анализов и обследований, а также назначит терапию.
Диагностика при появлении петехий на коже
При приеме антикоагулянтов помимо оценки функции самой свертывающей системы крови - Гемостазиограмма (коагулограмма), скрининг;
Синонимы: Гемостазиограмма, коагулограмма. Coagulation studies (coagulation profile, coag panel, coagulogram). Краткая характеристика исследования «Гемостазиограмма (коагулограмма), скрининг» Включает следующие показатели: Протромбин (протромбиновое время, протромбин (по Квику), МН.
Читайте также:

