Мурашки по коже головы при шейном остеохондрозе
Обновлено: 18.04.2024
В области шеи человека находятся нервы и сосуды, отвечающие за работу головного мозга, лица и других важных органов. Шейный остеохондроз характеризуется дегенеративными изменениями межпозвонковых дисков, они теряют эластичность и уменьшаются в размерах. Вследствие пережатия нервов и сосудов, нарушения кровообращения пациент ощущает боль и онемение лица. Мозг перестает в достаточном количестве получать питательные вещества и кислород. При появлении такого симптома необходимо обратиться к врачу и начать лечение

Причины возникновения
Поскольку шейные позвонки расположены близко друг к другу, при остеохондрозе это способствует застою крови и нарушению кровообращения. Онемение лица может возникать на фоне нескольких взаимосвязанных причин:
- компрессия кровеносных сосудов и нервных окончаний из-за неправильного положения позвонков;
- деформация суставных фасеточных капсул;
- образование остеофитов – наростов на поверхности костей, травмирующие ткани;
- протрузия – происходит выбухание межпозвонкового диска в позвоночный канал.
Онемение лица при шейном остеохондрозе отмечается уже на первой стадии заболевания. Оно может сопровождаться отечностью из-за нарушения венозного оттока. Организм накапливает лишнюю жидкость, что приводит к появлению отеков на лице. Также пациенты жалуются на покалывание в руках и жжение, боль в шее. Они могут не чувствовать прикосновений к щекам.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 24 Июня 2022 года
Содержание статьи
С какими болезнями можно перепутать онемение лица при шейном остеохондрозе
- мигрень;
- неврит тройничного нерва;
- авитаминоз;
- рассеянный склероз;
- опоясывающий лишай;
- вегетососудистая дистония;
- невроз и депрессия;
- холодовая аллергия.
Онемение лица при перечисленных заболеваниях, как и при остеохондрозе, характеризуется недомоганием, легкими головокружениями, хрустом в шее и болью в нижней части лица.
Как снять онемение лица при шейном остеохондрозе
Снять отеки и онемение на лице при шейном остеохондрозе в домашних условиях можно с помощью медовых масок и растирания лица настойкой багульника. Улучшить кровообращение помогут компрессы с морской солью. Для облегчения состояния больному рекомендуется принимать сосудорасширяющие препараты.
Когда обращаться к врачу? К какому врачу?
К врачу необходимо обратиться при появлении таких признаков:
- болевой синдром в области плеч и шейно-воротниковой зоны;
- напряжение мышц шеи;
- нарушение симметричности лица;
- усиление боли при повороте или наклоне головы;
- ощущение дискомфорта при пальпации шеи и воротниковой зоны;
- онемение или жжение в области шеи и лица;
- резкие скачки артериального давления;
- головная боль;
- невозможность свободно улыбнуться или высунуть язык без отклонений в сторону.
Онемение лица может сигнализировать о множестве заболеваний. Чтобы правильно определить причину симптома, следует записаться на прием к невропатологу. Он назначит первичное лечение. Затем может потребоваться консультация вертебролога. Он занимается коррекцией нарушенного кровообращения. Для выявления причины онемения лица врачи применяют ряд методов диагностики: рентгенография, допплерография, ангиография и эхоэнцефалография.

Ключкина Екатерина Николаевна

Хачатрян Игорь Самвелович

Шехбулатов Арслан Висрадиевич

Тремаскин Аркадий Федорович

Ефремов Михаил Михайлович

Шантырь Виктор Викторович

Шайдулин Роман Вадимович

Саргсян Арцрун Оганесович

Ливанов Александр Владимирович

Соловьев Игорь Валерьевич

Кученков Александр Викторович

Барктабасов Самат Тургунбекович

Яровский Ярослав Иванович

Славин Дмитрий Вячеславович

Громов Алексей Вячеславович
Как лечить
Медикаментозное лечение
Для снятия онемения на лице при шейном остеохондрозе врач назначает сосудорасширяющие препараты. Они устраняют спазмы и увеличивают кровяные просветы. Восстановить поврежденные ткани и хрящи помогут хондропротекторы. Они проявляют высокую эффективность на начальной стадии остеохондроза. Также в курс лечения входят обезболивающие и противовоспалительные препараты. Их разрешено принимать не более 2 недель. Поддержать иммунитет можно с помощью иммуномодуляторов. Для снятия спазма мышц в пораженной области применяют миорелаксанты. Чтобы избавиться от отеков, следует принимать диуретики.
Для предотвращения дальнейшего развития шейного остеохондроза с онемением лица врачи рекомендуют вести активный образ жизни, заниматься йогой и плаванием. Людям при сидячей работе и студентам следует делать перерывы на разминку, поскольку статические нагрузки на шейный отдел позвоночника приводят к онемению щек и пальцев рук.
Кроме приема медикаментов пациент должен соблюдать диету. Ему необходимо сократить потребление сладостей и мучных изделий, отдать предпочтение фруктам, овощам и молочным продуктам.
Хирургическое лечение
Если шейный остеохондроз с онемением лица сопровождается грыжей, выходящей далеко за пределы тел позвонков, то потребуется хирургическое вмешательство.
Консервативная терапия
Устранить онемение на лице и расслабить мышцы поможет лечебный массаж шейно-воротниковой зоны. Проводить его должен только квалифицированный врач. Массаж подразумевает плавные и легкие движения. Его назначают после купирования острой стадии шейного остеохондроза. Обычно достаточно 5 сеансов, чтобы онемение полностью прошло. После первых 2-3 процедур пациент обычно жалуется на боль от массажных движений. Это связано с накопившейся молочной кислотой в мышцах шеи, сковывающей их. Массажные движения помогают вывести кислоту и расслабить мышцы. При необходимости можно выполнить еще 5 процедур.
Эффективным методом лечения онемения лица считается физиотерапия. Она показана для снятия боли и расслабления мышц. Полезно совмещать физиотерапию с курсами массажа. Хорошо зарекомендовали себя в борьбе с онемением лазеротерапия, воздействие вибрацией и электрическими зарядами. Количество процедур – 5-10.
Жжение при остеохондрозе возникает часто и локализуется в спине. Сопровождается преимущественно сильной болью, скованностью движений, обездвиженностью или тугоподвижностью позвоночника. Основная причина жжения — непосредственно остеохондроз, а также другие дегенеративно-дистрофические процессы в опорно-двигательном аппарате. Лечением занимаются разные специалисты, в зависимости от симптоматики и стадии развития болезни — невролог, вертебролог, ортопед, остеопат, ревматолог, хирург.
Причины возникновения
Самостоятельно определить происхождение нарушений невозможно — для установления точной причины понадобится пройти тщательную диагностику. Среди распространённых причин жжения выделяют:
- дегенерации костей и хрящей позвоночника;
- уменьшение просвета между позвонками;
- компрессия, повреждения нервных корешков;
- воспаления и невриты;
- ушибы, вывихи, растяжения, переломы;
- последствия травм и операций на спине;
- солевые отложения на костях;
- межрёберная невралгия;
- инфекционные заболевания;
- опоясывающий лишай;
- полиомиелит;
- туберкулёз;
- подагра.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 24 Июня 2022 года
Содержание статьи
О чём говорит жжение при остеохондрозе
Симптом считается патологией — у здорового человека отсутствуют такие ощущения, как жжение или рези. Жгучие боли могут говорить о таких расстройствах:
- Радикулит. Болезненность в спине при наличии остеохондроза — признак воспаления нервных окончаний или последствий травм корешков спинного мозга.
- Болезнь Бехтерева. Хронические дегенерации опорно-двигательного аппарата сопровождаются жгучими ощущениями, скованностью и быстрым утомлением.
- Нарушения работы сердца. Симптом характерен для большинства заболеваний, связанных с работой сердечной и сосудистой систем.
- Нарушения работы дыхания и пищеварения. Если жжёт в животе, это может сказать о проблемах с желудочно-кишечным трактом. Дискомфорт в горле, лёгких и грудной клетке может говорить об аномалиях дыхательных путей.
Виды жжения при остеохондрозе
Симптом классифицируют по локации проявления:
- Между лопаток. Если сопровождается затруднениями дыхания, онемением левой стороны тела, головокружением, чувством сдавленности груди — есть риск инфаркта Миокарда. Если жжёт спину между лопаток, следует размяться или сменить положение туловища.
- В пояснице. Дискомфорт возникает после нагрузок, сидения за компьютером, при резких наклонах. Такие проявления грозят мышечным перенапряжением, смещением позвонков, корешковым синдромом.
- В шейном отделе. Дискомфорт в шее свидетельствует о нарушениях кровообращения в позвоночных артериях, что выражается в жжении, скованности, боли и тугоподвижности.
С какими болезнями можно перепутать
- Стенокардия. Схожие признаки — одышка, сдавление грудной клетки, невозможность полноценно вздохнуть и выдохнуть, жгучая боль в области сердца.
- Корешковый синдром. Внезапная потеря чувствительности, мурашки и покалывание, обездвиженность или снижение двигательных способностей, болезненность поражённой зоны тела.
- Сердечная недостаточность. Резкое изменение артериального давления, усиленное потоотделение и частота дыхания, тремор, онемение левой руки.
- Печёночные колики. Локализация болевых ощущений сосредоточена справа в подрёберье и отдаёт в остальные части туловища. Возможно возникновение тошноты и рвоты.
- Язва желудка. Характерные признаки — вздутие и расстройства кишечника, тошнота, изжога, рвота, общая слабость, болезненность живота и нижней области грудной клетки.
- Воспаление поджелудочной железы. Панкреатит сопровождается жгучей болью, головокружением, тошнотой, увеличением частоты сердцебиения и пульса, неравномерными вдохами и выдохами.
- Консолидация лёгочной ткани. Поверхность лёгких забивается кровью или жидкостью, что вызывает затруднения дыхания, жжение в груди, скованность движений.
Как снять жжение при остеохондрозе
Симптом требует срочного вмешательства врачей, а до приезда скорой помощи можно самостоятельно облегчить состояние:
- Снимите одежду и обувь, чтобы не было сковывания движений.
- Проветрите помещение или найдите свободный доступ к свежему воздуху.
- Если в анамнезе имеются сердечные патологии, примите нитроглицерин и полежите 10-15 минут.
- Осторожно разотрите руками поражённое место, чтобы восстановить кровоток и обеспечить поступление кислорода в сосуды.
К какому врачу обращаться
В первую очередь следует посетить терапевта или кардиолога. Врач-кардиолог может подтвердить или опровергнуть проблемы с сердцем. Если жжение вызвано не кардиологией, а остеохондрозом, например, стоит показаться неврологу, вертебрологу и хирургу. Специалисты смогут обследовать пациента и поставить точный диагноз.
В ЦМРТ после консультации невролога вам могут быть назначены процедуры -плазмотерапия и фармакопунктура . Для поддержания здоровья рекомендуются занятия ЛФК. Для исправления причин недуга будут полезны сеансы мануальной терапии . А для нормализации функции опорно-двигательного аппарата поможет курс остеопатии.
Шейный остеохондроз – это хроническое дистрофическое заболевание, при котором происходит истончение дисков, расположенных между позвонками с последующим замещением их костной тканью. По мере прогрессирования в дегенеративный процесс вовлекаются окружающие структуры. Это становится причиной развития целого комплекса симптомов, которые полностью подчиняют себе жизнь пациента.
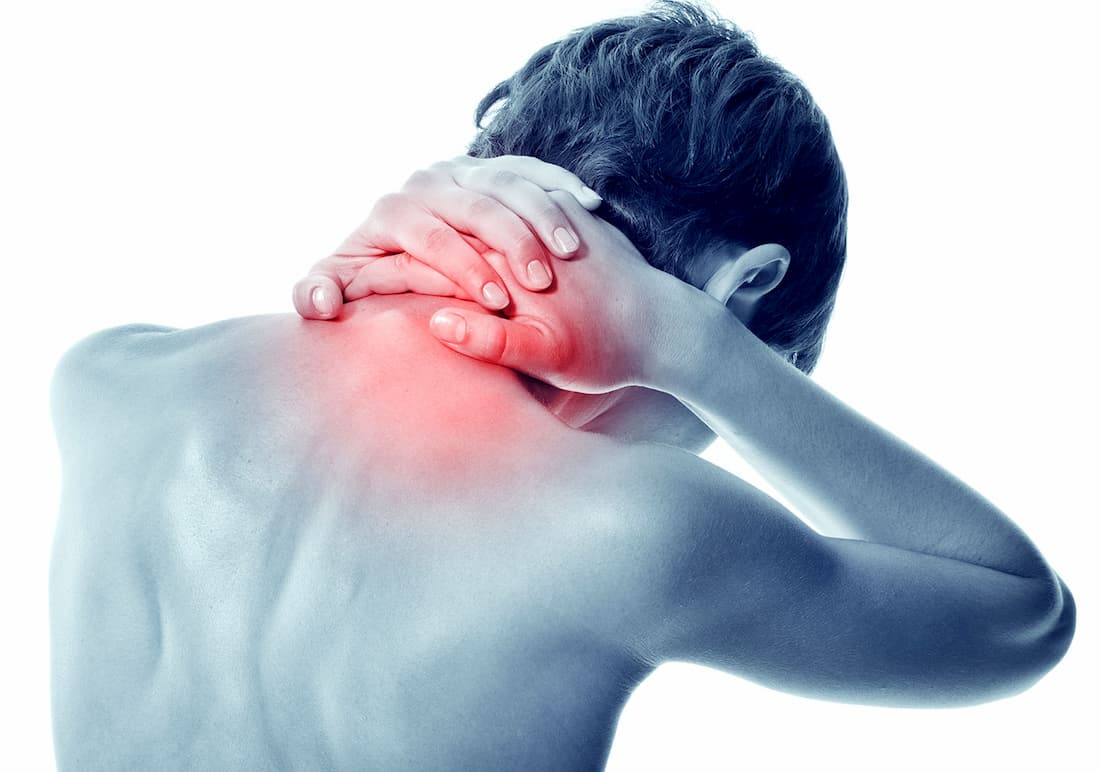
Общая информация
Межпозвоночные диски состоят из гелеобразного ядра и окружающего его плотного фиброзного кольца, покрытых сверху слоем хрящевой ткани. Они выполняют амортизирующую функцию, препятствуя повреждению позвонков при беге, ходьбе и прыжках, а также способствуют подвижности и гибкости всего позвоночного столба.
В процессе естественного старения, а также в условиях повышенной нагрузки, происходит постепенное уменьшение высоты межпозвонкового диска. Нарушается обмен веществ в его ядре, появляются трещины в окружающем фиброзном кольце. Появляются выпячивания дисков – протрузии и грыжи. По мере прогрессирования заболевания, в него вовлекается хрящевая ткань и кости, возникают остеофиты – костные разрастания, которые становятся причиной ограничения подвижности и выраженного болевого синдрома.
Поскольку патологические изменения проходят в непосредственной близости от спинного мозга и его корешков, это приводит к их сдавлению и воспалению, а также рефлекторному развитию мышечного спазма. В результате человек испытывает характерные симптомы, по которым можно заподозрить заболевание.
Причины
Остеохондроз шейного отдела позвоночника относится к мультифакторным заболеваниям. Он возникает на фоне целого комплекса факторов, каждый из которых усугубляет течение патологии. В список причин входит:
- избыточная масса тела;
- малоподвижный образ жизни;
- сидячая работа;
- неправильная осанка;
- хронические заболевания опорно-двигательного аппарата (сколиоз, плоскостопие), способствующие неравномерному распределению нагрузки на позвоночник;
- врожденные патологии развития позвоночного столба, а также травмы;
- чрезмерные, повторяющиеся нагрузки на позвоночник;
- наследственная предрасположенность.
Симптомы и синдромы
Симптомы шейного остеохондроза появляются далеко не сразу и, зачастую, маскируются под другие заболевания.
К наиболее частым признакам относятся:
- головокружение: как правило, при остеохондрозе оно является системным, т.е. человеку кажется, что окружающие предметы вращаются перед его глазами;
- боль в области затылка, шеи, воротниковой зоне: ее интенсивность зависит от степени развития заболевания; легкая и эпизодическая на ранней стадии, она распространяется на всю голову и приобретает постоянный характер; периодически приступы становятся невыносимыми, в результате чего человек не может даже пошевелить головой;
- шум или звон в ушах: возникают при смене положения после длительного периода неподвижности, часто сопровождаются головокружением;
- ощущение нехватки воздуха, невозможности сделать глубокий вдох; в тяжелых случаях развивается сильная одышка;
- тошнота и рвота: связаны с нарушением кровообращения в определенных зонах головного мозга, усиливаются при попытках повернуть голову;
- снижение остроты зрение, мелькание мушек или туман перед глазами: свидетельствуют о недостаточном снабжении кровью головного мозга; возникают при запущенных стадиях заболевания;
- колебания артериального давления, плохо поддающиеся коррекции препаратами;
- внезапные обмороки, обусловленные спазмом сосудов;
- ощущение комка в горле, першение, сухость, проблемы с глотанием: нередко являются одним из первых признаков патологии.
- боль в плечевом суставе
- онемение пальцев рук
Помимо общих признаков шейного остеохондроза, различают несколько синдромов, характерных для этого заболевания.
Вертебральный синдром
Комплекс симптомов связан с поражением костей и хрящей позвоночного столба. Он включает в себя:
- нарушение подвижности в шейном отделе;
- боли при поворотах головы;
- рентгенологические признаки поражения самих позвонков и пространства между ними.
Синдром позвоночной артерии
Симптоматика обусловлена сужением или спазмом позвоночных артерий, частично отвечающих за кровоснабжение головного мозга. Проявляется следующими признаками:
- шум в ушах;
- головокружение;
- скачки артериального давления;
- тошнота и рвота;
- головные боли;
- нарушения зрения;
- снижение работоспособности;
- сонливость;
- обмороки.
Кардиальный синдром
Напоминает состояние при поражении сердечной мышцы и включает в себя:
- боль или ощущение жжения за грудиной;
- слабость и утомляемость;
- учащенный пульс.
Корешковый синдром
Состояние связано с поражением (сдавлением или защемлением) нервных корешков, выходящих из позвоночного столба в шейном отделе. В зависимости от уровня поражения человек может ощущать:
- онемение или боль в области затылка;
- онемение языка;
- боль в ключицах, затруднения глотания, икота;
- дискомфорт в области плеч, усиливающийся при движениях рук;
- болезненность в области лопаток и предплечий;
- онемение указательного и среднего пальцев;
- онемение безымянного пальца и мизинца.
Чаще всего в патологический процесс вовлекается сразу несколько нервных корешков, в результате чего наблюдается сразу несколько характерных симптомов.
Стадии
В процессе развития шейный остеохондроз проходит четыре последовательных стадии (степени), которые определяют выраженность симптомов и общее состояние пациента.
- 1 стадия. Толщина межпозвонковых дисков незначительно уменьшается. Симптомы практически отсутствуют, иногда возникает легкий дискомфорт в шее, например, при длительном пребывании в неудобной позе.
- 2 стадия. Высота диска становится еще меньше, начинается патологическое разрастание хрящевой ткани, возникают протрузии (выпячивания). Боль становится сильнее, к ней присоединяется скованность в шейном отделе.
- 3 стадия. Фиброзное кольцо, окружающее ядро диска, разрывается, формируется межпозвонковая грыжа. Позвоночный столб заметно деформируется, повышается риск вывихов и подвывихов позвонков. Боль приобретает постоянный характер, к ней присоединяются другие симптомы остеохондроза.
- 4 стадия. В позвоночном столбе происходят необратимые изменения: появляются костные разрастания, межпозвонковый диск замещается рубцовой тканью и теряет способность амортизировать нагрузку. Симптомы становятся выраженными и оказывают значительное влияние на образ жизни пациента и его самочувствие. Качество жизни снижается.
Диагностика
В поисках причин болей или головокружения пациент может обращаться к врачам различных специальностей: терапевт, кардиолог, гастроэнтеролог, невролог. Для диагностики остеохондроза требуется комплексное обследование, в которое входят:
- рентгенография и компьютерная томография: эффективны лишь на поздних стадиях развития заболевания, когда изменения становятся хорошо заметными;
- магнитно-резонансная томография: благодаря высокой степени визуализации, позволяет видеть даже начальные изменения; в настоящее время является основным методом диагностики;
- дуплексное сканирование артерий головы и шеи: позволяет оценить качество кровотока, выявить сужение сосудов; используется для определения причин головных болей и головокружения.
В обязательном порядке проводится опрос и осмотр пациента, определение зон болезненности и степени подвижности позвоночного столба, оценивается качество рефлексов. Для дифференциальной диагностики с другими заболеваниями со сходной симптоматикой, может назначаться:
- ЭКГ, УЗИ сердца;
- суточное мониторирование ЭКГ и артериального давления;
- рентгенография органов грудной клетки;
- консультации узких специалистов: кардиолога, ЛОРа.
Лечение
Лечение шейного остеохондроза требует комплексного подхода и включает в себя:
- медикаментозное воздействие;
- физиотерапию;
- лечебную физкультуру;
- массаж;
- хирургическое лечение.
Медикаментозное лечение
Основная цель медикаментозного лечения: снять боль и головокружение, восстановить нормальное функционирование нервных корешков, а также по возможности остановить или замедлить разрушение хрящевой ткани. В зависимости от ситуации назначаются:
- нестероидные противовоспалительные препараты (мелоксикам, диклофенак, нимесулид и т.п.): направлены на снятие болевого синдрома и воспаления; применяются в виде таблеток, инъекций, мазей, пластырей;
- стероидные препараты (гидрокортизон, дексаметазон): также используются для снятия воспаления при неэффективности НПВС;
- миорелаксанты (мидокалм): препараты, устраняющие рефлекторные мышечные спазмы, за счет чего уменьшается боль и улучшается кровообращение;
- витамины группы B в виде инъекционных или таблетированных препаратов (мильгамма, нейромультивит): способствуют улучшению проведения нервных импульсов;
- седативные препараты при выраженном болевом синдроме для улучшения сна и уменьшения эмоциональной составляющей боли;
- противоотечные средства при защемлении нервного корешка;
- хондропротекторы: препараты, способствующие восстановлению хрящевой ткани.
В зависимости от симптомов, могут быть также назначены средства для улучшения микроциркуляции в сосудах головного мозга, препараты, блокирующие тошноту и головокружение и т.п.
Немедикаментозное лечение
Немедикаментозные методы лечения используются вне обострения. В зависимости от клинической ситуации используются:
- физиотерапия:
- лазерная терапия;
- магнитотерапия;
- УВЧ-терапия;
- фонофорез и электрофорез;
Немедикаментозное лечение способствует снижению выраженности симптоматики и уменьшает частоту и силу обострений. Оно действует опосредованно:
- улучшает кровоснабжение пораженной области, обмен веществ и процессы регенерации;
- усиливает действие препаратов;
- способствует укреплению мышечного каркаса и стабилизации позвоночного столба;
- снижает нагрузку на позвоночные диски;
- устраняет мышечные спазмы и блоки.
Хирургическое лечение
Помощь хирургов необходима в запущенных случаях заболевания, когда медикаментозные методы уже неэффективны. В настоящее время используется несколько операций:
- хирургическое удаление грыжи диска (микродискэктомия, эндоскопическая или трансфасеточная операция);
- ламинэктомия: удаление остистых отростков или дужки позвонка, за счет чего снижается нагрузка на корешок спинного мозга;
- нуклеопластика: устранение грыжи путем удаления части ядра межпозвонкового диска.
Важно помнить, что только врач может решать, как лечить остеохондроз шейного отдела позвоночника. Схема составляется индивидуально с учетом стадии болезни, сопутствующих патологий и индивидуальных особенностей организма пациента.
![Лечение шейного остеохондроза]()
Осложнения
Остеохондроз становится причиной нарушения работы важнейших структур: кровеносных сосудов и нервов. Без лечения заболевание может привести к следующим осложнениям:
- ишемический инсульт;
- потеря чувствительности или двигательной функции руки;
- затруднения глотания;
- нарушение работы щитовидной железы;
- потеря или значительное снижение остроты зрения.
Кроме того, поражение межпозвонковых дисков и суставов приводит к значительному ограничению подвижности шеи.
Профилактика
Если уделить внимание профилактике шейного остеохондроза, даже при уже имеющихся изменениях их прогрессирование существенно замедлится. Врачи рекомендуют:
- вести активный образ жизни, не допускать гиподинамии;
- минимизировать или исключить поднятие тяжести;
- спать на ортопедическом матрасе и подушке;
- регулярно делать разминку при необходимости длительной работы за компьютером.
![Шейный остеохондроз]()
Экспертное мнение врача
Заместитель главного врача, врач-невролог, иглорефлексотерапевт
Идеальный спорт при остеохондрозе – плавание. Вода разгружает позвоночный столб, а активные движения способствуют формированию мышечного каркаса.
Лечение в клинике «Энергия здоровья»
Врачи клиники «Энергия здоровья» предлагают своим пациентам комплексные методики лечения шейного остеохондроза, включающие:
- консультации вертебролога;
- современные лекарственные схемы для обезболивания и облегчения состояния;
- медикаментозные блокады для быстрого снятия боли;
- эффективные виды физиотерапии;
- упражнения ЛФК под контролем опытного инструктора, разработка комплекса для домашних занятий;
- консультации врача-реабилитолога;
- лечебный массаж;
- иглорефлексотерапию;
- услуги мануального терапевта при необходимости.
Преимущества клиники
«Энергия здоровья» - это современный медицинский центр, оснащенный в соответствии с современными стандартами. Мы делаем все, чтобы каждый пациент мог пройти полноценную диагностику и комплексное лечение в одной клинике. К Вашим услугам:
- качественное оборудование;
- опытный персонал;
- собственный дневной стационар;
- комфортабельные кабинеты;
- прием по предварительной записи;
- удобная парковка.
Если шея начала периодически Вас беспокоить, не затягивайте с визитом к неврологу. Запишитесь на консультацию в клинику «Энергия здоровья».
Межреберная невралгия – одна из самых частых причин боли в грудной клетке. Она возникает на фоне поражения нервов, проходящих между ребрами, или мышечных спазмов. Состояние требует незамедлительного обращения к специалисту. Он поможет не только устранить болевые ощущения, но и исключить иные причины их появления, например, инфаркт миокарда.
![Межреберная невралгия]()
Общая информация
В организме человека имеется 12 пар межреберных нервов. Они берут начало от корешков грудного отдела спинного мозга и охватывают всю грудную клетку, примыкая к брюшине, мышцам, коже и молочным железам. Отдельные волокна каждого нерва отвечают за чувствительность тканей, двигательную функцию и регуляцию работы всех структур. Соответственно, повреждение или воспалительный процесс в каком-либо участке может отдавать боль в самые разные части тела.
Ощущения могут имитировать заболевания внутренних органов: инфаркт миокарда, стенокардию, панкреатит, гастрит, холецистит и т.п. В некоторых случаях точно определить природу боли может только врач после полноценного обследования. Именно поэтому важно при возникновении болей в грудной клетке своевременно обратиться за помощью.
Формы
Специальной классификации заболевания не существует. Выделяют несколько отдельных форм в зависимости от механизма возникновения:
- корешковая: связана с раздражением корешков спинного мозга в месте их выхода из позвоночного столба;
- рефлекторная: связана с перенапряжением мышечных волокон в месте прохождения нерва.
Имеется также классификация невралгии в зависимости от:
- причины: первичная (связана с повреждением или воспалением самого нерва) и вторичная (обусловлена другими заболеваниями);
- локализации: односторонняя и двусторонняя;
- течения болезни: острая и хроническая.
Причины
В список основных причин межреберной невралгии входит:
- дегенеративно-дистрофические заболевания позвоночника: остеохондроз, артроз, грыжи и протрузии дисков и т.п.;
- неравномерная или чрезмерная нагрузка на позвоночник и мышцы спины (на фоне ношения тяжестей, нарушений осанки и т.п.);
- деформации позвоночного столба (в первую очередь, сколиоз);
- заболевания нервной системы, в частности, рассеянный склероз;
- инфекционные поражения: туберкулез, опоясывающий лишай, грипп;
- травмы позвоночника и грудной клетки, хирургические вмешательства в этой области;
- опухоли в области ребер, грудины, позвоночного столба;
- прием некоторых лекарственных препаратов;
- повышенная нагрузка на дыхательные мышцы и мускулатуру брюшного пресса;
- увеличение внутрибрюшного давления, в том числе на фоне беременности.
Кроме того, межреберная невралгия может возникать вторично на фоне других заболеваний, например, плеврита, патологии пищеварительной системы, заболеваний почек, тиреотоксикоза, иммунодефицитных состояний. Подростки в период активного роста скелета также могут испытывать сходную симптоматику.
Симптомы
Основной симптом межреберной невралгии – сильная боль в грудной клетке по ходу нерва. Как правило, она возникает резко и напоминает удар электрическим током, постепенно распространяющийся по ребрам. Характер ощущений может быть разным: стреляющим, пульсирующим, постоянным, жгучим или тупым.
Глубокое дыхание, повороты головы или корпуса, наклоны, нажатия или просто прикосновения к грудной клетке вызывают выраженное усиление боли. Кроме того, характерными признаками невралгии являются:
- сохранение болевых ощущений в ночное время;
- возможность определить эпицентр боли;
- покраснение или побледнение кожи в зоне поражения;
- ощущение покалывания, ползанья мурашек или, наоборот, онемение по ходу пострадавшего нерва;
- небольшие подергивания мышц в зоне поражения.
Как правило, при приступе невралгии, человек старается лежать или сидеть неподвижно в той позе, в которой боль становится чуть меньше.
Если причиной болевого синдрома стал опоясывающий лишай, на коже по ходу пораженного нерва последовательно появляется сначала покраснение, затем многочисленные пузырьки, которые прорываются, образуя корочки. После выздоровления в этой зоне некоторое время сохраняется повышенная пигментация.
Отличия от инфаркта миокарда
Боль в груди, особенно слева, может быть следствием не только межреберной невралгии, но и более серьезных проблем. Наиболее опасным является инфаркт миокарда. Это состояние требует экстренного обращения за медицинской помощью. Характерными отличиями болевых ощущений являются:
- возникновение на фоне физической, реже психоэмоциональной нагрузки;
- распространение на левую руку, плечо, левую половину шеи и нижней челюсти;
- отсутствие изменений при повороте корпуса, наклонах, нажатии на больную область;
- снижение интенсивности при приеме нитроглицерина и его аналогов.
Инфаркт часто сопровождается холодным, липким потом, бледностью кожи, головокружением, страхом смерти.
Важно помнить, что не всегда признаки сердечно-сосудистой катастрофы и межреберной невралгии так кардинально различаются. Точный диагноз может быть поставлен только врачом.
Диагностика
Межреберная невралгия вне зависимости от выраженности болевого синдрома и его локализации, требует полноценной диагностики. Отличить ее от других патологий помогут следующие обследования:
- опрос и сбор анамнеза: выявление характера ощущений, условий их возникновения, длительности приступа, сопутствующих заболеваний;
- осмотр и пальпация: врач оценивает внешний вид кожных покровов, проверяет реакцию на движения, нажатия, повороты, наклоны, оценивает выраженность рефлексов;
- лабораторная диагностика: общий и биохимический анализ крови, общий анализ мочи: позволяет выявить признаки поражения сердечной мышцы (тесты на тропонины, КФК), воспаление, почечную патологию, заболевания желудочно-кишечного тракта и т.п.; точный набор анализов зависит от локализации очага боли;
- ЭКГ, УЗИ сердца: позволяют выявить или исключить сердечно-сосудистую патологию;
- рентген, КТ или МРТ грудного отдела позвоночника: помогает выявить остеохондроз, остеопороз, опухоли, грыжи и протрузии межпозвоночных дисков и т.п.;
- рентген органов грудной клетки: позволяет оценить состояние легочной ткани, выявить признаки опухолей;
- УЗИ почек, органов брюшной полости (исключает соответствующую патологию);
- ФГДС для исключения патологии пищевода, желудка, двенадцатиперстной кишки;
- миелография, контрастная дискография, электроспондилография для оценки состояния позвоночника, межпозвоночных дисков, спинного мозга и его корешков.
При необходимости назначаются консультации узких специалистов, дополнительные обследования.
Лечение
Межреберная невралгия требует комплексного и нередко длительного лечения, включающего в себя медикаментозное воздействие, физиотерапию, массаж и т.п.
Медикаментозная терапия
В острой фазе заболевания терапия направлена на купирование болевого синдрома и улучшение состояния пациента. В зависимости от конкретной клинической ситуации назначаются:
- нестероидные противовоспалительные препараты (НПВС): средства на основе диклофенака, нимесулида, ибупрофена мелоксикама и их производных; используются в таблетированной, инъекционной и местной (кремы, мази, пластыри) форме;
- анальгетики: анальгин и средства на его основе; как и НПВС, снимают болевой синдром;
- миорелаксанты для устранения мышечного спазма: мидокалм и т.п.;
- витамины группы: мильгамма, нейромультивит и т.п.; необходимы для восстановления нормальной работы нервных волокон;
- седативные средства для уменьшения психоэмоциональной составляющей боли и улучшения сна.
При необходимости дополнительно могут быть назначены:
- противосудорожные средства: тормозят прохождение болевых импульсов;
- антидепрессанты для снятия напряжения;
- антигистаминные и диуретики: снимают отечность тканей, особенно актуальны при защемлении нервных корешков;
- противовирусные препараты при опоясывающем лишае;
- глюкокортикостероиды при стойком болевом синдроме и тяжелом воспалении, не снимающимся более мягкими средствами.
Физиотерапия и лечебная физкультура
Физиотерапевтические процедуры назначаются после стихания острого болевого синдрома. Ускорить выздоровление помогают:
- УВЧ;
- рефлексотерапия;
- магнитотерапия;
- электрофорез;
- лазерное лечение;
- парафиновые аппликации;
- грязелечение.
Эти процедуры способствуют улучшению кровообращения и обмена веществ в пораженной области и ускоряют регенерацию нервной ткани.
Упражнения лечебной физкультуры назначаются после полного выздоровления. Основная цель гимнастики – разгрузка мышц спины. Комплекс разрабатывается индивидуально. Первые занятия должны проходить под наблюдением специалиста, в дальнейшем допускаются домашние упражнения.
Другие методы лечения
Поскольку очень часто причиной межреберной невралгии является патология позвоночника и спинного мозга, в качестве дополнительных методов воздействия очень часто используются:
- иглоукалывание;
- мануальная терапия;
- лечебный массаж, в том числе с использованием согревающих средств;
- массаж Шиацу (точечный);
- остеопатия;
- подводное вытяжение и другие методики.
Как и все лечебные процедуры, эти методики используются только в условиях клиники и проводятся специалистами с медицинским образованием и соответствующим сертификатом.
![Лечение межреберной невралгии]()
Осложнения
Осложнения межреберной невралгии возникают довольно редко, однако в тяжелых случаях без соответствующего лечения пациент может столкнуться со следующими проблемами:
- сильный спазм дыхательной мускулатуры, ограничивающий вдох и выдох;
- невозможность встать с кровати из-за значительного усиления боли;
- чрезмерно выраженный болевой синдром, не снимающийся обычными анальгетиками и НПВС;
- нарушения сердечного ритма из-за мышечных спазмов и патологии нервов;
- снижение подвижности ног.
![Межреберная невралгия]()
Экспертное мнение врача
Врач-невролог, остеопат, мануальный терапевт
Осложнения могут быть спровоцированы попытками лечиться вне клиники. Абсцессы и флегмоны после иглоукалывания, параличи и снижение чувствительности после мануальной терапии – это далеко не полный список проблем. Именно поэтому не стоит лечить межреберную невралгию как самостоятельно, так и с помощью сомнительных специалистов.
Профилактика
Профилактика межреберной невралгии – это, в основном, общие мероприятия, направленные на укрепление мышечного каркаса и оздоровление организма. Неврологи рекомендуют:
- вести активный образ жизни, заниматься спортом на любительском уровне;
- минимизировать переохлаждения и простудные заболевания;
- следить за своей осанкой;
- избегать поднятия тяжестей;
- поддерживать высокий уровень иммунитета;
- сбалансировано питаться, при необходимости дополнительно принимать витамины, особенно группы В;
- своевременно лечить хронические заболевания;
- избегать стрессов, полноценно отдыхать и обеспечивать себе минимум 8 часов ночного сна каждые сутки.
Выполнение этих простых правил существенно снизит риск развития межреберной невралгии.
Лечение в клинике «Энергия здоровья»
Врачи клиники «Энергия здоровья» всегда придут на помощь пациентам с межреберной невралгией. Мы предлагаем каждому клиенту:
- полноценное обследование с консультациями узких специалистов для точной постановки диагноза;
- индивидуальный подбор схемы лечения;
- услуги квалифицированного мануального терапевта;
- собственный кабинет ЛФК для максимально эффективных и безопасных занятий;
- современные методы физиотерапии;
- лечебный массаж;
- медикаментозные блокады при выраженном болевом синдроме.
Регулярное наблюдение невролога после стихания острого периода заболевания поможет предотвратить повторные приступы.
Преимущества клиники
В отделении неврологии клиники «Энергия здоровья» каждого пациента ждут специалисты самого высокого уровня и современное оборудование для диагностики и лечения заболеваний. Мы придерживаемся комплексного подхода к терапии и используем не только лекарственные препараты, но и физиотерапию, ЛФК и массаж.
Лечение назначается только после тщательного обследования и контролируется специалистом до полного выздоровления пациентов. Адекватные цены, удобное расположение, собственная парковка – мы делаем все для удобства клиентов.
Если межреберная невралгия мешает жить, ходить и двигаться, не откладывайте лечение в долгий ящик. Записывайтесь в клинику «Энергия здоровья» и избавьтесь от боли.
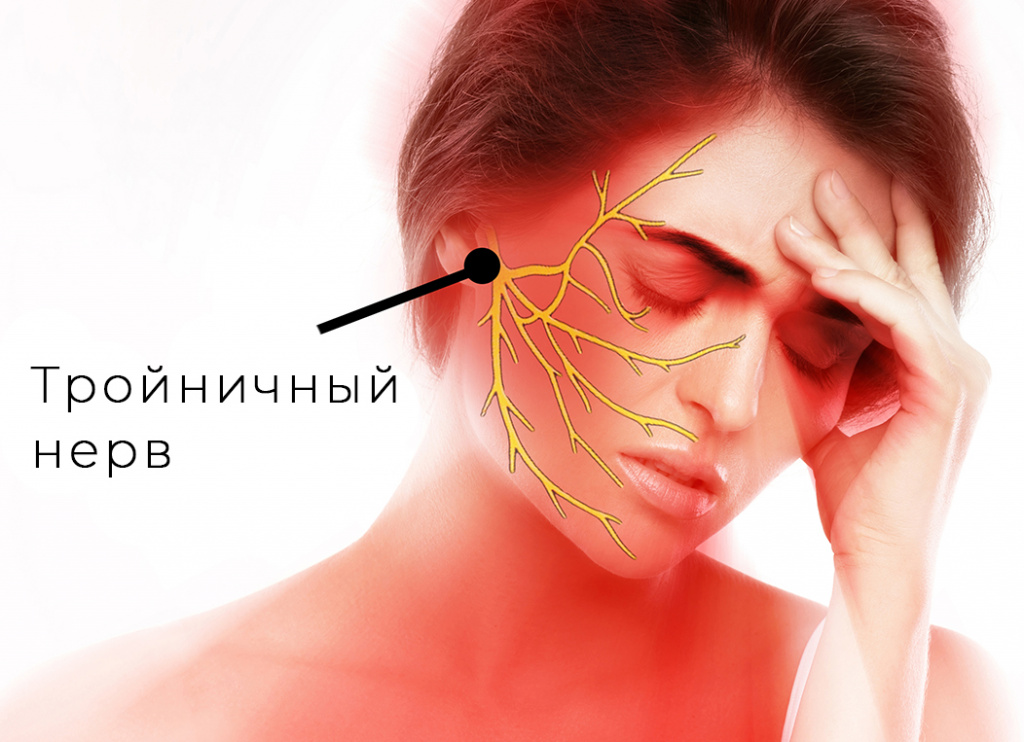
Невралгия тройничного нерва (тригеминальная невралгия) – это очень распространенное заболевание. Оно проявляется сильными болями, а также сопутствующими нарушениями работы мимических и жевательных мышц, а также вегетативными проблемами. Поскольку оба тройничных нерва охватывают практически все лицо, боль может возникнуть в любой области.
![Невралгия тройничного нерва]()
Общая информация
Тройничный нерв состоит из чувствительных и двигательных волокон. Он берет начало в структурах головного мозга и делится на три ветви:
- глазная: отвечает за глаз, лоб и верхнее веко;
- верхнечелюстная: иннервирует область от нижнего века до верхней губы;
- нижнечелюстная: захватывает подбородок, нижнюю челюсть, губы и десны.
При невралгии поражается одна или несколько ветвей тройничного нерва, что и определяет основные симптомы патологии. Наиболее подвержены заболеванию люди после 45 лет, а женщины болеют чаще мужчин.
Причины возникновения
Причины невралгии тройничного нерва могут иметь разную природу:
- сдавление тригеминального нерва целиком или его ветвей на фоне:
- увеличения артерий или вен головного мозга (аневризмы, атеросклероз, инсульты, повышенное внутричерепное давление на фоне остеохондроза, врожденные особенности развития);
- опухолей головного мозга или тканей лица в непосредственной близости от нервных волокон;
- врожденные аномалии строения костей, суженные отверстия, через проходят ветви нерва;
- травмы черепа, лицевой области: переломы костей, посттравматические рубцы мягких тканей;
- разрастание рубцовой ткани после перенесенной травмы, операции, воспаления;
Риск развития тригеминальной невралгии значительно повышается:
- в возрасте старше 50 лет;
- на фоне психических расстройств;
- при регулярных переохлаждениях;
- при недостаточном поступлении в организм питательных веществ и витаминов (анорексия, булимия, нарушение всасывания и т.п.);
- при регулярном переутомлении, стрессах;
- при глистных инвазиях и других гельминтозах;
- при острых инфекциях: малярии, сифилисе, ботулизме и т.п.;
- при хроническом воспалении в полости рта (кариес, гингивит, абсцессы и т.п.);
- на фоне аутоиммунных поражений;
- при чрезмерной подверженности аллергии;
- при метаболических нарушениях.
Симптомы
Главным характерным признаком невралгии тройничного нерва является приступообразная боль. Она наступает внезапно и по своей интенсивности и скорости распространения напоминает удар электрическим током. Обычно интенсивное болевое ощущение вынуждает пациента замереть на месте в ожидании облегчения. Приступ может длиться от нескольких секунд до 2-3 минут, после чего наступает период затишья. Следующая волна боли может прийти в течение нескольких часов, дней, недель или месяцев.
Со временем длительность каждого приступа невралгии увеличивается, а периоды затишья сокращаются вплоть до развития непрерывной ноющей боли.
Провоцирующим фактором выступает раздражение триггерных точек:
- губы;
- крылья носа;
- область бровей;
- средняя часть подбородка;
- щеки;
- область наружного слухового прохода;
- ротовая полость;
- височно-нижнечелюстной сустав.
Человек нередко провоцирует приступ при выполнении гигиенических процедур (расчесывание волос, уход за полостью рта), при жевании, смехе, разговоре, зевоте и т.п.
В зависимости от места поражения боль захватывает:
- верхнюю половину головы, висок, глазницу или нос, если затронута глазная ветвь нерва;
- щеки, губы, верхнюю челюсть – при поражении верхнечелюстной ветви;
- подбородок, нижнюю челюсть, а также зону впереди уха – при невралгии нижнечелюстной ветки.
Если поражение затронуло все три ветки или сам нерв до его разделения, боль распространяется на соответствующую половину лица целиком.
Болевые ощущения сопровождаются другим нарушениями чувствительности: онемением, чувством покалывания или ползанья мурашек. С пораженной стороны может отмечаться гиперакузия (повышенная слуховая чувствительность).
Поскольку тройничный нерв содержит не только чувствительные, но и двигательные пути передачи импульсов, при невралгии наблюдается соответствующая симптоматика:
- подергивание мимической мускулатуры;
- спазмы мускулатуры век, жевательных мышц;
Третья группа проявлений невралгии – это трофические нарушения. Они связаны с резким ухудшением кровообращения и оттока лимфы. Кожа становится сухой, начинает шелушиться, появляются морщины. Наблюдается локальное поседение и даже выпадение волос в пораженной области. Страдает не только волосистая часть головы, но и брови с ресницами. Нарушение кровоснабжения десен приводят к развитию пародонтоза. В момент приступа пациент отмечает слезотечение и слюнотечение, отечность тканей лица.
Постоянные спазмы мышечных волокон с больной стороны приводят к асимметрии лица: сужению глазной щели, опущению верхнего века и брови, перемещению уголка рта вверх со здоровой стороны или опущение с больной.
Сам пациент постепенно становится нервным и раздражительным, нередко ограничивает себя в еде, поскольку жевание может стать причинной очередного приступа.
Диагностика
Диагностикой невралгии тройничного нерва занимается врач невролог. Во время первого визита он тщательно опрашивает пациента, чтобы выяснить:
- жалобы: характер боли, ее интенсивность и локализация, условия и частота возникновения приступов, их длительность;
- анамнез заболевания: когда впервые появились болевые приступы, как они менялись с течением времени и т.п.;
- анамнез жизни: уточняется наличие хронических заболеваний, перенесенных травм и операций, особое внимание уделяется стоматологическим заболеваниям и вмешательствам.
Базовый осмотр включает в себя оценку состояния кожи и мышц, выявление асимметрии и других характерных признаков, проверку качества рефлексов и кожной чувствительности.
Для подтверждения диагноза проводятся:
- МРТ головного и спинного мозга с контрастом или без: позволяет выявить опухоли, последствия травм, сосудистые нарушения; иногда исследование заменяется компьютерной томографией (КТ), но она не столь информативна;
- электронейрография: исследование скорости проведения нервного импульса по волокнам; позволяет выявить сам факт поражения нерва, оценить уровень дефекта и его особенности;
- электронейромиография: исследуется не только скорость прохождения импульса по нервному пучку, но и реакцию мышечных волокон на него; позволяет оценить поражение нерва, а также определить порог чувствительности триггерных зон;
- электроэнцефалография (ЭЭГ): оценка биоэлектрической активности мозга.
![Невралгия тройничного нерва]()
Экспертное мнение врача
Врач-невролог, остеопат, мануальный терапевт
Лабораторная диагностика включает лишь общие исследования, позволяющие исключить другие причины болевых приступов, а также оценить состояние организма в целом (обычно назначается общий анализ крови и мочи, а также стандартный набор биохимических исследований крови). При подозрении на инфекционную природу заболевания проводятся тесты на выявления конкретных возбудителей или антител к ним.
Дополнительно назначаются консультации профильных специалистов: ЛОРа (при наличии признаков патологии носоглотки), нейрохирурга (при признаках опухоли или травмы), стоматолога.
![Невралгия тройничного нерва]()
Лечение невралгии тройничного нерва
- на устранение причины повреждения;
- на облегчение состояния пациента;
- на стимуляцию восстановления структур нерва;
- на уменьшение возбудимости триггерных зон.
Правильно подобранное лечение позволяет снизить частоту, интенсивность и длительность болевых волн, и в идеале добиться стойкой ремиссии.
Медикаментозное лечение
Тригеминальная невралгия требует комплексного лечения с использованием препаратов нескольких групп:
- противосудорожные (карбамазепин и аналоги): снижают возбудимость нервных волокон;
- миорелаксанты (баклофен, мидокалм): уменьшают мышечные спазмы, улучшают кровообращение, снижают болевые ощущения;
- витамины группы В (нейромультивит, мильгамма): стимулируют восстановление нервных волокон, оказывают антидепрессивное действие;
- антигистаминные (димедрол): усиливают действие противосудорожных средств;
- седативные и антидепрессанты (глицин, аминазин): стабилизируют эмоциональное состояние пациента.
При сильных болях могут быть назначены наркотические анальгетики. Раньше активно использовались лекарственные блокады (обкалывание проблемной зоны анестетиками), но сегодня этот способ лечения почти не используется. Он способствует дополнительному повреждению нервных волокон.
В обязательном порядке проводится лечение первопричины заболевания: устранение стоматологических проблем, прием препаратов для улучшения мозгового кровообращения и т.п.
Физиотерапия и другие немедикаментозные методики
Немедикаментозные методы хорошо дополняют лекарственную терапию и способствуют стабилизации состояния пациентов. В зависимости от состояния и сопутствующих заболеваний могут быть назначены:
- ультрафиолетовое облучение: тормозит прохождение импульсов по нервным волокнам, оказывая обезболивающее действие;
- лазерная терапия: снижает болевые ощущения;
- УВЧ-терапия: улучшает микроциркуляцию и предотвращает атрофию мышц;
- электрофорез с анальгетиками или спазмолитиками для облегчения болевого синдрома и расслабления мускулатуры;
- диадинамические токи: снижают проводимость нервных волокон, значительно увеличивают интервалы между приступами;
- массаж лица, головы, шейно-воротниковой зоны: улучшает кровообращение и отток лимфы, улучшая питание тканей; должен проводиться с осторожностью, чтобы не задеть триггерные зоны и не спровоцировать приступ; курс проводится только в период ремиссии;
- иглорефлексотерапия: способствует снятию болевого синдрома.
Хирургическое лечение
Помощь хирургов незаменима, когда требуется устранить сдавление нерва. При наличии показаний проводятся:
- удаление опухолей;
- смещение или удаление расширенных сосудов, давящих на нерв (микрососудистая декомпрессия);
- расширение костных каналов, в которых проходят ветви нерва.
Ряд операций направлен на снижение проводимости нервного волокна:
- воздействие гамма-ножом или кибер-ножом;
- баллонная компрессия тригеминального узла: сдавливание узла с помощью наполненного воздухом баллона, установленного в непосредственной близости от него, с последующей гибелью нервных волокон; операция часто приводит к частичной потере чувствительности и уменьшению движения мускулатуры;
- резекция тригеминального узла: проводится редко ввиду сложности и большого количества осложнений.
Осложнения
Без лечения тригеминальная невралгия постепенно прогрессирует. Со временем в одном из отделов мозга формируется патологический болевой очаг. В результате боль захватывает все лицо, провоцируется любым незначительным раздражителем и даже воспоминанием о приступе, а впоследствии приобретает постоянный характер. Вегетативно-трофические расстройства прогрессируют:
- формируется необратимая атрофия лицевой мускулатуры;
- зубы расшатываются и начинают выпадать на фоне запущенного пародонтоза;
- облысение увеличивается.
Ввиду постоянных болей у пациента нарушается сон и развивается выраженная депрессия. В тяжелых случаях больные могут покончить жизнь самоубийством.
Профилактика
Профилактика невралгии тройничного нерва – это комплекс несложных мер, значительно снижающих риск развития патологии. Врачи рекомендуют:
- регулярно проходить профилактические осмотры;
- при первых признаках заболевания обращаться за помощью (чем раньше будет начато лечение, тем больше будет его эффект);
- правильно питаться, получать необходимое количество витаминов, минералов, ненасыщенных жирных кислот;
- регулярно заниматься легкими видами спорта, гимнастикой;
- полноценно высыпаться и отдыхать;
- минимизировать стрессы и физическую перегрузку;
- не допускать переохлаждений и закаляться;
- отказаться от вредных привычек.
Лечение в клинике «Энергия здоровья»
Если Вас или Вашего родственника беспокоят сильные боли в той или иной части лица, неврологи клиники «Энергия здоровья» придут на помощь. Мы проведем полноценную диагностику для выявления причин патологии и назначим комплексное лечение. К Вашим услугам:
- современные медикаментозные схемы для снижения частоты и интенсивности приступов;
- физиотерапевтические процедуры: магнитотерапия, лазерная терапия, электрофорез, фонофорез и т.п.;
- деликатный лечебный массаж;
- иглорефлексотерапия;
- помощь психолога при необходимости.
Преимущества клиники «Энергия здоровья»
Клиника «Энергия здоровья» – это многопрофильный медицинский центр, где каждому пациенту досутпны:
- скрининговые диагностические программы, направленные на ранее выявление заболеваний и патологий;
- прицельную диагностику с использованием современной аппаратуры и лабораторных анализов;
- консультации опытных специалистов, в том числе зарубежных;
- современное и эффективное комплексное лечение;
- необходимые справки и выписки;
- документы и назначения для санаторно-курортного лечения.
Невралгия тройничного нерва – это серьезная патология, которая может серьезно нарушить привычный образ жизни человека. Не позволяйте боли и страху завладеть Вашими мыслями, пройдите лечение в «Энергии здоровья».
Читайте также: