Мозоли при халюс вальгус
Обновлено: 19.04.2024

Шишка на стопе — частая жалоба пациентов. Образование — на своде или на подошве, на внешней или внутренней части стопы — вызывает болезненный дискомфорт, мешает нормально ходить, нервирует и раздражает. Решить вопрос может только обращение к профильному специалисту, опытному хирургу ортопеду. Врач проведет осмотр, поставит диагноз: объяснит, почему на стопе образовалась шишка и что с этим делать. Некоторые образования устраняют методами консервативного лечения, другие — являются симптомами отдельных заболеваний. Есть и такие, что требуют хирургического вмешательства.
Возможные диагнозы – причины того, что на стопе вылезла шишка

Причин появления косточек, пузырей, шишек и прочих деформаций много. При постановке диагноза врач ориентируется на:
локализацию образования — шишка на наружной стороне или на нижней части стопы, у большого пальца или у мизинца;
структурные особенности — костная или мягкая шишка под кожей на стопе, маленькая, большая, подвижная;
ощущения пациента — болезненность, дискомфорт, онемение;
результаты комплексной диагностики — снимки КТ, МРТ, УЗИ мягких тканей, данные проведенной биопсии.
Также врача интересуют предпосылки появления образования, сопутствующие диагнозы.
Возможные причины того, что на стопе вылезла шишка:
Гигрома — чаще это шишка на тыльной стороне (на сухожилии) или на сгибе стопы, мягкая эластичная или плотная твердая. Не болит, но вызывает дискомфорт при контакте с обувью. Является доброкачественной кистозной опухолью на поверхностной оболочке сустава.
Подошвенный фиброматоз — маленькие и большие плотные шишки на стопе снизу, подкожные узелки. Развивается как результат подошвенного апоневроза. Лечение подбирают исходя из размеров и расположения образований, уровня дискомфорта у пациента.
Натоптыши, омозолелость — шишки из огрубевшей кожи на подошве стопы, безвредные и обычно безболезненные. Внешне выглядят как участки ороговевшей кожи без выраженных границ.
Деформация Тейлора — образование у основания мизинца, вызванное варусным отклонением пятого пальца стопы и вальгусным отклонением пятой плюсневой кости.
Подагра — системная патология, формирующаяся на фоне измененного обмена пуринов. Если у пациента-мужчины на стопе растет шишка, безболезненная и плотная, вероятнее всего это тофус, подагрический узел. Располагаться шишка может на задней части и на своде стопы, на пальцах, на пятках.
Артроз — дегенеративная болезнь суставов, сопровождающаяся поражением хрящевой ткани. Чаще проявляется как образование в плюснефаланговой части большого пальца. Выглядит, как шишка на верхней стороне внешней части стопы.
Список диагнозов и патологий можно продолжать долго, так как многие болезни внешне проявляются опухолями, наростами, костными деформациями. Но самый популярный из всех вариант — вальгусная деформация стоп, Hallux Valgus.
Что такое вальгусная деформация стопы
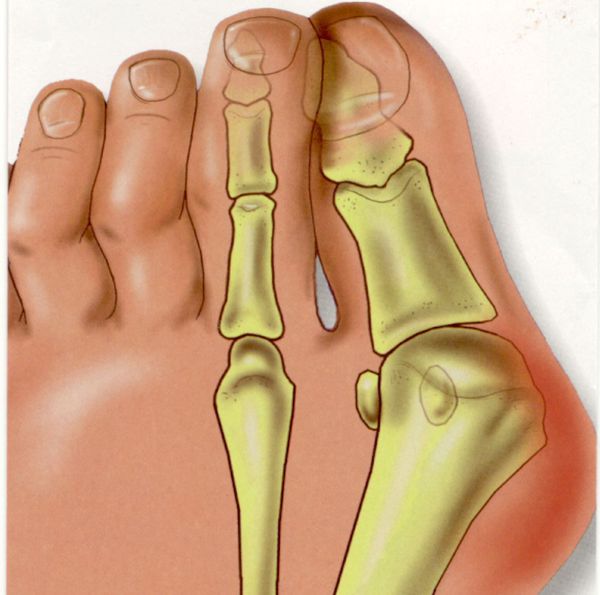
Вальгусная деформация описывается пациентами, как шишка на внутренней стороне стопы. Но медицинским языком патология определяется как прогрессирующее комплексное заболевание, сопровождающееся отклонением первого пальца, потерей стабильности костных структур передней части стопы.
Неправильная нагрузка на стопу приводит к ослаблению мышечно-связочного аппарата.
Изменяются точки опоры при ходьбе и длительном стоянии на ногах.
Кости переднего отдела стопы веерообразно расходятся.
Формируется дисбаланс мышечной силы, отвечающей за правильное положение большого пальца.
Первый палец отклоняется кнаружи, медиальный плюснефаланговый сустав деформируется.
Пациент подобные изменения характеризует как «на стопе выскочила шишка и начала расти». Собственно, так оно и есть. Без лечения и профилактических мероприятий косточка у большого пальца увеличивается в размерах, вызывая боль, дискомфорт и дальнейшее искривление суставов на ноге.
Боковая шишка на стопе: причины Hallux Valgus

Шишка сбоку на внутренней стопе появиться может на ноге и у ребенка, и взрослого. Но чаще с патологией обращаются женщины старше 30 лет. Типичными причинами «косточки» у пальца являются:
Наследственность — генетически заложенная слабость связок и сухожилий.
Избыточный вес — чрезмерная нагрузка на ноги, приводящая к деформациям суставных и соединительных тканей.
Гормональные нарушения — изменения в организме, влияющие на прочность суставов.
Артроз — дегенеративные поражения суставов, при которых Халюс Вальгус проявляется как сопутствующий диагноз.
Плохо подобранная обувь — высокий каблук и узкий носок смещают точки опоры с правильных на патологические, что приводит к деформациям суставом и искривлению большого пальца.
Сахарный диабет — патология формируется как результат нарушения углеводного обмена и кровоснабжения стоп.
Некоторые профессии — длительная и часто неправильная нагрузка на стопы характерна для продавцов, парикмахеров, учителей, спортсменов, танцоров.
Механические травмы — сильные повреждения нередко провоцируют патологические трансформации суставов.
Hallux Valgus — это всегда нарушение целостности соединительных тканей. По этой причине болезни нередко предшествуют следующие состояния:
Бурсит головки плюсневой кости — воспаление синовиальной сумки пальца.
Ревматоидный артрит — поражение сустава большого пальца.
Подагра — нарушение обмена мочевой кислоты приводит к отложению солей в суставе и поражению основания первого пальца ноги.
Если на стопе появилась шишка, тянуть с визитом к врачу не следует. При неблагоприятных условиях патология развивается быстро, требует хирургического лечения.
Стадии заболевания
Шишка на плюсневой кости на первых этапах малозаметна и почти не мешает нормальной работе стопы. Нет проблем с подбором обуви, длительными прогулками. Но по мере увеличения размеров выступающей косточки дискомфорт нарастает. Пациенты начинают жаловаться на молоткообразные искривления вторых и третьих пальцев ног, деформации большого пальца ноги, на боли во время прогулок и в периоды отдыха.
Для точной постановки диагноза врач отправляет пациента на рентген. Рентгенограмма выполняется в двух проекциях, позволяет рассчитать углы отклонения. Первый важный показатель — межплюсневый угол между первой и второй плюсневыми костями. Второй — цифровое значение вальгусного отклонения большого пальца. На основании полученных данных «шишка снаружи на стопе» приобретает официальный диагноз:
1 степень Hallux Valgus. Углы отклонения составляют 12° и до 25° соответственно. Деформация заметна, но серьезных проблем пациенту не доставляет. Среди жалоб присутствует лишь быстрая утомляемость при длительных прогулках и неэстетичный внешний вид.
2 степень Hallux Valgus. Углы достигают показателей и 25°-35°. Косточка начинает интенсивно выпирать, объем жалоб от пациентов увеличивается. Шишка на стопе болит, отекает, мешает подбирать удобную обувь. Прогулки и длительное нахождение на ногах сопровождаются сильной усталостью.
3 степени Hallux Valgus. Значения углов превышают 18° и 35° соответственно. Анатомия стопы претерпевает значительные изменения. Уже не просто шишка на стопе справа, но и сильные натоптыши, жесткие мозоли на подошве и на пятках, боли в ногах и в спине, так как нагрузка распределяется неравномерно.
Что делать с шишкой на ноге: лечение вальгусной деформации стопы
Метод лечения зависит от стадии заболевания, возраста пациента, сопутствующих заболеваний. Так, шишку на внешней стороне стопы у ребенка постараются убрать консервативными средствами. Правильно подобранная терапия затормозит деформационные процессы, поможет избежать операции.
Однако стоит понимать: патология необратима. И без хирургического вмешательства полностью устранить деформацию не получится. Но можно стабилизировать состояние костных тканей, избавить пациента от боли и роста косточки на ноге.
Консервативная терапия объединяет следующие методы:
Подбор ортопедической программы. Это не только заказ обуви оптимальной конструкции, но и рекомендации по ношению индивидуальных ортопедических стелек, супинаторов, туторов, межпальцевых перегородок, вальгусной шарнирной шины. Задачи всех приспособлений — снизить нагрузку на суставы стопы, обеспечить равномерность распределения веса с опорой на три точки, откорректировать имеющиеся деформации.
Физиотерапевтические процедуры. В этой категории наиболее эффективны массаж, магнитотерапия, электрофорез, ЛФК. Физиотерапия поможет восстановить нормальное кровоснабжение тканей стопы, активирует регенерационные процессы.
Медикаментозное лечение косточки. Лекарственные препараты назначают для обезболивания, удаления отеков, снятия симптомов воспаления.
Дополнительно врач может дать рекомендации по снижению веса, коррекции меню, занятиям спортом, приему витаминно-минеральных комплексов. Но единственно действенный метод по устранению косточки у большого пальца — хирургическая коррекция.

Среди хирургических методик наиболее прогрессивная — корригирующая остеотомия, малотравматичная операция по изменению положения плюсневой кости. Врач выправляет правильный угол, фиксирует костные ткани винтами или спицами. Эстетика и функциональность стопы полностью восстанавливаются, уходят все «шишки», «косточки», образования. Период реабилитации после такого вмешательства минимальный. Пациенту разрешают вставать через несколько часов после операции, быстро отпускают домой.
Кроме остеотомии для устранения Халюс Вальгус используют малоинвазивное хирургическое лечение, эндопротезирование, артродез. Метод подбирается с учетом стадии заболевания, особенностей деформации стопы.
Какая операция подойдет и нужно ли ее делать, решает только врач. После проведения диагностики хирург-ортопед ответит на все вопросы пациента, объяснит, что за шишка образовалась на стопе (сверху на подъеме или сбоку у пальца) и как это лечить. На основании диагноза пациент получит подробный план лечения — рекомендации, назначения, направления. Хирургические манипуляции выполняют только по показаниям — на II или III стадии вальгусной деформации, при невозможности подбора иных альтернатив.
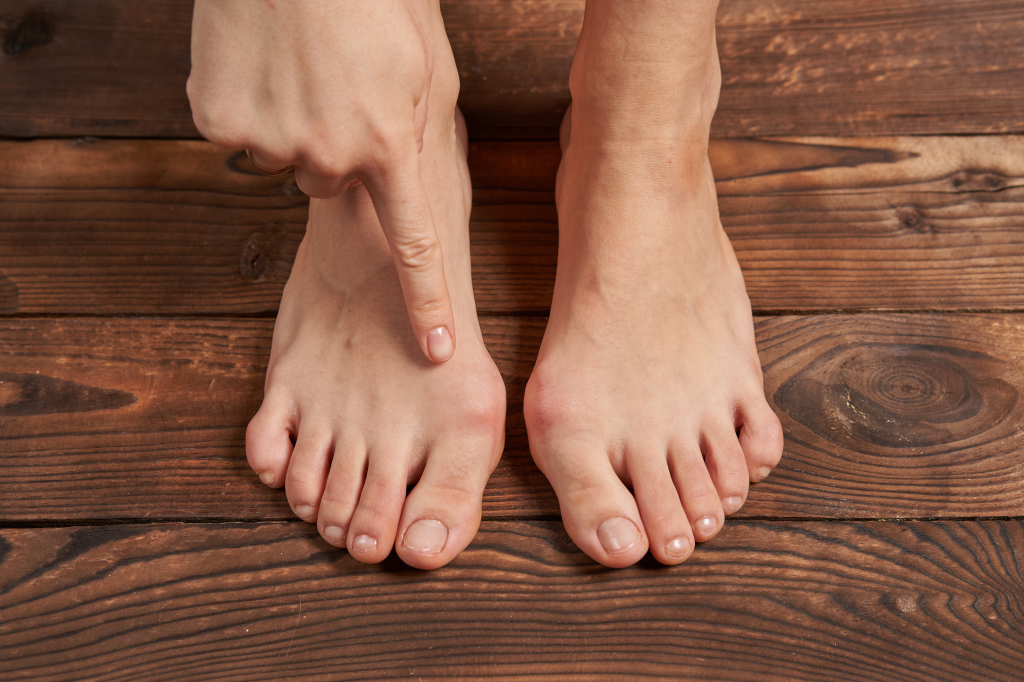
Боль в косточке возле большого пальца на ноге указывает на развитие некой патологии. Это могут быть и симптомы подагры, и признаки ревматоидного артрита, и предвестники артроза. Но чаще причиной становится Халюс Вальгус — Hallux Valgus, вальгусная деформация первого пальца. Разобраться, что именно произошло и по какой причине, поможет опытный врач-ортопед. Он же подскажет лечение опухших косточек на ногах, методы профилактики и способы облегчения неприятного состояния.
Что такое Hallux Valgus
Если ноет косточка на большом пальце ноги, то причина, скорее всего в вальгусной деформации переднего отдела стопы. Патология характеризуется искривлением первого пальца по направлению ко второму и сопровождается образованием костной «шишки». При этом также наблюдаются:
- нарушения мышечно-связочного баланса;
- поперечное и продольное плоскостопие;
- покраснения и отечность близлежащих тканей;
- воспаления сустава.
Из-за неправильной нагрузки на связки и мышцы стопы изменяются точки опоры. Вместо трех опорных точек давление оказывается на все плюснефаланговые суставы, это укоряет деформационные процессы и усиливает воспаление косточки на ноге возле большого пальца.
Медицинское название патологии Hallux Valgus. В переводе с латыни: hallux — большой палец стопы, valgus — искривленный. В обиходе заболевание именуют: искривление пальца, галюкс, халюкс, косточка на стопе, шишка или нарост на пальце.
Причины вальгусной деформации большого пальца стопы

Ортопеды установили несколько основных предпосылок развития заболевания. Среди причин, почему воспалилась косточка на ноге у большого пальца:
- наследственность — врожденная слабость связочного и мышечного аппаратов;
- ожирение — увеличенная масса тела провоцирует избыточные нагрузки на стопы и последующие деформации тканей;
- дистрофические изменения суставов — характерны для пациентов пожилого возраста;
- эндокринные заболевания — сахарный диабет, болезни щитовидной железы;
- травмы — переломы костей стопы, разрывы и надрывы связок;
- плоскостопие — отсутствие правильной опоры на стопу усиливает риск костно-суставных деформаций стопы;
- стоячая работа — патология характерна для продавцов, учителей, парикмахеров, официантов;
- профессиональные риски — избыточную нагрузку на стопы испытывают также спортсмены, балерины, танцоры;
- быстрый рост стопы — наблюдается в подростковом возрасте;
- пожилой возраст — сокращение выработки эстрогена ведет к снижению объема кальция в костях, приводит к остеопорозу, подагре и вальгусной деформации.
Частота воспалений и необходимость лечения косточки на большом пальце ноги тесно связаны с возрастом и полом пациентов. Самые частые обращения с Hallux Valgus от женщин старше 50 лет.
Симптомы и стадии Халиус Вальгус

Когда болит косточка под большим пальцем на ноге, пациент обращается к ортопеду. Постановка диагноза и определение стадии заболевания выполняется по результатам осмотра и рентгеновским снимкам. Рентгенограмма делается в двух проекциях и позволяет точно рассчитать углы отклонения. На основании полученной информации определяется степень вальгусной деформации:
Осложнения при вальгусной деформации стопы

Если воспаляется косточка большого пальца на ноге, лечение нужно начинать как можно раньше. Это поможет обойтись без хирургического вмешательства и избежать серьезных осложнений. Игнорирование шишек и наростов на пальце приводит к:
- воспалениям в суставах — гиперемии, отекам, болезненности;
- артрозу плюснефалангового сустава — разрушениям хрящевой ткани, резкому увеличению косточки по причине экзостоза;
- нарушениям работы других суставов — коленных, тазобедренных и их последующее поражение артрозом;
- формированию «пяточной шпоры» — сильным болям в пятке при ходьбе;
- ахиллобурситу — воспалению синовиальной сумки около ахиллова сухожилия.
Вывод: опухоль косточки на ноге возле большого пальца лучше не запускать. Современная ортопедия предлагает разные варианты консервативной терапии, устранение образования лазером, оперативное вмешательство. Метод подбирается исходя из стадии болезни — с учетом противопоказаний и возраста пациента.
Как лечить воспаление вальгусной шишки на ноге

Основные средства консервативного лечения:
- Медикаментозная терапия. Пациенту назначают гормональные препараты, которые вводят внутрь суставной полости; рассказывают, чем мазать вальгусную шишку на ноге при воспалении; прописывают обезболивающие лекарства.
- Применение бандажей и вальгусных шин. Приспособления принудительно фиксируют большой палец в правильном положении, исключая дальнейшие деформации ступни. Некоторые шины обладают направленным действием и давят на выпирающую косточку, заставляя костные ткани вернуться в правильное положение.
- Ношение туторов и ортезов. Ортопедические изделия изготавливают индивидуально для каждого пациента. Задача приспособления — жесткая фиксация сустава стопы.
- Физиотерапия. Методики воздействия подбираются для достижения следующих результатов — повышение тонуса тканей, устранение отеков, улучшение кровообращения, стимулирование нервных окончаний.
Также некоторые пациенты пробуют народные методы для устранения шишки на пальце ноги, но подобные средства совершенно неэффективны.
Не всегда помогает и консервативное лечение. В этом случае врач предложит прибегнуть к проверенным технологиям — операциям Hallux Valgus.
Удаление «косточки» большого пальца: хирургические методы
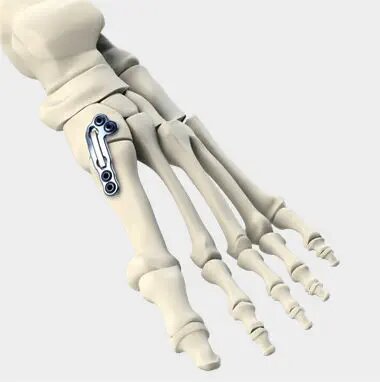
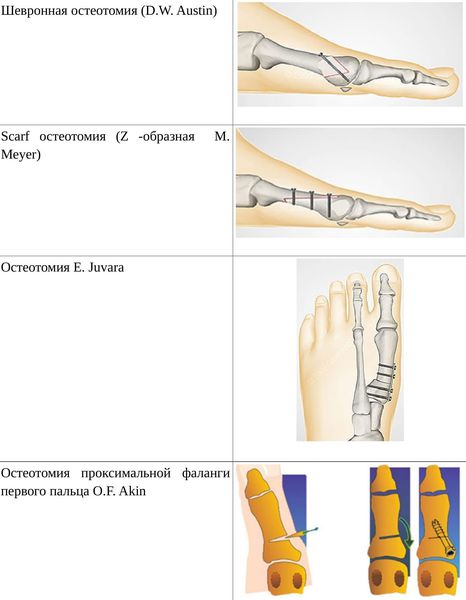
Существует более 400 видов хирургических операций для лечения вальгусных деформаций. Наиболее перспективный сегодня метод — корригирующая остеотомия. Это малотравматичные операции, позволяющие корректировать положение плюсневой кости, достигать большей конгруэнтности сустава. В процессе операции врач перепиливает кость для выставления правильного угла, после чего фиксирует соединение винтами или спицами. Одновременно пациенту удаляют саму «шишку», образовавшийся на суставе экзостоз, восстанавливая эталонную эстетику стопы.
Корригирующая остеотомия стопы Халюс Вальгус — это операции:
- шевронная остеотомия;
- Scarf-остеотомия;
- проксимальная остеотомия;
- остеотомия E. Juvara.
А также иные протоколы, подбираемые врачом согласно текущей клинической ситуации.
На начальной стадии обходятся малоинвазивным хирургическим лечением — изменением точки прикрепления сухожилия приводящей мышцы первого пальца.
В некоторых случаях врач проводит эндопротезирование или артродез. Операции показаны при разрушениях сустава артрозом или иных серьезных патологиях. Также хирург-ортопед может комбинировать методики — устранять осложнения, деформации стопы, вызванные Hallux Valgus.
Восстановление после операции
После операции наступает восстановительный реабилитационный период. Независимо от типа и сложности операции, пациенту разрешают опираться на стопы уже через день. Выписка из стационара проводится на Специально изготовленная ортопедическая обувь помогает снять нагрузку с переднего отдела стопы и обязательна к ношению в течение первых 14 дней. Спустя две недели по разрешению врача можно переходить на обычную обувь, но с ношением ортопедических стелек. Через полтора месяца делают рентгеновские снимки для контроля результатов коррекции и при положительном заключении все ограничения снимают. Спустя полгода после иссечения «косточки» на ноге пациент полностью возвращается к активной жизни и занятиям спортом.
Косточка на большом пальце: иные причины появления
Если опухла косточка большого пальца на ноге, то причиной может быть не только вальгусная деформация. Также среди диагнозов фигурируют:
- Подагра. Вызывается отложением в суставах солей мочевой кислоты и проявляется сильными резкими неожиданными приступообразными болями. Приступ может длиться до 5 дней, и это один из основных признаков, как отличить подагру от халиус вальгус.
- Ревматоидный артрит. Поражает все суставы и отделы ног. Симптомы — подошвенные мозоли, когтевидная деформация пальцев. Типичная для халиус вальгус «косточка» — редкое явление.
- Артроз плюснефаланговых суставов, Hallux Rigidus. Среди симптомов — боль в основании фаланг пальцев, отек большого пальца ноги, подкожные выпячивания, бугристость.
Несмотря на разницу заболеваний, пациентам сложно различить, чем отличается вальгус от подагры, а артрит от артроза. Все вопросы разрешит консультация опытного ортопеда. Врач проведет диагностику, изучит рентгеновские снимки, поставит диагноз, предложит лечение.
Профилактика: можно ли предотвратить появление косточки на ногах
Простые профилактические методы снизят риск образования шишек, галюксной деформации. Пациентам рекомендовано:
- правильно питаться — исключить появление избыточного веса, недостатка витаминов и минералов;
- носить удобную обувь — следить за тем, чтобы суставы были всегда в правильном положении;
- заниматься спортом — укреплять мышцы и связки на ногах.
При первых симптомах или подозрении на патологию необходимо сразу обратиться к врачу — пройти обследование, начать лечение.
Степанян Рубен Вачаганович
Плоскостопие, артроз и артрит сегодня не только «молодеют», но и встречаются все чаще. Хотя бы одно из этих заболеваний не понаслышке знакомо каждому человеку!
Когда болезнь подкрадывается незаметно и поражает суставы, это лишает сна и покоя, а жизнь теряет яркие краски. Когда движения становятся не в радость, обращайтесь в ORTOMED-СLINIС.
Мы докажем вам, что вести активный образ жизни и не испытывать боли можно в любом возрасте!
Что такое вальгусная деформация стопы? Причины возникновения, диагностику и методы лечения разберем в статье доктора Саковича Никиты Валерьевича, ортопеда со стажем в 9 лет.
Над статьей доктора Саковича Никиты Валерьевича работали литературный редактор Елена Бережная , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Вальгусная деформация стопы — комплексное заболевание, которое проявляется поперечным и продольным плоскостопием, искривлением первого пальца, образованием костной «шишки» и нарушением собственного мышечно-связочного баланса. [2] [6] [13]
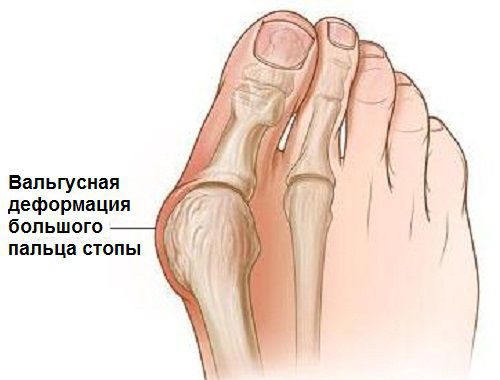
Заболевание сопровождается уплощением стоп и их «заваливанием» на внутреннюю часть.
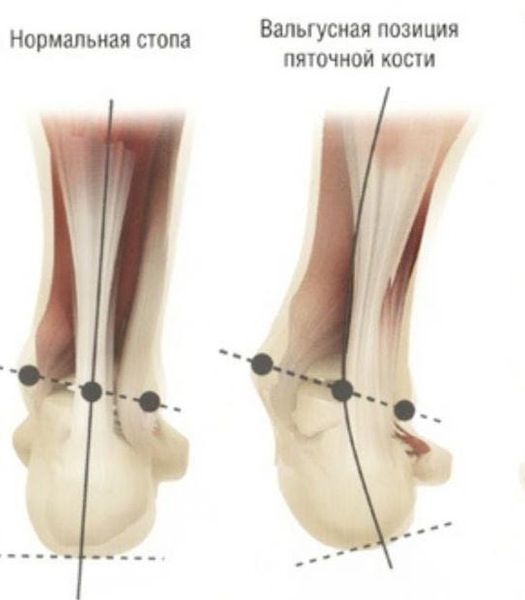
Согласно статистическим данным, среди многочисленных ортопедических заболеваний стоп ведущее место занимает поперечно-распластанная деформация ее переднего отдела, сопровождающаяся вальгусным (наружным) отклонением І пальца. Впервые патология была описана более 200 лет назад и по сей день составляет около 80% всех вариантов деформаций стоп. В большей степени данная патология касается женщин — около 98%. [3] [8]
В повседневной жизни люди называют это заболевание по разному — галюкс, халюкс, шишка на пальце, искривление первого пальца и т. д. Как ни назови, а суть не меняется: первый палец отклоняется в сторону второго, и происходит деформация в плюснефаланговом суставе (та самая «шишка»). Помимо эстетической составляющей, заболевание причиняет человеку неприятные ощущения и неудобства при ходьбе.
Выделяют множество причин, приводящих к искривлению стопы, но они редко встречаются изолированно:
- плоскостопие: поперечное, продольное, комбинированное; врожденное и приобретенное;
- остеопороз: низкое содержание кальция в костях, что приводит к потере жесткости и изменению формы. Причиной могут быть гормональные сбои и наследственная предрасположенность; [10]
- лишний вес: у стопы есть предельный потенциал давления, который она может выдержать, не деформируясь. При снижении сопротивляемости или увеличении веса связки и мышцы не выдерживают и перерастягиваются;
- генетическая предрасположенность: гиперэластичность стопы может быть врожденной. [15] При этом мышечно-связочный аппарат слабый, и вероятность развития плоскостопия увеличивается;
- ходьба в неправильной обуви. Нежелательно постоянно носить узкую обувь и на высоких каблуках, так как нагрузка на стопу распределяется неправильно – почти весь вес приходится на передний отдел, а именно на плюснефаланговый сустав первого пальца; [13][17]
- эндокринные нарушения: резкие изменения гормонального фона во время беременности, при климаксе и даже просто ежемесячные его колебания, обусловленные менструальным циклом, могут стать причиной ослабления связок; [9]
- травмы стопы: удар или падение тяжелого предмета на ногу могут быть причиной перелома или ушиба, которые провоцируют начало деформации.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы вальгусной деформации стопы
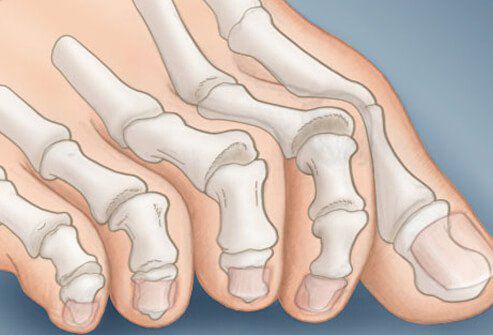
На начальных стадиях появляется утомляемость во время ходьбы, «натоптыши» на стопе и «омозолелость» с внутренней стороны первого плюснефалангового сустава. [13] Появляется боль в суставах, большой палец отклоняется в сторону, появляется «шишка» с внутренней стороны. Вместе с первым пальцем деформируются и остальные, становятся молоткообразными.
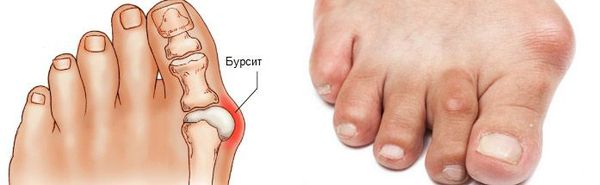
Боль усиливается, прежняя обувь становится узкой, и подобрать удобные туфли практически невозможно. Мозоль и утолщенные мягкие ткани становятся болезненными и воспаляются. Формируется бурсит, который может стать хроническим.
Задний отдел стопы тоже искривляется, что выглядит, как необычная косолапость. [11] [15] Боль усиливается и начинает появляться в подтаранном и голеностопном суставе. При отсутствии лечения перегружаются колени, тазобедренные суставы и позвоночник. [2] [7] Иногда происходит врастание ногтя первого пальца, что создает дискомфорт при ходьбе.
Вначале больных обычно беспокоит лишь косметический дефект — отклонение первого пальца и костный нарост с внутренней стороны сустава. Это особенно заметно при ношении открытой обуви, посещении пляжа или бассейна. Именно это заставляет многих женщин прийти к травматологу-ортопеду.
Патогенез вальгусной деформации стопы
В результате ослабления мышечно-связочного аппарата стопы и неправильной нагрузки происходит изменение точек опоры и уплощение поперечного и продольного сводов.
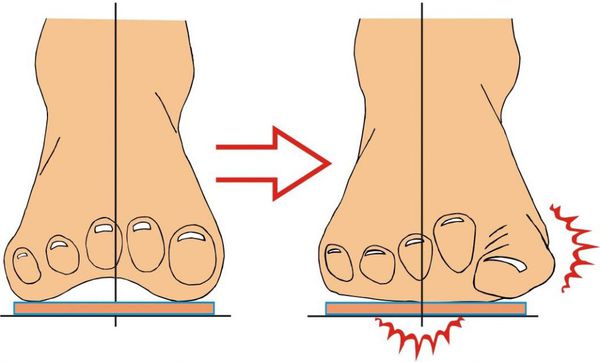
Нагрузка и опора переходит на все плюснефаланговые суставы, что приводит к веерообразному расхождению костей переднего отдела стопы. [4] [15] Происходит дисбаланс мышечной силы, которая держит первый палец ровно, в результате он отклоняется, и искривление прогрессирует.
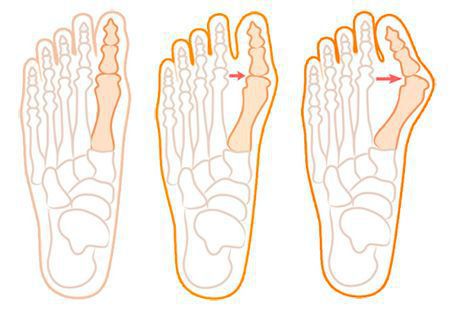
Значимым смещением костей первого пальца кнаружи считается смещение более чем на 10 градусов. Параллельно изменения происходят в капсульно-связочном аппарате — растяжение наружных отделов, смещение сесамовидного гамака. [6] [13]
Еще поперечное распластывание способствует развитию метатарзалгии — болей в области II-IV плюсневых костей из-за избыточной нагрузки, так как в норме в переднем отделе основная опора приходится на головки I и V. [5] [8]
Помимо метатарзалгии формируются молоткообразные второй, третий и даже четвертый пальцы из-за повышенного натяжения сухожилий сгибателей и разгибателей. Это приводит к вывихам и контрактурам в соответствующих суставах. [12]
Деформация (опускание) среднего отдела стопы происходит при ослаблении связочного аппарата Шопарова сустава. [10] Данная патология встречается нечасто и обычно является следствием травм.
Задний отдел также подвергается изменению: он искривляется в области пяточной кости — происходит ее пронация (внутреннее вращение), при увеличении которой диагностируется подвывих в подтаранном суставе.
Классификация и стадии развития вальгусной деформации стопы
В зависимости от отдела деформации стопы — переднего или заднего, выделяют разные стадии заболеваний. Для определения стадии необходима рентгенограмма в двух проекциях и осмотр травматолога-ортопеда.
В деформации первого пальца выделяют три стадии на основании углов отклонения:
При уплощении продольного свода стопа соприкасается с полом всей поверхностью подошвы. [16] Немного увеличивается длина ступни, так как свод исчезает. В этом процессе выделяют три стадии:
- При первой степени человек, как правило, не чувствует дискомфорта или болей. Однако ноги быстрее устают, длительные нагрузки переносятся уже не так легко. Рентгенографически угол свода 130-140 градусов, а высота 25 мм. [2][14]
- Вторая степень диагностируется увеличением угла до 141-155 градусов и опущением свода от 17 до 25 мм. Появляются боли, усиливающиеся при нагрузке. Прежняя обувь становится тесной.
- Третья степень — стопа совсем уплощается, ее угол свода возрастает более 155 градусов, а высота опускается ниже 17 мм. Постоянные боли в мышцах ног, суставах, спине. [7] Развиваются различные осложнения, привычную обувь невозможно носить, а передвигаться на дальние расстояния невозможно.
При уплощении поперечного свода распластывание характеризуется расхождением пальцев и увеличением ширины стопы. [13] Поэтому определение степени тяжести плоскостопия происходит путем измерения угла между 1 и 2 плюсневыми костями:
- первая стадия: расхождение не более 10-12 градусов;
- при второй степени этот угол увеличивается до 15 градусов;
- третья степень характеризуется расхождением до 19 градусов.
Осложнения вальгусной деформации стопы
Наиболее частым осложнением является воспаление синовиальных сумок (бурс). [12] Проявляется гиперемией, отечностью, болями, которые усиливаются при механическом воздействии.
Другим частым осложнением является формирование артроза первого плюснефалангового сустава — разрушение хряща, появление костных экзостозов (разрастаний), уменьшение подвижности и начало болей.
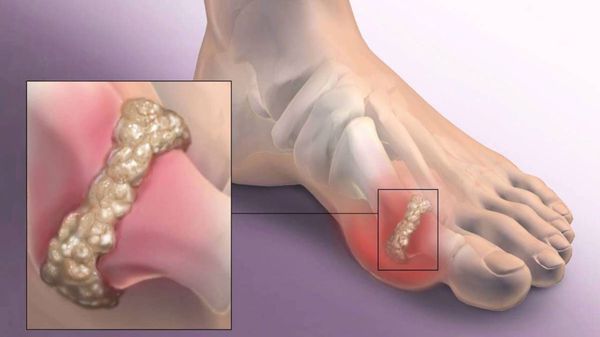
Если обобщить остальные нарушения, то это поражение суставов стопы, и в целом нарушение походки. При запущенных случаях страдают коленные, тазобедренные суставы и позвоночник, что проявляется артрозом и их деформацией. [9] [12]
Распространенным осложнением является «пяточная шпора», которая возникает из-за перерастяжения плантарной фасции. [10] Пациенты страдают при этом резкой болью при ходьбе в области пятки. Иногда возникает ахилобурсит – воспаление в области ахилового сухожилия. Итак, несвоевременное лечение приводит комплекс осложнений, которые требуют дополнительного лечения.
Диагностика вальгусной деформации стопы
Для назначения адекватного лечения и в целях предотвращения прогрессирования болезни необходимо проведение полного обследование пациента, чтобы выявить причины возникновения деформации и определить стадии процесса.
Основные методы диагностики:
- очная консультация ортопеда-травматолога;
- рентгенография стоп в 3-х проекциях — в целях определения стадии заболевания, а также выявления сопутствующих патологий, к которым относятся артроз, подвывих и вывих суставов. Исследование необходимо делать под нагрузкой, так как результат искривления углов может отличаться на 20%. По рентгеновскому снимку проводят все расчеты, необходимые для определения тактики лечения.
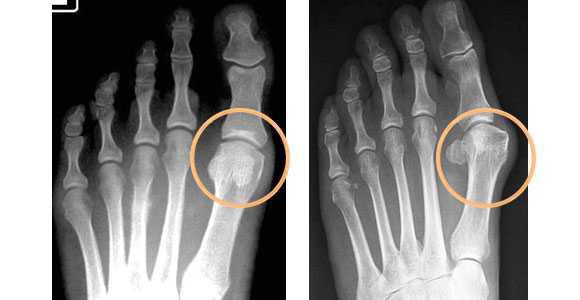
- плантография — для определения плоскостопия (отпечатки стоп);
- подоскопия — осмотр подошвенной части стопы в положении стоя;
- при необходимости исключения других заболеваний может быть назначено КТ или МРТ;
- УЗИ необходимо для исследования сосудов при подозрении на нарушение кровообращения.
После обследования необходима дифференциальная диагностика для исключения заболеваний с похожими симптомами (артрит, подагра, деформирующий остеоартроз). Для этого назначаются лабораторные исследования: факторы воспаления, специфические маркеры и общеклинические исследования. [13]
Лечение вальгусной деформации стопы
За последние сто лет хирургия стопы не только не утратила своей актуальности, но и делает постоянные шаги вперед, с появлением более совершенных инструментов и фиксаторов. На данный момент разработано более 400 видов операций и их модификаций с целью коррекции деформации различных отделов стопы. [5] [16]
При начальных изменениях можно обойтись малотравматичной операцией — МакБрайда, метод Сильвера, метод Р.Р. Вредена. [13] При этом кость не распиливается, а меняется место прикрепления сухожилия приводящей мышцы большого пальца. Период восстановления минимальный и составляет 2-3 недели.
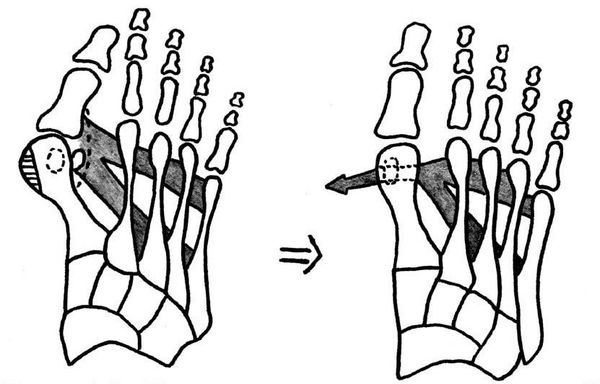
Если диагностируется II и III степень, то выполняется более травматичная операция — остеотомия (перепиливание кости) с выставлением правильного угла и фиксацией винтами либо спицами. [12] [15] Существует множество методик коррекции первого пальца:
• Дистальные (применяются, если угол между 1 и 2 плюсневыми костями не более 14°): операция Шеде — удаление экзостоза («шишки»), подголовчатая клиновидная остеотомия по J. Reverdin, операция T.R. Allen, операция D.W. Austin (шевронная остеотомия);
• Диафизарные (применяется, если угол между 1 и 2 плюсневыми костями от 15° до 22°): Z-образная остеотомия M. Meyer (scarf), операция K. Ludloff, остеотомия C.L. Mitchell;
• Проксимальные (угол между I и II плюсневыми костями более 22°): двойная остеотомия по Logroscino, клиновидная остеотомия M. Loison, E. Juvara, остеотомия по G.W. Patton и J.E. Zelichowski;
Иногда при наличии деформации основной фаланги первого пальца требуется дополнительная остеотомия O.F. Akin (Моберга). [13]
Выбор делает травматолог-ортопед, учитывая локализацию основных изменений, конгруэнтность первого плюснефалангового сустава (сохранение суставных поверхностей) и тяжесть патологии.
Если первый плюснефаланговый или плюснеклиновидный сустав разрушен деформирующим артрозом либо другой патологией, то выполняется артродез (заклинивание, обездвиживание сустава) либо, в редких случаях, — эндопротезирование. [16]
После операции пациент ходит в течение 4 недель в специальной обуви (Барука), которая нужна для разгрузки переднего отдела стопы. После контрольных рентгеновских снимков врач разрешает ходить, нагружая всю стопу, но ограничивая тяжелые и спортивные нагрузки. Как правило, через 2 месяца пациент возвращается к обычному образу жизни. Фиксирующие винты не удаляются и не приносят никакого дискомфорта.
С целью коррекции «малых» лучей стопы (II-IV плюсневые) применяются методики Weil, субкапитальные шарнирные остеотомии, DMMO. [9] [15] Для коррекции деформации Тейлора (V плюсневая) — методики Willson, Bosh и DMMO.
Для коррекции плосковальгусных деформаций применяются следующие методики:
- транспозиция сухожилий;
- медиализирующая остеотомия пяточной кости; операция Коттона;
- удлинение латеральной колонны;
- артродез сустава Лисфранка;
- артроэрез;
- трехсуставной артродез. [1][6]
Основной задачей современных методик лечения является максимально возможное приближение всех анатомо-функциональных параметров к норме. Игнорирование индивидуальных особенностей стопы, выбор неправильной методики лечения ведут не только к рецидиву деформации, но и к ее усугублению. [18] Отказ от хорошо известных и зарекомендовавших себя операций и массовое увлечение новыми, равно как и слепое использование одних и тех же операций на протяжении десятилетий, без учета индивидуальных особенностей каждой стопы, категорически не приемлемы. [13]
Лечение вальгусной деформации большого пальца стопы почти всегда начинают с подбора удобной обуви, не вызывающей трения или нагрузки. Нестероидные противовоспалительные препараты и физиотерапия могут быть назначены, чтобы уменьшить воспалительный процесс и снять боли. [6] Кроме того, возможны инъекции кортикостероидов. [11]
Используются различные ортопедические изделия (супинаторы, корректоры пальцев стопы, межпальцевые валики). Применение ортопедических приспособлений незначительно помогает на ранних стадиях остановить дальнейшую деформацию. [10] При выраженной деформации применение ортопедических изделий может только несколько уменьшить болевые ощущения.
Ортопедические стельки являются неотъемлемой частью лечения деформации стоп. [17] В большинстве случаев стандартные стельки не эффективны, поэтому лучше использовать индивидуальные, изготовленные именно для вашей стопы. [12] Обязательное условие: если вы носили ортопедические стельки до операции, после их нужно менять на новые, так как исправленная стопа меняет свои характеристики.
Прогноз. Профилактика
При правильно выбранном лечении прогноз положительный. Боли прекращаются, достигается удовлетворительный косметический результат, и ходьба становится комфортной. Важным моментом является соблюдение всех рекомендаций врача, что обеспечит гладкий послеоперационный период и снизит риск рецидива. [13] И, конечно, чем раньше обратиться к травматологу-ортопеду, тем меньше будет объем оперативного вмешательства и короче сроки реабилитации.
Что такое вальгусное отклонение 1 пальца? Причины возникновения, диагностику и методы лечения разберем в статье доктора Валеева Марата Мазгаровича, ортопеда со стажем в 38 лет.
Над статьей доктора Валеева Марата Мазгаровича работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
Вальгусное отклонение первого пальца — прогрессирующее дистрофическое заболевание стопы, при котором большой палец отклоняется наружу, а в области его сустава образуется экзостоз или "шишка". Помимо косметического дефекта, деформация приводит к нарушению ходьбы, вызывает боль и часто требует хирургического вмешательства. Пациенты с патологией не могут носить обычную обувь, а на тяжёлых стадиях — и ортопедическую. Это приводит к снижению подвижности и нарушению психологического равновесия больного.
Вальгусное отклонение большого пальца составляет более 70 % от всех ортопедических патологий [13] . Заболеванием в 95 % случаев страдают женщины. Нарушение возникает после 30-40 лет и вызвано гормональными изменениями: яичники вырабатывают меньше половых гормонов — эстрогенов, оказывающих защитное воздействие на соединительную ткань [3] [7] . Соединительная ткань непрерывно обновляется, подвергается перестройке в ответ на нагрузку и повреждение. Структурным компонентом соединительной ткани являются коллагеновые волокна. Основная функция коллагена заключается в том, чтобы придавать соединительной ткани прочность и долговечность. Дефицит эстрогенов ведет к снижению образования коллагена в соединительной ткани. В результате капсульно-связочная система, состоящая из соединительной ткани, теряет прочность.
Другая причина заболевания — наследственная предрасположенность. В большинстве случаев, если нарушение есть у матери, его выявляют и у дочери [4] [10] .
Основным фактором, способствующим развитию деформации стопы, является ношение неудобной обуви — узкой и на каблуке более трёх-четырёх сантиметров [9] . Усугубить патологию может беременность, продольное плоскостопие, травмы стопы и голени.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы вальгусного отклонения 1 пальца
На начальной стадии заболевание протекает без симптомов. Позже па циенты замечают, что обувь начала давить, натирать и быстрее изнашиваться. Затем в области большого пальца формируется "шишка", которая вызывает дискомфорт при продолжительной ходьбе. Увидеть искривление большого пальца в этот период можно, только если тщательно разглядывать стопу. В дальнейшем угол отклонения увеличивается, что приводит к нарастанию симптомов:
- появляется усталость в ногах, особенно к вечеру;
- узкая обувь и обувь на каблуках вызывают значительный, но проходящий в покое дискомфорт;
- "шишка" в области большого пальца, помимо косметического дефекта, становится источником боли;
- воспаление суставной капсулы (бурсит) приводит к припухлости и покраснению поражённого участка;
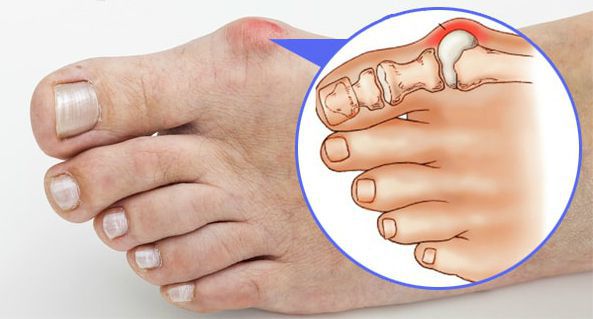
- боль, вызванная разрушением хряща суставных поверхностей (деформирующим артрозом), нарастает;
- кожа на подошве стопы утолщается, появляется омозоленность;
- искривляются второй и третий пальцы (молоткообразная деформация).
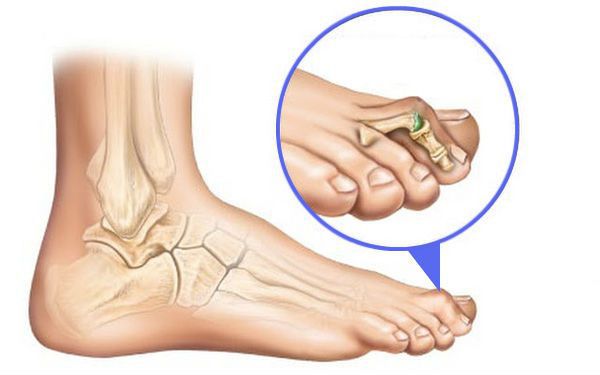
Пациенты, как правило, обращаются к врачу с жалобами на усталость в ногах, возникающую при длительной нагрузке. Другой распространённый повод для посещения ортопеда — проблемы при выборе обуви. Пациенты жалуются на необходимость частой её замены, а из-за давления "шишки" вынуждены покупать туфли на два-три размера больше [7] .
Патогенез вальгусного отклонения 1 пальца
Ношение неудобной обуви ведёт к неравномерному распределению нагрузки на стопу. Кроме того, давление усиливается из-за разрушения соединительной ткани и слабости капсульно-связочного аппарата. В результате развивается распластанность переднего отдела стопы и поперечное плоскостопие.
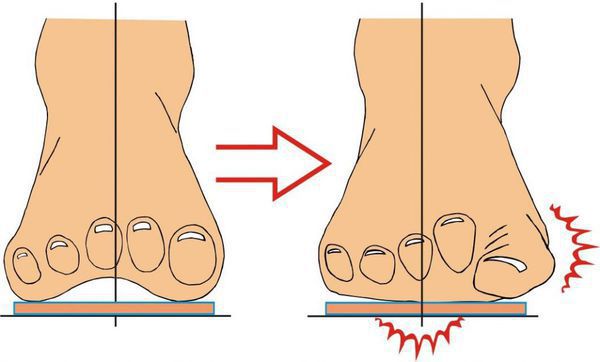
Изменение формы стопы запускает механизм развития вальгусной деформации большого пальца.
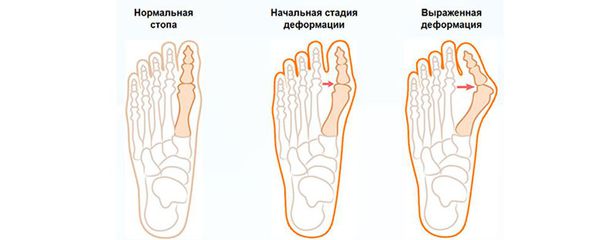
В патологический процесс вовлекаются мышечные, костные и капсульно-сухожильные образования стопы. В результате мышечного дисбаланса смещаются сесамовидные кости (мелкие кости, которые принимают на себя нагрузку при ходьбе) и первая плюсневая кость с последующим отклонением большого пальца.
Из-за смещения суставных поверхностей происходит перестройка костной ткани с образованием болезненного остеофита [1] [6] .
Классификация и стадии развития вальгусного отклонения 1 пальца
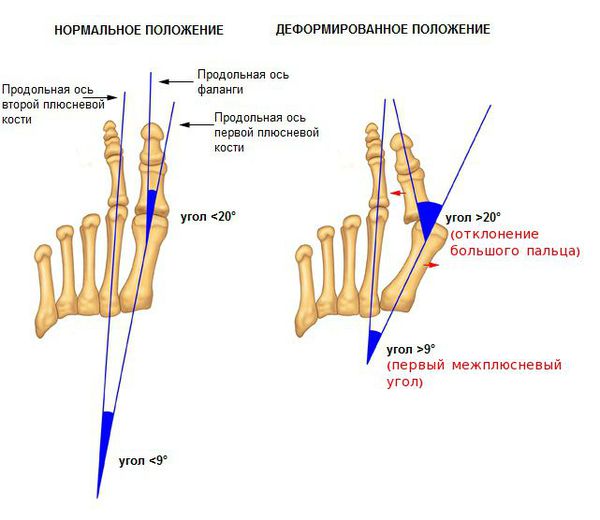
На основе данных рентгенографии выделяют три стадии заболевания. Степень деформации определяют на основании величины углов между первой и второй плюсневыми костями (межплюсневый угол) и отклонением большого пальца стопы.
Осложнения вальгусного отклонения 1 пальца
Постоянное давление на капсулу первого плюснефалангового сустава приводит к воспалению синовиальных сумок (синовиту). Патология проявляется гиперемией кожи, отёчностью, болями в области сустава. Иногда синовит усугубляется образованием синовиального свища (канала, соединяющий полости тела), который приводит к инфицированию сустава.
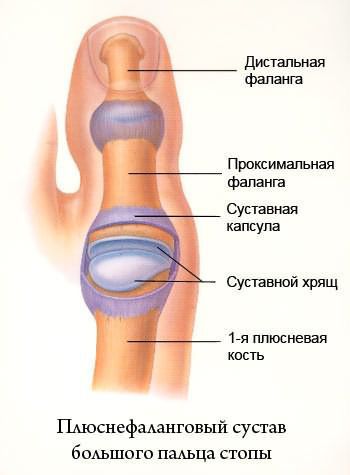
При вальгусном отклонении может возникать подвывих большого пальца, приводящий к артрозу первого плюснефалангового сустава. При этом разрушается суставной хрящ и появляются костные экзостозы ( образования новой костной ткани) , которые вызывают постоянную боль.
Ухудшение кровоснабжения костной ткани приводит к остеопорозу, уплощению головки плюсневой кости, врастанию ногтя, омозоленности, сколиозу. Со временем анатомические изменения переходят в функциональные нарушения суставов предплюсны, что способствует неустойчивости при ходьбе [10] .
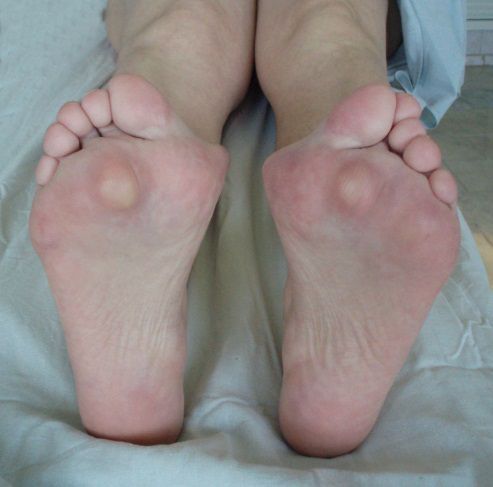
Диагностика вальгусного отклонения 1 пальца
Появление первых симптомов заболевания требует незамедлительного обращения к врачу-ортопеду. Диагностика при вальгусном отклонении большого пальца включает:
1. Уточнение симптомов и сбор анамнеза. Распространённая жалоба пациентов — появление "шишек", иногда болезненных. На поздней стадии заболевания к ним добавляется омозоленность, также причиняющая боль.
2. Клинический осмотр. При внешнем осмотре отчётливо видна распластанность переднего отдела, деформация первого пальца и плюснефалангового сустава. Иногда возникает гиперемия кожи стопы и молоткообразная деформация второго и третьего пальцев. Движения в суставах становятся болезненными, интенсивность боли зависит от степени деформации. При диагностике обязателен осмотр и второй стопы для сравнительного анализа [1] [4] [9] .
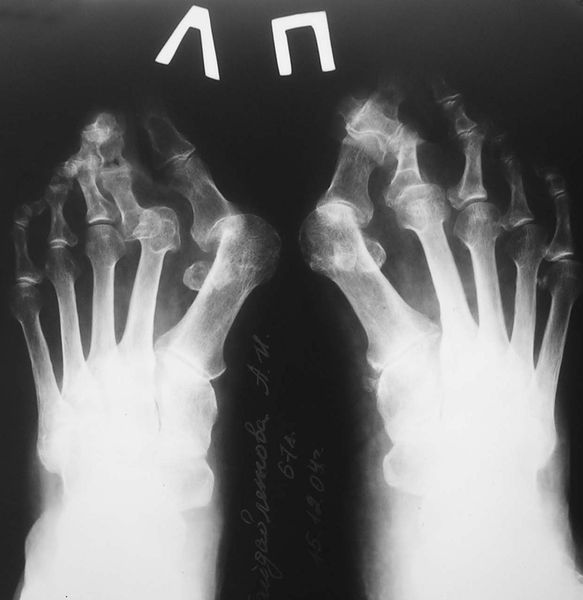
3. Рентгенография. Обследование, выполненное в положении стоя и в двух проекциях, позволяет детализировать степень деформации и выбрать дальнейшую тактику лечения. Основное значение при анализе данных рентгенограмм играют следующие показатели:
- угол наклона дистальной суставной поверхности к оси первой плюсневой кости;
- угол, образованный осями первой и второй плюсневых костей;
- угол отклонения первого пальца от оси первой плюсневой кости;
- угол между осями ногтевой и основной фалангами первого пальца.
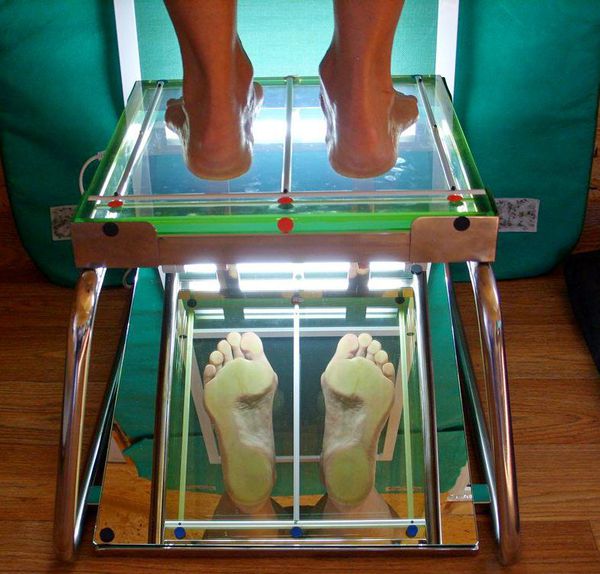
4. Плантография — снимок отпечатка подошвы стопы, выполненный с помощью сканирования на специальном устройстве (плантографе). Исследование включает получение отпечатков обоих стоп как в норме, так и с нагрузочной пробой, и дальнейший анализ этих снимков.
Лечение вальгусного отклонения 1 пальца
Лечение вальгусного отклонения первого пальца стопы следует начать с подбора удобной обуви , ортопедических стелек и выполнения упражнений для укрепления мышц. Зачастую стандартные ортопедические стельки не помогают остановить деформацию и облегчить боль, поэтому важно использовать стельки, изготовленные индивидуально для пациента.
Для профилактики и лечения заболевания врач может рекомендовать вальгусную шарнирную шину — фиксатор, который удерживает сустав в нормальном положении. Чтобы уменьшить воспаление и облегчить боль назначают нестероидные противовоспалительные препараты (например целекоксиб, кетопрофен) [12] .
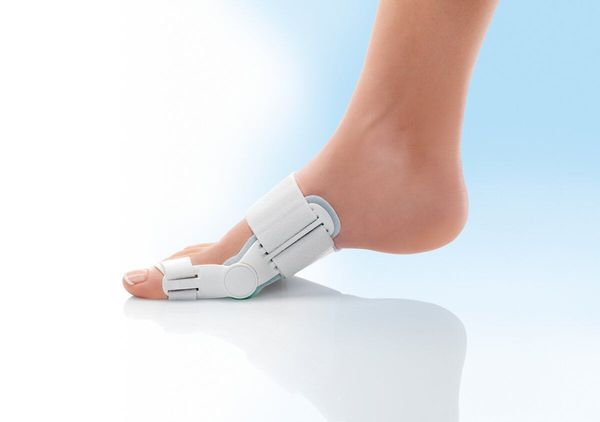
Безоперационное лечение может облегчить симптомы, но не исправляет деформацию стопы. Поэтому, если боль сохраняется, показана операция. Поиски действенных способов лечения начались с 19 века и, по данным разных авторов, существует от 200 до 500 различных хирургических техник [13] . Однако проблема актуальна до сих пор: хирургическое воздействие приносит временное облегчение, но не устраняет причину — слабость мышечного аппарата стопы. Все существующие методы операций на стопе можно разделить на два типа: на мягких тканях и на костях. Решение о том, какая хирургическая техника используется, зависит от степени деформации, дегенеративных изменений сустава, а также формы и размера плюсневой кости. Операции на мягких тканях рекомендованы при лёгкой и средней степени поражения. На тяжёлых стадиях деформации возникает необходимость восстановить костные структуры, для этого применяют остеотомию (лат. osteotomia – рассечение кости).
Общепризнанным методом хирургического лечения вальгусного отклонения первого пальца является оригинальная техника Мак-Брайда, созданная в 1928 г. В дальнейшем метод усовершенствовали разные авторы, что позволило снизить травматичность операции и улучшить её результаты. Операция Мак-Брайда заключается в проведении и фиксации сухожилия мышцы, приводящей первый палец, через отверстие в плюсневой кости. Этот метод является частным случаем миотенопластики (пересадки мышц и сухожилий) и относится к операциям, проводимым на мягких тканях. В некоторых случаях операция Мак-Брайда может дополняться остеотомией [3] [5] [13] .
Этапы операции по реконструкции переднего отдела стопы при помощи миотенопластики:
1. Стопы до операции.
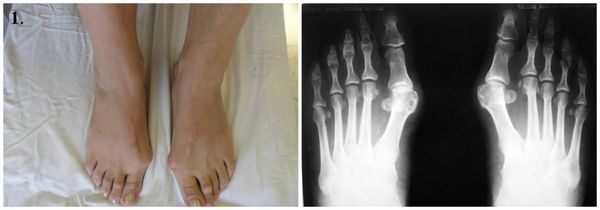
2. Выделение сухожилия мышцы, отводящей первый палец.
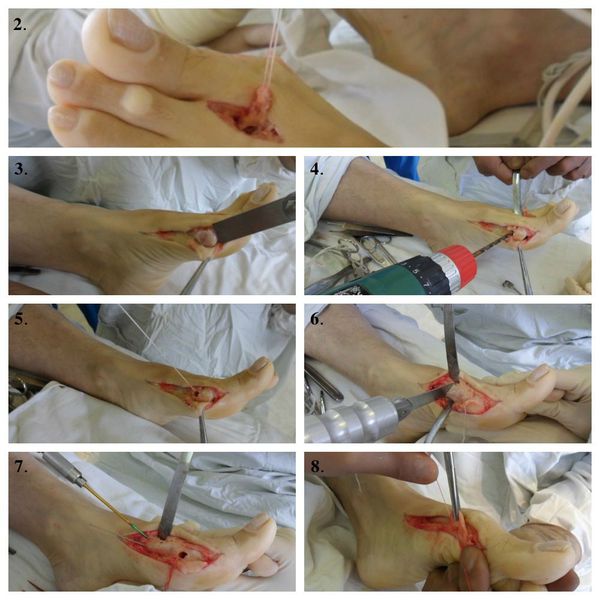
3. Удаление головки первой плюсневой кости (операция Шаде).
4. Создание канала для проведения сухожилия мышцы, отводящей первый палец.
5. Проведения в канал сухожилия мышцы, отводящей первый палец.
6. Проксимальная клиновидная остеотомия.
7. Остеосинтез (соединение) костных фрагментов первой плюсневой кости.
8. Создание стяжки.
9. Стопы сразу после операции.
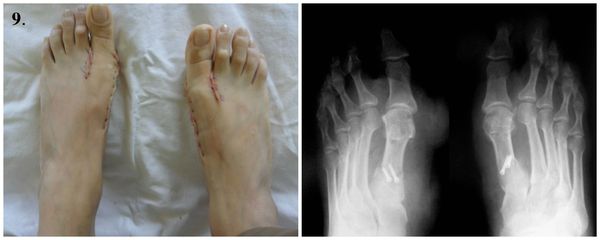
Из стационара пациента выписывают, как правило, менее, чем через неделю после операции. Ш вы снимают на 12-14 сутки. После операции пациент в течение месяца использует ортопедическую обувь Барука с подошвой клиновидной формы для разгрузки переднего отдела стопы. Её носят от двух до восьми недель в зависимости от сложности проведённой операции.
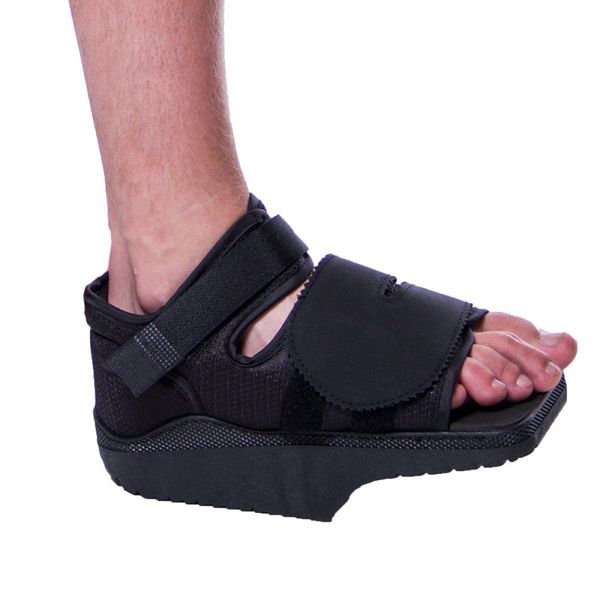
В среднем через два месяца пациент может носить обычную обувь и возвращается к привычному образу жизни. Однако д о полугода с момента операции нежелательно носить обувь на каблуках более трёх сантиметров. Для профилактики рецидивов следует носить стельки. Выводы об успешности операции можно делать через три-четыре месяца (в тяжелых случаях — через полгода) на основании контрольных рентгенологических снимков.
Прогноз. Профилактика
Лечения, которое могло бы устранить причину деформации стопы, на данный момент не существует, операция устраняет только последствие разрушения соединительной ткани [11] . Однако своевременная реконструкция на основе миотенопластики на длительный срок стабилизирует состояние больного: улучшает опорную функцию стопы, устраняет боль и эстетический дефект [4] .
Как правило, данное заболевание носит наследственный характер. Если у ближайших родственников выявлена деформация переднего отдела стопы, то профилактика должна включать:
- ношение удобной, не давящей обуви из натуральных материалов, с высотой каблука не более четырёх сантиметров;
- постоянное использование ортопедических стелек;
- регулярное посещение врача-ортопеда для коррекции стелек и определения показаний к операции;
- соблюдение режима труда и отдыха, если работа связана с повышенной нагрузкой на стопы [7] .
Действенным способом профилактики также является регулярная гимнастика для стоп, которая поможет укрепить мышцы и связки. Для упражнений потребуется 5-10 минут ежедневно:
В этой статье мы поговорим об общих симптомах, диагностике и проявлениях Hallux Valgus в зависимости от степени недуга. Какие признаки появляющейся болезни и когда начинает формироваться косточка?
Первые симптомы Hallux Valgus
Долгое время болезнь протекает незаметно. Сначала пациенты замечают, что обувь привычного размера стала доставлять неудобства. Только при внимательном разглядывании стопы можно увидеть отклонение большого пальца. Через некоторое время появляется очевидная шишка, женщины испытывают эстетический дискомфорт. Вскоре возникают боли в области сустава первого пальца после продолжительной ходьбы. Узкая обувь и обувь на каблуках приносят страдания. В покое болезненные ощущения проходят. Иногда (если в течение дня на ноги была повышенная нагрузка) возникает боль в стопе ночью. Характер боли может меняться – от тупой и ноющей до жгучей и распирающей. На стопе возникают мозоли и натоптыши, которые тоже становятся проблемой для пациента.

Прогрессирующий Hallux Valgus
Со временем изменяется вся стопа. Она становится более плоской, расширяется. Первый палец отклоняется в сторону, в области сустава видна выраженная «шишка», пальцы выглядят «веером». Стопа приобретает уродливую форму, обувь подобрать становится всё труднее.
Основные признаки Hallux Valgus.
- угол отклонения большого пальца более 10 градусов;
- выбухание («шишка») с внутренней стороны плюснефалангового сустава;
- гиперемия и отечность «косточки»;
- уплощение свода стопы, ее распластанность;
- болезненность косточки большого пальца;
- мозоли и натоптыши;
- ограничение подвижности стопы
Диагностика
Диагноз ставится на основе жалоб и опроса пациента, осмотра стопы и ее рентгена.
Обычно пациенты обращаются к врачу с жалобами на боль в стопе особенно после длительного нахождения на ногах, появление косточки на ноге и трудности в выборе обуви.
После ознакомления с перечнем жалоб врач задает вопросы, которые помогают поставить диагноз:
- как давно появилась боль в стопе;
- когда появились сложности с подбором обуви;
- когда была замечена «шишка» на пальце;
- увеличивается ли эта «шишка»; насколько она твердая;
- с чем связана работа пациента, есть ли повышенная нагрузка на ноги;
- много ли ходит пациент в течение дня;
- есть ли сопутствующие болезни (подагра, плоскостопие, сахарный диабет, артроз, артрит и т.д.);
- занимается ли пациент спортом;
- есть ли у родственников халюс вальгус;
- Осмотр
При осмотре ноги обращает на себя внимание распластанная стопа с видимой деформацией первого плюснефалангового сустава, с возможной гиперемией выступающей «косточки». Первый палец отклонен в сторону второго пальца, который тоже может быть смещен. При пальпации возможна болезненность. Если попросить подвигать пальцем, то движения будут ограничены, причем амплитуда их будет зависеть от степени деформации. На подошве под 2-3 пальцем есть мозоли и натоптыши. Обязательно осматриваются обе ноги и делается их сравнительный анализ.
Дополнительные методы исследования Hallux Valgus
Самым значимым и распространенным обследованием для выявления Hallux Valgus является рентген стопы, в частности первого и второго пальцев. На основании снимка определяется степень деформации и ставится точный диагноз.
DIERS диагностика является прекрасной альтернативой рентгену. В ее основе лежит стереоэффект, благодаря которому можно обнаружить малейшие отклонения в структуре костей и начинающееся плоскостопие. DIERS pedogait проводится на немецком оборудовании, специальной подготовки пациента не требует. Исследование абсолютно безопасно, высокоинформативно, а стоимость намного ниже МРТ.
Степени заболевания:
Это начало заболевания. Смещение большого пальца незначительное – менее 20 градусов. Возможен некоторый дискомфорт при длительной ходьбе, боли и гиперемии нет.
Смещение большого пальца от 20 до 30 градусов. Появляется боль после долгого пребывания на ногах.
Большой палец смещается до 40-50 градусов. «Шишка» отечна, гиперемирована, болезненна, движение пальца ограничено.
Смещение большого пальца более 50 градусов, второй палец приобретает форму молотка, не разгибается. Выраженная боль, движение затруднено, формирование мозолей и натоптышей. Трудно подобрать обувь.
Чем больше степень, тем труднее лечить вальгусную деформацию стопы. Поэтому столь важно вовремя обратиться к ортопеду.
Осложнения
Если не предпринять меры вовремя, то операция неминуема. Мало того, в связи с ухудшением питания костной ткани стопы из-за нарушения ее кровоснабжения и иннервации, в связи с ее деформацией и функциональной несостоятельностью могут возникнуть такие осложнения, как
- артроз;
- бурсит;
- уплощение головки кости;
- вросшие ногти;
- сколиоз;
- остеопороз;
- вторичные изменения в суставах стопы и перестройка плюсны
При появлении косточки на пальце надо обращаться к ортопеду. В Европейском Центре ортопедии и терапии боли самая современная аппаратура, которая поможет выявить начало болезни. Высококвалифицированные врачи выслушают Вас, осмотрят и поставят правильный диагноз. Безлучевое абсолютно безопасное обследование спины DIERS позволит быстро и точно выявить все параметры костных конструкций тела, а инновационная технология системы «DIERS pedogait» выявит нагрузку стопы в покое и движении. Такая высокоточная диагностика обеспечит выбор оптимального лечения при любой степени Hallux Valgus и сохранит красоту и функциональность стопы на многие годы.
ДЛЯ СВЯЗИ С НАМИ
Чтобы получить полную информацию о видах лечения и профилактике заболеваний ортопедии, ревматологии или неврологии, пожалуйста, обратитесь к нам:

Наш адрес - г. Москва, ул. Трифоновская 11
Читайте также:

