Можно ли заразиться коронавирусом через кожу тела
Обновлено: 18.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Определение
Вирус SARS-CoV-2 распространяется в микроскопических частицах жидкости, выделяемых больным человеком во время кашля, чихания, разговора, пения или тяжелого дыхания и попадает на слизистые носа, рта, либо глаз другого человека.
Кроме того, вирус может также распространяться контактно-бытовым путем, когда частицы с вирусом, находящиеся на поверхностях или предметах, через руки попадают на слизистые респираторного тракта.
Передача инфекции аэрозольным путем происходит в закрытых, переполненных и плохо вентилируемых помещениях.
Симптомы COVID-19 при тяжелой и средней тяжести форме заболевания
Наиболее распространенные симптомы
- Одышка, учащенное дыхание (55%).
- Усиление кашля, появление мокроты (30-35%).
- Кровохарканье (5%).
- Потеря аппетита (20%).
- Спутанность сознания (9%).
- Ощущение сдавления и заложенности в грудной клетке (> 20%).
- Температура тела выше 38°С (80%) более 5 дней.
- Насыщение крови кислородом по данным пульсоксиметрии (SpO2) ≤ 95% (до 20%).
- тахикардия,
- дефицит витамина D,
- раздражительность,
- судороги,
- тревожность,
- угнетенное состояние,
- нарушения сна.
Важно! Симптомы могут не обнаруживаться во время инкубационного периода COVID-19 или проявляться в любой комбинации (например, без температуры). Точный диагноз устанавливает врач по результатам обследований.
У пациентов старше 65 лет может наблюдаться атипичная картина заболевания, которая включают делирий (помутнение сознания), нарушения речи, двигательные расстройства, а также более тяжелые и редкие неврологические осложнения – инсульт, воспалительное поражение мозга и другие.
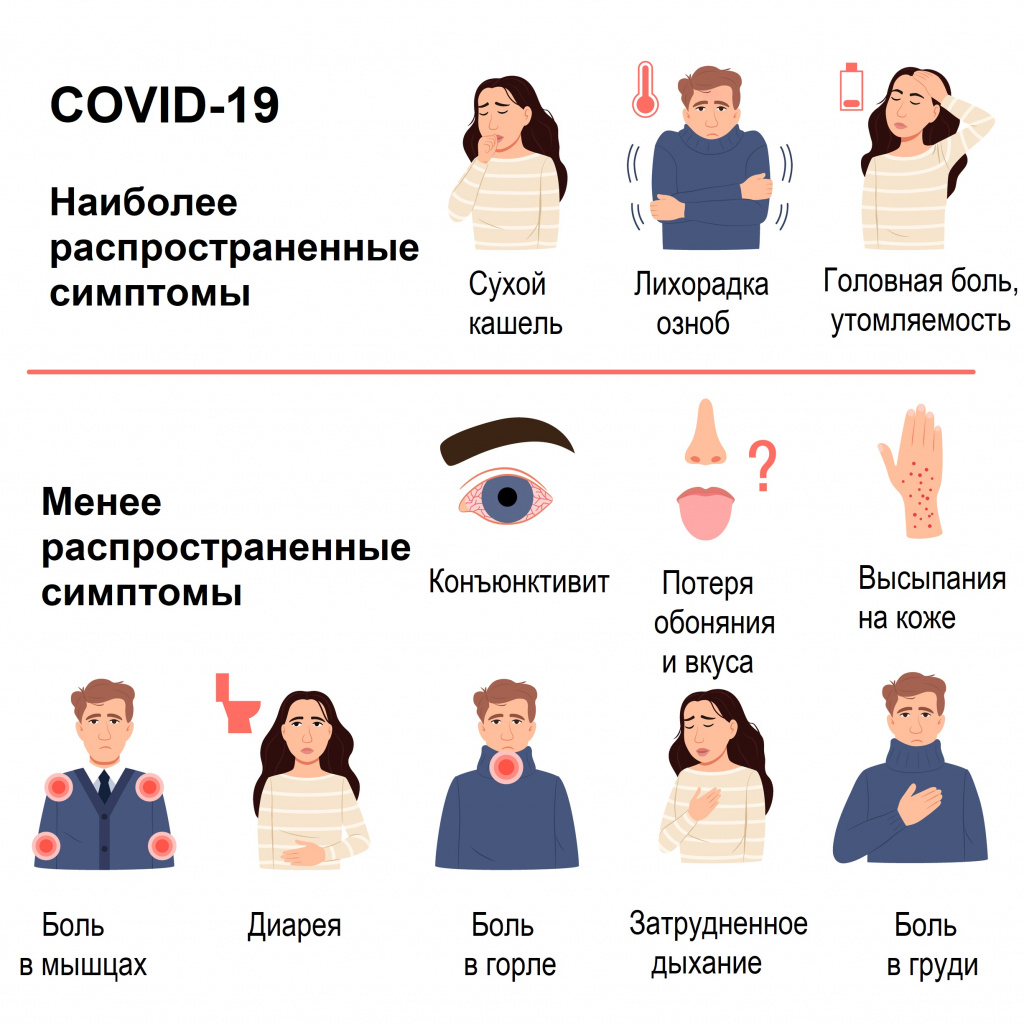
Большинство (около 80%) пациентов, у которых появляются симптомы заболевания, выздоравливают без госпитализации. Примерно у 15% пациентов развивается серьезная форма заболевания, при которой необходима кислородотерапия, а у 5% – крайне тяжелая форма, требующая лечения в условиях отделения интенсивной терапии.
Отличия новой коронавирусной болезни COVID-19 от ОРВИ и гриппа
COVID-19 тоже относится к ОРВИ – острым респираторным вирусным инфекциям, характеризующимся сходными симптомами: кашель, насморк, повышение температуры, головная боль, першение и боли в горле. Наиболее четко выраженную клиническую картину вызывают вирусы гриппа, парагриппа, аденовирусы. Коронавирус может протекать в более тяжелой форме, нежели другие ОРВИ, приводя к осложнениям и даже летальному исходу. Именно поэтому крайне важно отличать новый тип коронавируса от относительно безобидной простуды.
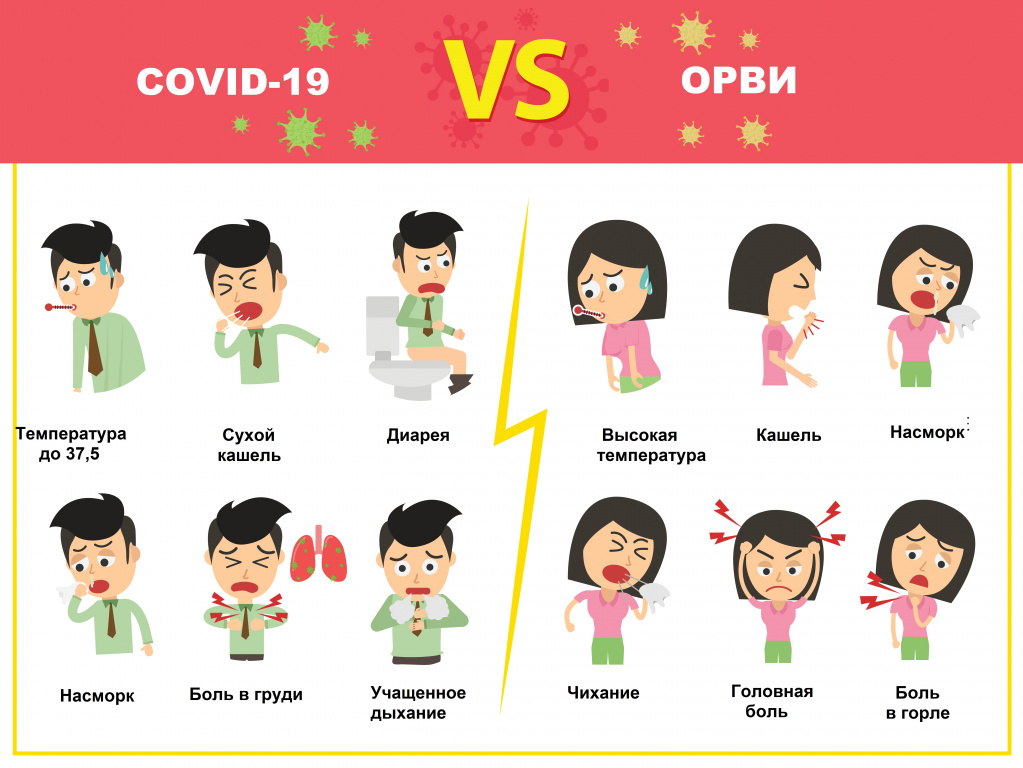
В чем отличие коронавируса от гриппа
Надо отметить, что COVID-19 и грипп имеют много общего:
- передаются воздушно-капельным и контактным путем;
- могут проявляться ломотой в суставах, головной болью, сильной слабостью и общим ощущением разбитости;
- могут возникать кишечные расстройства.
- Грипп начинается остро с повышения температуры сразу до фебрильных значений (39-40⁰С). На первый план выступают симптомы общей интоксикации: головная боль, слабость, боли в мышцах и суставах, слезотечение, боль в глазах.
- Коронавирус развивается постепенно - от общего недомогания в первые дни до выраженных симптомов, включая значимое повышение температуры тела через неделю.
Другие заболевания со схожими симптомами
Пневмонии, в том числе атипичные.
Аллергии. Одышка, проблемы с обонянием и другие симптомы могут возникать в результате воздействия аллергенов. Проблему решают антигистаминные препараты, которые при вирусной инфекции неэффективны.
Бронхиальная астма, которая также дает о себе знать затрудненным дыханием и мучительным кашлем, но имеет неинфекционную природу.
Отличаются ли симптомы у детей и у взрослых?
Дети составляют лишь около 2% от числа всех заболевших COVID-19. При этом они легче переносят коронавирусную инфекцию и часто являются ее бессимптомными носителями.
Протекание COVID-19 у детей разного возраста:
От 1 года до 3 лет
Инфекция обычно проявляется как легкое недомогание. Характерные симптомы COVID-19 не наблюдаются. Иногда присутствует потеря аппетита, которая проходит через 2-3 дня и никак не сказывается на общем самочувствие малыша.
Дети в этом возрасте болеют около семи дней и выздоравливают без осложнений. У них может появиться осиплость голоса и легкая заложенность носа. Кашля нет, не исключены редкие чихания.
У младших школьников и подростков может наблюдаться незначительное повышение температуры тела и легкое недомогание. Возможен сухой кашель, еще реже - головная боль.
По данным Роспотребнадзора, легкая форма заболевания, как правило, обусловлена сильным иммунитетом пациента.
Иммунная система детей и подростков, как правило, хорошо подготовлена к борьбе с вирусами. Они могут заразиться, но заболевание у них протекает в более мягкой форме или вообще бессимптомно.
Этапы развития заболевания с учетом симптомов
Симптомы коронавируса у взрослого человека по дням
1-3-й день. Заболевание начинается с легкого недомогания, незначительного повышения температуры, заложенности носа и боли в мышцах, как при ОРВИ или гриппе.
3-5-й день. Повышается температура тела, возможен несильный, поверхностный кашель. Может пропасть обоняние, а вкусовые ощущения сильно измениться. Возникают пищеварительные расстройства, выражающиеся, в том числе, диареей. Этот период считается кульминацией легкой формы течения COVID-19.
5-10-й день. Важный период для определения тяжести заболевания коронавирусной инфекцией. У 80% заболевших COVID-19 наблюдаются улучшения, которые через несколько дней могут привести к полному выздоровлению. Второй сценарий подразумевает ухудшение состояния, которое проявляется увеличением количества и тяжести симптомов. При таком развитии событий у пациента появляются сильный насморк, изнуряющий кашель, озноб, боль в теле, одышка.
10-12-й день. Этот период характеризуется сильной одышкой, болью в груди, прогрессированием слабости, бледностью, что свидетельствует о развитии пневмонии. Повреждение легких приводит к кислородному голоданию. Требуется госпитализация. Это состояние считается среднетяжелым.
12-14-й день. При COVID-19 75% пациентов с вирусной пневмонией начинают идти на поправку в среднем через 2 недели от начала заболевания. Однако тем, у кого развивается тяжелая форма заболевания, может потребоваться искусственная вентиляция легких.
14-30-й день. На излечение от тяжелой формы пневмонии, вызванной коронавирусом, требуется в среднем до двух недель с момента наступления серьезного осложнения.
Но даже после полного выздоровления может сохраняться одышка в легкой форме, проявляться слабость и недомогание в течение длительного времени (до нескольких месяцев).
- Поражение только верхних отделов дыхательных путей.
- Пневмония без дыхательной недостаточности.
- Острый респираторный дистресс-синдром (пневмония с острой дыхательной недостаточностью).
- Сепсис, септический (инфекционно-токсический) шок.
- Синдром диссеминированного внутрисосудистого свертывания, тромбозы и тромбоэмболии.
- Насыщение крови кислородом менее 88%.
Цитокиновый шторм при COVID-19 - реакция организма на воспалительный процесс, приводящая к тому, что иммунные клетки атакуют не только вирус, но и ткани собственного организма. Следствием этого может стать разрушение тканей и органов, и, как следствие, гибель организма.
Очень важно, что иногда COVID-19 опасен не только пневмонией и ее осложнениями, но и негативным влиянием на сосуды, мозг и сердце, что повышает риск развития инсульта. В таких случаях у пациента наблюдается головокружение, могут случаться обмороки, синеет лицо и немеют мышцы.
Симптомы, свидетельствующие о процессе выздоровления
Внимание! Временные интервалы течения болезни условны, они зависят от индивидуальных особенностей организма. COVID-19 в легкой форме, как правило, протекает не более 14 дней. Но подтвердить окончательное выздоровление может только тест на антитела.
Учитывая тяжесть заболевания, процесс выздоровления может проходить по-разному. Критерий выздоровления – если два последовательно сделанных теста на коронавирус методом ПЦР дали отрицательный результат.
Для проведения исследования в медицинских офисах необходимо предъявить СНИЛС и документ удостоверяющий личность. Запись на исследование В случае получения положительного или сомнительного результата на COVID-19 и при необходимости проведения подтверждающего тестирования обра.
Тайские ученые бьют тревогу: в Бангкоке судмедэксперт, проводивший вскрытие пациента, инфицированного новым коронавирусом, впоследствии умер от этой инфекции. Высока вероятность, что COVID-19 он заразился от трупа, что позволяет говорить о новом пути передачи "короны": от мертвых живым. Так ли это, "МК" узнал у экспертов.

Фото: Геннадий Черкасов
Опрошенные "МК" специалисты не видят в этом случае ровным счетом никакой сенсации. Как рассказывает директор Института медицинской паразитологии, тропических и трансмиссивных заболеваний им. Е.И. Марциновского Сеченовского университета Александр Лукашев, это настолько обыденная и ожидаемая вещь, что и говорить особо не о чем: "Естественно, что вирус не умирает одновременно с гибелью больного. Когда он точно самопроизвольно умирает, еще никто не устанавливал. Но в течение нескольких дней в тканях трупа он сохраняться может. Поэтому такие случаи возможны, и вскрытия больных с инфекционной патологий должны проводиться со всеми мерами предосторожности".
По словам профессора Лукашева, среди чемпионов по выживанию в организме умершего человека можно назвать вирус гепатита В – известно, что его геном сохранился в корейской мумии, которой было около 600 лет. Например, ВИЧ или коронавирус на такое вряд ли способен: он становится нежизнеспособным куда быстрее, чем вирус гепатита В. И все же любые вирусы намного менее стабильны, чем бактерии, которые могут выживать в буквальном смысле слова миллионами лет.
Каким образом вирус мог передаться тайскому патологоанатому во время выполнения его работы по вскрытию трупа пациента? Об этом мы спросили одного патоморфолога, который попросил не открывать его имени: "Тут можно только строить предположения. Учитывая способность COVID-19 распространяться с аэрозолями воздуха, он мог попасть в воздух, когда коллега, например, вскрывал ткани умершего с помощью пилы. Или, если уж совсем фантазировать, уронил легкое на пол. Можно не исключить и совсем фантастическую историю, что легкое попало в вентилятор, но такое только в фильмах бывает. По факту, если диагноз коронавирусной инфекции был установлен, то зачем вообще вскрывать умершего?"
Тайские исследователи предупреждают, что судебно-медицинские работники в дальнейшем должны защищать себя от новой инфекции. Кроме того, медицинские организации призывают людей, которые работают с мертвыми телами, быть осторожными.
Тем временем, эксперты рассказали "МК", что в России и без того установлены довольно жесткие эпидемиологические требования к вскрытиям, поэтому ничего нового изобретать не нужно: врачам просто нужно соблюдать все меры предосторожности, которые существуют, и этого будет вполне достаточно. "Например, пациентов с ВИЧ-инфекцией вскрывают в специальных кольчужных перчатках, которые надевают под резиновые при работе с опасным материалом. Такие перчатки предотвращают случайные порезы. Но в случае с коронавирусом, который передается респираторным путем, необходимости в их использовании нет", - рассказал Александр Лукашев.
Факт, что случай возможной передачи новой коронавирусной инфекции от умершего живому пока только один говорит как раз о том, что, скорее всего, патологоанатомы и судмедэксперты строго соблюдают санитарные нормы. К тому же это, по всей видимости, не самый тривиальный способ передачи респираторных вирусов - у патологоанатомов намного выше риск заразиться ВИЧ или гепатитами, которые передаются при порезах.
Новое исследование показывает, что коронавирус может выживать на поверхностях рядом с больными пациентами, но вряд ли заразит кого-либо через эти поверхности. Эти данные дополняют предыдущие исследования, показывающие, что коронавирус обычно распространяется по воздуху, а не через прикосновения. Также ученые обнаружили новую связь между коронавирусом и типом микроба, который может быть связан с тяжелой формой COVID.

Фото: АГН «Москва»
Хотя коронавирус может выжить на кроватях, полу и других поверхностях рядом с пациентами, болеющими COVID-19, он вряд ли передается другому человеку. К такому выводу пришли исследователи из Медицинской школы Калифорнийского университета в Сан-Диего, которые брали мазки с поверхностей в палатах пациентов с COVID до, во время и после того, как они были заняты больными, и обнаружили коронавирус примерно в 13 процентах образцов.
Как пишет Daily Mail, ни один из наблюдавшихся в рамках исследования медицинских работников, ухаживающих за пациентами, не дал положительных результатов на коронавирус, несмотря на частое прикосновение к больничным поверхностям, что позволяет предположить, что передача через поверхность происходит редко и что средства индивидуальной защиты работают эффективно.
Результат также показал новую связь между коронавирусом SARS-CoV-2 и типом микроба, который может быть связан с сердечно-сосудистыми заболеваниями и тяжелым COVID-19.
В начале пандемии американские эксперты общественного здравоохранения призывали людей к осторожности в отношении передачи вируса через поверхность, когда вирус распространяется через частицы, задерживающиеся на дверных ручках, столах и других предметах общего пользования.
«Мойте руки» стало обычной мантрой, напоминает Daily Mail, а дезинфицирующие средства для рук были раскуплены.
Однако теперь эксперты считают, что передача коронавируса через поверхности – достаточно редкое явление. Вместо этого вирус обычно распространяется по воздуху - либо через относительно крупные частицы, разлетающиеся при чихании или кашле инфицированного человека, либо через более мелкие частицы, которые могут перемещаться на большие расстояния.
Новое исследование усиливает доказательства того, что поверхностная передача происходит редко. Выводы ученых дают также новое представление о том, как коронавирус разделяет пространство с бактериями.
В рамках исследования, опубликованного во вторник в издании Microbiome, исследователи, взяв мазки из больничных палат, изучали, как коронавирус действует на поверхностях. Команда собрала почти тысячу образцов от 16 пациентов с подтвержденными случаями COVID, а также от 10 медицинских работников, ухаживающих за этими пациентами, и с сотен мест внутри и за пределами больничных палат.
Эти 16 пациентов оставались в больнице на период до трех недель, и исследователи собирали образцы до, во время и после их пребывания в больнице.
Исследователи обнаружили, что из этих образцов поверхностей, на 13% мест было достаточно коронавируса, чтобы их можно было выявить с помощью ПЦР-теста, который считается “золотым стандартом” тестирования.
Образцы, взятые с пола рядом с кроватями пациентов и непосредственно за пределами их комнат, с наибольшей вероятностью содержали коронавирус - с коэффициентами распространенности 39 и 29 процентов соответственно.
Для поверхностей внутри комнат пациентов (исключая полы) показатель распространенности составил 16 процентов. Эти поверхности включали кнопки вентилятора, клавиатуры и дверные ручки.
В образцах поверхности была гораздо более низкая концентрация коронавируса, чем в образцах, фактически взятых у пациентов - с использованием классического мазка из носа и анализа стула. Эти более низкие концентрации указывают на то, что коронавирус, присутствующий на поверхностях больничной палаты, с меньшей вероятностью заразил кого-либо по сравнению с частицами коронавируса, которые распространялись от пациента.
Действительно, исследование не обнаружило коронавирусных инфекций, передаваемых поверхностным путем.
На протяжении всего исследования ни один наблюдаемый медицинский работник не дал положительных результатов, несмотря на то, что он ухаживал за пациентами с COVID и собирал их образцы. Это говорит о том, что средства индивидуальной защиты и обучение технике безопасности действительно снижают риск передачи для медицинских работников.
Как сказал в своем заявлении д-р Дэниел Суини, врач отделения интенсивной терапии и инфекционных заболеваний Калифорнийского университета в Сан-Диего и старший автор исследования, «нам нужно знать, подходят ли наши средства индивидуальной защиты, и, к счастью, теперь мы знаем, что такие вещи, как маски, перчатки, халаты и защитные маски, действительно срабатывают. Эта пандемия стала глобальной катастрофой, но все могло бы быть еще хуже, если бы наши медицинские работники заразились, особенно если бы мы не знали почему это происходит».
Помимо самого коронавируса, исследователи изучили микробы, которые взаимодействовали с вирусом. Микробы живут внутри человеческого тела, многие из них находятся в нашей пищеварительной системе, а также за его пределами. Они могут оказывать огромное влияние на способность организма бороться с болезнями.
Исследователи изучили генетический состав всех микробов, обнаруженных в их образцах коронавируса. «Хотя кажется, что мы живем с этим вирусом уже долгое время, изучение взаимодействия между SARS-CoV-2 и другими микробами все еще в новинку, и у нас по-прежнему еще есть много вопросов, - говорит доктор Сара Аллард из Калифорнийского университета в Сан-Диего. – Чем больше мы знаем о том, как вирус взаимодействует с окружающей средой, тем лучше мы можем понять, как он передается и как лучше всего остановить передачу, чтобы предотвратить и лечить болезнь».
Примечательно, что Аллард и ее команда часто находили вирус вместе с определенным типом бактерий под названием Rothia. Этих бактерий было обнаружено больше в COVID-положительных образцах, чем в других, не связанных с COVID образцах. Виды Rothia обычно встречаются во рту человека, хотя могут проникать и в пищеварительную систему.
Исследователи Калифорнийского университета в Сан-Диего обнаружили, что эта бактерия связана с сердечно-сосудистыми заболеваниями. Пациенты, у которых были сердечно-сосудистые заболевания до заражения COVID, также с большей вероятностью имели в своих образцах Rothia.
«Помогают ли бактерии выжить вирусу или наоборот? – задается вопросами доктор Аллард. – Или просто эти бактерии связаны с основными заболеваниями, которые в первую очередь повышают риск тяжелой формы COVID-19 у пациентов? Это область для будущих исследований».
Хотя результаты этого исследования о передаче через поверхность не новы, микробы, которые “подружились” с коронавирусом, заслуживают большего изучения. Изучая эти партнерства вирусов и микробов, исследователи могут разработать более успешные методы лечения COVID для будущих пациентов.
Недавно в прессе появилась информация о том, что испанские дерматологи на основе проведенного исследования пришли к выводу: вирус COVID-19 может проникать в организм человека и через поврежденную кожу на руках. И вроде есть на то основания: кожа у заболевших коронавирусом действительно страдает. И французские ученые предполагают, что коронавирус может передаваться через кожу.
Но немало проблем с кожей возникает и у медработников, кто сутками находится в очаге вероятного заражения в плотных резиновых перчатках? Боязнь заразиться смертельной инфекцией заставляет их по сто раз за день мыть руки, обрабатывать их спиртовыми и щелочными антисептическими средствами. Кожа сохнет, на ней появляются микротрещины, что тоже дает вирусу шанс попасть в организм.
Но насколько это реально? Что думают об этом российские ученые, дерматологи-практики?

Фото: Наталья Мущинкина
«Контактный дерматит увеличивает риск»
— То, что коронавирус, проникший в тело человека, ведет свое разрушительное действие, влияет не только на легкие, на желудок, сердце, мозг, известно, пожалуй, всем, — поясняет врач-дерматовенеролог Лидия ШОШИНА. — И то, что работающие с зараженными COVID-19 в целях профилактики этого смертельного заболевания моют руки бессчетное число раз в сутки, дезинфицируют их разными средствами в целях безопасности, тоже понятно.
Но очевидно и другое: частая обработка рук антисептическими гелями, средствами со спиртом не только сушит кожу, но и разрушает защитный барьер кожи, снимает с нее верхний жировой слой. Да и просто частое мытье рук, особенно хозяйственным мылом, тоже может привести к разрушению защитного барьера кожи, к утрате кожных липидов. Все это, естественно, негативно влияет на состояние верхнего слоя кожи. И этот защитный слой просто не успевает восстанавливаться.
Поэтому кожа рук начинает шелушиться, на ней появляются мелкие трещинки. Это и есть признаки контактного дерматита, значительно увеличивающего риск попадания инфекции в организм человека через кожу. Как выяснилось, при контактном дерматите могут быть покраснения и высыпания на коже, сильный зуд. Пораженная и воспаленная дерма отекает, на ней появляются мелкие пузырьки, они лопаются.
Собственно, все эти признаки повреждения кожи отмечают испанские и французские исследователи. Испанцы выделили даже «пять типов кожных проявлений коронавируса». Самым распространенным симптомом они назвали воспалительные высыпания (в 47% случаев). У пациентов обнаружена пятнистая сыпь. Особенно это наблюдалось у тяжелых больных. И в 57% случаев эта сыпь вызывала зуд. Следующая группа — покраснения на коже, пузырьки и гнойники на пальцах рук (19%). Чаще это фиксировалось у молодых пациентов при легком течении болезни.
Также у больных были высыпания, похожие на крапивницу (19%), и они тоже вызывали зуд (в 92% случаев). А у кого-то из заболевших (6%) был зафиксирован даже некроз — отмирание кожной ткани.
В принципе, у большинства инфицированных COVID-19 болезнь отражалась и на состоянии верхнего слоя кожи, которая придает ей эластичность, форму, упругость и выполняет поддерживающую функцию.
Кстати, похожие проявления на коже сегодня демонстрируют и российские медработники, которые лечат больных, зараженных коронавирусом. Врачи с экрана показывают красные пятна на коже рук.
— И все же глобальный вывод о том, насколько коронавирус может проникнуть через кожу в организм человека, делать пока рано, — прокомментировал эти факты и исследования зарубежных дерматологов постоянный эксперт «МК», доктор медицинских наук, профессор Сергей ТУРИЩЕВ. — Такие ограниченные данные (собирали их всего две недели, исследовали всего 375 больных) еще не дают оснований принимать это исследование как доказанную истину.
И потом, в медицине есть понятие тропности (избирательности) — вирусы действуют только на клетки и ткани определенного типа. Одни поражают верхние дыхательные пути, другие — кожу. А есть и такие вирусы, которые поражают все или почти все органы и ткани (натуральная оспа), или вирус герпеса (поражает печень, легкие, желудок (язва желудка). Хотя механизм действия вирусной инфекции практически одинаков: она попадает в клетки, возникает воспалительный процесс, подавляется иммунная реакция.
О других деталях, если говорить о коронавирусе, мы многое пока не знаем, заключил профессор Турищев.
Летнее солнце добавит кожных проблем
Принято считать, и не без оснований, что солнце — прекрасный антисептик. Его УФ-лучи способны убивать в организме человека опасные бактерии. Вот и агрессивный, смертельный COVID-19, как считают специалисты Роспотребнадзора, теряет свою инфекционную активность при температуре выше 30 градусов. А жаркая и сухая погода для этого вируса еще более губительна.
Но в то же время вирусологи предупреждают, что речь идет только о внешней стороне вопроса. Да, если говорить о непосредственном контакте с вирусом (через предметы, поверхности), то вероятность заразиться мала. Доказано: РНК коронавирусов больше всего не любит ультрафиолет. Поэтому вирусы на поверхностях и предметах легко могут уничтожить прямые солнечные лучи или кварцевание помещений.
Но если вирус уже попал в организм человека, поселился в его клетках, солнечные лучи бессильны. И по воздуху в летнюю жару он тоже будет продолжать передаваться, считают специалисты ЦНИИ эпидемиологии Роспотребнадзора.
Такова природа новой инфекции. Ее способна убить только очень высокая температура — плюс 70 градусов, которую можно создать разве что в бане.
Но жара, долгое нахождение на ярком солнце для людей тоже не желательны. Особенно для нас, жителей Северного полушария. Нас подстерегает другая опасность. Как считают дерматологи, если злоупотреблять солнечными УФ-лучами, то тоже снижается защитная функция кожи, нарушается работа ее клеток, повреждаются молекулы коллагена и эластина. Но главная опасность — летом резко возрастает риск новообразований.
— Летние УФ-лучи, конечно, сушат кожу, — соглашается с экспертами главный внештатный специалист по дерматовенерологии и косметологии Минздрава России, директор Московского НПЦ дерматовенерологии и косметологии Николай ПОТЕКАЕВ. — От внешних проблем с кожей сегодня, даже во время пандемии коронавируса и пользования антисептиками, есть спасение. Надо чаще увлажнять кожу, чтобы не допускать сухости и повреждений. Опасность для кожи в другом — при длительном нахождении на солнце на коже образуются пигментные пятна, веснушки, родинки. Они не так безобидны, как может показаться на первый взгляд. Обычная на вид родинка может представлять собой опасную для жизни злокачественную опухоль — меланому.
СПРАВКА "МК"
Ежегодно в Москве выявляются более тысячи случаев меланомы. Только за последние 10 лет число таких диагнозов выросло на 52%. Меланома очень быстро дает метастазы, но выявленная на ранней стадии излечима в 90% случаев.
— Один из основных факторов риска — ультрафиолетовое излучение, — поясняет профессор Потекаев. — Поэтому очень важно не злоупотреблять солнцем, особенно во время пика его активности — с 10 до 16 часов. Меры предосторожности, думаю, известны всем: шляпа, солнцезащитные очки, кремы. Но, кроме этого, летом надо почаще осматривать свое тело на предмет появления родинок. И следить за тем, изменили ли они цвет, размер, появились ли зуд, боль, покалывания, покраснения вокруг родинки. Если да, то нужно незамедлительно обратиться к врачу.
Особенно это касается тех, у кого светлая кожа: они больше подвержены влиянию УФ-лучей. Поэтому им особенно опасно долго находиться на солнце.
…В принципе, наша кожа как бы укрыта водно-липидной мантией. И если она здорова, то охраняет организм человека от всякого рода инфекций, вредных микробов — заключили эксперты. Но если наружный слой кожи (эпидермис) нарушен, она становится сухой, шелушится, трескается, то поврежденный липидный барьер уже не будет как прежде охранять организм человека от попадания внутрь агрессивных «агентов». Потому что некоторые вирусы проникают через кожу именно при повреждениях и царапинах. Вывод наших исследователей: «Если кожа систематически травмируется, и при этом образуются повреждения, это позволяет вирусам проникать в восприимчивые клетки более глубоких слоев эпидермиса и дермы».
А разрушается защитный слой здоровой кожи, как теперь известно, не только из-за частого мытья рук и обработки кожи дезинфицирующими и щелочными средствами. Сегодня, во время пандемии смертельного коронавируса, от этого никуда не деться. Обрабатывать руки придется, несмотря ни на какие последствия. И носить защитные маски на лице, прятать руки в резиновые (нитриловые) или латексные перчатки, спасаясь от вируса, тоже необходимо.
Но при этом надо знать, что перчатки убивают нормальную микрофлору кожи, открывая новые ворота для проникновения опасного вируса в организм.
Значит, надо, как советует известный дерматовенеролог Николай Николаевич Потекаев, использовать для защиты кожи рук весь арсенал имеющихся сегодня средств: не только увлажнять кожу, чтобы предотвратить ее сухость и повреждения, а использовать различные смягчающие и увлажняющие кожу эмоллиенты, кремы, гели и др.
И от агрессивного солнечного влияния на кожу грядущим летом спастись может каждый. При желании.
А ТЕПЕРЬ — ВНИМАНИЕ!
СЕМЬ ПРИЗНАКОВ «ПЛОХИХ» РОДИНОК
1. Изменилась форма родинки: она утратила симметрию и начала увеличиваться в одну сторону.
2. Края родинки стали неровными.
3. Изменился цвет родинки: появились желтые, красные или черные вкрапления.
4. Родинка стала расти или сжиматься, ее размеры быстро меняются.
5. Поверхность родинки стала другой: гладкая превращается в шершавую, бугристая — в плоскую.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Вирус в настоящее время известен как коронавирус 2 тяжелого острого респираторного синдрома (Severe acute respiratory syndrome-related coronavirus 2 - SARS-CoV-2), и вызванное им заболевание называется коронавирусной болезнью 2019 (COronaVIrus Disease 2019 - COVID-19).
Механизм передачи инфекции — это способ перемещения инфекционного возбудителя из зараженного организма в восприимчивый. Каждое инфекционное заболевание имеет свой характерный путь передачи возбудителя, который сформировался в процессе эволюции для сохранения возбудителя как вида. Механизм передачи возбудителя включает три фазы:
- Выведение возбудителя из организма хозяина в окружающую среду.
- Пребывание возбудителя в окружающей среде.
- Внедрение возбудителя в новый восприимчивый организм.
Основной механизм передачи коронавирусной инфекции – воздушно-капельный (или воздушно-пылевой), при котором возбудители локализуются в слизистой оболочке дыхательных путей и переносятся в новый организм через воздух.
При этом пути передачи возбудитель поступает во внешнюю среду при чихании и кашле с каплями жидкости и внедряется в организм человека при вдыхании воздуха, содержащего инфицированные частицы. Если частицы маленькие, они какое-то время находятся в воздухе в виде аэрозоля (капли, взвешенные в воздухе), а если частицы крупнее, то они оседают на различные поверхности на расстоянии до двух метров вокруг больного человека. Очень часто это предметы частого пользования: ручки двери, поручни в транспорте, мобильные телефоны и т.д. Прикасаясь к своему лицу человек заносит вирус на слизистые носа, рта, глаз.

Рисунок 1. Схема движения жидкого секрета (который может содержать вирусы) при кашле, чихании или разговоре.
1 – Крупные частицы, которые оседают на поверхностях на расстоянии до двух метров вокруг больного человека.
2 – Движение мелких частиц, которые некоторое время находятся в воздухе в виде аэрозоля (3)
Пребывание вируса в окружающей среде
- Нахождение вируса в воздухе В эксперименте, проведенном учеными – биологами, было обнаружено, что вирус может оставаться в воздухе в течение трех часов. Результаты других исследований говорят о том, что в большинстве реальных ситуаций вирус находится в воздухе до 30 минут, прежде чем осесть на какую-либо поверхность.
- Нахождение вируса на различных поверхностях Большие исследования, которые проводились после предыдущих вспышек коронавирусной инфекции, показали, что на стальных поверхностях некоторые из коронавирусов могут сохраняться до 4 дней даже при температуре 40°С. На бумаге, при комнатной температуре, вирус может сохраняться 4-5 дней, на стеклянных поверхностях – 4 дня, на пластике -6 дней.
На основе этих данных ученые предположили такую же устойчивость и у COVID-19.
Инкубационный период
Инкубационный период – это период времени от момента внедрения возбудителя в организм и до появления первых клинических симптомов болезни.
Для COVID-19 (на основании полученных данных) инкубационный период составляет от 2 до 14 дней, в среднем для большинства заболевших – 5,2 дня.
Длительность инкубационного периода зависит от ряда факторов:
- Вида микроорганизма
- Инфицирующей дозы (минимальное количество патогена, которое способно вызвать болезнь)
- Вирулентности (степени способности вируса заражать организм)
- Пути проникновения в организм
- От состояния организма, в который внедряется вирус
Во время инкубационного периода коронавирус проникает в эпителиальные клетки слизистой оболочки бронхолегочной системы и начинает свое воспроизведение. В процессе воспроизведения новых вирусов зараженная клетка чаще всего погибает.
Симптомов заболевания в инкубационном периоде еще нет, но в организме уже происходят патологические реакции, которые направлены на борьбу с инфекционным агентом и если этих мер защиты оказывается недостаточно, то инфекционный процесс развивается дальше.
Кто может быть заразен?
Период времени в течение которого человек заразен точно не определен, но данные некоторых исследований указывают на то, что человек с COVID-19 способен распространять вирус до появления каких-либо симптомов (за 1-3 дня до первых признаков болезни). Наиболее заразными считаются люди в момент, когда заканчивается инкубационный период и появляются симптомы заболевания.
Продолжительность выделения вируса может быть различна и зависеть от тяжести течения заболевания. На практике, если пациент находился в больнице, то он считается здоровым после двух отрицательных тестов на COVID-19, взятых с интервалом в 24 часа. При лечении в домашних условиях необходимо соблюдение трех условий:
- С момента появления симптомов прошло не менее 7 дней.
- Нет симптомов коронавирусной инфекции (кашель, одышка и др.).
- В течение трех суток температура тела не повышалась.
Одним из важных эпидемиологических показателей является «базовое репродуктивное число», которое помогает спрогнозировать масштаб заражения.
Базовое репродуктивное число показывает то количество человек, которых может заразить вокруг себя один заболевший. Например, базовое репродуктивное число для гриппа равно 1-2, для кори - 12-18. Для COVID-19 (по оценке китайских эпидемиологов) – около 4. Таким образом, можно сделать вывод о том, что новый коронавирус в 3-4 раза менее заразен, чем корь и в 2-3 раза более заразен, чем грипп.
Тяжесть течения заболевания, симптомы, возрастные особенности и группы риска
В феврале 2020 года китайские ученые опубликовали отчет, который был составлен на анализе более 70 тыс. случаев COVID-19. В настоящее время это самое крупное исследование.
Статистические данные этого исследования таковы:
Возрастные особенности:
Основная группа заболевших -87% - это были люди в возрасте от 30 до 79 лет, старше 80 лет - 3 % пациентов, заболевшие дети до 10 лет составляли 1%, подростки (от 10 до 19 лет) – 1% заболевших.
Основываясь на имеющейся в настоящее время информации и клиническом опыте, пожилые люди и люди любого возраста, которые имеют серьезные основные заболевания, подвержены высокому риску тяжелого течения COVID19.
Данные исследований однозначно выделяют в основную группу высокого риска тяжелого течения коронавирусной инфекции следующие заболевания:
- Гипертоническая болезнь (артериальная гипертензия)
- Ишемическая болезнь сердца
- Бронхиальная астма (средней и тяжёлой степени течения заболевания)
- Хроническая обструктивная болезнь легких (ХОБЛ) и другие заболевания легких
- Сахарный диабет
- Ожирение (ИМТ более 40)
- Хронические болезни почек, в том числе находящиеся на программном гемодиализе
- Люди с хроническими заболеваниями печени
Состояния, которые существенно утяжеляют течение COVID-19 связаны с заболеваниями, влияющими на иммунную систему человека: онкологические заболевания и проводимая химиотерапия, прием препаратов, подавляющих иммунитет (пациенты после трансплантации органов и тканей) и иммунодефицитные состояния.
Некоторые исследователи выделяют лабораторные данные, которые также в свою очередь могут повышать риск тяжелых осложнений коронавирусной инфекции. К ним относится низкое содержание лимфоцитов (лимфопения); увеличение уровня лактатдегидрогеназы и креатининфосфокиназы; повышение уровня маркеров воспаления (С- реактивного белка); изменение в системе гемостаза (удлинение протромбинового времени, повышение D- димера).
- Официальный сайт Федеральной службы по надзору в сфере защиты прав потребителей и благополучия человека .
- Kampf G, Todt D, Pfaender S, Steinmann E. Persistence of coronaviruses on inanimate surfaces and their inactivation with biocidal agents. J Hosp Infect, 2020 тMar;104(3):246-251
- Xiaobo Yang, Yuan Yu et al. Clinical course and outcomes of critically ill patients with SARS-CoV-2 pneumonia in Wuhan, China: a single-centered, retrospective, observational study. The Lancet, 2020.
- Рекомендации ВОЗ для населения. Вопросы и ответы о коронавирусной инфекции COVID-19.
- Zhou F, Yu T, Du R, Fan G, Liu Y, Liu Z, Xiang J, Wang Y, Song B, Gu X, Clinical course and risk factors for mortality of adult inpatients with COVID-19 in Wuhan, China: a retrospective cohort study. Lancet. 2020 Mar 28;395(10229):1054-1062
- Zunyou Wu, MD, PhD; Jennifer M. McGoogan, PhD. Characteristics of and Important Lessons From the Coronavirus Disease 2019 (COVID-19) Outbreak in ChinaSummary of a Report of 72 314 Cases From the Chinese Center for Disease Control and Prevention. JAMA. 2020;323(13):1239-1242.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Читайте также:

