Можно ли забеременеть при эктопии цилиндрического эпителия
Обновлено: 23.04.2024
Что такое эрозия шейки матки? Причины возникновения, диагностику и методы лечения разберем в статье доктора Лубнина Дмитрия Михайловича, гинеколога со стажем в 22 года.
Над статьей доктора Лубнина Дмитрия Михайловича работали литературный редактор Елена Бережная , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
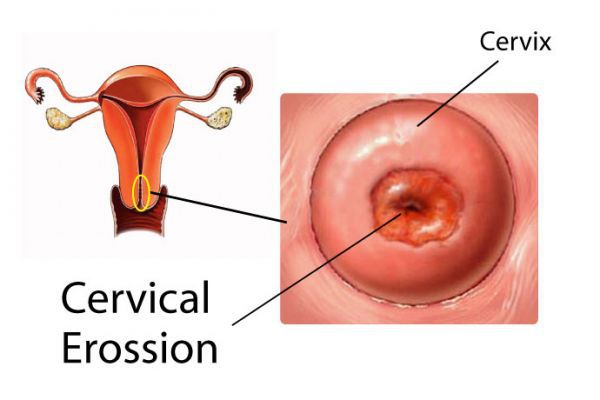
Эрозия шейки матки не является заболеванием. Это физиологическое явление, при котором цилиндрический эпителий, выстилающий канал шейки матки, выходит за пределы канала и располагается снаружи шейки. Шейка матки является неотъемлемой частью матки — входом в ее полость, по форме она напоминает узкое горлышко у фляжки. Часть шейки расположена во влагалище, ее покрывает многослойный плоский неороговевающий эпителий, по сути, кожа, только без плотного наружного слоя. На стыке канала шейки он встречается с сочным цилиндрическим эпителием, имеющим железы для производства слизи. Это зона трансформации. Когда эта зона смещается наружу, цилиндрический эпителий виден на поверхности шейки матки в виде ярко-красного пятна, окружающего вход в шейку. Подобный вид придает эрозии кислая среда влагалища, оказывающая раздражающее действие на нежный цилиндрический эпителий.
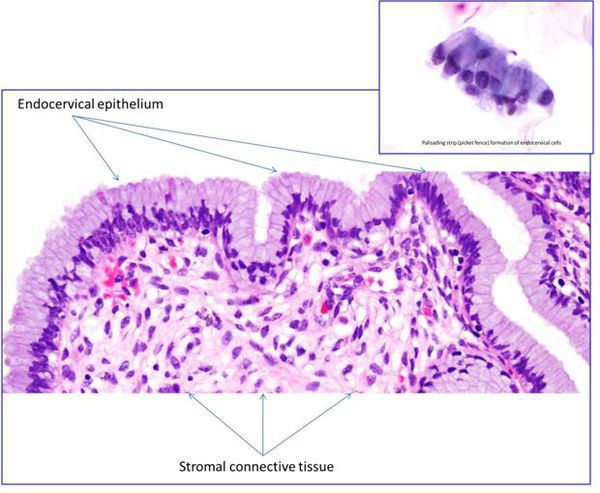
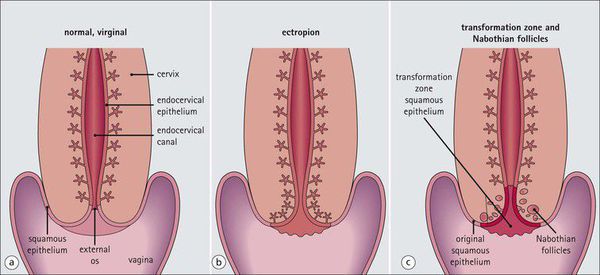
Что такое эктопия и эктропион
Термин "эктопия" заменил устаревший термин "эрозия", однако последний иногда ещё используется врачами.
Эктропион — это осложнённая форма эктопии шейки матки, выворот внутренней части шейки матки в полость влагалища
Как возникает эрозия шейки матки
Причины появления эрозии шейки матки неизвестны. На Западе она считается нормальным физиологическим явлением, не требующим вмешательства, в то время как в Китае эрозия шейки матки признана разновидностью хронического цервицита и часто подлежит лечению. [1] Считается, что раннее начало половой жизни (до 16-17 лет) также провоцирует ее появление, так как шейка матки еще незрелая в этом возрасте, и зона трансформации в норме может выступать за пределы канала шейки матки, что приводит к ее травматизации во время полового акта.
Эрозия шейки матки выявляется у 80 % сексуально активных молодых женщин, а ее распространенность снижается между 30-40 годами. Поскольку причины эрозии шейки матки до сих пор не совсем понятны, существует предположение о том, что она может быть связана с гормональными колебаниями. В пользу этой версии свидетельствует тот факт, что эрозия наиболее часто встречается у девочек-подростков и беременных женщин. [2]
Ранее считалось, что эрозия значительно более распространена у женщин, принимающих оральные контрацептивы, чем у тех, кто использует барьерные методы контрацепции. [3] Ряд современных исследователей связывают возникновение эрозии шейки матки с использованием не только оральных контрацептивов, но и внутриматочных, так как считается, что те склонны к травматизации шейки матки. Не исключается и инфекционная природа эрозии шейки матки, в частности, виновниками ее возникновения в ряде случаев называются Chlamydia trachomatis [4] , Neisseria gonorrhea [5] и вирус простого герпеса [6]
Чем опасна эрозия шейки матки
Эрозия (эктопия) шейки матки никакой опасности для организма женщины не несёт. Истинная эрозия шейки матки встречается редко, чаще всего это следствие травмы или воспаления на шейке, но может быть и следствием дисплазии шейки матки. Если истинная эрозия является следствием воспаления или травмы — она проходит в процессе лечения этих заболеваний самостоятельно. Если эрозия является проявлением дисплазии (чаще всего в довольно запущенных случаях), она иссекается при эксцизии или конизации шейки.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы эрозии шейки матки
Эрозия шейки матки проявляется в основном обильными слизистыми выделениями из половых путей, а также контактными кровянистыми выделениями, возникающими после полового акта.
Причиной появления выделений является избыточное образование слизи цилиндрическим эпителием. Контактные кровотечения возникают из-за травматизации поверхностных тонкостенных сосудов, которые могут располагаться на эрозированной поверхности шейки матки. Примерно у четверти женщин, которые отмечают жалобы на посткоитальное кровотечение, была диагностирована эрозия шейки матки. [7]
Что может чувствовать женщина
В подавляющем большинстве случаев эрозия шейки матки протекает безболезненно и бессимптомно.
Патогенез эрозии шейки матки
Эрозия шейки матки — чаще всего врожденное состояние. Во время созревания репродуктивной системы цилиндрический эпителий изначально расположен снаружи шейки и по мере созревания уходит в канал шейки матки. Вероятно, не всегда этот процесс завершается до начала половой жизни, которая может влиять на скорость его завершения. Наличие эрозии также связывают с приемом контрацептивов, с периодом беременности. Предполагается, что это связано с воздействием эстрогенов на шейку матки. Наличие воспалительного процесса в канале шейки матки также может поддерживать наличие эрозии, препятствуя ее исчезновению.
Классификация и стадии развития эрозии шейки матки
Виды эрозии:
- врожденная (эктопия, псевдоэрозия);
- истинная, возникающая как проявление заболевания шейки матки, являющаяся изолированным дефектом на шейке матки и имеющая отношение к более серьезным заболеваниям.
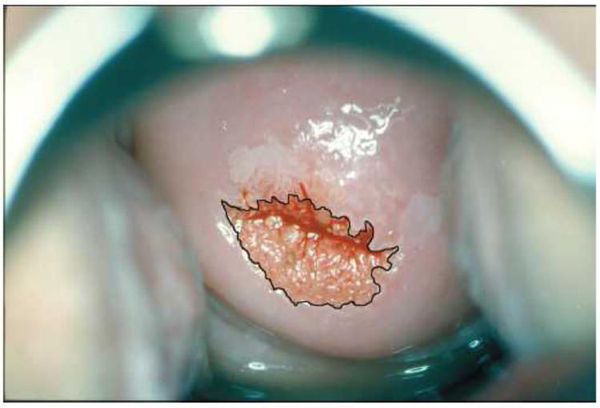
Эрозия шейки матки по данным кольпоскопии
Осложнения эрозии шейки матки
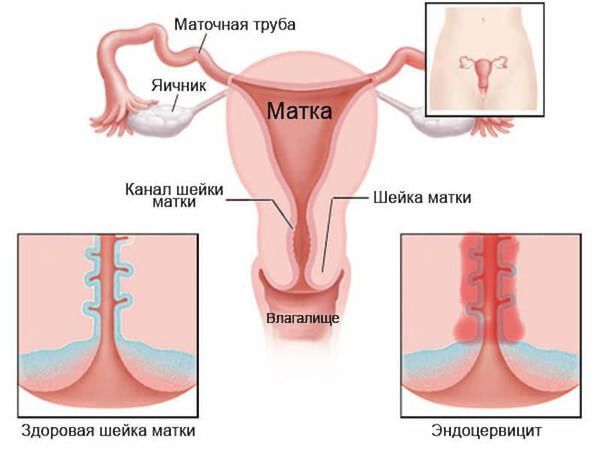
Цилиндрический эпителий за счет особенностей своего строения легче восприимчив к развитию в нем воспаления, которое вызывают условно патогенные микроорганизмы и инфекции, передающиеся половым путем. При этом развивается такое состояние как цервицит — воспаление канала шейки матки. Цервицит может быть причиной длительного существования эрозии.
Эрозия шейки матки сама по себе не имеет никакого значения в развитии дисплазии шейки матки и рака шейки матки. Эти опасные заболевания развиваются на шейке матки независимо от наличия эрозии.
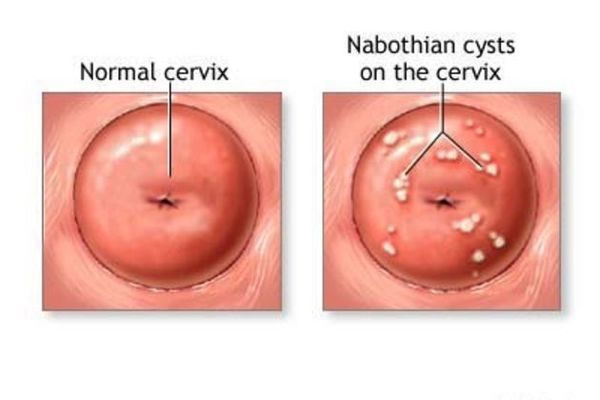
В процессе самостоятельного заживления эрозии или после проведения ее деструкции многослойный плоский эпителий нарастает на цилиндрический, в результате перекрывается часть выводных протоков желез. В результате формируются кисты на шейке матки, которые еще называются “наботовы кисты”. Они бывают различного размера и совершенно не опасны, лечить их не надо.
Эрозия шейки матки при беременности
Эрозия шейки матки часто встречается у беременных женщин и является одной из основных причин появления кровянистых выделений во время беременности. Такое кровотечение возникает из небольших поверхностных сосудов эрозии и совершенно неопасно.
Диагностика эрозии шейки матки
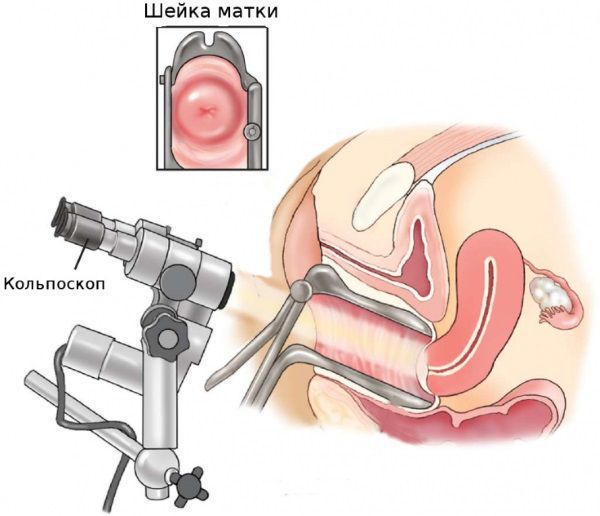
Эрозия шейки матки легко выявляется при ее осмотре на кресле с использованием зеркала, она выглядит как ярко-красное пятно различного размера вокруг входа в канал шейки матки. На следующем этапе проводится кольпоскопия — исследование шейки матки под микроскопом с применением окрасок.
Осмотр
В этом исследовании есть три этапа:
- просто осмотр шейки под микроскопом;
- осмотр после окраски уксусной кислотой;
- осмотр после окраски люголем.
Кольпоскопия
Это исследование совершенно безболезненное. Кольпоскопия позволяет выявить на шейке признаки, характерные для различных заболеваний, которые не видны при обычном осмотре.
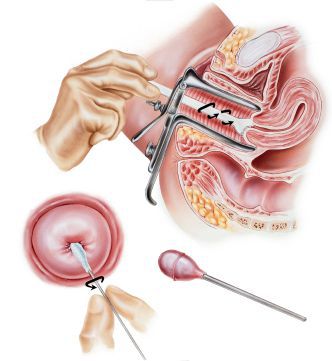
Необходимые лабораторные исследования
Третьим обязательным методом обследования является цитологический мазок с шейки матки, желательно выполнять так называемую “жидкостную цитологию”, такой вариант анализа является более информативным и точным. Цитологическое исследование позволяет не только подтвердить диагноз эрозия, но и исключить или выявить наличие атипических клеток, характерных для дисплазии шейки матки.
При отсутствии в результатах кольпоскопии и цитологического мазка патологических элементов, присущих дисплазии шейки матки, показаний для проведения биопсии шейки матки нет.
Лечение эрозии шейки матки
Нужно ли лечить эрозию
В подавляющем большинстве случаев показаний для лечения эрозии шейки матки нет, она сама исчезает со временем. Процесс ее заживления еще называют словом “эпителизация”, то есть при этом процессе на цилиндрический эпителий нарастает многослойный плоский, и граница между этими эпителиями отодвигается ко входу в канал шейки матки.
Лечение эрозии до беременности
Большая часть исследователей сходится во мнении, что эрозия в лечении не нуждается, если протекает бессимптомно и не доставляет женщине неудобств. [9] Хотя большинство современных методов лечения в значительной степени способствуют регрессии эрозии шейки матки, некоторые симптомы могут так и не исчезнуть после лечения. [10]
Последствия эрозии шейки матки. Почему нельзя запускать патологию
Поскольку наличие эрозии шейки матки может значительно повысить восприимчивость шеечного эпителия к инфекциям, среди которых хламидии, папиломавирус, цитомегаловирус и даже ВИЧ, понимание этиологических факторов, которые способствуют возникновению эрозии шейки матки, является важным направлением для исследований. [11]
В пользу необходимости лечения эрозии шейки матки говорит тот факт, что при наличии эрозии увеличивается секреция шеечной слизи, что может доставлять женщине значительные неудобства. Кроме того, в очень редких случаях некоторые связывают с эрозией шейки матки, помимо посткоительных кровотечений, болезненные ощущения в области малого таза. [8]
Радиоволновое лечение и лазерная вапоризация
Лечение эрозии шейки матки предполагает деструкцию цилиндрического эпителия на той части шейки матки, где он располагаться не должен. Оптимально выполнить прижигание эрозии шейки матки радиоволновым прибором (Фотек, Сургитрон) или лазером.
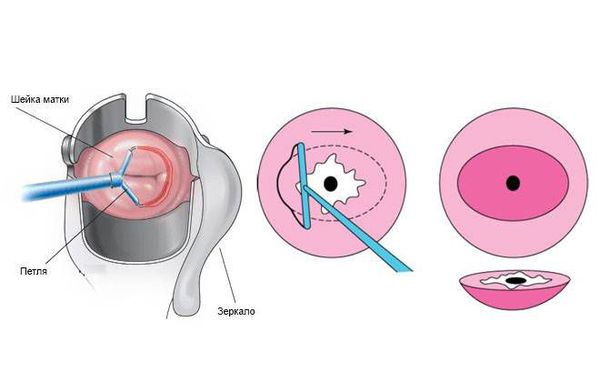
Описание метода прижигания эрозии шейки матки
Существует только два показания для лечения эрозии шейки матки: наличие большого количества обильных слизистых выделений из половых путей, а также появление контактных кровянистых выделений (после полового акта или в результате физической активности).
Прижигание эрозии радиоволновым прибором или лазером — это быстрая безболезненная амбулаторная процедура, которая занимает 10-15 минут. Если возникла необходимость прижечь эрозию, то бояться этого не нужно. Современные методы лечения не оказывают никакого отрицательного воздействия на шейку с точки зрения перспективы беременности и родов.
Химическая коагуляция
Химические методы (например, с помощью "Солковагина") трудоёмки и требуют нескольких посещений врача, в то время как радиоволна или лазер справляются с задачей за одну процедуру.
Диатермокоагуляция и криокоагуляция
Методы устарели и для лечения эрозии шейки матки больше не применяются.
Медикаментозное лечение
Медикаментозное лечение при эрозии шейки матки не проводят. Исключение — ситуация, когда причиной истинной эрозии является воспаление. В таком случае принимают препараты, необходимые для устранения основного заболевания, а эрозия в процессе лечения проходит самостоятельно.
В чем опасность несвоевременного прижигания эрозии
Никакой опасности для организма существование эктопии не создаёт. Наоборот, прижигание эктопии без показаний приводит к переводу переходной зоны шейки матки в канал, что не позволяет следить за изменениями эпителия в этой зоне.
Рекомендации после проведённого прижигания
После прижигания эктопии шейки матки рекомендуется воздержаться от половой жизни, активного спорта и посещения бани на 40 дней.
А возможна ли беременность после прижигания
Репродуктивная функция после прижигания эрозии не нарушается.
Лечение эрозии народными средствами
Народные методы лечения не проверяют в ходе клинических исследований, поэтому их безопасность и эффективность не доказаны.
Прогноз. Профилактика
Прогноз у эрозии шейки матки всегда благоприятный. Так как она чаще всего выявляется у женщин, рано начавших половую жизнь, профилактикой этого явления может быть только рекомендация воздержаться от столь раннего дебюта (речь идет о возрасте до 15-17 лет).
Эктопия шейки матки является предметом дискуссии до настоящего времени. Согласно общепринятым представлениям эктопия шейки матки относится к нормальной кольпоскопической картине и является физиологическим состоянием при беременности. Эктопия шейки матки не внесена в Международную классификацию болезней десятого пересмотра. Несмотря на это, имеются убедительные данные о том, что эктопия шейки матки может явиться самостоятельным фактором риска осложненного течения беременности, родов и послеродового периода. Осложнения беременности в основном обусловлены инфекционным фактором и, соответственно, рисками бактериального вагиноза, вагинита, цервицита, преждевременного разрыва плодных оболочек, преждевременных родов, аномалий родовой деятельности, кровотечения во время беременности и после родов, послеродовых инфекционно-воспалительных осложнений. В настоящей публикации представлен обзор современных литературных источников по данному вопросу.

1. Баряева О.Е. Фоновые и предраковые заболевания шейки матки / О.Е. Баряева; ГБОУ ВПО ИГМУ Министерства здравоохранения и социального развития Российской Федерации. – Иркутск: ИГМУ, 2012. – 40 с.
2. Гребнева И.С. Течение беременности, родов, послеродового периода и состояния новорожденных при восходящем инфицировании плодного яйца // Мать и дитя в Кузбассе. – 2010. – Спецвыпуск № 1. – С. 41-43.
3. Зароченцева Н.В. Заболевания шейки матки при беременности (современные аспекты диагностики и тактики ведения): автореф. дис. … д-ра мед. наук. – Москва, 2008. – 45 с.
4. Коколина В.Ф., Колубаева И.В. Медико-социальная характеристика девочек-подростков с врожденной эктопией шейки матки// Педиатрия. – 2014. – № 3. – С.130-133.
5. Куликов И.А. Особенности патологии шейки матки во время беременности: автореф. дис. … канд. мед. наук. – Москва, 2011. – 24 с.
6. Куликов И.А., Макаров И.О., Овсянникова Т.В. Возможности применения интерферона у беременных в лечении изменений шейки матки вирусного генеза // От родильного дома к перинатальному центру: 25 лет. – 2010. – С. 48–51.
7. Новикова В.А, Пенжоян Г.А., Рыбалка Е.В., Аутлева С.Р., Васина И.Б., Филина К.В. Нерешенные вопросы преждевременных родов при преждевременном разрыве плодных оболочек// Российский вестник акушера-гинеколога. – 2012. – № 4. – С. 25-31.
8. Павлов А.В. Особенности функциональной активности периферических нейтрофилов и продуцируемых ими медиаторов при невынашивании беременности поздних сроков: автореф. дис. … канд. мед. наук. – Иваново, 2011. – 24 с.
9. Прилепская В.Н., Летуновская А.Б., Донников А.Е. Микробиоценоз влагалища и полиморфизм генов цитокинов как маркер здоровья женщины (обзор литературы)// Гинекология. – 2015. – № 2. – С. 4-13.
10. Рева Н.Л., Кучеров В.А., Стовбун С.В., Сафронов Д.Ю. Лечение хронических цервицитов. Ассоциированных с вирусом папилломы человека у беременных // Журнал акушерства и женских болезней. – 2011. – № 2. – С. 126-130.
11. Савельева Г.М., Сухих Г.Т., Манухин И.Б. Гинекология. Национальное руководство. Краткое издание / под ред. Г.М. Савельевой, Г.Т. Сухих, И.Б. Манухина. – М. : ГЭОТАР- Медиа, 2013. – 704 с.
12. Сидорова И.С., Макаров И.О., Куликов И.А. Кольпоскопия во время беременности// Российский вестник акушера-гинеколога. – 2009. – № 4. – С. 27-30.
13. Сидорова И.С., Атабиева Д.А. Методы исследования шейки матки у беременных// Акушерство, гинекология и репродукция. – 2013. – №7 (2). – С. 15-19.
14. Стецюк О.У., Никонов А.П., Андреева И.В., Чилова Р.А., Остроумова М.В. Актуальные вопросы лечения хламидийной инфекции у беременных женщин // Лечащий врач. – 2010. – № 3. – С. 42-45.
15. Сухих Г.Т., Трофимов Д.Ю., Бурменская О.В., Байрамова Г.Р., Непша О.С., Донников А.Е., Дуринян Э.Р., Бирюкова А.М. Профиль экспрессии мРНК генов цитокинов в вагинальных мазках женщин репродуктивного возраста при неспецифическом вагините и бактериальном вагинозе // Акушерство и гинекология. – 2011. – № 7 (2). – С. 33-38.
17. Унанян А.Л., Коссович Ю.М. Хронический цервицит: особенности этиологии, патогенеза, диагностики и лечения // Российский вестник акушера-гинеколога. – 2012. – № 6. – С. 40-45.
18. Bánhidy, F. ,Ács, N. , Puhó, E. and Czeizel, A. (2010) A possible association between cervical erosion in pregnant women and congenital abnormalities in their children-a population-based case-control study. Health, 2, 945-950. doi: 10.4236/health.2010.28140.
19. Bornstein J., Bentley J., Bösze P., Girardi, F., Haefner, H., Menton, M. et al. 2011 Colposcopic Terminology of the International Federation for Cervical Pathology and Colposcopy. ObstetGynecol 2012;120:166–72. DOI:10.1097/AOG.0b013e318254f90c.
21. Lee V., Tobin J. M., Foley E. Relationship of cervical ectopy to chlamydia infection in young women. J Fam Plann Reprod Health Care 2006; 32(2): 104–106.
22. Lüdders D. W., Henke R.-P., Saba M., Raddatz L., Soliman A., Malik E. Severe Maternal Pre- and Postpartum Intra-Abdominal Bleeding due to Deciduosis. Geburtshil fe Frauenheilkd. 2015 Mar; 75(3): 259–262. doi: 10.1055/s-0035-1545876. PMCID: PMC4397934.
Эктопия шейки матки (ЭШМ) относится к нормальной кольпоскопической картине [4;19], выявляется с частотой от 17 до 50 %, преобладает в определенных субпопуляциях: у подростков и беременных женщин, а также среди женщин, принимающих гормональные контрацептивы [23]. Доброкачественные заболевания шейки матки при беременности выявляются у 78,6 % женщин, ЭШМ – у 24,0 % беременных [3].
Приобретенная ЭШМ является заболеванием с достаточно изученными экзо- и эндогенными факторами риска: урогенитальной инфекцией, воспалительными заболеваниями органов малого таза, ранним сексуальным дебютом, менархе до 12 лет, менструально-овариальными нарушениями, снижением репродуктивной функции, экстрагенитальной и гинекологической патологией, профессиональными вредностями, табакокурением, травмированием шейки матки в родах, при абортах, использованием барьерных методов контрацепции [3;11].
Несмотря на то, что ЭШМ относится к невоспалительным заболеваниям шейки матки (ШМ), при цитологическом исследовании отделяемого из шейки матки при беременности в норме в 58 % случаев отмечается наличие признаков воспаления [3].
Наличие воспалительных изменений является характерной особенностью доброкачественных процессов шейки матки при беременности [3]. Действительно, если вне беременности для неосложненной эктопии шейки матки при цитологическом исследовании характерны клетки плоского эпителия поверхностного и промежуточного слоев (цитограмма без особенностей), пролиферация цилиндрического эпителия; патогномоничная цитограмма эндоцервикоза, то для осложненной формы – цитограмма воспаления. При расширенной кольпоскопии в случае приобретенной эктопии шейки матки определяется цилиндрический эпителий с различными вариантами зоны трансформации. Так, нормальная зона трансформации представляется бледно-серыми язычками многослойного плоского эпителия на фоне яркой поверхности цилиндрического эпителия, протоки желез могут быть и открытыми, и закрытыми. Цилиндрический эпителий визуализируется в виде гроздьевидных скоплений ярко-красных сосочков округлой или продолговатой формы. Необходимо отметить, что у 40 % женщин с эктопией шейки матки выявляются такие аномальные кольпоскопические признаки, как лейкоплакия, пунктация, мозаика, йоднегативные зоны [11].
У беременных с ЭШМ частота воспалительных изменений в I триместре составляет 22,9 %, ко II триместру увеличивается в 2 раза, к III триместру – в 4 раза [13].
По данным F. Bánhidy и колл. (2010), ЭШМ ассоциирована с увеличенным риском врожденных аномалий плода: гипоспадии (OR 95 % CI: 4.5, 2.1-9.7) и кардиоваскулярных аномалий (OR 95 % CI: 3.4, 1.6-7.1) [18].
При беременности установлены характерные особенности кольпоскопии для ЭШМ, как и для других доброкачественных процессов в ШМ: усиленная васкуляризация, децидуоз, неравномерное утолщение эпителия, неспецифичность пробы Шиллера, аномальные картины. Так, при беременности и отсутствии доброкачественных заболеваний ШМ частота децидуоза составляет 17 %, при эктопии ШМ – 46,1 % [3]. Согласно международной классификации кольпоскопических терминов (июль 2011 года, Рио-де-Жанейро) децидуоз при беременности относят к нормальной кольпоскопической картине [1]. Различают две формы децидуоза шейки матки: опухолевидную (одиночное возвышение светло-розового или желтого цвета с множеством мелких сосудов) и полиповидную (полип белого цвета с множеством мелких анастомозирующих между собой сосудов, исходящий из цервикального канала [12].
Согласно исследованиям Зароченцевой Н.В. (2008) установлены особенности изменений шейки матки, обусловленные беременностью: появление отечности эпителия, усиление продукции секрета; незначительное зияние наружного зева, увеличение в размерах желез; смещение стыка эпителия в сторону эктоцервикса (физиологическая эктопия ectopiagravidarum) в 22,0 % и в 24,0 % случаев во II в III триместрах соответственно; немые иоднегативные зоны в 16,0 % и в 28,0 % только во II и III триместрах соответственно [3].
По мнению Сидоровой И.С. и Атабиевой Д.А. (2013), начиная с I триместра беременности при кольпоскопии определяется усиление окрашивания эктопии шейки матки в красный цвет, удлинение и отёчность сосочков цилиндрического эпителия, появление терминальных петель кровеносных сосудов. Более интенсивная васкуляризации и гиперемия шейки матки вследствие беременности может обусловить в 14,8 % случаев кровоточивость с поверхности эктопии. Для II триместра беременности характерно увеличение размеров эктопии, усиление васкуляризации шейки матки, более выраженная секреция слизи у 48,6 % женщин, появление множественных мелких кистовидно расширенных желез у 37,1 %. Во II триместре беременности у 42,8 % женщин с эктопией шейки матки диагностируются кольпоскопические признаки цервицита. Максимальные изменения в шейке матки определяются в III триместре беременности. Децидуоз выявляется у 47,2 % женщин, кровоточивость с поверхности эктопии у 37,8 % женщин. Однако при беременности кольпоскопические маркеры экзо- и эндоцервицита (гиперемия, отек, повышенная васкуляризация) могут отражать физиологические (гестационные) изменения в шейки матки, что требует дифференциальной диагностики [13]. Частота воспалительных изменений шейки матки к III триместру беременности возрастает в 4 раза при наличии цилиндрического эпителия на шейке матки [5].
Известно, что доброкачественные заболевания шейки матки ассоциированы с урогенитальной инфекцией, особенно с папилломовирусной. Однако, если УГИ при наличии лейкоплакии выявляется в 56 % случаев, при CIN в 95,5 %, при полипах в 38,8 %, то при эктопии шейки матки в 32,4 %, что сопоставимо с данными при здоровой шейке матки – 34 % [3].
Chlamydiatrachomatis является самой распростанненной ИППП, наиболее часто выявляется у молодых женщин с эктопией шейки матки [21]. По данным Lee V. и др. (2006), при обследовании 231 женщин со средним возрастом женщин 16–24 лет ЭШМ была выявлена в 46,3 %. У 68,2 % женщин с эктопией шейки матки в ближайшие 3 месяца был один половой партнер, у 28 % – два, у 3,7 % – три. 36,4 % женщин были курящими, только у 18,7 % имелись предыдущие беременности, 70,1 % женщин принимали оральные контрацептивы, 37,4 % были Chlamydia-позитивными [21].
Папилломовирусная инфекция оказывает ключевое влияние на развитие эндоцервичитов вплоть до образования кондиломатозных очагов воспаление стромы [17]. Увеличение частоты доброкачественных заболеваний шейки матки в репродуктивном возрасте может быть обусловлено инфицированностью женщин ВПЧ с максимумом заражения в 18–25 лет, снижением после 30 лет [1]. ВПЧ выявляется у 90 % беременных женщин с эктопией шейки матки [6]. Venkatesh KK, Cu-Uvin S. (2013) подчеркивают достоверную связь между эктопией шейки матки и носительством вируса иммунодефицита человека (ВИЧ) [23].
По данным Kleppa E. etal. (2015) при рандомизированном обследовании 700 сексуально активных женщин Южной Африки в возрасте 19,1 лет ЭШМ была выявлена у 27.2 % женщин, ВИЧ у 27.8 % женщин, хламидии у 25.3 % и гонорея у 15.6 % женщин [20]. Установлена значительная связь между эктопией шейки матки и возрастом, паритетом, хламидиями, гонореей, временным интервалом после наступления менархе, возрастом сексуального дебюта и числом сексуальных партнеров. У женщин с эктопией шейки матки отмечен повышенный риск хламидийной инфекции (OR 1.78, p=0.033), в возрасте менее 19 лет – двукратное увеличение носительства (OR 2.19, p=0.014).
Симбиотная микрофлора женщины предопределяет все физиологические процессы, представляет «экстракорпоральный» орган, характеризуется видовым постоянством. Роль беременности на функциональное состояние вагинальной и цервикальной экосистемы женщины является предметом изучения до настоящего времени. Микробиоценоз влагалища женщины, в репродуктивном возрасте в частности, тесно связан с особенностями и полиморфизмом генов локального иммунитета, гормонального фона. При планировании беременности необходим контроль микробиоценоза влагалища, особенностей иммунного реагирования на собственную условно-патогенную микрофлору [9].
Беременность представляет собой фактор риска для манифестации инфекционных заболеваний у женщины. Урогенитальный хламидиоз, наиболее значимый и распространенный представитель инфекций, передаваемых половым путем (ИППП), выявляемый при беременности в 2–37 % наблюдений. Частота урогенитального хламидиоза при наличии хронических воспалительных заболеваний органов малого таза (ВЗОМТ) и отягощенного акушерско-гинекологического анамнеза может составлять 70 %, в 60 % с бессимптомным течением [14].
Дисбиотические процессы во влагалище характеризуются изменением профиля экспрессии генов цитокинов клеток отделяемого из влагалища: повышение экспрессии мРНК генов IL-1b, IL-6, IL-8, TNF и LIF, CD45 и IFNG; достоверное снижение уровня экспрессии мРНК генов IL-12а и IL-18. Однако критериев, позволяющих гарантированно дифференцировать бактериальный вагиноз и неспецифический вагинит до настоящего времени не установлено [15].
Сопутствующий эктопии шейки матки цервицит представляет серьёзные риски для осложнений гестации и послеродового периода. Восходящее инфицирование плодного яйца является причиной преждевременного разрыва плодных оболочек, зачастую задолго до доношенного срока [7]. Согласно исследованиям Гребневой И.С. (2010), является причиной угрозы невынашивания в 98,4 % случаев, фетоплацентарной недостаточности – в 52,5 %, преждевременных родов – в 23 %, слабостью родовой деятельности – в 19,7 %, в послеродовом периоде – субинволюции матки и лохиометры у 11,5 % женщин, несостоятельности швов влагалища и промежности у 4,6 % женщин, послеродового эндометрита у 1,6 % женщин [2].
По данным Рева Н. Л. и колл. (2011), заболевания шейки матки способны кардинально изменить гестационный процесс, привести не только к росту частоты угрозы прерывания у 12,6 % беременных, но и к нарушению плацентации у 2,5 %, дистоции шейки матки у 3,7 %, разрывам шейки матки в родах у 20 % и гнойно-септическим заболеваниям у 16 % женщин [10].
В литературе представлены единичные описания кровотечений вследствие децидуоза во время беременности. Эктопический децидуоз у женщин с эктопией шейки матки при беременности может визуально и цитологически симулировать дисплазию шейки матки, или явиться причиной кровотечения в любой срок беременности. Описаны случаи угрожающей жизни острой массивной кровопотери при внутреннем кровотечении во время беременности и после родов у женщин с внутрибрюшным эктопическим децидуозом [22].
Частота невынашивания беременности в I триместре у женщин с эктопией и эктропионом составляет 32,6 %, маточно-плодово-плацентарных нарушений – 11,1 %. Эктопия шейки в 2,7 % случаев является причиной репродуктивных потерь [3;16].
ЭШМ признана медико-биологическим фактором, определяющим риск развития преждевременного разрыва плодных оболочек (отношение шансов, OШ=5,2), как и угроза невынашивания (OШ=38,5), два и более аборта в анамнезе (OШ=17,9), самопроизвольный выкидыш в анамнезе (OШ=14,9), активная уреаплазменная (OШ=5,7) и микоплазменная инфекция (OШ=5,7) [8].
На основании приведенного обзора современной литературы, учитывая известные риски осложнений гестации, родов и послеродового периода вследствие ЭШМ, очевидна необходимость преконцепционного консультирования женщин и соответствующего лечения при её осложненных формах.
Здравствуйте, Ирина!
Все решается индивидуально
Слодно делать олнозначнве выводы онлайн
Но по современным тенденциям в гинекологии- да , не надо
Потому что ' эктопия"- это " выворачивание" цервикального канала. Соответстенно- это нормалтный эпителий, и прижигать его не надо
Но это- в общем случае
Если доктор предлагает прижигание- надо уточнить у него : почему он принимает такое решение

Здравствуйте, Вам не надо прижигание делать, показаний для этого нет, но необходимо дообследование. Необходимо сдать мазок методом ПЦР из цервикального канала на инфекции, передающиеся половым путем: хламидия трахоматис, микоплазма гениталиум, трихомонада и гонококк. Это 4 абсолютных патогена, при выявлении которых необходимо лечение 2м партнерам (если сдавали их раньше, то повторять не стоит, если не было смены полового партнера). Дополнительно сдать фемофлор 16 из влагалища для того, что понять, есть ли нарушение соотношение нормальной и условно-патогенной флоры (в анализе есть микоплазма гениталиум, поэтому можете выше отдельно его не сдавать)

Добрый день! Действительно эктопию прижигать не надо, если на ее фоне нет дисплазии. Но по биопсии дисплазию исключили, единственно бывает ситуация , что по кольпоскопии может быть подозрение на дисплазию и можно допустить, что в биопсию не попал участок шейки с дисплазией например. Поэтому в данной ситуации для принятия правильного решения надо видеть шекйу непосредственно в кольпоскоп. Поэтому если есть возможность, то лучше сделать еще где -нибудь кольпоскопию и сдать жидкостную цитологию. И в дальнейшем исходить из того что скажут, если на второй кс у доктора тоже будет мнение о прижигание то так и сделать, если скажут ничего страшного то планируйте беременность. Удачи!
На сервисе СпросиВрача доступна консультация гинеколога онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

Нужно повторить кольпоскопию и выполнить биопсию шейки матки с захватом йоднегативной зоны. После чего, шейку матки под микроскопом изучат врачи гистологи! Если ты все будет спокойно, то ситуацию можно будет оставить под наблюдением! А пока обследование шейки матки не полное! Бездействие здесь неверно! И вирусная нагрузка подросла !
Эльвира, спасибо за ответ! Подскажите, если анализы на ВПЧ брались в разных лабораториях (4 мес назад и сейчас), корректно ли для оценки увеличения/уменьшения количества ДНК ВПЧ использовать результаты двух лабораторий, если единицы измерения одинаковые?


Здравствуйте, Кристина! Когда делали кольпоскопию последний раз? С йоднегативной зоны нужно брать биопсию, при хорошей гистологии возможно дальнейшее наблюдение. Пцр на впч при носительстве нужно контролировать каждые 6 месяцев. Реактивные изменения могут быть не только воспалительными, могут быть репаративными, в следствии заживления эрозии, могут быть следствием давнего инфицирования впч. Теоритически снижение иммунитета могло повлиять на повышение вирусной нагрузки впч. Наблюдение гинеколога с контролем кольпоскопии и пцр на впч необходимо каждые 6 месяцев. Несмотря на то, что эктопии цилиндрического эпителия без аномалии на кольпоскопии принято не лечить, при носительстве впч я предпочитаю радиоволновое лечение сургитроном, так как вирус локализуется как раз на участке шейки матки который мы называем эрозии. Рубцов на шейке не остается, в родах раскрывается без проблем. Здоровья Вам!
Ольга, спасибо за ваш ответ! Последний раз колькоскопию делали 3 месяца назад (врач сказала, что йоднегативная зона - это какой-то тип незрелого эпителия, который должен стать зрелым). Повтор кольпоскопии врачом назначен как раз сейчас, на будущей неделе пойду к ней.

Здравствуйте, реактивные изменения могут быть из за инфекции, снижения иммунитета, ВПЧ у вас был повышен первоначально 4 месяца назад, сейчас желательно пролечить воспалительный процесс вследствие, которого у вас эрозия, если Воспаления сейчас нет, восстановить микрофолору и повторить кольпоскопию
Наталья, спасибо за ваше мнение! А реактивные изменения без воспаления и при хорошем мазке на флору (без отклонений) о чем свидетельствуют? Могут ли свидетельствовать о заживлении эрозии, в следствии чего у меня на протяжении лет образовываются кисты на ШМ (сперва появляется уплотнение как гречичное зернышко что ли, потом оно словно зарастает эпителием и на ощупь словно шишечка на ШМ (сейчас 1 такая шишечка и 2 зернышка). Меня беспокоят эти кисты (или это кисты), которые не видят гинекологи, в т.ч. даже при кольпоскопии.

Нужно сделать биопсию. Обязательно. Прививка от краснухи не настолько ослабляет иммунитет. ВПЧ рост титра- не связан с прививкой.
Наталья, спасибо за совет! Если врач не назначит биопсию, а дальнейшее наблюдение и повторную кольпоскопию еще через 3 месяца, следует настаивать на биопсии?

Наталья, хорошо, спасибо! Тогда у меня остался лишь один вопрос: если результаты анализов на цитологию не учитываются при условии, что в анамнезе есть ВПЧ 16 с эрозией, зачем в принципе делают анализ на цитологию в обязательном порядке? В чем его смысл?

Анастасия, мой гинеколог говорит, что ВПЧ не лечится, лечится ШМ, если он ей навредит. В Интернете есть прямо противоположная информация. Как быть?

Думаю да. Однако не волнуйтесь титры не большие. Здесь важно другое. Чтобы кусочек шейки матки был иссечен на исследование (биопсия шейки матки). Как настаивать самой ? Мое мнение, получить второе мнение врача, консультацию другого гинеколога для проведения кольпоскопии и выполнения прицельной биопсии шейки матки !
Эльвира, поэтому я и решила задать свои вопросы здесь, чтобы получить т.н. третье мнение. Потому что в отношении ВПЧ, как я поняла, есть два лагеря специалистов: одни говорят, что не лечится, вторые - лечить надо обязательно. В отношении эрозии: одни считают, что такого диагноза не существует, ссылаясь на опыт зарубежных коллег, вторые - апеллируют этим понятием и в лучшем случае наблюдают, в худшем - залечивают. В отношении кольпоскопии и йоднегативных зон: одни настаивают на обязательной биопсии, другие считают, что зона трансформации не окрашивается йодом и это норма, следовательно никакую биопсию брать не нужно. Я запуталась. Скажите, на ваш взгляд, можно ли говорить ою истенной эрозии, если она по словам врачей очень маленькая и по анализам (цитология, флора) на протяжении многих лет ни разу не было воспаления. Эрозия ли это вообще.

Нужно видеть картинку кольпоскопии, чтобы понимать что имеется ввиду под йоднегативной зоной. Эктопия цилиндрического эпителия и зона трансфорации да, в норме йодом не окрашиваются. Но они и не описываются как йоднегативная зона. Нужно видеть, что в Вашей кольпоскопии описывается как йоднегативная зона. Истинных эрозий очень мало, вероятнее всего у Вас ее нет, так объясняем, чтобы женщинам было проще понять, на самом деле это эктопия цилиндрического эпителия, да является нормальным состоянием, может проходить самостоятельно, но в случаех носительства впч требует более тщательного наблюдения и при изменениях лечения. Ваш доктор прав, противовирусного лечения впч не существует. Онкоцитология берется с целью того, что при носительстве впч высока опасность рака шейки матки, визуально шейка может быть чистая, а в цервикальном канале развиваться онкология. Ранние этапы повреждения клеток можно увидеть только по результатам мазка на онкоцитологию. Чтобы начать лечение с минимальными последствиями для организма. В Вашем случае я бы повторила кольпоскопию, при наличии действительно йоднегативных участков обязательно брать биопсию. Дальнейшая тактика по результатам гистологии.

Биопсия это дотошный перебор под микроскопом всех клеток нескольких слоёв слизистой. А цитология- это более поверхностное исследование.


В отношении ВПЧ ! Поясню! " . Как я поняла, есть два лагеря специалистов: одни говорят, что не лечится, вторые - лечить надо обязательно" . Впч действительно не лечиться!На данный момент во всем мире не существует ни одного доказанного средства лечения ВПЧ! Поскольку вирус ВПЧ не содержится в крови , а обнаружить вирус можно только в клетках плоского эпителия. И, лечить нужно ТЕ ПОВРЕЖДЕНИЯ , КОТОРЫЕ НАНЕС ВИРУС на шейку матки ! Если он не оказал повреждающего действия на шейку матки , то никаких инвазивных способов лечения шейка матки не требует! Как мы это можем знать ?КОЛЬПОСКОПИЯ, ЦИТОЛОГИЧЕСКОЕ ИССЛЕДОВАНИЕ И ГИСТОЛОГИЧЕСКОЕ ИССЛЕДОВАНИЕ (если показана биопсия шейки матки). Вот то , что нам в помощь при диагностике! Но , ВЫ же сами пишите , что была диагностирована "йоднегативная зона", если это действительно такая зона, то она непременно требует забора материала с данного участка. Потому что, предсказать характеристики подлежащей ткани, путем только кольпоскопии невозможно, поэтому необходимо произвести прицельную биопсию ткани из такого участка! Далее ,вы пишите , что некоторые врачи зону трансформации назвали иоднегативной зоной . . Зона трансформации ( по сути это зона стыка двух эпителиев многослойного плоского и цилиндрического эпителия и этот стык хорошо виден), если она не прокрасилась Люголем, то она не может называться "йоднегативной зоной" , это недопустимо! Кроме того , доктор должен был описать ее так , чтобы было понятно какого она типа (всего есть три типа). Вы - не запутались ! Вы пытаетесь разобраться. Что есть что. Если это эктопия цилиндрического эпителия , то ее действительно некоторые доктора могут ее же назвать эрозией . Но , это эктопия и делать с ней ничего не нужно ! Она пройдет после беременности . У некоторых барышень исчезает в ходе приема КОК. Я подытожить хочу!Примерно 10 -15% женщин остаются носителями ВПЧ высокого риска на всю жизнь. Если нет атипической кольпоскопической картины и йоднегативной зоны, в том числе , то шейку обследовать далее в виде биопсии не нужно! А если действительно есть , то биопсия показана.В ходе работы , в затруднительных ситуациях , у кольпоскопа выстраивается очередь из докторов минимум три доктора (консилиум врачей ) и приходят к одному единому мнению надо или не надо! В отношение шишечек, то что вы пальпируете у себя на шейке матки , это наботиевеы кисты , доброкачественные , содержимое их слизь, иначе закупорившееся железы.Их можно наблюдать , они не опасны! Пишите.
Что такое эктопия шейки матки? Причины возникновения, диагностику и методы лечения разберем в статье доктора Пенкиной Анны Евгеньевны, гинеколога со стажем в 26 лет.
Над статьей доктора Пенкиной Анны Евгеньевны работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Эктопия шейки матки — состояние шейки матки, которое характеризуется смещением кнаружи границы между цилиндрическим и многослойным плоским эпителием.
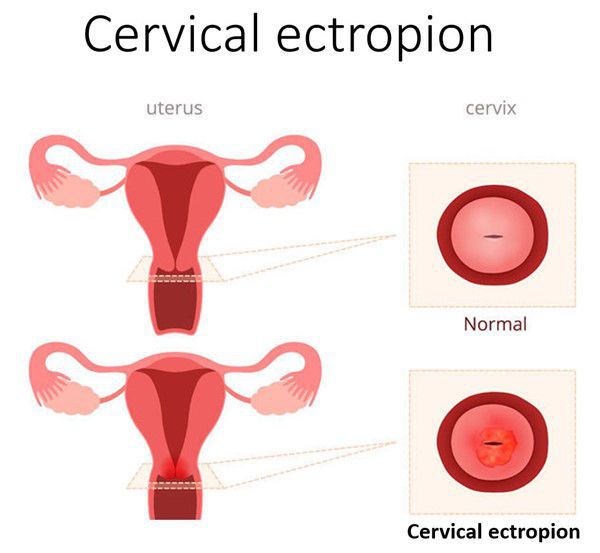
В норме цилиндрический эпителий выстилает канал шейки матки изнутри, а многослойный плоский должен покрывать видимую часть шейки матки. При эктопии цилиндрический эпителий в той или иной степени выходит на поверхность влагалищной части шейки матки. Такое расположение для него нетипично. Цилиндрический эпителий плохо приспособлен к кислой вагинальной среде, что вызывает ряд проблем. Данное состояние иногда называют ложной, железистой или псевдоэрозией, а также эндоцервикозом или железисто-мышечной гиперплазией [3] [9] [13] .
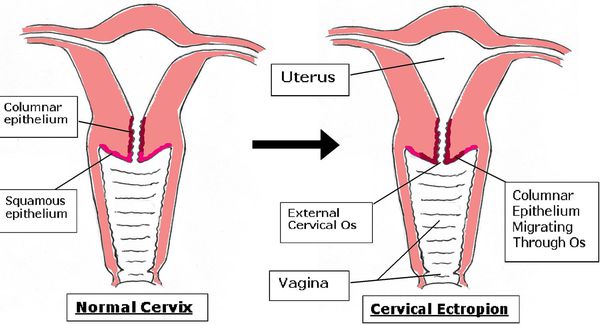
У молодых нерожавших девушек до 25 лет эта патология встречается более чем в 50 % случаев [8] . Женщины старше 40 с ней практически не сталкиваются. Сейчас считается, что неосложнённая эктопия у девочек-подростков, женщин раннего репродуктивного возраста, а также у беременных является вариантом физиологической нормы.
В иных случаях приобретённую эктопию расценивают как фоновое заболевание половой сферы, имеющее мультифакторную природу и потенциально способное при определённых предрасполагающих условиях спровоцировать развитие злокачественноного новообразования (рака шейки матки) [6] .
Факторы, способствующие развитию эктопии.
- наследственная предрасположенность;
- раннее начало менструаций (в возрасте моложе 12 лет);
- сбои менструального цикла;
- неправильное половое развитие;
- хронические болезни, в том числе воспалительные заболевания репродуктивной сферы;
- эндокринная патология [17] ;
- нарушения функции иммунной системы.
- инфекции, передающиеся половым путём, особенно вирус папилломы человека, а также хламидийная, микоплазменная, герпесвирусная инфекции и др. [2][12] ;
- травматизация шейки матки (аборты, осложнённые роды, частое и длительное применение химических методов контрацепции);
- нерациональное использование гормональных противозачаточных средств;
- профессиональные вредности, неблагоприятные экологические факторы, вредные привычки.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы эктопии шейки матки
Неосложнённая эктопия не даёт каких-либо субъективных симптомов и обычно обнаруживается гинекологом в ходе профилактического осмотра в зеркалах. Выглядит она как бледно-розовое или ярко-красное пятно неправильной формы с зернистой поверхностью, располагающееся вокруг наружного зева шейки матки [3] .
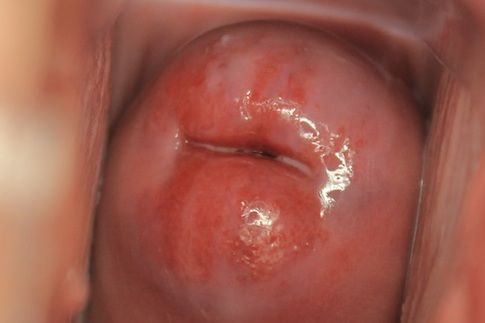
Характерным симптомом при кольпоскопическом осмотре также является особая реакция участка эктопии на пробы с уксусной кислотой и раствором Люголя (5 % водный раствор йода). Эктопированный участок бледнеет и раствором Люголя не окрашивается.
Осложнённые формы [10] нередко сочетаются с воспалительными проявлениями в половых путях и могут сопровождаться обильными белями, ощущением зуда в области вульвы, болезненностью при половых актах, иногда — кровянистыми выделениями после полового акта [15] .
Зачастую эктопию обнаруживают при обращении пациентки к гинекологу по поводу нарушений менструального цикла и/или проблем с зачатием. Однако до сих пор не удалось выяснить, является ли эктопия причиной данных нарушений либо имеет с ними общие предпосылки.
Патогенез эктопии шейки матки
Патогенез эктопии шейки матки продолжает изучаться. Выдвигается целый ряд теорий развития данного состояния [15] .
Врождённая эктопия формируется во внутриутробном периоде, когда смещение границ эпителия считается нормальным этапом развития. Это физиологическое состояние, не требующее лечения и не представляющее опасности в плане озлокачествления. Причины сохранения смещения в подростковом и молодом возрасте до конца не выяснены [3] .
Место стыка двух видов эпителия, в которой происходят изменения, называется зоной трансформации. Она особенно уязвима в плане развития злокачественных новообразований. Около 90 % случаев рака шейки матки развивается именно здесь.
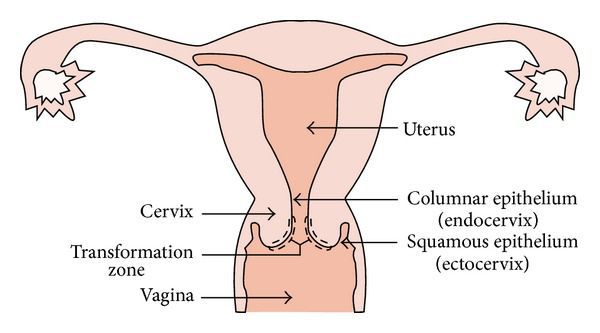
Атипично расположенный цилиндрический эпителий более подвержен внешним влияниям, хуже защищён от инфекций. Интенсивное деление клеток зоны трансформации повышает вероятность возникновения нежелательных мутаций, которые в итоге могут стать причиной развития опухолей [6] .
Воспалительная теория развития приобретённой эктопии подтверждается тем, что это состояние довольно часто сочетается с хроническими воспалительными процессами в органах репродуктивной сферы, инфекциями, передающимися половым путём. Согласно воспалительной теории, участок эктопии представляет собой своеобразный резервуар патологической микрофлоры, поддерживающей хроническое воспаление.
Иммунологическая теория связывает формирование эктопии с нарушениями местного гуморального и клеточного иммунитета, в частности, с понижением активности Т-лимфоцитов и повышением синтеза отдельных классов иммуноглобулинов. Шейка матки обеспечивает иммунный барьер на пути внешних неблагоприятных факторов. С этой целью вырабатывается особый слизистый секрет, имеющий сложный состав, который может нарушаться вследствие воздействия тех же гормональных колебаний и других факторов. Выраженность эктопии, как правило, положительно взаимосвязана с выраженностью иммунологических нарушений.
Согласно дисгормональной теории [17] появление цилиндрического эпителия за пределами наружного зева спровоцировано нарушением баланса между эстрогенами и прогестероном, к которым особенно чувствительны клетки зоны трансформации. У женщин с проблемами менструального цикла эктопия диагностируется в несколько раз чаще.
Травматическая теория отводит решающую роль в развитии цервикальной эктопии различным повреждениям шейки матки: разрывы при осложнённых родах, аборты, гинекологические операции и другие вмешательства могут нарушать кровоснабжение и иннервацию (связь с центральной нервной системой), что, в свою очередь, ведёт к изменениям.
В целом единая теория до сих пор не сформулирована. Вероятнее всего, истинный механизм развития эктопии представляет собой сочетание компонентов разных теорий.
Классификация и стадии развития эктопии шейки матки
Существует Международная классификация болезней (МКБ-10), Международная гистологическая классификация опухолей, Международная классификация кольпоскопических терминов, в которых представлены основные виды поражений шейки матки. Эти классификации используются исключительно специалистами — врачами-гинекологами — они малопонятны для людей без медицинского образования. А для общего представления можно представить следующую классификацию.
По времени возникновения выделяют врождённую и приобретённую эктопию [13] .
- Врождённая эктопия обнаруживается у женщины, которая недавно начала половую жизнь, при первом визите к гинекологу.
- Приобретённая эктопия диагностируется на ранее неизменённой шейке матки в том случае, если предыдущие гинекологические осмотры не обнаруживали признаков эктопии.
По признаку наличия осложнений различают осложнённые [10] и неосложнённые клинические формы.
По характеру течения эктопия шейки матки может быть ранней рецидивирующей, если после проведённого лечения она вновь обнаруживается через 2-3 месяца, и поздней рецидивирующей, если до рецидива прошло 6 месяцев или более.
По морфологическим признакам эктопия шейки матки подразделяется на следующие варианты и их сочетания:
- поверхностная;
- железистая (фолликулярная) — характеризуется воспалительными признаками, скоплением желёз, разветвленными железистыми ходами;
- папиллярная (гистологически выявляются сосочковые структуры);
- кистозная;
- эпидермизирующаяся.
По течению цервикальная эктопия может быть прогрессирующей (пролиферирующей), стационарной (простой) и заживающей (находящейся в фазе обратного развития).
Осложнения эктопии шейки матки
К числу патологий, осложняющих течение цервикальной эктопии [10] , относят:
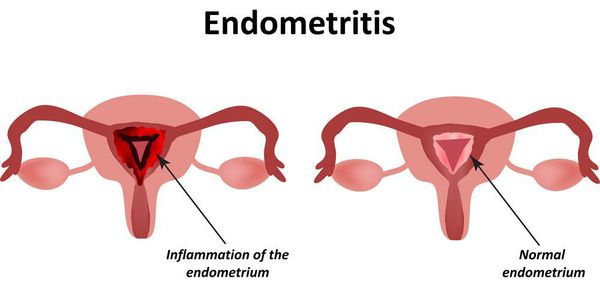
- различные проявления воспаления: вагинит (кольпит), эндоцервицит, эндометрит;
- образование истинной эрозии;
- эктропион — выворот шейки матки; — уплотнение и ороговение многослойного плоского эпителия (предраковое заболевание);
- прогрессирующая дисплазия различной степени тяжести;
- плоскоклеточный рак [6] .
Согласно отдельным исследованиям, эктопия может способствовать различным осложнениям в ходе беременности, вплоть до спонтанных абортов, а также повышать риск травматизации половых путей при родах. Есть данные о том, что эктопия может быть повинна в 2,7 % случаев репродуктивных потерь (невынашивания, замерших беременностей и др.) [18] . Например, осложняющий эктопию эндоцервицит способен спровоцировать восходящее инфицирование плодного яйца и преждевременный разрыв его оболочек.
Инфекционно-воспалительные явления в половых путях могут не только ухудшать течение беременности, осложнять родовой процесс, но и затягивать восстановление женщины в послеродовом периоде, иногда приводя к серьёзным проблемам, например:
- несостоятельность швов;
- лохиометра — задержка отделяемого секрета (лохий) в полости матки;
- субинволюция матки — замедленное восстановление дородовых размеров матки;
- эндометрит — воспалительное заболевание внутреннего слоя матки.
Пациентке, страдающей эктопией, трудно самостоятельно заподозрить у себя развивающиеся осложнения, например, злокачественный процесс. Ведь до некоторых пор они не дают явных симптомов. Именно поэтому так важно своевременно проходить профилактические гинекологические обследования. Тем не менее, когда в качестве осложнений выступают воспалительные процессы, женщину могут беспокоить:
- зуд и жжение в области вульвы;
- тянущие боли и дискомфорт внизу живота;
- общее недомогание, повышение температуры тела;
- обильные белые выделения, иногда с неприятным запахом;
- болезненность при половых контактах и появление после них кровянистых выделений.
Диагностика эктопии шейки матки
Для полноценной диагностики необходимо пройти комплексное обследование. Оно включает следующие методы:
- анализ жалоб, анамнеза жизни, наследственных особенностей, сексуальной активности, применяемых методов контрацепции, выявление отклонений менструальной функции, уточнение акушерско-гинекологического анамнеза;
- гинекологический осмотр в зеркалах (эктопия имеет характерные визуальные признаки, которые затем уточняются в ходе кольпоскопии);
- онкоцитологическое исследование соскоба с влагалищной части шейки матки и из цервикального канала (метод Папаниколау) [16][20] ;
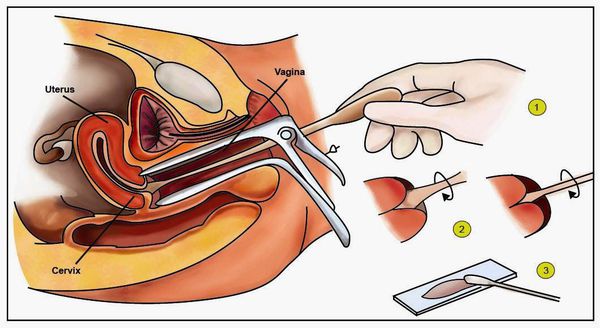
- расширенная кольпоскопия (пробы с уксусной кислотой и раствором Люголя), видеокольпоскопия [19] ;
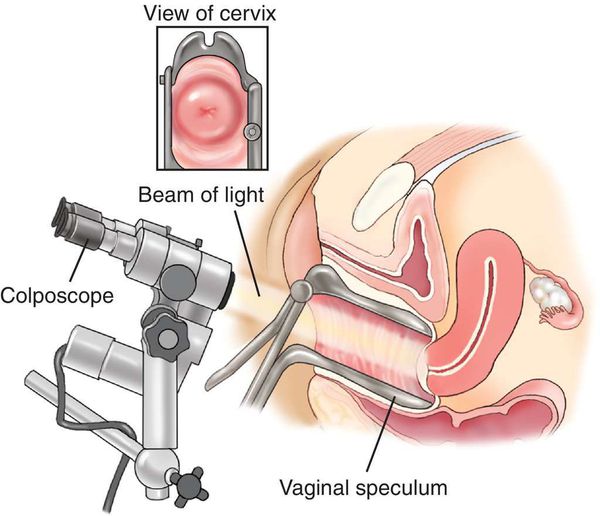
- гистологическое исследование материала, полученного в результате прицельной биопсии под кольпоскопическим контролем [16] ;
- исследования на предмет наличия инфекций, передаваемых половым путём (бактериоскопическое, бактериологическое, ПЦР) [2][12] ;
- при обнаружении папилломавирусной инфекции (штаммы высокого онкогенного риска) необходимо определить степень вирусной нагрузки;
- изучение гормонального профиля;
- определение иммунного статуса (иммунограмма).
Диагностикой обычно занимается гинеколог. При гормональных нарушениях может потребоваться консультация гинеколога-эндокринолога, при высокой степени дисплазии, подозрении на злокачественный процесс — онкогинеколога.
Лечение эктопии шейки матки
Неосложнённая цервикальная эктопия не требует лечения. Однако такая пациентка находится в группе риска, поэтому ей показано диспансерное наблюдение: ежегодное прохождение плановых профилактических осмотров с кольпоцитологическим и бактериоскопическим исследованием.
Случаи цервикальной эктопии, осложнённые дисплазией высокой степени, должны лечиться онкогинекологом.
В остальных случаях выделяют следующие основные цели лечения [10] [13] :
- купирование воспалительного процесса;
- коррекция гормональных отклонений;
- иммунокоррекция;
- нормализация вагинальной микрофлоры [14] ;
- деструкция изменённых участков тканей;
- стимуляция восстановления многослойного плоского эпителия;
- предупреждение рецидивов.
Медикаментозная терапия включает следующие группы лекарственных средств:
- противовоспалительные препараты;
- средства для антимикробной и противовирусной терапии [12] ;
- препараты, способствующие нормализации микробиоценоза влагалища [14] ;
- иммуномодуляторы;
- средства для коррекции выявленных гормональных нарушений.
Немедикаментозное лечение
Довольно широко применяются деструктивные методы лечения, являющиеся менее травматичными, нежели полномасштабное хирургическое вмешательство. К ним относятся:
- электрокоагуляция;
- химическая, фармакологическая коагуляция;
- криодеструкция;
- лазерная коагуляция [4][5] ;
- радиоволновая хирургия [1][11] .
Наиболее прогрессивными из деструктивных методов являются лазерная коагуляция и радиоволновая хирургия. Обе методики малотравматичны, отличаются быстрым заживлением, не приводят к обильным кровотечениям, имеют крайне низкий риск других осложнений. Лечебные манипуляции выполняются амбулаторно, практически не влияют на трудоспособность пациентки, имеют минимальные ограничения в периоде реабилитации.
Метод лазерной коагуляции основан на применении высокоэнергетического лазерного луча, под действием которого происходит мгновенное выпаривание тканей на заданную глубину. Наиболее приемлемым и эффективным аппаратом для устранения патологии шейки матки является СО2-лазер [4] [5] . Метод показан для применения у молодых нерожавших пациенток [7] , так как не затрагивает менструальную и репродуктивную функцию.
Радиоволновая хирургия (аппарат "Сургитрон") также используется для коагуляции (прижигания) патологических тканей [1] [11] . Метод основан на воздействии высокочастотного электромагнитного поля. Его преимущество заключается в том, что он позволяет при необходимости получить неповреждённый фрагмент патологической ткани с целью исключения онкопатологии.
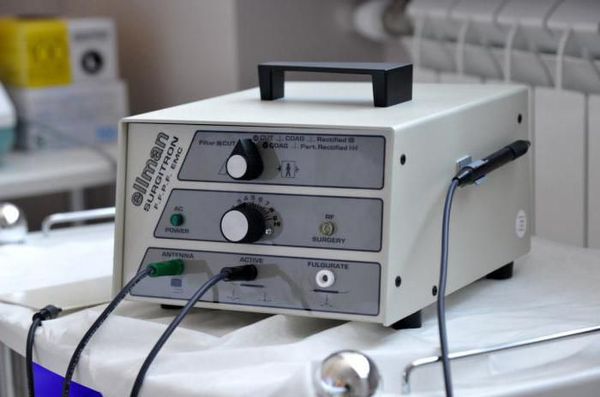
Хирургическое лечение
К хирургическому вмешательству (реконструктивно-пластическим операциям) прибегают в случаях сочетания цервикальной эктопии с высокой степенью дисплазии, а также при выраженных деформациях шейки матки.
Поскольку цервикальная эктопия представляет собой проблему преимущественно молодых женщин [7] , важно, чтобы лечение было не только эффективным, но и максимально бережным, чтобы обеспечить анатомо-функциональную полноценность шейки матки и сохранить репродуктивную функцию. Выбор тактики лечения зависит от возраста пациентки, выраженности и стадии процесса, имеющихся осложнений, особенностей микрофлоры, гормонального и иммунного статуса, сопутствующей патологии и многого другого.
Как правило, обнадёживающие результаты даёт комплексное лечение с применением разных методов. Так, например, при сочетании цервикальной эктопии и папилломавирусной инфекции с высокой вирусной нагрузкой лазерную вапоризацию (выпаривание патологического эпителия) предваряют противовирусной терапией, иммунокоррекцией.
Прогноз. Профилактика
В подавляющем большинстве случаев эктопии шейки матки прогноз для жизни и здоровья остаётся благоприятным.
Специфических мер профилактики данного вида патологии пока не разработано. В целом для понижения вероятности развития цервикальной эктопиии и её осложнений следует придерживаться следующих рекомендаций [15] :
- регулярно проходить профилактическое гинекологическое обследование с целью своевременного выявления воспалительных заболеваний половой сферы, а также их эффективного лечения;
- в случае выявления гормонального дисбаланса проводить его полноценную коррекцию под руководством специалиста;
- осуществлять подбор методов контрацепции исключительно в содружестве с врачом, не злоупотреблять химическими методами контрацепции;
- не заниматься самолечением, не злоупотреблять антибиотиками, спринцеваниями, оберегать нормальную вагинальную микрофлору [14] ;
- практиковать ответственное сексуальное поведение (предохраняться не только от нежелательной беременности, но и от инфекций, передающихся половым путём [12] , не допускать случайных половых контактов);
- своевременно вакцинироваться против высокоонкогенных штаммов папилломавирусной инфекции;
- избегать абортов;
- укреплять иммунную систему;
- вести здоровый образ жизни (отказаться от вредных привычек, питаться рационально, закаляться).
В плане вторичной профилактики у пациенток с папилломавирусной инфекцией после успешно проведённого лечения цервикальной эктопии рекомендуется регулярное наблюдение (не менее четырёх раз в течение первого года) с обязательным определением вирусной нагрузки и экспрессии онкопротеина Е7.
Читайте также:

