Можно ли вылечить склеродермию очаговую поверхностную полностью
Обновлено: 25.04.2024
Термин «склеродермия» означает «плотная кожа». Обширная склеродермическая группа болезней включает заболевания, основным признаком которых является уплотнение кожи, но все они различаются по спектру клинических проявлений, течению и прогнозу.
При очаговой склеродермии наблюдается ограниченное уплотнение кожи, но могут вовлекаться подкожные ткани и кости. Выделяют две основные формы очаговой склеродермии – бляшечную (морфея) и линейную. В первом случае поражение кожи имеет вид уплотнений округлой формы («Бляшки»), с лиловым ободком по периферии в дебюте болезни. Эти очаги, единичные или множественные, могут появляться как на туловище, так и на лице и конечностях. При линейной форме очаговой склеродермии участки поражения имеют вид полос уплотнения кожи, часто с вовлечением подлежащих мышц и костей, и локализуются, главным образом, на конечностях и лице. Эта форма очаговой склеродермии в случае развития в детском и подростковом возрасте, может приводить к ограничению движений (мышечные и суставные контрактуры) и нарушениям развития пораженных участков. Внутренние органы при очаговой склеродермии не страдают.
Системная склеродермия (ССД) – форма склеродермии, при которой наряду с уплотнением кожи выявляются разнообразные поражения суставов, кровеносных сосудов и внутренних органов (сердца, легких, желудочно-кишечного тракта, почек). В редких случаях наблюдается поражение только внутренних органов, без изменений кожи. Болезнь может развиться во всех возрастных группах, но пик заболеваемости наблюдается в возрасте 30-50 лет. Женщины заболевают в 3-5 раза чаще, чем мужчины. ССД подразделяется на лимитированную и диффузную форму, которые различаются по распространенности и выраженности поражения кожи и внутренних органов.
Причина развития (этиология) ССД остается неизвестной. В основе заболевания лежит чрезмерная продукция белка, называемого коллагеном, определенными клетками. Избыток коллагена накапливается в коже и внутренних органах, приводя к утолщению и уплотнению кожи и нарушениям функций пораженных органов. Также наблюдается повреждение малых кровеносных сосудов и активация иммунной системы. Все это в совокупности постепенно приводит к склерозированию пораженных тканей.
Лимитированная форма ССД характеризуется менее распространенным уплотнением кожи, незаметным началом и постепенным развитием заболевания. В течение длительного времени болезнь может проявляться только феноменом Рейно и небольшим отеком пальцев кистей. Уплотнение кожи ограничивается лицом и кистями рук. Наиболее частым поражением внутренних органов является снижение перистальтики пищевода, которое проявляется затрудненным глотанием твердой пищи, стойкой изжогой. При длительном течении болезни возможны серьезные поражения легких и кишечника.
Диффузная форма ССД обычно развивается внезапно и характеризуется более распространенным уплотнением кожи, с вовлечение как лица и конечностей, так и туловища. Уже на ранних стадиях заболевания выявляются признаки поражения внутренних органов.
Симптомы болезни
Клинические симптомы ССД могут существенно различаться между отдельными больными, что зависит от формы заболевания.
Феномен Рейно – спазм сосудов в ответ на воздействие холода или эмоционального стресса, является одним из характерных и ранних признаков ССД.
Признаками феномена Рейно при системной склеродермии являются следующие:
- побеление и/или посинение пальцев кистей, иногда кончика носа, ушей, на холоде или при волнении;
- покалывание, онемение или болевые ощущения в пальцах кистей во время эпизодов вазоспазма;
- появление язвочек или трещин кожи на кончиках пальцев или вокруг ногтей.
Отечность пальцев кистей: вначале может быть преходящей и появляться только по утрам. Кожа при этом становиться натянутой и блестящей, и человек испытывает затруднения при сжатии пальцев в кулак;
Уплотнение и утолщение кожи, особенно на пальцах кистей и лице;
Ограничение движений в пальцах кистей;
Изменения окраски кожи, которая становится более темной или, наоборот, появляются участки просветления (депигментации);
Появление кальцинатов (подкожные отложения солей кальция в виде небольших уплотнений, обычно на пальцах кистей и вокруг суставов, которые могут вскрываться с выделением белой крошковатой массы);
Появление телеангиэктазий «сосудистые звездочки» являются следствием расширения мелких сосудов кожи и видны в виде маленьких, диаметром несколько миллиметров, округлых пятен красного цвета, которые исчезают при надавливании;
Воспаление суставов (артриты) и мышечная слабость.
Наряду с кожными и мышечно-суставными симптомами, у больных ССД уже на ранних стадиях болезни появляются признаки вовлечения внутренних органов.
Поражение желудочно-кишечного тракта
Проявляется следующими жалобами:
затрудненное глотание (дисфагия), вследствие чего больные вынуждены запивать твердую пищу водой;
стойкая изжога, которая усиливается в положении лежа, при наклоне туловища вперед или при подъёме тяжестей;
чувство быстрого насыщения и переполнения в желудке;
вздутие живота и запоры.
Может быть причиной в разной степени выраженной одышки (от умеренной при физической нагрузке, большей, чем обычная, до значительной – которая беспокоит и в покое) и стойкого сухого кашля.
При этом больные часто ощущают перебои в сердце, сердцебиение, реже – боли в области сердца.
Наиболее серьезным осложнением заболевания остается склеродермический почечный криз. Характеризуется внезапным развитием и быстрым прогрессированием, приводя в короткий период к необратимым нарушениям функции почек. Склеродермический почечный криз практически всегда ассоциируется с развитием артериальной гипертонии, которая приобретает характер злокачественной. Как следствие у больных появляются жалобы на головную боль, нарушения зрения, выраженную слабость. При появлении вышеуказанных жалоб необходимо немедленно обратиться к ревматологу, который назначит необходимые исследования!
Зачем нужна консультация ревматолога?
Доказано, что при рано установленном диагнозе заболевания результаты лечения всегда лучше, чем в запущенных случаях.
Во время приема врач-ревматолог тщательно соберет анамнез заболевания, изучит имеющуюся медицинскую документацию, проведёт осмотр и ответит на все вопросы, касающиеся данного заболевания. Так как при ССД возможны осложнения со стороны разных внутренних органов с преимущественным поражением одного из них, необходимо проведение комплексного обследования, включая лабораторные (анализы крови и мочи) и инструментальные (ЭКГ, Эхо-КГ, рентгенография грудной клетки, спирография и др.) исследования. После подтверждения диагноза врач обсудит с вами доступные возможности терапии.
Можно ли вылечить склеродермию?
К сожалению, полное излечение заболевания невозможно. При очаговой склеродермии возможно добиться длительной ремиссии. При ССД полностью подавить активность болезни труднее, однако при рано начатом лечении удается существенно замедлить скорость прогрессирования и длительно сохранять стабильность функций жизненно важных органов. Только прочный союз пациента и врача позволит достигнуть успеха в решении этой сложной задачи.
Лечение
Всем больным ССД следует избегать переохлаждения, длительного пребывания в холодном помещении. Никотин и кофеин способствуют спазму периферических сосудов, больным ССД следует отказаться от курения, ограничить потребление кофе и кофеинсодержащих продуктов. Все вопросы, связанные с медикаментозным лечением необходимо решать только с лечащим врачом.
Все вопросы, связанные с медикаментозным лечением, которое назначается в зависимости от клинической формы, выраженности и характера поражений внутренних органов необходимо решать только с лечащим врачом.
Обязательным является прием сосудорасширяющих и антиагрегантных (препятствующих свертыванию крови) препаратов, так как поражения сосудов имеют место у всех больных и носят генерализованнй характер. Необходимость лечения противовоспалительными и антифиброзными препаратами решается в каждом случае индивидуально. В Институте разработаны уникальные подходы к лечению ССД, в том числе с применением современных инновационных генно-инженерных биологических препаратов.
Специалисты, занимающиеся диагностикой и лечением в институте: сотрудники лаборатории микроциркуляции и воспаления
Запишитесь на приём к специалисту:
Официальный сайт ФГБНУ «Научно-исследовательский институт ревматологии им. В.А. Насоновой»
Очаговая склеродермия – это хроническое заболевание соединительной ткани, характеризующееся преимущественным поражением кожных покровов. Клинически проявляется уплотнением (индурацией) различных участков кожи с последующей атрофией и изменением пигментации, образованием контрактур. Диагноз ставится на основании симптоматики, обнаружения в крови антинуклеарного фактора и антицентромерных антител. В сомнительных случаях проводится гистологическое исследование кожи. Лечение заключается в применении глюкокортикостероидов, иммунодепрессантов, антифиброзных средств, блокаторов кальциевых каналов и проведении ПУВА-терапии. В ряде случаев выполняются хирургические операции.
МКБ-10
Общие сведения
Очаговая (локализованная, ограниченная) склеродермия – хроническое аутоиммунное заболевание из группы диффузных болезней соединительной ткани. Патология встречается повсеместно, распространенность составляет от 0,3 до 3 случаев на 100 000 человек. Чаще страдают женщины европеоидной расы. Возраст манифестации очаговой склеродермии зависит от формы. Бляшечная склеродермия чаще встречается у взрослых (30-40 лет), линейная - у детей от 2 до 14 лет, склероатрофический лихен – у женщин старше 50 лет. При локализованной форме, в отличие от системной, поражение внутренних органов в большинстве случаев либо минимально, либо отсутствует. Имеется ассоциация склеродермии с патологиями щитовидной железы (тиреоидитом Хашимото, болезнью де Кервена).

Причины
Точная причина заболевания неизвестна. Предполагается этиологическая роль бактерии Borrelia burgdorferi, вызывающей лайм-боррелиоз, однако убедительных данных за эту теорию на сегодняшний день нет. В развитии склеродермии важную роль играет наследственная предрасположенность. Были выявлены более частые случаи очаговой склеродермии среди близких родственников. При проведении генетических исследований обнаружена взаимосвязь между определенными генами гистосовместимости (HLA – DR1, DR4) и локализованной формой заболевания. Провоцирующими факторами, способствующими возникновению склеродермии, являются переохлаждения, травмы, постоянные вибрационные воздействия на кожу, прием лекарственных препаратов (блеомицина). Триггерными эффектами также обладают различные химические соединения (хлорвинил, кремний, нефтепродукты, сицилий, эпоксидная смола, пестициды, органические растворители).
Патогенез
Выделяют три основных патогенетических механизма склеродермии – фиброз (разрастание соединительной ткани), аутоиммунное повреждение и сосудистые нарушения. Иммунная аутоагрессия заключается в выработке лимфоцитами антител к соединительной ткани и ее компонентам. Также лимфоциты синтезируют интерлейкины, которые стимулируют пролиферацию фибробластов, гладкомышечных клеток и образование коллагена. Разрастающаяся при этом соединительная ткань замещает нормально функционирующую ткань. В результате повреждения эндотелия сосудов антителами и пролиферирующими гладкомышечными клетками снижается уровень простациклина (вещества, обладающего антиагрегантными и вазодилатирующими свойствами). Это приводит к спазму микрососудов, повышению адгезии и агрегации форменных элементов крови, внутрисосудистой коагуляции и микротромбозу.
Классификация
Очаговая склеродермия подразделяется на множество форм. Наиболее распространенными являются бляшечная и линейная. У ряда пациентов могут наблюдаться одновременно несколько вариантов заболевания. Существует целый ряд классификаций, но наиболее оптимальной и широко используемой считается классификация клиники Мэйо, включающей следующие разновидности очаговой склеродермии:
- Бляшечная. Данная форма в свою очередь подразделяется на поверхностную (морфеа) и узловатую (келоидоподобную). Характерны типичные участки уплотнения кожи с атрофией и нарушением пигментации.
- Линейная. К ней относятся полосовидная, саблевидная формы, а также прогрессирующая гемиатрофия лица Парри-Ромберга. Очаги располагаются в виде линий по ходу сосудисто-нервного пучка.
- Генерализованная (многоочаговая). Проявляется сочетанием бляшечного и линейного вариантов. Очаги распространены по всему телу.
- Буллезная. При данной разновидности на коже возникают пузыри с жидкостным содержимым, оставляющие после себя эрозии.
- Пансклеротическая инвалидизирующая. Наиболее неблагоприятная форма очаговой склеродермии. Характеризуется тяжелым, прогрессирующим течением, плохо поддается лечению. Поражаются все слои кожи и ткани, лежащие под ней. Развиваются грубые контрактуры суставов и длительно незаживающие язвы на коже.
- Склероатрофический лихен Цумбуша (болезнь белых пятен). Характерно образование пятен белого цвета, сопровождающихся нестерпимым зудом. Преимущественная локализация пятен – половые органы.
Симптомы
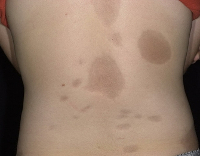
Для клинической картины типично образование на коже очагов, которые проходят три последовательных стадий развития – отек, индурацию (уплотнение) и атрофию. В начале заболевания на коже конечностей, шеи или туловища появляются пятна сиреневого или лилового цвета, имеющие нечеткие края. Размер пятен может сильно варьировать – от просяного зерна до размеров ладони и больше. На этом этапе пациент не испытывает каких-либо неприятных ощущений или боли. Затем пятна начинают отекать, кожа в центре очага уплотняется, становится блестящей, приобретает цвет слоновой кости. Пациент начинает ощущать зуд, покалывания, стянутость кожи, болезненность. Далее наступает стадия атрофии. Кожа в очагах истончается, прекращается рост волос, нарушается потоотделение, возникает стойкая дисхромия (гипер- или депигментация) и телеангиэктазии. Иногда развивается атрофодермия (участки западения кожи).
При линейной склеродермии очаги расположены по ходу нервов и сосудов. В случае локализации на коже лица очаги по внешнему виду напоминают рубец от удара саблей (саблевидная форма). Прогрессирующая гемиатрофия представляет собой глубокий процесс с поражением всех тканей половины лица - кожи, подкожной клетчатки, мышц и костей лицевого скелета, что приводит к выраженной деформации лица, обезображивающей внешний вид пациента. Также происходит атрофия половины языка и снижение вкусовой чувствительности.
Из внекожных признаков очаговой склеродермии стоит отметить офтальмологические и неврологические проявления при гемиатрофии Парри-Ромберга. Они включают выпадение ресниц и бровей на стороне поражения, западение глазного яблока из-за атрофии глазных мышц и орбитальной клетчатки, нейропаралитический кератит, головокружения, когнитивные нарушения, мигренозные головные боли, эпилептические припадки. Также возможно развитие феномена Рейно. Симптомы синдрома Рейно следующие – стадийное изменение окраски кожи пальцев рук вследствие вазоспазма и последующей гиперемии (бледность, цианоз, покраснение), сопровождающееся онемением, болью и покалыванием в пальцах рук. Остальные экстрадермальные проявления, характерные для системной склеродермии, встречаются крайне редко.
Осложнения
Наиболее распространенная проблема рассматриваемого заболевания – косметические дефекты. Серьезные осложнения, представляющие угрозу для жизни больного, возникают редко. К ним относятся нарушение мозгового кровообращения при гемиатрофии лица, ишемия и гангрена пальцев рук при феномене Рейно, выраженные контрактуры суставов, инвалидизирующие пациента. Через несколько лет после дебюта болезни могут развиться тяжелые поражения внутренних органов – фиброз легких, легочная гипертензия, фиброз миокарда, перикардит, стриктуры пищевода, острая нефропатия, почечная недостаточность.
Диагностика
Пациентов с очаговой склеродермией курируют врачи ревматологи и дерматологи. При постановке диагноза учитывается клиническая картина, семейный анамнез. Все методы диагностики направлены в первую очередь на определение степени вовлечения внутренних органов и исключение системной склеродермии. С этой целью применяются следующие исследования:
- Лабораторные. В анализах крови выявляются эозинофилия, повышение уровня ревматоидного фактора, гаммаглобулинов, высокие титры антицентромерных антител и антинуклеарного фактора (АНФ). Наличие антител к топоизомеразе (анти-Scl 70) свидетельствует в пользу системного процесса. При развитии «склеродермической почки» в моче появляются белок и эритроциты.
- Инструментальные. При капилляроскопии наблюдается дилатация капилляров без участков некроза. По данным ФЭГДС могут встречаться признаки эзофагита, стриктуры пищевода. При фиброзе миокарда на ЭКГ иногда обнаруживаются нарушения ритма сердца, на ЭхоКГ – зоны гипокинеза, выпот в перикардиальную полость. На рентгенографии или компьютерной томографии легких отмечаются интерстициальные изменения.
- Гистологическое исследование биоптата кожи. Заключительный этап, позволяющий достоверно поставить диагноз. Проводится при сомнительных результатах предыдущих исследований. Характерны следующие признаки - инфильтрация лимфоцитами, плазмоцитами и эозинофилами в ретикулярном слое дермы, утолщенные коллагеновые пучки, набухание и склероз сосудистой стенки, атрофия эпидермиса, сальных и потовых желез.
Очаговую склеродермию дифференцируют с другими формами склеродермии (системной, склеродермой Бушке), дерматологическим заболеваниями (саркоидозом кожи, липонекробиозом, склеродермоподобной формы поздней кожной порфирии, базально-клеточным раком), поражением мягких тканей (панникулитом, липодерматосклерозом, эозинофильным фасциитом). В дифференциальной диагностике принимают участие онкологи, гематологи.
Лечение
Этиотропной терапии не существует. Метод лечения и вид лекарственного средства необходимо подбирать с учетом формы заболевания, тяжести течения и локализации очагов. При линейной и бляшечной формах используются топические глюкокортикостероиды высокой и сверхвысокой активности (бетаметазон, триамцинолон), синтетические аналоги витамина Д. При выраженной индурации кожи эффективны аппликации с диметилсульфоксидом. В случае поражений внутренних органов с целью уменьшения фиброзообразования назначаются пеницилламин и инъекции гиалуронидазы.
При неглубоких процессах хорошим терапевтическим действием обладает ПУВА-терапия, которая включает облучение кожи ультрафиолетовыми волнами длинного спектра с одновременным пероральным или наружным применением фотосенсибилизаторов. Тяжелое поражение кожи служит показанием к применению иммунодепрессантов (метотрексата, такролимуса, микофенолата), синдром Рейно - блокаторов кальциевых каналов (нифедипина) и препаратов, улучшающих микроциркуляцию (пентоксифиллина, ксантинола никотината). При склероатрофическом лихене проводится низкоинтенсивная лазеротерапия. В случае развития контрактур суставов, значительно затрудняющих движения, или грубых деформаций скелета и косметических дефектов лица требуется хирургическая операция.
Профилактика и прогноз
В подавляющем большинстве случаев очаговая склеродермия имеет доброкачественное течение. Правильно подобранная терапия позволяет добиться регресса симптомов. Иногда наступают спонтанные ремиссии заболевания. Неблагоприятные исходы возникают при тяжелых формах (прогрессирующей гемиатрофии лица, пансклеротической инвалидизирующей склеродермии), а также поражении внутренних органов. Эффективных методов профилактики не разработано. Рекомендуется избегать или максимально ограничить контакт кожи с химическими соединениями (кремнием, сицилием, хлорвинилом, нефтепродуктами, органическими растворителями, пестицидами, эпоксидной смолой).
2. Ревматические заболевания/ Под ред. Дж.Х. Клиппела, Дж.Х. Стоуна, Л.Дж. Кроффорд, П.Х. Уайт – 2012.
3. Диффузные болезни соединительной ткани: руководство для врачей/ под ред. проф. Мазурова В.И. –2009.
Что такое эксфолиативный кератолиз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Похлебкиной Алевтины Алексеевны, педиатра со стажем в 6 лет.
Над статьей доктора Похлебкиной Алевтины Алексеевны работали литературный редактор Вера Васина , научный редактор Владимир Горский и шеф-редактор Маргарита Тихонова
Определение болезни. Причины заболевания
Эксфолиативный кератолиз — это очаговое симметричное шелушение кожи на ладонях, поверхности пальцев и, реже, на подошвах. Заболевание характеризуется сухостью кожи и поверхностными пузырями, заполненных воздухом.
Также эксфолиативный кератолиз называют рецидивирующей фокальной ладонной десквамацией, сухим пластинчатым дисгидрозом и рецидивирующей ладонной десквамацией.

Заболевание широко распространено и часто носит хронический, но доброкачественный характер. Эксфолиативный кератолиз чаще встречается у детей и подростков, реже у взрослых. Нередко его ошибочно принимают за псориаз, экзему или хронический контактный дерматит. У людей с повышенной потливостью рук состояние ухудшается в тёплую погоду и может быть связано с гипергидрозом — усиленным потоотделением [1] .
Ранее эксфолиативный кератолиз называли дисгидротической экземой , и считалось, что заболевание вызвано нарушением работы потовых желёз. Эта связь уже опровергнута, но термин "дисгидротическая экзема" всё ещё используется [2] .
Дисгидротическая экзема, также называемая помфоликсом, может предшествовать эксфолиативному кератолизу. При этом состоянии на пальцах рук, ног, ладонях и подошвах образуются волдыри, наполненные жидкостью, и возникает сильный зуд [2] . Причина дисгидротической экземы неизвестна, но, вероятно, на развитие заболевания влияет множество факторов. В большинстве случаев причину и предрасполагающий фактор выделить невозможно [17] .
Причины эксфолиативного кератолиза
Предполагалось, что экфолиативный кератолиз может быть вызван грибковым поражением, но в дальнейших исследованиях эта гипотеза не подтвердилась.
Возможные провоцирующие факторы эксфолиативного кератолиза:
- трение и контакт с водой[3][6];
- мыло, моющие средства и растворители: химические вещества, содержащиеся в них, могут привести к появлению трещин и пузырей на руках;
- аллергия: продукты питания, загрязнение воздуха и другие вещества могут спровоцировать появление аллергии на коже;
- стресс: может не только вызвать, но и усугубить течение болезни;
- жаркий климат: при тёплой погоде потоотделение усиливается, что может привести к шелушению кожи;
- воздействие солёной воды;
- сухость кожи.
Эксфолиативный кератолиз не связан с дефицитом какого-либо витамина . Встречаются семейные случаи заболевания, однако генетическая роль в развитии эксфолиативного кератолиза изучена недостаточно [14] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы эксфолиативного кератолиза
Эксфолиативный кератолиз часто протекает без выраженных симптомов и проявляется незначительным поражением кожи ладонно-подошвенной области [5] . Отшелушиванию кожи предшествует появление наполненных воздухом пузырей, которые никогда не бывают заполнены жидкостью [3] . В некоторых случаях заболевание начинается только с очагового шелушения кожи, без образования пузырей.
После вскрытия пузырей остаются широкие сетчатые, круглые или овальные очаги. Они шелушатся, распространяются по периферии и образуют большие округлые участки, напоминающие кружева.

Участки слущенного эпителия теряют защитную функцию, становятся красными, сухими и покрываются трещинками. Шелушению может предшествовать небольшой зуд или жжение, в некоторых случаях область слущенного эпителия становится болезненной [3] .
Высыпания всегда симметричные. Иногда на кончиках пальцев образуются глубокие трещины, кожа становится жёсткой и немеет — в таком случае для полного заживления потребуется 1—3 недели. Эксфолиативный кератолиз может повториться через несколько недель после того, как на месте отшелушивания образовалась новая кожа.
Патогенез эксфолиативного кератолиза
Эпидермис — верхний наружный слой кожи, состоящий из кератиноцитов. Эти клетки содержат белок кератин, необходимый для прочности и эластичности кожи. Когда кератин разрушается, прочность кожи снижается, из-за чего она начинает шелушиться.
Также в эпидермисе содержатся корнеодесмосомы — белковые структуры, которые соединяют кератиноциты в сеть. В верхнем роговом слое кожи количество таких структур обычно уменьшается. Это нормальный физиологический процесс. Он называется десквамацией. Благодаря нему клетки кожи отшелушиваются, при этом поддерживается постоянная толщина рогового слоя [8] .

Исследование 24 пациентов с эксфолиативным кератолизом показало, что заболевание может возникать из-за дисбаланса активности ферментов, участвующих в процессе десквамации, особенно на коже ладоней [3] .
Точный механизм развития эксфолиативного кератолиза неизвестен. Прояснить возможные генетические или приобретённые причины заболевания помогут дальнейшие исследования десквамационных ферментов и ингибиторов — веществ, подавляющих или задерживающих течение ферментативных процессов. К таким веществам относятся ингибитор секреторной лейкоцитарной протеазы (SLPI), альфа-2 макроглобулин-1 (A2ML1), сульфат холестерина и ион цинка.
Классификация и стадии развития эксфолиативного кератолиза
По МКБ-10 (Международной классификации болезней) дерматологи часто кодируют эксфолиативный кератолиз как L26, относя заболевание к "другим эксфолиативным состояниям".
Классификации и стадийности эксфолиативный кератолиз не имеет. Заболевание иногда может приобретать хроническое течение с периодами ремиссии и обострения.
Осложнения эксфолиативного кератолиза
Эксфолиативный кератолиз не вызывает системных проявлений или осложнений. При заболевании может повреждаться кожа, в результате чего присоединяется бактериальная инфекция. Её признак — красные пятна, которые превращаются в гнойнички и пузырьки. Пузырьки безболезненные и легко вскрываются, образуются желтоватые чешуйки, так называемые "медовые корочки". При этом может возникать зуд.

Диагностика эксфолиативного кератолиза
Диагноз "эксфолиативный кератолиз" ставится на основании данных клинического обследования и сбора анамнеза [15] . Некоторые пациенты отмечают, что состояние усугубляется после воздействия химических или физических раздражителей, таких как вода, мыло и моющие средства. Другие ассоциируют шелушение кожи с повышенным потоотделением.
Эксфолиативный кератолиз, вероятно, распространён, но часто протекает бессимптомно, поэтому врачи его наблюдают редко.
При осмотре отмечаются симметричные округлые участки шелушения на ладонях и, реже, на стопах. При этом воспаление на коже отсутствует.
Обычно дополнительное диагностическое тестирование не требуется. Однако в более сложных случаях, при подозрении на грибковое поражение, может потребоваться исследование с гидроксидом калия (KOH).
Биопсия кожи при кератолизе показывает расщепление и частично разрушенные корнеодесмосомы в роговом слое.
Патч-тесты , оценивающие потенциальную контактную аллергию , при эксфолиативном кератолизе отрицательны.
Дифференциальную диагностику проводят со следующими заболеваниями:
- различные формы дерматита рук, включая контактный дерматит, — для него характерен зуд, воздействие провоцирующих факторов в анамнезе, положительный ответ на гормональные мази;
- дисгидроз — сопровождается зудом, появлением трещин и везикул, наполненных жидкостью; — бляшки с чёткими границами бордово-красного цвета, выступающие над поверхностью кожи;
- дерматофития рук — изменение ногтей на руках и ногах, положительный ответ на противогрибковые препараты, не всегда симметричное поражение;
- простой буллёзный эпидермолиз — пузыри на разных участках кожи младенцев, возникающие после трения;
- ограниченный ладонный гипокератоз — редкое состояние, характеризуется центральной розовой областью с тонкой кожей на ладонях или подошвах стопы, по краям резкий переход к нормальной коже;
- пальмоплантарная кератодерма — возникает на коже стоп и кистей, характеризуется выраженным утолщением кожи [11] ;
- синдром акрального шелушения кожи — генетическое заболевание с пожизненным отслаиванием кожи.
Лечение эксфолиативного кератолиза
Причин возникновения эксфолиативного кератолиза может быть несколько, и не всегда они очевидны. Поэтому лечение болезни направлено на устранение симптомов и усугубляющих факторов. Это достигается защитой рук от физических или химических раздражителей ношением перчаток, когда это возможно.
Активное увлажнение кожи — важный, безопасный и эффективный метод лечения [10] . Наиболее подходящим способом для большинства пациентов являются кератолитические кремы, содержащие мочевину, молочную кислоту, лактат аммония или салициловую кислоту. Кремы с мочевиной увлажняют кожу и предотвращают её сухость. Кремы могут содержать мочевину 20 % или 40 %, 12 % лактата аммония, 6 % салициловой кислоты и 12 % молочной кислоты. Любой из них применяют до двух раз в день.

Приём наружных гормональных препаратов (стероидов) не требуется, так как воспаление отсутствует.
В некоторых исследованиях упоминается использование фотохимиотерапии с псораленом и ультрафиолетовым светом (PUVA), но только при тяжёлых случаях, так как риски этой терапии превышают пользу [9] .
PUVA-терапия заключается в приёме пациентом фотоактивного материала псоралена с последующим воздействием на кожу UVA лучей. Данных, подтверждающих пользу фототерапии при эксфолиативном кератолизе, на сегодняшний день недостаточно.
Возможные побочные эффекты PUVA-терапии: покраснение кожи вплоть образования пузырей, зуд; к редкими побочными эффектам относятся головная боль, головокружение, учащённое сердцебиение и слабость [4] .
Также в литературе встречаются данные о лечении эксфолиативного кератолиза ацитретином [7] [14] . Но для рутинного применения ацитретина в качестве лечения кератолиза информации пока недостаточно. Ацитретин — это производное витамина А, которым лечат псориаз.
Прогноз. Профилактика
Прогноз благоприятный. Обычно симптомы эксфолиативного кератолиза проходят самостоятельно или после прекращения контакта с провоцирующим фактором. Спустя несколько недель или месяцев формируется здоровая кожа. Однако через несколько недель может возникнуть рецидив.
Иногда кератолиз приобретает хронический характер и длится много лет подряд. В таком случае заболевание трудно поддаётся лечению. С возрастом эксфолиативный кератолиз возникает реже [2] .
Меры профилактики:
- избегать веществ, которые способствуют шелушению, например растворителей, антибактериального мыла и некоторых тканей;
- соблюдать гигиену рук и ног с частой стрижкой ногтей — это поможет избежать вторичного инфицирования;
- использовать перчатки при контакте с химическими веществами;
- наносить увлажняющие кремы для рук, особенно полезны кремы, содержащие мочевину, молочную кислоту или силикон.

Роль продуктов питания в развитии эксфолиативного кератолиза не доказана, поэтому соблюдать диету не нужно.
Локализованная склеродермия (ЛС) – это заболевание соединительной ткани, характеризующееся появлением в различных зонах на теле очагов локального воспаления в виде отека и покраснения. В дальнейшем в этих зонах образуется склероз или атрофия кожи и подлежащих тканей. В переводе с греческого склеродермия переводится как «твердая кожа».

В мире склеродермия чаще встречается у женщин, чем у мужчин, в соотношении 7:1, у лиц негроидной расы – 15:1. Обычно заболевание проявляется в возрасте 30-40 лет.
Механизм развития заболевания
В механизме развития заболевания определенная роль отводится аутоиммунным нарушениям, усиленному синтезу коллагена и других компонентов соединительной ткани, отложению коллагена в подкожной клетчатке и самой коже, а также нарушениям микроциркуляции.
Склеродермия характеризуется длительным, хроническим течением с периодами обострений и ремиссий. Инфекции, травмы, охлаждение, вакцинация, контакт с химическими агентами могут провоцировать рецидивы и обострения.
Лечение назначается индивидуально и зависит от формы, течения заболевания и степени висцеральных поражений. Больному следует осознавать, что лечение длительное. Необходимо соблюдать все врачебные рекомендации, находиться под врачебным наблюдением, регулярно проводить назначаемые обследования и своевременно проводить коррекцию лечения.
Лечение склеродермии комплексное, включает медикаментозное лечение, методы физиотерапевтического воздействия, ЛФК, массаж и пр.
К сожалению, одна только медикаментозная терапия зачастую не дает устойчивого эффекта и может привести к аллергическим реакциям, «синдрому отмены», проявлению побочных свойств препаратов. В связи с этим изучение возможностей различных современных физических факторов, таких как низкоинтенсивное лазерное излучение, ультразвуковое воздействие, криотерапия, фото- и магнитотерапия, позволяет усовершенствовать подходы к лечению. Научный поиск современных методик позволил врачам включить низкоинтенсивную лазерную терапию в комплексное лечение склеродермии и повысить тем самым эффективность комплексного лечения склеродермии.
Низкоинтенсивная лазерная терапия оказывает противовоспалительный, противоотечный и рассасывающий эффект за счет улучшения кровообращения, активации обменных, трофических процессов, восстановления регуляторной функции нервной системы и усиления метаболизма в пораженном органе, способствует коррекции иммунного, эндокринного статуса, усилению и закреплению эффекта лекарственных препаратов, ликвидации эндотоксемии.
Лазерное воздействие проводится на проекцию крупных кровеносных сосудов, наиболее близко расположенных к очагу поражения (сонные, локтевые или бедренные артерии), очаги склеродермии (зоны поражения кожи), паравертебральные зоны позвоночника, соответствующие участку поражения, на проекцию печени и надпочечников. При выборе режима инфракрасного лазерного излучения следует учитывать, что чем глубже расположен патологический очаг, тем ниже должна быть частота повторения импульсов лазерного излучения, поскольку этим обеспечивается большая глубина проникновения лазерного излучения.
Для проведения процедур лазерной терапии (ЛТ) успешно применяются аппараты магнито-инфракрасной лазерной терапии серии РИКТА, длиной волны 0,9 нкм, мощностью 16 Вт, с чрескожной электронейростимуляцией (ЧЭНС). Проводится несколько курсов ЛТ. На курс лечения обычно назначается 10-12 ежедневных процедур, по 1 процедуре в день. Повторные курсы проводятся через 3-4 недели. Для достижения отчетливого лечебного эффекта необходимо провести не менее 2 курсов лазерной терапии.

ЛТ особенно эффективна при наличии выраженных признаков местного воспаления, индурации и сосудисто-трофических нарушениях. Процедуры лазерной терапии больные переносят хорошо, побочных явлений не наблюдается. В процессе лечения врачи наблюдают прекращение прогрессирования заболевания, уменьшение уплотнений в очаге, улучшение самочувствия.
Наряду с лазеролечением больным назначается аэрокриотерапия, электрофорез лекарственных средств (лидазы, ронидазы, папаина, карипазина, карипаина, гидрокортизона, вольтарена, фастум-геля, артрозилена), дециметровая терапия, ультрафонофорез лекарственных средств (контрактубекса, лидазы, карипаина), магнитотерапия, водо- и грязелечение, массаж пораженных участков кожи, ЛФК и др.
На санаторно-курортное лечение больных направляют при полном отсутствии активности патологического процесса. Рекомендуются санатории Пятигорска, Трусковца, Сочи, Ейска, Чимиона и др. Ведущее место в санаторно-курортном лечении больных склеродермией придают бальнеотерапии (хвойные, сероводородные или радоновые ванны), парафинотерапии, грязелечению на области с нарушенным кровообращением, магнито-лазерной терапии и другим методам физиотерапевтического воздействия.
Больным склеродермией рекомендуется отказаться от курения, алкоголя, кофеинсодержащих препаратов, не допускать переохлаждения, своевременно проводить санацию очагов инфекций, исключить инсоляцию, носить тёплую одежду: перчатки, носки и варежки, избегать воздействия вибрации, контактов с химическими агентами, тяжелых физических и психоэмоциональных перегрузок. В домашних условиях им помогают: комплекс упражнений, направленных на профилактику развития контрактур; ежедневная теплая ванна или баня (так как они улучшают кровоток внутренних органов и конечностей). Больным склеродермией рекомендуется посещать лечащего врача не менее 2-х раз в год.
Прогноз при склеродермии неблагоприятный. Современная медицина воздействует только симптоматически и не лечит причину заболевания. Болезнь хроническая, медленно прогрессирует, адекватное лечение лишь улучшает качество жизни и замедляет прогрессирование, трудоспособность больных со временем полностью утрачивается, происходит инвалидизация больного. Тем не менее своевременная постановка диагноза и раннее начало лечения позволит добиться улучшения состояния и остановить прогрессирование болезни.
1. Лазерная терапия и профилактика / Под ред. А. В. Картелишева, А. Г. Румянцева,
А. Р. Евстигнеева, А. В. Гейница, С. В. Усова. – М.: Практическая медицина, 2012. - с.342-343;
2. Гайдина Т .А. Фотофорез лонгидазы в восстановительном лечении ограниченной склеродермии. // Дис. канд. мед. наук – 2011 г. – 107 с.);
3. Практическая физиотерапия: Руководство для врачей / А. А. Ушаков. -3-е изд., испр. и доп. – М.: ООО «Издательство «Медицинское информационное агентство», 2013.– с. 526-529.

Склеродермия относится к системным аутоиммунным заболеваниям с высоким уровнем рисков. В данном случае речь идет о болезни соединительной ткани. Маленькие сосуды, капилляры поражаются собственными иммунными клетками организма, в результате чего обменные процессы в тканях значительно ухудшаются. Кожа, а также подкожная клетчатка сильно уплотняются, как бы становятся однородными, похожими на сплошную рубцовую ткань. Заболевание прогрессирует, захватывает суставы, внутренние органы и в результате может привести к смерти пациента.
Чаще всего склеродермией заболевают женщины, а с возрастом риски такой патологии повышаются.
Классификации заболевания по нескольким признакам
Если говорить о клинической форме, то классификация склеродермии включает такие варианты:
- диффузный. Быстро развивается и в течение полугода обнаруживает себя массой симптомов. Поражает лицо, голову, туловище, конечности;
- лимитированный. В основном поражает лицо, кисти рук и стопы, развивается гораздо медленнее;
- перекрестный. Сочетается с другими аутоиммунными заболеваниями, например, красной волчанкой или ревматоидным артритом;
- висцеральный (без склеродермы). То есть кожные покровы при таком типе болезни не уплотняются, зато проявляется синдром Рейно (побеление, онемение, посинение пальцев рук или ног). Основной удар приходится на внутренние органы – ЖКТ, легкие, почки;
- индуцированный. Может сочетаться с сосудистыми поражениями, обычно обусловлен факторами внешней среды, например, воздействием холода или химикатов;
- ювенильный. Этот тип характерен для раннего возраста, до 16 лет. Как правило, внутренние органы он затрагивает меньше, но может обуславливать аномалии развития конечностей и другие серьезные проблемы.
А еще склеродермия бывает быстро прогрессирующей (острой), умеренно прогрессирующей (подострой) и медленно прогрессирующей (хронической).
Прогнозы
Наиболее благоприятные прогнозы наблюдаются при хронической форме заболевания. В этом случае выживаемость в течение 15 лет составляет до 80%. Острая форма наиболее опасная, прогноз неблагоприятный: в течение пяти лет выживают только 4% пациентов, а в течение 2 лет – не более 20%.
Симптомы
Поскольку заболевание бывает разных видов и имеет массу особенностей, с симптомами тоже нет никакой однозначной картины. По этой причине принято выделять общие тенденции, а уже дальше, в нюансах, врачи разбираются в процессе диагностики.
Итак, общими признаками склеродермии являются:
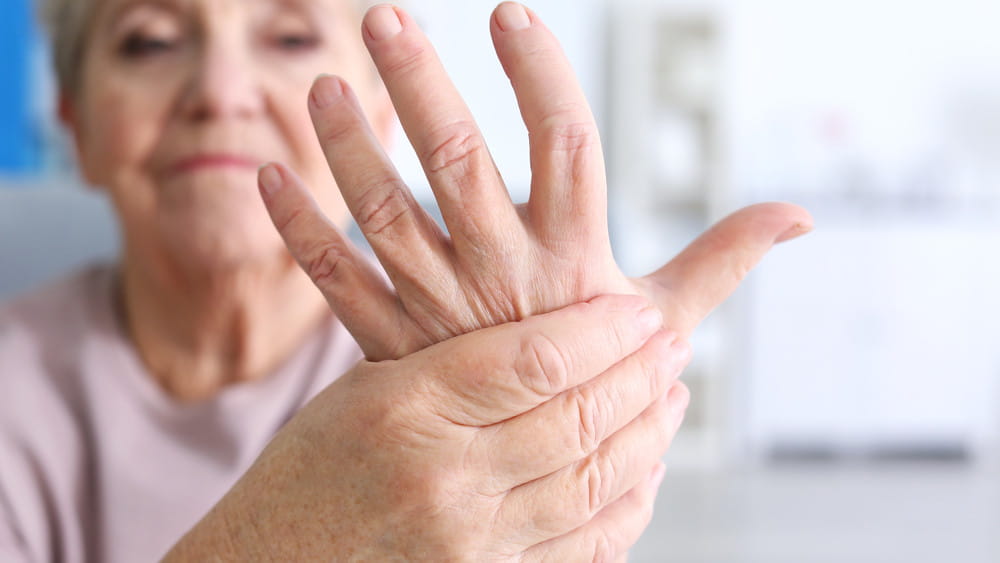
- изменения кожных покровов, которые характеризуются либо синдромом Рейно, либо его наличием и уплотнением отдельных участков по типу рубцовой ткани. Причем размеры этих уплотнений могут быть довольно внушительными. Если склеродермия развивается на лице, она может давать так называемый эффект маски – когда мимика затруднена, а кожа выглядит неживой, кукольной;
- сосудистые нарушения. Синдром Рейно тоже сюда относится, но поскольку он дает и визуальный эффект (белые, красные или уже синеватые пальцы), мы включили его и в пункт, связанный с кожными изменениями;
- нарушения опорно-двигательного аппарата из-за поражения соединительной ткани.
- самые разные изменения внутренних органов – от малозаметных до фатальных.
Поскольку патогенез склеродермии часто предполагает вовлечение в процесс слизистых тканей, есть признаки, которые характерны конкретно для этих участков. Например, у пациентов развиваются ринит, стоматит и другие подобные проблемы.
Что касается костей и суставов, то человек может наблюдать скованность движений, невозможность быстро согнуть и разогнуть конечность, а также отечность. Доходит до того, что в некоторых областях кости небольшого размера могут даже рассасываться, вызывая искривления и другие неприятные последствия. Из-за нарушений суставной подвижности некоторые мышцы могут атрофироваться или значительно ослабевать.
Признаки, связанные с внутренними органами
Поскольку заболевание захватывает соединительную ткань и сильно влияет на внутренние органы, у пациентов может быть весь спектр проблем с ЖКТ, сердцем, почками и другими системами. Они проявляются любыми признаками соответствующих болезней. Очень часто (в 70% случаев) поражаются легкие – именно болезни легких нередко становятся причиной смерти больного. В данном случае склеродермия может вызывать пневмонии, абсцессы и даже рак легких, который у людей с таким заболеванием встречается в 3-5 раз чаще, чем у других представителей тех же возрастных групп.
Важно понимать, что четкого списка симптомов в данном случае нет – иначе он был бы огромным. Заболевание тем и опасно, что затрагивает практически весь организм и может проявить себя как угодно.
Диагностика
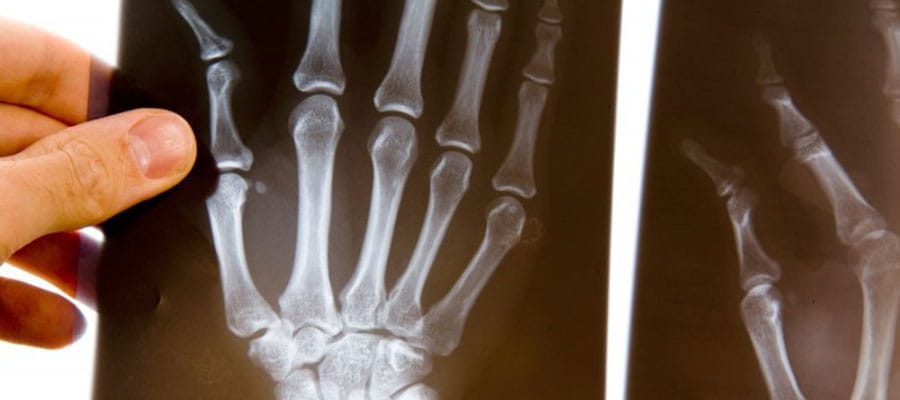
Для диагностики склеродермии используют комплекс методов:
- анализы крови, в том числе и биохимический;
- рентген стоп и кистей, КТ, МРТ, а также УЗИ других органов;
- функциональные пробы. Это и тесты на определение переносимости физической нагрузки, и тесты на нарушение дыхательной функции;
- исследование небольших образцов кожи под микроскопом.
Комплексный подход и тщательный визуальный осмотр пациента помогают поставить диагноз максимально точно.
Лечение
Эта аутоиммунная патология пока не устраняется – такого лекарства на данный момент не существует. Все действия сводятся к тому, чтобы стабилизировать состояние больного и продлить ему жизнь. Лечение склеродермии с такой целью включает:
- прием разных медикаментов: антифиброзные, противовоспалительные средства, ферменты и т.д.;
- хирургическое вмешательство. Оно необходимо для восстановления подвижности конечностей, для устранения синдрома Рейно, а также для коррекции косметических недостатков (в основном на лице);
- физиотерапию. Сюда относят лазерное облучение крови (низкоинтенсивное), а также сеансы ПУВА-терапии;
- коррекцию питания. Диета при склеродермии предполагает выбор в пользу здоровой пищи, максимально богатой витаминами, микроэлементами.
Пациентам, страдающим такой патологией, рекомендуется и отказ от вредных привычек, движение в сторону здорового образа жизни.
Вопросы-ответы
Можно ли вылечить склеродермию полностью?
К сожалению, сейчас это невозможно, такого лекарства пока не существует. Это хронический патологический процесс, который рано или поздно ведет к серьезным негативным последствиям.
Сколько живут с таким диагнозом?
Продолжительность жизни сильно зависит от формы болезни. При хронической, то есть вялотекущей форме и соблюдении всех клинических рекомендаций при склеродермии, большая часть пациентов может прожить 15 и более лет. Если формы более острые, продолжительность жизни, как правило, снижается до 2-5 лет.
В каком возрасте и кто чаще всего более склеродермией?
Чаще всего диагноз ставится женщинам в возрасте от 20 до 40 лет, но и другие возрастные рамки тоже захватываются, в том числе страдают заболеванием и мужчины, они от него тоже не застрахованы.
Существует ли специфическая профилактика при склеродермии?
Как и в случае с другими аутоиммунными заболеваниями, специфической профилактики склеродермии не существует. Но врачи говорят о том, что здоровый образ жизни, внимание к своему самочувствию и отсутствие сильных стрессов могут снизить риски заболевания.
Заразна ли склеродермия?
Нет. Это заболевание вызывается особенностями работы иммунитета самого пациента. Оно не может передаваться при прикосновениях, половых контактах, через воздух и т.д. Для окружающих пациент с такой патологией безопасен.
Читайте также:

