Можно ли выдавливать прыщи в горле
Обновлено: 28.04.2024
Белые прыщи во рту свидетельствуют о нарушении работы иммунной системы, наличии опасного заболевания или пренебрежении правилами интимной гигиены. Микрофлора слизистой оболочки рта моментально реагирует на действие патогенных микроорганизмов, вирусов и бактерий, провоцирующих воспаление носоглотки.
После диагностики прыщей в ротовой полости необходимо выявить причину их появления и только после этого назначать комплексное лечение.
Причины появления прыщей во рту
Первоначально появляются прыщи в виде красных пятен. Они вызывают неприятные ощущения в виде жжения, зуда и боли в момент приема пищи. В исключительных случаях симптоматическая картина осложняется повышением температуры, ознобом и сухостью во рту. Прыщи в полости рта могут появляться по следующим причинам:
- Ослабление иммунной защиты вследствие вирусного или инфекционного заболевания, нехватки витаминных и минеральных микроэлементов, резкой смены климата, простуды.
- Аллергическая реакция на химические и органические раздражители – еда, пыльца, шерсть животных. В этом случае появляются мелкие прыщики на небе и во рту, вызывающие зуд и легкое жжение.
- Повреждение языка и слизистой оболочки механическим путем (царапины, укусы, проколы, фото воздействие при осветлении зубов и т. д.). Место деформации начинает опухать, появляется выпуклый бугорок, который может быть покрыт водянистой пленкой.
- Инфекционные и грибковые возбудители, локализующиеся и размножающиеся в области прыщика во рту или на щеке. Инфекция может распространяться дальше, вызывая появление беловатого налета на губах и деснах.
- Несоблюдение правил личной гигиены, сопровождающееся несвоевременным полосканием ротовой полости, чистки зубов и языка. Высыпания носят хаотичный характер. Белые образования могут появляться на щеках, деснах и боковой стороне языка.
Определить характер и причину появления прыщей во рту и на губе поможет отоларинголог. Он проведет визуальную диагностику, назначит комплексные анализы, по результатам которых выпишет курс лечения.
Детские инфекционные заболевания – диагностика и специфика
Молочница у ребенка во рту
Мелкие прыщики во рту у ребенка являются индикаторами наличия заболевания, которое может носить скрытый характер. Исключение составляют новорожденные малыши, которые находятся на грудном вскармливании. У них до года могут появляться незначительные покраснения в области ротовой полости, которые покрыты белым налетом. Это заболевание носит название – молочница, и вызывается распространением грибковых колоний типа «кандида». Педиатры советуют протирать белые прыщи во рту у ребенка содовым раствором. В случае распространения колоний микроорганизмов (можно посмотреть на фото) после отмены приема грудного молока следует обратиться к врачу, чтобы получить рецепт на медикаментозное лечение противогрибковыми препаратами.
Прыщи на внутренней стороне щеки у ребенка могут быть покрыты беловатым налетом или иметь припухлую поверхность. Они могут свидетельствовать о развитии таких инфекционных заболеваний, как:
- красная волчанка;
- ветряная оспа;
- скарлатина;
- эпидпаротит;
- коклюш или корь.
Инкубационный период каждой болезни – 3 дня. В это время могут появляться прозрачные прыщики во рту, першение в горле, увеличение миндалин в размерах, повышение температурного режима тела и микроскопические трещины на губах, сопровождающиеся незначительным выделением крови. Отмечается проявление чувствительности передних зубов и десен.
Заболевания носят инфекционный характер, а появление прыщей рассматривается как единичный симптом, свидетельствующий о негативных процессах в организме. Поэтому пытаться лечить новообразования не имеет смысла. Лечение назначает детский врач-инфекционист, выписывая рецепт на антибиотики, противовоспалительные и жаропонижающие препараты.
Водянистые прыщи – клиническая картина
Прыщи во рту у взрослых появляются довольно редко. Они являются индикаторами наличия внутри организма скрытого заболевания, которое может носить хронический характер. Изначально на небе или внутренней стороне щеки появляются крошечные язвочки, отличающиеся наличием внутреннего углубления в мягкие ткани. Со временем они преобразуются в выпуклые прыщи на слизистой во рту, которые могут распространяться в горло и по деснам, вызывая кровотечение. Их появление может быть признаком:
- венерического заболевания (симптом сифилиса, уреаплазмоза или ВИЧ-инфекции);
- герпеса, локализовавшегося в слизистой оболочке рта (обострение заболевания отмечается в осенне-весенний период);
- бактериального стоматита, поражающего мягкие ткани носоглотки (прыщи напоминают язвы, вызывающие болевые ощущения в момент приема пищи, питья, сплевывания);
- кандидозного стоматита, характеризующегося прыщиками во рту у взрослого, покрытых плотным слоем белого налета (развивается на фоне ослабления иммунных и регенеративных функций организма).
Гнойные белые прыщики во рту могут быть индикаторами заболеваний кровеносной системы и инфекции, очаг распространения которой находится в кишечнике. Дисбактериоз провоцирует нарушение микрофлоры в ротовой полости, вызывая внутри мягких тканей воспалительный процесс.
Чтобы лечить прыщ на небе во рту, необходимо обратиться к доктору и начать укреплять иммунитет, принимая витамины и нормализуя калорийность повседневного рациона.
Первичная помощь при появлении прыщей на щеках, деснах и языке
Если появился водянистый прыщ во рту, или язвочка, покрытая белой пленкой, следует незамедлительного пересмотреть состав меню. В период обострения воспаления слизистых оболочек из списка продуктов исключают цитрусовые, кисло-сладкие фрукты и концентрированные соки, содержащие аминокислоты.
Сухари, чипсы, жесткое мясо, свежие плоды груш и яблок могут повредить водянистый слой язвы и вызвать распространение высыпаний.
Методы лечения
Самостоятельный курс лечения назначать не стоит. Многие смотрят фото и начинают полоскать рот отварами, настойками и средствами народной медицины. Только опытный врач сможет точно диагностировать белый прыщ во рту и установить причину его появления.
Если небо, щеки и язык покрывает прозрачный налет с белым оттенком, первоначально назначают полоскание:
- отваром коры дуба, чистотела, тысячелистника, крапивы и березы;
- раствором хлорофиллипта;
- кипяченой водой с добавлением масляной эссенции ягод облепихи.
Если прыщ во рту на щеке вызывает нестерпимую боль или частый зуд, специалист может назначить анальгетический препарат. Его прием следует осуществлять по рецепту, учитывая меры предосторожности и имеющиеся противопоказания. Лечиться от новообразований на слизистой следует комплексно. Врачи используют:
- медикаментозные препараты;
- противомикробные и противогрибковые мази;
- примочки, успокаивающие очаги воспаления;
- иммунную терапию, направленную на усиление защитных функций организма.
На время исключается использование зубных паст и средств личной гигиены, включающих в комбинированный состав алкоголь и лауриловый сульфат. Молекулы этих веществ деформируют прозрачный слой язвочек, провоцируя их увеличение в размерах до трех раз.
Профилактика заболеваний ротовой полости
Взрослый человек и ребенок должен соблюдать элементарные правила личной гигиены, чтобы избавиться от необходимости лечить возникшее заболевания. Каждый день в утреннее и вечернее время следует:
- чистить зубы с использование антибактериальных средств, исключающих вероятность появления кровотечения десен и образования кариеса (отбеливающими пастами можно пользовать не чаще одного месяца в течение полугода);
- применять зубную нить, обработанную противомикробным раствором;
- полоскать рот раствором соды или травяной настойкой из ромашки, который способствует нормализации кислотно-щелочного баланса и заживлению микроскопических ранок.
Раз в три месяца рекомендуется посещать стоматолога, который может вылечить зубы на ранней стадии повреждения. Кариес – это первый симптом заболевания внутри ротовой полости, который может провоцировать размножение патогенных микроорганизмов и колоний грибков.
Также следует пересмотреть каждодневный рацион. У людей, страдающих систематическим расстройством желудочно-кишечного тракта и сахарным диабетом, увеличивается риск появления болезненных язв и нелетных скоплений в области языка, щек и неба.
Диетологи советуют исключить из меню «быстрые» углеводы, сахара и газированные напитки. Они нарушают обмен веществ, замедляют скорость метаболизма и провоцируют появления гнойников.
Перед каждым приемом пищи руки следует тщательно мыть. Это касается овощей, ягод и фруктов. На их кожуре могут находиться микробы, бактерии и яйца глистов, которые смываются под струей холодной воды.
Эти простые правила помогут предотвратить появления проблем, связанных с воспалением слизистых оболочек и развитием инфекционных заболеваний.

В медицине термином паратонзиллярный абсцесс называют скопление гноя в тканях, окружающих небные миндалины. Также выделяют термин «паратонзиллит/перитонзиллит», когда гнойный еще не сформировался. Это стадия до образования самого абсцесса.
Паратонзиллит и паратонзиллярный абсцесс занимают первое место среди гнойных процессов глотки и являются следствием распространения острого воспалительного процесса с небных миндалин на паратонзиллярную клетчатку и окружающие ткани, характеризуется их воспалительной инфильтрацией (отёком). Чаще бывает односторонний процесс. Данные состояния являются осложнением острого или обострения хронического тонзиллита, ангины, вследствие травмы глотки инородным телом, одонтогенного процесса (кариес, пародонтит и др.).
Паратонзиллярные абсцессы относятся к группе заболеваний, при которых требуется оказание неотложной помощи. При разлитом гнойном воспалении паратонзиллярной клетчатки в течение 2 суток, когда еще не сформировался абсцесс, лечение такое же, как при тяжелой форме ангины (лакунарной или фолликулярной). При отсутствии положительной динамики больного госпитализируют. В случаях, образовавшегося абсцесса (обычно к 5—6-му дню, а при некоторых инфекциях и снижении иммунитета организма абсцесс может образоваться, несмотря на активное лечение, раньше — на 3—4-й день от начала заболевания) необходимо как можно скорее произвести его вскрытие.
Как проходит лечение паратонзиллярного абсцесса?
Лечение подобных тяжелых форм заболеваний, как правило, требует интенсивной медикаментозной терапии. Паратонзиллит и паратонзиллярный абсцесс относятся к категории чрезвычайно опасных болезней, требующих немедленного вмешательства врачей.
Без адекватного лечения, инфекция из области паратонзиллярного абсцесса может распространиться на соседние ткани горла, в глубину шеи, в грудную клетку (медиастинит) или в кровь (сепсис), что может привести к смерти заболевшего человека в течение нескольких часов или дней.
У детей паратонзиллярные абсцессы могут вызывать очень сильный отек горла, от которого ребенок может задохнуться (асфиксию).
Диагноз устанавливается на основании типичной клинической картины и данных мезофарингоскопии. Дополнительного инструментального или лабораторного подтверждения диагноза обычно не требуется. В зависимости от состояния пациента решается вопрос о направлении его в стационар.
Показания к госпитализации:
- Больные с инфильтративной и абсцедирующими формами заболевания;
- Больным с выраженными явлениями интоксикации, повышением температуры тела до 38°С и выше, ознобом, затруднением глотания и дыхания, отёком окружающих тканей шеи, увеличением регионарных лимфатических узлов.
Наличие сопутствующей тяжелой патологии (некомпенсированная гипертоническая болезнь, сахарный диабет, ВИЧ инфекция, гепатиты и др.).
Вскрытие паратонзиллярного абсцесса
Выбор хирургического разреза определяется локализацией воспалительного процесса в паратонзиллярной клетчатке. Операция проводится под местной анестезией.
- добиться достаточного открывания рта больного. Тонкой иглой с помощью шприца вводят анестетик (2 % раствора новокаина, лидокаин, ультракаин при отсутствии противопоказаний);
- место вскрытия абсцесса зависит от его локализации;
- сразу после вскрытия наклонить голову больного вниз, чтобы выходящий под давлением гной не попал в дыхательные пути. Опорожнение полости абсцесса приводит к быстрому улучшению состояния больного;
- полоскание горла антисептическими растворами и контроль за дренированием полости абсцесса необходимо в последующие 2-3 дня.
После вскрытия абсцессов проводятся полоскания глотки растворами антисептиков, рекомендуется проводить повторное раскрытие краев разреза в связи с тем, что в первые сутки после вскрытия в полости абсцесса снова может накопиться гной, а края рассеченной слизистой оболочки быстро начинают регенерировать. После дренирования полости абсцесса воспалительные изменения в глотке претерпевают обратное развитие, нормализуется температура тела, исчезают боли при глотании, улучшается общее самочувствие. В комплексном лечении паратонзиллярных абсцессов применяются антибактериальные препараты, противовоспалительные средства, десенсибилизирующие препараты. При выраженной общей интоксикации рекомендуется проведение инфузионной и дезинтоксикационной терапии.
Возможные осложнения
Возможные осложнения: при вскрытии паратонзиллярного абсцесса могут развиться осложнения, как и при любом хирургическом вмешательстве:
- неполный отток гноя;
- инфицирование раны;
- аллергические реакции на применяемые лекарственные препараты;
- усиление отека слизистой оболочки глотки (как реакция на вмешательство).
В плане обследования пациента обязательно назначаются клинические исследования крови в динамике, общий анализ мочи, с целью определения степени выраженности общей реакции организма на инфекционно-воспалительный процесс, электрокардиография. Проводятся бактериологические исследования посевов из зева и исследование чувствительности микроорганизмов к антибактериальным препаратам.
Поскольку паратонзиллярные абсцессы развиваются обычно у лиц, страдающих хроническим тонзиллитом, то в спокойном периоде рекомендуется произвести удаление небных миндалин.
Как и другие типы ангины, герпесная представляет собой острое инфекционное заболевание. Для нее характерно поражение слизистой горла, миндалин и всей гортани. Отличительная особенность этого типа ангины — появление пузырьков с жидкостью в ротовой полости при заболевании — на нёбе и задней стенки глотки. Как правило, когда эта сыпь становится заметной, и начинается лечение болезни. Что интересно, этот вид ангины никак не связан с герпетическим вирусом (вирусом герпеса), поэтому в медицине можно встретить и другие названия этой болезни: герпесная ангина, афтозная, везикулярная, пузырьковая или более привычные нам тонзиллит или фарингит.
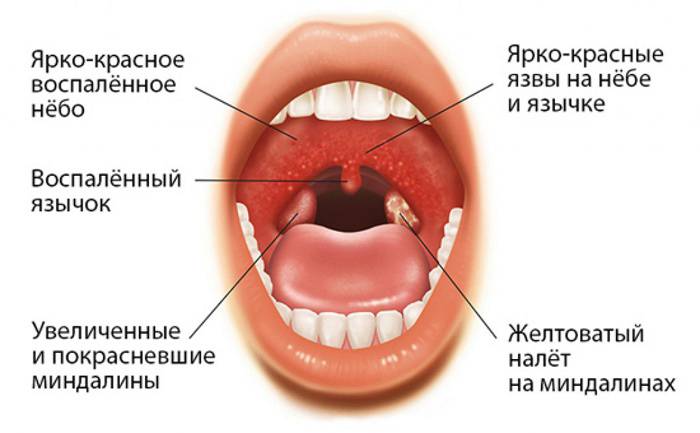
Чаще заболеванию подвержены дети — дошкольники и дети младшего школьного возраста (от трех до десяти лет). У грудничков вероятность заболеть ничтожна мала - благодаря антителам, входящим в состав материнского молока, малыши приобретают иммунитет. Но достаточно часто инфекция встречается и у взрослых людей. У последних лечение проходит тяжелее, так как герпесная инфекция может плотно укорениться в организме взрослого человека.
Возбудителями герпетической ангины являются энтеровирусы Коксаки, а также ECHO-вирусы. Разновидности этих вирусов окружают человека повсеместно. Герпетическая ангина — сезонное заболевание. Пик его приходится на лето и осень.
Герпесная инфекция передается от больного человека к здоровому. Заразить способен даже случайный прохожий. Реже переносчиками являются домашние животные, например, свиньи. Самые распространенные способы заражения — контактный (когда патологическое содержимое носоглотки попадает на руки или в ротовую полость здорового человека) и воздушно-капельный (во время чихания, кашля или при беседе с заболевшим). Встречается и фекально-оральный способ заражения (проникновение через рот). При этом способе заразиться можно через грязные рукопожатия, зараженную еду, соски. Этот способ заражения характерен чаще для детей, так как взрослые более тщательно относятся к соблюдению правил гигиены. Носителем вируса может быть даже пациент, уже идущий на поправку. После излечения пациент еще несколько недель (до месяца) является источником распространения вируса. Контагиозность заболевания настолько велика, что если заболевает один член семьи, с большой вероятностью переболеет каждый.
Попав в организм, инфекция достигает лимфоузлов, откуда болезнь и набирает обороты. После инфекция попадает в кровь и беспрепятственно распространяется дальше по организму, поэтому герпесная ангина развивается очень быстро. Но переболев раз герпесной ангиной, спровоцированной конкретным вирусом, возможность повторно заболеть практически сводится к нулю. При заражении другим штаммом вируса — заболевание может вернуться вновь, и способы лечения будут уже иными.
Симптомы болезни
Первые симптомы появляются не раньше, чем через одну или две недели — таков инкубационный период этой болезни. В начале у больного появляются следующие симптомы:
То есть болезнь начинается как обычный грипп. Затем к общим симптомам добавляются насморк и слюнотечение. Воспаление охватывает всю ротовую полость — появляются красноватые высыпания на задней стенке глотки, затем становятся заметными пузырьки с жидкостью, напоминающие сыпь при герпесе, что значительно упрощает диагностику герпангины. Впоследствии эти пузырьки лопаются, образуя бело-сероватые язвочки. Пузырьки возникают хаотично — в одном месте появляются, в другом уже заживают. Ощущения по рту становятся неприятными и даже болезненными. Больному сложно глотать не только пищу, даже воду. Многие больные, особенно дети, начинают отказываться от еды. Болезнь протекает тяжело не зависимо от возраста пациента. В особо тяжелых случаях и сильно ослабленном иммунитете сыпь может проявиться на стопах, кистях рук и теле.
Если болезнь проходит без осложнений, выздоровление наступает через неделю. К третьему дню после появления первых симптомов жар, как правило, спадает, на пятый день пузырьки начинают лопаться. В момент обострения заболевания больной является очень сильным распространителем вируса, поэтому нужно по максимуму снизить количество контактирующих с ним лиц.
Самостоятельно очень сложно диагностировать герпетическую ангину, так как начало болезни схоже с другими заболеваниями: ОРВИ, кишечные инфекции, грипп и т.д. Поэтому при выявлении первых симптомов необходимо обращаться к врачу-оториноларингологу, который сможет поставить верный диагноз и определить эффективное лечение.
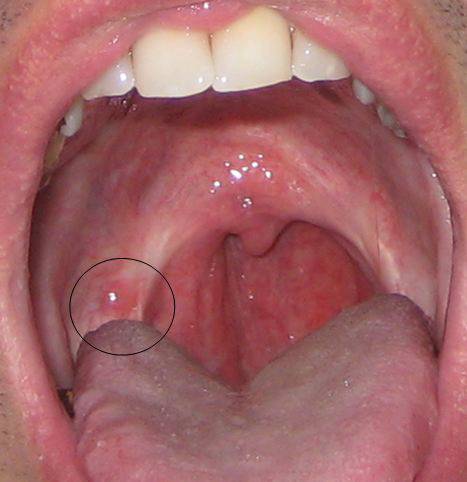
Лечение герпетической ангины
Лечение герпесной ангины у взрослых должно проходить комплексно. Как правило, схема лечения включает следующие меры:
- больного изолируют и назначают постельный режим
- необходимо обильное питье и полоскание горла отварами трав
- строгое соблюдение приема выписанных врачом препаратов для лечения.
Сначала назначают прием антигистаминных препаратов, снимающих отечность, например, «Супрастин» или «Кларитин». Боль в горле эффективно снимают полоскания отварами ромашки, шалфея, коры дуба, настойка календулы, эвкалипта, орошения горла антисептиками («Гексорал», «Тантум-Верде», «Мирамистин», «Ингалипт» и др.) Можно рассасывать пастилки от боли в горле. Полоскать горло рекомендуется через каждый час. При сильном насморке следует промывать носовую полость солевым раствором.
При герпетической ангине нельзя делать ингаляции, прогревания и накладывать компрессы — тепловой эффект только спровоцирует распространение инфекции по организму.
При температуре выше 38°С нужно принимать жаропонижающие средства, например, «Ибупрофен». Антибактериальные средства при обычном течении заболевания не назначаются. Антибиотики вводят в том случае, когда добавляются бактериальные осложнения, например, бронхит или трахеит.
Важно соблюдать особую диету: ничего горячего, острого, твердого, что могло бы раздражать слизистую и без того больное горло. Пища в идеале должна быть жидкообразной. Приготовленное лучше измельчать в пюре.
Если придерживаться четкой схемы лечения и следовать назначениям врача, выздоровление не заставит себя долго ждать, и все неприятные симптомы быстро сойдут на нет.
Герпетическая ангина у беременных.

Герпетическая ангина, как и другие вирусные инфекции, опасны для развития плода особенно в первом триместре беременности. При попадании вируса в кровь матери, нарушается поступление питательных веществ плоду, что замедляет его развитие. Возникает гипоксия, что может привести к заболеваниям сердца и нервной системы. Прием антибиотиков и многих жаропонижающих средств беременным противопоказан. Самолечение или отсутствие его чревато опасными последствиями. Герпетическая ангина — не банальная простуда, сама по себе не пройдет. Как правило, при герпетической ангине у беременных назначаются противовирусные гомеопатические препараты, полоскание горла, обильное теплое питье и строгое соблюдение постельного режима.
Если будущая мама перенесла ангину в самом начале беременности, увеличивается вероятность появления пороков развития плода или выкидыша. Ангина во втором и третьем триместрах грозит преждевременными родами. Нужно сразу же обратиться за помощью к оториноларингологу при появлении малейшего подозрения на герпесную ангину, лечение которой будет проводиться уже под контролем специалиста. Только это поможет избежать тяжелых последствий как для будущей мамы, так и для малыша.
Возможные осложнения и профилактика
Тяжелое течение герпесной ангины может привезти к распространению инфекции по организму и поражению внутренних органов — возникают так называемые осложнения. Самое распространенное осложнение после перенесенной герпесной ангины — это серозный менингит, или воспаление мозга. Болезнь может привести к нарушениям работы сердца и вызвать миокардит, что диагностируется при проведении электрокардиограммы. Заболевания почек (пиелонефрит), печени, геморрагический конъюнктивит — вот лишь неполный список осложнений при поздней диагностике заболевания и запоздалом его лечении. При малейшем подозрении на заболевание — не затягивайте с визитом к врачу!
Предупреждающих заболевание герпангиной вакцин на сегодняшний день не разработано. Во время эпидемии ребенка, по возможности, не водите в детский сад или школу. Взрослым надо стараться избегать мест с большим количеством народа и помнить о правилах гигиены. Как детям, так и взрослым, нужно укреплять иммунитет в целом, питаться правильно и сбалансированно, принимать витамины и закаляться.
Если дома больной, необходимо часто проветривать помещение, а заболевшему выделить индивидуальную посуду, белье и полотенце.
Лечение герпетической ангины в «Лор Клинике Доктора Зайцева»
Многолетний опыт работы специалистов нашей клиники позволяет с уверенностью утверждать, что в стенах «Лор Клиники Доктора Зайцева» вы получите грамотную квалифицированную помощь. Наш прейскурант на процедуры и манипуляции не менялся вот уже 3 года. Профессионализм врачей, доступные цены, современное оборудование и личная ответственность главного врача клиники В.М. Зайцева за выздоровление каждого пациента подкрепляются многочисленными положительными отзывами наших пациентов.
Герпетическая ангина, как правило, заканчивается благоприятно для больного. Чтобы избежать осложнений и неприятных последствий, обращаться за помощью и лечением нужно на ранних ее этапах. Пожалуйста, не затягивайте с визитом к врачу. Обращайтесь к нам — звоните и приходите. Мы вам поможем.
Ангина — одно из наиболее часто встречающихся инфекционных заболеваний, при котором поражаются наши нёбные миндалины (гланды). В медицинской литературе вы можете встретить другое название этого диагноза: острый тонзиллит. Гнойная ангина у взрослого — это инфекционное заболевание, которое провоцируют патогенные микроорганизмы, а именно гемолитические стрептококки группы А и Б, реже стафилококки.
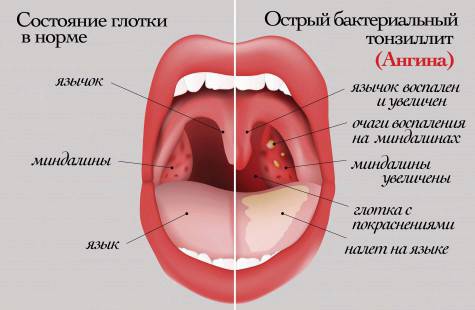
Заболевание крайне заразно. Болезнь передаётся не только воздушно-капельным путём. Заразиться можно контактным путём при использовании с больным одной посуды или полотенца. Болезни подвержены как дети, так и взрослые.
Это заболевание имеет чётко выраженную сезонность и чаще проявляется в осенне-весенний период.
Не смотря на то, что многие относятся к диагнозу «острый тонзиллит» как к чему-то естественному и обыденному, тем не менее эта болезнь не так проста, как кажется. При беспечном отношении к ней, когда должное лечение гнойной ангины у взрослых не производится, могут развиться тяжёлые осложнения, вовлекающие в хронический воспалительный процесс сопряжённые органы (почки, суставы и миокард - сердечную мышцу).
Почему происходит заражение
В подавляющем большинстве случаев (60-80%) возбудителем заболевания выступает бактерия стрептококка. Реже — стафилококки и пневмококки. Во всём организме человека и в нёбных миндалинах в частности микроорганизмы есть всегда. Когда здоровье человека в норме и иммунитет его не ослаблен, они никак себя не проявляют. Но стоит защитным силам организма дать сбой при наличии предрасполагающих к болезни факторов, как патогены активизируются. Если у человека проявились первые признаки ангины, значит болезнетворные микроорганизмы проникли в глубь миндалин и запустили механизм воспаления.
К причинам, провоцирующим воспалительный процесс, относят:
- длительное пребывание на холоде, холодные питьё или пища (иногда достаточно съесть мороженое или уснуть с включённым кондиционером);
- травмы миндалин;
- сниженный иммунитет;
- отсутствие полноценного дыхания через нос из-за анатомических особенностей человека (аденоиды, полипы, кисты в носу и носоглотке);
- имеющиеся в организме воспаления;
- вредные привычки, особенно курение;
- неблагоприятная экологическая обстановка;
- неблагоприятные условия труда.
Разновидности гнойной ангины
В оториноларингологии выделяют несколько форм заболевания: катаральную, фолликулярную, лакунарную, и флегмозную, язвенно-некротическую, зубную и латентную (Симановского-Плаута-Венсана). Сразу после постановки диагноза, в тот же день должно быть начато квалифицированное лечение заболевания у взрослых и детей, вне зависимости от формы болезни. В этой статье мы опишем самые основные формы ангины.
При фолликулярной ангине миндалины сильно увеличиваются, и на их поверхности появляются гнойные точки. Болезнь начинается стремительно с резкого повышения температуры до 40°С. Лимфатические узлы увеличиваются, а при нажатии на них больной испытывает неприятные ощущения. Больного одолевают головные боли, «ломота» во всём теле и общее недомогание.
При лакунарной ангине гнойные массы проникают в толщу всей миндалины, заполняют её лакуны. К симптомам фолликулярной ангины добавляется реакция со стороны ЖКТ: рвота, диарея, тошнота. На миндалинах заметен характерный налёт желтоватого оттенка, при удалении которого больной чувствует улучшение, а температура тела спадает.
Подобное деление, разумеется, достаточно условно, поскольку одна разновидность болезни может перейти в другую и вызвать тяжёлые проблемы со здоровьем (при условии, что квалифицированное лечение заболевания у взрослых не оказывается).

Симптоматика
Первые признаки болезни появляются практически сразу (от десяти часов до суток с момента заражения!). Cимптомы гнойной ангины сначала проявляются аналогично признакам обычной ангины. Больной пытается вылечить больное горло полосканиями, но эффекта от таких мер нет. Затем появляются следующие признаки:
- высокая температура тела (до 40°С);
- «ком» в горле, нарастающая боль в горле: начиная от слабого першения до «рези» при глотании;
- тошнота, рвота, понос;
- увеличение лимфатических узлов, болезненность при нажатии на них;
- гипертрофия миндалин;
- появление гнойного налёта или гнойничков на поверхности гланд;
- ярко выраженная интоксикация организма — больной теряет аппетит, ощущается слабость и вялость.
Больным необходимо помнить первое и главное правило: лечить гнойную ангину необходимо сразу: чем раньше начать лечить недуг, тем быстрее наступит выздоровление, а риск возможности развития патологий сведётся к минимуму.
Осложнения при гнойной ангине
Заболевание опасно своими осложнениями, которые могут затронуть не только дыхательную систему, но и перейти на другие органы человека.
Одна из распространённых патологий — переход острой формы заболевния в хроническую (хронический тонзиллит). При хроническом тонзиллите воспаление постоянно присутствует в миндалинах, и обострения проявляются 2-3 раза в год, а при тяжёлом течении и чаще.
Несвоевременное начатое лечение заболевания может привести к воспалениям сердечной мышцы (миокардиту), болезням суставов (ревматоидному артриту) и почек (гломерулонефрит и пиелонефрит). Возможно развитие перехода ангины в абсцесс. Происходит это, когда инфекционному возбудителю становится мало места в толще нёбной миндалины, и стрептококк начинает искать для себя новые площадки. Таким образом, воспаление может переместиться в паратонзиллярную и парафарингеальную клетчатку и спровоцировать паратонзиллярный или парафарингеальный абсцесс.
Выше перечисленные патологии — весомые аргументы, чтобы своевременно приступить к лечению гнойной ангины.
Лечение тонзиллита
При появлении первых признаков болезни нужно обратиться к оториноларингологу. Как правило, терапия заболевания включает следующие меры:
- соблюдение строгого постельного режима с полной изоляцией больного, чтобы не допустить заражения других членов семьи, коллег на работе или одноклассников;
- частые проветривания комнаты, где находится больной;
- обильное питьё;
- диета, исключающая приём горячей, острой, твёрдой и иной пищи, раздражающей и без того воспалённое горло;
- приём назначенных врачом антибиотиков;
- полоскания горла раствором фурацилина, соли или соды; орошения антисептическими средствами («Хлоргексидин», «Мирамистин», «Ингалипт»и др.);
- для снятия болевого синдрома в горле можно рассасывать специальные оральные антисептики
- высокую температуру нужно сбивать жаропонижающими средствами;
- чтобы снять отёчность назначают антигистаминные препараты.
«Лор Клиника Доктора Зайцева» предлагает своим пациентам высокоэффективные сеансы антисептических и физиотерапевтических лечебных процедур, проводимых с помощью современного лор-оборудования, которые успешно дополнят медикаментозную терапию и существенно ускорят ваше выздоровление.
Пожалуйста, звоните, записывайтесь на приём и приходите. Мы вам обязательно поможем!
Наличие в горле белых комочков с неприятным запахом – это характерный симптом воспаления миндалин, имеющего вирусную или бактериальную природу. Чаще всего такой признак указывает на хронический тонзиллит (ангину). Обычно человек даже не подозревает о наличии гнойных шариков в горле до тех пор, пока они не начнут «выходить» вместе с мокротой при кашле или чихании.

Белесые комочки в гландах при тонзиллите
Обострение хронического или зарождение острого тонзиллита можно распознать по следующим признакам:
- неприятно пахнет изо рта, появился кислый привкус во рту;
- наблюдается повышение температуры тела;
- периодически возникают болезненные ощущения во время приема пищи и глотания;
- появляется боль в горле, голове, шейной области.
Почему образуются и из чего состоят гнойные пробки

Фото: так выглядят белые комочки на миндалинах
Многие люди считают, что нечто белое в горле и на гландах является всего лишь мелкими кусочками пищи, которые начали гнить и издавать тухлый запах. Остатки пищи в этих образованиях действительно присутствуют, но в основном кальцинированные миниатюрные шарики состоят из погибших бактерий, попавших в организм вместе с воздухом, и лейкоцитов, направленных на борьбу с ними иммунной системой человека.
Микроорганизмы, которые являются возбудителями воспаления в гландах, выделяют сероводород. Это вещество необходимо им для защиты от окислительных процессов и последующего разрушения ДНК, оно же источает аромат тухлых яиц, из-за которого изо рта больного начинает плохо пахнуть.
«Виновники» образования желтых и белых комочков на гландах
Существует несколько разновидностей микроорганизмов, из-за которых на миндалинах образовывается белесый налет, постепенно превращающийся в миниатюрные камушки. Это могут быть:
- Стрептококки. Бактериальная инфекция сопровождается следующими симптомами: частыми позывами к рвоте, лихорадкой, болезненными ощущениями в животе, опухшими лимфатическими узлами и сыпью.
- Вирус Эпштейна-Барра, приводящий к инфекционному мононуклеозу, также может привести к появлению во рту белых твердых комочков с неприятным запахом. О наличии заболевания свидетельствуют следующие признаки: высокая температура тела, увеличенные миндалины и болезненные ощущения в области гортани. В запущенных случаях возможно выделение сгустков гноя.
- Herpes Simplex Virus (HSV-1), приводящий к развитию орального герпеса. Чаще всего заболевание можно узнать по наличию болячки на губах. Одновременно с появлением пузырьков на внешней поверхности губы может образовываться беловатый или желтоватый налет на слизистых оболочках миндалин, который в дальнейшем трансформируется в камни.
Другие причины появления камней в гландах
В большинстве случаев причиной образования на миндалинах белесых пробок, имеющих неприятный запах, является хронический тонзиллит. Но она не единственная из возможных. Белые комочки на гландах можно обнаружить при следующих заболеваниях:
- Хронический синусит. При данном недуге продуцируется густая слизь белесого или желтого цвета, которая накапливается в области гортани. Сгустки слизи становятся виновниками неприятного запаха из ротовой полости и приводят к сильному кашлю с мокротой, в которой могут присутствовать миниатюрные беловатые шарики.
- Паратонзиллярный абсцесс, возникающий на фоне запущенного тонзиллита острой или хронической формы. Недуг характеризуется накоплением гноя в одной из миндалин. Такое патологическое состояние сопровождается болью в горле, высокой температурой тела и болезненными ощущениями в шее.
- Кандидоз полости рта – еще одна причина появления белых шариков в горле. Заболевание, вызванное активизацией грибков группы Candida albicans, приводит к появлению отложений беловатого цвета в любом участке ротовой полости: на языке, внутренней стороне щек, деснах, небе, гландах.
Появление безболезненных новообразований в области гланд может свидетельствовать о раке слюнной железы. Поэтому при появлении любых опухолей и образований в этой части ротовой полости необходимо как можно скорее обратиться к врачу.
Опасны ли белесые комки и почему
Белесые точки или комки на слизистых оболочках горла, гланд свидетельствуют о наличии воспалительного процесса. Если игнорировать такую серьезную проблему, велика вероятность интоксикации всего организма.
В процессе борьбы с возбудителем заболевания (вирусом, бактериями) иммунно-защитные функции организма слабнут, что может привести к нежелательным последствиям:
- возникновению болевых ощущений в мышцах и суставах, которые иногда перетекают в более серьезные состояния (ревматизм);
- нарушениям в работе сердечно-сосудистой системы (аритмии и тахикардии);
- поражению почек;
- могут возникнуть аллергические реакции.
Твердые комки на гландах образуются из-за воспалительного процесса, возбудитель которого может распространиться по всему организму. Поэтому если образования обнаружатся у будущей матери, она должна незамедлительно обратиться к специалисту – заболевание может представлять серьезную опасность для плода.
В каких случаях необходимо идти к врачу
При появлении дискомфортных ощущений, наростов и камней в горле нужно немедля обращаться к специалисту. Ни в коем случае нельзя откладывать посещение клиники при наличии следующих жалоб:
- бляшки на одной миндалине или сразу на обеих увеличились в размерах;
- появилась сильная слабость, наблюдается упадок сил;
- после удаления беловатые гранулы появились вновь;
- больного часто бросает в холодный пот.
Как лечить белые комочки в горле
Незначительное количество белых точек на миндалинах указывает на хронический тонзиллит. Для того чтобы избежать возникновения гнилостного запаха изо рта и «роста» бляшек, необходимо дважды в год проходить комплекс процедур, назначенных ЛОР-врачом. Внимательное отношение к своему здоровью позволит избежать серьезных осложнений.
Способ купирования болезни всецело зависит от причины появления белых шариков на гландах. К примеру, если речь идет о заражении миндалин бактериями, то недуг не удастся вылечить без приема антибиотиков.
Чтобы определить, какое антибактериальное лекарство окажется наиболее эффективным, необходимо сдать анализ на устойчивость возбудителя болезни к разным группам средств. Именно поэтому нельзя самостоятельно выбирать препарат для лечения, равно как и определять дозировку. Этим должен заниматься исключительно ЛОР-врач.
Медикаментозная терапия

В зависимости от результатов лабораторных исследований больному назначается один из следующих препаратов:
- Кларитромицин.
- Амоксициллин.
- Цефоперазон.
- Аугментин.
Для лечения запущенного заболевания может быть назначен прием сразу нескольких препаратов, обладающих антибактериальным эффектом.
Чтобы эффективно избавиться от белых комочков, появившихся на миндалинах из-за хронического тонзиллита, необходимо сочетать прием антибиотиков с такими препаратами:
- Средства с обеззараживающим эффектом. К числу наиболее популярных относятся Хлоргексидин и Диоксидин. Полоскать рот можно и травяными настоями (шалфеем, ромашкой).
- В период обострения хронической формы недуга врач назначает прием противовоспалительных лекарств: Панадола, Нурофена. Иногда врачи советуют принимать гомеопатические средства. Наиболее популярное – Тонзилтон – не имеет побочных эффектов и рекомендовано для лечения тонзиллита у детей.
- Прием витаминных комплексов. Воспалительный процесс влияет на весь организм, но особый урон наносится иммунной системе. Чтобы избавиться от головокружений, плохого самочувствия и улучшить функционирование иммунной системы, нужно разнообразить рацион и принимать витамины, состав которых изобилует основными микро и макроэлементами, полезными веществами, необходимыми для нормального функционирования всех органов и систем.

Физиотерапевтические методы лечения
Помимо приема медикаментов и полоскания горла, рекомендуется пройти курс физиотерапевтических процедур. Их вид и длительность определяет лечащий ЛОР-врач. Выделяют такие разновидности физиотерапии:
- ультразвуковая;
- терапия микроволнами;
- УВЧ;
- лазерное облучение.
Местная терапия

Достаточно часто специалисты назначают препараты для рассасывания (Септолете или Гексализ) и рекомендуют пройти курс процедур по промыванию лакун миндалин. Эту манипуляцию крайне сложно проделать в домашних условиях, не имея опыта, поэтому лучше пройти курс у врача.
Традиционно отоларинголог назначает 10–15 процедур, для промывания специалист применяет медно-серебряный раствор, который обладает обеззараживающим воздействием.
При запущенных формах тонзиллита даже после нескольких курсов традиционного медикаментозного лечения на миндалинах продолжают появляться комочки с гноем или без него. Некоторым пациентам доктор может предложить удаление гланд. После хирургического вмешательства, именуемого тонзиллэктомией, больного больше не будут беспокоить миндальные пробки.
Воспаление миндалин у ребенка: нюансы

Фото: белые комочки на гландах у ребенка
Организм ребенка в большей степени, нежели взрослого человека, подвержен развитию заболеваний горла и ротовой полости. При тонзиллите малыш часто ведет себя беспокойно, сильно плачет и не может уснуть по ночам. Помимо этого, у ребенка периодически повышается температура тела.
У детей белые наросты и камни в области горла появляются вследствие развития таких заболеваний, как:
- ангина;
- фарингит и ларингит;
- тонзиллит.
Родителям, чьи дети часто болеют ангиной, рекомендуется всегда иметь под рукой специальный медицинский прибор, называемый небулайзером. Он используется для проведения ингаляций в домашних условиях. Не стоит надеяться, что злосчастные комки выйдут сами.

Можно ли удалять гнойные пробки на миндалинах самостоятельно
Иногда больные предпринимают попытки самостоятельно убрать все камни и бляшки, чтобы у них не воняло изо рта. Но врачи предупреждают, что избавление от пробок в миндалинах в домашних условиях чревато серьезными последствиями. Орудуя посторонним предметом, больной может нарушить целостность лакун и занести инфекцию в горло.
На дому можно проводить ингаляции с составами, имеющими противовоспалительные и обеззараживающие свойства. Для борьбы с белыми образованиями на миндалинах рекомендуется использовать травяные сборы, с помощью которых можно полоскать рот или проводить ингаляции. Для повышения эффективности можно добавлять в ингалятор кедровое эфирное масло.
Если белые комочки на миндалинах не дают покоя, можно попробовать избавиться от них несколькими безопасными способами:
- Иногда пробки «выходят» из лакун, если надавить на них языком. После процедуры обязательно прополощите рот.
- Можете попробовать удалить пробки зубной щеткой с мягкой щетиной.
Белые шарики в горле и на миндалинах свидетельствуют о воспалении в глотке, поэтому рекомендуется как можно раньше обратиться к доктору для уточнения диагноза и назначения схемы лечения. Помните, что манипуляции, проводимые в домашних условиях, не гарантируют избавление от белых образований в горле и купирование хронического тонзиллита.
Читайте также:

