Можно ли выдавить потовые железы
Обновлено: 24.04.2024
• Рекомендуется изменение образа жизни, включая снижение веса при наличии ожирения.
• Курение является фактором риска возникновения гнойного гидрадеиита, поэтому прекращение курения настоятельно рекомендуется как для лечения гидрадеиита, так и для улучшения общего состояния.
• Могут также помочь частое мытье и ношение белья свободного покроя.
1. Медикаментозное лечение схоже с терапией при акне:
• В острой и хронической фазе заболевания применяются системные антибиотики, В стандартной ситуации назначается тетрациклин перорально, но при наличии признаков целлголита более эффективен цефалексин. При выявлении устойчивого к метициллину штамма Staphylococcus aureus альтернативными препаратами являются триметоприм/сульфаметоксазол или клипдамицин.
• В острой фазе и для профилактики возникновения новых очагов применяются тетрациклин 500 мг два раза в день и доксициклин 100 мг два раза в день.
• Местно может применяться клипдамицин два раза в день. В одном рандомизированном исследовании с группой контроля системная терапия тетрациклином не показала лучших результатов, чем местная терапия клиндамицином.
• Изотретиноин уменьшает тяжесть обострений у отдельных пациентов, но не является надежным средством лечения гнойного гидрадеиита.
• Изучается воздействие препаратов - фактора некроза опухоли па тяжелый торпидный гнойный гидраденит. В небольшом исследовании с участием 6 пациентов эффективным оказался этанерцепт (25 мг подкожно два раза в неделю).
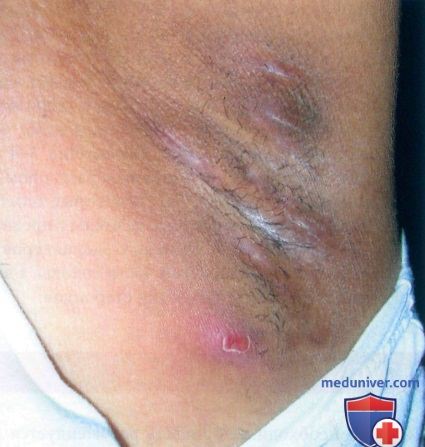
Умеренно выраженный гнойный гидраденит у молодой женщины. Высыпания расположены глубже, отмечаются хронические изменения с рубцеванием и фиброзом после предыдущих очагов.
2. Хирургические мероприятия включают следующее:
• Внутриочаговое введение стероидов (5-10 мг/см 3 триамцинолона) помогает уменьшить воспаление и боль в течение 24-48 часов.
• В случае крупных флюктуирующих абсцессов, которые могут наблюдаться при гнойном гидрадените, предлагается их вскрытие и дренирование. Хотя эти мероприятия могут несколько ослабить напряжение тканей, хирургическое лечение и закрытие раны весь ма болезненны, при этом данные, свидетельствующие в пользу того, что эти процедуры способствуют ускорению заживления, отсутствуют.
• Удаление мелких узлов ланцетом не рекомендуется, поскольку причиняет значительную боль при малой пользе.
• Хирургическое удаление пораженного участка с трансплантацией кожи или без нее применяется в случае торпидного инвалидизирующего заболевания. Необходимость такого лечения рассматривается индивидуально с учетом стадии и локализации заболевания.
б) Консультирование врачом пациента. Пациенту рекомендуется прекратить курение, снизить избыточный вес и избегать ношения тесной, прилегающей одежды.
в) Наблюдение пациента врачом. При целлюлите или в случае дренировавшегося обширного абсцесса наблюдение проводится в течение нескольких дней. Пациентов с хроническим рецидивирующим заболеванием необходимо периодически наблюдать каждые 3-6 месяцев в зависимости от назначенной терапии и ее эффективности.
Редактор: Искандер Милевски. Дата обновления публикации: 30.3.2021
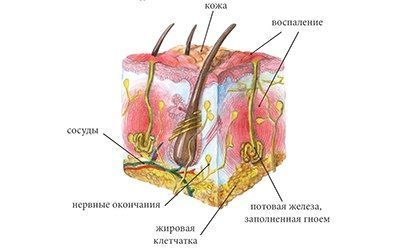
Гидраденит – это воспаление апокриновых потовых желез, расположенных в подмышечной области, по окружности сосков, в паху, на мошонке и больших половых губах у женщин, в околопупочной области, вокруг заднего прохода. Крайне редко встречается гидраденит волосистой части головы. Апокриновые железы имеют особое строение – верхушечные их клетки постоянно разрушаются и смешиваются с потом. В выделяемом секрете этих желез много холестерина и жира, густота его повышена, в запах своеобразный, индивидуальный. Чаще всего гидраденит развивается в подмышечной области, где потовые железы большого размера, ходы их извилистые. Заболевание относится к пиодермии или гнойным поражениям кожи.
У кого гидраденит бывает чаще всего?
У женщин среднего возраста чаще развивается подмышечный гидраденит, как следствие травмы во время эпиляции или бритья. У мужчин страдает паховая зона. В целом заболевание развивается у людей возрастом от 15 до 55 лет, поскольку апокриновые железы активно функционируют именно в детородном периоде. Нередко развитию воспаления способствуют нарушения правил личной гигиены. Заболевание может принимать рецидивирующую форму.
В группе риска люди с темной кожей, поскольку протоки желез у них широкие и короткие, бактериям легко по ним проникнуть внутрь.
Причины гидраденита
Возбудителем гидраденита чаще всего являются стрептококк и стафилококк, но может быть кишечная палочка и другие микробы.
Наиболее частые причины гидраденита и провоцирующие факторы:
- повышенная потливость;
- ожирение;
- болезни кожи – опрелости, экзема;
- эндокринные болезни, особенно сахарный диабет;
- нарушение правил личной гигиены;
- чрезмерное использование дезодорантов;
- тяжелые условия труда – запыленность, вредные выбросы;
- иммунодефицитные состояния;
- грубая депиляция, травмы при бритье, расчесах;
- ношение тесной одежды, приводящее к возникновению потертостей кожи;
- наличие в организме очага бактериальной инфекции;
- выраженные стрессовые состояния;
- наследственные анатомические особенности строения апокриновых желез.
Как проявляется гидраденит?
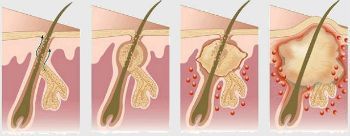
Симптомы гидраденита типичны, их трудно спутать с другими заболеваниями. Первоначальное проявление – упорный зуд, далее возникают мелкие подкожные узелки, которые с каждым днем увеличиваются. Процесс сопровождается болью, дискомфортом и даже ограничением движений. Узелки постепенно увеличиваются, начинают выступать над уровнем кожи. Окружающие ткани отекают, приобретают багрово-синюшный оттенок. Далее следует размягчение нескольких узелков, открываются отверстия, выделяющие гной, иногда с примесью крови.
Народное название («сучье вымя») болезнь получила из-за характерного внешнего вида пораженного участка: отечной покрасневшей окружности с выделениями белого цвета.
Общее состояние страдает мало, лихорадки обычно не бывает. Ощущается дискомфорт и незначительное недомогание. Присоединение симптомов общей интоксикации говорит либо о распространении инфекции, либо о развитии осложнений.
Вскрытие гнойника улучшает общее состояние, боль стихает, подвижность увеличивается. Если нет осложнений, то гнойники полностью опорожняются и заживают с образованием втянутого рубца. Весь цикл развития болезни при своевременной помощи составляет 2 недели.
Иногда течение болезни становится хроническим, когда воспаляются расположенные рядом потовые протоки. В этом случае на пораженной области чередуются старые рубцы от заживших язв и свежие участки нагноений. Образуется болезненный инфильтрат, кожа над которым бугристая и воспаленная. Такое состояние может длиться месяц и дольше. В этом случае может понадобиться стационарное лечение.
Осложнения гидраденита

У ослабленных людей или у оставленных без медицинской помощи может развиться абсцесс или флегмона, крайне редко – сепсис. Нередко провоцирующим фактором развития осложнений становится ВИЧ/СПИД.
Наиболее вероятная причина развития осложнений – отсутствие ухода за кожей, окружающей воспаленную железу. На грязной, мацерированной или мокнущей коже инфекция распространяется очень быстро, захватывая все новые участки. Для формирования абсцесса достаточно, чтобы воспалились несколько рядом расположенных желез. При этом гнойники сливаются, расплавляя соседние ткани, разрушая подкожную клетчатку, иногда достигая мышц.
Флегмона – следующая стадия развития гнойника. Это разлитое воспаление, которое наиболее бурно развивается в подкожной клетчатке. Флегмона может развиться как вблизи места первичного воспаления, так и на отдаленном участке.
Абсцесс и флегмона сопровождаются признаками общей интоксикации, резко утяжеляющими состояние пациента.
Сепсис возникает при попадании патогенных микробов в общий кровоток. При этом гнойники могут образовываться в любом органе, это крайне опасное состояние.
Особенности диагностики
Характерная клиника, как правило, не оставляет сомнений. При гидрадените нет некротического стержня, как у фурункула. При сомнениях относительно возбудителя (туберкулез, лимфогранулематоз) выполняют бактериальный посев отделяемого, устанавливая чувствительность к антибиотикам. В общем анализе крови может быть воспалительный сдвиг (лейкоцитоз, увеличение СОЭ). При хроническом и рецидивирующем течении определяют иммунный статус.
Консервативное лечение
Наиболее успешно лечение гидраденита на ранних стадиях, когда воспаление только начинается или затронуты 1-2 железы. Пациент может обратиться за помощью к дерматологу.
Терапевтическая тактика зависит от многих факторов: места расположения гидраденита, возраста, пола, сопутствующих болезней, общего уровня здоровья.

При воспалении единичной железы или далеком расположении друг от друга, самое главное – тщательно ухаживать за окружающей кожей, многократно протирать ее любым спиртом (борным, салициловым, камфарным). Постоянное удаление выделений вкупе с дубящим действием спирта поможет предотвратить расползание инфекции. Волосы вокруг места воспаления нужно аккуратно выстричь.
Принимать ванны в разгар болезни не следует, купание способствует распространению инфекции. Место воспаления нужно закрыть плотной повязкой, закрепить ее пластырем и воспользоваться душем.
Чтобы окончательно выздороветь, нужно хотя бы 3 месяца соблюдать диету с ограничением сладостей, алкоголя, пряностей и приправ. Рекомендуется лечебное питание, укрепляющее защитные силы. Нужно есть много овощей и фруктов, богатых природными соединениями: капуста, яблоки, цитрусовые, морковь, шиповник, грецкие орехи. Полезны такие природные стимуляторы, как настойки элеутерококка и женьшеня, сок подорожника, отвар шиповника. Желательно дополнить питание аптечными поливитаминами.
Консервативное лечение назначает врач. Чаще всего это антибиотики – полусинтетические тетрациклины или других групп, которые подбираются по результатам бактериального обследования. В случае обнаружения стафилококков может применяться соответствующий гамма-глобулин или вакцина.
До тех пор, пока гнойники окончательно не сформировались, требуется обработка кожи различными антисептиками: крепким (96%) спиртом, бриллиантовым зеленым, настойкой йода. Если площадь воспаления обширная, ее обкалывают растворами антибиотиков с новокаином. Иногда требуются полуспиртовые повязки, которые меняют по мере высыхания. Мази использовать нельзя, они увеличивают площадь нагноения.
Ни в коем случае нельзя пытаться выдавить или как-то иначе вскрыть гнойник самостоятельно. Любые неумелые манипуляции приводят к распространению гноя в тканях, что ведет только к ухудшению состояния. Вероятность осложнений при таком подходе многократно возрастает.
Хирургическое лечение гидраденита
Хирургическое вмешательство требуется тогда, если центр воспаления уже размягчился или произошло самопроизвольное вскрытие гнойника. При этом вскрывать и дренировать один гнойник не имеет смысла, потому что в толще тканей находится множество мелких формирующихся нагноений. Выполняют широкий разрез, дающий доступ ко всему воспалительному инфильтрату. Разрез должен доходить до границы здоровой ткани. Удаляют весь гной, а следом – всю жировую клетчатку в зоне воспаления. Устанавливают дренажи, заживление всегда происходит вторичным натяжением.
При рецидивирующем или хроническом течении, когда воспаления повторяются многократно, требуется радикальная операция. Такое лечение проходит в два этапа.
Вначале область хронического воспаления раскрывают широким разрезом и убирают всю пораженную подкожную клетчатку. Операционную рану залечивают открытым способом, используют необходимые антибиотики.
Когда рана очистится, и в ней появятся здоровые грануляции, производят полное удаление больной кожи и подкожной клетчатки. Образовавшийся дефект закрывают собственным кожным лоскутом пациента, полученным с другого участка. Сохраняют кровоснабжение пересаживаемого лоскута, что значительно ускоряет заживление. Такой прием носит название аутодермопластики.
Разбивка операции на два этапа нужна для того, чтобы добиться полного оздоровления тканей. Если выполнять такую операцию за один этап, кожный лоскут не приживется из-за нагноения, образуется грубый рубец.
Дополнительные методы лечения
В некоторых случаях используется рентгенотерапия, при которой потовые железы разрушаются. Для лечения затяжных и рецидивирующих форм может использоваться ультразвуковая терапия, электрофорез и другие физиотерапевтические методы. Все определяет конкретная клиническая ситуация.
Врачи ЦЭЛТ используют все возможные методы для того, чтобы полностью избавить человека от страданий. От пациента требуется только своевременное обращение к врачу-дерматологу или хирургу.


Гидраденит — гнойное воспаление апокринных потовых желез 1 . Апокринными называют такие железы, у которых при выделении секрета отторгаются верхние части клеток 3 .
В основном, это заболевание наблюдается в молодом возрасте, когда апокриновые железы функционируют особенно активно. Гидраденит под подмышкой — наиболее распространенный случай подобной инфекции. Также гидраденит локализуется в области половых органов и заднего прохода 2 . У женщин , особенно полных, такое заболевание встречается чаще, чем у мужчин 4 .
*Приведенные изображения представлены для ознакомления, носят исключительно художественный характер и могут отличаться от реальных
Причины возникновения гидраденита 1
Главным возбудителем заболевания является золотистый или гемолитический стафилококк.
Бактерии проникают в потовые железы через их выводные протоки 1 и небольшие травмы кожи, возникающие при бритье (именно так образуется гидраденит под подмышками ). Иногда железы вовлекаются в процесс вторично: в таких случаях воспаление начинается с подкожной жировой клетчатки, куда стафилококки проникают по лимфатическим сосудам.
Глубокие ладонно-подошвенные бородавки
Плотные болезненные округлые бляшки на коже, располагающимися на одном уровне с неизмененной кожей, имеющими зернистую поверхность, покрытую роговыми наслоениями 4 .
Юношеские (плоские) бородавки
Гладкие мелкие множественные образования на коже телесного цвета. Располагаются преимущественно на тыле кистей, предплечий, лице и слизистых оболочках 4 .
Нитевидные бородавки
Небольшие длинные и тонкие роговые выросты на коже, располагающиеся вокруг рта, носа и глаз, на тыльной стороне кистей и пальцах у людей, появляются обычно у людей имеющих профессиональный контакт с мясом, в связи с чем их назвали бородавками «мясников» 4 .
Остроконечные кондиломы
Образования на коже телесного или розового цвета 2 . Они имеют тонкую ножку и, разрастаясь, принимают вид цветной капусты или петушиного гребешка 1 . Обычно кондиломы возникают в области половых органов и заднего прохода 4 .
**Приведенные изображения представлены для ознакомления, носят исключительно художественный характер и могут отличаться от реальных.
Фазы гидраденита
Течение гидраденита условно делят на 3 фазы 1
Возникновение абсцессов (гнойных нарывов) и флегмон (тех же нарывов, но не имеющих четких границ) 1 .
Симптомы гидраденита
Сначала гидраденит ощущается как зуд под подмышками или в зоне промежности. У женщин заболевание , может начаться с возникновения небольшого чувства болезненности в области пупка и сосков 1 .
«Начало болезни часто сопровождается такими симптомами, как высокая температура тела, головная боль и лейкоцитоз 1 .»
Затем в толще кожи появляются плотные узелки, которые постепенно увеличиваются до 1–2 см в диаметре, краснеют и приобретают коническую форму. В центре узелков образуется гной, который выделяется при образовании свища. Процесс длится около 2 недель и обычно заканчивается рубцеванием 2 .
Профилактика гидраденита 1
своевременное лечение гипергидроза, опрелостей и других болезней, провоцирующих возникновение гидраденита
Лечение гидраденита
Лечение гидраденита проводится с помощью антисептических препаратов 1 и антибиотиков. Например, специалистами может быть назначена мазь Банеоцин ® . Она содержит два бактерицидных антибиотика: неомицин и бацитрацин 5 .
Благодаря комбинации этих двух веществ достигается широкий спектр действия препарата и синергизм действия в отношении ряда микроорганизмов, в том числе стафилококков 5 , которые являются основной причиной возникновения гидраденита. 1
Также применяют УФ-облучение, УВЧ-терапию и ультразвуковую терапию 1 . На невскрывшиеся узлы накладывают чистый ихтиол 4 или ртутный пластырь 1 , на вскрывшиеся — гипертонические повязки, а после очищения язв — повязки с мазями, которые содержат антибиотики 4 . Согревающие компрессы противопоказаны, т.к. они не устраняют причину заболевания, а способствуют распространению инфекции 1 .
при размягчении воспаленных участков кожи выполняют пункцию с откачиванием гноя, после чего вводят антибиотик. Затем для активного оттока гноя накладывают повязки с гипертоническим раствором хлорида натрия до полного очищения раны 1 .
в исключительно тяжелых случаях гидраденита под подмышками прибегают к полному удалению волосистой части кожи в этой зоне. В дальнейшем на поврежденный участок тела возможна пересадка кожи с поверхности бедра или ягодицы 1 .
при остром и хроническом течении заболевания (особенно при наличии множества очагов) одновременно с общим лечением показана рентгенотерапия 1 .
при своевременном и правильном лечении гидраденит длится в среднем 10-15 дней, однако возможны рецидивы 1 .
Гипергидроз, или повышенная потливость, является серьезной эстетической проблемой. Чрезмерное потоотделение ограничивает человека в повседневной активности, заставляет следовать особым правилам, которые никак не делают его счастливым. Современная косметология нашла отличное решение этой проблемы – удаление потовых желез.
Гипергидроз не является заболеванием. Повышенное потоотделение возникает из-за чрезмерной деятельности симпатической нервной системы и является индивидуальной особенностью организма.
Удаление потовых желез в Германии считается пластической операцией и выполняется соответствующим специалистом. Важно, что это не косметологическая процедура и ее должен выполнять врач с высшим медицинским образованием.
Методики выполнения
В общем, используемый термин «удаление потовых желез» является неправильным, потому что суть процедуры сводится к разрушению нервных окончаний, которые обеспечивают регуляцию структур. Удаление потовых желез за границей может быть выполнено тремя способами: липосакция, кюретаж и лазерное воздействие.
Липосакция подмышечных впадин
Эта методика используется для тучных людей. Лишние жировые отложения сами по себе приводят к повышенной потливости. Во время липосакции разрушаются не только жировые клетки, но и часть нервных окончаний, что способствует уменьшению потоотделения. В зарубежных центрах липосакция проводится с использованием тончайших канюль, вводимых в подмышечную область через небольшие проколы. Шрамов такое лечение после себя не оставляет.
Кюретаж подмышечной области
По технике проведения данная методика схожа с липосакцией. Через проколы в коже вводится специальный раствор, который размягчает структуры. Затем с помощью дренажных игл фрагментированные частицы аспирируются. Отличие методики от липосакции в том, что кюретаж выполняется в глубоких слоях кожи. Это обеспечивает разрушение 90 % нервных окончаний и, следовательно, дает лучший эффект.

Лазерный кюретаж
Лазерное воздействие является наиболее щадящей методикой удаления потовых желез, но в то же время и менее эффективной – для достижения желаемого эффекта необходимо провести не менее 3 сеансов с перерывом в 1 неделю. Проводится лечение следующим образом: тонкая трубка с излучателем вводится под кожу и воздействует на потовые железы, вызывая их разрушение. Одновременно с лечением потливости пациент получает приятный бонус: лазер разрушает и волосяные фолликулы, что устраняет рост волос в подмышках.
Некоторые клиники вместо лазерного излучения используют ультразвук, который обладает такой же эффективностью.
Удаление потовых желез за рубежом выполняется с использованием местной анестезии в амбулаторном порядке. После лечения пациент остается под наблюдением всего несколько часов. На следующий день следует явиться в клинику для осмотра послеоперационной раны и перевязки.
Восстановление после лечения
Значительных ограничений после лечения нет, уже на следующий день пациент может вернуться к работе, не связанной с тяжелыми физическими нагрузками. Первую неделю ежедневно следует менять повязки в области подмышек. Занятия спортом ограничиваются в течение 1-2 месяцев после лечения.
Эффект от удаления потовых желез заметен через 2-3 недели и нарастает следующие несколько недель. Конечный результат можно отметить по прошествии 6-8 недель. Полученный эффект является очень продолжительным, а некоторым пациентам одного лечения хватает на всю жизнь.
Цены на удаление потовых желез в Германии различны. Стоимость учитывает вариант терапии, длительность лечения, вариант анестезии и срок пребывания в клинике.

Альтернативные методы лечения гипергидроза
Лечение гипергидроза может проводиться и другими способами. Недостатком вышеописанных процедур является то, что используются они лишь для лечения гипергидроза в подмышечных областях. Но что же делать, если повышенная потливость отмечается в области рук и ног?
- Ионофорез. Метод позволяет несколько уменьшить выраженность потоотделения в зоне ладошек и стоп. Проводится процедура следующим образом: на 20-30 минут кисти и стопы помещают в воду, через которую проходит слабый электрический ток (пациент не ощущает его воздействия). Курс лечения включает не менее 10 сеансов. Через время результат ослабевает и манипуляцию приходится повторять.
- Инъекции ботокса. Как известно, ботулотоксин блокирует нервную передачу. При введении препарата в область подмышек, кистей и стоп уменьшается воздействие симпатической нервной системы на потовые железы и устраняется гипергидроз. Срок действия ботокса составляет около 6 месяцев, поэтому по прошествии этого времени эффект уходит и процедуру следует повторить.
- Эндоскопическая симпатэктомия. Это самый травматичный метод лечения гипергидроза, выполняемый под общей анестезией. В ходе лечения пересекается симпатический ствол, который передает нервные импульсы в подмышечную область. Эффект от лечения сохраняется на всю жизнь, но метод достаточно травматичный, требует сравнительно длительного восстановительного периода и имеет ряд противопоказаний.
Как видите, немецкая медицина имеет множество решений для пациентов с любыми косметологическими проблемами. Желаете узнать больше о возможностях зарубежных специалистов? Оставляйте заявку на нашем сайте. Мы расскажем Вам о возможностях терапии в Вашем конкретном случае, подберем опытного специалиста и полностью организуем терапию.

Гидраденит – гнойное воспаление, поражающее только один вид потовых желез, - расположенных в подмышечной области, в области гениталий, а также вокруг пупка и сосков. Этот вид желез, называемый апокриновыми потовыми железами, развивается в период полового созревания и угасает в пожилом возрасте – поэтому болезнь не встречается у детей и крайне редко встречается у стариков.
Гидраденитом (в народе болезнь называют «сучье вымя») чаще страдают женщины, причем у женщин чаще поражаются подмышечные области, а у мужчин – область гениталий.
Заболевание может поразить участки кожи:
- вокруг ануса;
- около сосков;
- на половых губах у женщин;
- около пупка;
- на волосистой части головы;
- на мошонке у мужчин.
Обострения болезни чаще встречаются летом – из-за жары люди больше потеют. Во время беременности болезнь может привести к патологии развития плода или к выкидышу.
Чаще всего возбудителями гидраденита являются бактерии - золотистый стафилококк, стрептококк, кишечная палочка, синегнойная палочка. Через протоки попав в потовые железы бактерии могут начать размножаться, вызывая воспаление.
Иногда гидраденит передается по наследству.
Факторами риска развития гидраденита являются:
- пониженный иммунитет;
- повреждения кожи (ссадины, опрелости, царапины);
- пренебрежение личной гигиеной;
- применение депилирующих средств;
- заболевания эндокринной системы (например, сахарный диабет);
- хронические воспалительные процессы;
- ожирение.
В зависимости от течения болезни и ее локализации различают следующие виды гидраденита:
- Острый гнойный. Характеризуется скоплением гноя внутри потовой железы.
- Хронический. Обширное воспаление потовых желез на протяжении длительного времени. Суппуративный (инверсные угри). Возникает после полового созревания и сочетает в себе воспаление потовых желез с акне.
- Подмышечный.
- Паховый.
- Односторонний, двусторонний.
В большинстве случаев гидраденит затрагивает потовые железы одной подмышечной впадины и считается односторонним.
В начальной стадии развития заболевания наблюдается появление узелков небольшого диаметра, которые можно легко почувствовать под кожей. Появление этих узелков сопровождается зудом и незначительными болевыми ощущениями, усиливающимися при надавливании. Достаточно быстро узелки растут выбухая в виде сосков и достигая размера до 3 см. и приобретают багрово-синюшный цвет. Также нарастают зуд и болезненность в области воспаления. Развитие гидраденит может сопровождаться повышением температуры тела, озноб, тошнотой общее недомогание;
Постепенно, узлы размягчаются, самопроизвольно вскрываются и через образовавшееся отверстие начинает выделяться гной. После этого может наступить улучшения состояния. Цикл развития инфильтрата продолжается 10-15 дней. Затем на месте воспаления образуется язва, которая рубцуется через некоторое время.
Нередко к рубцующимся узлам могут добавляться свежие гнойные очаги, что делает заболевание потенциально длительным и опасным для здоровья человека. В этом случае гидраденит принимает хроническое течение с частыми и тяжелыми рецидивами.
При некорректном лечении гидраденита или полном его отсутствии могут развиться следующие осложнения:
- лимфаденит;
- сепсис;
- флегмона.
Еще одним осложнением гидраденита является поражение стволов плечевого сплетения, что проявляется болью в конечности, чувством жжения по ходу нервов, мышечной слабостью.
Осложнения гидраденита требуют немедленной госпитализации и начала интенсивного лечения в стационаре.
Трогать образовавшиеся узлы, нажимать на них, пытаться выдавить из них содержимое категорически запрещено! Эта и любые другие попытки «лечения» могут привести к серьезным осложнениям!
Для постановки диагноза гидраденит иногда бывает достаточно изучения жалоб пациента, и визуального осмотра. В некоторых случаях требуется дополнительные обследования – например, общий анализ крови, бактериальный посев из раны для определения чувствительности к антибиотикам, иммунограмма.
После уточнения диагноза назначается лечение – медикаментозное или хирургическое.
На ранних стадиях развития назначается прием антибиотиков. Кроме того, пациенту показаны сухое тепло, физиопроцедуры (УВЧ, ультрафиолетовое облучение) применение обезболивающих средств, противовоспалительных препаратов, антисептиков.
В случаях гнойного воспаления, развития абсцесса лечение гидраденита требует хирургического вмешательства.
В Профессорской клинике прием пациентов ведут высококвалифицированные специалисты – врачи-дерматологи и хирурги. Лаборатория клиники выполняет все необходимые исследования для диагностики гидраденита.
Оперативное лечение заболевания можно провести в хирургическом стационаре Профессорской клиники – в Центре Профессиональной Медицины.
Уточнить информацию, записаться на прием к специалистам клиники можно по единому телефону в Перми – 206-07-67 или на нашем сайте.
Читайте также:

