Можно ли удалить родинку у подростка
Обновлено: 23.04.2024
Кожа — самый большой орган человека, который требует пристального внимания. Часто люди не предают большого значения родинка и иным образованиям. Но любое изменение – повод обратиться к врачу. Когда стоит обратиться к дерматологу и онкологу рассказывает Наталия Олеговна Минина, хирург-онколог, заведующая амбулаторным отделением №2 НМИЦ онкологии им. Н.Н. Петрова (Консультативно-диагностический центр).
Когда нужно удалять родинку?
Если родинка или иное образование на коже увеличивается в размерах, меняет цвет или постоянно подвергается травматизации, то необходимо обратиться к специалисту. Например, родинка или невус может находиться в местах частого травмирования – голова, лицо, шея, подмышечная зона, ладони, ступни, поясница. Недавно к нам обратилась пациентка с небольшим новообразованием на коже головы, которое начинало кровоточить при расчесывании. Другой случай – у мужчины невус часто травматизировался при ношении ремня. Такие случаи не редки и имеют прямые показания к удалению, поскольку могут переродиться в злокачественное новообразование.
Когда стоит запланировать визит к онкологу?
- Родинка поменяла цвет или поверхность
- Вы обнаружили кровотечение из родинки (даже незначительное)
- Волосы, растущие на родинке, начали выпадать
- Родинка начала быстро и несимметрично увеличиваться
- На коже появилось новообразование непривычного вида
- Родинка часто травмируется
- Вы обнаружили на коже длительно незаживающие раны
Тандем специалистов онкологов – хирурга и дерматолога – поможет устранить проблему в короткие сроки и предупредить развитие рака кожи.
Почему удаление новообразований кожи должен производить хирург-онколог?

Родинки, невусы, бородавки, папилломы и другие новообразования часто становятся неприятным косметологическим дефектом. Удаление нежелательных явлений на коже может решить проблему не только с эстетической точки зрения, но и предупредить злокачественное заболевание. Однако, чтобы операция прошла без последствий, необходимо обратиться именно к онкологу.
Родинки и иные новообразования могут нести потенциальную опасность для здоровья с точки зрения онкологии. Поэтому нельзя проводить их удаление в кабинете обычного хирурга, дерматолога или косметолога. Точно отличить «добро» от «зла» могут только смежные специалисты – хирург-онколог и дерматолог-онколог. При этом, иссечение новообразований производится по определенных правилам и строгим показаниям.
К нам часто обращаются пациенты с доброкачественными образованиями – вирусными бородавками, выпуклыми родинками, невусами, папилломами на ножках. Первичную консультацию оказывают онкологи двух направлений – хирург или дерматолог. Они осматривают не только «проблемное» место на коже, но и пациента полностью. Кстати, это тоже важный аспект – обычный хирург, косметолог или дерматолог могут не обратить пристальное внимание на все кожные новообразования пациента. Недавно ко мне пришла женщина с травмированным невусом, а при осмотре у нее обнаружилась меланома на глазу.
После осмотра врач может назначить цитологию — исследование на наличие клеток с признаками злокачественного перерождения. Если злокачественные клетки отсутствуют, то удаление можно произвести с помощью лазера или радиоволнового аппарата. Если же результат показывает «зло», то хирург-онколог иссекает образование в пределах здоровых тканей и отправляет материал на гистологическое исследование в собственную лабораторию НМИЦ онкологии им. Н. Н. Петрова.
Обычный косметолог не проводит цитологическое исследование, что может привести к печальным последствиям. Иногда к нам обращаются пациенты, которым неправильно или не полностью иссекли новообразование и образовался рецидив. А это – дополнительные риски возникновения рака.
Бояться кабинета онколога не нужно – сейчас специалисты могут помочь пациенту в условиях хирургии одного дня, легко и безболезненно устранить проблему и оказать квалифицированную помощь.
Почему петербуржцы стали чаще болеть раком кожи?

Развитие одной из самых агрессивных опухолей кожи — меланомы — специалисты чаще всего связывают с воздействием солнечного света. За год в Санкт-Петербурге бывает в среднем 62 солнечных дня. Однако врачи отмечают рост заболеваемости раком кожи среди жителей Северной столицы. Почему же это происходит? Во-первых, раньше горожане отправлялись на юг только летом, когда смена климата и воздействия солнечных лучей не воспринималась организмом остро. Сейчас ситуация обстоит иначе – люди ездят в отпуск в теплые страны, где достаточно агрессивное солнце, круглый год. Такие сильные и контрастные перепады температур и воздействия ультрафиолета негативно сказываются на коже. Кроме того, многие часто пренебрегают средствами защиты. Однако они могут существенно сократить риск развития рака, особенно у светлокожих людей. Защитные средства выбираются индивидуально, в зависимости от фототипа кожи. Обычно рекомендуются крема с уровнем SPF 35-50.
Стоит отметить, что многие горожане также стали часто посещать солярии. Но загорать под искусственным солнцем тоже рискованно, ведь никто не гарантирует безопасность излучений. Культура загара негативно сказывается на здоровье многих людей и приводит в кабинет к онкологу.
Другой фактор увеличения количества пациентов с диагнозом рак кожи – ранняя диагностика. Горожане стали внимательнее относиться к своему здоровью и чаще обращаться к врачам. Это правильная позиция, ведь обнаружение злокачественных процессов на ранних стадиях увеличивает шансы победить болезнь. Кроме того, современные методы обследования позволяют успешно выявлять предраковые и ранние онкологические патологии.
Если вы заметили подозрительные изменения на коже – настоятельно рекомендуем обратиться к врачу. Рак кожи – одна из самых агрессивных опухолей. Лучше предупредить болезнь.

Авторская публикация:
МИНИНА Наталия Олеговна
хирург-онколог, заведующая амбулаторным отделением №2 НМИЦ онкологии им. Н.Н. Петрова (Консультативно-диагностический центр).
Это первая часть интервью, вторую часть можно прочесть по ссылке: Родинки у детей — часть 2

Бейнусов Дмитрий Сергеевич
Краткое содержание интервью
Садиков нет:
В каком возрасте появляются родинки у человека?
Дмитрий Бейнусов:
Количество родинок (они же пигментные невусы) на коже человека не постоянно и меняется с возрастом. Меньше всего их у детей и пожилых людей. Максимальное количество отмечается примерно в 30-40 лет.
Родинки у детей могут существовать с рождения и появляться на протяжении жизни
Здесь хочется отметить несколько важных моментов:
- Родинки могут существовать с рождения и появляться у ребёнка в любой момент. Если у ребёнка появился невус и Вам кажется, что он увеличивается – не нужно самостоятельно искать ответ в интернете. Спокойно покажитесь онкологу или дерматологу (дерматоонкологу) – вероятность рака кожи (меланомы) у детей хоть и не равна нулю, но, всё-таки, предельно низкая.
- Если Вам кажется, что у Вас появляется очень много родинок в возрасте около 30 лет, то поводов для паники также нет. Увеличение их количества – нормальное явление. В подавляющем большинстве случаев, ничего, кроме ежегодного осмотра не требуется.
- Как я уже отметил выше, после 50-60 лет число невусов должно начинать постепенно уменьшаться. Если на теле пожилого человека появилась новая родинка, которая меняется со временем или увеличивается – это тоже повод для посещения врача. Пик заболеваемости раком кожи и меланомой наиболее высокий именно в этом периоде жизни.
Садиков нет:
От чего, кроме генетики, зависит количество родимых пятен на теле человека?
Дмитрий Бейнусов:
Воздействие ультрафиолета (как искусственного, так и природного) может приводить к увеличению числа родинок.
Ежегодный осмотр родинок - эффективный способ профилактики рака кожи и меланомы не только для детей, но и для взрослых
Садиков нет:
Что делать если у маленького ребенка большое родимое пятно на теле, стоит ли регулярно проверяться?
Дмитрий Бейнусов:
Могу смело рекомендовать ежегодный осмотр родинок для любого человека, а не только для детей. К сожалению, ничего более эффективного для профилактики рака кожи и меланомы пока не придумано. Важно отметить, что осмотрены должны быть все пигментные образования на коже, а не только те, которые кажутся Вам подозрительными. В моей практике неоднократно были случаи, когда человек обращался по поводу абсолютно нормального образования, а меланома или рак кожи скрывались на совершенно другом участке тела.
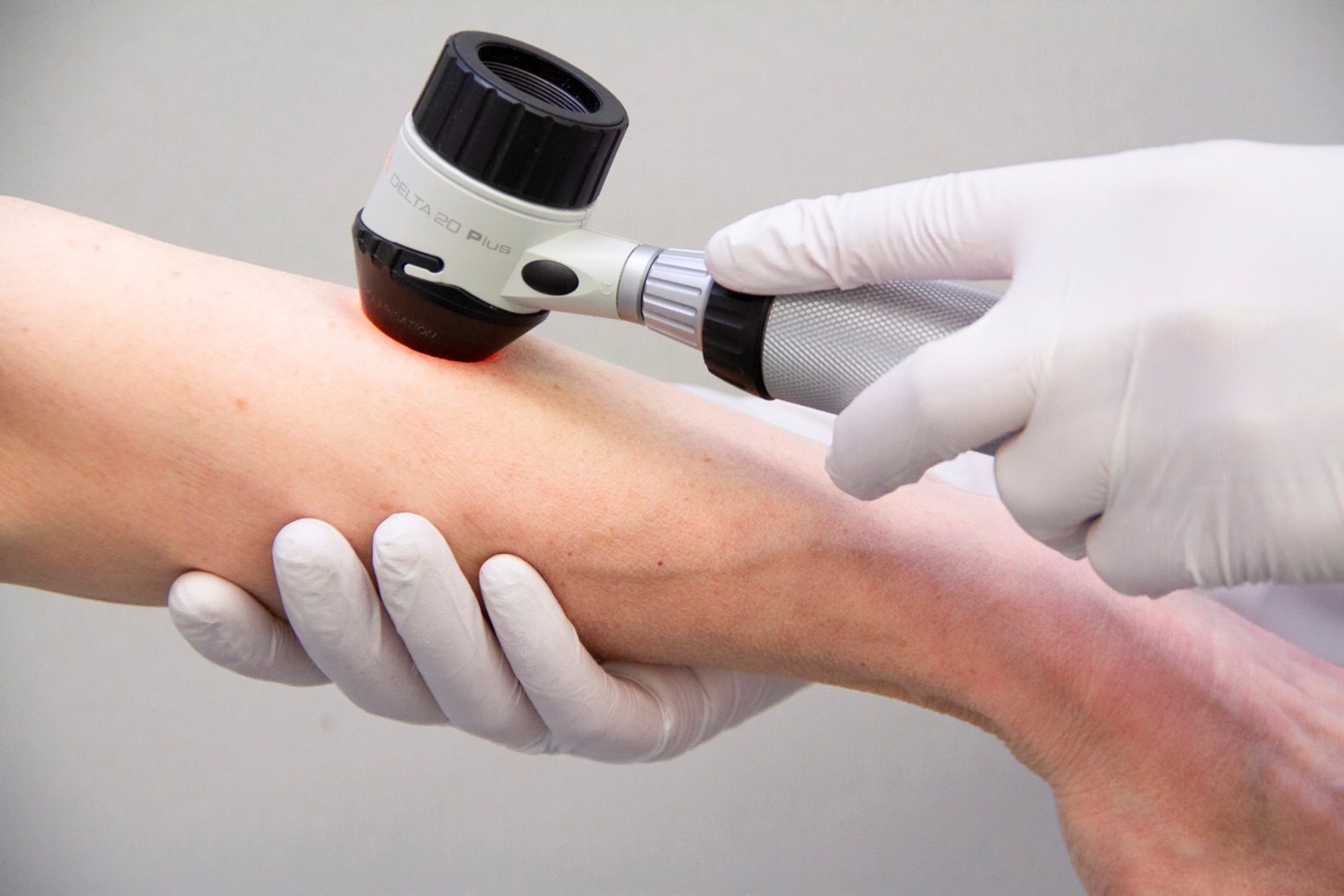
Диагностика с помощью дерматоскопа
В нашей стране проводится ежегодная акция, о которой я не могу не упомянуть – День Диагностики Меланомы. В один из понедельников мая огромное количество дерматологов и онкологов проводят бесплатные осмотры образований кожи с целью раннего выявления меланомы.
Кроме этого, постарайтесь проходить ежегодный осмотр с помощью специального прибора – дерматоскопа. Он значительно увеличивает точность диагностики.
Садиков нет:
Что делать, если ребенок повредил родинку, стоит ли идти к врачу?
Дмитрий Бейнусов:
Вопреки распространённому у нас мнению, в настоящее время нет убедительных доказательств того, что травматизация невуса повышает риск развития меланомы или рака кожи. Однако, сам по себе этот факт не говорит о том, что с травмированной родинкой изначально было всё в порядке. Показаться специалисту действительно стоит, особенно, если никогда не делали этого раньше. Если в результате травмы имеется выраженный отёк родинки или покраснение – это может затруднить диагностику. Подождите 5-7 дней до уменьшения этих симптомов и смело записывайтесь к врачу.
Садиков нет:
В каком возрасте можно безопасно удалить родинку на лице из эстетических соображений?
Дмитрий Бейнусов:
Если у родинки при осмотре отсутствуют признаки меланомы или рака кожи, то думать о её удалении, чаще всего, можно начинать после примерно 12 лет. До этого возраста удаление доброкачественных невусов не представляется мне целесообразным по нескольким причинам:
- До 12 лет ребёнок, как правило, достаточно сложно переносит местное обезболивание (укол), которое требуется для удаления.
- Риски связанные с наркозом в этом возрасте, на мой взгляд, перевешивают пользу от удаления родинки из эстетических соображений.
Садиков нет:
Как подготовить ребенка 3-4 лет к первой поездке на море? Можно ли ему находиться на открытом солнце, каким защитным кремом пользоваться?
Дмитрий Бейнусов:
Если у Вас есть сомнения насчёт того, что Вам удастся контролировать время, в течение которого ребёнок находится на солнце, то лучший вариант – купить одежду с максимально высоким фактором защиты. Обозначается UPF (Ultraviolet protection factor), далее следует цифра, чем она выше, тем лучше.
| Значение UPF | Уровень защиты | % блокируемой УФ радиации |
|---|---|---|
| UPF 15 – 24 | Хороший | 93.3 – 95.9 |
| UPF 25 – 39 | Очень хороший | 96.0 – 97.4 |
| UPF 40 – 50+ | Отличный | 97.5 – 98+ |
Если же сомнений нет, то методы защиты от солнца в жарких южных странах для детей такие же, как и для взрослых:
- С 10 до 16 часов необходимо находиться в тени и минимально попадать под прямые солнечные лучи.
- До 10 и после 16 часов дня наносить на все открытые участки кожи солнцезащитный крем с SPF 50. Кроме этого, на креме должно быть написано, что он защищает как от УФ-А (UVA), так и от УФ-Б (UVB) лучей. Очень важно не «экономить» крем при нанесении на кожу ребёнка.
- Широкополая шляпа, закрывающая лицо со всех сторон и шею.
- Солнцезащитные очки с маркировкой CЄ 2, CЄ 3, CЄ 4, 400UV или UV100 %
- Одежда, максимально закрывающая кожу от солнца. Она не обязательно должна быть очень толстой – хотя бы не прозрачной.
Помните, что сухой песок отражает 25% солнечных лучей, на глубине метра под водой все ёще присутствует 40%, а снег в горах может отражать до 80% ультрафиолета.
Соблюдение этих правил для детей очень важно, однако, не стоит перегибать палку и прятать детей от солнца, как от смертельной опасности. Эти правила вообще не актуальны для северных районов нашей страны (Санкт-Петербург и Москва в том числе) с сентября по май.

Сухой песок на пляже отражает 25% солнечных лучей

На глубине метра под водой остается 40% солнечных лучей

В горах снег может отражать до 80% ультрафиолета
Садиков нет:
Стоит ли проводить осмотр кожи ребенка самостоятельно, на что обращать внимание?
Дмитрий Бейнусов:
Да. Проверять самостоятельно все родинки у ребёнка на коже на предмет изменения цвета, формы и размеров лучше не чаще 1 раза в полгода по двум причинам:
- Если слишком часто смотреть на родинки и читать интернет на эту же тему – может развиться невроз :)
- Чем чаще Вы смотрите на родинки – тем сложнее Вам заметить изменения, которые могут с ними происходить.
В то же время, начинать осмотр лучше не с ребёнка, а с себя, т.к. напомню, что вероятность меланомы (рака кожи) у ребенка – крайне низкая.
Осмотр родинки любым врачом всегда лучше, чем самостоятельная диагностика на основе данных из интернета
Садиков нет:
Может ли педиатр или терапевт посмотреть родинку у ребенка?
Дмитрий Бейнусов:
Может и должен. Осмотр любого врача любой компетенции всегда лучше, чем самостоятельная диагностика посредством интернета. При первой возможности всегда лучше обратиться к профильному специалисту – дерматоонкологу. Компромиссным вариантом может быть онлайн-консультация этого врача. С одной стороны, она не заменяет очной, с другой стороны, это намного лучше, чем расстройство психики в результате чтения интернета о меланоме и раке кожи.

Используйте солнцезащитный крем с SPF 50 для защиты своего ребенка от ожогов
Садиков нет:
Что делать, если ребенок сильно сгорел на солнце?
Дмитрий Бейнусов:
Само собой, такого лучше не допускать. Однако, однократный солнечный ожог, когда кожа покраснела и стала болезненной – не представляет никакой опасности. Значительно более неприятным является ожог до волдырей – небольших пузырей на коже, заполненных жидкостью. Доказано, что получение таких повреждений кожи, особенно, неоднократное, увеличивает риск развития меланомы, который сохраняется в течение всей жизни. Если такое произошло с Вашим ребёнком – показаться дерматоонкологу стоит примерно через 1-2 месяца после возвращения из отпуска.
Садиков нет:
Правда ли, что детям со светлой кожей и веснушками вообще лучше не загорать?
Дмитрий Бейнусов:
Немного неверно поставлен вопрос :) Как правило, под словом «загорать» мы подразумеваем целенаправленное длительное нахождение под прямыми солнечными лучами с целью приобретения более коричневого оттенка кожи. Если так, то это вредно не только для детей, но и для взрослых. Чем светлее кожа, тем больше вред.
Обычно, когда я говорю эти слова, пациенты возражают мне что-то вроде «а как же витамин D?» или «Вы не помешаете мне быть красивой» :)
- Использование солнцезащитных средств не приводит к развитию дефицита витамина D. Есть не менее 5 исследований, которые подтверждают этот тезис и всего одно, которое опровергает. О дефиците этого важного витамина стоит помнить с октября по апрель всем жителям северных регионов.
- Избыточное воздействие ультрафиолета, как естественного, так и искусственного, не только повышает риск развития меланомы и рака кожи – этот аргумент любители загара, как правило, пропускают мимо ушей. УФ-лучи являются причиной развития на коже многих не прибавляющих красоты вещей - пигментных пятен, кератом и морщин. Если Вы злоупотребляете солнечным светом и у Вас всего этого пока ещё нет – не обольщайтесь, весь указанный набор может появиться чуть позже, около 40-50 лет.
Садиков нет:
Может ли ребенок 6-7 лет находиться на солнце столько же, сколько и взрослый? Или солнце стоит существенно ограничить?
Дмитрий Бейнусов:
Может, при соблюдении всех правил, о которых я сказал выше.
Это интервью пользуется большой популярностью у наших читателей, поэтому мы собрали список новых вопросов от посетителей нашего портала и снова задали их Дмитрию Сергеевичу. Читайте продолжение: Родинки у детей — часть 2
Родинка и невус — это одно и то же? Насколько опасно появление на коже у ребенка невусов, стоит ли от них избавляться, если да, то как и когда? О видах и признаках этих новообразований «Литтлвану» рассказал дерматоонколог Дмитрий Бейнусов, а об их удалении — детский онколог Евгений Сенчуров.
Дмитрий Бейнусов — дерматоонколог, к.м.н., член Европейского общества хирургической онкологии (ESSO). Окончил Санкт-Петербургскую государственную академию им. И.И. Мечникова. Проходил ординатуру и аспирантуру в НИИ онкологии им. Н. Н. Петрова. Занимается опухолями кожи с 2007 года. Сайт.
Невус и родинка: одно и то же?

— Что такое невус?
— У человека в коже есть клетки, которые называются меланоциты. Они вырабатывают черный пигмент меланин. Затем передают его клеткам верхних слоев кожи. Меланин защищает нас от вредного воздействия ультрафиолета. Невусы состоят из клеток, которые очень похожи на обычные меланоциты строением, а также тем, что могут вырабатывать пигмент. Их называются невусными. Скопление этих клеток выглядит как плоское пятно или возвышающаяся над кожей полусфера. Чаще всего, такие образования — невусы — люди называют «родинками».
— Как невусы у ребенка обычно выглядят?
— Чаще всего — как пятно или как небольшой узелок коричневого цвета.
— Когда они обычно появляются?
— Очень часто родители спрашивают меня: «Нормально ли, что в таком-то возрасте у моего ребенка имеется столько-то родинок?». К счастью, здесь нет каких-либо норм или отклонений. Невусы могут существовать у детей с рождения, а также появляться в течение всей остальной жизни, примерно до 50 лет. [5] После этого возраста количество родинок, как правило, уменьшается. Эта закономерность установлена эмпирическим путем, и почему так происходит у человека, пока неизвестно. Общее число невусов у ребенка обычно сопоставимо с таким же числом у его родителей. [6]
— А родинки увеличиваются в размерах по мере роста ребенка?
— Врожденные невусы, если сравнивать размер в детстве и во взрослом возрасте, могут увеличиваться вместе с ростом ребенка. Расположенные на голове — в 1,7 раз, на туловище и руках — в 2,8 раза, на ногах — в 3,3 раза [8]. В норме, по мере взросления, количество растущих невусов уменьшается. В возрасте 50 лет и старше такие невусы — редкость. Они требуют обязательного наблюдения.
Новые невусы появляются равномерно у всех людей, от 0 до примерно 50 лет, без скачкообразного увеличения количества. Чем обусловлены именно такие закономерности появления и роста невусов, к сожалению, не установлено.
Также для детей характерно наличие большего, в сравнении со взрослыми, количества приобретенных растущих невусов [9].
— Существует же какая-то классификация невусов?
— Их огромное количество. Я приведу только одну, которая перечисляет 3 часто встречающихся типа.
Меланома относится к числу наиболее опасных видов рака и часто развивается из обычных родинок. Признаки злокачественного перерождения зачастую малозаметны, что становится причиной позднего выявления заболевания. А промедление с началом лечения в большинстве случаев фатально. Расскажем, как не пропустить меланому и отличить ее от обычной родинки.
Что такое меланома?
Меланома — это злокачественная опухоль, возникающая в результате чрезмерного размножения и перерождения пигментных клеток кожи — меланоцитов (рис. 1). В подавляющем большинстве наблюдений это новообразование располагается на поверхности кожи, но также может поражать слизистые оболочки и некоторые органы, например, глаза и кишечник.
Меланома — сравнительно редкий вариант злокачественного новообразования. Согласно статистическим данным, в РФ она отмечается у 1-3% взрослых и менее чем у 1% детей. Но в последние годы растет число случаев меланомы у детей.
Рак этого типа встречается во всех возрастных группах, наиболее часто в возрасте от 11 до 15 и от 40 до 60 лет [1], преимущественно среди женщин. Больше других заболеванию подвержены люди, проживающие в южных странах и регионах с повышенной солнечной активностью, так как ультрафиолет увеличивает риск возникновения новообразований кожи.
Меланома обладает наибольшим показателем летальности среди всех онкологических заболеваний. По данным ВОЗ, каждый год в мире от меланомы погибает около 48 000 человек.
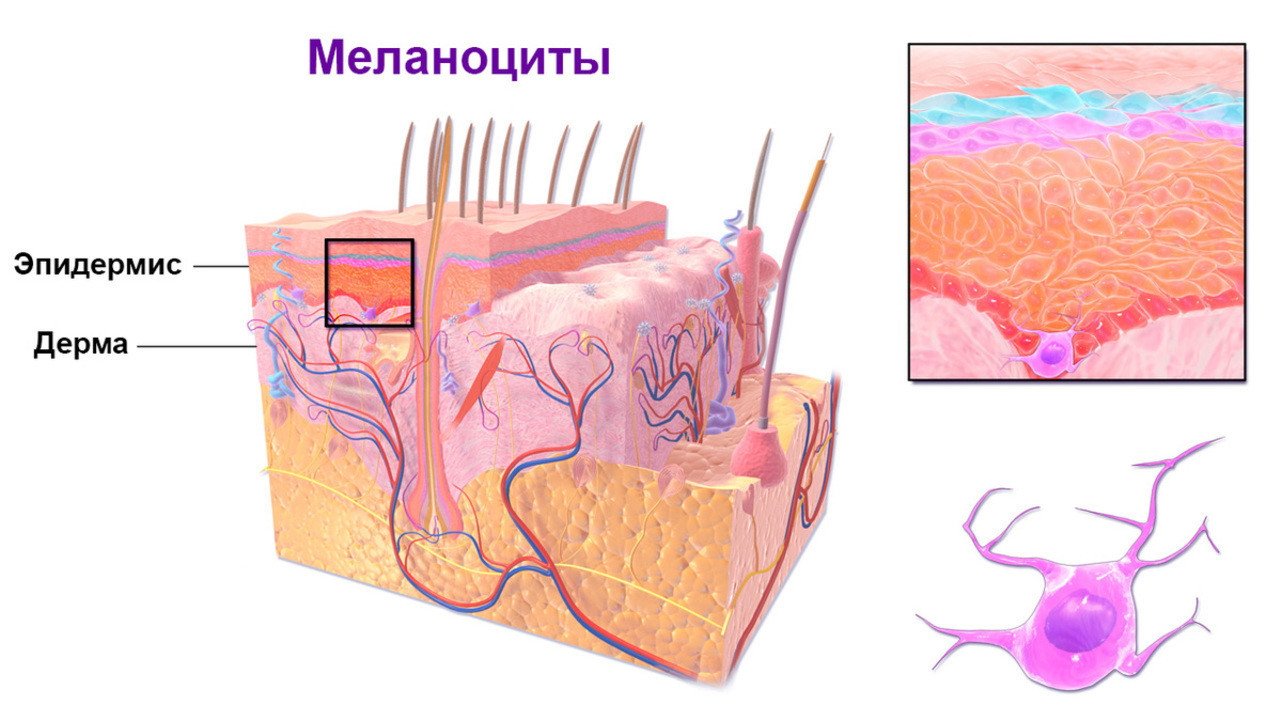
Рисунок 1. Строение кожи. Источник: Blausen.com staff (2014). "Medical gallery of Blausen Medical 2014". WikiJournal of Medicine 1 (2). DOI:10.15347/wjm/2014.010. ISSN 2002-4436 (Creative Commons Attribution 3.0 Unported license)
Причины появления меланомы
Меланома развивается в результате атипичного размножения и злокачественного перерождения меланин-продуцирующих клеток кожи (меланоцитов), которые в норме отвечают за цвет кожного покрова.
Обычно клетки кожи развиваются контролируемым и упорядоченным образом: новые здоровые клетки выталкивают старые к поверхности, где они умирают и в конечном итоге отшелушиваются. Но когда в некоторых клетках происходит повреждение ДНК, новые клетки могут начать бесконтрольно расти, что приводит к образованию опухоли.
На данный момент неясно, что именно повреждает ДНК в клетках кожи и как именно это приводит к меланоме. Предполагается, что это результат влияния многих факторов окружающей среды. Тем не менее врачи считают, что воздействие ультрафиолетового (УФ) излучения солнца, ламп для загара и соляриев — одна из ключевых причин меланомы.
Однако ультрафиолетовые лучи не являются триггером всех меланом, особенно тех, которые возникают на закрытых участках тела, не подвергающихся воздействию солнечного света. Это указывает на то, что на появление опухоли могут влиять и другие факторы [3].
Кто в группе риска?
Несмотря на то что точные причины и механизмы развития меланомы все еще изучаются, уже четко выделены факторы риска, которые связаны со злокачественным перерождением пигментных клеток кожи.
- Светлая кожа. Меньшее количество пигмента (меланина) делает кожу более восприимчивой к ультрафиолетовому излучению. Считается, что у людей со светлыми или рыжими волосами и голубыми глазами больше шансов заболеть меланомой, чем у людей с темным цветом кожи.
- Ранее перенесенные солнечные ожоги. Один или несколько серьезных солнечных ожогов, сопровождающихся появлением волдырей, могут увеличить риск меланомы.
- Чрезмерное воздействие ультрафиолетового излучения. УФ-излучение, исходящее от солнца и соляриев, увеличивает риск рака кожи.
- Проживание в экваториальной зоне. Люди, живущие ближе к экватору Земли, получают большие дозы ультрафиолетового излучения, чем жители северных или южных широт.
- Большое количество родинок (невусов). Наличие на теле более 50 обычных родинок указывает на повышенный риск развития меланомы.
- Семейный анамнез меланомы. Вероятность развития меланомы выше у людей, которые имеют близких кровных родственников, сталкивавшихся с этой патологией.
- Частая травматизация невусов. Это могут быть травмы, полученные во время бритья, в результате ношения ювелирных украшений, белья или других элементов одежды (например, шлеек рюкзака). В таких случаях риск злокачественного перерождения достигает 90%2.
- Ослабленная иммунная система. Люди с нарушениями иммунитета имеют повышенный риск меланомы и других видов рака кожи. Чаще всего это связано с приемом лекарств для подавления иммунной системы, например, после трансплантации органов или при аутоиммунных патологиях и ВИЧ-инфекции.
Классификация и стадии развития меланомы
В клинической практике используется международная классификация меланом по системе TNM Американской объединенной комиссии по злокачественным новообразованиям. Ее используют для многих злокачественных опухолей. В ходе оценки учитывается распространенность новообразования и наличие метастазов:
- Т — первичная опухоль. Классифицируется в зависимости от толщины прорастания, наличия или отсутствия изъязвлений. Выставляется после гистологического исследования образца ткани опухоли.
- рT — первичная опухоль.
- pТХ — первичная опухоль не может быть оценена.
- pТ0 — отсутствие данных о первичной опухоли.
- pТis — меланома in situ (I уровень инвазии по Clark) (атипичная меланоцитарная гиперплазия, тяжелая меланоцитарная дисплазия, неинвазивное злокачественное поражение).
- pТ1 — меланома толщиной 1 мм или менее (pТ1а – уровень инвазии по Clark II или III без изъязвления, pТ1b – уровень инвазии по Clark IV или V или с изъязвлением).
- pТ2 — меланома толщиной более 1 мм, но не более 2 мм (pТ2а – без изъязвления, pТ2b – с изъязвлением).
- pТ3 — меланома толщиной более 2 мм, но не превышающая 4 мм (pТ3а — без изъязвления, pТ3b — с изъязвлением).
- pТ4 — меланома толщиной более 4 мм (pТ4а — без изъязвления, pТ4b — с изъязвлением).
- N — отображает вовлеченность в патологический процесс лимфатических узлов.
- Nx — нет достоверных данных для правильной оценки.
- N0 — признаки поражения лимфатических узлов отсутствуют.
- N1 — метастазы в лимфатических узлах размером до 3 см.
- N2a — метастазы более 3 см.
- N2b — наличие метастазов в кожу или подкожную жировую клетчатку, расположенных на расстоянии более 2 см от основной опухоли (транзитные метастазы).
- N2c — наличие метастазов в лимфатические узлы размером более 3 см в сочетании с транзитными метастазами.
- М — наличие отдаленных метастазов (выходящие за пределы анатомической области).
- Мх — нет данных для определения наличия отдаленных метастазов.
- М0 — отдаленные метастазы не определяются.
- М1а — отдаленные метастазы в лимфатических узлах, коже или подкожной жировой клетчатке.
- М1b — наличие метастазов во внутренние органы.
Глубина врастания (вертикального роста) меланомы разделяется на 5 уровней инвазии по Кларку:
- I уровень — неинвазивная опухоль, ограниченная эпидермисом;
- II уровень — опухолевые клетки располагаются в сосочковом слое дермы;
- III уровень — опухолевые клетки находятся между сосочковым и сетчатым слоем;
- IV уровень — опухолевые клетки обнаруживают в сетчатом слое дермы.
- V уровень — опухолевые клетки обнаруживают в подкожной жировой клетчатке.
На основе вышеизложенных критериев определяется клиническая стадия меланомы (рис. 2).
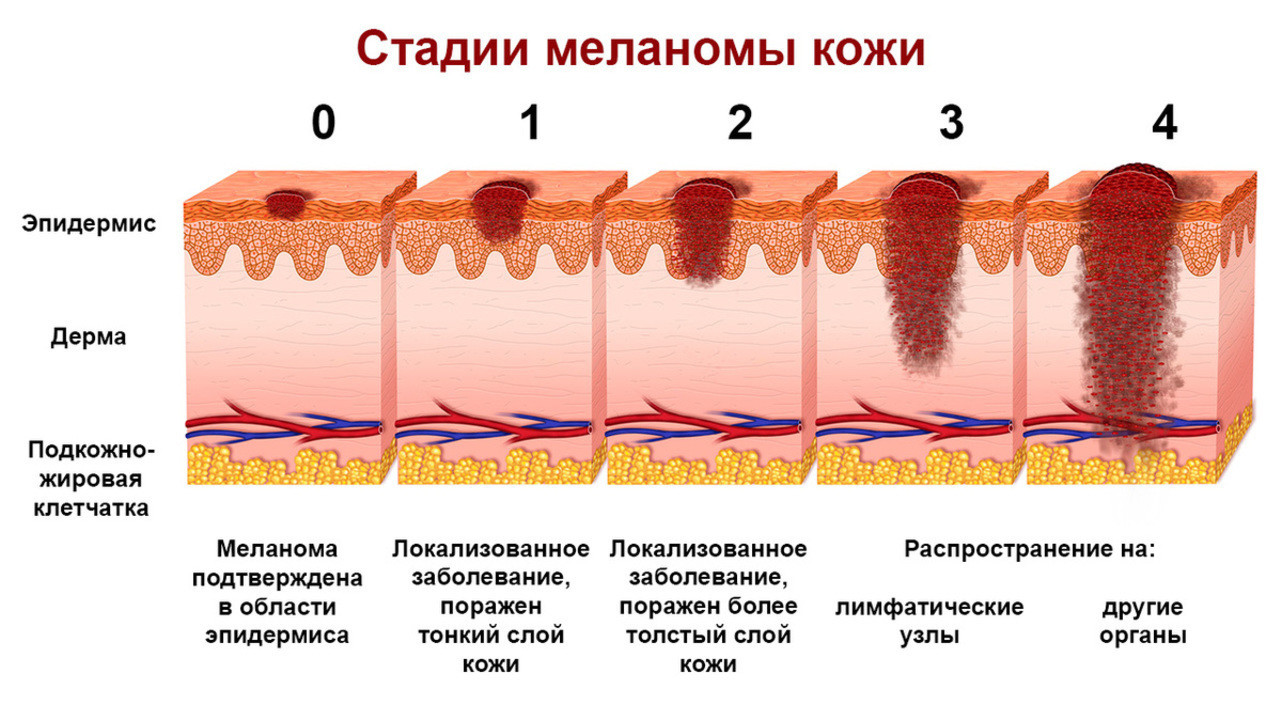
Рисунок 2. Стадии развития меланомы. Источник: Alexilus / Depositphotos
Насколько опасна меланома?
Меланома является наиболее опасным видом злокачественных новообразований. Без ранней диагностики и лечения эта опухоль быстро распространяется во внутренние органы через лимфатические и кровеносные сосуды.
Склонность к образованию метастазов зависит от биологических особенностей меланомы. При толщине опухоли более 1 мм внутрикожные метастазы выявляют в 12,4% случаев. При этом опухоль более 4 мм связана с показателем пятилетней выживаемости не менее 50%. Это означает что даже при полноценном лечении в таких случаях только половина больных проживает более 5 лет с момента постановки диагноза. При подтвержденном метастатическом поражении внутренних органов этот показатель падает до 7-10%.
Метастазы при меланоме возникают в регионарных лимфатических узлах, печени, легких, головном мозге, костях, почках и надпочечниках. При этом часто причиной обращения человека за медицинской помощью являются симптомы поражения этих органов, например, головная боль или боль в спине, кашель или одышка и т.д.
Симптомы меланомы
Меланома может проявляться по-разному, в зависимости от размера, локализации, цвета и других характеристик. Общей чертой является незначительное возвышение над уровнем прилегающих участков кожи и образование небольших опухолей-сателлитов.
Варианты форм колеблются в широких пределах: от округлых до треугольных и неправильных фигур, размеры — от нескольких миллиметров до 2-3 сантиметров. Окрас в большинстве случаев красный или темно-коричневый, но встречаются черные, фиолетовые, серые и розовые опухоли, а также депигментированные вариации и их комбинации. Консистенция чаще плотная, реже — упругая. На поверхности новообразования могут возникать изъязвления и кровоточивость даже при малейшем внешнем воздействии.
В зависимости от характерных признаков принято выделять 4 основных клинических варианта меланомы (рис. 3):
- Поверхностно-распространяющаяся меланома. Наиболее частый вариант, составляющий порядка 70% от всех случаев. Дебютирует как пятно коричневого цвета, затем постепенно увеличивается в размерах, теряет симметричность, структуру и изменяет цвет на более темный. Отличается длительным течением при горизонтальном росте — до 7 лет. При вертикальном распространении, сопровождающемся возвышением над прилегающей кожей, быстро возникают метастазы во внутренних органах.
- Узловая меланома. Внешне напоминает полип или узел, имеет плотную консистенцию и симметричную форму, сине-красный или бурый, черный цвет. Отличается быстром ростом, при котором на поверхности опухоли могут появляться небольшие язвы.
- Лентиго-меланома. Имеет вид пятна неправильной формы и неоднородного цвета. Чаще возникает у пожилых людей. Основой для ее развития является продолжительное течение злокачественного лентиго (предракового меланоза Дюбрейля).
- Беспигментная или амеланотическая меланома. Характерная особенность — отсутствие насыщенного цвета, из-за чего опухоль зачастую имеет вид папулы розового или телесного цвета.
Как отличить меланому от родинки?
Более чем в 70% случаев меланома развивается на месте уже имеющегося скопления меланоцитов — родинок или пигментного невуса. Вовремя распознать злокачественное перерождение можно с помощью шкалы ABCDE (рис. 4) [2]:
- А — asymmetry, асимметрия. В норме родинки, в отличие от меланомы, симметричные. Определить это изменение можно, проведя воображаемую линию между двумя половинами кожного образования.
- В — border irregularity или изменение края, контура. В норме в пигментных образованиях кожи край ровный и ярко выраженный. Для меланомы характерно нарушение четкости, размытость, появление «языков пламени» на границах с нормальной кожей.
- C — color, цвет. Почти все родинки имеют равномерную окраску темно-красного или коричневого цвета. Изменение цвета родинки, особенно ее отдельных частей, часто является проявлением меланомы.
- D — diameter, диаметр. Родинки могут иметь разный размер, но обычно они не больше 5-6 мм в диаметре. Превышение этих значений, в особенности если оно произошло за сравнительно короткий промежуток времени, расценивается как признак меланомы.
- Е — elevation, приподнятость. Развивающаяся меланома в большинстве случаев немного приподнята над окружающей кожей.
Помимо меланомы, существуют и другие, немеланомные виды рака кожи. Они могут сопровождаться следующими симптомами, которые не исчезает в течение как минимум 4 недель:
- Белое, красное или розовое объемное образование.
- Обесцвеченные пятна на коже.
- Чешуйчатость кожи или ее уплотнение.
- Струпья или язвы, которые кровоточат, болят или чешутся.
Диагностика
Диагностика меланомы основывается на сборе данных анамнеза, осмотре кожных покровов, гистологического исследования и, при необходимости, дополнительных аппаратных методов диагностики.
Ключевым исследованием при выявлении меланомы является дерматоскопия, проводимая с помощью дерматоскопа, многократно увеличивающего подозрительное кожное образование. Она позволяет выявить самые ранние признаки злокачественной опухоли и определить дальнейшую тактику ведения больного.
С целью подтверждения диагноза требуется биопсия тканей. Образец может браться при помощи мазка-отпечатка или полного удаления образования в пределах здоровых тканей, что зависит от конкретной ситуации. При этом частичный забор тканей противопоказан, так как это может стать причиной метастазирования опухоли.
Также, в зависимости от характеристик выявленной опухоли, дополнительно могут проводиться:
- Ультразвуковое исследование (УЗИ) рядом расположенных лимфатических узлов.
- Компьютерная томография (КТ) головного мозга, органов брюшной и/или грудной полости с внутривенным введением рентгеноконтрастного вещества, позитронная эмиссионная томография (ПЭТ).
- Серологическая диагностика: определение уровня онкомаркера S-100, лактатдегидрогеназы (ЛДГ).
- Генетическое исследование: выявление мутаций в генах BRAF, CKIT.
Лечение меланомы
Цель проводимого лечения — удаление опухоли кожи и регионарных метастатически пораженных лимфатических узлов (при их наличии). Для этого используются как хирургические, так и медикаментозные методы, реже — лучевая терапия.
Основным методом лечения меланомы считается хирургическое удаление опухоли. На I стадии его достаточно для полного излечения. Особенность операций при онкологических патологиях — удаление новообразования в пределах здоровых тканей. В зависимости от общего размера опухоли отступ при иссечении может составлять от 1 до 3 сантиметров. Удаленные ткани после этого направляют на биопсию.
Медикаментозное лечение меланомы представлено иммунотерапией. Она показана при опухолях толщиной более 2 мм с изъязвлениями, что соответствует стадиям IIB и IIC, III и IV. Для стадий IIB и IIC чаще используют препараты рекомбинантного интерферона альфа-2a,b (ИФН-альфа). При стадиях III и IV показаны ингибиторы BRAF (вемурафениб, дабрафениб), блокаторы рецептора CTLA4 (ипилимумаб), анти-PD1 терапия. Однако схема лечения подбирается индивидуально, в зависимости от состояния пациента, особенностей опухоли и других параметров [1].
Один из современных вариантов медикаментозного лечения — таргетная терапия. Это целенаправленное введение лекарственных средств в опухоль, за счет чего происходит гибель раковых клеток с минимальным количеством побочных эффектов. Такой подход может быть рекомендован при меланоме, если рак распространился на лимфатические узлы или другие области тела.
При меланомах, которые нельзя удалить полностью хирургическим путем, дополнительно используется лучевая терапия. Она применяется при поражении лимфатических узлов и внутренних органов и позволяет уничтожить раковые клетки.
Жизнь с меланомой
Лечение онкологических заболеваний, в том числе и меланомы, накладывает серьезный отпечаток на жизнь больного. Пациентам нужно быть готовыми к различным вариантам развития событий.
Прогноз и профилактика
Прогноз напрямую зависит от стадии, на которой была выявлена опухоль. При удалении меланомы кожи толщиной менее 1 мм выживаемость составляет более 90%, и лишь у небольшого количества пациентов впоследствии могут иметь место рецидивы [2]. В то же время при больших раковых опухолях и метастазах во внутренних органах уже в течение нескольких лет умирает больше половины больных.
Для профилактики меланомы рекомендуется соблюдать следующие рекомендации:
- Избегайте солнечных лучей в середине дня. Это риск ожогов и загара, вызывающего повреждение кожи и увеличивающего риск развития меланомы. Ультрафиолетовое излучение наиболее интенсивно с 10 до 16 часов.
- Пользуйтесь солнцезащитным кремом. Выбирайте средство с SPF не менее 30 даже в пасмурные дни, а летом на солнце — SPF 40-50. Обильно наносите крем на тело и повторяйте процедуру каждые два часа или чаще, если вы плаваете или сильно потеете.
- Не забывайте об одежде. Прикрывайте кожу темной плотной тканью, закрывающей руки и ноги, носите головные уборы с широкими полями. Используйте солнцезащитные очки.
- Избегайте ламп для загара и соляриев, они излучают ультрафиолетовые лучи и могут увеличить риск возникновения рака кожи.
- Осматривайте свое тело. Регулярно проверяйте кожу: не появились ли новые образования, не изменились ли родинки, веснушки, родимые пятна.
- Удаляйте родинки, которые часто травмируются. На месте удаленной родинки остается лишь малозаметный рубец. Наибольший риск развития меланомы — у невусов, которые регулярно задеваются нижним бельем, шлейками от рюкзака или лезвием во время бритья или стрижки.
Солнцезащитный крем как средство профилактики меланомы

Солнцезащитные средства помогают предупредить рак кожи. Фото: zefart / Depositphotos
Прежде чем выходить на улицу в жаркий солнечный день, рекомендуется нанести на открытые участки тела солнцезащитный крем, который позволит блокировать ультрафиолетовые лучи. Однако не все средства подходят для детей в возрасте 6 месяцев и младше.
Солнцезащитный крем обладает различной степенью защиты от солнечных лучей. Sun protection factor, SPF показывает, насколько хорошо блокируются УФ-лучи. Для профилактики меланомы рекомендуется использоваться средства с SPF 30 и выше.
При этом важно помнить, что солнцезащитный крем стирается или теряет свои защитные свойства со временем. Его следует наносить снова, если кожа остается под воздействием солнца более 2 часов, а также после купания, при сильном потоотделении или после вытирания полотенцем [4].
Заключение
Меланома — один из самых опасных видов рака. В то же время за счет того, что обычно она располагается на поверхности кожи, ее легко выявить и вовремя удалить. Это предотвратит распространение опухоли во внутренние органы.
И вообще, можно ли удалять родинки на теле? Образования на коже удалять можно, все без исключения, вне зависимости от их расположения. Вопрос стоит в целесообразности, обследовании и методе удаления.
«А вы накануне возьмете анализ с родинки?»
Единственный анализ, который позволяет достоверно определить природу образования это – гистологическое исследование. Образование удаляется целиком и направляется на патоморфологическое исследование. Заранее перед тем как удалить родинки никаких «отщипов» не выполняется.
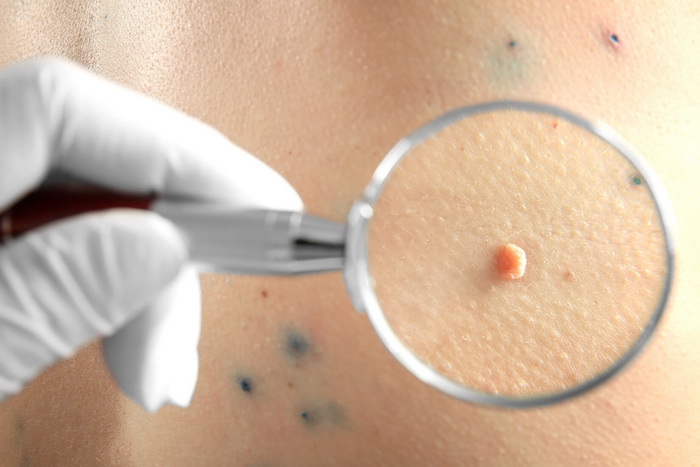
Предварительно возможно выполнение цитологического исследования при условии наличия отделяемого, изъязвления или травматизации образования. Это исследование позволяет установить предварительный диагноз и выполняется при затруднении в постановке предварительного диагноза. Часто для того, чтобы уставить диагноз достаточно внешнего осмотра или дерматоскопии. Например, в отношении фиброэпителиальных полипов (папиллом), кератом, фибром, вирусных бородавок, довольно обширной группы невусов (интрадермальные, бородавчатые, беспигментные и прочее).
«Удалять родинки или нет?»
Есть образования на коже, которые удалять необходимо, потому что есть высокий риск возникновения онкологического заболевания.
Преимущественно подобные образования иссекаются с обязательным гистологическим исследованием операционного материала. Доброкачественные, не предраковые образования кожи подлежат удалению по косметическим показаниям, в случае неприятных ощущений (травматизация, зуд), если происходит постоянное повреждение образования или иной дискомфорт.
В любом случае о том, нужно ли удалять родинки необходимо проконсультироваться с врачом дерматологом, онкологом. Он же должен порекомендовать оптимальный метод удаления.
«Как лучше удалять родинки?»
Здесь все упирается в диагноз. Как упоминалось выше удалять можно все, вопрос в методе.
Способы удаления родинок
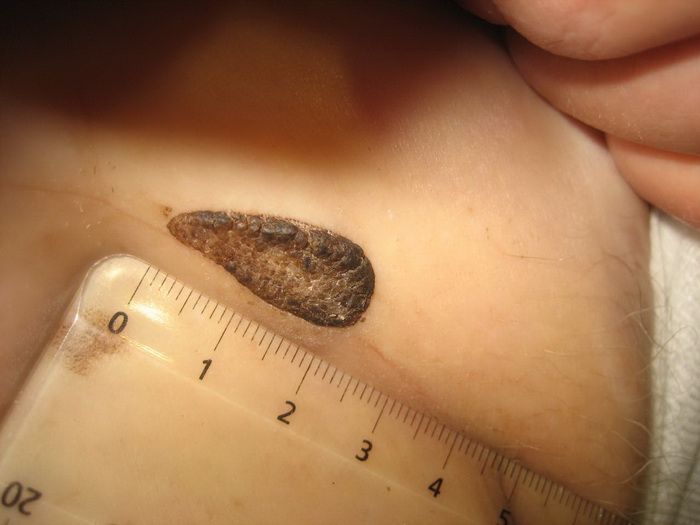
Все образования с минимальным подозрением на злокачественность подлежат иссечению в пределах здоровых тканей, с обязательным гистологическим исследованием операционного материала. Также хирургический метод предпочтителен для некоторых крупных образований (более 1,5 см) с точки зрения процесса заживления и косметического эффекта.
- Малоинвазивные: лазеродеструкция, радиоволновой метод
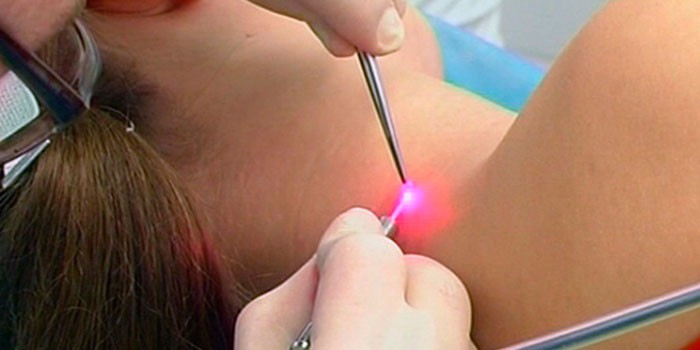
Наиболее предпочитаема в отношении выпуклых образований, образований на ножке, себорейных кератом и бородавок, в том числе крупных размеров.
Преимущество метода в мгновенной коагуляции, без повреждения прилегающих тканей, без кровоточивости и мгновенным образованием корочки на ране. Лазерная деструкция в отличие от радионожа и электрокоагуляции не имеет проведения через тело человека и допустима у пациентов с кардиостимуляторами и водителями ритма.
В процессе лазеродеструкции не возникает ионизирующего излучения и воздействие ограничивается точкой приложения, допускается у детей и беременных женщин. Метод практически бесконтактный, имеет в точке приложения очень высокую температуру, поэтому исключает возможность заражения такими инфекциями как ВИЧ или гепатит. Недостаток метода — удаленный материал в большинстве случаев не годен для гистологического исследования, поэтому лазерная деструкция подходит для удаления исключительно доброкачественных образований, не вызывающих сомнений в диагнозе.

Представляет собой рассечение мягких тканей нетравматичным образом при помощи узконаправленных высокочастотных радиоволн, позволяет выполнять тонкие разрезы со спайкой мелких сосудов, стерилизацией поверхности — радиоволна высокой частоты уничтожает микроорганизмы.
Метод подходит для удаления небольших образований, требующих гистологического исследования, так как во время удаления операционный материал минимально повреждается или как альтернатива скальпелю при иссечении образования. Имеет противопоказания — кардиостимуляторы, эпилепсия, глаукома, сахарный диабет, беременность, воспалительные процессы в острой стадии.
Не подходит для удаления «сухих» образований — вирусных бородавок, образований с обильным кератозом.
Что лучше — лазер или радионож?
Оба вышеописанных метода необходимы для малоизвазивных процедур и успешно дополняют друг друга. Выбор метода определяется врачом в зависимости от диагноза.
Как правило, оба метода предполагают использование местной анестезии. Поэтому на еще один вопрос: «Больно ли удалять родинку на теле?» Могу уверенно ответить – нет, не больно.
И, напоследок, история нашей пациентки о том, опасно ли удалять родинки
Татьяна – красивая, ухоженная женщина лет сорока. Однажды, готовясь к летнему сезону, она решила удалить родинку на спине, благо работала в салоне красоты и у нее под рукой был целый арсенал различных методик. Косметолог посоветовала ей удалить родинку токами Д`Арсонваля, что она и сделала.
Конечно же Татьяна знала, что «врач по родинкам» называется дерматолог, но идти к дерматологу, а уж тем более к такому «страшному» врачу как онколог у Татьяны времени не было.
К сожалению родинка, оказалось непростой, а пограничной. Буквально, через несколько месяцев Татьяне поставили диагноз «меланома кожи» и выполнили несколько операций – по удалению самой меланомы и по удалению лимфоузлов, куда она успела метастазировать. К счастью, ей повезло – она прошла курс иммунотерапии аутологичной дендритноклеточной вакциной и процесс удалось остановить — обошлось без отдаленных метастазов. Но это уже другая история.
Помните! Меланома считается царицей опухолей. Она часто поражает молодых, быстро метастазирует в отдаленные органы. Поэтому очень важно то, какой врач удаляет родинки. Ведь неправильное удаление маленькой родинки чревато большими проблемами.
Читайте также:

