Можно ли рак кожи мазать йодом
Обновлено: 28.04.2024
Недавно в инстаграме и ВК опубликовал интересные назначения от коллеги по поводу диагноза себорейный кератоз. Тема вызвала живой интерес, и в результате я решил написать статью об этом явлении. В ней мы подробно разберем причины появления себорейного кератоза (и, конечно же, мифы), его разновидности, возможные сложности для здоровья, методы лечения и профилактики.
Для облегчения понимания: себорейный кератоз и кератома в дальнейшем будут использоваться как синонимы.
Что такое себорейный кератоз
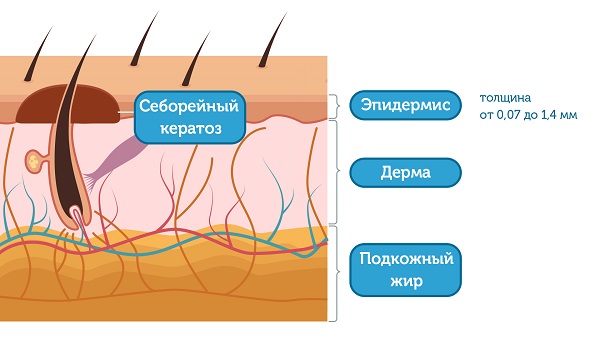
Одна из наиболее частых доброкачественных опухолей кожи человека. Она развивается обычно в пожилом возрасте вследствие разрастания эпидермиса с выраженным ороговением. [1]
Эпидермис – верхний слой кожи, который постоянно отшелушивается и полностью меняется примерно в течение двух недель. Его толщина составляет от 0,07 до 1,4 мм. Таким образом, становится понятно, что кератома – очень поверхностное образование. Несмотря на то, что очаги себорейного кератоза могут быть очень большими по площади, в глубину кожи они не проникают.
У кого чаще появляются кератомы
Отмечено, что наиболее часто эти образования появляются у людей старше 30 лет [2]. Не очень понимаю, почему во многих статьях (чаще без автора) утверждение о «себорейном кератозе строго после 30 лет» возведено в абсолют.
Из своей практики отмечу, что неоднократно видел эти образования и у людей более младшего, а иногда и детского возраста. По данным вот этого австралийского исследования [3], 12 % пациентов в возрасте от 15 до 25 лет имели в среднем 6 кератом на коже.
Где наиболее часто образуются кератомы
В порядке частоты убывания: туловище, шея, голова. Себорейный кератоз на коже конечностей встречается достаточно редко, но говорить о том, что его там не бывает, на мой взгляд, не стоит.
Факторы риска себорейного кератоза
- Солнечный свет. Как минимум одно исследование показывает связь между появлением кератом и воздействием ультрафиолета [3], хотя есть работы, подвергающие сомнению это утверждение. [2]
- Генетическая предрасположенность. Есть несколько описанных случаев семей с наследуемым большим количеством кератом, иногда в очень молодом возрасте [4].
- Вирус папилломы человека. Имеются указания, что на поверхности многих кератом методом ПЦР можно обнаружить ДНК вируса папилломы человека [4]. В то же время нельзя не отметить, что те же фрагменты ДНК ВПЧ обнаруживаются и на неизмененной коже. Роль ВПЧ в развитии кератом в настоящее время достаточно спорная.
- Нарушения иммунитета. Возникновение и прогрессирование очагов себорейного кератоза возможно у пациентов в состоянии иммуносупрессии [15]. К иммунодефициту может привести длительный прием глюкокортикостероидных гормонов.
Как выглядит кератома (себорейный кератоз)
Внешний вид кератомы во многом зависит от давности ее существования.
В начальной стадии это образование очень слабо выступает над уровнем кожи, незначительно отличается от нее по плотности и имеет цвет, очень близкий к телесному. Форма очагов круглая или овальная.
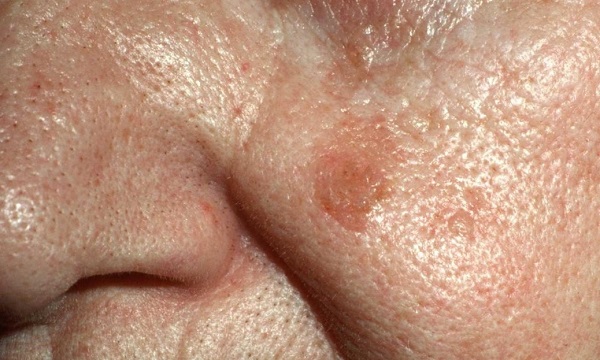
Затем, по мере увеличения количества клеток эпидермиса в образовании, кератома увеличивается в толщину и в высоту. Эти образования видны невооруженным глазом – милиаподобные кисты и комедоноподобные отверстия.


Одним из частых симптомов для кератомы, видимых невооруженным глазом, является поверхность, которая чем-то напоминает землю, потрескавшуюся после дождя. Такой рисунок образуют наслоения, состоящие из ороговевших клеток эпидермиса.
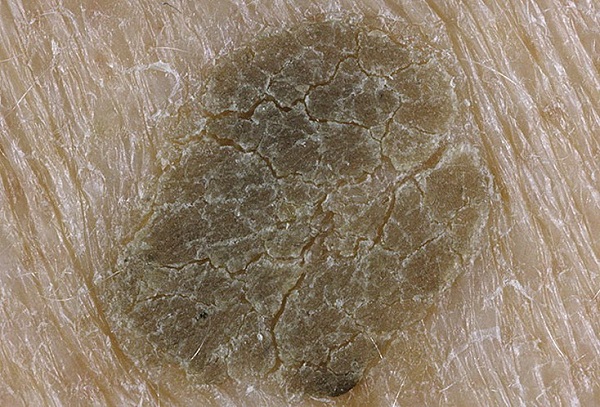
Кроме клинической формы – на широком основании – существует форма себорейного кератоза на ножке.

Вирус папилломы человека к этой форме кератом имеет очень отдаленное отношение. По моему опыту, только в единичных случаях при гистологическом исследовании таких образований были указания на признаки вирусного поражения.
Синдром Лезера-Трела
Об этом синдроме можно говорить, когда у человека внезапно появляется много кератом, особенно на туловище. В 35 % случаев это состояние ассоциировано с черным акантозом. Около 50 % пациентов отмечают выраженный зуд в области кератом. [4]
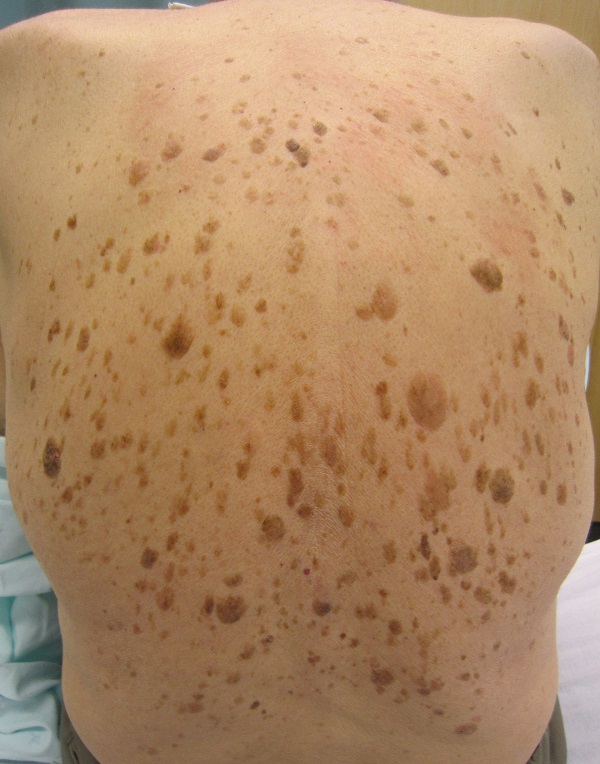
Это означает, что если множественные кератомы появлялись постепенно и присутствуют на туловище уже много лет – скорее всего, об этом синдроме речь не идет.
Некоторые исследователи подвергают сомнению существование синдрома. Это связано с тем, что указанные злокачественные опухоли чаще встречаются у пациентов старшего возраста, так же как и сам себорейный кератоз.
Лечение кератом
Подошли к самому интересному :)
Удаление
Принято считать, что лечить себорейный кератоз необязательно, т. к. природа этого заболевания доброкачественная. Тем не менее удаление очагов может быть показано для исключения озлокачествления в случаях, когда данные клинического осмотра неоднозначные. Регулярная травматизация, например одеждой, может привести к воспалению, кровоточивости и зуду и быть поводом для удаления.
Способы удаления кератом:
- лазер;
- радионож;
- электрокоагуляция;
- метод бритвенной эксцизии.
Я не буду подробно останавливаться на различных нюансах удаления. Скажу только, что, на мой взгляд, кератомы стоит удалять с гистологическим исследованием. Многие коллеги мне возразят, что в большинстве случаев диагностировать себорейный кератоз не сложно и гистологическое исследование – пустая трата денег.
В ответ приведу несколько исследований:
- В 1,4–4,4 % случаев на фоне себорейного кератоза обнаруживается плоскоклеточный рак in situ [5,6]. Аналогичный случай был в моей практике.
- Плоскоклеточный рак на фоне себорейного кератоза. [11]
- 43 случая базалиомы, 6 – плоскоклеточного рака, 2 меланомы на фоне себорейного кератоза. [9]
- 3 случая меланомы на фоне кератомы. [7,8,10]
Повторюсь, на мой взгляд, гистологическое исследование себорейного кератоза является обязательным.
Лекарственное лечение (осторожно, оно даже работает! Иногда)
Как НЕ нужно лечить кератомы:
- Принимать высокие дозы витамина С, а также:
- противовирусные препараты («Ацикловир»);
- ферментные препараты («Вобэнзим»);
- гепатопротекторы («Урсофальк»).
Лучше уменьшите количество стрессов, увеличьте количество овощей и время сна (последнее не всегда работает, но точно не вредит).
Профилактика возникновения себорейного кератоза
С учетом факторов риска развития кератом, перечисленных в первой части статьи, можно смело рекомендовать избегать чрезмерного воздействия солнечного света. На эту тему есть подробная статья.
К сожалению, других методов профилактики мне придумать не удалось, т. к. на свой возраст воздействовать мы, увы, не можем. Аналогичная ситуация и с наследственностью. Роль ВПЧ в развитии кератом не настолько убедительно доказана, чтобы назначать профилактическое лечение.
Резюме
Если вам поставили диагноз кератома – в этом нет ничего страшного. Вы можете смело удалять их, если они доставляют неудобство, но я рекомендую делать это с гистологическим исследованием.
Если кератомы не удалять – это не приведет к негативным последствиям и не повлияет на их дальнейшее появление.
Московский клинический научно-практический центр Департамента здравоохранения Москвы, Москва, Россия
ГБУЗ «Московский клинический научно-практический центр им. А.С. Логинова» Департамента здравоохранения Москвы, Москва, Россия
ГБУЗ «Московский клинический научно-практический центр им. А.С. Логинова» Департамента здравоохранения Москвы, Москва, Россия
Нехирургические методы лечения базально-клеточного рака кожи
Московский клинический научно-практический центр Департамента здравоохранения Москвы, Москва, Россия
Ежегодный прирост онкологической заболеваемости с локализацией процесса на коже составляет от 3 до 10%. В структуре онкологической заболеваемости России злокачественные опухоли кожи занимают второе место по частоте встречаемости (11—12%). Базально-клеточный рак (БКРК), или базалиома кожи, составляет до 80% от всех злокачественных эпителиальных опухолей кожи. Представлен обзор литературы по нехирургическим методам лечения БКРК. Из большого количества консервативных лечебных стратегий и эффективных методик лечения БКРК рассмотрены основные. Показаны результаты лечения БКРК с помощью фотодинамической (ФДТ), лучевой, местной лекарственной терапии, системной химио- и иммунотерапии. Описаны статистические данные по рецидивированию БКРК при различных методах консервативного лечения и проведено сравнение с частотой рецидивирования после хирургического лечения. Рассмотрены варианты лечения неоперабельных больных с помощью системной химиотерапии препаратами висмодегиб и сонедегиб; иммунотерапии рекомбинантными интерферонами альфа-2b — реафероном, вифероном (Россия) и интроном A (США). Приведены статистически достоверные данные по лечению БКРК различными нехирургическими методами. Представлены выводы о целесообразности применения консервативных методов лечения БКРК в клинической практике.
Московский клинический научно-практический центр Департамента здравоохранения Москвы, Москва, Россия
ГБУЗ «Московский клинический научно-практический центр им. А.С. Логинова» Департамента здравоохранения Москвы, Москва, Россия
ГБУЗ «Московский клинический научно-практический центр им. А.С. Логинова» Департамента здравоохранения Москвы, Москва, Россия
В последние десятилетия в мире отмечают неуклонный рост заболеваемости раком кожи. Ежегодный прирост составляет от 3 до 10%. В структуре онкологической заболеваемости в России злокачественные опухоли кожи по частоте встречаемости занимают второе место (11—12%). Базально-клеточный рак кожи (БКРК), или базалиома кожи, составляет до 80% от всех злокачественных эпителиальных опухолей этой локализации. БКРК может возникать практически на любом участке кожного покрова, но наиболее часто на лице (в особенности в углах глаз, на носу, ушных раковинах и в височной области) и волосистой части головы. До 78% случаев БКРК регистрируют у лиц пожилого и старческого возраста (в среднем 64,4 года). Однако описаны редкие случаи возникновения данного онкологического заболевания кожи в более раннем возрасте, начиная с 20 лет [1—3].
Прогноз при ранних стадиях БКРК достаточно благоприятный: стойкое излечение достигается в 95—97% случаев. При местно-распространенном процессе (III стадия) излечение возможно в 40—50% наблюдений. Особенностью БКРК является его крайне медленное метастазирование (менее 0,5% случаев). Частота локальных рецидивов после различных методов лечения БКРК составляет, по данным разных авторов [2], от 1 до 40%.
В настоящее время в лечении БКРК применяют все существующие методы лечения злокачественных опухолей: хирургическое, лучевую терапию, электрокоагуляцию, крио- и лазерную деструкцию опухоли, местную и системную химиотерапию, иммунотерапию и комбинированное лечение [2]. Наряду с положительными сторонами стандартных способов лечения имеются существенные недостатки, в связи с чем продолжается поиск новых неинвазивных и косметически значимых методов.
Выбирая противоопухолевое лечение БКРК важно руководствоваться тем, насколько полную элиминацию опухолевых клеток обеспечивает метод, а также учитывать сохранение функции пораженного участка кожи и ориентироваться на наиболее приемлемый косметический результат [4]. Также необходимо оценивать факторы, связанные непосредственно с самим опухолевым процессом: клиническую форму БКРК, наличие первичного очага или рецидива, локализацию, размер и глубину инвазии опухоли, длительность ее существования, скорость опухолевого роста и возможность определения ее границ [5]. Кроме того, учитывают, имеется ли у пациента единичный очаг или множественный.
На сегодняшний день нет нехирургического метода лечения БКРК, который мог бы гарантировать 100% результат, т. е. предотвратить рецидивы. Их частота при различных методах лечения первичного очага достигает до 42,9%.
![]()
Вероятность рецидива БКРК зависит от выбранного метода лечения. Для определения наиболее эффективной тактики терапии в каждом конкретном случае были разработаны две концепции низкого и высокого риска вероятности развития рецидива БКРК (см. таблицу) Базалиома кожи низкого и высокого риска [5].
Лечение локального рецидива БКРК — задача более сложная, чем лечение первичной опухоли.
Среди большого количества консервативных лечебных стратегий и эффективных методик лечения БКРК в данной статье мы рассмотрим основные.
Одним из наиболее эффективных современных методов лечения БКРК является метод фотодинамической терапии (ФДТ) [6, 7]. В России ФДТ при лечении БКРК применяется с 1992 г.
ФДТ — фотодинамическое повреждение опухолевых клеток в ходе фотохимических реакций. Уникальной особенностью фотодинамического повреждения тканей являются некроз и апоптоз опухолевых клеток с сохранением коллагеновых структур, которые служат основным каркасом для репаративных процессов, что обеспечивает хорошие косметические результаты. После лечения формируется нежный, не деформирующий кожу рубец, по цвету мало отличающийся от окружающей кожи (редко встречается пигментация зоны воздействия от легкой до умеренной). Это очень важно для больных с опухолями кожи, расположенными на открытых участках тела и, конечно, на лице.
ФДТ опухолей реализуется посредством трех основных механизмов:
1) повреждение сосудистого русла опухоли (рассматривается как основной);
2) непосредственная цитотоксичность в результате фотохимической реакции;
3) формирование иммунного ответа на клетки опухоли, находящиеся в состоянии апоптоза.
Непосредственная эффективность ФДТ в зависимости от морфологической формы, размеров опухоли и качества используемых фотосенсибилизаторов составляет 73—95%. К безусловным преимуществам данного метода следует отнести возможность проведения процедуры в амбулаторных условиях, низкий уровень болевых ощущений (в большинстве случаев не требуется обезболивание), легкость при формировании фигурных полей, допустимость комбинирования с другими методами терапии, отсутствие лимитирующих доз фотосенсибилизатора и светового воздействия и, как следствие, возможность многократного повторения процедуры, удобство применения при множественном характере поражения и лучшие косметические результаты вследствие сохранения структуры коллагеновых волокон, что способствует формированию оптимальных рубцов. К недостаткам метода относят ограниченную глубину проникновения лазерного света (4—8 мм в зависимости от длины волны).
Эффективность ФДТ определяется правильным выбором дозы фотосенсибилизатора, плотностью мощности лазерного излучения и энергией, подведенной к опухоли. Наиболее успешно применение ФДТ при поверхностной форме БКРК, при которой достигается 90—100% излечение. Несколько хуже результаты ФДТ при более агрессивных формах БКРК (50—70% безрецидивного 3-летнего периода).
Накопленный к настоящему времени опыт свидетельствует о целесообразности и перспективности использования ФДТ и лазер-индуцированной термотерапии при лечении больных БКРК [8—10].
Лучевая терапия БКРК во многих регионах нашей страны является ведущим методом лечения. Используются близкофокусная рентгенотерапия, дистанционная гамма-терапия, электронная терапия, контактные и комбинированные (радиохирургические) методы. Самый распространенный и ведущий метод лечения БКРК — близкофокусная рентгенотерапия; разовая доза облучения составляет 3—5 Гр с достижением суммарной очаговой дозы 50—60 Гр.
Преимуществами данного метода являются его эффективность и отсутствие необходимости обезболивания (кроме случаев, когда опухоль локализована на веках или в углу глаза).
К недостаткам относят необходимость неоднократного проведения процедур, что требует госпитализации больного; наличие ранней и поздней постлучевой местной реакции (сухая и влажная десквамация кожи, эритема, гипопигментация, атрофия кожи, телеангиоэктазии, эпиляция, субдермальный фиброз) и возможность возникновения спустя годы малигнизации, индуцированной лучевой терапией [11].
Сегодня концепция активного обследования и лечения больных лучевыми методами при отсутствии соответствующих показаний пересматривается. Это вызвано озабоченностью, связанной с повышением лучевой нагрузки при обследовании больных в медицинских учреждениях [12]. Риск развития злокачественных новообразований после лучевой терапии очень низок и составляет 1:1000 через 10—15 лет после завершения терапии [13]. Однако его следует учитывать.
Была доказана повышенная чувствительность к лучевой терапии у лиц, имеющих антиген А10 в системе HLA, который встречается наиболее часто при синдроме Горлина—Гольтца [14, 15].
Учитывая небольшой риск малигнизации в очагах, подверженных лучевой терапии, особенно важно решить вопрос о целесообразности назначения данного вида лечения лицам моложе 50 лет [12, 16, 17]. Для этих лиц назначение лучевой терапии должно быть тщательно обосновано. При возможности лечения альтернативными методами им следует отдавать предпочтение [11].
БКРК I—II стадии с поверхностными очагами размером до 5 см, а также опухоли, располагающиеся в периорбитальной области, на коже носа и ушных раковинах, у больных пожилого возраста — главные критерии к назначению близкофокусной лучевой терапии.
При распространенных, неоперабельных формах БКРК проводят лучевую терапию с паллиативной целью, иногда сочетая ее с внутриартериальной селективной химиотерапией.
При первичном БКРК после лучевой терапии локальные рецидивы возникают у 1,2—6,9%, а при рецидивном раке — у 14—48% больных.
Системная лекарственная терапия может применяться при неоперабельном местно-распространенном (мр) и/или метастатическом (м) БКРК. Системная химиотерапия при БКРК характеризуется низкой эффективностью. Иногда этот метод лечения назначают с целью уменьшения исходных размеров очага в предоперационный период до криодеструкции или хирургического иссечения опухоли [4].
Ингибиторы Hedgehog-сигналинга
В 2012 г. FDA (Foodand Drug Administration, Управление по контролю за продуктами и лекарствами, США) был одобрен препарат висмодегиб для лечения распространенного БКРК у взрослых пациентов. Препарат обладает низкой токсичностью и избирательным механизмом действия [18]. Наиболее частыми нежелательными явлениями при приеме висмодегиба бывают мышечные спазмы, алопеция, изменение вкусовых ощущений, потеря массы тела, усталость, тошнота, рвота, диарея, констипационный синдром, артралгии, гипонатриемия, тератогенный эффект.
Показания к применению ингибитора Hedgehog-сигналинга — препарата висмодегиб:
2) рецидивирующий БКРК;
3) мрБКРК у пациентов, не подлежащих хирургическому или лучевому лечению.
Иммунотерапия — местное и системное применение иммуномодулирующих препаратов. Получен хороший эффект при лечении язвенной формы БКРК рекомбинатными интерферонами — альфа-2b: реафероном, вифероном (Россия) и интроном A (США). Реафероном и интроном, А обкалывали опухоли, а виферон вводили в свечах. Через 2 мес после курса терапии размеры опухолей уменьшались на 70%. Число курсов составляло 2—3 с интервалом 2—3 мес. Процесс разрешался рубцовой атрофией.
Однако метод характеризуется рядом побочных эффектов: общей слабостью, энцефалопатией, анорексией, психомоторными нарушениями, транзиторной лейкопенией, тромбоцитопенией, тошнотой, нарушением вкуса, диареей. Широкое применение крема имиквимод ограничено возникновением таких побочных эффектов, как выраженная воспалительная реакция, невозможность использования на чувствительных участках кожи, системные побочные реакции. Также к недостаткам иммунотерапии интерфероном относят высокую стоимость проводимой терапии и относительно низкую степень излеченности [19, 20].
Таким образом, данные методы успешно дополняют хирургические, обеспечивая хороший терапевтический и косметический эффекты, позволяют сократить сроки лечения и реабилитации пациентов.
Сведения об авторах
1. Тяжелая сопутствующая патология.
2. Иммунодефицитное состояние.
Интерферонотерапия характеризуется местным или системным применением иммуномодулирующих препаратов. Применяют рекомбинантные интерфероны — альфа-2β-реаферон, виферон (Россия), интрон, А (США), местный иммунотропный препарат крем имиквимод. После проведения интерферонотерапии отмечается регресс большинства опухолей [1, 7]. Однако метод характеризует ряд побочных эффектов: общая слабость, энцефалопатия, анорексия, психомоторные нарушения, транзиторная лейкопения, тромбоцитопения, тошнота, нарушение вкуса, диарея. Широкое применение крема имиквимод ограничено возникновением таких побочных эффектов, как выраженная воспалительная реакция, невозможность использования на чувствительных участках кожи, системные побочные реакции. Также к недостаткам интерферонотерапии относят высокую стоимость проводимой терапии и относительно низкую степень излеченности [7].
Показания к интерферонотерапии
1. Отказ пациентов от хирургического лечения.
2. Язвенная форма.
3. Поверхностная форма.
4. Нодулярная форма.
5. Наличие неоперабельных крупных БКРК.
Ингибиторы Hedgehog сигналинга. С мутациями генов сигнального пути Hedgehog ассоциировано большинство случаев БКРК [28]. В 2012 г. FDA (Food and Drug Administration, Управление по контролю за продуктами и лекарствами, США) был одобрен препарат висмодеглиб для лечения распространенного БКРК у взрослых пациентов. Препарат обладает низкой токсичностью и избирательным механизмом действия [29]. Наиболее частыми нежелательными явлениями при приеме висмодеглиба бывают мышечные спазмы, алопеция, изменение вкусовых ощущений, потеря массы тела, усталость, тошнота, рвота, диарея, констипационный синдром, артралгии, гипонатриемия, тератогенный эффект.
Показания к применению ингибитора Hedgehog сигналинга — препарата висмодегиб
1. Метастатический БКРК.
2. Рецидивирующий БКРК.
3. Местно-распространенный БКРК у пациентов, не подлежащих хирургическому или лучевому лечению.
Фотодинамическая терапия (ФДТ) представляет собой эффективный и неинвазивный метод лечения БКРК с отличными косметическими результатами, основанный на селективном фотодинамическом повреждении опухолевых клеток в ходе фотохимических реакций. Основным компонентом фотодинамической реакции является фотосенсибилизатор (ФС) — вещество, повышающее чувствительность тканей к свету. ФС бывают системными и местными [34]. К системным ФС 1-го поколения относят производные гематопорфирина: фотофрин (США), фотогем (Россия), фотосан (Германия), и характеризующиеся низким коэффициентом накопления в опухолевых клетках и фототоксичностью. Более перспективными считаются ФС 2-го поколения: фотодитазин (Россия), фотолон (Белоруссия), радахлорин (Россия), фоскан (Германия), аминолевулиновая кислота (АЛК) (Норвегия). Однако при использовании всех системных ФС развивается серьезный побочный эффект в виде длительной фотосенсибилизации всего кожного покрова, которого в свою очередь не наблюдается при использовании местных ФС [30, 32]. Синтез липофильных эфиров АЛК позволяет увеличить селективность ФС и его пенетрацию при проведении ФДТ [32, 33]. Одним из наиболее эффективных и современных местных фотосенсибилизаторов является метиламинолевулиновая кислота (МАЛК), которая выпускается в виде крема метвикс («Галдерма», Швейцария). Фотодинамическая терапия с метиламинолевулиновой кислотой (МАЛК-ФДТ) по сравнению с криодеструкцией и хирургическим иссечением характеризуется достижением более приемлемого косметического результата. В качестве источника света при МАЛК-ФДТ используют лампу, излучающую холодный видимый свет в красном спектре. Дозы световой энергии при ФДТ различных форм БКРК делятся на минимальные, средние и максимальные, которые в свою очередь зависят от размера и локализации очага. Применение МАЛК приводит к селективному увеличению количества порфиринов (сенсибилизаторы) в опухолевых клетках, в результате чего последние становятся чувствительными к свету. А в здоровых клетках, напротив, содержание фотоактивных порфиринов незначительное. При воздействии на опухолевые клетки красным светом происходит активация фотоактивных порфиринов. После активации светом в присутствии кислорода в результате взаимодействия с проактивными порфиринами нетоксичный триплетный кислород переходит в более активное состояние, образуя так называемый «синглетный» кислород, обладающий выраженным цитотоксичным действием, что приводит к селективному разрушению опухолевых клеток. Эффективность фотодинамической терапии при БКРК обеспечивается за счет трех механизмов: повреждения сосудов опухоли, цитотоксичности фотохимической реакции и за счет формирования иммунного ответа вокруг опухоли [30, 34]. Эффективность ФДТ зависит от формы БКРК, ее размеров, от вида используемого ФС и составляет 73—95%. Цитотоксический эффект зависит от концентрации ФС и глубины проникновения света в опухолевую ткань [33, 35].
МАЛК-ФДТ является современным и эффективным методом лечения БКРК и обладает рядом существенных преимуществ: селективностью поражения исключительно опухолевых клеток, органосохраняющим эффектом, возможностью удаления очагов в труднодоступных местах, возможностью многократного применения, косметически более приемлемым эффектом, отсутствием тяжелых местных и системных осложнений, возможностью проведения лечения пожилым людям и больным с тяжелой сопутствующей патологией, возможностью проведения процедуры в амбулаторных условиях. Кроме того, во время одного лечебного сеанса можно проводить обработку нескольких очагов поражения [33—35].
Человека, у которого диагностировано онкологическое заболевание, всегда волнует, как теперь изменится его жизнь. Помимо предстоящего лечения, возникают некоторые ограничения, противопоказания.
Не стоит бояться, что теперь вся жизнь будет состоять из сплошных запретов. В целом во время лечения и после наступления ремиссии можно вести привычную жизнь, заниматься любимыми делами, принимать пищу, которая нравится. Но важно соблюдать некоторые рекомендации, потому что от этого может зависеть успех в борьбе с заболеванием.
![]()
Какие продукты питания противопоказаны при онкологических заболеваниях?
Принципы здорового питания едины для здоровых людей и онкологических больных. К продуктам, способствующим развитию рака и в целом ухудшающим состояние здоровья, относят красное (баранина, свинина, говядина) и обработанное (соленое, копченое, гриль, барбекю, бекон) мясо, колбасы и сосиски, фастфуд, продукты с добавленными сахарами, в первую очередь кондитерские изделия и сладкую газировку.
Это не означает, что одна плитка шоколада или один бургер сразу же ухудшат состояние онкологического больного. Речь о регулярном употреблении. Важно, какую часть рациона составляют те или иные продукты. Всё «вредное», конечно, надо ограничить. Но иногда можно себя побаловать.
Некоторые химиопрепараты вызывают тошноту, запоры, потерю аппетита, приводят к изменению чувства вкуса, поражению слизистых оболочек. В таких случаях нужна специальная диета. Соответствующие рекомендации вы найдете в нашей статье «Побочные эффекты химиотерапии».
Еще один возможный побочный эффект химиопрепаратов — лейкопения, снижение уровня лейкоцитов в крови. Из-за этого ослабляется иммунная защита и возрастает риск развития инфекций, в том числе пищевых. Для пациента с лейкопенией запрещены следующие продукты:
- Недоваренное мясо. Стоит приобрести специальный пищевой термометр, чтобы проверять готовность продуктов.
- Сыровяленые и сырокопченые колбасы, мясо.
- Непастеризованное молоко и любые приготовленные из него продукты (сыры, йогурты).
- Суши из сырой рыбы.
- Немытые свежие овощи и фрукты.
- Яйца, вареные всмятку, продукты, приготовленные из сырых яиц (например, домашний майонез).
Рекомендуемые продукты питания при раке
Организм онкологического больного борется с опасным заболеванием, испытывает дополнительную нагрузку из-за лечения. Чтобы вовремя восстанавливать ресурсы, ему нужно достаточное количество белков и других нутриентов, калорий. При этом пища должна быть здоровой.
К продуктам с наиболее высоким содержанием белка и калорий относятся: фасоль, курятина, мясо, йогурты, рыба, яйца. Они особенно важны для онкологических пациентов, которые сильно потеряли в весе, страдают анорексией.
Некоторые больные, напротив, страдают избыточным весом, ожирением. Им рекомендуется есть больше овощей и фруктов, выбирать нежирное мясо, максимально ограничить продукты с высоким содержанием жиров (масло, майонез, десерты, жареное), соль.
Для каждого пациента в онкологии диету подбирают индивидуально. Важно учитывать не только потребности организма, но и личные предпочтения человека — пища должна быть вкусной. В «Евроонко» есть собственный ресторан, в нем работают профессиональные повара.
Сколько воды можно пить онкологическому больному?
У многих онкобольных повышен риск обезвоживания из-за рвоты, диареи, лихорадки, некоторых лекарственных препаратов, которые используются при лечении рака. Для профилактики этого состояния рекомендуется ежедневно выпивать 2¬—2,5 литра воды (проконсультируйтесь с врачом — потребности в жидкости индивидуальны и зависят от ряда факторов).
Лучше пить обычную воду. Для придания вкуса в нее можно положить дольку лимона. Можно пить травяные чаи. Чая и кофе следует избегать: в них содержится кофеин, который действует как мочегонное. В газировках и магазинных соках содержатся добавленные сахара — они вредны для здоровья.
При некоторых состояниях в онкологии потребление жидкости, напротив, рекомендуется ограничить. Такие пациенты получают соответствующие рекомендации от лечащего врача.
Витамины и рак
Витамины важны для организма человека, но их не стоит переоценивать. Тут не работает правило «больше — лучше». Витамины не лечат от рака, некоторые из них, напротив, способствуют прогрессированию опухоли и ухудшают течение заболевания. Вы можете узнать об этом подробнее из нашей статьи «Витамины и рак».
Курение
О том, что курение вредит здоровью и приводит к онкологическим заболеваниям, наверное, знают все еще со школьной скамьи. Но курильщиков это не останавливает: среди тех, у кого уже диагностирован рак, более половины не расстаются с вредной привычкой. Обычно это аргументируют тем, что всё самое страшное уже произошло, и бросать курить нет смысла.
На самом деле, смысл есть. Позаботиться о своем здоровье никогда не поздно. Например, одно исследование показало, что больные раком легкого, которые бросили курить сразу после того, как им был установлен диагноз, или незадолго до этого, в среднем живут дольше. После отказа от сигарет противоопухолевые препараты начинают работать эффективнее, снижается риск побочных эффектов, рецидива, сокращается восстановительный период после лечения, в целом улучшается самочувствие и появляется больше энергии. Мы подробно рассказывали об этом в статье «Если уже рак: курить или не курить?».
Посещение бань и саун
В прошлом веке в онкологии существовал строгий запрет на посещение бань и саун для больных и людей, которые находятся в ремиссии. Считалось, что высокая температура провоцирует развитие рака и способствует распространению злокачественных клеток в организме. В настоящее время известно, что всё не так однозначно. Температура выше 40 градусов повышает чувствительность опухолей к препаратам и помогает их уничтожать. Этот принцип даже используют в современных клиниках онкологии — например, во время гипертермической интраперитонеальной химиотерапии (HIPEC).
Конечно же, тут нет никакого призыва лечить рак с помощью бани, как предлагают некоторые народные целители. Онкологические больные должны лечиться в специализированных клиниках онкологии, в соответствии с актуальными протоколами. А после завершения лечения никто не запрещает посещать бани, сауны и спа.
Некоторые люди боятся, что высокие температуры в бане и сауне могут вызвать рак кожи. Этому нет никаких доказательств. Для кожи опасны только солярии, в которых есть ультрафиолетовые лучи. Высокие температуры повышают риск развития злокачественных опухолей кожи, только если они вызывают сильные ожоги.
Солнечный загар
Ультрафиолетовое излучение повреждает ДНК и может привести к злокачественному перерождению клеток. Это один из самых значимых факторов риска развития рака кожи и меланомы. Чрезмерного воздействия ультрафиолетовых лучей нужно избегать даже здоровым людям, а для онкологических больных они особенно опасны, потому что многие химиопрепараты и лучевая терапия повышают чувствительность кожи.
Во время лечения важно соблюдать эти рекомендации:- Старайтесь не бывать на улице в пик солнечной активности (между 10.00 и 16.00).
- Максимально закрывайте тело одеждой. Но помните, что перегревание и дегидратация опасны для онкологических больных. Выбирайте «дышащие» ткани: льняные, бамбуковые, хлопчатобумажные.
- Надевайте шляпу с широкими полями. Это особенно важно, если в результате химиотерапии выпали волосы.
- Старайтесь находиться в тени.
- Не сидите подолгу возле водоемов. Вода отражает солнечные лучи.
- Когда собираетесь на улицу в жаркую погоду, возьмите бутылку с водой.
- Используйте солнцезащитный крем.
Читайте подробнее о влиянии ультрафиолетового излучения на кожу в нашей статье «Загар — прямая причина рака кожи».
Употребление алкоголя при онкологических заболеваниях
Алкоголь — один из факторов риска развития многих онкологических заболеваний. Но строгого запрета на его употребление для больных в современной онкологии нет.
Важно помнить о двух моментах:
- Риски зависят от объема и регулярности употребления алкогольных напитков. Существуют максимальные безопасные дозы: для мужчин 28 граммов этилового спирта в день (700 мл пива, 300 мл вина или 90 мл водки), для женщин вдвое меньше. Конечно же, это не повод каждый день выпивать всю «норму», особенно если у человека онкологическое заболевание. Но от одного бокала вина не случится ничего страшного.
- Многие химиопрепараты выводятся из организма через печень. Она же утилизирует алкоголь. Таким образом, при употреблении спиртного орган испытывает двойную нагрузку. Некоторые противоопухолевые препараты поражают слизистые оболочки. Поэтому, если человек, страдающий раком, хочет принять алкоголь, предварительно нужно посоветоваться с лечащим врачом.
Читайте подробности в статье «Алкоголь при онкологических заболеваниях» на канале «Евроонко» в Яндекс Дзен.
Можно ли делать онкологическим больным массаж?
Онкологическое заболевание не является абсолютным противопоказанием к лечебному массажу. Он не способствует распространению раковых клеток в организме, этому нет никаких научных доказательств. В целом онкологические больные могут посещать массажистов, существуют лишь некоторые небольшие ограничения:
- Предварительно нужно проконсультироваться с лечащим врачом.
- При онкологических заболеваниях противопоказан глубокий массаж.
- Не стоит посещать сомнительные массажные салоны: пользуйтесь услугами сертифицированных массажистов.
- При проведении массажа нужно учитывать общее ослабленное состояние организма пациента, влияние химиотерапии и лучевой терапии, а также все осложнения и сопутствующие патологии.
- Массаж нельзя делать на частях тела, на которых проводится лучевая терапия, если на коже имеются раны и другие повреждения.
- На конечностях с лимфедемой (отеком в результате нарушения оттока лимфы после удаления лимфатических узлов) нельзя делать классический массаж, но можно специальный лимфодренажный для уменьшения отека.
Почему нельзя заниматься самолечением при раке?
Принято считать, что около 93% населения земного шара являются носителями вируса папилломы человека. Однако лишь у небольшой части людей заболевание проявляется появлением папиллом. Сегодня мы поговорим о том, как можно лечить папилломы и что можно сделать если они появились вновь после удаления.
Как на самом деле они выглядят?
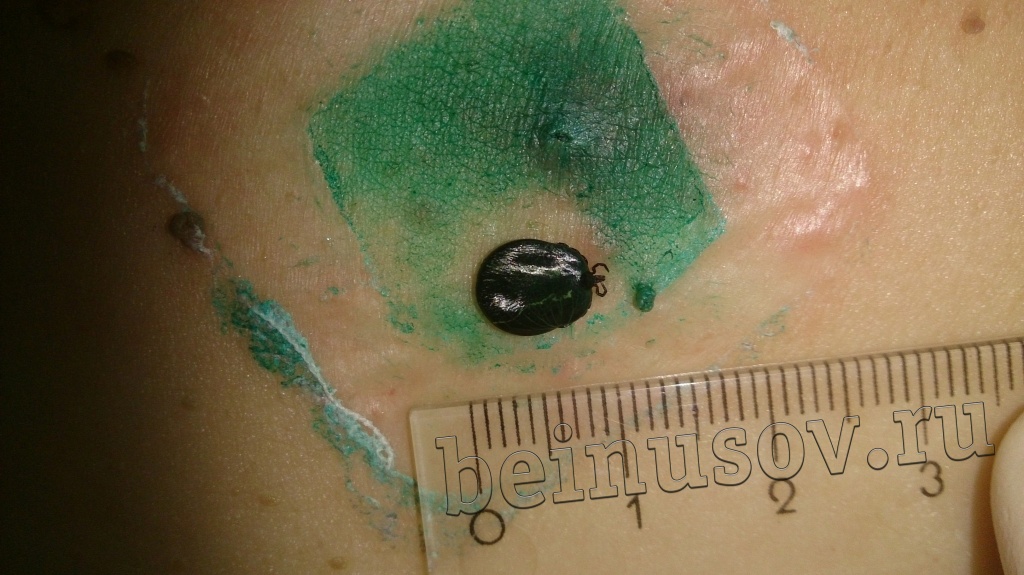
Очень часто пациенты, которые приходят ко мне на приём, просят удалить им папиллому или несколько и указывают на пигментный невус, фибропапиллому или бородавку. Один раз в качестве папилломы для удаления мне предложили клеща (не шучу):
![Клещ, которого пациент принял за папиллому.]()
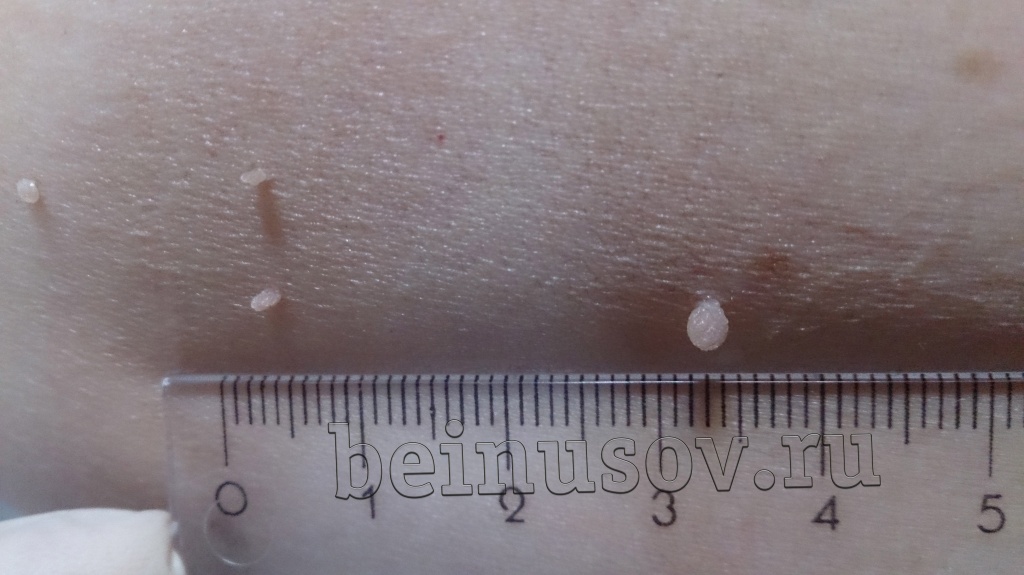
Считаю необходимым чётко обозначить, что такое папиллома и чем она отличается от остальных кожных новообразований. Чаще всего это небольшое, размерами 1-3 мм кожное образование на тонкой ножке. Основных отличий папилломы от остальных образований кожи три. Первое - ножка всегда тоньше, чем верхняя часть. Второе - консистенция папилломы всегда мягче окружающей кожи. Третье - размер папилломы, как правило, небольшой - не более 5 мм. На фотографии ниже - типичная папиллома.
![Множество папиллом на коже человека.]()
Как избавиться от папиллом?
Существует всего два основных метода лечения папиллом
- Наиболее простым и эффективным методом лечения является удаление папиллом различными методами (лазер, радиоволновая хирургия, электрокоагуляция и т.п.). В большинстве случае однократного полного удаления папиллом со всего тела бывает достаточно. Более подробно о том, как папилломы удаляются методом радиоволновой хирургии в нашей клинике, я расскажу чуть ниже.
- Очень популярным методом в последнее время стало удаление папиллом в домашних условиях. Чаще всего, это происходит с помощью двух видов препаратов - растворы кислот с названием вроде "Супер чистотел" и смесь диметилового эфира и пропана (популярный препарат "Криофарма"). Ничего не могу сказать об эффективности этих двух способов, т.к. никогда не удалял папилломы таким образом.
ВАЖНО. Пожалуйста, не ставьте себе диагноз "папиллома" самостоятельно на основании изучения интернета. Перед применением указанных выше препаратов всегда стоит показаться онкологу и убедиться, что то, что Вы собираетесь удалить в домашних условиях - действительно папиллома. Если диагноз поставлен не верно и на пигментный невус будет нанесена любая из этих жидкостей - последствия могут быть крайне печальными .
Если папилломы появились вновь после удаления?
К сожалению, ни один из перечисленных выше методов не даёт 100% гарантии исчезновения папиллом. В очень редких случаях, даже при удалении у квалифицированного доктора они могут появиться снова. Если это произошло в течение короткого срока (полгода или несколько месяцев) нужно проверить состояние иммунитета - проконсультироваться с иммунологом. Как правило в таких ситуациях назначаются иммуномодуляторы, которые помогут организму бороться с вирусом папилломы человека.
Как проходит удаление папиллом?
В нашей клинике удаление папиллом производится методом радиоволновой хирургии.
Просто посмотрите это короткое видео и многие вопросы отпадут сами собой.Папиллома фиксируется специальным пинцетом, после чего инструментом в виде петли отсекается от кожи у основания. В момент соприкосновения с кожей на конце инструмента концентрируется радиоволна высокой частоты, которая испаряет клетки папилломы и одновременно "склеивает" кровеносные сосуды. Как правило обезболивание при такой процедуре не требуется - болезненные ощущения сравнимы с эпиляцией пинцетом. В редких случаях производится обезболивание кремом ЭМЛА.
Коротко о главном:
Если Вы решили избавиться от папиллом - есть 2 способа:
Первый - удалить папилломы в клинике, желательно у онколога. Плюсы этого метода очевидны - максимальная эффективность и безопасность.
Второй способ - удаление в домашних условиях с помощью препаратов, которые можно купить в аптеках. Преимуществом этого метода является невысокая стоимость, однако для безопасного удаления я рекомендую предварительно проконсультироваться с врачом-онкологом.
Если лечение папиллом ни одним из указанных способов не эффективно - стоит проверить иммунитет. Для этого лучше проконсультироваться у иммунолога.Решили расстаться с Вашими папилломами? Это можно сделать по адресам в Санкт-Петербурге (Асафьева 7/1)
Читайте также: