Можно ли мочить ожоги от травы
Обновлено: 23.04.2024
При расщеплении сложных углеводов в пищеварительном тракте образуется сахар – глюкоза. Она всасывается в тонком кишечнике в кровь. Основной ее источник – продукты питания, богатые углеводами. Для человеческого организма очень важно поддержание количество глюкозы на постоянном нормальном уровне. Глюкоза поставляет энергию для клеток.
Если содержание глюкозы выходит за границы нормы, то:
- При недостатке глюкозы происходит энергетическое голодание клеток. В результате их функциональные возможности снижаются. Если у человека наблюдается хроническая гипогликемия – низкое количество глюкозы в крови, возникают поражения головного мозга и нервных клеток.
- Избыток глюкозы – гипергликемия приводит к повреждению и разрушению тканей почек, глаз, сердца, сосудов и нервной системы.
Анализ крови на глюкозу: норма показателей
Какая норма содержания глюкозы в крови
Нормальное содержание глюкозы в крови
У детей до 14 лет
У женщин в период беременности
Что увеличивает уровень глюкозы в крови?
Уровень сахара в крови повышаться после употребления кофе, черного чая и других напитков с кофеином.
Продукты без сахара
Но эти продукты могут повышать уровень сахара в крови, потому что многие из них содержат углеводы в виде крахмала или клетчатки. Сахарозаменители – сорбит и ксилит придают пище сладкий вкус и содержат достаточно углеводов для повышения уровня сахара в крови.
Продукты с высоким содержанием жира приводят к повышению уровня сахара в крови. Пицца, картофель фри и большинство жареных блюд содержат много углеводов и жиров. Рекомендуется контролировать уровень сахара в крови примерно через два часа после употребления таких продуктов, чтобы увидеть, как это влияет на уровень сахара в крови.
Обезвоживание
Если диарея или рвота длятся более двух часов, то уровень сахара в крови увеличивается из-за обезвоживания. К таким же последствиям приводит повышение температуры при воспалительных заболеваниях, прием лекарств, особенно антибиотиков и противоотечных средств.
Стресс приводит к увеличению выработки гормонов, например, адреналина, повышающих уровень сахара в крови. Это чаще встречается у людей с диабетом 2 типа. Практикуйте методы релаксации с глубоким дыханием и физическими упражнениями для уменьшения стресса.
Спортивные напитки
Основная цель спортивных напитков – помощь людям в быстром восполнении жидкости, но многие из них содержат много сахара. При умеренных тренировках продолжительностью менее часа обычная вода должна пополнять запасы жидкости. Для более интенсивных тренировок может подойти спортивный напиток, но люди с диабетом должны проконсультироваться со своим врачом, чтобы узнать, какие спортивные напитки им подходят лучше всего.
Хотя фрукты – здоровый выбор, но люди с диабетом должны знать, что сухофрукты содержат большое количество углеводов в небольшой порции. Например, три сушеных финика содержат 15 г углеводов, поэтому употребление горсти или двух сухофруктов может вызвать резкие скачки уровня глюкозы в крови у многих людей.
Стероидные препараты обычно используются для лечения сыпи, артрита, астмы и других заболеваний. Они вызывают повышение уровня сахара в крови.
Кортикостероиды, например, преднизолон могут спровоцировать развитие диабета у людей со склонностью к нему. Диуретики или мочегонные таблетки, антидепрессанты повышают уровень сахара в крови.
Лекарства от простуды
Лекарства от простуды часто содержат противозастойные средства псевдоэфедрин или фенилэфрин, могут содержать сахар и/или алкоголь.
Эти компоненты могут повысить уровень сахара в крови. Однако антигистаминные препараты не вызывают проблемы с уровнем сахара в крови.
Солнечный ожог
Солнечный ожог вызывает боль. Боль – это стрессовое состояние, повышающее уровень сахара в крови.
Болезнь десен
Заболевания десен или пародонтит чрезвычайно распространены. Эта инфекция повышает уровень сахара в крови и может сделать пациента более уязвимыми к развитию диабета 2 типа.
Что уменьшает уровень глюкозы в крови?
Обычные домашние дела – стрижка газона или уборка дома, считаются умеренной физической активностью для человека. Людям следует заниматься легкой или умеренной физической активностью, потому что такая активность может снизить уровень глюкозы в крови и улучшить общую физическую форму.
Пробиотические продукты могут помочь людям с диабетом, улучшая пищеварение. Например, йогурт содержит «здоровые» бактерии, защищающие от желудочно-кишечных заболеваний. Лучший выбор йогурта — простой йогурт или «легкий йогурт» без добавления сахара или фруктов.
Веганская диета
Хотя механизм не совсем ясен, но цельное зерно, клетчатка и бобы могут функционировать, замедляя переваривание углеводов, тем самым производя сахара с меньшей скоростью.
Люди с диабетом, перешедшие на веганскую диету – отказ от употребления мяса или продуктов животного происхождения, таких как молочные продукты или яйца или полностью на растительную диету, согласно некоторым исследователям, имели гораздо лучший контроль уровня сахара в крови и нуждались в меньшем количестве инсулина.
Хотя механизм не совсем ясен, цельное зерно, клетчатка и бобы замедляют переваривание углеводов. И простые сахара производятся с меньшей скоростью.
Посыпание пищи корицей снижает уровень сахара в крови у людей с диабетом II типа.
Исследователи предполагают, что корица может добавить вкуса без добавления соли, углеводов или калорий. Кроме того, корица может улучшить способность организма использовать инсулин.
У некоторых людей с диабетом I типа уровень сахара в крови может снижаться во время сна. Этим людям может помочь небольшой перекус перед сном. У других людей уровень сахара в крови может повышаться утром еще до завтрака — это связано с изменениями в гормонах или падением уровня инсулина.
Физическая активность почти всегда может улучшить здоровье человека, независимо от того, есть ли у него диабет или нормальный уровень глюкозы в крови. К сожалению, если люди с диабетом выполняют интенсивные физические упражнения, уровень сахара в их крови может резко повышаться, а затем падать в течение 24 часов.
Людям с диабетом следует проверять уровень сахара в крови до, во время и после упражнений, чтобы убедиться, что он не становится слишком высоким или слишком низким. Хороший мониторинг уровня глюкозы в крови в сочетании с соответствующим лечением может помочь избежать этого эффекта скачков уровня глюкозы в крови, состоящего из взлетов и падений.
Тот же эффект, что возникает при физических нагрузках, может возникнуть, если люди с диабетом употребляют алкоголь. Сначала уровень глюкозы повышаться, но затем он падает и остается низким в течение 12 часов после употребления алкоголя.
Этот эффект можно уменьшить, если человек ест пищу, употребляя алкоголь. Алкогольные напитки содержат много углеводов.
Чрезмерная жара и потливость затрудняют контроль уровня сахара в крови. Пребывание в помещении с кондиционированием воздуха в дневную жару и употребление большого количества воды, чтобы избежать обезвоживания, — это хороший способ избежать связанных с жарой проблем с контролем уровня сахара в крови. Кроме того, люди с диабетом должны знать, что на принимаемые ими лекарства, глюкометр и тест-полоски может воздействовать высокая температура, например, такая, как в раскаленной машине или на подоконнике на солнце. Храните эти предметы при комнатной температуре.
Женские гормоны
Еще один эффект скачков уровня сахара в крови возникает из-за гормональных изменений. Уровень глюкозы в крови женщин колеблется в течение менструального цикла и во время менопаузы.

Растения и растительные продукты вызывают множество различных типов кожных реакций, чаще всего контактный дерматит. Их негативное воздействие на кожу может быть связано с токсическим, аллергическим или раздражающим действием.
Эти типы реакций очень распространены у людей, занимающихся садоводством, они также составляют значительный процент профессиональных дерматозов, возникающих у садоводов, цветоводов, фермеров, ботаников и лесников. Поражения кожи могут появиться при контакте с различными элементами растений — стеблями, цветами, фруктами, пыльцой, корнями или листьями.
Побочные кожные реакции растительного происхождения могут принимать форму раздражающего контактного дерматита (механического или химического), аллергического контактного дерматита, крапивницы (аллергической и неаллергической) и фитофототоксических реакций. Кроме того, из-за наличия шипов или волосков на некоторых растениях механические повреждения кожи и вторичные бактериальные и грибковые инфекции, например споротрихоз.
Вызванные растениями аллергические реакции могут быть немедленными (иммунный ответ I типа) или замедленными (иммунный ответ IV типа). Ношение защитных перчаток и тщательное мытье кожи после работы с растениями может уменьшить возникновение некоторых кожных реакций 1-3.
Нежелательные кожные реакции растительного происхождения, вызванные раздражением
Контактный дерматит, вызванный раздражением, является наиболее распространенным дерматозом, вызываемым растениями. Большая доля профессиональных дерматозов встречается у садоводов, флористов, селекционеров, фермеров, продавцов овощей и фруктов.
Вызывать кожные реакции из-за раздражения могут и механические факторы, и химические соединения, содержащиеся в растениях. В зависимости от причинного фактора различают механический раздражающий контактный дерматит (MICD) и химический раздражающий контактный дерматит (CICD). Они могут стоять отдельно или накладываться друг на друга. Раздражающие факторы:
- колючки;
- шипы;
- колючие волоски (трихомы);
- заостренные листья на поверхности стеблей или листьев.
Клиническая картина раздражающего контактного дерматита разнообразна: от легкой хронической экземы пальцев рук, связанной с раздражением растительными волосками, до острых, токсичных, тяжелых реакций, вызванных, например, воздействием алкалоидов сока растений. Интенсивность симптомов зависит от индивидуального кожного барьера, а также от количества и продолжительности действия раздражающего фактора.
Механическое раздражение возникает в результате травмы, вызванной шипами или грубыми волосками, расположенными на поверхности листьев или стеблей или острым краем листьев. Примерами являются папулезные изменения с зудом, возникающие в комбайнах и сборщиках соломы в результате контакта с острыми волосками некоторых трав или злаков (например, ячменя, риса, проса, бамбука) или раздражающей экземы после контакта с травами огуречника, содержащими колючие волоски. Также волоски на стеблях и листьях томатов могут вызывать раздражение, жжение, зуд и парестезию.
Типичные механические травмы вызывают колючки многих видов тропических растений — кактусов и суккулентов. Особая форма — комковатая зудящая сыпь, часто ошибочно диагностируемая как чесотка, вызванная контактом с глохидиями (коротко,Opuntia spp.). Острые листья падуба (семейство Aquifoliaceae), агавы (семейство Agavaceae), шипов роз (семейство Rosaceae) или шипов бугенвилии (семейство Nyctaginaceae) также являются типичными примерами элементов растений, вызывающих механическое повреждение кожи.
Многие виды растений содержат сок с веществами, вызывающими химический контактный дерматит при раздражении. Соединения с высоким раздражающим потенциалом включают кристаллы оксалата кальция, присутствующие, например, в луковицах лука и чеснока (Allium), нарциссах (Narcissus), гиацинтах (Hyacinthus) и тюльпанах (Tulipa).
Контакт с луковицами нарциссов (Narcissus spp) вызывает наиболее частую форму контактного дерматита среди цветоводов (зуд нарциссов, лилийная сыпь) с легкими клиническими проявлениями сухости, отслаивающихся высыпаний и трещин.
В свою очередь тюльпаны из семейства Liliaceae помимо оксалата кальция также содержат аллерген тюлипалин А. Их луковицы имеют острую пленку, которая может вызвать механические травмы. Контакт с этими растениями может привести к наложению аллергического контактного дерматита с реакциями раздражения, и типичным клиническим симптомом. Например, у производителей образуются трещины, гиперкератоз на кончиках пальцев, паронихии и трофические изменения ногтей. В некоторых случаях возникают тяжелые экземы с прыщами на пальцах или руках.
Также вызывают сильное раздражение виды, принадлежащие к семейству молочайных (Euphorbiaceae) — тяжелый острый контактный дерматит с отеком век может возникнуть из-за действия сложных эфиров полигидроксида тиглиинового спирта в соке этих растений, а контакт с конъюнктивой может вызвать слепоту.
Для постановки диагноза необходимо определение растений, с которыми контактировал пациент. В легких случаях симптомы часто проходят самостоятельно. Если на коже есть шипы, волоски или другие фрагменты растений, необходимо их удалить.
Аллергический контактный дерматит
Помимо реакций раздражения кожи, некоторые виды растений также могут вызывать аллергический контактный дерматит. К наиболее важным аллергенам растений относятся, среди прочего, урушиол (присутствует в растениях семейства Anacardiaceae, включая виды рода Toxicodendron spp.), хиноны и абиетиновая кислота (содержится в смолах сосны или канифоли).
Высоким аллергенным потенциалом обладают токсикодендроны, ядовитый плющ, которые вызывают серьезные кожные реакции с тенденцией к генерализации. В тропическом климате вызывают частые аллергические реакции у производителей, сборщиков и переработчиков кешью и манговые деревья относятся к семейству кешью.
Также могут вызывать аллергический контактный дерматит представители хризантем, а виды семейства ромашковых (Compositae) могут вызывать воздушно-капельные реакции с появлением высыпаний на коже лица.
Наиболее частые клинические симптомы:
- эритема;
- отек с пузырьками;
- волдыри;
- зуд.
Иногда могут возникать серьезные системные аллергические реакции.
При появлении симптомов после контакта с растением необходимо промыть место воздействия или промыть все тело проточной водой. На ранней стадии реакции способствуют облегчению симптомов местные кортикостероиды. При тяжелых аллергических реакциях иногда необходимо применение общих глюкокортикостероидов.
Крапивница
Растения могут вызывать крапивницу по иммунному и, чаще, неиммунному (токсическому) механизму.
Иммунная крапивница, возникающая в результате IgE-опосредованной дегрануляции тучных клеток, обычно возникает у людей с хроническим постоянным контактом со свежими фруктами или овощами, часто с атопией в анамнезе.
В принципе, любое растение может быть триггером иммунной крапивницы — наиболее часто упоминаемые в литературе: сельдерей (Apium graveolens), картофель (Solanum tuberosum), горчица, овощная капуста (Brassica oleracea), перец, салат, клубника и бразильский каучук (Hevea brasiliensis), являющийся важнейшим сырьем для производства латекса.
В изделиях из латекса аллергенами являются поверхностные белки, которые недостаточно извлекаются из бразильского каучукового дерева, что может вызвать серьезную крапивницу. Люди с аллергией на латекс могут испытывать перекрестную реакцию на фрукты — бананы или яблоки. Также являются потенциальными триггерами другие фрукты (киви, ананас, персик, слива, манго, дыня, лимон), овощи (помидоры, лук, чеснок, морковь), травы, злаки и деревья.
Растения после термической обработки или глубокой заморозки характеризуются меньшим аллергенным потенциалом.
Клинические симптомы обычно появляются примерно через 30 минут после контакта с растением в виде кожного зуда, эритемы, крапивницы, жжения, иногда также появляются пузырьки и экссудат.
Иммунноконтактная крапивница является одним из профессиональных дерматозов у производителей и продавцов фруктов, овощей и специй (бобы, салат, горчица, перец), хлопководов, плотников, работающих с южной древесиной.
Более распространенная форма крапивницы на растительной основе — неиммунная крапивница. Обычно реакция происходит после контакта с крапивой (Urtica dioica) — наиболее частой причиной растительной крапивницы. На поверхности листьев этой группы растений есть острые жалящие и жалящие волоски, содержащие гистамин, серотонин и ацетилхолин.
Кожные поражения появляются у всех подвергшихся воздействию людей, а волдыри при крапивнице достигают максимального размера примерно через 3-5 минут после воздействия. Субъективные симптомы, такие как жжение и зуд, исчезают в течение 1-2 часов, а покалывание может сохраняться до 12 часов. Неиммунная крапивница также может быть вызвана многими другими видами растений.

Лечение крапивницы
Фитофотодерматоз
Такие реакции также известны как фитофотодерматиты, индуцированные растениями. Это группа кожных реакций, возникающих по неиммунному механизму после контакта кожи с растениями, содержащими фототоксичные вещества, и воздействия ультрафиолетового излучения.
Наиболее распространенные соединения, присутствующие в растениях, вызывающие фитофотодерматит — фуранокумарины (псоларены, ангелицины). Они присутствуют среди прочего в семействе сельдереевых (Apiaceae, зонтичные), которое включает, например, фенхель, петрушку, сельдерей, любисток, борщевик Сосновского. А также в семействе Rutaceae, включающем, цитрусовые, руту и бергамот.
Эти реакции часто возникают у людей, которые загорают на лугах, косят траву, и у детей, играющих в саду. Типичная клиническая картина — волдыри на эритематозном субстрате, хорошо отграниченные, с поражением открытых участков кожи (лицо, верхние и нижние конечности), с наличием характерной гиперпигментации.
Методы лечения
Тактика лечения зависит от степени поражения кожи и общего состояния пациента.
- В случае незначительных изменений обычно достаточно промыть место контакта с растением водой с мылом, желательно через 5-10 минут после воздействия, и симптомы исчезнут самопроизвольно.
- Чтобы уменьшить чувство жжения, жжения или боли, можно использовать прохладные влажные компрессы.
- Рекомендуется избегать воздействия солнечного излучения в течение как минимум 48 часов. и использование кремов с УФ-фильтром.
У пациентов с более тяжелыми поражениями кожи при реакциях раздражения, аллергическом контактном дерматите или фитофототоксических реакциях применяют местные глюкокортикостероиды. При бактериальной суперинфекции — с добавлением антибиотиков местного действия. Также полезны пероральные антигистаминные препараты.
В случае очень тяжелых реакций показано пероральное или парентеральное введение глюкокортикостероидов.
Профилактика
Профилактические действия очень важны, особенно для людей из групп повышенного риска кожных реакций, вызванных растениями.
При работе с растениями желательно использовать защитную одежду, а после работы с ними тщательно мыть руки. Также важно использовать кремы с УФ-фильтром и гидрофобные препараты местного действия, которые укрепляют липидный барьер эпидермиса.
Выводы
Кожные реакции, вызванные растениями, можно разделить на:
- раздражающий контактный дерматит (механический или химический);
- аллергический контактный дерматит;
- крапивницу (иммунную и неиммунную);
- фитофотодермит.
Клиническая картина разнообразна — от легких кожных симптомов в виде эритемы, кожного зуда до тяжелых токсических или аллергических реакций. Чтобы поставить правильный диагноз, следует провести тщательный опрос пациента, который позволит определить воздействие отдельных видов растений.
Важную роль играют профилактические меры: использование перчаток при работе с растениями и тщательное промывание кожи водой после контакта.
Лечение включает местные глюкокортикостероиды, пероральные антигистаминные препараты, а при тяжелых реакциях — общие глюкокортикостероиды.
Источники
Макговерн Т. Дерматозы, вызываемые растениями. Дерматология. Четвертое издание, 2017.
Гастроэзофагеальная рефлюксная болезнь (ГЭРБ) — это состояние, при котором количество рефлюкса желудочного сока в пищевод превышает нормальный предел и вызывает или не вызывает симптомов повреждения слизистой оболочки пищевода. Это означает, что ГЭРБ не может вызывать недомогание пациента до тех пор, пока болезнь не обострится.
Патофизиология
В нормальных условиях (у здорового человека) содержимое желудочного сока с повышенной кислотностью периодически попадает в пищевод, но внутренние защитные механизмы либо снижают количество выделяемой кислоты до минимума, либо удаляют кислоту, которая быстро удаляется путем «очищения» пищевода. Поэтому симптомы кислотного раздражения пищевода не ощущаются или минимальны.
Механизмы, которые защищают пищевод от желудочной кислоты, включают нижний сфинктер пищевода (сфинктер) и нормальную перистальтику пищевода (моторику). Когда эти механизмы нарушаются, возникает рефлюкс и возникают симптомы ГЭРБ.

Гастроэзофагеальный рефлюкс
Этиология: новый подход
Согласно преобладающей теории (с 1935 г.), ГЭРБ возникает, когда кислый желудочный сок выливается из желудка в пищевод, химически и механически повреждая слизистую оболочку пищевода, вызывая ее ожоги, раздражение, эрозии и, в конечном итоге, более серьезные последствия. Однако эта традиционная теория химического и механического раздражения слизистой оболочки пищевода не может полностью объяснить многие вещи, связанные с началом, симптомами и течением ГЭРБ.
Предварительные данные этого исследования показали, что Т-лимфоцитарный эзофагит, гиперплазия базальных клеток и клеток селезенки наблюдались у пациентов с тяжелой ГЭРБ, эффективно лечившихся ингибиторами протонной помпы (ИПП) после отмены ИПП, но с устойчивыми поверхностными клетками.
По словам руководителя исследования из Далласского медицинского центра ветеранов д-ра. Керри Данбар, это открытие предполагает, что патогенез рефлюксной болезни может быть связан больше с медиаторами воспаления и цитокинами, чем с химическим повреждением слизистой оболочки пищевода.
Воспалительная иммунная теория ГРЭБ могла бы легче и лучше объяснить не только начало и течение типичных симптомов этого заболевания, но и патофизиологию осложнений этойпатологии — метаплазию пищевода и слизистой оболочки Барретта.

Пищевод Барретта
Недавние экспериментальные исследования на крысах также предполагают, что ГЭРБ более связана с иммунным, а не химическим кислотным поражением слизистой оболочки пищевода. Считается, что рефлюкс и химическое кислотное раздражение только инициируют иммунные воспалительные реакции в слизистой оболочке пищевода и, следовательно, играют менее важную роль.
Если иммуно-воспалительная теория этиопатогенеза ГЭРБ окажется верной, возможно, потребуется пересмотреть существующий режим лечения и профилактики рецидивов ГЭРБ. Не исключено, что расположение и роль антисекреторных препаратов (ИПП, блокаторы H2) могут измениться.
Предполагается, что иммунная теория рефлюксной болезни может более подробно объяснить причины и сущность не только типичных, но и недавно описанных атипичных форм (так называемых подтипов) ГЭРБ.
Исследователи предполагают, что ИПП и блокаторы H2 могут оставаться наиболее важными препаратами для лечения ГЭРБ, но схема лечения этого заболевания также должна включать препараты, влияющие на каскад иммунно-воспалительного ответа, особенно для более тяжелых и рефрактерных форм ГЭРБ.
Лечение гастроэзофагеальной рефлюксной болезни
Согласно действующим руководствам, ГЭРБ лечится поэтапно. Цель лечения: контролировать симптомы заболевания, лечить эзофагит, предотвращать рецидивы эзофагита и осложнения заболевания.
Лечение ГЭРБ состоит из следующих этапов:
- Изменение образа жизни и контроль секреции желудочного сока (антациды, PSI, H2B).
- При необходимости применяется хирургическое лечение, проводится корректирующая антирефлюксная операция.
Немедикаментозные меры предполагают следующее:
- Уменьшение лишнего веса;
- Отказ от определенных напитков и продуктов (алкоголь, шоколад, цитрусовые, помидоры), мяты, кофе, лука, чеснока;
- Частое питание через равные промежутки времени ;
- Сон минимум через 3 часа после еды, с поднятой головой (~ 20 см);
- Ограничение приседаний, наклонов туловища и т. д.
Медикаментозное лечение
Для лечения ГЭРБ используются несколько групп препаратов:
- антисекреторный (PSI, H2A);
- прокинетики (гидроксид алюминия и др.);
- антациды (гидроксид алюминия, гидроксид магния).
Антациды
До 1980-х годов антациды были стандартным средством лечения легкой формы ГЭРБ. Они по-прежнему используются для уменьшения симптомов легкого рефлюкса. Антациды принимают после каждого приема пищи и перед сном.

Прием антацидов перед сном
Антациды также полезны при побочных эффектах: они облегчают запор (алюминиевые антациды: ALternaGEL, Amphojel), могут усиливать жидкий стул (магниевые антациды: Phillips Milk of Magnesia). Гидроксид алюминия увеличивает pH содержимого желудка до >4 и подавляет протеолитическую активность пепсина, уменьшает симптомы расстройства желудка. Антациды не снижают частоту рефлюкса, но снижают кислотность текучего содержимого.
Гидроксид магния подавляет симптомы ацидоза, улучшает пищеварение. Антациды гидроксида магния осмотически задерживают жидкости в кишечнике, что растягивает стенки кишечника, стимулирует перистальтику кишечника и смягчает стул (слабительный эффект). При взаимодействии с соляной кислотой желудочного сока гидроксид магния превращается в хлорид магния.
Новые антациды и антирефлюксанты
Соли альгиновой кислоты используются в клинической практике для облегчения симптомов изжоги и эзофагита более 30 лет. Соли альгиновой кислоты обладают своеобразным механизмом действия: при взаимодействии с желудочной кислотой альгинаты выпадают в осадок и образуют гель, который покрывает слизистую пищевода защитным слоем и способствует ее восстановлению.
Исследования in vitro и in vivo показали, что альгинаты сочетают в себе углекислый газ и некоторые антацидные компоненты. Недавние кинетические исследования показали, что альгинаты обходят кислое содержимое и достигают пищевода раньше, чем содержимое пищевода, защищая слизистую оболочку органа от механического и химического раздражения соляной кислотой. Согласно клиническим исследованиям, альгинаты также действуют как физический барьер, тем самым более активно подавляя рефлюкс.
Альгинатные препараты содержат антациды, нейтрализующие кислоты, уменьшающие изжогу, но исследования не показали, что эффективность этих комбинированных препаратов зависит от их нейтрализующих свойств.
Клиническая эффективность альгинатных препаратов зависит от многих факторов: количества и проникновения выделяемого углекислого газа, особенностей молекулы, дополнительных ингредиентов (алюминий, кальций), обладающих положительным потенцирующим действием.
Альгинатные препараты остаются в желудке в течение нескольких часов, поэтому они действуют значительно дольше и более эффективны в подавлении симптомов ГЭРБ, чем традиционные антациды, они начинают действовать быстро и действуют долго. Альгинатные препараты полностью безопасны и поэтому используются для уменьшения симптомов рефлюкса у младенцев, детей и беременных женщин.
Например, один из таких п репаратов альгината магния Refluxaid применяется в европейских странах для уменьшения симптомов рефлюкса и ацидоза при ГЭРБ, язвенной болезни, эзофагите, функциональной диспепсии, других функциональных и воспалительных заболеваниях желудочно-кишечного тракта, проявляющихся изжогой, рефлюксом, дискомфортом в эпигастрии.

Препарат Refluxaid
Альгинат магния в Rexluxaid — это натуральное вещество, извлеченное из морских водорослей. Препарат обладает высокой вязкостью, что увеличивает антирефлюксную эффективность и продолжительность действия. Обладает эмульсионными и набухающими свойствами.
Исследования показали, что высоковязкое соединение Refluxaid при попадании в желудок создает физический барьер, который связывает и нейтрализует желудочный сок, тем самым защищая пищевод от симптомов рефлюкса: изжоги, жжения за грудиной, боли в груди, дискомфорта в эпигастрии и т. д. Прием подобных лекарств ослабляет изжогу, срыгивание кислоты, уменьшается дисфагия и одинофагия (затруднение при глотании и болезненность), также подавляются экстразофагинитные симптомы ГЭРБ — кашель, охриплость голоса.
Refluxaid — это лекарство, отпускаемое по рецепту. Оно используется для эпизодического уменьшения симптомов ацидоза, рефлюкса и эзофагита, по запросу или в сочетании с антирефлюксными лекарствами (антисекреторными ИПП, блокаторами H2, прокинетиками).
Было обнаружено, что когда человек спит, альгинат магния может оставаться в желудке до 8 часов без разрушения — достаточно времени для пациента, чтобы хорошо выспаться. Прием рефлюкса перед сном может улучшить качество сна у пациента с ГЭРБ, поскольку симптомы, вызванные ночным рефлюксом, будут подавлены.
Антисекреторные препараты, блокаторы Н2-рецепторов
Это лечение первой линии при ГЭРБ легкой и средней степени тяжести и эзофагите I-II степени. В клинической практике обычно используются четыре блокатора H2: ранитидин, фамотидин, циметидин и низатидин. Они более эффективны в подавлении нестимулированной секреции желудочного сока с пищей и поэтому рекомендуются «натощак» или на ночь.
Н2-блокаторы эффективны при лечении легкого эзофагита (70-80% пациентов выздоравливают), а также в антирецессивном лечении и профилактике рецидивов. Эффективность блокаторов H2 снижается при длительном применении, что приводит к тахифилаксии. Блокатор H2 рекомендуется для пациентов, страдающих ночными симптомами рефлюкса, особенно в виске Барретта.
Ингибиторы протонной помпы (ИПП)
Это сильнейшие препараты, подавляющие желудочную секрецию. Клинические исследования показали, что они наиболее эффективны при лечении ГЭРБ. ИПП обычно хорошо переносятся, вызывая относительно мало побочных эффектов. Однако ИПП могут нарушать гомеостаз кальция, усугубляя существующие нарушения сердечной проводимости. ИПП повышают риск переломов бедренной кости у женщин в постменопаузе.
На основании множества клинических испытаний были сделаны выводы, что ИПП более эффективны, чем блокаторы H2, в контроле симптомов ГЭРБ в течение 4 недель. И более эффективны при лечении эзофагита в течение 8 недель. Также сообщается, что не обнаружено, что какой-либо препарат PSI более эффективен, чем другие, в борьбе с симптомами ГЭРБ в течение 8 недель.
Хотя ИПП являются наиболее эффективными антисекреторными препаратами, их применение, особенно в течение длительного периода времени, связано со многими побочными эффектами. Во-первых, у ИПП есть ограничения по применению: их нельзя применять детям до 1 года, беременным и кормящим женщинам. Было показано, что использование ИПП во время беременности увеличивает риск врожденных дефектов (пороков сердца).

Ограничения по применению ИПП
Исследования, проведенные в США, показывают, что чрезмерное использование ИПП имеет опасные последствия. Поэтому FDA США предупреждает врачей и пациентов о том, что в год не должно быть более трех 14-дневных курсов лечения. Длительное или частое использование ИПП связано с повышенным риском переломов костей, гиповитаминоза B12, электролитного дисбаланса (в первую очередь гипомагниемии), мышечных спазмов и даже судорог.
Чрезмерное подавление секреции желудочного сока при приеме ИПП может вызвать дискомфорт в эпигастрии, расстройство желудка, усиление кишечных инфекций (C. difficile и др.), Риск аспирационной пневмонии. Риск инфекционных осложнений еще выше, когда ИПП используются с блокаторами Н2-рецепторов.
Прокинетики
Прокинетики эффективны только при лечении легкой формыГЭРБ. Если ГЭРБ протекает тяжелее, помимо прокинетиков обычно назначают препараты, угнетающие секрецию желудочного сока.
Из прокинетиков в Европейских клиниках назначают метоклопрамид (10 мг/день перорально) — это наиболее часто назначаемая схема у взрослых с ГЭРБ. Длительное лечение прокинетиками может быть опасным, с серьезными, даже со смертельным исходом, осложнениями.
Довольно часто летом, после отдыха на природе или даже на даче, люди обращаются к врачам с ожогами от контакта с растением — борщевиком. Дети также часто получают такие ожоги в летний период, когда собирают цветы, делают из стебля борщевика трубочки или просто играют в траве.
Причины ожогов от борщевика
Вообще, борщевик — растение довольно безобидное и даже считалось съедобным, по крайне мере ранее оно выращивалось на корм скоту. Но некоторые виды борщевиков не такие безобидные как кажется. Сок борщевиков Сосновского и Мантегацци богат эфирными маслами, содержащими фуранокумарины — фотосенсибилизирующие вещества. При попадании на кожу эти вещества могут сильно повысить чувствительность кожи к ультрафиолету, что может привести к солнечному ожогу, и это необходимо понимать, выбирая тактику лечения ожогов от бощевика. То есть ожог вызывает не сам бощевик, фактически, это обычный солнечный ожог, осложненный присутствием фотосенсибилизаторов, и с учетом данного факта и должно проводиться лечение.
Сам по себе сок, без последующего воздействия солнца, не вызовет никакой реакции на коже, поэтому в пасмурную погоду борщевик редко приводит к сильным ожогам.
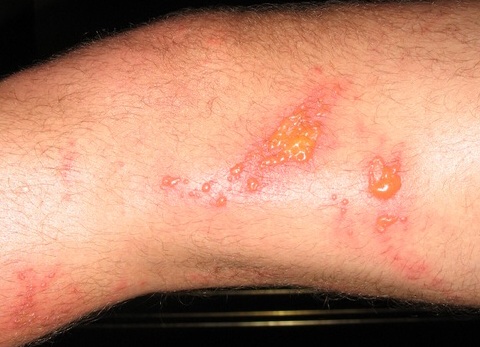
Симптомы ожога от борщевика
Непосредственное прикосновение к борщевику никаких неприятных ощущений не вызывает, но через некоторое время от контакта с растением на месте контакта появляется темное пятно, затем покраснение. Время это напрямую зависит от освещения обожженного участка кожи солнцем: чем оно интенсивнее, тем быстрее появится ожог и тем более сильным он будет.
В этом как раз и состоит сложность диагностики. Обожглись вы сегодня, а первые симптомы появятся завтра или еще позже, вылезут как будто внезапно пятна, пострадавший может и не связать эти пятна со своими прогулками по траве.
Затем с интервалом в сутки или несколько суток на пораженной коже появляются волдыри, наполненные жидкостью, такие же, как при любом термическом ожоге 2 степени.
При больших участках поражения повышается температура тела. Далее волдыри сливаются по всей площади ожога в один большой пузырь, возвышающийся над уровнем кожи.
Через 3-5 дней волдырь становится не таким напряженным.
Кожица на нем может лопнуть, содержимое вытечет, обнажив болезненную рану.
Болезненность сохраняется не менее недели. Тонкая кожица становится корочкой. Корочка держится 2-3 недели и далее выкрошивается с краев как любая «короста», обнажая ярко розовую, гладкую поверхность новой кожи. К концу третьей недели струп сильно чешется. По мере заживления кожи под струпом снижается и ее болезненность.
Заживление длительное, не мене месяца. Обусловлено это, вероятно, тем, что помимо фотосенсибилизирующих свойств, борщевик Сосновского обладает еще и генотоксичностью (вызывает мутации в генах). На месте ожога долго остается темное пятно, возможно появление рубцов. Темные пятна на месте тяжелых ожогов могут оставаться несколько лет. Затем кожа полностью восстанавливает нормальный цвет.
При контакте с глазами борщевик может вызвать слепоту. Если борщевиком поражено более 80% поверхности тела человека, это может привести к смертельному исходу.
Первая помощь при ожоге борщевиком
При попадании сока растения на кожу её нужно тщательно промыть водой с мылом и полностью исключить воздействие солнечных лучей и другого УФ излучения не менее чем в течение 3 суток любыми способами — прикрыть одеждой, наложить чистую сухую марлевую повязку.
В ближайшие 2 недели следует максимально оберегать пораженные участки кожи от воздействия солнечного света, это снизит тяжесть поражения тканей и поможет предотвратить появление волдырей, обойдется лишь шелушением кожи.
Если контакт с борщевиком остался незамеченным, что часто случается с детьми, и уже появилось пятно или волдыри, аккуратно промойте пораженный участок раствором хлоргексидина или фурацилина, дайте подсохнуть, наложите не туго чистую сухую марлевую повязку. Волдыри ни в коем случае не вскрывать, это лишь замедлит заживление и обнажит болезненное дно ожога.
Если инцидент произошел с ребенком, нужно срочно показать маленького пострадавшего врачу. Только врач сможет оценить степень поражения и необходимость госпитализации, либо назначить амбулаторное лечение.
Лечение ожогов от борщевика
До момента разрыва волдыря вы вряд ли поможете себе или своему ребенку ускорить заживление. На этом этапе возможно только снять боль ибупрофеном или парацетамолом при ее наличии и снизить аллергическую настроенность организма антигистаминными препаратами (супрастин, лоратадин) при отёке и зуде.
Для удаления из крови продуктов распада тканей при сильных ожогах борщевиком принимают сорбенты (активированный уголь, смекта).
Место ожога должно быть по-прежнему защищено сухой марлевой повязкой, менять которую нужно не менее 2 раз в сутки. Следите, чтобы повязка оставалась сухой. Мокнущий ожог – прекрасная среда для размножения патогенных микробов, и в этом случае лечение затянется еще дольше. Признаками вторичной инфекции является: помутнение содержимого пузырьков, отделение мутного гноя, образование золотистых корочек по периферии поражений, покраснение и припухлость краев ран, заметное усиление болезненности и повышение местной температуры кожи. При присоединении к ожогу вторичной инфекции – срочно к врачу дерматологу.
Лопнувшие пузырьки можно обрабатывать 2 раза в день спреем Пантенол или Олазоль для более быстрого заживления.
Стероидные мази (гидрокортизон, преднизолон) рационально назначать при наличии эрозий, язвенных дефектов. Адвантан, локоид-крело – типичные представители группы могут назначаться короткими курсами по 5 дней. Длительная терапия проводится только по особым показаниям и связана с выраженными побочными эффектами.
Осложнения и прогноз
Инфицирование раны является самым частым осложнением всех ожогов, и легче его не допустить, чем лечить. Последствием инфицирования может стать сепсис – молниеносно протекающее смертельно опасное состояние.
Прогноз зависит от интенсивности и размеров поражения. Чем более обширен ожог, тем хуже прогноз. При небольшом поражении и правильном уходе за ожогом уже через месяц от него останется только пятнышко.
Профилактика ожогов от борщевика
Существуют и другие разновидности борщевика, которые вполне безобидны, но если вы не уверены, какая именно разновидность этого растения перед вами, лучше не срывайте и не трогайте его.
Борщевик Сосновского — растение довольно крупное, взрослое — высотой до 3 метров, с толстым стеблем и большими ярко зелеными листьями. Белые мелкие цветочки собраны в зонтики, слегка напоминающие зонтики укропа.
Борщевик Мантегацци и вовсе вырастает в высоту до 6 метров, но это не значит, что мелкие молодые растения не опасны.
Поскольку борщевик Сосновского становится все более и более распространен по всему миру, в особенности на полях и близ огородов в России, бывших союзных республиках, Турции и Европе, о его опасности желательно предостеречь и детей.
Однако борщевик в смысле жгучести далеко не уникален. Большинство из таких растений принадлежит к семействам зонтичных (сельдерейных) и рутовых и содержит действующие вещества из группы фурокумаринов, а некоторые просто ядовиты и вызывают ожоги в любую погоду. Например, почти такие же ожоги вызывает дикий пастернак посевной — светлая, желтоватая, почти салатная зелень, цветки зонтиком, невзрачные и того же цвета, что и все растение, листья перистые, с крупными зубчиками по краю долей, он так же содержит фотокумарины. Опасен и ясенец (или неопалимая купина), выделяющий эфирные масла в воздух, а значит вы обожжетесь, даже не притронувшись к растению, а просто проходя рядом, вызывает ожог в любую погоду. Обходите стороной лютик прыщинец, клематис жгучий, руту душистую, наконец, крапиву всех мастей – все они могут вызывать не только ожоги, но и аллергические сыпи.

Крапивница — это заболевание кожи. Для нее характерны высыпания, похожие на ожог крапивы, и зуд разной степени выраженности, часто сильный. Если высыпания продолжаются менее 6 недель — это острая крапивница. Более 6 недель — хроническая.
Миф. Крапивница может сопровождаться нарушением самочувствия, повышением температуры, кашлем, головной болью, высыпаниями во рту, отеками, болями в суставах, диареей, рвотой.
Правда. Такие симптомы могут быть проявлением системной аллергической реакции (при этом может быть и крапивница) или отдельных заболеваний.
Миф. Крапивница — это аллергия.
Правда. Заболевание связано с выделением иммунными (тучными) клетками кожи биологически активных (передающих сигналы от клетки к клетке) веществ под влиянием разных причин. Одной из причин может быть аллергия. В большинстве случаев проявление хронической крапивницы происходит без понятной внешней причины в результате воздействия аутоантител (антител к собственным белкам организма) на рецепторы клеток.
Миф. Крапивница возникает из-за наличия хронической инфекции и бактериальной аллергии, глистов, нарушений в работе ЖКТ, циркуляции токсинов в организме.
Правда. Самой частой причиной острой крапивницы являются вирусные инфекции (ОРВИ).
Крапивница может возникать при заражении глистами, но необходимости искать глисты у всех пациентов нет. Наш регион, по данным ВОЗ, не является эндемичным (заражение глистами в средней полосе России происходит нечасто). Поэтому при проявлении крапивницы обследование на глисты логично проводить после пребывания в регионах с высоким распространением глистных инвазий (Азия, Африка), при наличии других симптомов и характерных сдвигов в обычном анализе крове.
Предполагается, что может иметь значение инфекция ЖКТ H. pylori (бактерия, вызывающая язвы и эрозии желудка). Связь крапивницы с другими заболеваниями или функциональными нарушениями ЖКТ не подтверждена. Тем более не имеет смысла искать и лечить некие неуловимые и никак не проявляющиеся состояния.
Циркуляция токсинов в организме — миф (нет никаких доказательных данных), соответственно и крапивница по этой причине возникать не может.
Хроническая крапивница или так называемые уртикароподобные высыпания (похожие на крапивницу) могут указывать на возникновение некоторых серьезных общих заболеваний.
Миф. Если у больного наблюдается высокая чувствительность организма к аллергенам, в таком случае у него может возникнуть хроническая рецидивирующая крапивница. Маркером высокой чувствительности могут быть антитела к вирусам Эпштейн-Барр и цитомегаловирусу.
Правда. Аллергическая крапивница возникает остро при контакте с конкретным аллергеном. Таких аллергенов для одного пациента обычно немного. Это могут быть продукты (чаще рыба, орехи, яйца), укусы насекомых. Выявление в крови антител к вирусам говорит о том, что у человека состоялся контакт с вирусом и возникла защитная реакция иммунной системы. Антитела к вирусам не имеют отношения к аллергии и не влияют на выделение биологически активных веществ при крапивнице.
Миф. При крапивнице необходимо проводить всестороннее обследование.
Правда. При острой крапивнице в большинстве случаев обследование не требуется. При хронической крапивнице показаны конкретные исследования, но не полное обследование организма.
Миф. При острой форме крапивницы необходимо лечь в стационар, в противном случае выздоровление затянется, возникнут осложнения.
Правда. Показанием для госпитализации является тяжелое течение крапивницы, сочетание с отеками, бронхоспазмом или другими проявлениями анафилаксии (тяжелая аллергическая реакция), нарушение общего состояния.
Миф. При крапивнице необходимо соблюдать особую гипоаллергенную диету. При острой крапивнице запрещается употреблять даже ту еду, которая раньше хорошо воспринималась организмом. В период обострения реакцию человека на пищу сложно предсказать, поэтому необходимо щадящее меню или даже полное голодание.
Правда. Необходимо исключать только те продукты, на которые у человека имеется доказанная аллергия. Назначение диеты при хронической крапивнице является спорным. Польза диеты с исключением псевдоаллергенов или продуктов, содержащих гистамин, в лечении хронической крапивницы не была доказана исследованиями. Соблюдение таких диет вызывает значительные сложности и не поддерживается большинством современных клинических рекомендаций.
Миф. При крапивнице необходимо назначение кортикостероидных гормонов в таблетках или капельницах.
Правда. Показанием для назначения кортикостероидных гормонов является тяжелая крапивница, наличие отеков, бронхоспазма или других признаков анафилаксии. Такое лечение поможет снять тяжелые или угрожающие жизни симптомы, но не оказывает влияние на дальнейшее течение крапивницы.
Миф. Необходимо проводить очищение организма при помощи слабительных средств, клизм, сорбентов, мочегонных, гепатопротекторов и желчегонных средств, использовать гипосенсибилизирующие препараты, такие как тиосульфат натрия и глюконат кальция, восстанавливать микрофлору пробиотиками и пить витамины.
Правда. Все эти препараты не имеют доказанной эффективности, их действие предполагается через влияние на несуществующие механизмы. В соответствии с современными рекомендациями, лечение должно быть направлено на уменьшение высвобождения биологически активных веществ, в первую очередь — гистамина. Основной группой лекарств для лечения как острой, так и хронической крапивницы являются блокаторы рецепторов гистамина I типа (антигистаминные средства), возможно сочетание разных препаратов или увеличение дозы. При недостаточном эффекте от использования антигистаминных средств в лечение добавляются антилейкотриеновые препараты, блокаторы рецепторов гистамина II типа. А при тяжелом течении — антитела к иммуноглоубулину Е (омализумаб) или иммуносупрессивная терапия циклоспорином.
Все мифы цитируются из русскоязычного интернета, правда — из международного консенсусного документа EAACI/GA2LEN/EDF/WAO и Федеральных клинических рекомендаций РОДВК.
Читайте также:

