Можно ли лечить фурункул алмагом
Обновлено: 24.04.2024

array(6) < ["ID"]=>string(5) "28290" ["WIDTH"]=> int(620) ["HEIGHT"]=> int(450) ["SRC"]=> string(86) "/upload/sprint.editor/0cb/img-1647964741-9661-861-1950ab2fed72409c0218890dd8e79132.jpg" ["ORIGIN_SRC"]=> string(86) "/upload/sprint.editor/0cb/img-1647964741-9661-861-1950ab2fed72409c0218890dd8e79132.jpg" ["DESCRIPTION"]=> string(28) "Магнитотерапия" >
Магнитотерапия – метод физиотерапевтического лечения с помощью воздействия на организм постоянным, переменным или бегущим магнитным полем.
В Юсуповской больнице процедуры отпускают с помощью современного стационарного и мобильных аппаратов магнитотерапии. Врачи клиники реабилитации учитывают наличие показаний и противопоказаний к назначению магнитотерапии конкретному пациенту.
Показания к магнитотерапии
Магнитотерапия обладает следующими эффектами от физиотерапевтического лечения:
восстанавливающим структуру повреждённых тканей
С помощью магнитотерапии можно избавиться от:
- головных болей;
- головокружения;
- высокого артериального давления;
- мышечной боли;
- целлюлита.
Магнитное поле повышает иммунитет, стимулирует образование собственного коллагена, усиливает питание тканей и половое влечение, разжижает кровь, улучшает лимфодренаж. Применение магнитотерапии позволяет пациентам забыть об обострениях хронических заболеваний за счёт стимуляции иммунитета и обменных процессов.
- неврологии;
- косметологии;
- хирургии;
- гинекологии;
- урологии;
- терапии;
- педиатрии;
- кардиологии;
- гастроэнтерологии;
- эндокринологии;
- пульмонологии;
- ортопедии;
- травматологии.
Процедуры магнитотерапии включают в схему комплексной реабилитации больных различными заболеваниями.
В неврологии польза от магнитотерапии наблюдается после перенесенного острого нарушения мозгового кровообращения.
Показаниями к магнитотерапии также являются:
невралгии различного происхождения
нарушение качества сна
синдром хронической усталости
повышенная чувствительность к метеорологическим факторам
перенесенные черепно-мозговые травмы и повреждения позвоночника
хронические нарушения мозгового кровообращения
детский церебральный паралич
послеродовые травмы и их последствия
В ортопедии магнитотерапия для суставов применятся при коксартрозе, артрозах другой локализации и артритах. Процедуры отпускают при кардиологических заболеваниях: гипертонической болезни, ишемической болезни сердца, кардиосклерозе, применяют для профилактики сердечно-сосудистых заболеваний. Магнитотерапия применяется при заболеваниях периферических сосудов: облитерирующем эндартериите, тромбофлебите, синдроме Рейно, атеросклерозе сосудов нижних конечностей, хронической венозной недостаточности, диабетической ангиопатии, нарушениях оттока лимфы.
Показаниями для магнитотерапии являются:
- в хирургии – трофические язвы, переломы, вывихи, растяжения, поражения мягких тканей, ушибы;
- в гастроэнтерологии – панкреатит, гастрит, колит, язвенная болезнь желудка и двенадцатиперстной кишки, дискинезия желчевыводящих путей, хронический холецистит;
- в эндокринологии – инсулиннезависимый сахарный диабет и его последствия, заболевания обмена веществ, патология яичников и надпочечников;
- в косметологии – целлюлит, избыточная масса тела;
- в гинекологии – хронический эндометрит, альгодисменорея, бесплодие, климактерический синдром;
- в пульмонологии – бронхиты, пневмонии, гормоннезависимая бронхиальная астма, туберкулёз в неактивной фазе.
С помощью магнитотерапии нормализуются биоритмы человека, проходит депрессия, тревожные и навязчивые состояния. Процедуры полезны при алкоголизме, наркомании, токсикомании, абстинентном синдроме. Урологи применяют магнитотерапию в составе комплексного лечения мужского бесплодия, простатита, эректильной дисфункции, хронического воспаления семенных пузырьков, уретрита, дизурического синдрома, пиелонефрита, мочекаменной болезни, цистита.
Противопоказания и побочные действия магнитотерапии
Противопоказаниями к применению магнитотерапии являются:
склонность к кровотечениям
острая стадия патологического процесса
обострение хронических заболеваний
нарушение целостности кожного покрова в месте проведения процедуры
индивидуальная непереносимость физиотерапевтической процедуры
нарушения сердечного ритма
сердечно-сосудистая недостаточность III-IV стадии
Процедуры магнитотерапии не назначают при наличии кардиостимулятора и металлических штифтов, варикозном расширении вен, гипертонической болезни III стадии, системных заболеваниях крови, психических болезнях, эпилепсии, выраженном атеросклерозе сосудов головного мозга. Можно ли делать магнитотерапию при беременности? Процедуры не делают беременным и детям в возрасте до 1,5 лет. Реабилитологи Юсуповской при назначении магнитотерапии больницы всегда оценивают пользу и вред от процедур.
Пациент лежит на кушетке или сидит на деревянном стуле. Ему устанавливают у соответствующей области контактно или с воздушным зазором 0,5 - 1,5 см 1 или 2 работающих индуктора. При одновременном использовании двух индукторов расстояние между ними не менее 5 см. Стрелки индукторов располагаются в одном направлении.
Продолжительность воздействия магнитотерапии на одну область тела от 15 до 30 минут. Магнитотерапию надо делать каждый день. Курс лечения – 20 процедур. Эластичные магнитофорные аппликаторы накладывают контактно с помощью фиксирующих повязок.
Лечебным фактором ультравысокочастотной магнитотерапии является высокочастотное электромагнитное поле, частота которого 27,12 МГц. Оно вызывает в тканях - электролитах колебательные движения электрически заряженных частиц (вихревые токи). Это вызывает теплообразование в мышечном слое, лимфе, крови, и других жидких средах на глубине 7 - 8 см. В основе действия высокочастотной магнитотерапии лежит нервно-рефлекторный механизм:
- повышение возбудимости нервов и скорости проведения возбуждения;
- усиление тормозных процессов в центральной нервной системе;
- расширение кровеносных сосудов вследствие повышения температуры на 2,5-5 0 с), ускорение кровотока, увеличение количества функционирующих капилляров;
- активизация венозного и лимфатического оттока;
- снижение артериального давления;
- освобождение глюкокортикоидов, повышение концентрации гормонов в крови;
- усиление фагоцитоза;
- снижение иммунных реакций;
- улучшение вентиляции лёгких и проходимости бронхов.
Высокочастотная магнитотерапия оказывает следующее действие:
- противовоспалительное (при хронических и подострых воспалительных процессах);
- спазмолитическое;
- болеутоляющее.
Физиотерапевтические процедуры в клинике реабилитации специалисты проводят по доступным ценам. Медицинские сёстры строго придерживаются инструкции по проведению магнитотерапии, внимательно относятся к пожеланиям пациентов. Записаться на приём к физиотерапевту для определения показаний и противопоказаний к магнитотерапии в Москве можно по телефону Юсуповской больницы.
Физиотерапия магнитами: показания и противопоказания
В современной медицине физиотерапевтические процедуры назначаются практически при всех видах лечения. Методы физиотерапии позволяют ускорить процесс выздоровления. При этом одновременное принятие медикаментов обязательным условием не является.
В Юсуповской больнице одним из наиболее эффективных методов физиотерапии является магнит, который работает с низкочастотным полем. Этот метод врачи по праву, считают идеальным дополнительным лечением практически всех заболеваний любых систем органов.
Магнитотерапия в физиотерапии
Человеческое тело и биологические жидкости состоят из разного типа клеток. Хотя у них есть общие особенности. Клетки образованы ионизированными молекулами, каждая из них имеет свой электрический заряд. Таким образом, когда на организм начинает действовать магнит с низкими частотами, в тканях возникают слабые токи, которые в свою очередь способствуют:
улучшению кислородного обмена
снижению активности тромбоцитов
уменьшению вязкости крови
увеличения колебательных движений белков и эритроцитов в плазме
изменению скорости биологических и химических процессов
Исследованиями отмечена способность магнита, оказывать влияние на головной мозг. Получаемый эффект зависит от типа магнитного поля. При непрерывном воздействии процессы затормаживания усиливаются. Возбуждающее действие оказывает импульсный метод воздействия, таким образом, ускоряя все процессы. Этот способ влияния позволяет усилить функции передачи сигналов, которые идут по нервной системе периферического типа.
Физиотерапия магнитами при гипертонии дает позитивные результаты в течении болезни, а это в первую очередь видно на состоянии больных. Артериальное давление под действием физиопроцедуры снижается, нормализуется пульс, а самочувствие улучшается. Низкими магнитными частотами снимается болевой синдром, а действие магнитных полей приводит к завершению воспалительных процессов и как результат, уменьшению отечности тканей. Понижается уровень сворачиваемости крови, стимулируется и восстанавливается регенерация.
Показания и противопоказания
Магнитная физиотерапия оказывает на организм болеутоляющий, седативный, противовоспалительный и противоотечный эффекты. Магнитные процедуры дают практически тот же эффект, что и медикаментозное лечение. Эта методика способствует рассасыванию гематом. Способ состоит в улучшении микроциркуляции крови, а также устранения тромбов в тканях. Используют эту методику в следующих случаях:
- сердечно-сосудистые заболевания;
- мочеполовые заболевания;
- заболевания органов дыхательных путей;
- наркологическая зависимость;
- гнойные воспалительные процессы;
- поражения кожи и мягких тканей;
- болезни нервной системы;
- болезни опорно-двигательного аппарата;
- нарушения в работе ЖКТ.
Лечение магнитотерапией суставов показало высокую эффективность, особенно артрита артроза. Метод магнитотерапии дает возможность быстро убрать очаги воспаления и болевой синдром. Если есть необходимость восстановить хрящевые ткани, эта методика помогает в улучшении подвижности сустава и уровне его образования. Также эта методика позволяет убрать отёчность и быстро вернуть нормальное функционирование суставов. В Юсуповской больнице врачи параллельно проводят лечение магнитной терапией и медикаментами, в результате, эффективность лечения усиливается в разы. Использование метода магнитотерапии в физиотерапии запрещается только в тех случаях, если у больного:
- беременность;
- индивидуальная непереносимость;
- истощение организма;
- гипертония III степени;
- опухоли и новообразования;
- нарушения свойств кровяного состава с патологическим характером;
- абсцессы и гнойные процессы в тканях;
- сердечная недостаточность II, III стадий.
Такое ограничение касается в основном больных с тяжелыми патологическими состояниями либо тех, для кого риск развития осложнений считается не оправданным.


.jpg)


Лечение спины
Одним из видов лечения магнитами является лечение неодимовым магнитом. Этот тип магнита осуществляет структурирование воды. Основа метода заключается в том, что на жидкость воздействуют электромагнитное поле и она под ним приобретает следующие особые лечебные свойства:
- выведение радионуклидов, свободных радикалов, токсинов, отложений солей;
- очищение сосудов;
- улучшение клеточного обмена веществ;
- устранение патогенных организмов.
Еще одним эффективным способом проведения лечения магнитами считается магнитное одеяло. Его принцип действия такой же, как в аппаратном аналоге. Разница состоит в том, что аппарат работает от электричества, поэтому и эффект от него лучше.
После применения магнитов в Юсуповской больнице, пациенты отмечают улучшение метаболизма, общее укрепление иммунитета, повышение тонуса. Эти преимущества являются доказательством того, что магнитотерапия действительно очень эффективна. Записаться на курс магнитотерапии можно круглосуточно по телефону Юсуповской больницы.
Магнитная терапия при остеохондрозе
Остеохондроз – это тяжелое дегенеративное заболевание, характеризующееся деформацией межпозвоночных дисков, нарушением кровообращения, обменных процессов в хрящевой ткани, развитием межпозвоночной грыжи. Остеохондроз наиболее часто поражает людей старшего возраста, развитие заболевания может спровоцировать травма, тяжелый физический труд, малоподвижный образ жизни и многие другие факторы.
В Юсуповской больнице оказывают неврологическую помощь, которая в последнее время стала наиболее востребованной. В клинике неврологии занимаются лечением остеохондроза, состоящим из комплекса методов.
Магнитная терапия при остеохондрозе шейного отдела
Кроме медикаментозной терапии, применяют физиотерапию, в том числе магнитотерапию, лечебную физкультуру, массаж, рефлексотерапию и другие методы восстановительной терапии. Магнитотерапия – это один из методов физиотерапии, который основан на воздействии на организм низкочастотным магнитным полем. При воздействии магнитного поля в клетках организма приобретают магнитные свойства находящиеся там молекулы воды. Воздействие магнитного поля изменяет содержание протеинов, ферментов, нуклеиновых кислот, связывает свободные радикалы. Способствует процедура улучшению питания и газообмена в поврежденных тканях, снимает боль, отеки, мышечные спазмы, оказывает противовоспалительное действие.
Применять магнитную терапию следует после консультации с врачом – этот метод физиотерапии имеет не только показания, но также и противопоказания. Воздействие магнитным полем широко применяется при лечении заболеваний опорно-двигательного аппарата, для профилактики различных заболеваний. Магнитотерапия проводится с помощью разнообразных приборов, которые можно использовать не только в больнице, но и в домашних условиях. Применяют магнитотерапию при осложненной и неосложненной форме остеохондроза позвоночника, артритах, остеоартрозах и других патологических состояниях опорно-двигательного аппарата.
Применение магнитной терапии при остеохондрозе шейного отдела позвоночника позволяет устранить головную боль, снизить напряжение мышц плечевого пояса, шеи, восстановить питание в хрящевых тканях межпозвоночных дисков шейного отдела, усилить кровообращение. Если остеохондроз поразил грудной отдел позвоночника, магнитотерапия позволяет устранить межреберную невралгию, при поясничном остеохондрозе оказывает положительное влияние на работу внутренних органов: желудочно-кишечного тракта, почек, мочевого пузыря.
Магнитотерапия при остеохондрозе шейного отдела может применяться совместно с другими видами физиотерапевтических процедур, что значительно усиливает ее эффективность. Магнитотерапия проводится с помощью магнитных индукторов, или аппликаторов, которые накладываются на предварительно очищенную кожу в месте поражения позвоночника. Сама процедура проходит около 30 минут, техника проведения зависит от применяемого прибора. После процедуры на кожу в области поражения позвоночника наносятся мази, специальные лечебные составы или гель, снимающие боль, отечность, питающие ткани и предотвращающие развитие воспалительного процесса.
Через 3-5 сеансов больной начинает чувствовать облегчение, после полного курса магнитотерапии (20 процедур) исчезает боль, усиливается кровообращение в мышечных тканях. Рекомендуется для закрепления эффекта проходить магнитотерапию при остеохондрозе не менее двух раз в год с сопутствующим проведением других физиотерапевтических процедур.

array(6) < ["ID"]=>string(5) "28300" ["WIDTH"]=> int(0) ["HEIGHT"]=> int(0) ["SRC"]=> string(111) "/upload/resize_cache/sprint.editor/f0f/1200_2000_1/img-1647966769-6593-181-581767d18f51dac632355f95efbbfdce.jpg" ["ORIGIN_SRC"]=> string(86) "/upload/sprint.editor/f0f/img-1647966769-6593-181-581767d18f51dac632355f95efbbfdce.jpg" ["DESCRIPTION"]=> string(56) "лечение спины магнитотерапией" >
Данный метод физиотерапии разрешен к использованию при всех формах остеохондроза, в том числе осложненном рефлекторным или корешковым синдромом. Применяется при лечении остеохондроза с сопутствующими заболеваниями (артритом, артрозом, протрузией и грыжей межпозвоночного диска, спондилоартрозом и другими заболеваниями). Существует ряд противопоказаний, при которых магнитотерапию применять нельзя:
- наличие кардиостимулятора и других электроустройств имплантов;
- беременность и период кормления грудью;
- младенческий возраст;
- заболевания психики;
- нарушение свертываемости крови;
- больной болен туберкулезом;
- лихорадочное состояние;
- тяжелые сердечно-сосудистые патологии;
- в анамнезе больного доброкачественная или злокачественная опухоль.
В Юсуповской больнице проводится магнитотерапия (2 поля), другие физиотерапевтические процедуры при лечении остеохондроза позвоночника. Магнитотерапия относится к дополнительным физиотерапевтическим методам, которые помогают оздоравливать позвоночник при тяжелых заболеваниях опорно-двигательного аппарата. В больнице применяют для лечения остеохондроза инновационные препараты, применяют эффективные методы реабилитационной терапии. Записаться на консультацию к врачу можно по телефону Юсуповской больницы.
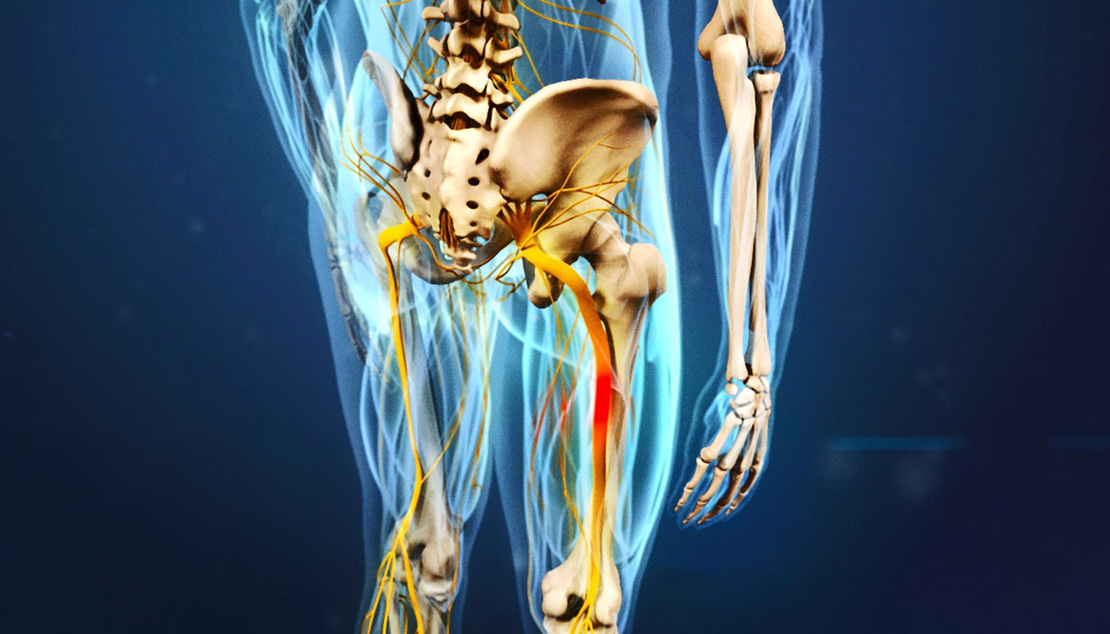
Защемление нерва (ишиас) – это процесс сдавливания нерва, вызывающий раздражение нервных волокон и иннервацию. Наиболее часто защемление нерва происходит в области крестцовых позвоночных дисков или в щели грушевидной мышцы.
Команда докторов Юсуповской больницы в своей медицинской практике используют только современные и актуальные методики лечения, а также проверенные препараты, эффективность которых не раз подтверждена европейскими исследованиями.
array(6) < ["ID"]=>string(5) "29085" ["WIDTH"]=> int(1110) ["HEIGHT"]=> int(634) ["SRC"]=> string(103) "/upload/sprint.editor/9d4/img-1653044231-5922-440-chtodelateslizashemlyaetsedalishniynervk-715fd3ef.jpg" ["ORIGIN_SRC"]=> string(103) "/upload/sprint.editor/9d4/img-1653044231-5922-440-chtodelateslizashemlyaetsedalishniynervk-715fd3ef.jpg" ["DESCRIPTION"]=> string(0) "" >
Причины защемления седалищного нерва
Ишиас вызывает сильный болевой синдром, причина которого может скрываться в наличии следующих патологий:
грыжа межпозвонкового диска поясничного отдела позвоночника - является наиболее распространенной причиной защемления седалищного нерва. Протрузия, переходя в стадию грыжи, начинает оказывать давление на нервный корешок в межпозвоночном отверстии, и в результате развивается болевой синдром
остеохондроз. Это серьезное заболевание, характеризующееся дегенеративными изменениями межпозвонковых дисков. Деформированные межпозвонковые диски в определенном положении способны сдавливать корешки седалищного нерва, вызывая болевые ощущения
стеноз спинномозгового канала поясничного отдела. Данная патология предусматривает сужения канала, где располагается спинной мозг. Как следствие сдавливания канала, а вместе с ним и нерва, развиваются побочные патологии, неврологические симптомы и болевые ощущения. Заболевание более характерно для людей возраста от 60 лет
спондилолистез. Смешение позвонков, вызванное клинически повышенной подвижностью позвоночника, может стать причиной ишиаса
синдром грушевидной мышцы. В данном случае компрессия нерва происходит на фоне чрезмерного давления или спазма грушевидной мышцы, находящейся в районе ягодиц над седалищным нервом
инфекционные заболевания органов малого таза
абсцесс в области седалищного нерва
Внезапная боль любого характера в области позвоночника может свидетельствовать о развитии серьезных патологий. При дискомфортных болевых ощущениях в районе спины следует обратиться к грамотному специалисту, который сможет точно определить диагноз и назначить корректное лечение.
Лечение седалищного нерва медикаментами – гимнастика и массаж, медикаментозная терапия и физиотерапевтические мероприятия
Как правило, лечение защемленного седалищного нерва является комплексным. Основными терапевтическими практиками является лечебная гимнастика при защемлении седалищного нерва, точечный массаж при воспалении седалищного нерва и физиотерапевтические процедуры.
Медикаментозную терапию назначает исключительно врач, так как самолечение в данной ситуации может лишь усугубить проблему, а не устранить ее. В первую очередь назначаются нестероидные противовоспалительные и болеутоляющие препараты, которые могут вводиться как инъекционно, так и применяться перорально. С их помощью уменьшатся компрессия, отступает боль и снимается воспаление на самом нерве. Однако прием этих препаратов является лишь изначальной или ургентной стадией лечения, поскольку при длительном использовании они могут вызвать проблемы с функционированием печени, почек, снизить свертываемость крови, а также в некоторых случаях могут спровоцировать появление язвенной болезни желудка.
При очень сильных болях пациенту могут назначаться стероидные препараты, задачей которых является не только снять болевой синдром, но и убрать отек. Однако прием данных медикаментов также ограничен по времени вследствие большого количества побочных эффектов и противопоказаний. Дополнительно могут быть назначены препараты для улучшения кровотока или разогревающие мази, которые наносятся локально.
Физиотерапия при защемлении седалищного нерва способствует общему улучшению состояния пациента, нормализации микроциркуляции крови и снятия спазма или отека с воспаленной области. Как правило, физиопроцедуры проводятся после восстановления двигательной функции человека и при условии его свободного передвижения. Современное техническое оснащение Юсуповской больницы позволяет сделать любую физиотерапевтическую процедуры результативной и максимально комфортной для наших пациентов.

array(6) < ["ID"]=>string(5) "29086" ["WIDTH"]=> int(1110) ["HEIGHT"]=> int(740) ["SRC"]=> string(85) "/upload/sprint.editor/caa/img-1653044399-157-285-4c100283a0978b17a7183813fdf3b3c9.jpg" ["ORIGIN_SRC"]=> string(85) "/upload/sprint.editor/caa/img-1653044399-157-285-4c100283a0978b17a7183813fdf3b3c9.jpg" ["DESCRIPTION"]=> string(0) "" >
Основными физиотерапевтическими мероприятиями при лечении воспаления седалищного нерва являются:
- фонофорез и электрофорез с новокаином на седалищный нерв. Данный метод заслужил признание многих врачей благодаря как быстрому, так и накопительному эффекту. Электрофорез часто применяется с новокаином или другими лекарственными препаратами для скорейшего купирования боли и снятия отека;
- УВЧ-терапия. Данный метод заключается в воздействии на болевой очаг электромагнитным полем ультразвуковой частоты. Такая терапия обладает высоким противоспазмовым действием, что обеспечит снятие острого болевого синдрома с седалищного нерва;
- магнитотерапия. Эта физиотерапевтическая методика основывается на воздействии на воспаленную зону магнитными полями. Данный метод обладает сильным обезболивающим действием, усиливает оксигенизацию крови, также прекрасно справляется с отечностью;
- парафиновые аппликации. Эта методика заключается в длительном воздействии тепловой процедуры на очаг воспаления. Тепло способствует снижению отечности, уменьшению болевого синдрома, а также улучшает обменные процессы;
- кинезиотейпирование седалищного нерва. Этот метод является достаточно современным и широко применяется в медицине с целью восстановления поврежденных мышц, суставов, а также для восстановления кровотока в воспалённые области. Тейпы имеют вид пластырей, сделанных из хлопка, что позволяет носить их 24 часа в сутки от 3 до 6 дней;
- иглоукалывания. Данный метод нетрадиционной медицины применяется достаточно редко в случаях, если имеются определенные показания;
- точечный массаж. Точечный массаж седалищного нерва является древним и проверенным методом. Сутью данной методики является мануальное воздействие на определённые точки на теле человека, отвечающие за разные органы и системы в организме человека. Массаж при ишиасе седалищного нерва способствует устранению воспалительного процесса и улучшению кровотока и микроциркуляции в область отека;
- упражнения при воспалении седалищного нерва. Ежедневная зарядка при защемлении седалищного нерва показана только после обследования у врача. Усиленная, однако умеренная физическая нагрузка способствует скорейшему выздоровлению и возобновлению моторных функций. Существует специально разработанная гимнастика при защемлении седалищного нерва, которая направленна на проработку мышц ягодиц и ног. Данная гимнастика назначается врачом, так как является не профилактическим, а терапевтическим методом и может нанести вред при неуместном или неправильном занятии.

array(6) < ["ID"]=>string(5) "29087" ["WIDTH"]=> int(0) ["HEIGHT"]=> int(0) ["SRC"]=> string(92) "/upload/resize_cache/sprint.editor/64c/1200_2000_1/img-1653044503-3216-530-maxresdefault.jpg" ["ORIGIN_SRC"]=> string(67) "/upload/sprint.editor/64c/img-1653044503-3216-530-maxresdefault.jpg" ["DESCRIPTION"]=> string(0) "" >
Упражнения для лечения седалищного нерва
Некоторые упражнения при защемлении седалищного нерва в ягодице могут выполняться самостоятельно после обследования в больнице. Гимнастика при воспалении седалищного нерва как правило направлена на растяжение спазмированных мышц. Людям со слабой физической подготовкой такая зарядка для седалищного нерва может легко даться не сразу, однако регулярные тренировки обязательно принесут желаемый результат. Зарядка для седалищного нерва за 6 минут поспособствует не только угасанию болевого синдрома, но и общему укреплению тонуса мышц.
Для лечения воспаления седалищного нерва выполняются следующие упражнения:
- лягте на пол, колени подожмите к груди. Пролежите в таком положении 30 секунд, после чего выпрямитесь и повторить снова 2 раза;
- сядьте на пол, ноги согните в коленях и сядьте на них. Положите лоб на пол, руки вытягивайте вперед как можно дальше. Не прекращая вытягивать руки, не смещайте корпус с исходного положения. Пробудьте в такой позе 30 секунд. Повторить 3 раза;
- станьте прямо, руки вытяните вверх, ноги расставьте на ширине плеч. Начните наклонять корпус в одну сторону с вытянутой рукой, ноги при этом остаются неподвижными. Повторите 10 раз в каждую сторону;
- лягте на спину, руки, согнутые в локтях, заведите за голову. Поднимите ноги перпендикулярно полу, чтобы образовался угол 90 градусов. Начните разводить обе ноги в разные стороны, не допуская болевых ощущений. Повторить 15-20 раз;
- лягте на пол, ноги согните в коленях, обняв их руками. Старайтесь максимально прижать колени к груди, сворачиваясь в клубок. Продержитесь в таком положении 15-20 секунд;
- исходное положение – лежа на спину, руки вытянуты вдоль тела. Начните попеременно прижимать к корпусу колени, обхватив их руками. Повторите 15-20 раз;
- станьте на четвереньки, запястья находятся под плечами. Начните аккуратно выгибать спину дугой, затем медленно выгибать ее вовнутрь. Проделайте эту манипуляцию 20 раз.
Седалищный нерв - лечение массажем и ЛФК в Москве
Лечением пациентов с защемлением седалищного нерва занимаются специалисты центра реабилитации Юсуповской больницы в Москве.
Команда докторов Юсуповской больницы обеспечивает надежное и корректное проведение всех терапевтических мероприятий, направленных на восстановление после ущемления седалищного нерва, в том числе и лечебного массажа. В своей работе мы используем самые актуальные методики лечения, составляя план сообразно анамнезу и потребностям пациента. Записаться на прием к доктору можно, позвонив по телефону Юсуповской больницы, либо обратившись к врачу-координатору на нашем сайте.

Еще недавно успехи, связанные с применением антибиотиков, создавали иллюзию радикального решения проблемы хирургической инфекции. Однако, теперь очевидно, что антибактериальные препараты не оправдали возлагавшихся на них надежд. На сегодняшний день, параллельно с применением антибиотиков, возрастает число антибиотикорезистентных штаммов бактерий, частота и тяжесть инфекционных осложнений, попутно изменяющих свои клинические черты. Кроме того, возрастает сенсибилизация макроорганизма и частота аллергических реакций на применение антибактериальных средств, вплоть до анафилактического шока. Частыми осложнениями антибиотикотерапии стали проявления дисбактериоза и нарушения функциональной активности внутренних органов. По сводным данным медицинской литературы в настоящее время более 30% больных с хирургической патологией страдают различными гнойно-воспалительными заболеваниями и осложнениями. При этом до 70—80% этих больных попадают в стационары по неотложным показаниям. В структуре послеоперационных осложнений хирургическая инфекция составляет от 32 до 75%. Более 30% всех летальных исходов в послеоперационном периоде связаны с различными гнойно-воспалительными процессами (Ефименко Н.А., 2005).
В связи с этим, наряду с известными и традиционно применяемыми способами лечения гнойно-воспалительных заболеваний, очевидна актуальность внедрения в практику лечебно-профилактических методов с многоплановым действием, которые можно применять в качестве терапии сопровождения на госпитальном, и, что особенно важно, на амбулаторно-поликлиническом этапах лечения. Названным условиям соответствуют методы магнитотерапии, обладающие иммуномодулирующим эффектом, способствующие улучшению микроциркуляции и активизации репаративных процессов в ране, лишенные побочных эффектов и не требующие строгого лабораторного мониторинга. Таким требованиям, в частности, отвечает многофункциональная установка ПОЛИМАГ-01, которая может оказывать воздействие локально в месте наложения излучателя («неподвижное» импульсное магнитное поле) или перемещаться по вертикали, горизонтали, диагонали по всем излучателям, расположенным одновременно на теле больного. То есть, предоставляется уникальная возможность выполнять не только местную, но и практически общую магнитную терапию. Кроме того, индукторы ПОЛИМАГа позволяют выполнять процедуры магнитофореза.
Цель и задачи исследования
Целью настоящего исследования является анализ клинической эффективности комбинаций воздействия непрерывного, прерывистого и «бегущего» в разных плоскостях магнитных полей в комплексном лечении больных с хирургической инфекцией.
- Изучить влияние комбинаций магнитных полей на течение раневого процесса в гнойной ране.
- Проанализировать и оценить клиническую эффективность использования комбинаций магнитных полей как метода «сопровождения» базисного лечения у больных с хирургической инфекцией.
Материалы и методы
В период с сентября 2004 года по май 2006 года на базе отделения гнойной хирургии и физиотерапевтического отделения ГВКГ им.Н.Н.Бурденко проведено лечение 325 больных с различными формами хирургической инфекции, которым параллельно со «стандартными» методами лечения проводилась курсовая комбинированная магнитотерапия. Для объективной оценки результатов лечения проанализированы истории болезней 250 пациентов (2003 –2004 гг.) приблизительно с аналогичной патологией, которым в процессе лечения проводились курсы локальной магнитотерапии. Характеристика больных по нозологическим формам представлена в таблице 1.
Таблица 1: Распределение больных по нозологическим формам
| Заболевания | Группы | |
| основная | контрольная | |
| Абсцессы и флегмоны | 35 (10,8%) | 30 (12,0%) |
| Гнойные заболевания пальцев и кисти | 30 (9,2%) | 29 (11,6%) |
| Карбункулы | 25 (7,7%) | 26 (10,4%) |
| Нагноившиеся посттравматические гематомы | 40 (12,3%) | 23 (9,2%) |
| Инфицированные раны мягких тканей | 38 (11,7%) | 24 (9,6%) |
| Остеомиелит | 20 (6,2%) | 14 (5,6%) |
| Флегмонозно-некротическая рожа | 22 (6,8%) | 21 (8,4%) |
| АНИМТ | 17 (5,2%) | 12 (4,8%) |
| Диабетическая стопа | 43 (13,2%) | 29 (11,6%) |
| Парапроктит | 27 (8,3%) | 20 (8,0%) |
| Нагноение послеоперационных ран | 28 (8,6%) | 22 (8,8%) |
| Всего | 325 (100%) | 250 (100%) |
Общехирургическое лечение пациентов обеих групп было идентичным, в соответствии со стандартами МЗ РФ для специализированной помощи данной категории больных, и включало адекватное оперативное пособие, целенаправленную антибактериальную терапию, местное и симптоматическое лечение.
Кроме того, пациентам обеих групп в раннем послеоперационном периоде проводились курсы магнитотерапии. При этом пациенты контрольной группы проходили курс локальной (на область очага) магнитотерапии аппаратом «Маг-30» с переменным магнитным полем интенсивностью 30 мТл и продолжительностью12-15 дней по 1-2 процедуры в день. Исключение составляли только пациенты контрольной группы, страдающие парапроктитом. Им магнитотерапия не проводилась из-за отсутствия полостного индуктора у аппарата «Маг-30».
Пациентам основной группы магнитотерапия проводилась многофункциональной МТ установкой - ПОЛИМАГ-01. Аппарат формирует магнитные импульсы низкой интенсивности (от 1 мТл до 30 мТл), низкой частоты (от 2 Гц до 100 Гц). Методика проведения магнитотерапии включала в себя: установку одного индуктора на область раны для создания противовоспалительного действия. Остальные индукторы располагали на туловище таким образом, чтобы получить эффект соленоида для создания эффекта иммуномодуляции. Магнитотерапия проводилась через гипс, повязку, нательное белье, полотенце, хлопчатобумажную матерчатую прокладку и т.д. Продолжительность курса 12-15 дней, по 1-2 процедуры с одновременным внутривенным введением этиотропных антибактериальных препаратов.
Результаты
В течение первых трех суток больные контрольной группы предъявляли жалобы на боли в области раны, усиливающиеся при движениях, чувство слабости, повышенную температуру тела. У пациентов имелись все признаки местной хирургической инфекции: гнойное отделяемое из раны, отек, гиперемия кожи в области раны, локальное повышение температуры. Стенки и дно ран были покрыты фибринозно-гнойным налетом, пальпация их краев была болезненной, наблюдалась инфильтрация окружающих тканей. К пятому дню общее состояние и самочувствие больных значительно улучшалось. Параллельно с очищением ран от гноя и некрозов и заполнением их грануляционной тканью исчезали местные региональные признаки воспаления. Таким образом, у больных контрольной группы в течение первых семи суток от начала лечения, как правило, исчезали симптомы интоксикации и уменьшались местные признаки воспаления. Воспалительный процесс окончательно завершался у 63% больных на 10-12 сутки от начала лечения, а у 37% - на 13 - 14 сутки.
Применение аппарата ПОЛИМАГ-01 в раннем послеоперационном периоде способствовало более быстрому улучшению общего состояния больных, снижению температуры тела, уменьшению интоксикации и нормализации показателей лейкоцитов. Так, в основной группе больных нормализация температуры тела насту¬пала на 1,9 ± 0,3, а в контрольной - на 4,3 ± 0,9 день (р < 0,05) от начала лечения. Средние сроки нормализации показателей лейкоцитов составляли соответственно 3,1 ± 1,1 и 5,2 ± 0,9 суток от начала лечения (р < 0,05).
Динамика температуры тела и количества лейкоцитов у больных основной и контрольной групп

температура тела количество лейкоцитов
Следует отметить, что даже радикально выполненное оперативное вмешательство не всегда позволяло остановить процесс распространения воспаления. Это требовало проведения повторных оперативных пособий: повторную хирургическую обработку, радикальную некрэктомию, смену дренажей, в результате которых неизбежно увеличивалась раневая поверхность, возрастали электролитные и белковые потери, что, в свою очередь, утяжеляло состояние больного. При последующем анализе результатов оперативного лечения обращало на себя внимание то, что количество операций на одного больного, проведенных в основной и контрольной группах существенно различалось.
Таблица 2: Количество операций на одного больного
| Количество операций на одного больного | Группы больных | |||
| Основная группа (n=325) | Контрольная группа (n=250) | |||
| абс. | % | абс. | % | |
| 1 | 253 | 78* | 155 | 62,3 |
| 2 | 20 | 6 | 44 | 17,5 |
| 3 и более | - | - | 18 | 7,2 |
| не оперировано | 52 | 16 | 33 | 13 |
Примечание: *Данные достоверны по отношению к показателям контрольной группы (p<0,05).
При этом не оперированные пациенты, переведены из других лечебных учреждений, где они уже были оперированы.
Таким образом, применение магнитотерапии аппаратом ПОЛИМАГ-01 при радикально выполненной операции позволило в 78% случаев избежать повторных оперативных вмешательств, подготовить раны к закрытию вторичными швами или кожной пластике.
В настоящее время существует тенденция к росту хронических бактериальных и вирусных заболеваний, для которых характерны непрерывно рецидивирующее течение и малая эффективность антибактериальной и симптоматической терапии. Одним из таких заболеваний яв
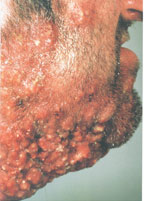
В настоящее время существует тенденция к росту хронических бактериальных и вирусных заболеваний, для которых характерны непрерывно рецидивирующее течение и малая эффективность антибактериальной и симптоматической терапии. Одним из таких заболеваний является хронический рецидивирующий фурункулез (ХРФ). Фурункул развивается в результате острого гнойно-некротического воспаления волосяного фолликула и окружающих его тканей. Как правило, фурункул является осложнением остеофолликулита стафилококковой этиологии. Фурункулы могут возникать как одиночно, так и множественно (так называемый фурункулез).
В случае рецидивирования фурункулеза диагностируется хронический рецидивирующий фурункулез. Как правило, он характеризуется частыми рецидивами, длительными, вялотекущими обострениями, толерантными к проводимой антибактериальной терапии. В зависимости от количества фурункулов, распространенности и выраженности воспалительного процесса ХРФ классифицируется по степени тяжести (Л. Н. Савицкая, 1987).
Тяжелая степень: диссеминированные, множественные, непрерывно рецидивирующие небольшие очаги со слабой местной воспалительной реакцией, не пальпируемыми или слегка определяющимися регионарными лимфатическими узлами. Тяжелое течение фурункулеза сопровождается симптомами общей интоксикации: слабостью, головной болью, снижением работоспособности, повышением температуры тела, потливостью.
Средняя степень тяжести — одиночные или множественные фурункулы больших размеров, протекающие с бурной воспалительной реакцией, с рецидивами от 1 до 3 раз в год. Иногда сопровождается увеличением регионарных лимфатических узлов, лимфангоитом, кратковременным повышением температуры тела и незначительными признаками интоксикации.
Легкая степень тяжести — одиночные фурункулы, сопровождающиеся умеренной воспалительной реакцией, с рецидивами от 1 до 2 раз в год, хорошо пальпируемыми регионарными лимфатическими узлами, без явлений интоксикации.
Чаще всего пациенты, страдающие фурункулезом, получают лечение у хирургов, в лучшем случае на амбулаторном этапе им проводится исследование крови на сахар, аутогемотерапия, некоторым назначают и иммуномодулирующие препараты без предварительно проведенного обследования, и в большинстве случаев они не получают положительного результата от проведенной терапии. Цель нашей статьи — поделиться опытом ведения больных с ХРФ.
Основным этиологическим фактором ХРФ считается золотистый стафилококк, который встречается, по разным данным, в 60–97% случаев. Реже ХРФ вызывается другими микроорганизмами — эпидермальным стафилококком (ранее считавшимся апатогенным), стрептококками групп А и В и другими видами бактерий. Описана вспышка заболеваемости фурункулезом нижних конечностей у 110 пациентов, являвшихся пациентами одного и того же педикюрного салона. Возбудителем данной вспышки являлся Mycobacterium fortuitium, причем этот микроорганизм был выявлен в ванночках для ног, используемых в салоне. В большинстве случаев ХРФ из гнойных очагов высеваются антибиотикорезистентные штаммы золотистого стафилококка. По данным Н. М. Калининой, St. aureus в 89,5% случаев резистентен к пенициллину и ампициллину, в 18,7% — резистентен к эритромицину и в 93% случаев чувствителен к клоксациллину, цефалексину и котримоксазолу. В последние годы отмечается достаточно широкое распространение метициллин-резистентных штаммов этого микроорганизма (до 25% пациентов). По данным зарубежной литературы, наличие на коже или на слизистой оболочке носа патогенного штамма St. aureus считается важным фактором развития заболевания.
ХРФ имеет сложный и до сих пор недостаточно изученный патогенез. Установлено, что дебют и дальнейшее рецидивирование заболевания обусловлены целым рядом эндо- и экзогенных факторов, среди которых наиболее значимыми считаются нарушение барьерной функции кожных покровов, патология ЖКТ, эндокринной и мочевыделительной систем, наличие очагов хронической инфекции различной локализации. По данным проведенных нами исследований, очаги хронической инфекции различной локализации выявляются у 75–99,7% пациентов, страдающих ХРФ. Наиболее часто встречаются очаги хронической инфекции ЛОР-органов (хронический тонзиллит, хронический гайморит, хронический фарингит), дисбактериоз кишечника с увеличением содержания кокковых форм. У больных хроническим фурункулезом патология ЖКТ (хронический гастродуоденит, эрозивный бульбит, хронический холецистит) определяется в 48–91,7% случаев. У 39,7% пациентов диагностируется патология эндокринной системы, представленная нарушениями обмена углеводов, гормонпродуцирующей функции щитовидной и половых желез. У 39,2% больных с упорно текущим фурункулезом имеется латентная сенсибилизация, у 4,2% — клинические проявления сенсибилизации к аллергенам домашней пыли, пыльцы деревьев и злаковых трав, у 11,1% — повышенная концентрация сывороточного IgE.
Таким образом, для большинства больных ХРФ характерны непрерывно рецидивирующее течение заболевания (41,3%) при тяжелой и средней тяжести течения фурункулеза (88%) и длительные обострения (от 14 до 21 дня — 39,3%). У 99,7% пациентов выявлены хронические очаги инфекции различной локализации. В 39,2% случаев определялась латентная сенсибилизация к различным аллергенам. Основным возбудителем является St. aureus.
В возникновении и развитии хронического фурункулеза, наряду с особенностями возбудителя, его патогенными, вирулентными и инвазивными свойствами, наличием сопутствующей патологии, большая роль отводится нарушениям нормального функционирования и взаимодействия различных звеньев иммунной системы. Иммунная система, призванная обеспечить биологическую индивидуальность организма и, как следствие, выполняющая защитную функцию при контакте с инфекционными, генетически чужеродными агентами, в силу разных причин может давать сбой, что ведет к нарушению защиты организма от микробов и проявляется в повышенной инфекционной заболеваемости.
Иммунная защита от бактерий-патогенов включает два взаимосвязанных компонента — врожденный (носящий преимущественно неспецифический характер) и адаптивный (характеризующийся высокой специфичностью к чужеродным антигенам) иммунитет. Возбудитель ХРФ при попадании в кожу вызывает «каскад» защитных реакций.
У 26–35% больных, страдающих хроническим фурункулезом, снижается количество В-лимфоцитов. При оценке компонентов гуморального иммунитета у больных фурункулезом выявляются различные дисиммуноглобулинемии. Наиболее часто встречаются снижение уровней IgG и IgM. Отмечено снижение аффинности иммуноглобулинов у больных ХРФ, причем выявлена корреляция между частотой встречаемости этого дефекта, стадией и тяжестью заболевания. Тяжесть нарушений лабораторных показателей коррелирует с тяжестью клинических проявлений фурункулеза.
Из вышесказанного следует, что изменения показателей иммунного статуса у больных ХРФ носят разноплановый характер: у 42,9% отмечено изменение субпопуляционного состава лимфоцитов, у 71,1% — фагоцитарного и у 59,5% — гуморального звена иммунной системы. В зависимости от выраженности изменений в показателях иммунного статуса больных ХРФ можно разделить на три группы: легкой тяжести, средней и тяжелого течения, что коррелирует с клиническим течением заболевания. При легком течении фурункулеза у большинства больных (70%) показатели иммунного статуса находятся в пределах нормы. При средней и тяжелой степени преимущественно выявляются изменения фагоцитарного и гуморального звеньев иммунной системы.
Диагностика и лечение ХРФ
Исходя из вышеуказанных патогенетических особенностей ХРФ алгоритм диагностики должен включать в себя выявление очагов хронической инфекции, диагностику сопутствующих заболеваний, оценку лабораторных параметров состояния иммунной системы (рис.).
В нашем институте был разработан план обследования больных ХРФ.
- Обязательное лабораторное исследование:
- клинический анализ крови;
- общий анализ мочи;
- биохимический анализ крови (общий белок, белковые фракции, общий билирубин, мочевина, креатинин, трансаминазы - АСТ, АЛТ);
- RW, ВИЧ;
- анализ крови на наличие гепатита В и С;
- посев содержимого фурункула на флору и чувствительность к антибиотикам;
- гликемический профиль;
- иммунологическое обследование (фагоцитарный индекс, спонтанная и индуцированная хемилюминесценция (ХЛ), индекс стимуляции (ИС) люминолзависимой хемилюминесценции ЛЗХЛ), бактерицидность нейтрофилов, иммуноглобулины A, M, G, аффинность иммуноглобулинов);
- бактериологическое исследование фекалий;
- анализ кала на яйца глистов;
- посев из зева на флору и грибы.
- Дополнительное лабораторное исследование:
- определение уровня гормонов щитовидной железы (Т3,Т4, ТТГ, АТ к ТГ);
- определение уровня половых гормонов (эстрадиол, пролактин, прогестерон);
- посев крови на стерильность трехкратно;
- посев мочи (по показаниям);
- посев желчи (по показаниям);
- определение базальной секреции;
- иммунологическое обследование (субпопуляции Т-лимфоцитов, В-лимфоциты);
- общий IgE.
- Инструментальные методы обследования:
- гастроскопия с определением базальной секреции;
- УЗИ органов брюшной полости;
- УЗИ щитовидной железы (по показаниям);
- УЗИ женских половых органов (по показаниям);
- дуоденальное зондирование;
- функции внешнего дыхания;
- ЭКГ;
- рентгенография органов грудной клетки;
- рентгенография придаточных пазух носа.
- Консультации специалистов: отоларинголога, гинеколога, эндокринолога, хирурга, уролога.
Тактика лечения больных ХРФ определяется стадией заболевания, сопутствующей патологией и иммунологическими нарушениями. В стадии обострения ХРФ требуется проведение местной терапии в виде обработки фурункулов антисептическими растворами, антибактериальными мазями, гипертоническим раствором; в случае локализации фурункулов в области головы и шеи или наличия множественных фурункулов — проведение антибактериальной терапии с учетом чувствительности возбудителя. В любой стадии заболевания необходима коррекция выявленной патологии (санация очагов хронической инфекции, лечение патологии ЖКТ, эндокринной патологии и т. д.). При выявлении у больных ХРФ латентной сенсибилизации или при наличии клинических проявлений аллергии необходимо в период поллинации добавлять к лечению антигистаминные препараты, назначать гипоаллергенную диету, проводить хирургическое вмешательство с премедикацией гормональными и антигистаминными препаратами.
В последнее время в комплексной терапии больных ХРФ все чаще используют препараты, оказывающие корригирующее действие на иммунную систему.
Разработаны показания к назначению иммуномодуляторов в зависимости от доминирующего типа нарушений иммунного статуса и степени заболевания. Так, в стадии обострения ХРФ рекомендовано применение следующих иммуномодуляторов.
- При наличии изменений фагоцитарного звена иммунитета целесообразно назначение полиоксидония по 6-12 мг внутримышечно в течение 6-12 дней.
- При снижении аффинности иммуноглобулинов - галавит 100 мг № 15 внутримышечно.
- При снижении уровня В-лимфоцитов, нарушении соотношения CD4/CD8 в сторону уменьшения показано применение миелопида по 3 мг в течение 5 дней внутримышечно.
- При снижении уровня IgG на фоне тяжелого обострения ХРФ при клинической неэффективности применения галавита используются препараты иммуноглобулина для внутривенного введения (октагам, габриглобин, интраглобин).
В период ремиссии возможно назначение следующих иммуномодуляторов.
- Полиоксидоний 6-12 мг внутримышечно в течение 6-12 дней - при наличии изменений фагоцитарного звена иммунитета.
- Ликопид 10 мг в течение 10 дней перорально - при наличии дефектов образования активных форм кислорода.
- Галавит 100 мг № 15 внутримышечно - при снижении аффинности иммуноглобулинов.
Применение ликопида целесообразно также при вялотекущем, непрерывно рецидивирующем фурункулезе. При упорном рецидивировании ХРФ на фоне изменений гуморального звена иммунитета показано назначение препаратов иммуноглобулина для внутривенного введения (октагам, габриглобин, интраглобин). В некоторых случаях целесообразно комбинированное применение иммуномодулирующих препаратов (например, при обострении фурункулеза возможно назначение полиоксидония, в дальнейшем, при выявлении дефекта аффинности иммуноглобулинов, добавляется галавит и т. д.).
Несмотря на значительные успехи, достигнутые в области клинической иммунологии, эффективное лечение ХРФ остается достаточно сложной задачей. В связи с этим требуется дальнейшее изучение патогенетических особенностей этого заболевания, а также разработка новых подходов к терапии ХРФ.
Неоген является синтетическим трипептидом, состоящим из L-аминокислотных остатков изолецитина, глютамина и триптофана. Неоген применялся в составе комплексной терапии, проводимой больным хроническим фурункулезом. Внутримышечные инъекции препарата неогена проводились по 1 мл 0,01% раствора 1 раз в сутки ежедневно, курс — 10 инъекций. Применение неогена в комплексной терапии больных хроническим фурункулезом на стадии ремиссии заболевания вызывает достоверную нормализацию изначально измененных иммунологических показателей (относительного и абсолютного количества лимфоцитов, относительного количества CD3 + , CD8 + , CD19 + , CD16 + -лимфоцитов, поглотительной способности моноцитов по отношению к St. aureus) и увеличение показателей спонтанной ХЛ и аффинности анти-ОАД-антител, количества HLA-DR+-лимфоцитов, а следовательно, позволяет продлить период ремиссии заболевания по сравнению с группой контроля.
Таким образом, из вышеизложенного следует, что ХРФ протекает под воздействием сложного комплекса этиологических и патогенетических факторов и его нельзя рассматривать только как местное воспаление. Больным с ХРФ необходимо проводить всестороннее обследование с целью выявления возможных очагов хронической инфекции, которые являются источником септицемии и при нарушении элиминации микробов в крови в результате снижения иммунологической реактивности организма приводят к возникновению фурункулов. Так как назначение иммунокорригирующих препаратов может вызвать обострение основного заболевания, мы считаем, что лечение больных необходимо начинать с санации выявленных очагов инфекции.
Вопрос о назначении иммунокорригирующих препаратов должен решаться индивидуально, с учетом стадии заболевания, наличия сопутствующей патологии и типа иммунологического дефекта. При выявлении у больного сенсибилизации к различным аллергенам лечение фурункулеза необходимо проводить на фоне противоаллергенной терапии.
Н. Х. Сетдикова, доктор медицинских наук
К. С. Манько
Т. В. Латышева, доктор медицинских наук, профессор
Читайте также:

