Можно ли клеить пластырь на фурункул
Обновлено: 18.04.2024
Фурункулы – это болезненные, воспаленные, заполненные гноем полости в коже. Размер фурункула может быть от горошинки до грецкого ореха. Хотя фурункулы могут возникать на любом участке тела, чаще всего они возникают в тех областях, где есть волосяной покров и где происходит трение, например: шея, подмышки, пах, лицо, грудь, ягодицы и т.д.
Карбункулы – это особенно крупные фурункулы или несколько рядом расположенных фурункулов, которые обычно более глубокие и болезненные. При подозрении на карбункул обязательно проконсультируйтесь с врачом, т.к. воспаление может проникнуть в кровоток, и тогда вам могут понадобиться антибиотики.
Причины возникновения фурункула
Фурункулы возникают, когда бактерии проникают в волосяной фолликул. Кожная ткань вздувается и появляется красная, наполненная гноем, болезненная припухлость. Пока фурункул не вскроется и не опорожнится (содержащийся в нем гной не выйдет), фурункул будет болеть, и к нему будет неприятно прикасаться.
Cимптомы
Если у фурункула не формируется головка или не наблюдается улучшения в течение трех дней, или если фурункул очень болезненный, с большим количеством гноя, если возникающая боль мешает движению, или если фурункул возник в области лица, позвоночника или в ректальной зоне, если при этом повышается температура или видны красные полоски, расходящиеся от фурункула (лимфангит), а также при частом появлении (фурункулез) даже небольших фурункулов следует обязательно обратиться к врачу
Осложнения
- распространение фурункулов на другие части тела;
- септицемия (заражение крови).
Что можете сделать Вы
Мойте руки с антибактериальным мылом, прежде чем прикасаться к фурункулу и после контакта с фурункулом (неважно, с ранкой или гнойной головкой).
Мягко нанести на пораженную область антибактериальное средство 3-4 раза в день. Наложите теплый компресс на 15 минут 3-4 раза в день для облегчения боли и ускорения созревания гнойной головки. Затем следует закрыть фурункул толстым слоем марли и держать повязку сухой. Ни в коем случае не царапайте и не ковыряйте фурункул, не выдавливайте и не вскрывайте фурункул самостоятельно, т.к. это может разнести инфекцию. Если фурункул открылся сам, осторожно удалите гной, затем тщательно обработайте это место перекисью водорода. Потом наложите сухую повязку. Повторяйте процедуры каждый день до полного заживления. Примите обезболивающее, чтобы облегчить боль и уменьшить воспаление. Не используйте безрецептурные препараты (кремы, мази), содержащие антибиотики без консультации врача. Никогда не пытайтесь сами вскрыть фурункул без разрешения врача.
Тщательно мойте руки перед приготовлением пищи, т.к. бактерии из фурункула могут вызвать заражение пищи. Диабетикам при возникновении фурункула следует немедленно обратиться к врачу.
Что может сделать врач для лечения фурункула
Ваш врач может вскрыть фурункул, сделав небольшой надрез хирургическим лезвием, так, чтобы гной мог выйти, удалить гной и наложить сухую повязку. При необходимости выписать подходящие антибиотики (в т.ч. и мази). При частых фурункулах (фурункулез) назначить анализы (в т.ч. чтобы убедиться, что у вас нет сахарного диабета).
Профилактические меры
Принимайте ванну или душ хотя бы раз в день. Не царапайте зудящее место на коже, т.к. это может спровоцировать попадание инфекции в поврежденное место.
Наносите антисептический лосьон, чтобы не допустить попадания инфекции.
Р-р д/местн. и наружн. прим. масляный 20%: 5 мл, 10 мл, 15 мл, 20 мл, 30 мл или 50 мл фл., 15 мл, 20 мл или 25 мл фл.-капельн.
Методика наложения повязки при гнойных поражениях кожи
В большинстве случаев туалет кожи с гнойными очагами осуществляется в амбулаторных условиях нашей клиники. При абсцессах, флегмонах, карбункулах, тяжелое общее состояние с лихорадкой и явлениями интоксикации требует госпитализации в стационар. Таким пациентам местное лечение проводится на фоне общей дезинтоксикационной, антибактериальной, и общеукрепляющей терапии.
Обработку гнойных очагов производит в условиях перевязочного кабинета врач-хирург совместно с медсестрой. Вначале кожный участок обрабатывают спиртом и йодсодержащим антисептиком. Имеющиеся волосы предварительно выбривают. Гнойные очаги обязательно подлежат вскрытию и дренированию.
В эпицентре гнойного воспаления хирург скальпелем делает разрез на всю глубину пораженных тканей так, чтобы обеспечить адекватное дренирование гноя. Через этот разрез выпускается гной. Образовавшуюся полость промывают перекисью водорода, хлоргексидином, фурацилином, или другими антисептиками.
В качестве дренажей используют тонкие резиновые полоски. Воспалительный очаг с дренированной полостью прикрывают салфетками, смоченными в антисептических растворах. В этой стадии предпочтении отдается антисептикам с подсушивающим действием. Это фурацилин, антисептики, содержащие хлор или йод.
Хорошо высушивает рану гипертонический раствор натрия хлорида – он вытягивает на себя влагу, и уничтожает гноеродные бактерии. Все это фиксируют круговой или циркулярной бинтовой повязкой, или прикрывают салфеткой. Весь перевязочный материал, дренажи – только стерильные.
Меняют повязки не реже 1 раза в день. В ходе перевязок обрабатывают антисептиком края воспалительного очага, промывают освобожденную от гноя полость, меняют дренажи. Протеолитические ферменты расщепляют гной и разрушают омертвевшие ткани. Их наносят на раневую поверхность в виде растворов или порошков. С этой целью используют Трипсин, Химотрипсин.
Мази (Ихтиол, Вишневского) тоже эффективны в лечении гнойных очагов. Но в первые дни лечения их используют с осторожностью. Дело в том, что мазевые препараты увлажняют рану, что нежелательно при гнойно-некротических процессах. Мазевые повязки предпочтительны после очищения патологического очага от гноя.
Об этом свидетельствует отсутствие гнойного отделяемого и появление розовой нежной грануляционной ткани. На этой стадии дренирование прекращают, используют мазевые средства, оказывающие противовоспалительное, антисептическое, и регенерирующие действие. Спустя несколько недель рана на месте вскрытого гнойного очага заживает вторичным натяжением с восстановлением кожного эпителия или с образованием рубца.
Дренаж – это устройство в виде вакуумного аспиратора и вводимых в послеоперационный шов или рану силиконовых трубок, предназначенное для отвода гнойного содержимого наружу. Такая система устанавливается на теле пациента снаружи. Её главная задача – извлечение сформировавшегося в повреждённых тканях экссудата и предотвращение развития лимфореи (нагромождение определённого количества серозной жидкости, в состав которой входит лимфа, секретируемая повреждёнными тканями в ране). Лимфорея не только кардинально тормозит процесс рубцевания, но часто провоцирует нежелательные осложнения.
Для чего проводится послеоперационная перевязка с заменой дренажа?

В послеоперационный период перевязка с заменой дренажа назначается в профилактических целях для предотвращения процессов, провоцирующих воспаление и раздражение тканей и кожного покрова. В основе процедуры лежит применение хирургических дренажей, способствующих заживлению вскрытой в ходе операции полости, которые оказывают антибактериальный эффект от наружных травм и вирусной инфекции. Само собой это очень важная процедура, незаменимая в основном после сложнейших оперативных вмешательств.
Замена дренажа происходит, когда имеет место риск попадания инфекции в полость раны, когда возникает кровотечение либо скопление других послеоперационных экссудатов. За счёт его повторной установки осуществляется процесс отхождения кровяных сгустков либо лимфы из очага раны. В случае если происходит нагноение операционного шва, дренаж способствует выведению гнойных сгустков, провоцирующих размножение микроорганизмов и бактерий.
Преимущественно в виде дренажа используются слоистые повязки из марли, реже применяются силиконовые, тефлоновые и латексные повязки. Разновидность дренажа выбирает хирург, проводящий операцию, с учётом степени повреждения и возможного заражения вскрытого очага. Какой бы дренаж не устанавливался, изначально он обрабатывается, как и рана, специфическими антисептиками, обеспечивая быстрое рубцевание раны.
Кроме того, послеоперационная перевязка с заменой дренажа необходима при мониторинге состояния здоровья больного после проведённой операции – объём, тип, характер выделяемого экссудата свидетельствуют о степени заживления раны.
Отвод лишнего экссудата обеспечивает более быстрое затягивание послеоперационных полостей, уменьшает отёчность тканей. Вместе с тем сокращается и опасность воспаления.
Период устранения дренажа регулируется индивидуально для каждого пациента, поскольку на нём сказываются определённые факторы. В большинстве случаев дренаж удаляется на 3-5 послеоперационный день.
Когда делают послеоперационную перевязку с заменой дренажа?

Показаниями к замене дренажа при перевязке могут быть:
- высыхание его наружного конца;
- повышение у больного температуры;
- чрезмерное заполнение гнойным содержимым полости раны или вскрытого очага;
- усугубление общего состояния здоровья пациента;
- обильные потери фибрина, который способствует закупорке выходного отверстия раны.
Подготовка к процедуре
Алгоритм подготовительного этапа по замене дренажа при послеоперационной перевязке включает:
- Гигиеническое очищение рук медперсоналом.
- Использование перчаток во время выполнения процедуры.
- Идентификацию пациента.
- Представление, объяснение больному задачи и последовательности предстоящей манипуляции.
- Получение добровольного согласия пациента на процедуру.
- Получение от пациента информации относительно того, приносит ли ему дренаж какой-либо дискомфорт (в том случае, когда больной находится в сознании).
- Повторная гигиеническая обработка рук антисептиком, их осушение.
- Подготовка всех необходимых для манипуляции средств.
- Подготовка ёмкости с дистиллированной водой или физиологическим раствором.
- Подготовка дренажной системы (трубки для отведения гнойного содержимого должны быть стерильны и правильно подобраны по размеру).
- Замена старого дренажа новым.
- Закрытие раны чистой стерильной повязкой.
Как проводится перевязка (послеоперационная) с заменой дренажа?

Различают два вида дренажа. Первый (активный) используется для отхождения гнойной жидкости через специальное отверстие либо путём отсасывания в специальную трубку в направлении снизу вверх. Второй тип (пассивный) устанавливается в направлении сверху вниз.
Установка той или иной разновидности дренажа подбирается в зависимости от состояния здоровья пациента, трудностей, с которыми пришлось столкнуться в ходе проведении оперативного вмешательства, степени тяжести патологии, присутствия / отсутствия симптомов воспаления.
Отсутствие либо некорректность установки по какой-либо причине дренажа значительно увеличивают срок заживления раны, что впоследствии может поспособствовать проникновению в операционный шов (рану) инфекции, микробов, представляющих повышенную опасность для больного в послеоперационный период.
Последовательность этапов смены дренажа во время перевязочной процедуры:
- подготовка средств, предназначенных для обработки раны;
- дезинфекция рук тёплым мыльным раствором накануне и после манипуляции, последующая их обработка антисептиком;
- устранение старой перевязки и дренажа;
- очищение полости раны антисептиком или, например, 0,9 %-ным солевым раствором;
- введение антибиотиков (при необходимости);
- установка нового дренажа с последующей стерильной перевязкой.
В некоторых случаях с целью обеспечения быстрого рубцевания поражённого участка врач может назначить пациенту приём антибактериальных и противовоспалительных лекарственных средств, подобрать курс физиотерапии, рекомендовать обработку раны специальными полиэтиленоксидными гелями и мазями.
Уход за послеоперационной раной

Рана, образовавшаяся после оперативного вмешательства, относится к резаным. Надлежащий уход и послеоперационное восстановление по времени занимает в среднем 14-21 день.
После проведения операции рекомендуется тщательно очищать рану асептическим раствором, вовремя менять перевязки, осуществлять визуальное наблюдение за признаками заражения. Грамотная обработка раны обеспечивает её быстрое и своевременное заживление.
Рекомендации по уходу за очагом раны
Чтобы предотвратить распространение инфекции в послеоперационной полости и обеспечить её заживление важно держать послеоперационную полость в сухости и чистоте.
Смену дренажа в период послеоперационной обработки раны следует проводить с учётом степени тяжести раны, памятки относительно использования средства по уходу за ней, советов врача.
Ни в коем случае нельзя постоянно держать рану закрытой до момента снятия врачом швов.
Не стоит слишком часто делать перевязку, однако сменить её необходимо, когда она просочилась кровью либо гнойным отделяемым, загрязнилась либо отпала от раны.
Послеоперационный мониторинг осуществляется:
- При болезненности раны (в этом случае больному рекомендуется принимать назначенные доктором обезболивающие).
- С целью устранения болевых ощущений и отёчности вокруг раны.
- Когда, например, необходима фиксация верхней / нижней конечности в приподнятом положении после проведения операции на руке / ноге.
- Когда нужно, чтобы на ране какое-то время находился обёрнутый марлей (бинтом, стерильной салфеткой) холодный мешок в течение каждых 20 минут на протяжении двух часов.
Как при обработке раны с постхирургическим наложением швов, так и в период после удаления швов существует высокий риск раскрытия раны. В этот период соблюдайте особую осторожность и аккуратность при перевязке и смене дренажа, в частности при обработке послеоперационных полостей, размещённых на подвижных участках тела: максимально устраните напряжение в области шва / раны, чтобы они не разошлись, на протяжении 14 дней с момента хирургического вмешательства исключите физические нагрузки и подъём тяжестей. Соблюдайте рекомендации доктора.
Помните, что свежая незарубцевавшаяся рана какое-то время может быть гиперчувствительной, закостеневшей, онемевшей, чуть возвышенной над поверхностью кожи. Также она может выглядеть отёкшей, покрасневшей, в то время как вокруг неё может наблюдаться зуд. Подобная симптоматика является нормальной реакцией в послеоперационный период заживления.

Обратитесь за помощью к специалисту в случае:
ОБРАТИТЕ ВНИМАНИЕ!
Рубцевание и заживление раны занимает от нескольких недель до месяца. Всё это время она очень чувствительна. Этот факт следует учитывать при её обработке.
Очень важно защищать послеоперационную область, в которой установлен дренаж, от внешнего травмирования, избегать трения об узкую одежду.
Перевязку и замену дренажа осуществлять по мере необходимости. В период заживления раны допускается её покрытие перевязочным материалом с предварительной обработкой антисептиком.
В настоящее время существует тенденция к росту хронических бактериальных и вирусных заболеваний, для которых характерны непрерывно рецидивирующее течение и малая эффективность антибактериальной и симптоматической терапии. Одним из таких заболеваний яв
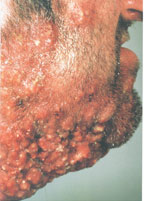
В настоящее время существует тенденция к росту хронических бактериальных и вирусных заболеваний, для которых характерны непрерывно рецидивирующее течение и малая эффективность антибактериальной и симптоматической терапии. Одним из таких заболеваний является хронический рецидивирующий фурункулез (ХРФ). Фурункул развивается в результате острого гнойно-некротического воспаления волосяного фолликула и окружающих его тканей. Как правило, фурункул является осложнением остеофолликулита стафилококковой этиологии. Фурункулы могут возникать как одиночно, так и множественно (так называемый фурункулез).
В случае рецидивирования фурункулеза диагностируется хронический рецидивирующий фурункулез. Как правило, он характеризуется частыми рецидивами, длительными, вялотекущими обострениями, толерантными к проводимой антибактериальной терапии. В зависимости от количества фурункулов, распространенности и выраженности воспалительного процесса ХРФ классифицируется по степени тяжести (Л. Н. Савицкая, 1987).
Тяжелая степень: диссеминированные, множественные, непрерывно рецидивирующие небольшие очаги со слабой местной воспалительной реакцией, не пальпируемыми или слегка определяющимися регионарными лимфатическими узлами. Тяжелое течение фурункулеза сопровождается симптомами общей интоксикации: слабостью, головной болью, снижением работоспособности, повышением температуры тела, потливостью.
Средняя степень тяжести — одиночные или множественные фурункулы больших размеров, протекающие с бурной воспалительной реакцией, с рецидивами от 1 до 3 раз в год. Иногда сопровождается увеличением регионарных лимфатических узлов, лимфангоитом, кратковременным повышением температуры тела и незначительными признаками интоксикации.
Легкая степень тяжести — одиночные фурункулы, сопровождающиеся умеренной воспалительной реакцией, с рецидивами от 1 до 2 раз в год, хорошо пальпируемыми регионарными лимфатическими узлами, без явлений интоксикации.
Чаще всего пациенты, страдающие фурункулезом, получают лечение у хирургов, в лучшем случае на амбулаторном этапе им проводится исследование крови на сахар, аутогемотерапия, некоторым назначают и иммуномодулирующие препараты без предварительно проведенного обследования, и в большинстве случаев они не получают положительного результата от проведенной терапии. Цель нашей статьи — поделиться опытом ведения больных с ХРФ.
Основным этиологическим фактором ХРФ считается золотистый стафилококк, который встречается, по разным данным, в 60–97% случаев. Реже ХРФ вызывается другими микроорганизмами — эпидермальным стафилококком (ранее считавшимся апатогенным), стрептококками групп А и В и другими видами бактерий. Описана вспышка заболеваемости фурункулезом нижних конечностей у 110 пациентов, являвшихся пациентами одного и того же педикюрного салона. Возбудителем данной вспышки являлся Mycobacterium fortuitium, причем этот микроорганизм был выявлен в ванночках для ног, используемых в салоне. В большинстве случаев ХРФ из гнойных очагов высеваются антибиотикорезистентные штаммы золотистого стафилококка. По данным Н. М. Калининой, St. aureus в 89,5% случаев резистентен к пенициллину и ампициллину, в 18,7% — резистентен к эритромицину и в 93% случаев чувствителен к клоксациллину, цефалексину и котримоксазолу. В последние годы отмечается достаточно широкое распространение метициллин-резистентных штаммов этого микроорганизма (до 25% пациентов). По данным зарубежной литературы, наличие на коже или на слизистой оболочке носа патогенного штамма St. aureus считается важным фактором развития заболевания.
ХРФ имеет сложный и до сих пор недостаточно изученный патогенез. Установлено, что дебют и дальнейшее рецидивирование заболевания обусловлены целым рядом эндо- и экзогенных факторов, среди которых наиболее значимыми считаются нарушение барьерной функции кожных покровов, патология ЖКТ, эндокринной и мочевыделительной систем, наличие очагов хронической инфекции различной локализации. По данным проведенных нами исследований, очаги хронической инфекции различной локализации выявляются у 75–99,7% пациентов, страдающих ХРФ. Наиболее часто встречаются очаги хронической инфекции ЛОР-органов (хронический тонзиллит, хронический гайморит, хронический фарингит), дисбактериоз кишечника с увеличением содержания кокковых форм. У больных хроническим фурункулезом патология ЖКТ (хронический гастродуоденит, эрозивный бульбит, хронический холецистит) определяется в 48–91,7% случаев. У 39,7% пациентов диагностируется патология эндокринной системы, представленная нарушениями обмена углеводов, гормонпродуцирующей функции щитовидной и половых желез. У 39,2% больных с упорно текущим фурункулезом имеется латентная сенсибилизация, у 4,2% — клинические проявления сенсибилизации к аллергенам домашней пыли, пыльцы деревьев и злаковых трав, у 11,1% — повышенная концентрация сывороточного IgE.
Таким образом, для большинства больных ХРФ характерны непрерывно рецидивирующее течение заболевания (41,3%) при тяжелой и средней тяжести течения фурункулеза (88%) и длительные обострения (от 14 до 21 дня — 39,3%). У 99,7% пациентов выявлены хронические очаги инфекции различной локализации. В 39,2% случаев определялась латентная сенсибилизация к различным аллергенам. Основным возбудителем является St. aureus.
В возникновении и развитии хронического фурункулеза, наряду с особенностями возбудителя, его патогенными, вирулентными и инвазивными свойствами, наличием сопутствующей патологии, большая роль отводится нарушениям нормального функционирования и взаимодействия различных звеньев иммунной системы. Иммунная система, призванная обеспечить биологическую индивидуальность организма и, как следствие, выполняющая защитную функцию при контакте с инфекционными, генетически чужеродными агентами, в силу разных причин может давать сбой, что ведет к нарушению защиты организма от микробов и проявляется в повышенной инфекционной заболеваемости.
Иммунная защита от бактерий-патогенов включает два взаимосвязанных компонента — врожденный (носящий преимущественно неспецифический характер) и адаптивный (характеризующийся высокой специфичностью к чужеродным антигенам) иммунитет. Возбудитель ХРФ при попадании в кожу вызывает «каскад» защитных реакций.
У 26–35% больных, страдающих хроническим фурункулезом, снижается количество В-лимфоцитов. При оценке компонентов гуморального иммунитета у больных фурункулезом выявляются различные дисиммуноглобулинемии. Наиболее часто встречаются снижение уровней IgG и IgM. Отмечено снижение аффинности иммуноглобулинов у больных ХРФ, причем выявлена корреляция между частотой встречаемости этого дефекта, стадией и тяжестью заболевания. Тяжесть нарушений лабораторных показателей коррелирует с тяжестью клинических проявлений фурункулеза.
Из вышесказанного следует, что изменения показателей иммунного статуса у больных ХРФ носят разноплановый характер: у 42,9% отмечено изменение субпопуляционного состава лимфоцитов, у 71,1% — фагоцитарного и у 59,5% — гуморального звена иммунной системы. В зависимости от выраженности изменений в показателях иммунного статуса больных ХРФ можно разделить на три группы: легкой тяжести, средней и тяжелого течения, что коррелирует с клиническим течением заболевания. При легком течении фурункулеза у большинства больных (70%) показатели иммунного статуса находятся в пределах нормы. При средней и тяжелой степени преимущественно выявляются изменения фагоцитарного и гуморального звеньев иммунной системы.
Диагностика и лечение ХРФ
Исходя из вышеуказанных патогенетических особенностей ХРФ алгоритм диагностики должен включать в себя выявление очагов хронической инфекции, диагностику сопутствующих заболеваний, оценку лабораторных параметров состояния иммунной системы (рис.).
В нашем институте был разработан план обследования больных ХРФ.
- Обязательное лабораторное исследование:
- клинический анализ крови;
- общий анализ мочи;
- биохимический анализ крови (общий белок, белковые фракции, общий билирубин, мочевина, креатинин, трансаминазы - АСТ, АЛТ);
- RW, ВИЧ;
- анализ крови на наличие гепатита В и С;
- посев содержимого фурункула на флору и чувствительность к антибиотикам;
- гликемический профиль;
- иммунологическое обследование (фагоцитарный индекс, спонтанная и индуцированная хемилюминесценция (ХЛ), индекс стимуляции (ИС) люминолзависимой хемилюминесценции ЛЗХЛ), бактерицидность нейтрофилов, иммуноглобулины A, M, G, аффинность иммуноглобулинов);
- бактериологическое исследование фекалий;
- анализ кала на яйца глистов;
- посев из зева на флору и грибы.
- Дополнительное лабораторное исследование:
- определение уровня гормонов щитовидной железы (Т3,Т4, ТТГ, АТ к ТГ);
- определение уровня половых гормонов (эстрадиол, пролактин, прогестерон);
- посев крови на стерильность трехкратно;
- посев мочи (по показаниям);
- посев желчи (по показаниям);
- определение базальной секреции;
- иммунологическое обследование (субпопуляции Т-лимфоцитов, В-лимфоциты);
- общий IgE.
- Инструментальные методы обследования:
- гастроскопия с определением базальной секреции;
- УЗИ органов брюшной полости;
- УЗИ щитовидной железы (по показаниям);
- УЗИ женских половых органов (по показаниям);
- дуоденальное зондирование;
- функции внешнего дыхания;
- ЭКГ;
- рентгенография органов грудной клетки;
- рентгенография придаточных пазух носа.
- Консультации специалистов: отоларинголога, гинеколога, эндокринолога, хирурга, уролога.
Тактика лечения больных ХРФ определяется стадией заболевания, сопутствующей патологией и иммунологическими нарушениями. В стадии обострения ХРФ требуется проведение местной терапии в виде обработки фурункулов антисептическими растворами, антибактериальными мазями, гипертоническим раствором; в случае локализации фурункулов в области головы и шеи или наличия множественных фурункулов — проведение антибактериальной терапии с учетом чувствительности возбудителя. В любой стадии заболевания необходима коррекция выявленной патологии (санация очагов хронической инфекции, лечение патологии ЖКТ, эндокринной патологии и т. д.). При выявлении у больных ХРФ латентной сенсибилизации или при наличии клинических проявлений аллергии необходимо в период поллинации добавлять к лечению антигистаминные препараты, назначать гипоаллергенную диету, проводить хирургическое вмешательство с премедикацией гормональными и антигистаминными препаратами.
В последнее время в комплексной терапии больных ХРФ все чаще используют препараты, оказывающие корригирующее действие на иммунную систему.
Разработаны показания к назначению иммуномодуляторов в зависимости от доминирующего типа нарушений иммунного статуса и степени заболевания. Так, в стадии обострения ХРФ рекомендовано применение следующих иммуномодуляторов.
- При наличии изменений фагоцитарного звена иммунитета целесообразно назначение полиоксидония по 6-12 мг внутримышечно в течение 6-12 дней.
- При снижении аффинности иммуноглобулинов - галавит 100 мг № 15 внутримышечно.
- При снижении уровня В-лимфоцитов, нарушении соотношения CD4/CD8 в сторону уменьшения показано применение миелопида по 3 мг в течение 5 дней внутримышечно.
- При снижении уровня IgG на фоне тяжелого обострения ХРФ при клинической неэффективности применения галавита используются препараты иммуноглобулина для внутривенного введения (октагам, габриглобин, интраглобин).
В период ремиссии возможно назначение следующих иммуномодуляторов.
- Полиоксидоний 6-12 мг внутримышечно в течение 6-12 дней - при наличии изменений фагоцитарного звена иммунитета.
- Ликопид 10 мг в течение 10 дней перорально - при наличии дефектов образования активных форм кислорода.
- Галавит 100 мг № 15 внутримышечно - при снижении аффинности иммуноглобулинов.
Применение ликопида целесообразно также при вялотекущем, непрерывно рецидивирующем фурункулезе. При упорном рецидивировании ХРФ на фоне изменений гуморального звена иммунитета показано назначение препаратов иммуноглобулина для внутривенного введения (октагам, габриглобин, интраглобин). В некоторых случаях целесообразно комбинированное применение иммуномодулирующих препаратов (например, при обострении фурункулеза возможно назначение полиоксидония, в дальнейшем, при выявлении дефекта аффинности иммуноглобулинов, добавляется галавит и т. д.).
Несмотря на значительные успехи, достигнутые в области клинической иммунологии, эффективное лечение ХРФ остается достаточно сложной задачей. В связи с этим требуется дальнейшее изучение патогенетических особенностей этого заболевания, а также разработка новых подходов к терапии ХРФ.
Неоген является синтетическим трипептидом, состоящим из L-аминокислотных остатков изолецитина, глютамина и триптофана. Неоген применялся в составе комплексной терапии, проводимой больным хроническим фурункулезом. Внутримышечные инъекции препарата неогена проводились по 1 мл 0,01% раствора 1 раз в сутки ежедневно, курс — 10 инъекций. Применение неогена в комплексной терапии больных хроническим фурункулезом на стадии ремиссии заболевания вызывает достоверную нормализацию изначально измененных иммунологических показателей (относительного и абсолютного количества лимфоцитов, относительного количества CD3 + , CD8 + , CD19 + , CD16 + -лимфоцитов, поглотительной способности моноцитов по отношению к St. aureus) и увеличение показателей спонтанной ХЛ и аффинности анти-ОАД-антител, количества HLA-DR+-лимфоцитов, а следовательно, позволяет продлить период ремиссии заболевания по сравнению с группой контроля.
Таким образом, из вышеизложенного следует, что ХРФ протекает под воздействием сложного комплекса этиологических и патогенетических факторов и его нельзя рассматривать только как местное воспаление. Больным с ХРФ необходимо проводить всестороннее обследование с целью выявления возможных очагов хронической инфекции, которые являются источником септицемии и при нарушении элиминации микробов в крови в результате снижения иммунологической реактивности организма приводят к возникновению фурункулов. Так как назначение иммунокорригирующих препаратов может вызвать обострение основного заболевания, мы считаем, что лечение больных необходимо начинать с санации выявленных очагов инфекции.
Вопрос о назначении иммунокорригирующих препаратов должен решаться индивидуально, с учетом стадии заболевания, наличия сопутствующей патологии и типа иммунологического дефекта. При выявлении у больного сенсибилизации к различным аллергенам лечение фурункулеза необходимо проводить на фоне противоаллергенной терапии.
Н. Х. Сетдикова, доктор медицинских наук
К. С. Манько
Т. В. Латышева, доктор медицинских наук, профессор
Межреберная невралгия – это болевой синдром: ощущение боли возникает по ходу одного из межреберных нервов. Острая, «стреляющая» боль и сама по себе – довольно неприятный фактор, но в случае с межрёберной невралгией она особенно пугающая. Острые боли в области грудной клетки мы обычно интерпретируем как сердечные. Если поражен нерв, идущий между нижними рёбрами, или подреберный нерв (идущий под нижним ребром), мы можем ошибочно полагать, что источник боли находится в брюшной полости.
Как отличить межреберную невралгию от сердечной боли
Прежде всего, стоит сказать две вещи. Первое: надо знать, что не всякая боль в области грудной клетки связана с сердцем. Поэтому не надо сразу сильно пугаться. И второе: диагноз ставится только врачом. Если у вас закололо в груди, - это значимый повод для обращения к врачу. Врач разберётся с причиной боли. К тому же, невралгию тоже надо лечить.
Межреберная невралгия чаще всего возникает у пожилых людей, однако она встречается и в молодом возрасте (в группе риска – люди, ведущие сидячий образ жизни, а также занимающиеся плаванием). У детей межреберная невралгия может возникать, как правило, в период интенсивного роста.
Характерным признаком межреберной невралгии является сильная боль по ходу пораженного нерва. Боль может накатывать приступами или быть постоянной. Как правило, боль становится более интенсивной при вдохе, выдохе, а также любом движении, затрагивающем грудную клетку. Если надавить на область между рёбрами, где проходит причинный нерв, боль усиливается. При этом ощущается весь нерв; боль может отдавать в руку, шею, плечо, поясницу. По ходу пораженного нерва может наблюдаться онемение и побледнение кожи.
Таким образом, если при боли в области грудной клетки наблюдается зависимость от изменения положения тела, нет одышки (типичный симптом сердечной патологии), боль усиливается при пальпации, то, скорее всего, имеет место именно невралгия. Можно ориентироваться также на эффективность принятых препаратов: сердечные препараты при невралгии не помогают, но успокоительные могут дать уменьшение боли.
Однако в любом случае необходимо обратиться к врачу для постановки диагноза и получения назначений.
Читайте также:

