Можно ли греть уши при герпесе
Обновлено: 24.04.2024
Лечение опоясывающего герпеса. Местная терапия опоясывающего герпеса
Лечение больного должно проводиться с учетом стадии болезни, выраженности кожных поражений и болевого синдрома, степени интоксикации, возраста и наличия сопутствующих заболеваний. Следует подчеркнуть, что часть больных с легким течением болезни не нуждается в приеме противовирусных препаратов. Можно ограничиться местным лечением, покоем, приемом болеутоляющих и других симптоматических средств, что может быть осуществлено в домашних условиях. В более тяжелых случаях с распространенными поражениями, выраженным болевым синдромом у страдающих тяжелой сопутствующей патологией (болезни крови, сахарный диабет и т.д.) лечение следует проводить в стационаре.
В настоящее время не получены эффективные этиотропные препараты, оказывающие специфическое действие на вирус герпеса, однако арсенал противовирусных средств, используемых при опоясывающем герпесе, в последние годы заметно расширился.
Дезоксирибонуклеаза (ДНК-аза) вводится внутримышечно по 25 мг или 12,5 мг 4 раза в день в течение 7-10 дней. Она применяется при герпетических кератитах (в виде 0,2% раствора) местно по 2 капли в конъюнктивальный мешок 3-4 раза в день в течение длительного времени (до 2-3 недель).
Виразол (рибовирин) назначается по 200 мг 3-4 раза в день в течение 7-10 дней. Наиболее заметный терапевтический эффект от применения ДНК-азы и Виразола наблюдается при раннем их назначении в первые 2-3 дня болезни.
Интерферон (человеческий лейкоцитарный) рекомендуют применять для профилактики кератитов и для лечения поражений глаз вирусом опоясывающего герпеса (по 2 капли через каждые 2 ч в течение 2-3 недель). В более тяжелых случаях интерферон можно сочетать с Керецидом (иодоксиуридином). Возможны попытки местного лечения интерфероном опоясывающего герпеса на ранней стадии заболевания при появлении первых герпетических высыпаний.
Вирустат назначается в течение недели по 200-300 мг 3 раза в день до еды.
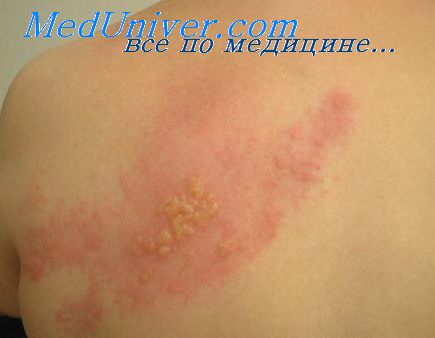
Местное лечение сводится к смазыванию везикул жидкостью кастеллани, которая благодаря содержащемуся в ней резорцину обладает подсушивающим и легким прижигающим действием. В стадии перехода содержимого пузырьков из серозного в «мутное» (серозно-гной-ное или серозно-геморрагическое воспаление) применяется 1 % раствор метиленового синего, обладающего дезинфицирующим и противовоспалительным действием. В период обратного развития кожных высыпаний при образовании и отпадении корок применяются мази: 5% дерматоловая мазь, кольд-крем, солкосерил, гассиполовая мазь (в наших наблюдениях без четких преимуществ перед другими мазями). Не замечено клинической эффективности и от применения 2-3% теоброфеновой мази как для лечения кожных поражений, так и в виде 0,5-1% для лечения герпетических кератитов.
Ультрафиолетовое облучение (УФО) используется ограниченно (1-2 процедуры) строго на зону поражения при наличии гиперэкссудации и эрозий. Необходим точный подбор субэритемной дозы при проведении УФО, т.к. у пациентов с гиперестезией повышается, вероятно, и чувствительность к ультрафиолетовым лучам и возможны ожоги здоровых участков кожи. Большинству больных УФО не требуется. С целью уменьшения гиперэкссудации, отека и локальной боли показано кратковременное применение в небольших дозах дегидратационных средств (диакарб, лазикс по 20-40 мг в сутки). Назначаются антигистаминные препараты, аскорбиновая кислота, соли кальция в течение 10-12 дней.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Симптомы поражения уха опоясывающим герпесом (синдрома Ханта) и его лечение
Ушной опоясывающий герпес (herpes zoster oticus), или синдром Ханта, -вторая по частоте после глазного опоясывающего герпеса (herpes zoster ophthalmicus) форма опоясывающего герпеса головы и шеи - наблюдается в любом возрасте, но главным образом - в 40-60 лет.
а) Клиническая картина ушного герпеса:
• Нарушение общего состояния, субфебрильная температура тела.
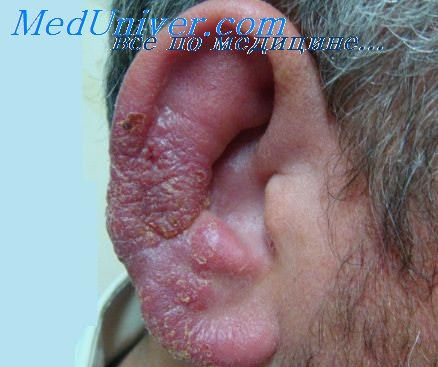
• Эритема, везикулярная сыпь на ушной раковине и в наружном слуховом проходе.
• Регионарный лимфаденит (изолированный).
• Мучительная невралгическая боль.
• Периферический паралич лицевого нерва (у 60-90% больных).
• Нейросенсорная тугоухость (у 40% больных).
• Головокружение и нарушение равновесия у 40% больных нистагмом, направленным в здоровую сторону.
б) Причины и механизмы развития. Ушной опоясывающий герпес - вирусная инфекция, входные ворота которой не установлены. Возможно, вирус через кровь попадает в ЦСЖ и оболочки мозга, вызывая энцефаломиеломенингит и воспаление спирального или преддверного ганглия.
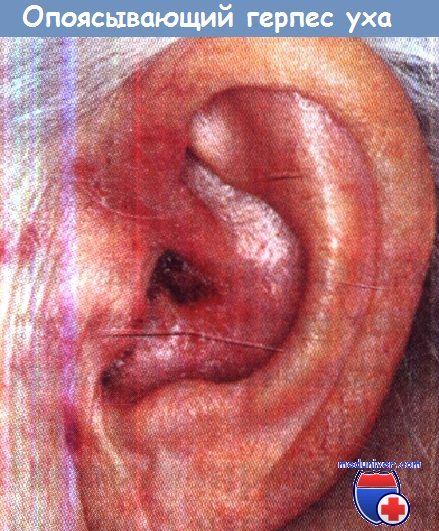
в) Диагностика поражения уха опоясывающим герпесом:
• Осмотр ушной раковины и отоскопия.
• Аудиография и акустическая импедансометрия.
• Вестибулярные пробы
• Исследование функции лицевого нерва.
• Проба Ширмера.
• Исследование функции языкоглоточного и блуждающего нервов.
• Серологическое исследование на противовирусные антитела.
• Поясничная пункция, исследование ЦСЖ (диагностика серозного менингита).
г) Дифференциальный диагноз:
• Буллезный мирингит.
• Идиопатический паралич лицевого нерва.
д) Лечение ушного герпеса:
• Противовирусная терапия ацикловиром или фамцикловиром (противовирусные препараты, блокирующие синтез ДНК вирусами простого герпеса 1-го и 2-го типа (ВПГ-1 и ВПГ-2) и вирусом varicella-zoster).
• у-глобулин.
• Антибиотики (профилактика суперинфекции).
• Местное лечение поражений кожи примочками или мазью.
е) Течение и прогноз. Полное выздоровление может наступить в течение 4 нед., но при поражении лицевого нерва оно бывает неполным. Нарушение функции улитки и преддверия обычно бывает необратимым.
ж) Другие вирусные инфекции. Грипп, корь, аденовирусная инфекция, ветряная оспа, коксаки-вирусная инфекция и эпидемический паротит часто вызывают вестибулярный нейронит с соответствующими симптомами.
Виру сэпидемического паротита (свинка) обладает особым тропизмом к улитке и обычно вызывает односторонний серозный лабиринтит, деструкцию волосковых клеток и дистрофию кортиева органа. Возможно также развитие нейролабиринтита с деструкцией спирального ганглия. Преддверная часть лабиринта при эпидемическом паротите почти никогда не поражается.
P.S. Эпидемический паротит - наиболее частая причина развития односторонней глухоты у детей младшего возраста.
- Течение. Основное заболевание обычно имеет легкое или абортивное течение.
- Прогноз. Прогноз неблагоприятный, что связано с необратимостью поражения.
з) Серозный лабиринтит. Серозный лабиринтит обусловлен серозным воспалением пери- и эндолимфатического пространства, вызванным вирусной инфекцией или токсинами и приводящим к частичной или полной деструкции сенсорных клеток улитки и преддверия. Нарушение функции улитки и преддверия обычно необратимо.
и) Аутоиммунные заболевания уха. Аутоиммунное заболевание или синдром могут привести к поражению внутреннего уха, приводящему обычно к быстрому асимметричному развитию двусторонней нейросенсорной тугоухости. Поражение лабиринта может иметь флуктуирующее течение и иногда сопровождается вестибулярными симптомами.
• Синдром Когана.
• Гранулематоз Вегенера.
• Рецидивирующий полихондрит.
• Первичное аутоиммунное заболевание.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Постгерпетическая невралгия (ПГН) — это осложнение опоясывающего герпеса, вызванного тем же вирусом, что и ветряная оспа (лат. herpes zoster virus). При этом заболевании поражаются кожа и нервные волокна, что проявляется сильной жгучей болью уже после заживления герпетических пузырей.
Риск возникновения постгерпетической невралгии увеличивается с возрастом; чаще всего этому заболеванию подвержены люди старше 60-ти лет. Данное состояние возникает примерно у 10–20% пациентов, перенесших опоясывающий герпес . Его вылечить нельзя, но лечение постгерпетической невралгии может облегчить симптомы и снять боль. Больше чем у половины пациентов боли проходят сами по себе спустя некоторое время.
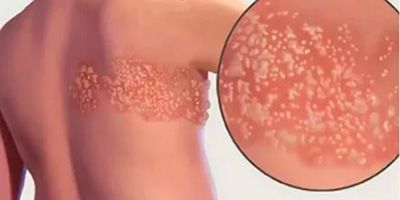
Симптомы постгерпетической невралгии, как правило, ограничиваются той областью кожи, где впервые возникли высыпания — чаще всего они опоясывают туловище или появляются сбоку, впрочем заболевание может поражать и лицо.
Болевые ощущения могут длиться в течение 3-х месяцев и дольше после заживления герпетических пузырьков. Пациенты описывают её, как жгучую, острую, пронзающую или глубокую, она возникает даже при малейшем прикосновении к коже в поражённой области, в том числе и от лёгкого прикосновения одежды (аллодиния). Гораздо реже больные чувствуют зуд и онемение.
Причины постгерпетической невралгии
После того как человек перенёс ветряную оспу, вирус остаётся в организме на всю жизнь. С возрастом иммунная система ослабевает (в частности — от приёма лекарств или химиотерапии) и вирус может активизироваться, в результате чего возникает опоясывающий лишай.
Повреждение нервных окончаний при высыпаниях приводит к возникновению постгерпетической невралгии. Будучи повреждёнными, нервные волокна не могут посылать сигнал от кожи к мозгу так, как они это делают в норме. Вместо этого, ими передаются усиленные сигналы, а пациент чувствует мучительную боль, которая может длиться месяцами или даже годами.
Факторы риска
Если у вас появились признаки опоясывающего лишая, то риск возникновения постгерпетической невралгии значительно усиливается при следующих условиях:
- возраст старше 50-ти лет;
- ярко выраженные симптомы опоясывающего лишая, имеются обильные высыпания и интенсивная боль;
- наличие сопутствующих заболеваний, в том числе сахарного диабета;
- наличие высыпаний на лице.
Осложнения
При длительном течении заболевания, особенно если оно сопровождается очень сильным болевым синдромом, у пациентов часто возникают следующие осложнения:
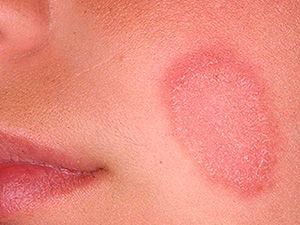
Возникновение на коже сомнительных пятен, которые порой зудят и шелушатся, – серьезный повод обратиться к врачу и проверить наличие дерматологических заболеваний.
Розовый лишай (болезнь Жибера, розеола шелушащаяся, питириаз, питиаз) – острое кожное заболевание со специфичными высыпаниями, своеобразным течением и склонностью к сезонным рецидивам. Проявляется образованием на коже груди, спины, конечностей и других участков тела розовых пятен, расположенных по линиям максимальной растяжимости (линии Лангера). Со временем высыпания становятся похожи на крупные медальоны. С момента обнаружения первой материнской бляшки (крупного пятна) до полного исчезновения симптомов заболевания проходит 30-45 дней.
Причины питириаза
Несмотря на то, что болезнь Жибера встречается очень часто, механизм заболевания изучен не до конца. Предполагают, что первоначальную роль играют следующие факторы:
- Воздействие вирусов (герпевирус 7типа и пр.), бактерий и других инфекционных агентов. Это подтверждается тестами, доказывающими присутствие в организме возбудителей. Очень часто кожное заболевание появляется на фоне гриппа, ОРЗ и других инфекций.
- Присоединение аллергических реакций.
- Укусы клопов, вшей и других кровососущих насекомых.
- Сниженная иммунная защита.
- Частые переохлаждения и стрессы.
- Нарушение ЖКТ-функций и обмена веществ.
- Введение вакцин.
Симптомы питириаза
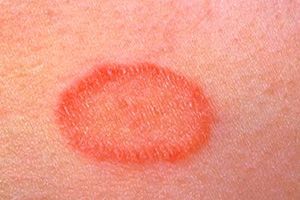
Клинические проявления розового лишая обусловлены воздействием инфекционных возбудителей и развитием аллергических реакций. Кожное заболевание проявляется следующими симптомами:
- Общая слабость, увеличение лимфоузлов, повышенная температура тела.
- Образование на теле небольших розоватых, а также розовато-лиловых пятен, имеющих симметричную форму и проступающих по линиям Лангера. Высыпания появляются на спине, конечностях, на груди, на шее, в паху и на других участках тела.
- Появление на коже 2-3 ярко-красных материнских бляшек (их диаметр - 4 см), усеянных чешуйками. Через неделю из этих больших пятен образуются небольшие высыпания-отсевы розового оттенка.
- Пятна-отсевы распространяются по всему телу и увеличиваются в размерах (их диаметр – 1-2 см), могут шелушиться, по форме напоминают медальоны.
- Сильный кожный зуд.
- Повышенная раздражительность.
При грамотной терапии симптомы питириаза пропадают через 5-8 недель, пациент полностью выздоравливает. Более продолжительная терапия требуется, если высыпания имеют плотные узелки, волдыри или папулы. В исключительных случаях розовый лишай переходит в экзему, развиваются гнойные воспаления кожи, фолликулиты, стрептококковые инфекции и пр. Развитию осложнений способствует чрезмерная потливость пациента, склонность к аллергии, постоянное трение кожи и неправильное лечение.
Диагностика питириаза
При обнаружении на кожных покровах подозрительных пятнышек необходимо своевременно обратиться к дерматологу. При визуальном осмотре врач оценивает характер высыпаний, их форму, размеры, расположение на теле и способен поставить правильный диагноз. После дерматоскопии дополнительно проводятся следующие исследования – биохимические анализы крови и мочи, РМП (реакции микропреципитации с антигенами), кожные соскобы с травмированных участков.
Более сложная диагностика проводится, если кожное заболевание длится более шести недель. В этих случаях отделяемое из пораженных очагов отправляют на бакпосев. Поставить правильный диагноз поможет проведение биопсии и последующие гистологические исследования. С целью отличить болезнь Жибера от других типов лишая, токсидермии, псориаза, осложненного сифилиса и других патологий проводится люминесцентная диагностика, проверка соскоба на наличие патогенных грибков, делаются RPR-тесты на сифилис и пр.

Совместное проживание двух людей - дело не простое, достичь мирного сосуществования зачастую не так уж легко, особенно если у человека сложный характер. Однако то, что не всегда подвластно людям, вполне доступно бактериям. И в отличие от человека - чем зловреднее микроб, тем легче он приспосабливается, тем быстрее "вселяется" и становится неприятным квартирантом на самых ответственных участках жилплощади человеческого тела. Существуют такие "внутренние" съемщики - болезни, о которых воспитанные люди предпочитают тактично умалчивать, а специалисты величают их "мочеполовыми инфекциями" и укоризненно посматривают на пациентов. Многие женщины, услышав об одном из таких "жильцов", испытывают настоящий стресс. И не напрасно: общение с этими "соседями" до добра не доводит. Что это за "соседи" такие, где они живут, как себя ведут и чем грозят? Попробуем разобраться.
Что такое ИППП?
Инфекции, передающиеся половым путем (ИППП), объединены в одну группу по принципу их возникновения, т.е. они попадают в организм единственным способом - через половой контакт. По микробиологическим признакам эти инфекции можно разбить на следующие подгруппы: микробы (сифилис, гонорея, гарднереллы), простейшие (типичный представитель- трихомонада), грибки (их много, но наиболее типичный представитель - молочница), микоплазменные инфекции (уреаплазма, микоплазма, хламидии) и вирусные инфекции (герпес второго типа, гепатиты В и С, СПИД). Все эти инфекционные заболевания опасны тем, что вызывают воспаление или половой сферы, или всего организма в целом. Постараемся дать словесный портрет каждой из перечисленных инфекций и рассказать, какой вред могут принести вам эти "зловредные соседи", как их вовремя распознать и обезвредить.
Бактериальный вагиноз (гарднереллез) - "волк в овечьей шкуре".
Этот "волк" буквально вытесняет полезную микрофлору влагалища, которая защищает женщину от инфекций. И если десять-пятнадцать лет назад это заболевание считалось венерическим, сейчас это утверждение полностью опровергнуто. Если бактериальный вагиноз обнаружен у одного из половых партнеров, то лечение проходят оба. Клинические проявления этого заболевания, как правило, бывают только у женщин, мужчины могут быть просто носителями и даже не знать о том, что они инфицированы. Если у вас появились выделения с "селедочным" запахом, постарайтесь побыстрее обратиться к врачу-гинекологу. В комплекс лечения бактериального вагиноза наравне с антибактериальными препаратами обязательно включаются иммунокорректоры.
Молочница-рецидивист.
Кандидомикоз или молочница стоит особняком от остальных представителей, хоть оно традиционно и относится к ИППП. В первую очередь молочница - это проявление иммунодефицита, который возникает по разным причинам: прием антибиотиков, психологические стрессы, беременность, радиация, хронические воспалительные заболевания и многое другое. Даже у девственниц бывает молочница, девушка, никогда не жившая половой жизнью, может заболеть грибковым кольпитом. Почему? Все просто: допустим, у девушки была ангина, она активно лечилась антибиотиками, в результате - молочница. Споры Candida albicants могут входить в состав нормальной флоры влагалища, однако клинические проявления возникают в том случае, когда грибок переходит в активную стадию. Считается, что наиболее часто рецидивирующие молочницы являются признаком иммунного неблагополучия организма, его ослабления. Если молочница обостряется чаще, чем три раза в год, это является показателем того, что у пациентки не все в порядке с иммунитетом. Безусловно, нельзя не заниматься лечением молочницы, но в первую очередь нужно обратить внимание на иммунную систему организма.
Три родные сестры: микоплазма, уреаплазма и хламидия.
Микоплазмы - микроорганизмы, находящиеся на промежуточной стадии между вирусами и бактериями. Микоплазмы любопытны тем, что часть жизни они проводят в клетке, и тогда они неуязвимы для лекарств, а часть вне клетки. Таким поведением и определяется специфика характера лечения подобных инфекций. Раньше курс лечения микоплазменных инфекций составлял 21 день, сейчас сократился до 10-12, но он все равно более длителен, нежели при обычном антибактериальном лечении. Есть разновидности, которые существуют в организме человека, не причиняя ему вреда (такие не нуждаются в лечении), а есть болезнетворные, вызывающие нарушения в работе разных органов и систем, в частности Mycoplasma genitalium, приводящая к воспалительным заболеваниям малого таза.
Микоплазма имеет различные формы, которые отличаются способом проникновения в организм и локализацией данной инфекции в том или ином органе. Существуют общие рекомендации по подбору терапии для лечения микоплазмы, которая обязательно включает в себя иммуностимулирующие препараты и индивидуальный антибактериальный курс, воздействующий на конкретную инфекцию. Необходимо помнить, что в подобных случаях обязательным условием является лечение обоих половых партнеров.
Симптомы уреаплазмоза возникают через 3-5 недель с момента заражения. Следует отметить, что уреаплазмоз проявляется незначительно и мало беспокоит больных. При диагностировании заболевания обычно назначается комплексное лечение: иммуномодуляторы, физиолечение, применение ферментных препаратов.
Некоторые специалисты считают, что хламидиоз встречается ненамного реже, чем грипп. Лишь в самом начале хламидиоз ограничивается поражением половых органов, позднее возможны осложнения, влияющие на различные органы и системы (реактивный артрит, миокардит, конъюнктивит, фарингит и т.д.) и нередко приводящие к снижению трудоспособности.
Относительно недавно установили, что тетрациклин является лучшим антибиотиком, подходящим для лечения всех микоплазменных инфекций, но его, например, нельзя применять беременным женщинам, женщинам с больными почками. Для них альтернативой являются антибиотики из группы макролидов (Сумамед, Рулид).
Как победить трихомониаз?
Заболевание, которое ежегодно в мире поражает порядка 170 миллионов человек, - "противник" не из легких. На сегодняшний день большинство врачей во всем мире считают трихомониаз одним из самых распространенных заболеваний, передающихся половым путем. Инфекция вызывает к тому же и немало осложнений, а за последние годы некоторые разновидности трихомонад стали устойчивее к применению медикаментозных препаратов. Чтобы лечение не затянулось на долгие годы, постарайтесь отреагировать на первые симптомы: зеленоватые, серые или желтоватые выделения, имеющие специфический запах, - это сигнал того, что надо срочно обратиться к грамотному специалисту, который проведет соответствующее клиническое исследование. Если анализ мазка на микрофлору покажет наличие трихомонад - приготовьтесь к долгой борьбе за свое здоровье. Всех осложнений, которые влечет за собой невылеченный трихомониаз, за один раз и не перечислишь: поражение мочеиспускательного канала, мочевого пузыря, шейки матки и маточных труб.… Первый шаг к выздоровлению - посещение гинеколога или венеролога.
С вирусами надо жить в мире!
На сегодняшний момент прекрасно лечатся все перечисленные инфекции, кроме вирусных. К сожалению, наука еще не придумала противовирусных антибиотиков, которые могли бы подействовать на проникшие в клетку возбудители, с ними приходится только примириться. Пациентам, зараженным вирусными инфекциями, можно посоветовать укреплять свой иммунитет. Почему? Да потому что, раз вирус нельзя "убить", значит, лучшее, чего мы можем добиться при этих инфекциях - "загнать вирус в подполье", чтобы он не был активным.
Герпес-театрал.
Отличительная черта герпеса - талант к притворству. К основным симптомам он частенько добавляет "ложные показания": общую слабость, головную боль , боль в мышцах , повышение температуры - в общем, все, что может навлечь подозрения на обычную простуду. Вирус простого герпеса наблюдается практически у всего населения нашей планеты, передается только в период обострения. По большому счету здоровью взрослого человека герпес особо не угрожает, он опасен для детей, пожилых людей и беременных женщин.
Всех - одним махом!
Разные методы - разные результаты. Почему?
Почему часто в разных лабораториях выявляют разных инфекции? Например, в одной обнаружили микоплазму, а в двух других уреаплазму. Приведем пример из практики. Недавно к нам обратилась пациентка с подозрением на хламидиоз, для подтверждения диагноза ей было предложено сдать соответствующий анализ. Наш результат оказался отрицательным. На следующий день она снова пришла на прием и извлекла из сумочки еще два результата анализов, сделанных в двух разных лабораториях, один - положительный, другой - отрицательный. Как к этому относиться? К сожалению, достоверность даже самых современных методов может быть не стопроцентной. Почему же случаются расхождения в результатах анализов? Причин много: человеческий фактор, условия хранения взятого мазка и последующей транспортировки, квалифицированность лаборантов, надежность используемых реактивов. Если вы чувствуете, что с вами происходит что-то неладное, а лабораторные исследования не выявляют никаких отклонений, попробуйте сделать анализ различными методами и обратитесь к врачу-гинекологу или урологу (для мужчин), которые сможет, опираясь на клиническую картину и полученный результат, диагностировать заболевание и провести соответствующее лечение. И не забывайте про своего партнера!
Читайте также:

