Может ли рожа пройти сама
Обновлено: 24.04.2024

Эта статья была написана, чтобы помочь Вам лучше понять рожистое воспаление (рожу). Она расскажет Вам, что это за состояния, чем они вызваны, что можно сделать, и где Вы можете узнать о них больше.
Что такое рожа?
Рожа является распространенной среди населения инфекцией кожи. Рожа – это инфекция, поражающая различные слои кожи.
Что вызывает рожу?
Бактерии (микробы), которые попадают через повреждения на коже. Это повреждение может быть очень маленьким, например, от царапин, укусов насекомых или инъекций или от других заболеваний кожи, таких как грибковая инфекция между пальцами ног, экзема или язва ноги. Иммунная система организма пытается остановить распространение бактерий. Если это не удается, инфекция будет развиваться.
Рожа обычно вызвана бактериями, называемыми стрептококками, но иногда многие другие бактерии могут быть вовлечены, например, стафилококки.
Кто подвержен роже?
Любой может быть подвержен роже, и если Вы переболели рожей, Вы, скорее всего, будете заражаться ею снова в той же части тела. Так бывает нередко.
Существуют также условия, способствующие развитию рожи:
- Грибковая инфекция кожи между пальцами ног
- Порезы на коже, язвы ног и пролежни
- Укусы насекомых
- Внутривенное употребление наркотиков
- Злоупотребление алкоголем
- Распухшие конечности из-за плохой работы вен или лимфатических сосудов (например, лимфедема)
- Болезни печени
- Тучность
- Плохо контролируемый диабет
- Нарушенная иммунная система, (например, у младенцев, из-за болезни, пожилого возраста или лекарств)
- Экзема
Является ли рожа наследственной?
Каковы симптомы рожи?
Вы можете чувствовать себя плохо, ощущать высокую температуру и озноб. Это может начаться через несколько часов или за день до того, как изменения кожи станут видимыми. Пораженная кожа станет болезненной, опухшей, твердой, горячей и красной, также могут образоваться пузыри. Ближайшие лимфатические узлы могут стать опухшими и чувствительными. Область пораженной кожи может постепенно увеличиваться. Эти признаки могут развиваться довольно быстро, от нескольких часов до нескольких дней.
Как выглядит рожа?
Рожа чаще всего встречается на нижних конечностях, на лице, но может затронуть любую область кожи.
Область покраснения развивается и расширяется, медленно или внезапно. Затем могут развиться припухлость и пузыри, которые могут быть заполнены прозрачной жидкостью или кровью. Когда пузырь сверху вскрывается, можно увидеть поврежденную область кожи. В тяжелых случаях участки кожи могут стать фиолетовыми или черными. Могут появиться красные полосы под кожей над пораженным участком.
Как диагностировать рожу?
Рожа диагностируются по типичному внешнему виду и симптоматике. Могут быть взяты пробы или анализы крови, чтобы в лаборатории попытаться идентифицировать бактерии; однако идентификация бактерий редко возможна.
Серьезна ли рожа?
Тяжесть может варьироваться от легкой до тяжелой. Это будет зависеть от того, насколько велика покрасневшая область, какая часть тела затронута (рожа лица более серьезна), и есть ли другие проблемы со здоровьем, такие как нарушение иммунной системы или плохо контролируемый диабет. Рожа также могут приводить к осложнениям:
- Септицемия, также известная как заражение крови или сепсис (бактерии распространяются через кровь, что приводит к серьезному заболеванию)
- Абсцесс (нагноение в пострадавшем участке)
- Инфекция распространяется на более глубокие ткани, такие как мышцы или кости
- Длительная опухлость пострадавшего участка из-за повреждения лимфатических узлов
- Повышенная вероятность рецидива рожи на том же участке
- Повреждение почек после стрептококковой инфекции
- Менингит после рожи лица.
Заразна ли рожа?
Нет, потому что она воздействуют на более глубокие слои кожи. Она отличаются от импетиго (стрептодермии), что является поверхностной инфекцией и легко передается другим людям.
Можно ли излечить рожу?
Да, и лечение антибиотиками на ранней стадии важно для предотвращения распространения инфекции и перечисленных выше осложнений.
Какая диагностика необходима для рожи?
Неосложненная рожа чаще всего не требует анализа крови. У некоторых людей должен быть произведен анализ крови и мазок с пораженного участка кожи.
Какое лечение рожи?
Пероральный антибиотик (принимается внутрь) следует давать как можно раньше и продолжать до тех пор, пока рекомендуемый курс не будет завершен. Выбор антибиотика, назначаемого Вам доктором, будет зависеть от многих факторов. Если состояние не улучшается, могут потребоваться более высокие дозы и более длинные курсы. Более тяжелая рожа, чаще всего, нуждается в инъекциях или инфузиях в условиях стационара.
Большинство людей лечат с помощью антибиотиков группы пенициллина, поэтому очень важно, чтобы Вы сообщили своему врачу, если у Вас аллергия на пенициллин.
Пока пострадавший участок покрасневший, опухший и горячий, он должен находиться в покое. При роже ноги, она должна фиксироваться выше тазобедренного сустава, чтобы уменьшить отек.
При отсутствии улучшения при надлежащем лечении Ваш врач может искать мнения иного специалиста (другой специальности), поскольку иногда рожа может маскировать иные болезни. Выполняйте все рекомендации врача!
Важно, чтобы любые повреждения на коже, например, из-за грибковой инфекции ступней или экземы, лечились, чтобы предотвратить повторные вспышки рожи. Ваш врач может назначить для этого местные лекарства (в креме). Любую остаточную припухлость/отечность после рожи следует лечить компрессионными чулками до полного исчезновения.
Если целлюлит или рожа повторяются, врач может предложить длительное профилактическое лечение антибиотиками.
Самостоятельный уход
Посетите своего врача как можно раньше, если Вы считаете, что столкнулись с очередным приступом рожи. Если рецидивы становятся частыми, Ваш врач может выписать Вам рецепт на антибиотик, чтобы иметь его дома и принимать, как только Вы заметили какие-либо симптомы инфекции.
Вы должны следовать советам по уходу за кожей, чтобы уменьшить повреждения в ней.
Поддерживающие чулки, положение ног на возвышении и потеря лишнего веса могут помочь избавиться от отечности ног, что очень важно при лечении рожи.
ПРЕДУПРЕЖДЕНИЕ . В этой статье упоминаются «смягчающие средства» (увлажнители). Когда парафиносодержащие смягчающие продукты контактируют с перевязочными материалами, одеждой, постельным бельем или волосами, существует опасность, что открытый огонь или курение сигарет могут легко вызвать воспламенение.
Для снижения риска возгорания пациентам, использующим средства для ухода за кожей или волосами, содержащие парафин, рекомендуется избегать открытого огня, включая курение сигарет, и нахождения рядом с людьми, которые курят или используют открытый огонь. Также рекомендуется регулярно стирать одежду и постельное белье, желательно ежедневно.
Эта статья была переведена из рекомендаций Британской ассоциации дерматологов «Обзорная информация для пациента» , адаптирована на русский язык профессором Святенко Т.В., г. Днепр, Украина.
Будьте здоровы и привлекательны!
Обращайтесь только к профессионалам.
Используйте при изучении информации о вашей проблеме только данные доказательной медицины, такие, как приведены в этой статье.

Пациентка жаловалась на покраснение в верхней трети правой голени, чувство жара, распирания и боли в этой области, общую слабость и повышение температуры тела в течение двух дней до 38 °C.
Анамнез
Из анамнеза известно, что накануне заболевания женщина ощущала сильную слабость, головную боль, озноб с повышением температуры тела днём до 38,5 °C.
Вечером этого же дня пациентка заметила появление болезненного покраснения на голени, которое увеличивалось в размере.
На следующий день общее состояние ухудшилось: нарастала слабость, очаг гиперемии (покраснения) на ноге увеличился в размере и присоединился отёк с чувством распирания.
В анамнезе имеется сахарный диабет второго типа, в связи с этим пациентка наблюдается у эндокринолога, принимает сахароснижающие препараты и соблюдает диету.
Обследование
- Общее состояние удовлетворительное. Кожные покровы влажные, сыпи нет.
- Температура тела 37,4 °C (после приёма ибупрофена)
- Дыхание в лёгких везикулярное, хрипов нет.
- Тоны сердца приглушены, артериальное давление 130/90 мм рт. ст., частота сердечных сокращений 88 в минуту.
- Живот мягкий, безболезненный.
- Стул и мочеиспускание в норме.
На коже правой голени в верхней трети имеется очаг гиперемии с неровными краями, горячий на ощупь, болезненный при пальпации, заметен отёк тканей.
На ногтях нижних конечностей были видны грибковые поражения, которые, со слов пациентки, у неё уже давно и не лечились.
- повышение уровня скорости оседания эритроцитов (СОЭ) до 30 мм/час;
- нейтрофильный сдвиг влево (увеличение количества незрелых форм нейтрофилов, которые не способны в полной мере осуществлять защитные функции);
- уровень лейкоцитов 14 х 10^9/л (выше нормы).
Диагноз
Лечение
-
(антибиотик) — внутримышечно 1,0 г два раза в день в течение 10 дней.
- Нимесулид (нестероидное противовоспалительное средство) — по 1 пакетику два раза в день.
- Цетиризин (антигистаминное) 10 мг — 1 таблетка один раз в день.
- Возвышенное положение ноги и исключение намокания очага поражения.
На фоне проводимой терапии на пятый день применения антибиотика отмечалось улучшение общего самочувствия:
- нормализовалась температура тела;
- стало заметно угасание очага эритемы и уменьшение её площади;
- практически исчез отёк тканей;
- боль беспокоила меньше.
После окончания лечения на месте рожи осталась небольшая пигментация кожи. Нормализовался ОАК. Пациентке был назначен курс бициллинопрофилактики препаратом Бициллин-5 внутримышечно один раз в месяц в течение трёх месяцев. В обязательном порядке рекомендована консультация врача дерматолога для лечения грибка ногтей.
Во время курса профилактического лечения женщина находилась на наблюдении в кабинете инфекционных заболеваний. Пациентка лечила грибок ногтей у дерматолога и была в курсе провоцирующих факторов заболевания, поэтому рецидива удалось избежать.
Заключение
В данном случае локализация очага на голени, возраст и пол, а также наличие предрасполагающих факторов в виде сахарного диабета второго типа и грибка ногтей подтверждают данные о типичном течении эритематозной формы рожи. Заболевание лечится только антибактериальными препаратами, так как вызывается бактерией.
Клинический случай доказывает, что раннее обращение за медицинской помощью без занятия самолечением — это путь к успеху в излечении недуга. Также важно отметить, что необходимо лечение сопутствующих патологий, которые многим не мешают жить и кажутся неважными. В частности это касается грибка ногтей, который является предрасполагающим фактором рожи.

Мозоль – местное утолщение и огрубение кожи, имеющее белый, желтоватый или сероватый оттенок. Это не только эстетический дефект, но и источник постоянных болей и других неприятных ощущений. По сути мозоль является защитной реакцией кожи на механическое воздействие. Она возникает на том участке, который больше всего страдает от этого воздействия. Чаще всего подобные образования наблюдаются на ногах (стопах, пальцах) и руках (кистях, пальцах, локтях), на других частях тела значительно реже. Мозоли возникают в роговом слое кожи (самом верхнем), но если не предпринимать никаких мер, могут возникнуть осложнения, распространяющиеся и на другие слои.
Виды мозолей
Существуют следующие виды мозолей:
- Водяная (мягкая). Представляет собой пузырь, наполненный жидкостью. Такие образования доставляют пациентам немало неприятных ощущений. Внутренняя жидкость обычно прозрачная, но может также быть желтоватой или красноватой (если травмированы сосуды, расположенные рядом с пузырем). Мягкие мозоли, заполненные красноватой жидкостью, называют кровяными. Если механическое воздействие на водяную мозоль не прекращается, она трансформируется в сухую.
- Сухая (твердая). Это ороговевший плотный участок кожи, имеющий сероватую окраску. Часто сухие мозоли возникают из «запущенных» мягких, но могут развиваться и самостоятельно. При ходьбе или надавливании на них образования становятся причиной жжения или болей.
- Натоптыши. В целом это подвид сухих мозолей. Но натоптыши не имеют четких границ (в отличие от сухой мозоли) и не причиняют боли, даже если на них надавить.
- Стержневая (внутренняя, врастающая). Это разновидность сухих мозолей – уплотнение с точкой посередине. Такие образования имеют округлую форму, твердую и плотную консистенцию, и стержень, расположенный в самом центре и уходящий вглубь тканей. Из-за этого от стержневых мозолей достаточно сложно избавиться (самостоятельно заниматься их удалением не рекомендуется – можно травмировать окружающие ткани и занести инфекцию). Чаще всего такие образования возникают на пятках или между пальцами/на пальцах ног. Так как они постоянно подвергаются механическому воздействию при ходьбе, со временем в них появляются трещинки, которые становятся причиной болезненных ощущений. Боли могут возникать и из-за сдавливания нервных окончаний корнем мозоли. Такие образования обязательно нужно удалять.
Существуют также костные мозоли. Но это образования совсем «из другой оперы». Костная мозоль не относится к патологическим процессам в слоях кожи. Она возникает вследствие регенерации костной ткани после переломов.
Причины образования мозолей
Наиболее частыми причинами возникновения мозоли являются:
- Обувь, оказывающая постоянное травмирующее воздействие на ноги. Чаще всего это туфли не по размеру или на слишком высоких каблуках, модели, плохо обработанные изнутри (плохо склеенные, с грубыми швами и т.д.). Также причиной образования мозолей могут стать некачественные стельки.
- Неудобная одежда. Мозоли на теле могут образовываться, если пациент носит сдавливающую одежду (особенно синтетическую, не дающую коже дышать). Например, у женщин такие образования способны возникать из-за неудобных бюстгальтеров.
- Инородные предметы, попавшие внутрь обуви (песчинки, частицы пыли и т.д.).
- Занозы.
- Нарушения походки, из-за которых при ходьбе на стопу оказывается повышенное давление.
- Частая ходьба босиком.
- Повышенная уязвимость кожных покровов (например, при нехватке витаминов).
- Недостаточное поступление воздуха к кожным покровам. Такое часто бывает при регулярном использовании синтетических носков или колготок.
- Регулярные высокие нагрузки на ноги (при занятиях танцами, спортом).
- Повышенная потливость ног или всего тела.
- Грибковые и вирусные кожные инфекции.
- Недостаточная гигиена ног.
Мозоли на руках обычно возникают из-за хобби, профессии или образа жизни человека. На ладонях образования могут появляться после занятий на турнике, езды на велосипеде или работе с инструментами, садовым инвентарем. На пальцах мозоли чаще всего возникают от игры на гитаре. На локтях – при сидячей работе, когда человек постоянно опирается локтями на стол.
К факторам риска, повышающим вероятность возникновения мозолей, становятся:
- возраст (чем старше пациент, тем уязвимее его кожа);
- заболевания, связанные с деформацией ног (бурсит, молоткообразный палец, артрит, пяточная шпора) – патологические участки больше подвергаются трению от обуви;
- сбои в работе внутренних органов и систем, сказывающиеся на кровообращении и здоровье кожи;
- варикоз;
- ожирение;
- псориаз;
- сахарный диабет;
- плоскостопие.
Осложнения мозолей
Сами по себе мозоли не представляют опасности для здоровья человека, хоть и способны причинять боль, в некоторых случаях весьма сильную. А вот их осложнения могут нанести ощутимый вред организму. К возможным осложнениям относятся:
- инфицирование тканей (особенно при наличии кровавой мозоли);
- гнойное или рожистое воспаление;
- гангрена (в редких и очень запущенных случаях).
Диагностика мозолей
Диагноз ставится дерматологом или подологом (врачом, занимающимся лечением заболеваний стоп) на основании осмотра. Если доктор подозревает, что причиной образования мозолей стало наличие каких-либо болезней, пациента направляют также к эндокринологу, флебологу, ортопеду или неврологу.
Лечение мозолей
Лечение может быть консервативным и хирургическим. Консервативная терапия подразумевает назначение специальных пластырей, кремов, жидкостей или мазей, смягчающих кожу и способствующих постепенному «растворению» мозоли. Может дополнительно потребоваться использование антибактериальных и/или противовирусных препаратов. В более сложных случаях мозоль может быть устранена с помощью жидкого азота, методом высверливания специальным аппаратом или лазером. На сегодняшний день особенно востребовано лазерное удаление. Под воздействием лазерных лучей мозоль испаряется или превращается в сгусток, который затем удаляют. В некоторых случаях применяют не лазерное, а радиоволновое излучение.
Хирургическая операция проводится в том случае, когда удалить образование со стержнем консервативными или физиотерапевтическими методами нельзя или в стенки мягкой мозоли проникла инфекция. Мозоль иссекают скальпелем, удаляя ороговевшие участки кожи, а затем обрабатывают ранку.
Профилактика мозолей

Профилактические меры подразумевают, прежде всего, своевременное лечение заболеваний, способных повлиять на качество кожи и делающих ее более уязвимой. Также необходимо полноценно питаться, не пренебрегать ежедневной гигиеной стоп и следить за витаминно-минеральным балансом в организме. На пользу пойдет и избавление от лишнего веса.
К выбору обуви рекомендуется подходить со всей серьезностью, отдавая предпочтение максимально удобным моделям. Если туфли вызывают малейший дискомфорт, от них лучше отказаться. Носки следует выбирать из натуральной ткани (хлопка, шелка, шерсти).
Если мозоли уже образовались, то чем раньше начать их лечить, тем быстрее будет достигнут результат, от запущенных мозолей избавиться гораздо сложнее.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Рожа: причины появления, симптомы, диагностика и способы лечения.
Определение
Рожа – это инфекционное заболевание, возбудителем которого чаще всего становится β-гемолитический стрептококк группы А. Болезнь протекает с выраженными симптомами интоксикации и очаговым поражением кожи.
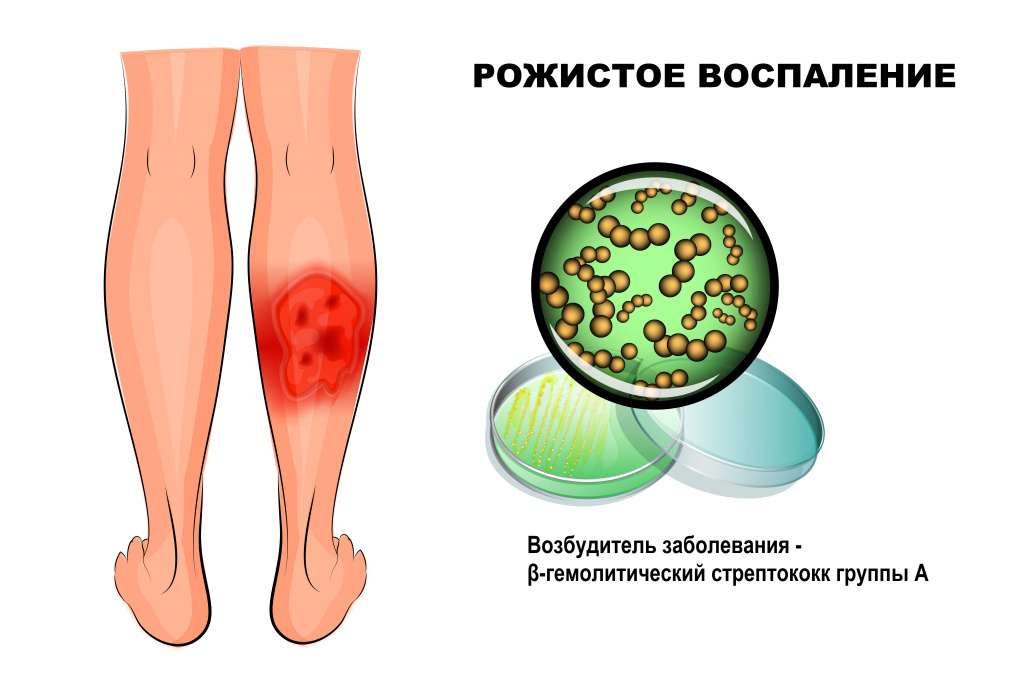
Причины появления рожистого воспаления
Стрептококк группы А (Streptococcus pyogenes) широко распространен в окружающем мире, может являться возбудителем инфекций мягких тканей (импетиго, рожи), верхних дыхательных путей (фарингита, тонзиллита), инфекционных заболеваний (скарлатины), ревматической болезни сердца, постстрептококкового гломерулонефрита и др.
Занос возбудителя на кожу происходит через руки из первичного источника инфекции (например, из носоглотки) при наличии любых (даже минимальных) нарушениях целостности кожного покрова. Инкубационный период составляет от 2 до 7 дней.
Из очагов стрептококковой инфекции процесс может распространяться лимфогенно (по лимфатическим путям) или гематогенно (с током крови). Наличие в крови бактерий и их токсинов приводит к интоксикации (повышению температуры тела, ознобу, слабости и др.).
Предрасполагающими факторами развития рожи могут быть:
- сопутствующие заболевания (микозы стоп, сахарный диабет, ожирение, хроническая венозная недостаточность при варикозной болезни вен, хроническая недостаточность лимфатических сосудов (лимфостаз), экзема и др.);
- наличие очагов хронической стрептококковой инфекции (тонзиллита, отита, синусита, кариеса, пародонтоза, остеомиелита, тромбофлебита, трофических язв);
- профессиональные вредности, связанные с повышенной травматизацией, загрязнением кожных покровов, ношением резиновой обуви и др.;
- хронические соматические заболевания со снижением иммунитета;
- пожилой возраст.
Классификация заболевания
По кратности течения выделяют следующие виды рожистого воспаления:
- первичное;
- повторное (через два года и более после первого случая заболевания или в более ранние сроки, но при иной локализации процесса);
- рецидивирующее (рецидивы возникают в период от нескольких дней до 2 лет при одной и той же локализации процесса).
- эритематозная рожа;
- эритематозно-буллезная рожа;
- эритематозно-геморрагическая рожа;
- буллезно-геморрагическая рожа.
- рожистое воспаление на лице;
- на волосистой части головы;
- на верхних конечностях;
- на нижних конечностях;
- на туловище;
- на половых органах.
- легкая рожа;
- средней тяжести рожа;
- тяжелая рожа.
- локализованное рожистое воспаление - местный процесс захватывает одну анатомическую область (например, голень или лицо);
- распространенное (мигрирующее) рожистое воспаление - местный процесс захватывает несколько смежных анатомических областей;
- метастатическое рожистое воспаление с возникновением отдаленных друг от друга очагов (например, голень и лицо и т.д.).
На участках кожи, где впоследствии возникают локальные поражения, некоторые пациенты ощущают расстройство чувствительности, распирание, жжение, болезненность.
Увеличиваются и становятся болезненными регионарные лимфатические узлы. Затем на коже появляется небольшое красное или розовое пятно, которое превращается в эритему – четко отграниченный участок покрасневшей кожи с неровными границами в виде зубцов, языков. Кожа в области эритемы уплотнена, напряжена, горячая на ощупь, умеренно болезненная при пальпации, напоминает кожуру апельсина.
При эритематозно-буллезной и буллезно-геморрагической форме воспаления происходит отслойка эпидермиса с образованием пузырей. При буллезно-геморрагической роже пузыри (буллы) разных размеров заполнены геморрагическим (кровянистым) или фиброзно-геморрагическим содержимым, имеются обширные кровоизлияния в кожу.
Для эритематозно-геморрагической формы рожи характерны кровоизлияния различных размеров (от небольших до обширных сливных) в кожу на фоне рожистой эритемы.
По выраженности симптомов интоксикации, распространенности и характеру местного процесса определяют тяжесть течения рожи.
Легкая форма рожистого воспаления протекает с субфебрильной температурой тела (не выше 38°С), слабо выраженными симптомами интоксикации. Температура держится 1-2 дня. Чаще всего наблюдается эритематозный характер поражения кожи.
Для тяжелого течения характерно повышение температура тела до 40°С и выше более 4 дней, выраженные симптомы интоксикации, сходные с симптомами менингита (сильная головная боль, рвота, иногда бред, спутанность сознания, судороги). Местный процесс – выраженный и распространенный, часто с наличием обширных булл и геморрагий.
При своевременно начатом лечении и неосложненном течении заболевания продолжительность лихорадки составляет не более 5 суток.
Лихорадка, длительность которой превышает 7 суток, свидетельствует о генерализации процесса и неэффективности терапии.
Выздоровление начинается с нормализации температуры и исчезновения симптомов интоксикации. Острые местные проявления рожи сохраняются при эритематозной форме до 5-8 суток, а при геморрагических - до 12-18 суток и более.
До нескольких недель и даже месяцев после выздоровления могут сохраняться застойная гиперемия, пастозность и пигментация кожи в местах поражения рожей, плотные сухие корки на месте булл, отечный синдром.
Диагностика рожистого воспаления
Рожа подозревается при наличии у пациента следующих проявлений:
- острого начала заболевания с повышением температуры тела;
- выраженной интоксикации;
- локального чувства жжения и распирания в пораженной области;
- характерного поражения кожи (эритемы с четкими границами, краевым валиком и отеком);
- регионального лимфаденита.
-
Клинический анализ крови с определением концентрации гемоглобина, количества эритроцитов, лейкоцитов и тромбоцитов, величины гематокрита и эритроцитарных индексов (MCV, RDW, MCH, MCHC), лейкоформула и СОЭ (с микроскопией мазка крови при наличии патологических сдвигов).
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Рожа: причины появления, симптомы, диагностика и способы лечения.
Определение
Рожа – это инфекционное заболевание, возбудителем которого чаще всего становится β-гемолитический стрептококк группы А. Болезнь протекает с выраженными симптомами интоксикации и очаговым поражением кожи.

Причины появления рожистого воспаления
Стрептококк группы А (Streptococcus pyogenes) широко распространен в окружающем мире, может являться возбудителем инфекций мягких тканей (импетиго, рожи), верхних дыхательных путей (фарингита, тонзиллита), инфекционных заболеваний (скарлатины), ревматической болезни сердца, постстрептококкового гломерулонефрита и др.
Занос возбудителя на кожу происходит через руки из первичного источника инфекции (например, из носоглотки) при наличии любых (даже минимальных) нарушениях целостности кожного покрова. Инкубационный период составляет от 2 до 7 дней.
Из очагов стрептококковой инфекции процесс может распространяться лимфогенно (по лимфатическим путям) или гематогенно (с током крови). Наличие в крови бактерий и их токсинов приводит к интоксикации (повышению температуры тела, ознобу, слабости и др.).
Предрасполагающими факторами развития рожи могут быть:
- сопутствующие заболевания (микозы стоп, сахарный диабет, ожирение, хроническая венозная недостаточность при варикозной болезни вен, хроническая недостаточность лимфатических сосудов (лимфостаз), экзема и др.);
- наличие очагов хронической стрептококковой инфекции (тонзиллита, отита, синусита, кариеса, пародонтоза, остеомиелита, тромбофлебита, трофических язв);
- профессиональные вредности, связанные с повышенной травматизацией, загрязнением кожных покровов, ношением резиновой обуви и др.;
- хронические соматические заболевания со снижением иммунитета;
- пожилой возраст.
Классификация заболевания
По кратности течения выделяют следующие виды рожистого воспаления:
- первичное;
- повторное (через два года и более после первого случая заболевания или в более ранние сроки, но при иной локализации процесса);
- рецидивирующее (рецидивы возникают в период от нескольких дней до 2 лет при одной и той же локализации процесса).
- эритематозная рожа;
- эритематозно-буллезная рожа;
- эритематозно-геморрагическая рожа;
- буллезно-геморрагическая рожа.
- рожистое воспаление на лице;
- на волосистой части головы;
- на верхних конечностях;
- на нижних конечностях;
- на туловище;
- на половых органах.
- легкая рожа;
- средней тяжести рожа;
- тяжелая рожа.
- локализованное рожистое воспаление - местный процесс захватывает одну анатомическую область (например, голень или лицо);
- распространенное (мигрирующее) рожистое воспаление - местный процесс захватывает несколько смежных анатомических областей;
- метастатическое рожистое воспаление с возникновением отдаленных друг от друга очагов (например, голень и лицо и т.д.).
На участках кожи, где впоследствии возникают локальные поражения, некоторые пациенты ощущают расстройство чувствительности, распирание, жжение, болезненность.
Увеличиваются и становятся болезненными регионарные лимфатические узлы. Затем на коже появляется небольшое красное или розовое пятно, которое превращается в эритему – четко отграниченный участок покрасневшей кожи с неровными границами в виде зубцов, языков. Кожа в области эритемы уплотнена, напряжена, горячая на ощупь, умеренно болезненная при пальпации, напоминает кожуру апельсина.
При эритематозно-буллезной и буллезно-геморрагической форме воспаления происходит отслойка эпидермиса с образованием пузырей. При буллезно-геморрагической роже пузыри (буллы) разных размеров заполнены геморрагическим (кровянистым) или фиброзно-геморрагическим содержимым, имеются обширные кровоизлияния в кожу.
Для эритематозно-геморрагической формы рожи характерны кровоизлияния различных размеров (от небольших до обширных сливных) в кожу на фоне рожистой эритемы.
По выраженности симптомов интоксикации, распространенности и характеру местного процесса определяют тяжесть течения рожи.
Легкая форма рожистого воспаления протекает с субфебрильной температурой тела (не выше 38°С), слабо выраженными симптомами интоксикации. Температура держится 1-2 дня. Чаще всего наблюдается эритематозный характер поражения кожи.
Для тяжелого течения характерно повышение температура тела до 40°С и выше более 4 дней, выраженные симптомы интоксикации, сходные с симптомами менингита (сильная головная боль, рвота, иногда бред, спутанность сознания, судороги). Местный процесс – выраженный и распространенный, часто с наличием обширных булл и геморрагий.
При своевременно начатом лечении и неосложненном течении заболевания продолжительность лихорадки составляет не более 5 суток.
Лихорадка, длительность которой превышает 7 суток, свидетельствует о генерализации процесса и неэффективности терапии.
Выздоровление начинается с нормализации температуры и исчезновения симптомов интоксикации. Острые местные проявления рожи сохраняются при эритематозной форме до 5-8 суток, а при геморрагических - до 12-18 суток и более.
До нескольких недель и даже месяцев после выздоровления могут сохраняться застойная гиперемия, пастозность и пигментация кожи в местах поражения рожей, плотные сухие корки на месте булл, отечный синдром.
Диагностика рожистого воспаления
Рожа подозревается при наличии у пациента следующих проявлений:
- острого начала заболевания с повышением температуры тела;
- выраженной интоксикации;
- локального чувства жжения и распирания в пораженной области;
- характерного поражения кожи (эритемы с четкими границами, краевым валиком и отеком);
- регионального лимфаденита.
-
Клинический анализ крови с определением концентрации гемоглобина, количества эритроцитов, лейкоцитов и тромбоцитов, величины гематокрита и эритроцитарных индексов (MCV, RDW, MCH, MCHC), лейкоформула и СОЭ (с микроскопией мазка крови при наличии патологических сдвигов).
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Читайте также:

