Может ли при раке эритема
Обновлено: 19.04.2024
Понятие рак включает множество опасных заболеваний – злокачественные опухоли органов и тканей (карциномы, саркомы), заболевания крови (лейкемию, лимфому, миелому). Все они имеют как свои специфические симптомы, так и сходные проявления, связанные с общим воздействием на организм. Об этих симптомах необходимо знать с тем, чтобы как можно раньше пройти медицинское обследование и выявить болезнь на ранней стадии, когда можно быстро приступить к лечению рака за границей.
Что нужно учитывать при определении симптомов рака
Многоликим Янусом принято называть людей скрытных, двуличных, неискренних. Это название как нельзя больше подходит и к раку, с той лишь разницей, что, в отличие от древнегреческого бога Януса, он имеет не 2 лица, а множество лиц, маскируясь под различные заболевания. А много ли абсолютно здоровых людей на планете? У большинства населения имеются те или иные хронические заболевания, практически у всех возникают острые. Нередко люди даже не обращают внимание на какие-либо симптомы, например, кашель или боли в спине, полагая, что это, вероятно, простуда с бронхитом, или поясничный миозит, или остеохондроз – «болезнь века». А ведь точно такими симптомами может проявляться рак: кашель сопутствует раку легкого, а боли в спине могут давать метастазы в позвоночник рака любого органа, о котором человек пока и не подозревает.

Когда кровоточат десны при чистке зубов, мы полагаем, что это авитаминоз, и бежим в аптеку за спасительным флаконом поливитаминов. Если это так, то не страшно и поправимо. Но кровоточивость десен является и характерным симптомом тяжелого заболевания крови - лейкемии. Подобных примеров можно привести сотни. Возникает вопрос – имеет ли рак свои собственные, характерные только для него, симптомы? Да, имеет, но лишь некоторые и немногие виды рака, хотя и они позволяют лишь заподозрить рак. В целом же учитывается комплекс симптомов местного и общего характера, который и входит в понятие клинических проявлений того или иного вида рака.
О ранних и поздних симптомах рака
Раковые опухоли развиваются постепенно, и в большинстве случаев исподволь, оставаясь долгое время незаметными. Поэтому ранние симптомы, соответствующие начальным стадиям рака, или очень скудны, или вовсе отсутствуют. Они будут зависеть от места расположения опухоли и взаимоотношения ее с соседними органами. Например, если опухоль растет в глазнице, даже при ее небольших размерах она будет сдавливать и смещать глазное яблоко, и это будет заметным. Также рано можно заподозрить рак кожи, слизистых оболочек, рак яичка – то есть в тех местах, где можно увидеть или прощупать растущую опухоль. А вот такие опухоли, как рак яичника или рак почек могут долго расти из-за свободного анатомического положения, пока не начнут сдавливать органы, нервные стволы и вызывать боли, поэтому они и выявляются часто на поздних стадиях.
Поэтому нельзя полагаться на клинические проявления, чтобы выявить рак на ранних стадиях. Для этой цели создана система медицинского обследования Check-Up за рубежом, которое проходят с профилактической целью, а также в группах риска по раку (наследственность, вредные привычки, производственные факторы и так далее), проводится скрининг, выявление и лечение предраковых заболеваний.
Что касается поздних симптомов, то они более определены, и проявляются, когда опухоль уже достаточно больших размеров или уже с метастазами. Эти симптомы делят на 2 группы: локальные и общие.
Локальные симптомы рака
Все эти симптомы, как правило, развиваются уже в более поздних стадиях, к ним относятся:
- наличие опухолевого узла, его можно определить при раке груди, раке кожи, раке лимфатических узлов (лимфогранулематозе), раке яичка, саркомах мягких тканей и саркомах костей, раке полости рта, а также при опухолях внутренних органов больших размеров (яичников, кишечника, почек);
- болевой синдром – боли возникают в месте расположения опухоли, они могут напоминать холецистит при раке печени, пиелонефрит при раке почек, ларингит при раке гортани и так далее; характерным для раковых болей является их постоянный ноющий характер, они плохо поддаются анальгетикам и имеют тенденцию к нарастанию, особенно в ночное время;
- патологические выделения – это может быть мокрота с кровью при раке легкого, сукровичные выделения из влагалища при раке шейки матки, слизисто-кровянистые выделения при дефекации при раке кишечника, наличие крови в моче при раке мочевого пузыря и почек, обильное слюнотечение при раке пищевода;
- функциональные нарушения – одышка, кашель при раке легких, осиплость голоса при раке гортани и пищевода, задержка стула или поносы при раке кишечника, затруднения мочеиспускания при раке простаты, рвота и желудочные кровотечения при раке желудка, ограничение движений при саркомах костей;
- изменение кожи и волосяного покрова – пигментные пятна при саркоме Капоши, желтушность при раке поджелудочной железы, холедоха, печени, Эритема (покраснение) при меланоме, избыточный рост волос при опухолях гипофиза и гормонально-активных опухолях надпочечников, половых органов.
Все эти и другие проявления могут быть выражены в разной степени, в зависимости от размера, стадии рака, особенностей организма пациента. Определение точной клинической картины - одна из главных задач врачей, проводящих лечение рака в Израиле, Германии, Турции и других зарубежных странах.
Общие симптомы рака
Рак на более поздних стадиях оказывает общее воздействие на организм, вызывая симптомокомплекс, который называется в онкологии синдромом малых признаков. У многих видов опухолей он может проявляться даже и на ранних стадиях, поэтому о нем нужно знать.

Сюда относят следующие симптомы:
- повышенная утомляемость: появление одышки при ходьбе, усталость даже после посещения туалета, испарина после еды и желание прилечь, постоянное желание отдохнуть;
- снижение работоспособности: становится тяжело выполнять привычную работу;
- нарушение сна: затруднение с засыпанием, поверхностный сон, чувство разбитости по утрам;
- нарушение питания: снижение аппетита, извращение вкуса, появление отвращения к определенным продуктам, чаще к мясным блюдам (при раке желудка);
- быстрая потеря веса (за полгода 20% и более), без специальных диет и физических нагрузок;
- повышение температуры тела: казалось бы, без видимой причины появляется недомогание, озноб, это может быть при любом виде рака, а повышение температуры может быть от субфебрильных до высоких цифр.
Сюда также можно отнести снижение устойчивости к простудным заболеваниям, к стрессовым ситуациям, астению, раздражительность, головные боли и головокружения, бледность кожи.
Каждый из этих симптомов не является специфичным для рака и может проявляться при других заболеваниях. Большее значение имеет сочетание нескольких таких проявлений, которое должно насторожить и мотивировать к посещению врача и к прохождению диагностики рака за рубежом.
Симптомы разных видов рака
Среди онкологических заболеваний лидирует рак легких, молочной железы, желудка, кишечника, простаты, лейкемия, и о проявлениях этих заболеваний необходимо знать, чтобы обратиться к врачу даже если они незначительно выражены, не приписывая их другим болезням.
Симптомы рака легких
Кашель является довольно ранним симптомом, вначале носит характер сухого покашливания, когда небольшая опухоль раздражает бронх. По мере прорастания ею стенки бронха кашель становится упорным, приступообразным, иногда напоминающим астму. Появляется слизистая мокрота, которая может содержать прожилки крови. При распаде опухоли может быть кровохарканье и выраженное легочное кровотечение.
Если рак располагается на периферии легких, появляются боли в грудной клетке, усиливающиеся при дыхании, повышается температура тела. Симптомы могут напоминать плеврит, пневмонию или межреберную невралгию. Если рак легких закрывает бронх, развивается ателектаз (спадание) того участка легкого, которое вентилируется этим бронхом - сегмента, дольки, доли, целого легкого. Возникает одышка, дыхательная недостаточность, состояние может быть тяжелым.
Симптомы рака молочной железы
Определяется уплотнение в ткани железы, ограниченно смещаемое, если оно спаяно с кожей, характерен симптом лимонной корки. Железа увеличивается и деформируется. Может быть втянутым сосок, из него могут быть слизисто-кровянистые или коричневатые выделения. При раке Педжета поражается кожа соска и ареолы, напоминающая проявления экземы, дерматита с мокнутием, шелушением и покраснением кожи. Инфильтративно-воспалительная форма рака груди напоминает мастит – уплотнение без четких границ с покраснением кожи.
Могут быть увеличены надключичные и подмышечные лимфоузлы как на больной, так и на здоровой стороне, может развиться отек руки из-за сдавления лимфоузлами сосудов, боли подмышкой и в грудной клетке.

Симптомы рака желудка
В начале своего развития рак желудка может напоминать явления гастрита – боли после приема пищи, изжога, тошнота. Когда опухоль достигает больших размеров, появляется чувство переполнения желудка после небольшого количества пищи, отрыжка, рвота. Характерно появление отвращения к мясной пище. При раке верхних отделов желудка (кардии, дна) характерна сильная изжога из-за заброса в пищевод желудочного содержимого. Рак нижнего пилорического отдела закрывает выход из желудка, развивается его переполнение, застой пищи, рвота, гнилостный запах изо рта. Характерно быстрое снижение веса.
При раке, растущем в области малой кривизны желудка, где проходят крупные сосуды, может развиться желудочное кровотечение. При этом появляется рвота, напоминающая кофейную гущу, за счет того, что гемоглобин крови превращается под воздействием желудочного сока в гемосидерин, который имеет коричневый цвет.
Симптомы рака кишечника
Рак кишечника чаще развивается в нижних отделах толстой кишки (колоректальный рак). Долгое время может не проявляться, позже появляются учащенные позывы на дефекацию, чередование поносов и запоров, выделение слизи с калом с примесью крови. Характерны вздутия живота, громкое урчание кишечника. При распаде опухоли может развиться кишечное кровотечение – свежая кровь сгустками. Рак нижнего отдела прямой кишки может напоминать хронический геморрой с кровотечениями, а может и сопутствовать ему.
Симптомы рака простаты
Первыми симптомами рака предстательной железы являются учащенные позывы на мочеиспускание, как при аденоме простаты, неполное опорожнение мочевого пузыря, боли внизу живота и в промежности. Позже развивается задержка мочи, появляется кровь в моче и сперме, запоры, снижение потенции, болезненность при половом контакте. Могут увеличиться паховые лимфатические узлы. Рак простаты часто дает метастазы в кости таза, конечностей, в позвоночник, появляются упорные боли в костях.
Симптомы лейкемии
Лейкемия или рак крови может иметь острое или хроническое течение. Острое начало обычно напоминает риновирусную инфекцию: повышается температура тела, появляется головная боль, общая слабость, боль во всем теле. Далее развивается анемия, появляется выраженная бледность кожных покровов, головокружение, звон в ушах. Появляется геморрагический синдром: кровоточивость десен, наличие на теле кровоподтеков, мелких кровоизлияний. При хронической форме все эти симптомы менее выражены, развиваются постепенно, и их трудно обнаружить на фоне частых простудных инфекций из-за снижения иммунитета.
Обо всех этих симптомах нужно помнить, чтобы при малейших их проявлениях обратиться к врачу. Но самый оптимальный вариант – не дожидаться появления симптомов, а просто проходить ежегодный медицинский осмотр на современном уровне по программе Check-Up, которая способна выявить рак в самом начале развития, когда он полностью излечим. Заполнив форму контакта на сайте, можно решить вопрос о быстром, полном и качественном обследовании в одной из современных клиник Израиля, Турции, Германии или любой другой страны. Кроме того, наши координаторы помогут узнать точную цену лечения рака за рубежом для каждого конкретоного случая.
Васкулиты кожи — группа заболеваний мультифакторной природы, при которых ведущим признаком является воспаление кровеносных сосудов дермы и подкожной клетчатки.
Васкулиты кожи — группа заболеваний мультифакторной природы, при которых ведущим признаком является воспаление кровеносных сосудов дермы и подкожной клетчатки.
Трудность в освещении этой темы заключается в том, что до настоящего времени нет общепринятой классификации и даже согласованной терминологии васкулитов. В настоящее время описано около 50 различных нозологических форм, и разобраться в этом многообразии непросто. Пестрота клинических проявлений и недостаточно изученные патогенетические механизмы привели к тому, что под разными названиями может скрываться лишь вариант основного типа поражения кожи. Также, помимо первичных васкулитов, в основе которых лежит воспалительное поражение сосудов кожи, выделяют и вторичные васкулиты (специфические и неспецифические), развивающиеся на фоне определенного инфекционного (сифилис, туберкулез и др.), токсического, паранеопластического или аутоиммунного (системная красная волчанка, дерматомиозит и др.) процесса. Возможна трансформация васкулита кожи в системный процесс с поражением внутренних органов и развитием тяжелых, иногда опасных для жизни осложнений.
Васкулиты кожи — заболевания полиэтиологические. Наиболее часто наблюдается связь с фокальной инфекцией (стрептококки, стафилококки, микобактерии туберкулеза, дрожжевые грибы, вирусы и др.). Определенное значение имеет повышенная чувствительность к ряду лекарственных веществ, в частности к антибиотикам и сульфаниламидным препаратам. Нередко, несмотря на тщательно собранный анамнез и проведенное обследование, этиологический фактор остается невыясненным. Среди факторов риска при васкулитах следует учитывать: возраст (наиболее уязвимы дети и пожилые люди), переохлаждение, чрезмерную инсоляцию, тяжелые физические и психические нагрузки, травмы, операции, заболевания печени, сахарный диабет, гипертонию. Патогенетическим механизмом развития васкулитов кожи в настоящее время считается образование циркулирующих иммунных комплексов с последующей их фиксацией в эндотелии, хотя окончательно это доказано не для всех заболеваний данной группы.
Васкулиты кожи — это неоднородная группа заболеваний, и клинические проявления их чрезвычайно разнообразны. Однако существует целый ряд общих признаков, объединяющих эти дерматозы:
1) воспалительный характер изменений кожи;
2) симметричность высыпаний;
3) склонность к отеку, кровоизлияниям и некрозу;
4) первичная локализация на нижних конечностях;
5) эволюционный полиморфизм;
6) связь с предшествующими инфекционными заболеваниями, приемом лекарств, переохлаждением, аллергическими или аутоиммунными заболеваниями, с нарушением венозного оттока;
7) острое или обостряющееся течение.
Поражения кожи при васкулитах многообразны. Это могут быть пятна, пурпура, узелки, узлы, некрозы, корки, эрозии, язвы и др., но основным клиническим дифференциальным признаком является пальпируемая пурпура (геморрагическая сыпь, возвышающаяся над поверхностью кожи и ощущаемая при пальпации).
Общепринятой классификации васкулитов не существует. Систематизируют васкулиты по разным принципам: этиологии и патогенезу, гистологической картине, остроте процесса, особенностям клинических проявлений. Большинство клиницистов пользуются преимущественно морфологическими классификациями кожных васкулитов, в основу которых обычно положены клинические изменения кожи, а также глубина расположения (и соответственно калибр) пораженных сосудов. Выделяют поверхностные (поражение сосудов дермы) и глубокие (поражение сосудов на границе кожи и подкожной клетчатки) васкулиты. К поверхностным относят: геморрагический васкулит (болезнь Шенлейна–Геноха), аллергический артериолит (полиморфный дермальный ангиит), лейкокластический геморрагический микробид Мишера–Шторка, а также хронические капилляриты (гемосидерозы): кольцевидная телеангиэктатическая пурпура Майокки и болезнь Шамберга. К глубоким: кожную форму узелкового периартериита, острые и хронические узловатые эритемы.
Геморрагический васкулит — системное заболевание, поражающее мелкие сосуды дермы и проявляющееся пальпируемой пурпурой, артралгиями, поражением желудочно-кишечного тракта (ЖКТ) и гломерулонефритом. Встречается в любом возрасте, но наибольшему риску подвергаются мальчики в возрасте от 4 до 8 лет. Развивается после инфекционного заболевания, через 10–20 дней. Острое начало заболевания, с повышением температуры и симптомами интоксикации чаще всего наблюдается в детском возрасте. Выделяют следующие формы геморрагического васкулита: кожная, кожно-суставная, кожно-почечная, абдоминально-кожная и смешанная. Течение может быть молниеносным, острым и затяжным. Длительность заболевания различна — от нескольких недель до нескольких лет.
Процесс начинается симметрично на нижних конечностях и ягодицах. Высыпания имеют папулезно-геморрагический характер, нередко с уртикарными элементами, при надавливании не исчезают. Окраска их меняется в зависимости от времени появления. Высыпания возникают волнообразно (1 раз в 6–8 дней), наиболее бурными бывают первые волны сыпи. Суставной синдром появляется либо одновременно с поражением кожи, либо через несколько часов. Чаще всего поражаются крупные суставы (коленные и голеностопные).
Одним из вариантов заболевания является так называемая некротическая пурпура, наблюдаемая при быстром течении процесса, при котором появляются некротические поражения кожи, изъязвления, геморрагические корки.
Наибольшие трудности вызывает диагностика абдоминальной формы геморрагического васкулита, так как высыпания на коже не всегда предшествуют желудочно-кишечным явлениям (рвоте, схваткообразным болям в животе, напряжению и болезненности его при пальпации, кровью в стуле).
Почечная форма проявляется нарушением деятельности почек различной степени выраженности, от кратковременной нестойкой гематурии и альбуминурии до выраженной картины острого гломерулонефрита. Это поздний симптом, он никогда не встречается до поражения кожи.
Молниеносная форма геморрагического васкулита характеризуется крайне тяжелым течением, высокой лихорадкой, распространенными высыпаниями на коже и слизистых, висцерапатиями, может закончиться смертью больного.
Диагностика заболевания базируется на типичных клинических проявлениях, в атипичных случаях проводится биопсия. При абдоминальной форме необходимо наблюдение хирурга. Рекомендуется наблюдение нефролога в течение трех месяцев после разрешения пурпуры.
Термином «аллергический артериолит» Ruiter (1948) предложил называть несколько родственных форм васкулитов, отличающихся клиническими проявлениями, но имеющих ряд общих этиологических, патогенетических и морфологических признаков.
Патогенетическими факторами болезни считают простуду, фокальные инфекции. Высыпания располагаются обычно симметрично и имеют полиморфный характер (пятна, папулы, пузырьки, пустулы, некрозы, изъязвления, телеангиэктазии, волдыри). В зависимости от преобладающих элементов выделяют три формы заболевания: геморрагический тип, полиморфно-узелковый (соответствует трехсимптомной болезни Гужеро–Дюперра) и узелково?некротический (соответствует узелково?некротическому дерматиту Вертера–Дюмлинга). При регрессе сыпи могут оставаться рубцовые атрофии и рубчики. Заболевание склонно к рецидивам. Нередко перед высыпаниями больные жалуются на недомогание, усталость, головную боль, в разгар заболевания — на боли в суставах (которые иногда припухают) и в животе. Диагностика всех типов заболевания сложна из-за отсутствия типичных, характерных симптомов. При гистологическом исследовании выявляется фибриноидное поражение сосудов мелкого калибра с образованием инфильтративных скоплений из нейтрофилов, эозинофилов, лимфоцитов, плазматических клеток и гистиоцитов.
Геморрагический лейкокластический микробид Мишера–Шторка по клиническому течению сходен с другими формами полиморфных дермальных васкулитов. Признаком, позволяющим выделить это заболевание как самостоятельное, является наличие феномена — лейкоклазии (распад ядер зернистых лейкоцитов, приводящий к образованию ядерной пыли) при гистологическом исследовании. Таким образом, геморрагический лейкокластический микробид может трактоваться как дерматоз, обусловленный хронической фокальной инфекцией (внутрикожные тесты со стрептококковым антигеном положительные), протекающий с выраженной лейкоклазией.
Хронические капилляриты (гемосидерозы), в отличие от остро протекающих пурпур, характеризуются доброкачественным течением и являются исключительно кожными заболеваниями.
Болезнь Шамберга — представляет собой лимфоцитарный капиллярит, который характеризуется наличием петехий и коричневых пурпурных пятен, возникающих чаще всего на нижних конечностях. Пациентов беспокоит исключительно как косметический дефект.
Пурпура Майокки характеризуется появлением на нижних конечностях розовых и ливидно-красных пятен (без предшествующей гиперемии, инфильтрации), медленно растущих с образование кольцевидных фигур. В центральной части пятна развивается небольшая атрофия и ахромия, выпадают пушковые волосы. Субъективные ощущения отсутствуют.
Узелковый периартериит характеризуется некротизирующим воспалением мелких и средних артерий мышечного типа с последующим образованием аневризм сосудов и поражением органов и систем. Наиболее часто встречается у мужчин среднего возраста. Из этиологических факторов важнейшими являются непереносимость лекарств (антибиотиков, сульфаниламидов), вакцинация и персистирование HbsAg в сыворотке крови. Заболевание начинается остро или постепенно с симптомов общего характера — повышения температуры тела, быстро нарастающего похудания, боли в суставах, мышцах, животе, кожных высыпаний, признаков поражения ЖКТ, сердца, периферической нервной системы. Со временем развивается полевисцеральная симптоматика. Особенно характерно для узелкового периартериита поражение почек с развитием гипертонии, которая иногда приобретает злокачественный характер с возникновением почечной недостаточности. Выделяют классическую и кожную форму заболевания. Высыпания на коже представлены узелками — одиночными или группами, плотными, подвижными, болезненными. Характерно образование узлов по ходу артерий, иногда образуют тяжи. Локализация на разгибательных поверхностях голеней и предплечий, на кистях, лице (брови, лоб, углы челюсти) и шеи. Нередко не видны на глаз, могут определяться только пальпаторно. В центре может развиваться некроз с образованием длительно незаживающих язв. Периодически язвы могут кровоточить в течение нескольких часов (симптом «кровоточащего подкожного узла»).
Иногда единственным проявлением заболевания может быть сетчатое или ветвистое ливедо (стойкие фиолетово?красные пятна), локализующиеся на дистальных отделах конечностей, преимущественно на разгибательных поверхностях или пояснице. Характерно обнаружение по ходу ливедо узелков.
Диагностика заболевания основывается на сочетании поражения ряда органов и систем с признаками значительного воспаления, с лихорадкой, изменениями прежде всего в почках, в сердце, наличии полиневрита. Специфических для этой болезни лабораторных показателей не существует. Решающее значение для диагноза имеет динамическое клиническое наблюдение за больным.
Острая узловатая эритема — это панникулит, который характеризуется наличием болезненных розовых узлов на разгибательной поверхности нижних конечностей. Сопровождается лихорадкой, недомоганием, диареей, головной болью, конъюнктивитом и кашлем. Среди взрослых узловатая эритема в 5–6 раз чаще встречается у женщин, пиковый возраст — 20–30 лет. В основе заболевания гиперчуствительность к различным антигенам (бактерии, вирусы, грибы, новообразования и заболевания соединительной ткани). Половина случаев является идиопатическими. Диагностика основывается на данных анамнеза и физического осмотра. Необходимо провести полный анализ крови, рентгенограмму легких (выявляется двусторонняя аденопатия в области корней легких), мазок из зева или быстрый тест на стрептококки.
Хроническая узловая эритема — это группа различных видов узловатых дермогиподермитов. Чаще болеют женщины 30–40 лет. На голенях возникают узлы различной величины с покрасневшей над ними кожей, без наклонности к некрозу и изъязвлению. Воспалительные явления в области высыпаний и субъективные ощущения (артралгии, миалгии) мало выражены. Клинические варианты хронической узловатой эритемы имеют свои особенности, например наклонность узлов к миграции (мигрирующая эритема Беферштедта) или асимметрия процесса (гиподермит Вилановы–Пиноля).
Тактика ведения больного васкулитом кожи
- Классифицировать заболевание (характерная клиническая картина, анамнез, гистологическое исследование).
- Поиск этиологического фактора, но в 30% случаев его установить не удается (поиск очагов хронической инфекции, микробиологические, иммунологические, аллергологические и другие исследования).
- Оценка общего состояния и определение степени активности заболевания: общий анализ крови и мочи, биохимический анализ крови, коагулограмма, иммунограмма. Степень активности васкулитов: I. Высыпания не обильные, температура тела не выше 37,5, общие явления незначительные, СОЭ не выше 25, С-реактивный белок не более ++, комплемент более 30 ед. II. Высыпания обильные (выходят за пределы голени), температура тела выше 37,5, общие явления — головная боль, слабость, симптомы интоксикации, артралгии; СОЭ выше 25, С-реактивный белок более ++, комплемент менее 30 ед., протеинурия.
- Оценка признаков системности (исследование по показаниям).
- Определение вида и режима лечения в зависимости от степени активности: I ст. — возможно лечение в амбулаторных условиях; II ст. — в стационаре. Во всех случаях обострений васкулитов кожи необходим постельный режим, так как у таких больных обычно резко выражен ортостатизм, который следует соблюдать до перехода в регрессирующую стадию. Рекомендуется диета с исключением раздражающей пищи (алкогольные напитки, острые, копченые, соленые и жареные блюда, консервы, шоколад, крепкий чай и кофе, цитрусовые).
- Этиологическое лечение. Если есть возможность устранить причинный агент (лекарство, химикаты, инфекции), то быстро следует разрешение кожных очагов и другого лечения не требуется. Но надо помнить, что при санации очагов инфекции может наблюдаться усиление сосудистого процесса.
- Патогенетическое лечение.
- Профилактические мероприятия: диспансеризация, предупреждение провоцирующих факторов (инфекции, переохлаждение, инсоляции, стрессы и др.), рациональное использование лекарственных средств, трудоустройство, лечебная физкультура, санаторно-курортное лечение.
Лечение геморрагического васкулита
- Глюкокортикостероиды (преднизалон до 1,5 мг/кг) — облегчают проявление кожно-суставного синдрома, но не укорачивают заболевание и не предотвращают поражение почек. Назначаются в тяжелых случаях и под прикрытием гепарина, т. к. повышают свертываемость крови.
- Нестероидные противовоспалительные средства (НПВС) в обычных терапевтических дозировках. Выбор конкретного препарата принципиального значения не имеет (индометацин, диклофенак, ацетилсалициловая кислота).
- Антикоагулянты и антиагреганты. Гепарин при распространенном процессе 300–400 ЕД/кг/сутки. Продолжительность курса должна составлять не менее 3–5 недель. Под контролем коагулограммы.
- Лечебный плазмаферез, когда проявления заболевания не устраняются перечисленными средствами.
- Никотиновая кислота в переносимых дозах в/в капельно.
- Не следует применять: антигистаминные препараты (возможно только в самом начале заболевания), препараты кальция, все витамины.
Лечение васкулитов кожи
1) НПВС (напроксен, диклофенак, Реопирин, индометацин и др.);
2) салицилаты;
3) препараты Са;
4) витамины Р, С, антиоксидантный комплекс;
5) сосудорасширяющие средства (ксантинола никотинат, пентоксифиллин);
6) 2% раствор йодида калия по 1 ст. л. 3 раза в день (узловатая эритема);
7) антикоагулянты и антиагреганты;
8) методы детоксикации в/в капельно;
9) глюкокортикостероиды (ГКС) по 30–35 мг/сутки в течение 8–10 дней;
10) цитостатики;
11) ультравысокочастотная терапия, диатермия, индуктотермия, ультразвук с гидрокортизоном, ультрафиолетовое облучение.
Наружное лечение. При эрозивно-язвенных высыпаниях
1) 1–2% растворы анилиновых красителей;
2) эпителизирующие мази (солкосерил);
3) мази, содержащие глюкокортикоиды, и др.;
4) примочки или мази протеолитическими ферментами (Химопсин, Ируксол);
5) апликации Димексида;
При узлах — сухое тепло.
Лечение не должно заканчиваться с исчезновением клинических проявлений заболевания. Оно продолжается до полной нормализации лабораторных показателей, а в последующие полгода-год больным проводится поддерживающее лечение
Онкологическое заболевание впервые может быть заподозрено не только врачом-терапевтом или специалистом, компетентным в диагностике и лечении заболеваний органов, подверженных возникновению опухолей (пульмонолог, гастроэнтеролог, гематолог и др.), но и врачом аллергологом-иммунологом, поскольку при ряде онкологических заболеваний у пациента могут появиться жалобы и объективные признаки, характерные для аллергопатологии.
При онкологических заболеваниях возможно развитие аллергии
Этот феномен связан с реакцией организма на злокачественную опухоль, выделением опухолью биологически активных веществ – медиаторов аллергии, а также с влиянием опухоли на систему врожденного и приобретенного иммунитета.
Симптомы, характерные для аллергических болезней, при онкопатологии могут развиваться, как при установленном диагнозе, так и задолго до появления признаков злокачественной опухоли, идентифицируемых современными методами диагностики.
В последнем случае своевременное обращение пациента к врачу, онкологическая настороженность врача аллерголога-иммунолога, наблюдение пациента в динамике играют решающую роль в своевременной диагностике заболевания и направлении пациента на лечение, от чего в итоге зависит прогноз (9).
Признаки аллергических заболеваний часто имеют место при злокачественных опухолевых заболеваниях крови (гемобластозах), реже при злокачественных солидных опухолях внутренних органов.
Существуют также специфические онкологические заболевания, для которых ряд симптомов аллергопатологии является характерным, а также заболевания со злокачественной пролиферацией клеток, участвующих в процессе аллергического воспаления.
Симптомы аллергических заболеваний при злокачественных опухолях чаще возникают со стороны кожи. Также в процесс могут вовлекаться легкие и тогда врачу необходимо проводить дифференциальный диагноз с бронхиальной астмой (1, 3, 9).
Кроме того, могут иметь место изменения в лабораторных анализах, общие для аллергических и онкологических заболеваний.
Антигистаминные и другие препараты для лечения заболеваний, курируемых аллергологом-иммунологом, могут входить в состав комплексной терапии при наличии признаков аллергопатологии у онкологических больных и назначаться с целью облегчения симптомов и предотвращения осложнений.
Крапивница при злокачественных опухолях
Рецидивирующая крапивница является наиболее частым клиническим примером синдрома, относящегося к аллергопатологии, который может предшествовать развитию онкологического заболевания или наблюдаться при развившейся злокачественной опухоли (9).
Тем не менее, результаты больших клинических исследований на сегодняшний день противоречивы (2).
Для лимфопролиферативных заболеваний, таких как лимфогранулематоз, рецидивирующий кожный зуд и крапивница являются характерными признаками на фоне выделения опухолевыми клетками цитокинов, вызывающих уртикарные высыпания (6).
Часто при онкопатологии рецидивирующая крапивница в динамике трансформируется в кожный васкулит. Тогда характерные для крапивницы волдыри не разрешаются в течение суток и оставляют после себя синюшные следы или очаги гиперпигментации; не купируются антигистаминными препаратами и сопровождаются рядом других симптомов. Например, лихорадка, боли в суставах и мышцах, слабость и другие.
Диагноз васкулит подтверждается при биопсии кожи.
Онкологические заболевания, на фоне которых может развиваться васкулит:
- миелоидная метаплазия,
- диффузная B - клеточная лимфома,
- лимфома Ходжкина (лимфогранулематоз),
- B - клеточная неходжкинская лимфома,
- острая нелимфоцитарная лимфома,
- острый миелогенный лейкоз, B - клеточный хронический лимфолейкоз и ряд других (2, 5).
Ангиоотеки при злокачественных опухолях
Приобретенный ангиотек, появившийся на фоне злокачественных опухолей, купируют теми же препаратами, что и наследственный ангиотек
Другим примером кожной патологии при злокачественных опухолях является приобретенный ангиоотек.
Механизм формирования ангиоотеков при злокачественных опухолях до конца не изучен, однако предполагают, что в основе лежит формирование иммунных комплексов и активация комплемента по альтернативному пути, повышенное потребление C1 - ингибитора системы комплемента с возникновением медленно развивающихся, холодных, плотных отеков, не сопровождающихся кранивницей.
Клиническая картина заболевания напоминает наследственный ангиоотек. Онкологическими заболеваниями, при которых развиваются отеки данного типа являются B-клеточная лимфома и ряд других лимфопролиферативных заболеваний крови.
Для купирования и профилактики приобретенного ангиоотека на фоне злокачественных опухолей и для предотвращения отеков верхних дыхательных путей применяют те же препараты, что и для лечения наследственного ангиоотека:
- препараты андрогенов,
- аминокапроновую кислоту,
- концентрат C 1 ингибитора,
- свежазамороженную плазму,
- другие специфические препараты для лечения комплементзависимых отеков.
Антигистаминные препараты и глюкококортикостероиды при данных ангиоотеках неэффективны (2, 9).
Кожный зуд при злокачественных опухолях
Кожный зуд без возникновения каких-либо высыпаний при онкологических заболеваниях, как уже упоминалось выше, характерен для лимфогранулематоза (лимфомы Ходжкина) и других лимфопролиферативных и миелопролиферативных онкозаболеваний крови. Связан с цитокинами, продуцируемыми опухолевыми клетками.
Также кожный зуд может возникать при нарушении оттока желчи на фоне рака поджелуочной железы и печени со сдавлением желчевыводящих путей (холестаз).
Для лечения зуда при гемобластозах и холестатического зуда показан хороший эффект некоторых антидепрессантов (8).
Многоформная экссудативная эритема
Причиной многоформной экссудативной эритемы, помимо лекарственных препаратов и инфекционных заболеваний и паразитарных инвазий может быть также онкопатология. Как и при других причинах, при онкопатологии крайней степенью тяжести течения многоформной экксудативной эритемы является Синдром Стивенса - Джонсона и Синдром Лайелла. Многоформная экссудативная эритема может возникать как в результате самой онкологической патологии, так и на фоне лучевой терапии, применяемой для ее лечения (4, 7).
Дифференциальная диагностика онкопатологии и бронхиальной астмы
Симптомы аллергических заболеваний при онкопатологии могут проявляться не только со стороны кожи, но и со стороны органов дыхания.
Так, при раке легкого с эндобронхеальным ростом, метастазами в легкие рака другой локализации, гемобластозов, сопровождающихся увеличением лимфоузлов средостения. Имеет место сдавление крупных бронхов с появлением кашля, одышки инспираторного и экспираторного характера.
В некоторых случаях клиническая картина данных симптомов может потребовать дифференциальной диагностики с бронхиальной астмой (2, 3) .
Карциноидный синдром
Синдромом ряда злокачественных опухолей, при котором симптомы аллергических заболеваний проявляются как со стороны кожи, так и со стороны дыхательных путей является так называемый карциноидный синдром.
Он возникает в 0,1 - 0,5% случаев всех опухолевых заболеваний и имеет место при опухолях в области аппендикса и подвздошной кишки, прямой кишки, опухолях бронхов, редко - при опухолях поджелудочной железы, яичников и яичек, печени и желчного пузыря, гортани.
Данный синдром возникает при опухолевой пролиферации так называемых энтерохромаффинных клеток, продуцирующих серотонин, при условии, когда данный гормон перестает адекватно разрушаться в печени по причине метастатического поражения ее опухолью. Карциноидные опухоли, вызывающие данный синдром, могут быть как доброкачественными, так и злокачественными.
Клиническими проявлениями карциноидного синдрома являются приступы покраснения лица и верхней половины туловища, приступы бронхиальной астмы, сопровождающиеся экспираторной одышкой, свистящими и жужжащими хрипами в грудной клетке, а также диареей, головокружением, слабостью, падением артериального давления (9, 10)
Мастоцитоз
Среди опухолевых заболеваний крови и кроветворной системы встречаются заболевания, сопровождающиеся пролиферацией основных клеток, участвующих в развитии аллергических заболеваний, при которых отмечается патологический выброс медиаторов аллергии и развитие симптомов аллергических заболеваний.
Примером таких заболеваний является мастоцитоз – редкое заболевание с различными проявлениями. Оно связано с патологическим увеличением количества тучных клеток в различных тканях, включая кожу, костный мозг, желудочно-кишечный тракт, лимфоузлы, печень и селезенку.
Пациенты с мастоцитозом страдают от различных симптомов, связанных с дегрануляцией тучных клеток и инфильтрацией ими различных органов и тканей: зуд и покраснение кожи, крапивница, снижение артериального давления, тошнота, рвота, диарея, боль в животе, мышцах, головная боль.
При врачебном осмотре выявляется характерный признак заболевания - симптом Дарье: возникновение волдыря, зуда и покраснения кожи в месте раздражения высыпаний тупым предметом. Тяжесть заболевания различна – от изолированного поражения кожи до агрессивного системного заболевания.
Кожный мастоцитоз был впервые описан Nettlrship и Tay в 1869 г. В 1878 г Sangster впервые предложил термин для названия заболевания «Пигментная крапивница». Истинная природа заболевания установлена Unna в 1887 г. В 1933 г описано вовлечение внутренних органов и костного мозга в патологический процесс. В 1953 г. Degos ввел термин «Мастоцитоз», ставший общепризнанным в наши дни.
С 2008 г заболевание отнесено к миелопролиферативным новообразованиям. В основе механизма развития мастоцитоза лежит точечная мутация белка – тирозинкиназы kit, приводящая к патологической его активации и пролиферации тучных клеток. Сопутствующее увеличение концентрации факора роста тучных клеток вызывает также повышенную пролиферацию меланоцитов, повышенную продукцию меланина, что объсняет повышенную пигментацию у пациентов в области высыпаний.
Различают несколько видов мастоцитоза: кожный мастоцитоз, вялотекущий (индолентный) системный мастоцитоз, системный мастоцитоз, связанный с клональным гематологическим линейным нетучноклеточным заболеванием, агрессивный системный мастоцитоз, тучноклеточный лейкоз, тучноклеточная саркома, некожная мастоцитома.
Для многих форм (кроме кожного мастоцитоза и вялотекущего системного мастоцитоза) прогноз заболевания неблагоприятен, в рамках лечения необходимо проведение курсов химиотерапии, антигистаминные препараты в составе комплексной терапии могут предотвращать развитие симптомов заболевания (особенно зуда), но не изменяют его течения.
Системный мастоцитоз, связанный с клональным гематологическим линейным нетучноклеточным заболеванием, сопровождается наличием другого злокачественного онкологического заболевания, определяющего прогноз для пациента (2, 11).
Гиперэозинофильные синдромы
Другой группой заболеваний с патологической пролиферацией клеток аллергического воспаления являются гиперэозинофильные синдромы. Это гетерогенная группа редких заболеваний, характеризующаяся длительным (хроническим) повышением количества эозинофилов.
Заболевание связано с эозинофил-опосредованным повреждением тканей и органов, отсутствием вторичных причин эозинофилии (аллергии, паразитарной инвазии и др.).
Критерием постановки диагноза является наличие эозинофилии по абсолютным значениям на уровне 1500 в микролитре и выше на протяжении 6 месяцев и более.
В последнее время при постановке диагноза продолжительность течения учитывается в меньшей степени, поскольку время иключения вторичной эозинофилии теперь занимает менее полугода, а шестимесячное наблюдение за пациентом может привести к задержке адекватной терапии.
В основе механизмов возникновения синдрома может лежать возникновение мутации гемопоэтических стволовых клеток, приводящая к патологической пролиферации и экспансии клеток миелоидного ряда с преимущественной эозинофильной дифференциацией. Сверхпродукция факторов роста эозинофилов активированными Т-лимфоцитами при некоторых лимфолейкозах и лимфомах.
Также встречается идиопатический гиперэозинофильный синдром, для которого механизм формирования не установлен.
Клинически заболевания проявляются общей слабостью, анорексией, лихорадкой, ночной потливостью, потерей массы тела. Со стороны кожи отмечается экзема, папулоузелковые зудящие высыпания, крапивница и ангиоотеки, покраснение кожи, язвы слизистых оболочек. Со стороны сердечно - сосудистой системы имеют место такие осложнения как острый миокардиальный некроз, муральный тромбоз, эндокардиальный фиброз, при которых могут развиться угрожающие жизни состояния.
Часто может вовлекаться в процесс дыхательная система с являениями хронического сухого кашля, бронхообструкции, легочного фиброза. Могут поражаться центральная и периферическая нервная система, орган зрения, суставы, мочевой пузырь (эозинофильный цистит).
Для лечения применяют глюкокортикортикостероиды и цитостатические препараты. Прогноз зависит от формы заболевания (2, 12).
Лабораторные признаки общие для аллергопатологии и опухолей
Помимо клинических проявлений аллергических заболеваний при дебюте онкопатологии могут иметь место характерные для аллергических болезней изменения в лабораторных анализах пациента.
Повышение уровня эозинофилов в клиническом анализе крови выше нормальных значений может иметь место при злокачественных опухолях внутренних органов: особенно при раке ободочной кишки и любом раке с метастазами (13).
При скрининге аутоиммунной патологии в рамках обследования пациента с хронической рецидивирующей крапивницей у пациентов в возрасте старше 50 лет могут выявляться лабораторные маркеры дерматомиозита (с возможностью дальнейшего развития клинической картины дерматомиозита). Это также свидетельствует о высокой вероятности развития злокачественной опухоли. Чаще всего в такой ситуации развивается рак яичника, однако возможно возникновение злокачественных опухолей другой локализации (9).
Поражения кожи и волос у больного раком - диагностика, лечение
Кожные проявления раков очень вариабельны. Во-первых, кожа может быть инфильтрирована первичным или вторичным раком. Во-вторых, косвенно повреждена в связи с общими метаболическими последствиями (например, механической желтухой или стеатореей) от рака, расположенного в другом месте. В-третьих, некоторые наследственные нарушения имеют кожные проявления и повышенную вероятность развития опухоли.
Наконец, кожная сыпь может являться неспецифическим проявлением внутренней опухоли. Некоторые из таких нарушений (такие как дерматомиозит и тромбофлебит) описаны ранее в этой главе. Ниже дана краткая характеристика ряда дерматологических синдромов, которые не обсуждались в других главах.
Acanthosis nigricans у больного раком
Синдром характеризуется появлением в подмышечных впадинах, в паховой области и на туловище темно-коричневых высыпаний с бархатистой поверхностью и множественными сосочковыми выпячиваниями. Бывает наследственная форма синдрома, не связанная с раком; а также данный синдром может развиться без злокачественного нарушения в среднем возрасте.
Однако когда он появляется у взрослого, то за ним часто стоит рак, как правило, аденокарцинома и нередко опухоль желудка. Также с данным синдромом имеют связь лимфомы. Кожные повреждения могут проявляться ранее рака, а после лечения могут предвещать его рецидивы.
Гипертрихоз (lanuginosa acquisita) у больного раком
Крайне редко при аденокарциноме легкого, молочной железы или кишки либо при карциноме мочевого пузыря возникает лануго, то есть тонкие пушковые волосы на лице, туловище или конечностях.
Этот синдром может быть связан с acanthosis nigricans и с ихтиозом. Рост волос не всегда ослабляется после лечения первичной опухоли.

Эритродермия у больного раком
Распространенная красная макулопапулезная сыпь может являться осложнением ракового заболевания, почти всегда лимфомы. Состояние больного иногда прогрессирует до эксфоли-ативного дерматита. При его лечении основным является контроль самой лимфомы. По мере того как сыпь ослабевает, она становится слегка чешуйчатой и приобретает цвет отрубей. При рецидивах лимфомы может происходить дополнительное высыпание.
Sweet's syndrome — это лихорадочное состояние с эритемой лица и тела, связанное с лейкемией и лимфомой.
Васкулит у больного раком
В основе многих разновидностей васкулита (множественный артериит, лейкоцитокластический васкулит) может лежать рак.
Среди опухолей самую тесную связь с данным синдромом имеет лейкемия волосковых клеток, причем повреждения кожи могут опережать клинические проявления злокачественности.
Гангренозная пиодермия у больного раком
Гангренозная пиодермия является нечастым осложнением раковых заболеваний, может встречаться и с другими болезнями, такими как неспецифический язвенный колит. Повреждения сначала имеют вид красных узелков, затем они быстро увеличиваются, разрываются в центре, формируя некротические болезненные инфицированные язвы с закрученным эритематозным краем. Такое состояние подвергается лечению стероидами, однако обычно требуются очень высокие дозы данных препаратов.
Чаще других опухолей в связи с гангренозной пиодермией встречается лимфома или миелоп-ролиферативный синдром. Повреждения кожи могут проходить при успешном лечении самой опухоли.
Буллезная сыпь у больного раком
В очень редких случаях в связи с раком, как правило лимфомой, описывается типичный буллезный пемфигоид и герпетиформный дерматит.
Ихтиоз у больного раком
При болезни Ходжкина, других лимфомах и иногда при раке легкого возникает утолщение и шелушение кожи, обычно на лице и теле. Такие изменения кожи проявляются после клинических признаков самого заболевания. При гистологическом исследовании может обнаруживаться атрофия эпидермиса или гиперкератоз.
Кератодермия ладоней (Tylosis palmaris) — это наследственный гиперкератоз ладоней, связанный с раком пищевода.
Алопеция (облысение) у больного раком
Очаговая алопеция иногда сопровождает лимфому (как правило, болезнь Ходжкина). Может возникать фолликулярный муциноз кожи. Такие нарушения могут быть самоограничивающимися.
Генерализованный зуд у больного раком
В некоторых случаях у больных отмечается общий зуд без какой-либо сыпи. Рак является не частой причиной такого явления, но важной; к тому же зуд может предшествовать клиническому проявлению опухоли, иногда на несколько лет.
Среди наиболее часто встречающихся опухолей в этой связи — болезнь Ходжкина, при которой зуд может стать нетерпимым. Зуд, как правило, усиливается в ночное время, в случае полицитемии обостряется после горячей ванны. Другие первичные опухоли, вызывающие зуд, — это раки легкого, толстой кишки, молочной железы, желудка и простаты. Облегчение состояния больного часто, и обязательно в случае болезни Ходжкина, наступает при эффективном лечении рака.
Acanthosis nigricans
Наследственные заболевания (связанные с раком и с незлокачественными кожными поражениями)
- Синдром Гарднера: эпидермоидные кисты и дермоиды, с множественными полипами ободочной кишки, что ведет к карциноме
- Нейрофиброматоз: нейрофибромы, пятна cafe-au-lait и другие повреждения кожи, с саркоматозными изменениями, медуллярная карцинома щитовидной железы и феохромоцитома
- Tylosis Palmaris: гиперкератоз ладоней и подошв с раком пищевода
- Синдром Пейтца-Егерса: щечная, ротовая пигментация и пигментация пальцев с множественными полипами тонкой кишки, ведущими в редких случаях к раку кишки, опухолям яичника
- Атаксия-телеангиэктазия: телеангиэктазия на шее, лице, внутри локтевого сгиба и под коленями, с атаксией мозжечка, недостаточностью IgA и увеличенной частотой лимфом и лейкемий
- Синдром Чедиака-Хигаси: нарушения цвета кожи и волос, рецидивирующие инфекции, высокая частота лейкемий и лимфом
- Синдром Вискотта-Олдрича: экзема, пурпура, пиодермия, тромбоцитопения, сниженный IgM, лейкемия и лимфома
- Туберозный склероз: сальная аденома щек, слабоумие и эпилепсия, гамартома и астроцитома
- Синдром Блума: фоточувствительная светлая сыпь, эритема лица, карликовый рост, лейкемия, плоскоклеточная карцинома кожи
- Прогерия взрослых (синдром Вернера): утолщенная плотная кожа, кальцификация мягких тканей, замедление роста; саркомы мягких тканей
- Анемия Фанкони: гиперпигментация в виде пятен, нарушения скелета, анемия, приводящая к острой миеломоноцитарной лейкемии
Все указанные дерматологические синдромы описаны в отдельных статьях на сайте - пользуйтесь формой поиска на главной странице.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
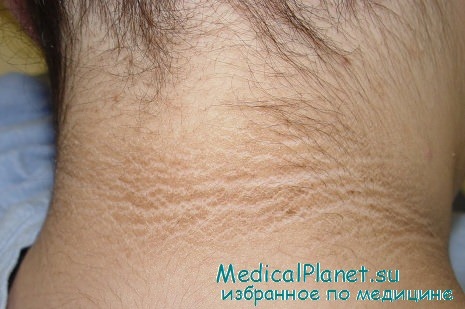
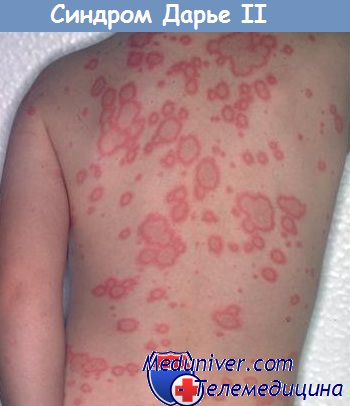
Кольцевидная центробежная эритема Дарье. Синдром Хоуэлл-Эванса.
Кольцевидная центробежная эритема Дарье в большинстве случаев не связана с раком и лишь иногда ассоциируется с миелопролиферативными заболеваниями. В качестве паранеопластического процесса наблюдается, как правило, у больных в возрасте старше 50 лет, с одинаковой частотой у мужчин и женщин.
Кольцевидная центробежная эритема Дарье развивается остро, но длится много месяцев и даже лет (до 33 лет), начинаясь с появления шелушащихся отечных пятен желтовато-розового или красного цвета. В дальнейшем процесс проявляется множеством эритематозных элементов кольцевидной формы с уртикарным краем и более бледным центром. Центральная часть очага плоская, гладкая, диаметром 1-2 см, постепенно приобретает ливидный, а затем буроватый цвет. В результате периферического роста элемент достигает диаметра 15 см; отдельные кольца могут сливаться с образованием дуг, гирлянд или фестончатых элементов. Продолжительность существования фестончатых элементов составляет 2-3 нед, после чего они исчезают, оставляя застойно-бурую пигментацию. Однако вскоре рядом появляются новые кольцевидные элементы. Излюбленная локализация — туловише и проксимальные отделы конечностей, реже — лицо, шея, губы, ягодицы. Субъективные ощущения, как правило, отсутствуют, хотя могут отмечаться зуд и жжение различной интенсивности.
Клинические разновидности эритемы Дарье:
• шелушащаяся форма эритемы Дарье, отличающаяся шелушением наружного края очагов в виде тонкой белой каймы;
• везикулезная форма эритемы Дарье с периодическим появлением быстро проходящих везикул по краям элементов;
• простая гирляндообразная эритема Jadassohn, отличающаяся короткими сроками существования пятен (от нескольких часов до нескольких дней);
• стойкая микрогирляндообразная эритема с мелкими (до 1 см в диаметре) элементами. При гистологическом исследовании в эпидермисе обнаруживаются дискератоз с образованием круглых тел и зерен, надбазальный акантолиз, приводящий к появлению лакун в виде маленьких внутриэпидермальных щелей (между базальными и нижними рядами клеток шиповатого слоя). Иногда в эпидермисе видны пузырьки, обычно заполненные сморщенными клетками, среди которых имеются зерна.
Гиперкератоз при эритеме Дарье приводит к формированию роговых пробок. Выводные протоки потовых желез на всем протяжении эпидермиса и дермы резко расширены, целостность их стенок в отдельных местах нарушена, вследствие чего их просветы сообщаются с расщелинами между базальными и шиповатыми клетками эпидермиса. Последние, составляя боковые стенки лакун, имеют пикнотические ядра, которые окрашиваются менее интенсивно на ДНКи РНК, чем ядра клеток базального слоя. Цитоплазма их вакуолизирована, с нечеткими границами. Между отдельными клетками видны светлые промежутки, обусловленные потерей межклеточных связей. Круглые тела, формирующиеся из клеток шиповатого слоя, имеют три зоны: в центральной зоне они гомогенны, базофильны и окружены светлым ободком слабоокрашивающейся цитоплазмы, в периферической зоне находится базофильный дискератотический материал в виде оболочки. Круглые тела и зерна в небольшом количестве встречаются в зернистом слое, который и представлен 4-5 рядами клеток, увеличенных в размере и содержащих кератогиалиновые гранулы, интенсивно окрашивающиеся на ДНК, РНК и гликопротеиды. На уровне нижних рядов клеток зернистого слоя видны единичные клетки, в которых при окраске на ДНК выявляется ядерное вещество, рассеянное внутри клетки в виде «ядерной пыли». В клетках рогового слоя могут быть паракератоз и гиперкератоз.
Цитоплазма базальных клеток при эритеме Дарье вакуолизирована, интенсивно окрашивается на РНК и гликопротеиды. Граница между эпидермисом и дермой четкая. В поверхностных слоях дермы обнаруживаются небольшие неспецифические инфильтраты: в средней и нижней частях имеются зоны, состоящие из мелких мононуклеарных клеток, расположенных периваскулярно, а не перифолликулярно.
Дифференциальный диагноз эритемы Дарье проводится в первую очередь с многоформной экссудативной эритемой, располагающейся преимущественно на разгибательных поверхностях дистальных отделов конечностей, лице, шее, слизистых оболочках рта. Для этого заболевания характерны полиморфизм и более быстрый эксцентричный рост кольцевидных элементов, наличие общих явлений с повышением температуры тела, недомоганием, головной болью и др., выявление при гистологическом исследовании отека, везикуляции и инфильтратов в виде отдельных тяжей.
Кольцевидные уртикарные элементы хронической крапивницы не имеют эксцентричного роста и стойкости, присущей кольцевидной центробежной эритеме Дарье. Гирляндообразная мигрирующая эритема Гаммеля отличается множественностью элементов, образующих при слиянии гирляндообразные очаги. Кольцевидная гранулема отличается локализацией в дистальных отделах конечностей, области суставов, не столь интенсивным эксцентричным и воспалительным характером элементов, периферическая кайма элемента кольцевидной гранулемы состоит из отдельных круглых, блестящих, розовых узелков. При гистологическом исследовании элемента кольцевидной гранулемы выявляются околососудистые очаги дегенерации коллагена с некрозом, отложения муцина, окруженные инфильтратом из фибробла-стов, лимфоидных клеток, гистиоцитов, единичных гигантских клеток.
Везикулезную форму кольцевидной центробежной эритемы Дарье следует также отличать от герпетиформного дермата Дюринга, характеризующегося сгруппированностью и полиморфизмом элементов, наличием интенсивного зуда, эозинофилией крови, положительной пробой с иодидом калия, а также обнаружением линейных депозитов IgA в зоне базальной мембраны и в сосочках дермы при прямом иммунофлюоресцентном исследовании. Кроме того, дифференциальный диагноз проводится с саркоидозом, кольцевидной ревматической эритемой Лендорфа—Лейнера, системной красной волчанкой.
Течение эпитемы Дарье хроническое, рецидивирующее.
Успешное лечение злокачественного процесса приводит к разрешению высыпаний эритемы Дарье.
Синдром Хоуэлл-Эванса
Синдром Хоуэлл-Эванса — генетически детерминируемая разновидность врожденной кератодермии ладоней и подошв, в 95% случаев к возрасту 65 лет ассоциирующаяся с раком пищевода, значительно реже ассоциируется с раком легкого. Тип наследования — аутосомно-доминантный. Ген синдрома располагается в 17q24 Описаны спорадические случаи синдрома.
Читайте также:


