Может ли подняться температура при молочнице на губах у грудничка
Обновлено: 18.04.2024
Многим родителям известна такая распространенная проблема у детей, как молочница, характеризующаяся появлением на тканях ротовой полости белого налета. В медицине это патологическое состояние имеет термин «кандидоз» и относится к грибковым заболеваниям.
Наиболее часто развивается кандидоз во рту у ребенка в первый год жизни. Симптомы молочницы сильно беспокоят малыша, но своевременное лечение позволяет быстро и без последствий избавиться от грибка.
Что за болезнь — кандидоз
Согласно статистике, около 30 % грудничков сталкиваются с кандидозом. Возбудителем заболевания является грибок Кандида. Эти специфические микроорганизмы в норме присутствуют в организме каждого человека даже при отсутствии проблем со здоровьем, но только в малом количестве.
Кандидоз полости рта у детей встречается гораздо чаще, поскольку иммунная система малышей еще не сформирована и не способна противостоять патогенным микроорганизмам и воздействию негативных внешних факторов.
При ослабленном иммунитете и сопутствующем воздействии провоцирующих факторов, грибок начинает активно размножаться, поражая слизистые оболочки. Без терапевтического лечения кандидоз устраняется в исключительных случаях. Если лечение молочницы не проводится, возникают осложнения, а сама инфекция распространяется по организму.
Симптоматика
Кандидоз ротовой полости у детей может иметь разную форму проявления и выраженности симптомов: легкая, средняя и тяжелая. Как правило, каждая форма соответствует стадии развития заболевания. Если своевременно не проводится терапия, то признаки грибкового поражения становятся более интенсивными и количество симптомов увеличивается.
При легкой форме заболевания на слизистой рта появляется сыпь красного цвета, которая сверху покрывается налетом белого цвета. На следующей стадии у ребенка наблюдается отечность тканей и образование локализованных белых пятен с налетом творожной консистенции. Постепенно эти пятна сливаются в большую площадь поражения. При удалении налета, открываются кровоточащие язвочки. Если молочница запускается, то грибок распространяется уже на всю ротовую полость, включая губы, язык и горло. Все ткани полностью покрываются творожистым налетом.
К общим симптомам кандидоза у детей относят:
ощущение жжения и зуда во рту;
дискомфорт и боль при приеме пищи;
частое срыгивание у младенцев;
образование трещин в уголках губ;
Дети первых двух лет жизни сообщают о своем состоянии отказом от еды, постоянными капризами и беспричинным плачем. Увидеть признаки кандидоза не сложно, поэтому если у ребенка резко поднялась температура или он отказывается от еды, педиатры и стоматологи рекомендуют проверить ротовую полость на наличие белого налета. При подозрениях на молочницу, затягивать с визитом к специалисту нежелательно, поскольку грибковая инфекция быстро прогрессирует.
Причины
Основной причиной развития кандидоза слизистой оболочки полости рта у детей является ослабленный иммунитет. Если ребенок рождается недоношенным, то вероятность возникновения у него молочницы очень высокая. Так же часто подвергаются грибковому поражению дети, находящиеся на грудном вскармливании или имеющие врожденные патологии.
К провоцирующим факторам относят:
наличие вагинального кандидоза у матери во время беременности — ребенок может заразиться при прохождении через родовые пути;
недостаточная гигиена женской груди при грудном вскармливании — грибок часто локализуется именно на сосках из-за благоприятной для него среды;
плохая обработка инициальных вещей ребенка — бутылочки, соски и так далее;
привычка родителей облизывать соски — даже если у взрослого нет признаков молочницы, во рту может присутствовать грибок, который передастся ребенку;
длительный прием препаратов группы «антибиотики» — лекарства способствуют снижению собственного иммунитета;
частые срыгивания у младенцев — после срыгивания внутри полости рта сохраняется повышенная кислотная среда, благоприятная для грибка;
чрезмерная и частая сухость во рту — отсутствие слюны, как защитного средства от активности патологических микроорганизмов.
Заражение грибком Кандида детей старше 2 лет может произойти в результате употребления немытых продуктов, сырого молока или же проточной воды. Если у ребенка старше 3 лет внезапно появились признаки молочницы, следует обследоваться не только на грибковую инфекцию, но и на другие возможные заболевания, которые могут сопровождаться «затуханием» иммунной системы.
Лечение
Детскими грибковыми заболеваниями может заниматься педиатр, инфекционист или дерматолог. Если речь идет о лечении молочницы ротовой полости, то терапию может проводить и врач-стоматолог.
Диагноз «кандидоз» определяется в большинстве случаев на основании проведенного специалистом осмотра полости рта. Если имеются какие-либо сомнения, то доктор направляет пациента на дополнительные обследования. Для подтверждения заболевания используют метод лабораторного исследования мазка, взятого изо рта, на наличие грибка.
Лечение молочницы у детей предполагает комплексный подход. Если заболевание не запущенное, то проводится местная терапия в сочетании с принятием мер по укреплению иммунитета. При тяжелой форме проводится лечение кандидоза полости рта у детей препаратами системного действия, местными средствами и соблюдением профилактических рекомендаций.
Методы терапии
Лечение кандидоза начинается с обработки полости рта. Первую процедуру выполняется уже на приеме. Для удаления налета используют антисептические средства. Затем врач может нанести противогрибковое средство.
Родителю следует внимательно следить за действиями стоматолога, так как в дальнейшем придется самостоятельно обрабатывать ротовую полость в домашних условиях. Нужные препараты будут назначены специалистом. Местные противогрибковые средства опасны при передозировке, в особенности для детского организма, поэтому нужно строго следовать рекомендациям врача.
В запущенных случаях назначают медикаменты в форме растворов, капель или таблеток. Существует всего лишь несколько препаратов для лечения кандидоза у детей. Заменять их на взрослые аналоги опасно. Дозировка должна строго соблюдаться.
Обязательным дополнением к основной терапии является соблюдение правил гигиены, хороший сон, правильное питание и принятие мер по укреплению иммунитета (прием в пищу полезных продуктов, при необходимости аптечных витаминов, прогулки.
Профилактические меры
В целях профилактики и даже сокращения курса терапии, рекомендуется делать полоскания полости рта (если ребенок старше 3–4 лет), либо использовать антисептические спреи по несколько раз в день.
Предупредить кандидоз полости рта у детей несложно. Ответственный подход родителей к здоровью ребенка еще с момента планирования зачатия и беременности поможет избежать грибкового поражения у малышей.
Молочница или кандидоз – известное многие заболевание, развитие которого происходит по причине деятельности дрожжевых грибов с названием «Candida». Эти микроорганизмы являются условно-патогенными, поэтому мирно существуют в организме практически всех жителей Земли.
Однако временное падение иммунитета или другой неблагоприятный фактор могут вызвать активизацию грибковой микрофлоры, спровоцировав развитие соответствующих недугов. Одним из таких и является уже резюмированный кандидоз. Подробней о его течении у грудничков, опасности патологии для их организма и принципах ее терапии читайте ниже.
Механизм развития и особенности кандидоза у грудничков

Кандидоз проявляется белым налетом
Как было отмечено ранее, от молочницы или, по-научному, кандидоза не застрахован никто. Подобное положение дел объяснить несложно, ведь провокаторы данной патологии могут довольно-таки мирно существовать в организме любого человека.
Почему? Все из-за их условной патогенности. Если организм человека находится в тонусе и способен организовать свою качественную защиту, то активизация грибков «Candida» не произойдет. Но стоит ему дать малейший сбой, неблагоприятная микрофлора активизируется, начинает активно размножаться и буквально «съедать» здоровые ткани.
Грибковые микроорганизмы могут обитать и зачастую обитают во всех узлах человеческого организма. Наибольшее скопление кандидозной микрофлоры можно встретить в:
- ротовой полости;
- кишечнике;
- зоне половых органов.
Как правило, активизация грибков в одной области влечет за собой неблагоприятную деятельность их «собратьев» и в другом отделе организма. У грудничков кандидоз является воспалительными заболеванием, которое развивается либо во рту, либо в области паха, либо и там, и там одновременно.
Многие родители интересуются – «Где же их ребенок, казалось бы, родившийся совсем недавно, мог подхватить грибковую микрофлору?». На самом деле – где угодно. Зачастую грибки «Candida» передаются детям еще при рождении и обитают в их организме до конца жизни.
Естественно, лишь при активизации неблагоприятной микрофлоры имеет место развитие патологии и сопутствующих ей проявлений.
Способствовать развитию кандидоза могут разные факторы. Чаще всего ими являются:
- ослабление иммунных функций организма;
- постоянный контакт малыша с носителем микробов;
- несоблюдение со стороны родителей базовых норм гигиены или неправильное питание ребенка.
Несмотря на возможность ограничения от неблагоприятных факторов, полностью защитить грудничка от развития молочницы невозможно. Нередки случаи, когда грибковая микрофлора проявляет свою патогенность по отношению к совершенно здоровому организму.
При первых проявления патологии главное – не медлить и своевременно начать избавляться от таковой. Важно понимать, что молочница опасна и зачастую осложняется. К тому же, самоизлечение организма грудничка от кандидоза невозможно.
Симптоматика патологии

Кандидоз у грудничка
Развитие молочницы у новорожденных и очень маленьких детей более чем выражено. В общем случае патология протекает в три стадии, на каждой из которых наблюдаются специфичные симптомы.
Если рассматривать каждый этап кандидоза более детально, то следует выделить:
- Отсутствие дискомфорта у больного ребенка на первой стадии заболевания. Косвенно на него указывают лишь покраснения в ротовой полости, небольшой творожистый налет на языке и появление кислого запаха изо рта малыша.
- Более яркое проявление отмеченных симптомов на второй стадии недуга, также дополняемое образованием небольших эрозий в ротовой полости и болезненных ощущений у ребенка. Последние, к слову, выражаются в постоянном плаче малыша, который не поддается успокоению.
- Наиболее тяжелое проявление патологии на последней – третьей стадии таковой. Симптоматика на этом этапе молочницы самая выраженная и сильная. Зачастую она проявляется в поражении всей ротовой полости, которое вытекает в появление обширных зон, покрытых творожистым налетом. Нередко дополнительными признаками болезни являются повышение температуры, неправильный стул и бессонница у грудничка.
Пожалуй, самыми явными признаками кандидоза у маленького ребенка можно считать:
- сильный кислый запах изо рта;
- появление творожистого налета в ротовой полости;
- повышение температуры до 38 градусов по Цельсию.
Обнаружив у своего ребенка хотя бы одно из отмеченных проявлений, родители в обязательном порядке должны показать его педиатру.
Как минимум, перед началом лечения важно подтвердить у специалиста факт течения молочницы и получить базовые рекомендации по борьбе с патологией. Самолечением кандидоза у грудничка лучше не заниматься, например, по причине его немалой опасности.
В чем опасность молочницы у маленьких детей

Налет нужно аккуратно снимать
На первый взгляд, клиническая картина и специфичные особенности кандидоза особой опасности не представляют. Если же углубляться в изучении данной патологии, то не отметить ее потенциальную опасность просто нельзя.

И медицинская практика, и многочисленные исследования ученных доказали, что развитие осложнений при молочнице – лишь дело времени, избежать которого можно только посредством качественного и своевременного лечения.
Пожалуй, основная опасность кандидоза кроется в общем ослаблении иммунитета грудничка непосредственно при протекании патологии.
Если неблагоприятная микрофлора активизируется и с течением времени распространяется на обширные зоны организма или даже действует локально, у ребенка наблюдается явление переноса всех защитных сил организма именно на борьбу с грибками.
Длительное наличие подобного переноса делает малыша крайне уязвимым к патологиям иного рода, поэтому не лечить молочницу и надеяться на самоизлечение грудничка очень опасно.
Что касается не потенциальной опасности кандидоза, а непосредственно прямых осложнений от данной патологии, то их перечень не мал. К числу основных последствий долго не лечащегося и беспрепятственно протекающегося недуга относят:
- развитие сепсиса;
- обширное поражение организма грибковой микрофлорой, затрагивающее жизненно важные системы и органы организма;
- обезвоживание.
В самой страшной и неприятной перспективе осложнения кандидоза способны спровоцировать даже летальный исход. Учитывая это, не бороться с неблагоприятной микрофлорой в организме грудничка его родителям просто недопустимо. В противном случае риски начала необратимых последствий и ухудшения здоровья малыша велики.
Принципы терапии

Избавиться от молочницы у грудничка довольно-таки просто, естественно – при своевременном и качественном лечении.
Несмотря на возможную патогенность, грибки «Candida» несильно противоборствуют базовым методикам терапии и в относительно быстрые сроки практически полностью погибают. Все это способствует улучшению состояния ребенка, отсутствию осложнений и непосредственно излечению от патологии.
Лечение грудничков от кандидоза примитивно, но организовывать его следует совместно с профессиональным педиатром. Общие принципы терапии во многом зависят от того, какой возраст у заболевшего ребенка.
Если грудничку менее 6 месяцев, то для избавления от молочницы достаточно:
- Максимально аккуратно кормить малыша, минимизировав риски срыгивания (которые усиливают течение патологии).
- После каждого приема пищи и не менее 4-5 раз в сути протирать пораженные области ротовой полости специальными растворами. В качестве последних можно взять стакан теплой воды с разбавленной в нем ложкой соды или же слабый раствор марганцовки. Для использования данных средств можно смочить обычную марлю и тщательно убирать творожистый налет во рту у ребенка. Естественно, делать все следует очень аккуратно, не доставляя дискомфорт малышу.
В случае с терапией деток от полугода дополнять отмеченные мероприятия допустимо приемом противогрибковых препаратов. При лечении кандидоза у грудничков чаще всего используются:
- Нистатин, Мирамистин и Кандид – растворы для обработки пораженных тканей.
- Клотримазол, Пимафуцин и Тридерм – мази для нанесения на обработанные ткани ротовой полости, имеющие направленный антигрибковый эффект.
Средняя длительность лечения грудничковой молочницы составляет 2-3 недели, на протяжении которых техника проведения терапевтических мероприятий неизменна. Дозировки средств и максимально точный курс терапии следует узнать у профессионального педиатра, так как они определяются с учетом общего состояния малыша, силы его организма и тяжести протекающей патологии.
Помните, что использование общепринятых доз препаратов или же их самостоятельный подбор может спровоцировать либо полную неэффективность организуемого лечения, либо же крайне малый эффект от такового. Стоит ли так рисковать при болезни у маленького ребенка? Многие согласятся – нет.
Профилактика грудничкового кандидоза

Нистатин — против молочницы
Несмотря на общую простоту терапии молочницы у грудничка, намного лучше вовсе не допустить развитие патологии. Ранее было отмечено, что полностью исключить риск развития кандидоза невозможно, но вот минимизировать его можно существенно.
Достичь данной цели поможет обычная профилактика. В случае с грудничковой молочницей наиболее эффективные профилактические меры – это:
- Правильное питания и его аккуратная организация. Что это значит? Все просто – достаточно отдать предпочтение естественному вскармливанию малыша и стараться кормить его максимально аккуратно. В частности, важно максимально снизить риски отрыгивания. Зачастую активизацию неблагоприятной микрофлоры провоцируют именно они, дополняя грибки из ротовой полости микроорганизмами из желудка и пищевода.
- Соблюдение всех норм гигиены и относительно ребенка, и со стороны его матери. Пожалуй, о важности стерильного белья и ежедневных купательных процедур рассказывать незачем.
- Максимальное ограничение грудничка от потенциальных носителей не только грибков «Candida», но и других патогенных микроорганизмов.
Помимо отмеченной профилактики, важно систематично обследоваться и матери, и ребенку в стенах поликлиники. Не забывайте, что избежать патологии удается не всегда, а вот выявить ее на ранних этапах и «убить» в зарождении может каждый.
Пожалуй, на этом наиболее важные положения по теме сегодняшней статьи подошли к концу. Как видите, ничего страшного в кандидозе у грудничков нет. Главное – выявить заболевание на ранних этапах развития и своевременно организовать соответствующую терапию. Надеемся, представленный материал поможет в этом каждому читателю нашего ресурса.
Что такое вагинальный кандидоз (молочница)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Сосниной Анастасии Сергеевны, гинеколога со стажем в 15 лет.
Над статьей доктора Сосниной Анастасии Сергеевны работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Вагинальный кандидоз (кандидозный вагинит) — поражение слизистой оболочки влагалища дрожжеподобными грибами рода Candida. В быту эту болезнь называют молочницей .
Краткое содержание статьи — в видео:
Candida — это условно-патогенные микроорганизмы, факультативные анаэробы (организмы, способные жить как в присутствии кислорода, так и без него). Они обладают тропизмом — направлением роста на клетки богатые гликогеном, в частности клетки слизистой оболочки влагалища. Самый распространённый вид возбудителя, который встречается в 70—90 % случаев, — Candida albicans.
В последние годы растёт заболеваемость кандидозом, вызванным другими представителями рода Candida. Наиболее часто выявляются:
- С. glabrata (15 %);
- C. dubliniensis (6 %);
- C. tropicalis (3—5 %);
- C. parapsilosis (3 %);
- C. krucei (1—3 %).
Распространение новых видов микроорганизмов связано в первую очередь с бесконтрольным самолечением пациенток, приводящем к возрастающей устойчивости грибов к препаратам [3] [4] .
Частота кандидозного вагинита среди инфекционных заболеваний влагалища и вульвы составляет 30—45 %. Патология занимает второе место среди всех инфекционных заболеваний влагалища и является крайне распространённым поводом для обращения женщин за медицинской помощью. По данным J. S. Bingham (1999):
- к 25 годам около 50 % женщин репродуктивного возраста сталкивались с хотя бы одним диагностированным врачом эпизодом вагинального кандидоза;
- к началу периода менопаузы — около 75 % [17] .
Кандидозный вагинит редко наблюдается в постменопаузе, за исключением тех пациенток, которые получают гормональную заместительную терапию.
Предрасполагающими факторами заболевания являются:
- Механические — ношение синтетического белья, первый половой контакт, травматическое повреждение тканей влагалища, длительное применение внутриматочной спирали.
- Физиологические — беременность, менструация.
- Эндокринные — гипотиреоз, сахарный диабет.
- Иммунодефицитные состояния.
- Ятрогенные (приём антибиотиков, кортикостероидов, иммуносупрессоров, лучевая терапия, химиотерапия, онкологические заболевания, оральные контрацептивы).
- Прочие (авитаминоз, аллергические заболевания, хронические патологии гениталий и желудочно-кишечного тракта).
Заболевание, как правило, не передаётся половым путём, но установлено, что оно связано с характером половых контактов: анально-вагинальным и орогенитальным. Также не исключается вероятность развития кандидозного баланопостита у половых партнёров пациенток с вагинальным кандидозом.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы вагинального кандидоза
Основные симптомы при вагинальном кандидозе:
- жжение и зуд в области влагалища и вульвы;
- творожистые выделения из влагалища;
- расстройства мочеиспускания;
- боль при половом акте.
Зуд может усиливаться после водных процедур, полового акта, ночью во время сна и в период менструации [1] .
В целом симптомы вагинального кандидоза нарастают перед менструацией. При беременности проявление болезни также усугубляется, это связано со снижением иммунитета у беременных женщин.
Объективные признаки вагинального кандидоза:
- отёк и гипермия слизистой оболочки влагалища и наружных половых органов;
- белые или зеленовато-белые наложения на стенках влагалища;
- покраснение слизистой влагалища.
При осложнённом кандидозе на коже наружных половых органов появляются везикулы — пузырьки, возвышающиеся над уровнем кожи или слизистой и заполненные прозрачным или мутным содержимым, которые могут вскрываться и образовывать эрозии. При вагинальном кандидозе также могут наблюдаться трещины слизистой вульвы, задней спайки и перианальной области [2] .
Патогенез вагинального кандидоза
Грибы рода Candida относятся к условно-патогенной микрофлоре, которая присутствует как в окружающей среде, так и на поверхности кожных покровов и слизистых оболочках здорового человека (в полости рта, кишечнике, влагалище). При снижении защитных сил организма возможно повышение адгезивных свойств (способности прилипать) грибов с прикреплением их к клеткам эпителия влагалища, колонизацией слизистой оболочки и развитием воспалительной реакции [7] .
Вагинальный кандидоз зачастую затрагивает только поверхностные слои эпителия влагалища без проникновения возбудителя в более глубокие слои слизистой оболочки. Однако в редких случаях эпителиальный барьер преодолевается и происходит инвазия в подлежащую ткань с последующей гематогенной диссеминацией (распространением возбудителя инфекции из первичного очага заболевания по всему органу или организму посредством кровотока) [8] [9] .
Основные этапы патогенеза:
- Адгезия (прилипание) грибов на слизистой и колонизация.
- Инвазия (проникновение) в эпителий.
- Преодоление эпителиального барьера.
- Проникновение в соединительную ткань.
- Преодоление защитных механизмов ткани.
- Попадание в сосуды.
- Гематогенная диссеминация.
При вагинальном кандидозе воспаление происходит в верхних слоях эпителия влагалища. Причина состоит в том, что поддерживается динамическое равновесие между грибом, который не может проникнуть в более глубокие слои, и организмом, который сдерживает его распространение. Соответственно инфекция может долго развиваться в одном месте, проявляясь творожистыми выделениями из влагалища. Обострение заболевания происходит при сдвиге равновесия между развитием грибов и защитными силами организма.
Классификация и стадии развития вагинального кандидоза
Согласно национальным клиническим рекомендациям [18] , выделяют две формы вагинального кандидоза:
- острую — до трёх обострений в год;
- хроническую (рецидивирующую) — не менее четырёх обострений в год.
По классификации, предложенной D.A. Eschenbach, вагинальный кандидоз подразделяют на два типа:
У женщин различают три формы заболевания:
- вагинит (воспаление влагалища); (воспаление влагалища и вульвы); (воспаление шейки матки).
У мужчин выделяют:
- баланит (воспаление головки полового члена);
- баланопостит (воспаление крайней плоти и головки полового члена); (воспаление мочеиспускательного канала).
Для острой формы вагинального кандидоза характерны выраженные симптомы: обильные выделения из влагалища, жжение и зуд во влагалище и наружных половых органах. На фоне таких симптомов нередко снижается трудоспособность пациентки и развиваются неврозы. Острая форма вагинального кандидоза встречается наиболее часто и формируется в результате увеличения количества грибов рода Candida во влагалище на фоне снижения иммунитета пациентки.
Рецидивирующий вагинальный кандидоз — встречается у 10—15 % женщин репродуктивного возраста и проявляется четырьмя и более обострениями за год [11] .
Неосложнённая форма заболевания предполагает впервые выявленный или возникающий менее четырёх раз в год вагинальный кандидоз с умеренными проявлениями вагинита у пациенток без сопутствующих факторов риска (сахарный диабет, приём глюкокортикоидов, цитостатиков и др.).
При осложнённом вагинальном кандидозе наблюдаются яркие объективные симптомы: покраснение, отёк, образование язв, трещин слизистых оболочек и кожи перианальной области. Также характерны рецидивы четыре и более раз в год. Заболевание часто возникает на фоне сахарного диабета, ВИЧ-инфекции, терапии глюкокортикоидами и цитостатиками. Возбудителем заболевания в данном случае являются как C. albicans, так и другие грибы рода Candida.
Осложнения вагинального кандидоза
К осложнениям вагинального кандидоза у женщин относятся:
- стеноз влагалища;
- воспалительные патологии органов малого таза — сальпингит, оофорит и другие;
- заболевания мочевыделительной системы — цистит, уретрит[2] .
Стеноз влагалища развивается при воспалении стенок влагалища. При этом просвет влагалища сужается, а стенки влагалища становятся плохо растяжимы. Пациентки испытывают боль при половом акте.
Сальпингит — инфекционно-воспалительное заболевание фаллопиевой (маточной) трубы. Возникает при переходе инфекции восходящим путем из влагалища, не исключен также и гематогенный путь передачи. Сальпингит чаще всего протекает в сочетании с оофоритом — воспалением яичника. Поражение может быть как односторонним, так и двусторонним. Пациентки испытывают боль в области придатков, внизу живота слева или справа, повышается температура тела, возникает общее недомогание, слабость, а иногда и тошнота со рвотой. При несвоевременном лечении данного осложнения высок риск бесплодия, наступления внематочной беременности, возникновения спаечного процесса, приводящего к оперативному вмешательству, инфицированию органов брюшины и малого таза. Сальпингит особенно опасен в случаях, когда с кандидозом сочетаются другие инфекции [1] .
Уретрит — воспаление слизистой мочеиспускательного канала. Проявляется болезненным мочеиспусканием, чувством жжения в области уретры, выделением с мочой крови или гноя, дискомфортом при соприкосновении с бельём, слипанием краёв уретры, покраснением области вокруг мочеиспускательного канала.
Цистит — воспаление мочевого пузыря. Патология возникает при попадании возбудителя восходящим путём через уретру в мочевой пузырь. Симптомы цистита схожи с симптомами уретрита, однако есть некоторые отличия: частые позывы к мочеиспусканию при небольшом количестве мочи, чувство неполного опорожнения мочевого пузыря, боль, резь в конце мочеиспускания, помутнение мочи, повышение температуры тела, боли внизу живота.
На фоне вагинального кандидоза возрастает частота осложнений при беременности, а также увеличивается риск инфицирования плода.
Кандидоз плода может вызвать его внутриутробную гибель или приводить к преждевременным родам. После родов у женщин возможно развитие кандидозного эндометрита — воспалительного процесса в тканях, выстилающих внутреннюю полость матки.
Диагностика вагинального кандидоза
Диагностика вагинального кандидоза основывается на характерных жалобах пациентки, данных анамнеза, клинических проявлениях, выявленных при гинекологическом осмотре. В зеркалах видна гиперемия, отёк слизистой, белые налёты на стенках влагалища.
Независимо от этих признаков, подтверждение диагноза должно основываться на лабораторных данных:
- Микроскопия мазков вагинального отделяемого — позволяет выявить споры и мицелий гриба.
- Культуральный метод — посев влагалищного содержимого на искусственные питательные среды. Метод определяет количество, видовую принадлежность, чувствительность к противогрибковым препаратам, а также характер и степень заселения другими микроорганизмами. Культуральный метод дополняет микроскопию.
- Серологическая диагностика (РСК). Определяет антитела против антигенов грибов рода Candida. Такая диагностика имеет значение при генерализации процесса.
- Молекулярно-биологические методы. Направлены на обнаружение специфических фрагментов ДНК Candida spp. Применяют метод полимеразной цепной реакции (ПЦР).
- Иммунофлюоресцентная диагностика (Candida Sure Test) проводится в случае рецидивирующего течения вагинального кандидоза [15] .
К дополнительным методам диагностики относятся: изучение микробиоценоза кишечника, обследование на инфекции, передаваемые половым путём, внутривенный тест на толерантность к глюкозе [16] .
Дифференциальную диагностику проводят со следующими заболеваниями:
- генитальным герпесом; ;
- аэробным вагинитом;
- кожными заболеваниями (экземой, красным плоским лишаём, склеродермией, болезнью Бехчета и др.).
Лечение вагинального кандидоза
Показаниями к назначению терапии вагинального кандидоза являются жалобы пациентки, клинические проявления и лабораторное подтверждение наличия грибов рода Candida. Лечение не требуется при обнаружении грибов без каких-либо клинических проявлений (кандидозоносительство). Это правило обусловлено тем, что грибы рода Candida могут содержаться в небольшом количестве во влагалище и являются частью нормальной микрофлоры, если их количество не превышает пороговое значение 10 4 .
Механизм действия противогрибковых препаратов — нарушение синтеза эргостерола (вещества в составе клеточных мембран грибов), что приводит к образованию дефектов в мембране микроорганизма. В зависимости от дозы антимикотики проявляют фунгистатическое (замедление роста) или фунгицидное (полное уничтожение) действие [15] .
Существуют различные группы препаратов для лечения вагинального кандидоза:
- антибиотики (пимафуцин, амфотерицин В, нистатин, леворин);
- имидазолы (клотримазол, сертаконазол, кетоконазол, гино-певарил, миконазол);
- триазолы (итраконазол, флуконазол);
- комбинированные препараты ("Тержинан", "Полижинакс", "Пимафукорт", "Клион Д", "Макмирор комплекс");
- препараты разных групп (флуцитозин, гризеофульвин, дафнеджин, нитрофунгин, йодат поливинилпирролидон).
Лечение подбирается гинекологом индивидуально для каждой пациентки, учитывая клиническую картину, форму заболевания и степень выраженности симптомов. Но важно отметить, что при лечении молочницы при беременности флуконазол противопоказан, так как он может негативно повлиять на развитие плода [19] [20] .
При лечении острых форм вагинального кандидоза назначают местное лечение. Препарат не всасывается в системный кровоток, а действует в области влагалища и слизистой. Примеры схем лечения:
-
150 мг в виде вагинальных свечей один раз в сутки в течение трёх дней; один аппликатор крема на ночь вагинально в течение трёх дней; одна свеча на ночь один раз в сутки в течение восьми дней; одна таблетка на ночь в течение 10 дней.
При хроническом кандидозе наряду с местным лечением применяют системные антимикотики:
-
150 мг один раз внутрь; 200 мг внутрь два раза с интервалом 12 часов в течение одного дня или 200 мг в сутки в течение трёх дней.
При рецидивирующей форме заболевания (более четырёх эпизодов в год) применяют схему:
-
150 мг внутрь три раза с интервалом 72 часа в 1,4 и 7 день лечения.
Для купирования рецидивов препарат применяют в дозировке 150 мг один раз в неделю в течение шести месяцев.
В последние годы всё больше исследуется способность C. albicans формировать биоплёнки — вещества на поверхности колонии микроорганизмов, которые служат барьером для проникновения лекарственных средств и обеспечивают выживание. Основным полисахаридом, определяющим развитие резистентности к антибиотикам, является глюкан. Его рассматривают как одну из причин формирования резистентности к антимикотическим препаратам. Этим объясняется отсутствие эффекта при лечении у некоторых больных. Таким пациенткам можно порекомендовать препарат фентиконазол 600 мг в сутки с интервалом в три дня. Лекарство отличается от других способностью преодолевать биоплёнки, тем самым повышая эффективность лечения при резистентности к другим препаратам.
Прогноз. Профилактика
При своевременном обращении пациентки к врачу, лабораторном обследовании и отсутствии самолечения прогноз благоприятный. Самолечение опасно из-за риска рецидива заболевания, его хронизации и возникновения резистентности к препарату, неверно выбранному пациенткой или при неадекватной дозе.
Чтобы повысить эффективность терапии пациентки должны следовать схеме лечения, индивидуально назначенной гинекологом. Во время лечения и диспансерного наблюдения необходимо соблюдать половой покой или применять барьерные методы контрацепции. Повторно обратиться к врачу для контроля анализов следует через 7-10 дней [12] .

Заражение грибком Candida относится к числу наиболее распространенных заболеваний полости рта — как среди взрослых, так и среди детей. Это заболевание характеризуется появлением ряда характерных наружных признаков, а также общей симптоматикой, схожей с проявлениями других инфекционных и воспалительных заболеваний. У детей болезнь протекает с рядом особенностей; кроме того, отличаются и методы лечения заболевания.
Причины
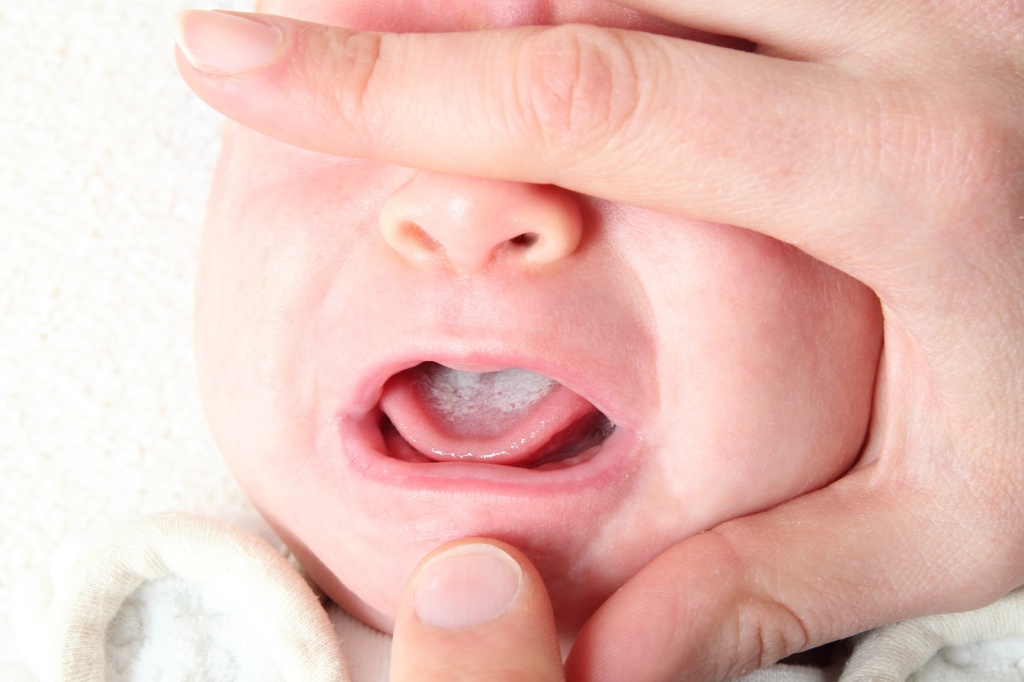
Основная причина болезни — это заражение грибком Candida, условно-патогенным микроорганизмом, который широко распространен среди людей и животных. Candida — дрожжеподобный одноклеточный грибок, который входит в состав нормальной микрофлоры у значительной части здоровых людей. Чаще всего его можно обнаружить на поверхности различных слизистых оболочек организма, например, в кишечнике, во рту, глотке и миндалинах. Сегодня известно около 150 разновидностей этого микроорганизма, 20 из которых способны вызывать заболевания у человека. Разрушительное воздействие Candida на слизистые оболочки и другие ткани человеческого тела обусловлено выделением большого количества ферментов, расщепляющих белки, жиры и другие составляющие клеток. В результате этого и возникают такие характерные для кандидоза симптомы, как жжение, сухость, болезненность.
При возникновении неблагоприятных условий Candida покрывается специальной защитной оболочкой, которая помогает грибку выживать во внешней среде и путешествовать от носителя к носителю. Инфицирование может происходить различными путями — воздушно-капельным, контактно-бытовым, внутриутробным. Новорожденные дети заражаются, как правило, от медицинского персонала, либо во время родов, при прохождении через инфицированные родовые пути.
В раннем возрасте организм ребенка не имеет сформировавшегося иммунитета — хотя бы по той простой причине, что он еще практически не контактировал с инфекционными агентами и не выработал соответствующие антитела. Именно поэтому дети в возрасте до года особенно предрасположены к развитию кандидоза. Однако это заболевание встречается и у детей старшего возраста. В этом случае его появлению и развитию нередко предшествует образование множественных кариозных поражений зубов. Кариес, который является постоянным источником инфекции, способствует ослаблению местного и общего иммунитета, в результате чего происходит быстрое и активное размножение условно-патогенной и патогенной микрофлоры. К этой категории относятся и различные грибки рода Candida, флюороз.
Факторами, которые способны спровоцировать развитие кандидоза у ребенка во рту, также являются различные сопутствующие заболевания, такие как сахарный диабет, болезни желудочно-кишечного тракта, острые или хронические инфекции, другие соматические недуги. Плохая гигиена полости рта, прием антибиотиков, гормонов и иммуносупрессоров, недостаточное или несбалансированное питание тоже повышают риск развития кандидоза.
Для активного размножения грибка необходимы определенные условия — в частности, наиболее активен этот микроорганизм при температуре от 30 до 37 градусов Цельсия. Уровень кислотности, оптимальный для размножения Candida, возникает во рту человека при употреблении большого количества сладостей, мучного и других продуктов, содержащих много простых углеводов.
Симптомы заболевания
Как правило, наибольшая концентрация грибка обнаруживается на поверхности внутренней стороны щек, языка, глотки и миндалин, неба. На раннем этапе развития заболевания у детей наблюдается покраснение слизистых оболочек; они становятся отечными, повышается чувствительность слизистой, из-за чего дети нередко бывают раздражительными, капризными, у них нарушаются аппетит и сон. Первичный эпизод заболевания проходит, как правило, в более острой форме; у пациентов может наблюдаться общая симптоматика: повышение температуры тела, головные боли и головокружения, тошнота или рвота, ухудшение общего самочувствия.
Через некоторое время после начала болезни на поверхности слизистых оболочек полости рта начинают появляться белые крупинки, которые постепенно увеличиваются в размерах и сливаются воедино, образуя бляшки, а затем — налет, покрывающий большие участки слизистой. На этом этапе пациенты страдают от сильной сухости и отека во рту. Слизистые оболочки становятся болезненными. Жжение, зуд и другие неприятные ощущения чаще всего бывают связаны с развитием аллергической реакции, вызванной размножением патогенных микроорганизмов и выделением токсинов в процессе их жизнедеятельности. Болезненность усиливается во время приема и глотания пищи, при употреблении в пищу горячих, кислых, острых продуктов и напитков. Грудные дети при этом часто отказываются от приема пищи.
Налет, образующийся при кандидозе, имеет весьма характерный вид и напоминает молочные пленки или остатки творога. В его состав входят разрушенные клетки слизистых оболочек, остатки пищи, бактериальная масса, фибрин и кератин. Хлопья, чешуйки и налет также могут появляться вне ротовой полости — на кайме губ. Переход инфекции на губы носит название кандидозной заеды. Из-за этого заболевания кожа в уголках губ высыхает и трескается; в некоторых случаях инфекция затрагивает всю поверхность губ, в результате чего также возникают растрескивание и шелушение.
При легкой и средней формах заболевания налет легко соскабливается, а под ним обнаруживаются участки эрозии (изъязвления) или мацерации (размягчения) слизистой. Более длительное течение заболевания и отсутствие адекватного лечения приводит к глубокому поражению слизистых, в результате чего на их поверхности проступает кровь, окрашивающая налет в бурый или коричневатый цвет.
Лечение кандидоза

Основным методом лечения болезни является применение местных противогрибковых и антибактериальных средств, а также прием антибиотиков. Антимикотические (противогрибковые) препараты позволяют не только устранить симптомы болезни, но и уничтожить грибок в ротовой полости, а также в других органах и тканях. С этой целью применяются антибиотики полиенового ряда (леворин, нистатин и др.), а также клотримазол, эконазол и другие имидазолы. Выраженное противогрибковое действие также оказывают флуконазол, дифлюкан, низорал.
Значительная часть антибиотиков обладает целым рядом побочных эффектов и оказывает негативное воздействие на состояние иммунитета. Поэтому при лечении детей антибиотики используются лишь при наиболее тяжелых случаях, а также при наличии риска развития осложнений, генерализации процесса. На начальных этапах заболевания и при легком течении болезни отдают предпочтение местным средствам. Мы рекомендуем использовать ополаскиватели серии АСЕПТА, которые содержат хлоргексидин и другие активные компоненты, оказывающие противомикробное и противовоспалительное действия. Для удаления налета можно использовать специальные детские салфетки АСЕПТА Baby. Салфетка-напальчник в индивидуальной упаковке изготовлена из гипоаллергенных материалов и позволяет бережно очистить слизистые оболочки, не рискуя повредить их или занести дополнительную инфекцию. Также рекомендуется проводить регулярную обработку ротовой полости люголем или раствором серебра. Эту процедуру необходимо повторять через каждые три часа.
Для профилактики и лечения кандидоза у детей большое значение имеет также диета и гигиена полости рта. Рекомендуется исключить или строго ограничить количество пищи, содержащей простые углеводы — это, в первую очередь, кондитерские изделия, мучные продукты. Следите за тем, чтобы ребенок регулярно чистил зубы — лучше всего использовать для этого специальную зубную пасту, например — АСЕПТА Baby, Kids, Teens. Компоненты, содержащиеся в этих пастах, помогают предотвратить кариес и, как следствие, снижают инфекционную нагрузку на иммунитет ребенка.
Изучение клинической эффективности применения лечебно-профилактических средств серии «АСЕПТА» при лечении воспалительных заболеваний пародонта у детей и подростков (И.В. Климова)
Климова Ирина Владимировна, к.м.н., доцент кафедры стоматологии детского возраста Новосибирского государственного медицинского университета.
Кафедра стоматологии детского возраста Новосибирского государственного медицинского университета.
Использование адгезивного бальзама «Асепта®» при лечении воспалительных заболеваний пародонта
Л.Ю. ОРЕХОВА*, д-р мед. наук, профессор, завкафедрой В.В. ТЭЦ**, д-р мед. наук, профессор, завкафедрой С.Б. УЛИТОВСКИЙ*, д-р мед. наук, профессор А.А. ЛЕОНТЬЕВ*, врач-стоматолог А.А. ДОМОРАД**, О.М. ЯКОВЛЕВА**
СПбГМУ им. акад. И.П. Павлова, Санкт-Петербург — *Кафедра терапевтической стоматологии, **Кафедра микробиологии
Клинический опыт применения серии средств «Асепта»
Фукс Елена Ивановна ассистент кафедры терапевтической и детской стоматологии
Государственное бюджетное образовательное учреждение высшего профессионального образования Рязанский государственный медицинский университет имени академика И.П. Павлова Министерства здравоохранения и социального развития Российской Федерации (ГБОУ ВПО РязГМУ Минздравсоцразвития России)

С такой болезнью, как молочница, знаком каждый, ведь риск ее появления есть и у грудных малышей, и у любого взрослого человека. В народе так называют воспаления, вызванные грибками, поскольку одним из признаков является белый налет. В детском возрасте молочница, являющаяся одной из форм стоматита, чаще всего появляется во рту и ее медицинским названием является кандидозный стоматит. Как проявляется данная болезнь у ребенка и как ее вылечить?
Как выглядит, симптомы
Основной симптом молочницы во рту выступает появление в ротовой полости участков, покрытых белесым налетом. Эти участки зудят и болят, а если налет снять, то под ним можно заметить раневую поверхность, из которой выделяется кровь. Другими симптомами грибкового стоматита являются:
- Жалобы ребенка на боли во рту, а также ощущения жжения и зуда.
- Кровоточивость десен.
- Неприятный запах и привкус во рту.
- Повышение температуры тела (бывает не у всех детей).



Причины
Возникновение молочницы на слизистой оболочке рта ребенка провоцируют грибки кандиды, которые в норме обитают на коже и слизистых, но не вызывают болезнь. Передаются они от одного человека другом контактным путем, а также воздушно-капельным способом. Ребенок может получить кандиды от родителей, медперсонала, близких родственников и других людей.
Активизацию кандид и появление стоматита вызывают следующие факторы:
- Болезни пищеварительного тракта.
- Употребление антибиотиков или препаратов, снижающих иммунитет.
- Сахарный диабет.
- Тяжелые соматические болезни.
- Кариес зубов.
- Плохой уход за полостью рта.
- Иммунодефициты.

Развитие болезни
Начало болезни часто проходит без симптомов, а появившиеся во рту участки покраснения могут никак не беспокоить ребенка. Позже такие участки покрываются налетом, под которым скрываются язвенные поражения. Если не начать лечение на этом этапе, налет распространяется на значительную площадь и причиняет большой дискомфорт.
Формы
В течении грибкового стоматита у детей выделяют три формы:
- Легкую – участков воспаления мало, налет с легкостью снимается, общее состояние ребенка в норме.
- Среднюю – температура тела повышается до 38 градусов, ребенок жалуется на дискомфорт во рту, воспаление занимает большую площадь.
- Тяжелую – температура может повышаться выше 38 градусов, налет снимается с большим трудом, оставляя кровоточащую поверхность, поражается не только слизистая оболочка щек и языка (воспаление охватывает губы, миндалины, дужки).
Кроме того, у детей старше года помимо острой формы бывает хронический кандидозный стоматит, при котором у ребенка образуется светло-коричневый налет, слизистая рта пересыхает и во время приемов пищи у ребенка появляется чувство дискомфорта.

Как лечить?
В устранении грибкового стоматита большую роль придают таким действиям:
- Уменьшение болезненности элементов стоматита.
- Создание во рту щелочной среды, в которой размножение грибков невозможно.
- Изменение питания ребенка. Пища должна быть не горячей, не кислой и не твердой.
- Полоскания ротовой полости.
- Использование противогрибковых лекарств.
- Стимулирование заживления.
Какие лекарства назначают чаще всего?
Из противогрибковых препаратов детям старше 3 лет назначают средства, в основе которых нистатин либо флуконазол. Чаще всего это растворы, которыми промывают слизистую рта трижды в день, нанося препарат на ватную палочку.
Народные средства
Самым действенным и популярным среди народных средств, эффективность которого подтверждают и врачи, является раствор пищевой соды. Чайную ложечку порошка соды растворяют в теплой воде (одном стакане), после чего протирают слизистую рта смоченной в таком растворе марлей. Также можно использовать этот раствор для полосканий.

При отсутствии аллергии при грибковом стоматите часто рекомендуют обработку медом. Мед разводят теплой водой 1 к 2, раствором смачивают марлю и протирают слизистую ротовой полости.
Среди других народных рецептов против кандидозного стоматита помогают:
- Отвар календулы.
- Настой зверобоя.
- Разведенный водой сок алоэ.
Что делать, если ребенок склонен к аллергии?
В лечении молочницы у ребенка-аллергика нельзя использовать народные средства. Помимо провогрибковых препаратов ребенку с аллергией рекомендуется специальная диета с ограничением углеводистых продуктов и аллергенов, а также назначают противоаллергические медикаменты. Ротовую полость можно обрабатывать раствором соды.
Юлия Бодняк
специалист с медицинским образованием
задать вопрос автору
Оценить статью можно здесь
Да, мы как раз полощим раствором соды. Дешевое, даже копеечное, но эффективное средство.
Информация предоставлена в справочных целях. Не занимайтесь самолечением. При первых симптомах заболевания обратитесь к врачу.
Свидетельство ЭЛ № ФС77-77297 от 25 декабря 2019. Главный редактор — Лазутин В.С. Учредитель — ООО «МЕДИАЛАЙТ».
Запрещено использование любых материалов без нашего предварительного письменного согласия.
Читайте также:

