Может ли герпес вызывать панические атаки
Обновлено: 25.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Вегетососудистая дистония: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Термином «вегетососудистая дистония» (ВСД) врачи обычно описывают ряд симптомов, указывающих на дисбаланс вегетативной нервной системы, который может наблюдаться при различных заболеваниях.
Вегетативная нервная система – это та часть нервной системы, которая регулирует работу внутренних органов, желез внутренней и внешней секреции, кровеносных и лимфатических сосудов. Она поддерживает уровень артериального давления, сократительную способность сердца, работу почек, отвечает за температуру тела, регулирует обменные процессы и т.д.
Вегетативная нервная система состоит из симпатического и парасимпатического отделов, чьи функции по большей части противоположны. Так, влияние симпатического отдела вегетативной нервной системы приводит к учащению сердцебиения во время выполнения физических упражнений или эмоционального напряжения. Активация парасимпатического отдела происходит, когда человек отдыхает – понижается давление, пульс становится реже.
Кроме термина «вегетососудистая дистония» используются и другие, но описывающие те же самые состояния, – «нейроциркуляторная астения» или «нейроциркуляторная дистония» (НЦД).
По сути, ВСД – не заболевание, а синдром, при котором отсутствует органическая патология конкретного органа или системы, а нарушения носят функциональный характер.
В нашей стране ВСД остается одним из самых популярных диагнозов, в то время как в 80% случаев за ним стоят серьезные патологии, на выявление которых должно быть направлено внимание специалистов. Заметим, что за рубежом диагноз «вегетососудистая дистония» практически не звучит.
Международная классификация болезней 10-го пересмотра (МКБ-10) не включает такие диагнозы как «ВСД» и «НЦД» и им не присвоен отдельный код, а МКБ 11-го пересмотра для обозначения функциональных расстройств нервной системы предлагает термин «Нарушения вегетативной нервной системы неуточненные».
Симптомы вегетососудистой дистонии
Пациенты, которым выставляется диагноз «ВСД», «НЦД» или «соматоформная дисфункция вегетативной нервной системы», обычно предъявляют широкий спектр жалоб. Они обращаются к врачу с такими симптомами как ощущение слабости, утомляемость, учащенное сердцебиение или перебои в работе сердца, повышение или снижение артериального давления, периоды нехватки воздуха, повышенная тревожность, раздражительность, пугливость, могут отмечаться даже обмороки, боль или неприятные ощущения в области сердца, дискомфорт в животе, диспепсические расстройства.
За этими жалобами может скрываться ряд серьезных заболеваний (анемия, заболевания щитовидной железы, артериальная гипертензия, ишемическая болезнь сердца, панические атаки, депрессивное или тревожное расстройство, и др.), которые нетрудно пропустить, объясняя симптомы пациента тем, что у него наблюдается расстройство вегетативной нервной системы.
При каких заболеваниях возникает вегетососудистая дистония
Железодефицитная анемия
Железодефицитная анемия (ЖДА) – это заболевание, характеризующееся снижением содержания железа в сыворотке крови, костном мозге и тканях и приводящее к нарушению синтеза гемоглобина и эритроцитов, развитию трофических расстройств.
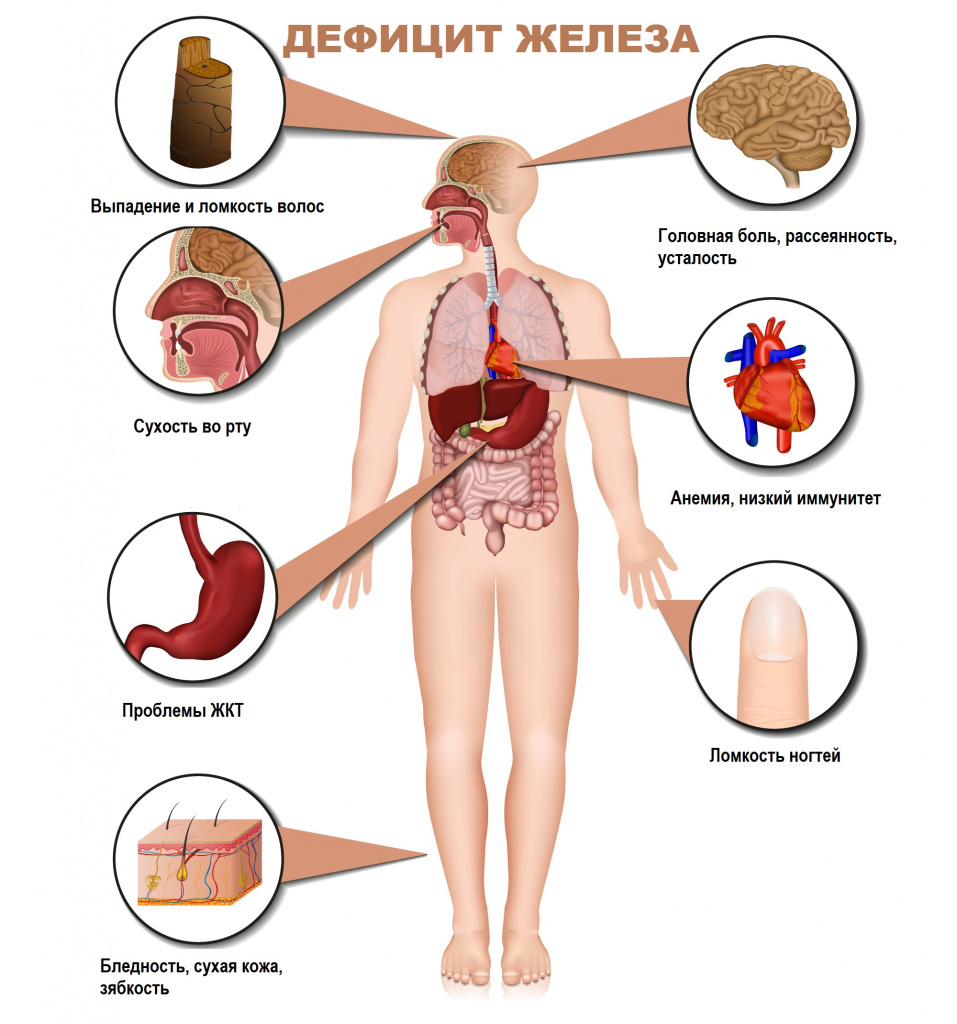
Для латентного железодефицита характерно истощение запасов железа в организме при нормальном уровне гемоглобина крови. Симптомами латентного дефицита или анемии являются слабость, повышенная утомляемость, сниженная работоспособность, бледность кожных покровов, головная боль, учащенное сердцебиение, низкое артериальное давление, сухость кожи, ломкость волос и ногтей, неприятные ощущения в животе.
Дефицит железа при анемии может быть вызван недостатком его поступления в организм, нарушением усвоения или повышенной потерей.
Основные причины ЖДА у женщин: обильные менструальные кровотечения, беременность, роды (особенно повторные) и лактация. Для женщин в постменопаузе и мужчин основная причина – кровотечения в ЖКТ. Дефицит железа может развиться в период интенсивного роста детей, при следовании растительной диете, после резекции желудка или кишечника, а также в результате нарушения всасывания железа у лиц с воспалительными заболеваниями ЖКТ.
Заболевания щитовидной железы
Нарушение выработки гормонов щитовидной железы (ЩЖ) могут приводить к их избытку (гипертиреоз) или недостатку (гипотиреоз) в крови. При гипотиреозе пациент ощущает апатию и сонливость, быструю утомляемость, снижение памяти, испытывает трудности в концентрации внимания, депрессию, зябкость, плохо переносит холод, у него наблюдается интенсивное выпадение волос, ломкость ногтей, отечность, боль в мышцах, повышение массы тела при сниженном аппетите, запоры. При избыточной выработке гормонов пациенты жалуются на учащенное сердцебиение, тремор конечностей, потливость, чувство жара и плохую переносимость жары, плаксивость, суетливость и раздражительность, снижение массы тела при повышенном аппетите, бессонницу.
У одних пациентов преобладает неврологическая симптоматика, у других повышается артериальное давление, у кого-то ведущими симптомами являются желудочно-кишечные расстройства – тошнота, метеоризм, запоры.
Ряд других соматических заболеваний, например, артериальная гипертензия или ишемическая болезнь сердца, также могут лежать в основе жалоб, которые врач расценивает как дисфункцию вегетативной нервной системы (особенно, если на приеме пациент молодого возраста). Когда обследование не выявляет никаких органических нарушений, а лабораторные анализы находятся в пределах или на границе нормы, это не означает, что пациент «выдумывает» свое плохое самочувствие.
Функциональные расстройства нервной системы могут сопутствовать таким психическим расстройствам как панические атаки, тревожные или депрессивные расстройства и пр.
Паническое расстройство
Паническое расстройство – это распространенное заболевание, имеющее тенденцию к затяжному течению. Оно в 2-3 раза чаще наблюдается у женщин и начинается обычно в молодом возрасте. Основное проявление панического расстройства – повторяющиеся приступы тревоги, которые называют паническими атаками. Паническая атака – это необъяснимый, мучительный приступ плохого самочувствия, который сопровождается различными вегетативными симптомами, страхом и тревогой. Раньше таким пациентам часто выставлялся диагноз «ВСД с кризовым течением» или «симпатоадреналовый криз».
Присутствие у пациентов хотя бы четырех из приведенных ниже симптомов должно навести врача на мысль о возможном паническом расстройстве (а в некоторых случаях достаточно и двух):
- пульсация, сильное сердцебиение, учащенный пульс;
- потливость;
- озноб, тремор, ощущение внутренней дрожи;
- ощущение нехватки воздуха, одышка;
- удушье или затрудненное дыхание;
- боль или дискомфорт в левой половине грудной клетки;
- тошнота или дискомфорт в животе;
- ощущение головокружения, неустойчивость, легкость в голове или предобморочное состояние;
- ощущение деперсонализации и непонимание реальности происходящего;
- страх сойти с ума или совершить неконтролируемый поступок;
- страх смерти;
- ощущение онемения или покалывания (парестезии) в конечностях;
- ощущение прохождения по телу волн жара или холода.
Тревога при панической атаке может быть как выраженной, так и едва ощутимой – в этом случае на первый план выходят вегетативные симптомы. Продолжительность приступа составляет 15-30 минут.
Паническое расстройство характеризуется повторным возникновением панических атак, оно не обусловлено действием каких-либо веществ или соматическим заболеванием (нарушением ритма сердца, тиреотоксикозом, гипертоническим кризом), для него характерна постоянная озабоченность человека по поводу повторения атак. Обычно первая атака производит на пациента тягостное впечатление, приводит к постоянной тревоге и ожиданию повторов. Чем катастрофичнее человек оценивает первый эпизод (к примеру, считает, что у него развивается инфаркт или инсульт), тем тяжелее протекает паническое расстройство и тем быстрее могут присоединиться сопутствующие заболевания (депрессия, агорафобия, алкоголизм и др.).
Генерализованное тревожное расстройство
Генерализованное тревожное расстройство (ГТР) – это распространенная и устойчивая тревога и напряжение, которые не вызваны и не ограничены каким-либо окружающими обстоятельствами – так называемая «свободно плавающая тревога». Среди взрослого населения около 5% страдают таким расстройством, чаще пациентами являются женщины. Заболевание обычно проявляется в возрасте 20-35 лет.
ГТР может иметь хроническое течение с периодами обострений и ремиссий. Тревожное состояние при ГТР длится минимум 6 месяцев, не поддается сознательному контролю (пациент не в состоянии подавить тревогу усилием воли или рациональными убеждениями), а интенсивность переживаний несоразмерна с реальностью жизненных обстоятельств.
Основной симптом генерализованного тревожного расстройства – диффузная тревога, не связанная с конкретными ситуациями, то есть пациент постоянно напряжен в ожидании чего-то плохого, беспокоен, озабочен по разным причинам.
Другими симптомами являются раздражительность, повышенная бдительность, больному трудно сосредоточиться, он чувствителен к шуму. Заболеванию свойственно мышечное напряжение, которое сопровождается тремором конечностей, неспособностью расслабиться, повышенным мышечным тонусом, головной болью, ноющими мышечными болями.
При генерализованном тревожном расстройстве очень распространены симптомы, связанные с повышенной активностью вегетативной нервной системы: сухость во рту, трудности при проглатывании пищи и воды, дискомфорт в животе, метеоризм, диарея, тошнота. Пациенты жалуются, что им тяжело делать вдох, ощущают дискомфорт в области сердца, перебои в его работе, пульсацию шейных сосудов. Кроме того, описаны случай нарушения эрекции, снижения либидо, задержки менструации, учащенного мочеиспускания.
Депрессивное расстройство
Депрессия – одно из самых распространенных расстройств психики. Эпизоды депрессии характеризуются ежедневным плохим настроением и длятся не менее 2 недель. У пациента наблюдается снижение интереса к работе, семье, повышенная утомляемость. Человеку в депрессивном эпизоде трудно сосредоточиться, у него занижена самооценка, он пессимистичен, у него нарушаются аппетит и сон.
Депрессия может проходить в так называемой скрытой форме, когда на первый план выходит не сниженное настроение, а ощущение физического нездоровья.
Пациенты жалуются на отсутствие сил, разбитость, недомогание, отмечают появление неприятных ощущений или боли в теле, учащенное сердцебиение, тошноту, повышенную потливость. Врачи в таких случаях назначают ряд обследований и консультаций, и в случае обнаружения даже незначительных отклонений от нормы, никак не связанных с текущим состоянием пациента, начинают его лечить. Неправильно назначенное лечение не приводит к облегчению состояния пациента, но может стать причиной побочных эффектов и повысить тревожность. Именно таким пациентам часто ставят диагнозы «вегетососудистая дистония», «остеохондроз позвоночника», «кардионевроз» и др. Но если эти пациенты приходят на прием к психиатру, то обычно врач сразу понимает, что перед ним человек с депрессивным расстройством и назначает психофармакологическое лечение.
Диагностика при вегетососудистой дистонии
При подозрении на нарушения обмена железа в организме необходимо провести следующие обследования:
-
общий анализ крови с определением гематокрита, уровня эритроцитов в крови, исследование уровня ретикулоцитов в крови с определением среднего содержания и средней концентрации гемоглобина в эритроцитах, определение размеров эритроцитов;
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Герпес: причины появления, симптомы, диагностика и способы лечения.
Определение
Герпесом, или герпетической инфекцией, называют несколько заболеваний, вызываемых вирусами отряда Herpesvirales семейства Herpesviridae.
Все они характеризуются поражением кожи, слизистых оболочек с локализацией либо в области глаз, носа и губ, гениталий, а также нервных волокон.
У лиц с иммунодефицитом могут наблюдаться генерализованные формы инфекции с вовлечением в процесс других органов и тканей.

Среди известных науке восьми типов герпеса самым распространенным является вирус герпеса простого типа (Herpes simplex virus).
Простой вирус герпеса достаточно неустойчив во внешней среде. В условиях комнатной температуры сохраняется до 24 часов, на металле — до 2 часов. Под действием температуры выше 50°C погибает за 30 минут, под действием спирта и хлорсодержащих веществ - в течение нескольких минут, при замораживании сохраняется до пяти суток.
Причины герпетической инфекции
Источником инфицирования всегда служит человек. Он заразен в любую фазу болезни или носительства, но преимущественно при обострении.
Возбудитель может передаваться воздушно-капельным, контактно-бытовым или половым путем, а также от матери плоду через плаценту, во время родов или грудного вскармливания.
К вирусу восприимчивы все люди, хотя у многих отмечаются бессимптомные формы заболевания. Попадая через слизистую рта, половых органов или дыхательные пути в организм человека, герпесная инфекция остается в нем навсегда. Вирус, скрытый внутри клетки-хозяина, не доступен для иммунных клеток, уничтожающих возбудителей. Вирус активизируется при ослаблении иммунитета в результате переохлаждения, перегрева, простудного заболевания, недостатка витаминов, переутомления, стресса, нехватки сна. Рецидив инфекции могут вызвать травмы, оперативные вмешательства, а также половой контакт при условии повреждения слизистой оболочки. Использование лекарственных и косметических средств, содержащих стероидные гормоны, также способствует манифестации вируса герпеса.
Классификация герпеса
В МКБ-10 (Международной классификации болезней) выделяют две группы заболеваний, связанных с вирусом простого герпеса:
- Инфекционные герпетические заболевания:
- герпетическая экзема (экзема Капоши);
- герпетический везикулярный дерматит;
- герпетический гингивостоматит и фаринготонзиллит;
- герпетический менингит;
- герпетический энцефалит;
- офтальмогерпес;
- диссеминированная герпетическая болезнь (герпетический сепсис);
- другие формы герпетических инфекций;
- неуточненная герпетическая инфекция.
- Генитальные герпетические инфекции:
- герпетические инфекции перианальных кожных покровов и прямой кишки;
- неуточненная аногенитальная герпетическая инфекция.
По клинической картине и локализации высыпаний:
- Типичные формы:
- герпес кожи — с поражением губ, крыльев носа, лица, рук, ягодиц и других частей тела;
- герпес глаз — иридоциклит, кератит, конъюнктивит, неврит зрительного нерва;
- герпес слизистых оболочек желудочно-кишечного тракта — стоматит, гингивит, фарингит, эзофагит;
- герпес половых органов — поражение слизистой оболочки полового члена, влагалища, вульвы, цервикального канала;
- герпес внутренних органов — гепатит, пневмония, панкреатит, трахеобронхит;
- герпес нервной системы — неврит, менингит, менингоэнцефалит, поражения бульбарных нервов, энцефалит;
- генерализованный простой герпес — висцеральная форма (пневмония, гепатит, эзофагит) и диссеминированная форма (сепсис).
- Атипичные формы:
- герпетиформная экзема Капоши — обширные сливающиеся высыпания по всему телу;
- абортивный герпес — почти незаметные папулы на грубой коже или дискомфорт без высыпаний;
- язвенно-некротический герпес — с развитием некроза тканей;
- эрозивно-язвенный герпес — с образованием язв и эрозий;
- геморрагический герпес — с кровянистым пропитыванием высыпаний и тканей;
- отечный герпес — с отеком тканей и болью в области губ и век;
- зостериформный простой герпес — с локализацией по ходу нервного ствола;
- диссеминированный герпес — с тенденцией перехода в генерализованную форму при ВИЧ;
- рупиоидный герпес — возникает на лице с присоединением вторичной бактериальной флоры;
- мигрирующий герпес — с тенденцией к изменению локализации высыпаний.
- латентная стадия — носительство с отсутствием симптомов;
- локализованная стадия — наличие одного очага поражения;
- распространенная стадия — наличие не менее двух очагов поражения;
- генерализованная стадия — висцеральная, диссеминированная.
При заражении герпесом детей в возрасте от 6 месяцев до 3 лет чаще всего развивается герпетический стоматит, для которого характерно острое начало с симптомами интоксикации и подъемом температуры.
На слизистой оболочке полости рта появляются сгруппированные пузырьки с прозрачным содержимым, на месте которых после вскрытия образуются болезненные эрозии. У детей старшего возраста первичный герпес характеризуется появлением зудящих пузырьков на красной кайме губ и коже носогубного треугольника. После их вскрытия остаются неглубокие язвочки, которые покрываются корочками. Корочки, отпадая, не оставляют следов на коже.
При первичном заражении взрослых вирусом простого герпеса симптомы более выражены, чем при дальнейших рецидивах. Больной испытывает озноб, головные боли, повышенную утомляемость, у него отсутствует аппетит, может наблюдаться расстройство сна. Покраснение, а затем характерные пузырьки появляются на губах, возле крыльев носа. В некоторых случаях увеличиваются подчелюстные лимфоузлы.
Герпетические нейроинфекции сопровождаются наиболее тяжелым течением, особенно если вирус поражает оболочки или ткань головного мозга.
В этих случаях симптомы включают головные боли, подъем температуры тела, напряжение затылочных мышц, психомоторное возбуждение (болезненное состояние, при котором наблюдается беспокойство и двигательная активность различной степени выраженности, вплоть до судорог). При несвоевременной диагностике заболевания существует риск летального исхода.
Офтальмогерпес сопровождается покраснением глаза, развитием блефаро- или кератоконъюнктивита, эрозиями роговицы.
Диагностика герпеса
Типичные случаи герпетической инфекции выявляются на основании клинической картины и анамнеза заболевания. Характерно его волнообразное течение со сменой периодов обострения и ремиссии.
Косвенным признаком служит склонность к простудным заболеваниям, чувствительность к переохлаждению, периодически возникающие состояния, сопровождаемые подъемом температуры, усталостью, депрессией.

При атипичных формах герпетической инфекции необходимы дополнительные обследования: клинический анализ крови, биохимический анализ крови (общий белок, белковые фракции, С-реактивный белок, АЛТ, АСТ, ЛДГ, креатинин, электролиты: калий, натрий, хлор, кальций) и клинический анализ мочи - для выявления поражения внутренних органов и предупреждения осложнений.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Панические атаки относятся к тревожным расстройствам и характеризуются повторяющимися приступами ярко выраженной тревоги, которые не ограничиваются конкретной ситуацией или обстоятельствами.
Симптомы, наиболее часто встречающиеся во время приступа: ощущение «кома» в горле, нехватки воздуха, учащенное сердцебиение, потливость, дрожь, тошнота, потеря голоса, ухудшение слуха и зрения.
- Вегетативные панические атаки - сопровождаются учащенным сердцебиением, усиленным потоотделением, головокружением и ознобоподобной дрожью.
- Гипервентиляционные панические атаки – для этого вида атак характерна боль в мышцах, одышка, усиленное дыхание.
- Фобические панические атаки - связаны с определенной ситуацией или местом.
- Конверсионные панические атаки - проявляются временной потерей голоса, неприятными ощущениями в левой половине грудной клетки, могут приводить к предобморочным состояниям. Данный тип панического расстройства не сопровождается чувством тревоги или страхом смерти.
- Сенестопатические панические атаки - вызывают чувство онемения и «ползания мурашек» по телу.
- Аффективные панические атаки - характеризуются изменением настроения с преобладанием депрессивных расстройств: тоски, усталости, чувства истощения.
- Деперсонализационно-дереализационные панические атаки - сопровождаются ощущением нереальности относительно себя или окружающего мира.
Причинами панических атак могут быть стресс, повышенная тревожность, депрессия, общее истощение организма. Иногда их могут вызвать гормональные нарушения, патологии центральной нервной системы, некоторые соматические болезни. Например, сердечно-сосудистые заболевания (аритмия, ишемическая болезнь сердца, артериальная гипертензия), болезни дыхательной системы (хронический бронхит в стадии обострения, бронхиальная астма), нарушения в работе эндокринной системы (болезни щитовидной и паращитовидной желез, сахарный диабет, феохромоцитома). Также стоит учитывать взаимосвязь возникновения приступов с побочными эффектами ряда лекарственных препаратов, наркотических веществ или со злоупотреблением алкоголем. Определенную роль играет и наследственный фактор.
К каким врачам обращаться?
Диагностика
Лабораторно-инструментальное обследование требуется для выявления физиологической основы панических атак.
Оценка функции сердечно-сосудистой системы включает:
- биохимический анализ крови: липидный профиль (общий холестерин, ЛПВП, ЛПНП, ЛПОНП, триглицериды, коэффициент атерогенности);
Синонимы: Холестерол, холестерин. Blood cholesterol, Cholesterol, Chol, Cholesterol total. Краткая характеристика определяемого вещества Холестерин общий Около 80% всего холестерина синтезируется организмом человека (печенью, кишечником, почками, надпочечниками, половыми железами), остальные 20%.
Что такое панические атаки? Причины возникновения, диагностику и методы лечения разберем в статье доктора Серегина Дмитрия Алексеевича, психотерапевта со стажем в 11 лет.
Над статьей доктора Серегина Дмитрия Алексеевича работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Панические атаки — это внезапные эпизоды интенсивного страха, сопровождающиеся сердцебиением, потливостью, дрожью, одышкой, онемением или ощущением, что должно произойти нечто ужасное.
Как правило, симптомы максимально проявляют себя в течение нескольких минут, в среднем — до получаса, но могут занимать и от нескольких секунд до часа. Физической опасности панические атаки не представляют.
Краткое содержание статьи — в видео:
Теории возникновения панических атак
К популярным теориям и гипотезам развития заболевания относятся:
- Катехоламиновая теория — основана на том, что приступы паники связаны с повышенным уровнем катехоламинов, а именно адреналина. Он действует как стимулятор, из-за которого сужаются стенки сосудов, учащается пульс и стимулируется нервная система.
- Генетическая гипотеза — у людей, чьи родственники сталкивались с паническими атаками, риск развития этого расстройства составил 10 % по сравнению с 2,1 % у людей из контрольной группы [13] .
- Психоаналитическая теория — основывается на предположении, что к тревоге и паническим атакам приводит конфликт человека с самим собой, со своими потребностями.
- Поведенческая теория — предполагается, что первоначально паническая атака вызывается внешними причинами. Например, учащённое сердцебиение спровоцировано опасной для жизни ситуацией. Впоследствии реакция закрепляется и возникает тогда, когда угрозы уже нет.
- Когнитивная теория — её сторонники считают, что к тревоге и стрессу приводит неправильное объяснение своего состояния. Например, частое сердцебиение воспринимается как угроза для жизни. Такие люди обладают повышенной чувствительностью и склонны преувеличивать свои ощущения. Фиксация ошибочных суждений приводит в дальнейшем к развитию панических атак [14] .
Вероятно, развитие панических атак связано с сочетанием вышеперечисленных факторов.
Факторы риска
Причинами возникновения панических атак могут стать:
- психические заболевания — паническое, социальное тревожное и посттравматическое расстройство;
- социальные причины, приводящие к появлению тревожных переживаний, например потеря работы;
- злоупотребление наркотиками и алкоголем — наиболее распространенный побочный эффект курения марихуаны, отмечается в 20-30% случаев [1] ;
- прекращение употребления или выраженное снижение дозы вещества — синдром отмены антидепрессантов);
- соматические заболевания — прежде всего бронхиальная астма и тиреотоксикоз, однако другие болезни также могут вызывать у пациента тревожные переживания и стать причиной панических атак.
Среди факторов риска можно также назвать курение и психологический стресс. [2]
Основным отличием панического расстройства от других типов тревожных расстройств является его внезапный и неспровоцированный характер. [3] Панические атаки, испытываемые людьми с паническим расстройством, также могут быть связаны или усилены определенными местами или ситуациями, что затрудняет повседневную жизнь. У человека развиваются иррациональные страхи (фобии), и в результате формируется устойчивый сценарий избегания подобных ситуаций. В конце концов, картина избегания и уровень беспокойства о новом приступе может дойти до того уровня, когда люди не могут двигаться или даже выходить из дома. При неоднократном повторении панических атак возникает сильное беспокойство о том, что это состояние повторится. [4]
Краткосрочными причинами запуска панической атаки является потеря близкого человека, в том числе эмоциональная привязанность к романтическому партнеру, кризисы или значительные перемены в жизни. Связывание определенных ситуаций с паническими атаками может создать когнитивную или поведенческую предрасположенность к подобным состояниям. [5]
Панические атаки обычно начинаются рано, хотя могут появляться в любом возрасте. [6] У подростков это может быть частично связано с пубертатным периодом. Чаще всего панические атаки встречаются у женщин и людей с уровнем интеллекта выше среднего. [7]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы панических атак
Как начинается приступ панической атаки
Паническая атака возникает внезапно. К первым признакам относятся психические симптомы: беспокойство, чувство надвигающейся опасности, страх потери контроля и смерти. Учащается сердцебиение. Симптомы достигают пика за нескольких минут.
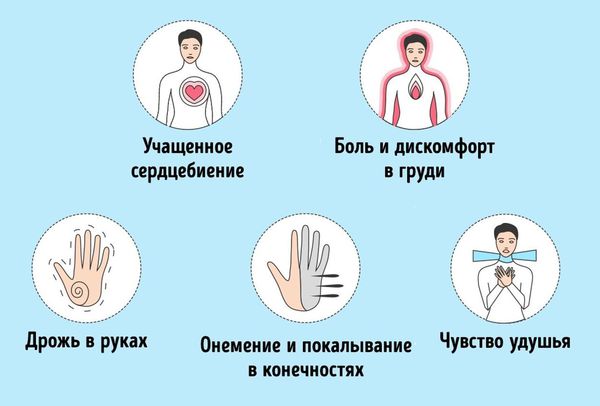
Физические симптомы
Будучи реакцией симпатической нервной системы, паническая атака проявляется дрожью, одышкой, тахикардией, болью в груди (или чувством стеснения в грудной клетке), ознобом или жаром, жжением (особенно в области лица или шеи), потливостью, тошнотой, головокружением, бледностью, гипервентиляцией, парестезиями (ощущениями покалывания), удушьем, трудностями перемещения и дереализацией. Эти физические симптомы вызывают тревогу у людей, которые склонны к паническим атакам. Из-за этого нарастает беспокойство и формируется цикл обратной связи. [9] Панические атаки часто характеризуются слабостью или онемением по всему телу, потерей контроля над телом. [8]
Часто причиной возникновения одышки и боли в груди являются преобладающие симптомы, которые во время панической атаки могут быть неверно интерпретированы как сердечный приступ и повод обратиться за неотложной помощью.
Что усиливает симптомы панической атаки
Проявления панических атак усиливаются при повышенном эмоциональном и физическом напряжении, перегревании, недостатке сна, приёме каннабиноидов, психостимуляторов, кофе и алкоголя.
Что ослабляет симптомы панической атаки
Панические атаки возникают реже и их проявления слабее при продолжительном отдыхе и отсутствии негативных эмоциональных переживаний.
Патогенез панических атак
При панической атаке часто возникает внезапное ощущение страха. Это приводит к высвобождению адреналина, который вызывает ответную реакцию, когда организм готовится к напряженной физической активности.
Происходит увеличение частоты сердечных сокращений (тахикардия), гипервентиляция, проявляющиеся одышкой и потоотделением.
Гипервентиляция приводит к снижению уровня углекислого газа в легких, а затем в крови. Это приводит к сдвигу в рН крови (респираторный алкалоз, или гипокапния), вызывая компенсаторный метаболический ацидоз, активирующий механизмы хемосорбции, которые переводят этот сдвиг рН в автономные и респираторные реакции. Человек сам может упускать из виду гипервентиляцию, обращая внимание на соматические симптомы.
Более того, эта гипокапния и высвобождение адреналина во время панической атаки вызывают вазоконстрикцию, приводящую к немного меньшему притоку крови к головному мозгу, что вызывает головокружение. Паническая атака может привести к повышению уровня глюкозы в крови.
Нейровизуализация предполагает повышенную активность в областях миндалины, таламуса, гипоталамуса, парабрахиального ядра и Locus coeruleus. В частности, предполагается, что важную роль играет миндалина. Сочетание высокого возбуждения в миндалине и стволе мозга, наряду с уменьшением кровотока и сахара в крови, может привести к резко уменьшенной активности в области префронтальной коры головного мозга.
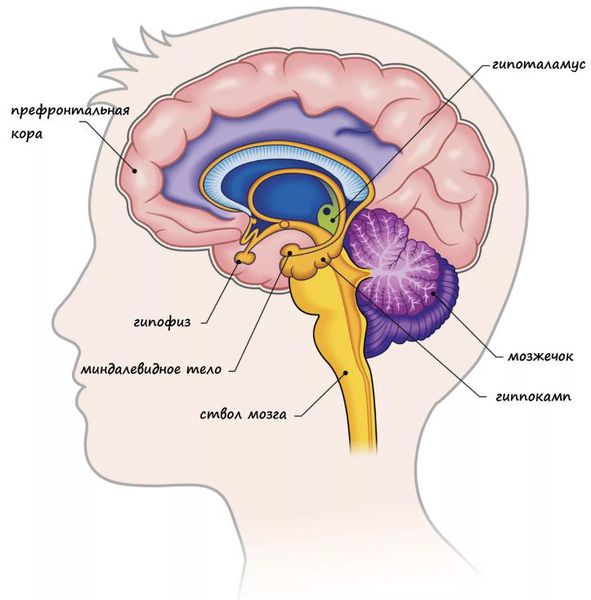
Нейроанатомия панического расстройства в значительной степени совпадает с таковой большинства тревожных расстройств. Нейропсихологические, нейрохирургические и нейровизуальные исследования определяют роль амигдалы, гиппокампа и латеральной префронтальной коры в возникновении панической атаки. Во время острых приступов паники большинство исследований обнаруживает повышенный кровоток или обмен веществ.
Гиперактивность гиппокампа наблюдалась во время отдыха и просмотра эмоционально заряженных изображений, что, как предполагалось, связано с искажением памяти в сторону тревожных воспоминаний.
Некоторые исследователи панического расстройства предполагают, что его причиной является химический дисбаланс в лимбической системе и одно из его регуляторных химических веществ ГАМК-А. Сокращенное производство ГАМК-А отправляет ложную информацию в миндалину, которая регулирует механизм ответа на стресс и, в свою очередь, вызывает физиологические симптомы, которые приводят к расстройству.
Классификация и стадии развития панических атак
Поскольку панические атаки являются ключом к диагнозу панического расстройства, они четко определены и довольно специфичны.
Панические атаки классифицированы на три категории:
- ситуационно привязанные/связанные;
- ситуационно предрасположенные;
- неожиданные/несвязанные.
Можно упростить в две очень четкие категории:
- ожидаемые;
- неожиданные панические атаки.
Ожидаемые приступы панической атаки — это те, которые связаны с определенным страхом (например, с полетом). Неожиданные приступы паники не имеют видимого триггера или могут появляться неожиданно.
Атипичные атаки
К атипичным формам некоторые авторы относят панические атаки без выраженного тревожного компонента с псевдомигренозными и псевдовестибулярными проявлениями. В таких случаях на первый план выступают приступы головной боли, головокружения или их сочетание. Органические неврологические заболевания при этом отсутствуют.
Осложнения панических атак
Панические атаки провоцируют 2 вида последствий.
Диагностика панических атак
Когда следует обратиться к врачу
Приступы панических атак не угрожают жизни, но ухудшают её качество: человек не может нормально жить и работать. Обратиться к доктору следует при появлении таких симптомов, как страх смерти, усиленное сердцебиение, затруднённое дыхание и одышка.
Диагностические критерии требуют неожиданных, повторяющихся эпизодов панических атак, по крайней мере, через месяц после значительного и связанного с этим изменения в поведении человека, постоянной озабоченности по поводу эпизода новой атаки.
Критерии диагностики МКБ-10: существенной особенностью являются повторяющиеся приступы тяжелой тревоги (паники), которые не ограничиваются какой-либо конкретной ситуацией или набором обстоятельств и поэтому непредсказуемы.
Основными симптомами являются:
- внезапное начало;
- сердцебиение;
- боль в груди;
- удушье;
- головокружение;
- чувства нереальности (деперсонализация или дереализация);
- страх смерти, потерять контроль или сойти с ума.
Паническое расстройство не следует указывать в качестве основного диагноза, если у человека есть депрессивное расстройство во время начала атак; в этих обстоятельствах панические атаки, вероятно, вторичны для депрессии. Также для диагностики используют шкалу серьезности панических расстройств (PDSS), которая представляет собой анкету для измерения тяжести панического расстройства.
Важно отметить, что диагноз панического расстройства должен исключать другие потенциальные причины панических атак. Эти атаки не должны быть связаны с непосредственным физиологическим воздействием вещества (например, употреблением наркотиков или лекарств) или общим состоянием здоровья, социальной фобией или другими видами фобий, обсессивно-компульсивным расстройством, посттравматическим стрессовым расстройством или тревожным расстройством.
Лечение панических атак
Первая помощь при панической атаке
Паническую атаку можно перепутать с другим заболеванием, например гипогликемией или инфарктом миокарда. Поэтому лучше не рисковать и вызвать скорую помощь. При ранее установленном диагнозе пациента желательно увести из помещения или открытого пространства, где у него возникла паническая атака, в другое место.
Когнитивно-поведенческая психотерапия
Большинство специалистов согласны с тем, что сочетание когнитивных и поведенческих методов лечения является лучшим методом лечения панического расстройства. Первая часть терапии в основном информационная; многим людям очень помогает просто понять, что такое паническое расстройство и как многие другие страдают от этого. Страдающие паническим расстройством обеспокоены тем, что их панические атаки означают, что они «сходят с ума» или что паника может вызвать сердечный приступ. Когнитивная реструктуризация помогает людям заменить эти мысли более реалистичными и позитивными.
Кроме того, при лечении панических расстройств может помочь медитация, коррекция диеты (исключение продуктов, содержащих кофеин, так как он может вызывать или усугублять панику), а также аэробные упражнения, такие как бег. Имеются данные, свидетельствующие о том, что при этом происходит высвобождение эндорфинов и последующее снижение кортизола (гормона стресса).
При лечении панических атак применяют разнообразные психотерапевтические подходы и техники, в том числе:
- психоанализ;
- классический и эриксоновский гипноз;
- семейную психотерапию;
- гештальт-терапию;
- игровую терапию;
- переключение внимания, "заземление" (отслеживанием и описание своих ощущений);
- контроль дыхания и расслабление мышц.
Конкретный метод подбирается врачом индивидуально, исходя факторов, провоцирующих приступы тревоги.
Медикаментозное лечение панических атак
Паническое расстройство можно эффективно лечить с помощью различных вмешательств, включая психологическую терапию и медикаментозное лечение. [8]
Подтверждена эффективность когнитивной поведенческой терапии в сочетании с приемом препаратов, содержащих селективные ингибиторы обратного захвата серотонина. Термин «анксиолитик» стал почти синонимом бензодиазепинов, потому что эти соединения уже почти 40 лет являются препаратами выбора для стрессовой тревоги.
Дыхательные упражнения. В подавляющем большинстве случаев гипервентиляция связана с усугублением последствий панической атаки. Дыхательные упражнения помогают сбалансировать уровень кислорода и CO 2 в крови. Одно из таких упражнений — 5-2-5. Нужно дышать через диафрагму в течение 5 секунд. По достижении максимальной точки при вдыхании дыхание задерживается на 2 секунды, затем медленно выдыхается более 5 секунд. Этот цикл нужно повторить дважды, а затем вдыхать «нормально» в течение 5 циклов (1 цикл = 1 вдох + 1 выдох).
Избавление от лишних стимуляторов
Пациентам с приступами панических атак следует скорректировать диету — исключить продукты, содержащие кофеин, так как он может вызывать или усугублять панику.
Прогноз. Профилактика
При панических атаках следует обратиться к врачу-психотерапевту или психиатру, установить причину и подобрать психотерапевтическое и медикаментозное лечение. В этом случае прогноз благоприятный.
Как избежать повторения приступа панической атаки
Для профилактики панических атак необходимо укреплять способности организма в борьбе со стрессом:
- избавляться от депрессий, неврозов, стрессов;
- развивать стрессоустойчивость;
- вести правильный образ жизни;
- лечить соматические заболевания;
- следить за приемом медикаментов (седативных, антидепрессантов, гормональных).
Следует поддерживать в норме душевное здоровье, так как приступы паники провоцируются хроническим эмоциональным стрессом, тревожностью и депрессивным состоянием.
Что такое вегетососудистая дистония (ВСД)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Патриной Анны Викторовны, невролога со стажем в 17 лет.
Над статьей доктора Патриной Анны Викторовны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
От редакции: вегето-сосудистая дистония (ВСД) — устаревший диагноз, которого нет Международной классификации болезней (МКБ-10). Дисфункция вегетативной нервной системы не является заболеванием сама по себе. Симптомы, при которых зачастую ставят диагноз ВСД, говорят о спектре заболеваний, для обнаружения которых нужна дополнительная диагностика. Некоторые из этих заболеваний — неврозы , панические атаки , тревожно-депрессивные расстройства — относятся к проблемам психиатрического профиля. Более корректным и современным термином для части расстройств, относимых к ВСД, является «соматоформная вегетативная дисфункция нервной системы». Этот диагноз идёт в МКБ-10 под кодом F 45.3.
Вегетососудистая дистония (ВСД) — это синдром, представленный в виде разнообразных нарушений вегетативных функций, связанных с расстройством нейрогенной регуляции и возникающих по причине нарушения баланса тонической активности симпатического и парасимпатич еского отдела в егетативной нервной системы [3] . Проявляется функциональными нарушениями, но обусловлены они субклеточными нарушениями [5] .
Краткое содержание статьи — в видео:
Что такое вегетативная нервная система (ВНС)
Вегетативная (автономная) нервная система (ВСН) является частью нервной системы организма, контролирующей деятельность внутренних органов и обмен веществ во всём организме. Она располагается в коре и стволе головного мозга, области гипоталамуса, спинном мозге, и состоит из периферических отделов. Любая патология этих структур, а также нарушение взаимосвязи с ВСН могут стать причиной возникновения вегетативных расстройств [1] .
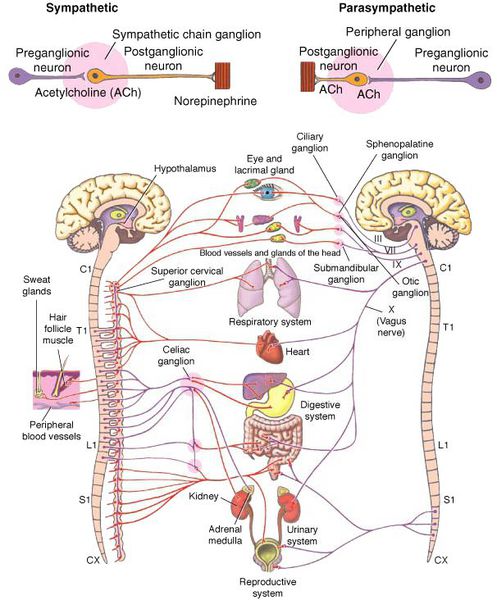
Вегетососудистая дистония может возникнуть в разном возрасте, но преимущественно она встречается у молодых [5] .
Особенности проявления заболевания
- У мужчин и женщин. Женщины страдают от ВСД в два раза чаще мужчин, но различий в проявлениях болезни нет [3] .
- У подростков. ВСД распространена у подростков из-за активной гормональной перестройки организма.
- У беременных. ВСД у беременных также возникает в связи с гормональными изменениями. Опасные последствия: при гипотоническом типе ВСД — плацентарная недостаточность, гипоксия плода; при гипертоническом — гестозы, преэклампсия, эклампсия; отслойка плаценты; гипертонус матки, преждевременные роды.
Причины ВСД
ВСД — многопричинное расстройство, которое может выступать в качестве отдельного первичного заболевания, но чаще оно является вторичной патологией, проявляющейся на фоне имеющихся соматических и неврологических заболеваний [15] .
Факторы риска развития вегето-сосудистой дистонии подразделяются на предрасполагающие и вызывающие.
Вызывающие факторы:
- Психогенные[5] — острые и хронические психо-эмоциональные стрессы и другие психические и невротические расстройства [3] , которые являются основными предвестниками (предикторами) заболевания [10] . ВСД — это, в сущности, избыточная вегетативная реакция на стресс [9] . Часто психические расстройства — тревожный синдром депрессия — параллельно с психическими симптомами сопровождаются вегетативными: у одних пациентов преобладают психические, у других на первый план выходят соматические жалобы, что затрудняет диагностику [10] .
- Физические — переутомление, солнечный удар (гиперинсоляция), ионизирующая радиация, воздействие повышенной температуры, вибрация. Часто воздействие физических факторов связано с осуществлением профессиональных обязанностей, тогда они позиционируются как факторы профессиональной вредности [1] , которые могут вызывать или усугубить клиническую картину вегетососудистой дистонии. В таком случае имеются ограничения по допуску к работе с указанными факторами (приказ Минздрава РФ от 2021 года № 29).
- Химические — хронические интоксикации, злоупотребление алкоголем, никотином, спайсами и другими психоактивными веществами [5] . Проявления ВСД также могут быть связаны с побочными действиями некоторых лекарственных препаратов: антидепрессантов с активирующим действием, бронходилататоров, леводопы и препаратов, содержащих эфедрин и кофеин [10] . После их отмены происходит регресс симптомов ВСД.
- Дисгормональные — этапы гормональной перестройки: пубертат, климакс [3] , беременность, дизовариальные расстройства [5] , приём противозачаточных средств с периодами отмены [10] .
- Инфекционные — острые и хронические инфекции верхних дыхательных путей, мочеполовой системы, инфекционные заболевания нервной системы (менингиты, энцефалиты и другое) [5] .
- Иные заболевания головного мозга — болезнь Паркинсона, дисциркуляторная энцефалопатия (ДЭП), последствия черепно-мозговой травмы и другие [3] .
- Иные соматические заболевания — гастрит, панкреатит, гипертоническая болезнь, сахарный диабет, тиреотоксикоз [1] .
Предрасполагающие факторы:
- Наследственно-конституциональные особенности организма — заболевание возникает в детстве или в подростковом возрасте, со временем расстройство компенсируется, но восстановление нарушенных функций нестойкое, поэтому ситуация легко дестабилизируется под воздействием неблагоприятных факторов [10] .
- Особенности личности[5] — усиленная концентрация внимания на соматических (телесных) ощущениях, которые воспринимаются как проявление болезни, что, в свою очередь, запускает патологический механизм психо-вегетативной реакции [6] .
- Неблагоприятные социально-экономические условия — состояние экологии в целом, низкий уровень жизни, экономический кризис в стране, жилищные условия отдельных людей, культура питания (приверженность фастфуду, удешевление производства продуктов питания за счёт использования ненатурального сырья), культура спорта (несмотря на активное строительство спортивных комплексов, всё-таки полноценная интеграция спорта в повседневную жизнь населения не происходит) [5] . Также речь идёт об особенности климата в центральной части России с дефицитом ультрафиолетового излучения в холодное время года, что приводит к обострению многих хронических заболеваний в осенне-весенний период, в том числе и ВСД [1] .
- Патологии перинатального (дородового) периода — внутриутробные инфекции и интоксикации, резусконфликты, внутриутробная гипоксия (кислородное голодание), гестозы матери, фетоплацентарная недостаточность и другие [6] .
Мясищев В.Н., выдающийся отечественный психотерапевт, полагает, что ВСД развивается в результате влияния психо-эмоциональных нарушений на имеющиеся вегетативные аномалии [13] .
Также заболевание может возникать и у здоровых людей как транзиторная (временная) психофизиологическая реакция на какие-либо чрезвычайные, экстремальные ситуации [10] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы вегетососудистой дистонии
ВСД характеризуется проявлением симпатических, парасимпатических или смешанных симптомокомплексов [1] . Преобладание тонуса симпатической части ВСН (симпатикотония) выражается в тахикардии, бледности кожи, повышении артериального давления, ослаблении сокращений стенок кишечника (перистальтике), расширении зрачка, ознобе, ощущении страха и тревоги [2] . Гиперфункция парасимпатического отдела (ваготония) сопровождается замедлением сердцебиения (брадикардией), затруднением дыхания, покраснением кожи лица, потливостью, повышенным слюноотделением, снижением артериального давления, раздражением (дискинезией) кишечника [2] .
Читайте также:

