Может ли герпес быть только на ладонях и ступнях
Обновлено: 19.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Красные пятна на ладонях: причины появления, при каких заболеваниях возникают, диагностика и способы лечения.
Появление красных пятен на ладонях может быть причиной личного дискомфорта и нарушения социальных контактов.
- Воспаление – пятна обычно красного цвета, исчезают при надавливании (папулы, волдыри и узелки), как правило локализуются в верхних слоях кожи, обычно слегка возвышаются над поверхностью кожи. Возникают при аллергических и воспалительных заболеваниях кожи.
- Геморрагии – не исчезают при надавливании, поскольку кровь проникает в кожу из-за повреждения сосуда, например, при васкулитах.
- Пузыри – возникают при накоплении жидкости между слоями кожи.
Появление красных пятен на ладонях может быть вызвано разнообразными причинами: от аллергических реакций до серьезных системных, аутоиммунных заболеваний. Важно вовремя установить причину и начать лечение.
- Аллергическая реакция или крапивница является наиболее частой причиной возникновения красных пятен на ладонях.
Крапивница появляется в виде волдырей – отечных красных элементов кожи, которые очень похожи на ожоги крапивой.
Возможно появление пятен при ношении украшений или после контакта с моющими и косметическими средствами.
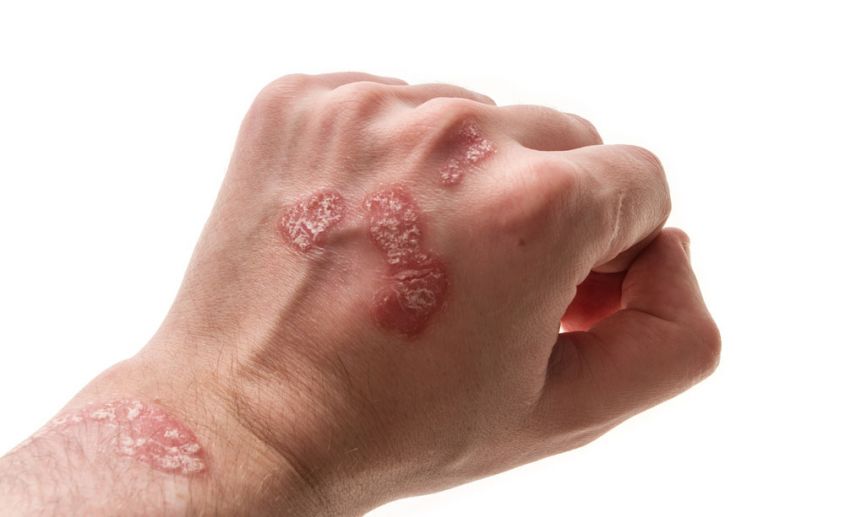
Чесотка сопровождается выраженным, мучительным зудом, что связано с движением клещей внутри слоев кожи.
- Некоторые системные и аутоиммунные заболевания могут приводить к появлению красных пятен на ладонях: при пурпуре Шенлейна–Геноха появляются красные пятна на конечностях, не исчезающие при надавливании (из-за пропитывания кровью участков кожи). Заболевание сопровождается болями в суставах и в животе, иногда появляется кровь в моче.
- Болезнь Кавасаки (слизисто-кожный лимфонодулярный синдром) встречается как правило у детей до 5 лет. В основе заболевания лежит системный васкулит, с преимущественным поражением средних и мелких артерий. Заболевание начинается с высокой температуры тела, сопровождается покраснением конъюнктивы глаз, трещинами губ, воспалением слизистых оболочек носа, глотки и увеличением шейных лимфатических узлов. На 2–5-й день заболевания возникают отечность и покраснение ладоней и ступней.
- При циррозе печени появляются красные «печеночные» ладони (пальмарная эритема), которые возникают из-за тяжелого нарушения функции печени. При циррозе печени также характерны следующие яркие симптомы: желтуха с зудом, увеличение живота, расширение вен на животе, появление сыпи и сосудистых звездочек.
- Инфекционный эндокардит – не самая очевидная причина появления на ладонях красных пятен. Изменения кожи на ладонях названы по фамилии врачей, впервые описавших эти элементы при инфекционном эндокардите: узелки Ослера - болезненные подкожные узлы величиной с половину горошины, имеющие лиловый оттенок, располагаются на подушечках пальцев рук и ног, а также на возвышении большого пальца и мизинца. Пятна Джейнуэя - маленькие геморрагические пятна или папулы на ладонях и подошвах, иногда буро-синюшного цвета. Клиническая картина при инфекционном эндокардите включают в себя фебрильную лихорадку, озноб, учащение сердцебиения, шелушение кожи, геморрагические высыпания на конъюнктивах глаз, полости рта.
- При ожогахкожи I степени возможно появление красных пятен на ладонях, при ожогах II степени появляются пузыри.
Особенно внимательно необходимо относиться к ожогам у детей раннего возраста и своевременно обращаться за медицинской помощью. В связи с особенностями кожных покровов детей и развития общих реакций организма в ответ на повреждение может произойти резкое ухудшение состояния ребенка, несмотря на относительно маленькую поверхность ожога.
В случае, если человека беспокоят только кожные проявления: покраснение, шелушение и зуд, следует обратиться за консультацией к дерматологу. Если красные пятна на ладонях сопровождаются другими симптомами, потребуется консультация терапевта или педиатра . По показаниям терапевт или педиатр назначают консультации других специалистов. Среди них может быть кардиолог , хирург, ревматолог, гепатолог.
В связи с тем, что красные пятна на ладонях могут быть симптомом различных заболеваний, при первичном обследовании решающую роль играет осмотр врачом. После консультации врач определит объем лабораторно-инструментальных методов исследования. В перечень обследования могут войти:
- Клинический анализ крови: общий анализ, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов);
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.

Кожа является самым большим органом человека и самым чувствительным к изменениям в организме. При сбоях в работе внутренних органов или при неблагоприятном воздействии на организм кожа реагирует высыпаниями. Относиться к такому симптому надо серьезно. Следует, не откладывая посетить врача.
Важно узнать, имеет ли сыпь инфекционную или аллергическую природу. То и другое требует своевременного лечения, а иногда и изоляции больного, если болезнь заразна. Наша клиника предлагает услуги опытных специалистов, а также достаточную базу для современных, точных лабораторных и диагностических исследований.
- К какому врачу необходимо обратиться при кожной сыпи?
- Заразна ли кожная сыпь?
- Какая диета необходима при кожной сыпи?
- Какая необходима диагностика при кожной сыпи?
- Чем опасна кожная сыпь?
- Почему необходимо сдавать анализы при кожной сыпи?
- О каких заболеваниях говорит кожная сыпь?
- Какое обследование необходимо при кожной сыпи?
- Какая кожная сыпь является опасной?
- Как отличить аллергическую сыпь от инфекционной
- Как избавиться от сыпи на коже?
- Как избавиться от зуда при кожной сыпи?
- Какие органы поражаются при кожной сыпи?
- Как подготовиться к приему дерматолога?
- Как провериться на кожные заболевания?
- Какие болезни лечит дерматолог?
- Какие анализы необходимо сдать у дерматолога?
- Какую диагностику может провести дерматолог в клинике?
- Куда обратиться с кожным заболеванием?
Виды аллергической сыпи
Аллергическая реакция появляется на попадание в организм какого-либо внешнего или внутреннего аллергена. Обычно выражается в виде высыпаний и зуда. Организм человека бросает все силы на нейтрализацию аллергена. Сосуды расширяются, кожа краснеет и воспаляется, появляется отек. Надо немедленно вызывать скорую помощь.
Иногда аллергия протекает в более легкой форме. Основные виды аллергических высыпаний:
- Крапивница. Она может выражаться в виде средних и больших волдырей. Они иногда сливаются друг с другом. Волдыри матового цвета, а по краям розовая каемка.
- Атопический дерматит. Кожа зудит, сухая и раздраженная. Это реакция на растения, животных, некоторые виды пищи, на духи и дезодоранты, бытовую химию, крема и пыль, на лекарственные препараты.
- Контактный дерматит. Появляются пузырьки на теле, кожа краснеет, зудит. Высыпания локализуются там, куда попал аллерген, как реакция на косметику, синтетическую одежду, медикаменты.
- Экзема. Она чаще локализуется на руках и на лице. Это многочисленные точечные высыпания с серозной жидкостью. Вызывают сильный зуд. Это может быть из-за стресса, нарушения эндокринной системы, обмена веществ, реакция на пищу, косметику, бытовую химию.
Есть еще токсикодермия, нейродермит, синдром Лейелла и так далее. Опытный врач-дерматолог или аллерголог помогут определить диагноз и назначить соответствующее лечение.
- Высыпания на коже
- Вызов дерматолога на дом
- Зуд в уретре
- Кожный зуд
- Кожная сыпь
- Профилактика случайных половых связей
- Новообразования кожи
- Пиодермия
- Розовый лишай
- Стрептодермия
- Чесотка
- Шелушение кожи
- Грибковые инфекции
- Кожная инфекция
- Гной на коже
- Пузыри на коже
- Папилломы на крайней плоти
- Венерические болезни
- Строение кожи
Сыпь при инфекционных заболеваниях
Сыпь при инфекционных заболеваниях сопровождается увеличением лимфоузлов, слабостью, утомляемостью, тошнотой и диареей, высокой температурой. Форма и локализация высыпаний зависит от вида инфекции, вызвавшей эту сыпь.
Болезни, сопровождающиеся кожными высыпаниями:
- Корь. Высыпания в виде папул появляются на 3-4 сутки за ушами, в области переносицы. И очень быстро сыпь распространяется на все лицо. Затем она переходит на верх спины, грудь, в последнюю очередь – на стопы и кисти рук.
- Краснуха. Сыпь мелкопятнистая, бледно-розовая. Локализуется на коже ягодиц в сгибах локтей и колен. На вторые сутки покрывает поверхность тела и конечностей.
- Скарлатина. Высыпания сплошные в виде покраснения из точек красного цвета. Сначала сыпь яркая, потом бледнеет и затем становится коричневатой. Сначала покрывается лицо, потом шея, грудь, верх спины. А потом – на бедрах и предплечьях.
- Ветряная оспа. Очень заразное заболевание с появлением везикул на волосистой части головы, в паховой области, на по всему телу, кроме ладоней и стоп.
- Герпес. Сыпь мелкая с жидкостью внутри. Очень болезненная. Образуется чаще на слизистой губ, на носу, половых органах. Сопровождается зудом и жжением.
Есть много других инфекционных заболеваний с сыпью на теле. Среди них менингит, мононуклеоз, пневмония. Протекает болезнь с явными симптомами общей интоксикации организма.
- Диагностика кожных заболеваний
- Диагностика кожных заболеваний на дому
- Диагностика аллергических заболеваний кожи
- Диагностика бактериальных заболеваний кожи
- Диагностика вирусных заболеваний кожи
- Диагностика заболеваний волос
- Диагностика заболеваний ногтей
- Диагностика новообразований на коже
- Соскоб с кожи
- Пузыри на коже
- Дерматоскопия
- Анализы на демодекс
- Диагностика половых инфекций
- Анализы на грибы
- Соскоб с кожи
Главные отличия аллергической и инфекционной сыпи
При внешней схожести аллергическая сыпь и инфекционная имеют свои особенности.

Аллергическая сыпь появляется на лице и руках, редко по всему телу. Инфекционная – на любой поверхности тела.
Сыпь при аллергии возникает внезапно, когда попадает аллерген. Инфекционная сыпь появляется поэтапно, сначала в одном, потом в другом месте.
У аллергических высыпаний нет четкой формы, края размыты. Инфекционная сыпь чаще имеет четкие формы.
Инфекционная сыпь, как правило, проявится, спустя время и у кого-то из членов семьи, так как она заразна. Аллергия не заразна.
- Лечение сыпи на коже
- Сыпь у женщин
- Сыпь у мужчин
- Сыпь у подростков
- Сыпь при беременности
- Диагностика кожной сыпи
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.

Абаева Юлиана Генриховна
Стоимость приема - 2700 р.
Абакарова Севиля Абакаровна
Стоимость приема - 2000 р.
Абачева Маида Ферезуллаевна
Стоимость приема - 2600 р.
Абдуллаева Ульвия Абдуллаевна
Стоимость приема - 13164 р.
Абдурахмонова Гульчехра Баротовна
Стоимость приема - 1900 р.
Абрамова Екатерина Игоревна
Стоимость приема - 2000 р.
Абрамова Светлана Николаевна
Стоимость приема - 3320 р.
Абросимова Валерия Сергеевна
Стоимость приема - 1534 р.
Авакян Назели Аваговна
Стоимость приема - 2000 р.
Аванесян Гаяне Юрьевна
Стоимость приема - 2000 р.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Герпес: причины появления, симптомы, диагностика и способы лечения.
Определение
Герпесом, или герпетической инфекцией, называют несколько заболеваний, вызываемых вирусами отряда Herpesvirales семейства Herpesviridae.
Все они характеризуются поражением кожи, слизистых оболочек с локализацией либо в области глаз, носа и губ, гениталий, а также нервных волокон.
У лиц с иммунодефицитом могут наблюдаться генерализованные формы инфекции с вовлечением в процесс других органов и тканей.

Среди известных науке восьми типов герпеса самым распространенным является вирус герпеса простого типа (Herpes simplex virus).
Простой вирус герпеса достаточно неустойчив во внешней среде. В условиях комнатной температуры сохраняется до 24 часов, на металле — до 2 часов. Под действием температуры выше 50°C погибает за 30 минут, под действием спирта и хлорсодержащих веществ - в течение нескольких минут, при замораживании сохраняется до пяти суток.
Причины герпетической инфекции
Источником инфицирования всегда служит человек. Он заразен в любую фазу болезни или носительства, но преимущественно при обострении.
Возбудитель может передаваться воздушно-капельным, контактно-бытовым или половым путем, а также от матери плоду через плаценту, во время родов или грудного вскармливания.
К вирусу восприимчивы все люди, хотя у многих отмечаются бессимптомные формы заболевания. Попадая через слизистую рта, половых органов или дыхательные пути в организм человека, герпесная инфекция остается в нем навсегда. Вирус, скрытый внутри клетки-хозяина, не доступен для иммунных клеток, уничтожающих возбудителей. Вирус активизируется при ослаблении иммунитета в результате переохлаждения, перегрева, простудного заболевания, недостатка витаминов, переутомления, стресса, нехватки сна. Рецидив инфекции могут вызвать травмы, оперативные вмешательства, а также половой контакт при условии повреждения слизистой оболочки. Использование лекарственных и косметических средств, содержащих стероидные гормоны, также способствует манифестации вируса герпеса.
Классификация герпеса
В МКБ-10 (Международной классификации болезней) выделяют две группы заболеваний, связанных с вирусом простого герпеса:
- Инфекционные герпетические заболевания:
- герпетическая экзема (экзема Капоши);
- герпетический везикулярный дерматит;
- герпетический гингивостоматит и фаринготонзиллит;
- герпетический менингит;
- герпетический энцефалит;
- офтальмогерпес;
- диссеминированная герпетическая болезнь (герпетический сепсис);
- другие формы герпетических инфекций;
- неуточненная герпетическая инфекция.
- Генитальные герпетические инфекции:
- герпетические инфекции перианальных кожных покровов и прямой кишки;
- неуточненная аногенитальная герпетическая инфекция.
По клинической картине и локализации высыпаний:
- Типичные формы:
- герпес кожи — с поражением губ, крыльев носа, лица, рук, ягодиц и других частей тела;
- герпес глаз — иридоциклит, кератит, конъюнктивит, неврит зрительного нерва;
- герпес слизистых оболочек желудочно-кишечного тракта — стоматит, гингивит, фарингит, эзофагит;
- герпес половых органов — поражение слизистой оболочки полового члена, влагалища, вульвы, цервикального канала;
- герпес внутренних органов — гепатит, пневмония, панкреатит, трахеобронхит;
- герпес нервной системы — неврит, менингит, менингоэнцефалит, поражения бульбарных нервов, энцефалит;
- генерализованный простой герпес — висцеральная форма (пневмония, гепатит, эзофагит) и диссеминированная форма (сепсис).
- Атипичные формы:
- герпетиформная экзема Капоши — обширные сливающиеся высыпания по всему телу;
- абортивный герпес — почти незаметные папулы на грубой коже или дискомфорт без высыпаний;
- язвенно-некротический герпес — с развитием некроза тканей;
- эрозивно-язвенный герпес — с образованием язв и эрозий;
- геморрагический герпес — с кровянистым пропитыванием высыпаний и тканей;
- отечный герпес — с отеком тканей и болью в области губ и век;
- зостериформный простой герпес — с локализацией по ходу нервного ствола;
- диссеминированный герпес — с тенденцией перехода в генерализованную форму при ВИЧ;
- рупиоидный герпес — возникает на лице с присоединением вторичной бактериальной флоры;
- мигрирующий герпес — с тенденцией к изменению локализации высыпаний.
- латентная стадия — носительство с отсутствием симптомов;
- локализованная стадия — наличие одного очага поражения;
- распространенная стадия — наличие не менее двух очагов поражения;
- генерализованная стадия — висцеральная, диссеминированная.
При заражении герпесом детей в возрасте от 6 месяцев до 3 лет чаще всего развивается герпетический стоматит, для которого характерно острое начало с симптомами интоксикации и подъемом температуры.
На слизистой оболочке полости рта появляются сгруппированные пузырьки с прозрачным содержимым, на месте которых после вскрытия образуются болезненные эрозии. У детей старшего возраста первичный герпес характеризуется появлением зудящих пузырьков на красной кайме губ и коже носогубного треугольника. После их вскрытия остаются неглубокие язвочки, которые покрываются корочками. Корочки, отпадая, не оставляют следов на коже.
При первичном заражении взрослых вирусом простого герпеса симптомы более выражены, чем при дальнейших рецидивах. Больной испытывает озноб, головные боли, повышенную утомляемость, у него отсутствует аппетит, может наблюдаться расстройство сна. Покраснение, а затем характерные пузырьки появляются на губах, возле крыльев носа. В некоторых случаях увеличиваются подчелюстные лимфоузлы.
Герпетические нейроинфекции сопровождаются наиболее тяжелым течением, особенно если вирус поражает оболочки или ткань головного мозга.
В этих случаях симптомы включают головные боли, подъем температуры тела, напряжение затылочных мышц, психомоторное возбуждение (болезненное состояние, при котором наблюдается беспокойство и двигательная активность различной степени выраженности, вплоть до судорог). При несвоевременной диагностике заболевания существует риск летального исхода.
Офтальмогерпес сопровождается покраснением глаза, развитием блефаро- или кератоконъюнктивита, эрозиями роговицы.
Диагностика герпеса
Типичные случаи герпетической инфекции выявляются на основании клинической картины и анамнеза заболевания. Характерно его волнообразное течение со сменой периодов обострения и ремиссии.
Косвенным признаком служит склонность к простудным заболеваниям, чувствительность к переохлаждению, периодически возникающие состояния, сопровождаемые подъемом температуры, усталостью, депрессией.

При атипичных формах герпетической инфекции необходимы дополнительные обследования: клинический анализ крови, биохимический анализ крови (общий белок, белковые фракции, С-реактивный белок, АЛТ, АСТ, ЛДГ, креатинин, электролиты: калий, натрий, хлор, кальций) и клинический анализ мочи - для выявления поражения внутренних органов и предупреждения осложнений.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.

Опоясывающий лишай – это вирусное поражение кожи и слизистых оболочек, вызываемое вирусом varicellа-zoster (вирусом V-Z), которое клинически проявляется высыпаниями сгруппированных пузырьков на гиперемированном основании по ходу нервов в иннервируемом ими участке кожи - дерматоме.
Синонимы
опоясывающий герпес, herpes zoster.
Эпидемиология
Возраст: чаще болеют взрослые люди, особенно старше 50 лет, дети страдают крайне редко.
Пол: не имеет значения.
Анамнез
Заболевание начинается с появления односторонних болевых ощущений, зуда, жжения или парестезий в дерматоме или в нескольких соседних дерматомах по ходу соответствующих нервов за несколько дней до появления высыпаний либо одновременно с ними. Высыпания сначала представлены воспалительными пятнами, вскоре на их поверхности появляются сгруппированные пузырьки. Впоследствии пузырьки подсыхают в корочки медово-жёлтого цвета или вскрываются с образованием эрозий. Спустя 3-4 недели высыпания, как правило, бесследно разрешаются. При иммунодефиците возможно развитие генерализованной формы опоясывающего лишая, а также гангренозной (некротической) формы, последняя характеризуется образованием в месте высыпаний струпов чёрного цвета, отторгающихся с формированием язв.
Течение
острое начало с последующим самостоятельным разрешением в течение 1-2 месяцев, высыпания быстрее разрешаются под действием противовирусных препаратов. В случае тяжёлого течения, особенно на фоне выраженного иммунодефицита, возможен летальный исход.
Этиология
возбудитель заболевания - вирус ветряной оспы и опоясывающего герпеса - Varicella zoster virus семейства Herpesviridae. Отличительным свойством представителей этого семейства является способность вызывать хроническую латентную инфекцию, т.е. способность к длительному (пожизненному) персистированию с последующей реактивацией. Вирус Varicella zoster является этиологическим агентом двух клинических форм заболевания - первичной инфекции (ветряной оспы) и ее рецидива (опоясывающего герпеса). Первичное заражение вирусом V-Z происходит при ветряной оспе, после чего вирус переходит в латентную форму и пожизненно локализуется в чувствительных ганглиях спинномозговых или черепных нервов. Сам вирус varicellа-zoster представляет собой двухцепочечную ДНК, заключенную в икосаэдрический капсид, окружённый внешней оболочкой. При снижении иммунитета, вызванном различными факторами, происходит репликация и накопление вируса в ганглиях, после чего он мигрирует по чувствительным нервным волокнам в кожу и слизистые, вызывая местную воспалительную реакцию с образованием пузырьков. При контакте с больным опоясывающим лишаем происходит заражение неиммунизированных лиц (чаще всего детей) ветряной оспой воздушно-капельным путем.
Предрасполагающие факторы
- приём глюкокортикоидных (стероидных) гормонов и других иммуносупрессантов;
- осенне-зимнее время года;
- ранее перенесённая ветряная оспа;
- онкологические заболевания;
- ВИЧ-инфекция;
- стресс;
- воздействие холода (переохлаждение);
- воздействие тепла (перегревание);
- воздействие УФО (солнца);
- истощение;
- лучевая терапия;
- злоупотребление алкоголя (алкоголизм);
- употребление наркотиков;
Жалобы
на болезненные высыпания, парестезии (чувство ползания мурашек), зуд и жжение в месте высыпаний сгруппированных пузырьков. Больные часто предъявляют на боль в нервах по ходу высыпаний, иногда беспокоит боль в животе или груди, предшествующая появлению сыпи. Может ухудшаться общее самочувствие – повышается температура тела, отмечается озноб, общая слабость и недомогание, сопровождающиеся болью в мышцах (суставах), головной болью. На месте пузырьков в дальнейшем образуются болезненные эрозии (язвы), отделяющие серозный экссудат. В месте высыпаний отмечается выраженная отёчность кожи, особенно заметная на лице. Как правило, происходит одностороннее увеличение регионарных лимфоузлов, которые уплотняются и становятся болезненными. При поражении ушных ганглиев возможно появление шума в ушах, головокружения и снижение слуха вплоть до глухоты. В случае локализации высыпаний на половом члене возможно возникновение фимоза (парафимоза), при поражении уретры возникает боль и резь при мочеиспускании. При поражении глаз беспокоит ощущение «песка в глазах», светобоязнь, может снижаться острота зрения вплоть до полной слепоты. Нередко развивается птоз век. При высыпаниях во рту развивается гиперсаливация (повышенное слюноотделение), возможна дисфагия (нарушение глотания). В случае поражения лицевого нерва может развиться односторонний парез мимических мышц лица, проявляющийся их слабостью и односторонним уменьшением мимики лица. Возможен парез диафрагмы, характеризующийся одышкой. При любой форме опоясывающего лишая могут поражаться вегетативные ганглии, что проявляется вазомоторными расстройствами, задержкой мочеиспускания, запорами, поносами и т. п.
Дерматологический статус
процесс поражения кожи носит распространённый асимметричный характер, пузырьки тесно группируются, частично сливаясь друг с другом (герпетиформная группировка), и располагаются чаще всего полосовидно по ходу нервов в иннервируемом ими участке кожи - дерматоме, реже процесс носит диссеминированный характер.
Элементы сыпи на коже
- воспалительные пятна розового или красного цвета до 2-х и более см в диаметре, фестончатых очертаний с нерезкими границами, на поверхности которых в дальнейшем образуются пузырьки, реже - папулы;
- пузырьки с пупковидным вдавлением в центре до 0,2 см в диаметре с серозным, реже с серозно-геморрагическим содержимым, нередко сливающиеся друг с другом с образованием более крупных элементов до 0,5 см в диаметре, имеющих фестончатые очертания. Пузырьки располагаются на поверхности воспалительных пятен и в дальнейшем подсыхают с образованием корок медово-жёлтого (желтовато-коричневого или бурого) цвета или вскрываются с формированием эрозий;
- при буллёзной форме формируются пузыри с напряжённой покрышкой и серозным (реже серозно-геморрагическим) содержимым до 1 или более 1 см в диаметре, располагающиеся на гиперемированном основании. Периферический симптом Никольского (отслойка эпидермиса с образованием эрозии при трении пальцем здоровой кожи вблизи пузырей) – отрицательный. Краевой симптом Никольского (отслойка эпидермиса на значительное расстояние при потягивании его обрывков по краю эрозии) – отрицательный. Симптом груши (свисание содержимого пузыря при вертикальном положении тела, по форме напоминающее грушу) - отрицательный. Симптом Асбо-Хансена (увеличение площади пузыря при надавливании на его покрышку) – отрицательный. В дальнейшем пузыри или вскрываются с образованием эрозий или подсыхают с формированием корок;
- при абортивной форме на фоне воспалительных пятен возможно высыпание полушаровидных папул до 0,2 см в диаметре розового или красного цвета с пупковидным вдавлением в центре. При диаскопии папулы полностью обесцвечиваются и в дальнейшем бесследно разрешаются или трансформируются в пузырьки;
- корки медово-жёлтого или желтовато-коричневого (реже бурого) цвета, по отторжении которых образуются эрозии, реже – язвы, окружённые венчиком гиперемии;
- возможно формирование струпа, представляющего собой участок некроза кожи чёрного цвета, окружённого зоной демаркационного воспаления;
- вторичные эрозии, образующиеся при вскрытии пузырьков (пузырей) или отторжении корок, болезненные при пальпации, от 0,5 см в диаметре и более, имеют фестончатые очертания и окружены венчиком воспалительной гиперемии. В дальнейшем эрозии разрешаются бесследно, иногда трансформируются в язвы;
- при выраженном иммунодефиците часто встречаются вторичные язвы, болезненные при пальпации, размеры которых могут колебаться от 1 до 20 см и более, что связано с их склонностью к периферическому росту. Края язв могут быть отвесными или неровными, а дно может содержать участки некротического распада тканей. По периферии язвы окружены зоной воспалительной гиперемии и в дальнейшем постепенно разрешаются с образованием рубца;
Элементы сыпи на слизистых
- воспалительные пятна красного цвета 2 см и более в диаметре, фестончатых очертаний с нерезкими границами, на поверхности которых в дальнейшем образуются пузырьки;
- пузырьки полушаровидной формы с пупковидным вдавлением в центре до 0,2 см в диаметре с серозным (реже - серозно-геморрагическим) содержимым, нередко сливающиеся друг с другом с образованием более крупных элементов, имеющих фестончатые очертания. Пузырьки располагаются на поверхности воспалительных пятен и в дальнейшем вскрываются с формированием эрозий или (при локализации на губах) подсыхают с образованием корок медово-жёлтого (желтовато-коричневого) или бурого цвета;
- вторичные эрозии, образующиеся при вскрытии пузырьков или отторжении корок (на красной кайме губ), болезненные при пальпации, от 0,5 см в диаметре и более, имеют фестончатые очертания и окружены венчиком воспалительной гиперемии. В дальнейшем эрозии разрешаются бесследно, при выраженном иммунодефиците они могут трансформироваться в язвы;
- при иммунодефицитных состояниях часто встречаются вторичные язвы, характеризующиеся выраженной болезненностью при пальпации, размеры которых могут колебаться от 0,5 до 5 см в диаметре и более, что связано с их склонностью к периферическому росту. Края язв могут быть отвесными, или неровными, а дно может содержать участки некротического распада тканей или покрываться налётом. По периферии язвы окружены зоной воспалительной гиперемии и в дальнейшем постепенно разрешаются с образованием рубца;
- плёнчатые налёты белого, серого или коричневого цвета, располагающиеся на поверхности эрозий или язв;
- на красной кайме губ нередко встречаются корки медово-жёлтого или желтовато-коричневого (реже бурого) цвета, по отторжении которых образуются эрозии, реже – язвы, окружённые венчиком гиперемии;
Придатки кожи
не изменены, на месте язв возможно развитие очагов рубцовой алопеции.
Локализация
односторонняя - лицо (в зонах иннервации ветвей тройничного нерва), на теле – по ходу межрёберных нервов, могут вовлекаться пояснично-крестцовые и шейные дерматомы; реже возможны диссеминированные высыпания по всему телу.
Дифференциальный диагноз
ветряная оспа, вирусная пузырчатка полости рта и конечностей, аллергический дерматит, простой герпес, рожистое воспаление лица, герпетиформный дерматит Дюринга, импетиго, многоформная экссудативная эритема (при локализации на губах), стенокардия, плеврит, острый живот, болезни позвоночника.
Сопутствующие заболевания
рак желудка и других отделов желудочно-кишечного тракта, рак легкого, миелобластный лейкоз, лимфобластный лейкоз, болезнь Ходжкина (лимфогранулематоз), ювенильная хроническая миелогенная лейкемия, ВИЧ-инфекция, иммунодефицитные состояния, не ВИЧ-обусловленные, состояние после трансплантации органов и тканей.
Диагноз
Иногда достаточно клинической картины, для подтверждения диагноза могут применяться перечисленные методы лабораторной диагностики.
Патогенез
После перенесённой ветряной оспы вирус varicellа-zoster сохраняется в нервных ганглиях, где приобретает бессимптомное латентное течение. Реактивация инфекции происходит при снижении иммунитета, обусловленном различными причинами (ВИЧ-инфекция, лейкозы, злокачественные новообразования, приём иммуносупресантов и др.). Обязательным компонентом активизации инфекции является своеобразный вирусный ганглионеврит с поражением спинальных (черепномозговых) ганглиев и задних корешков, что обусловливает различной степени выраженности болевой синдром и другие неврологические нарушения. Благодаря своим нейротропным свойствам вирус V-Z мигрирует в кожу (слизистую оболочку) по нервным проводникам и вызывает клинические проявления заболевания в иннервируемом ими дерматоме. Проникая в кожу или слизистую оболочку, вирус размножается в глубоких слоях эпидермиса (эпителия), вызывая гибель зараженных клеток, образование пузырьков (пузырей) и местную воспалительную реакцию вплоть до некротических изменений. Вирус может вовлекать в воспалительный процесс вегетативные (паравертебральные) ганглии, поражать оболочки и сам головной мозг (при внедрении вируса V-Z в двигательные нейроны и корешки возникает картина амиотрофического радикулоплексита, в серое вещество спинного мозга – миелитического синдрома, в ликворную систему – менингорадикулоневрита или серозного менингита и т. д.). Могут поражаться также и внутренние органы (специфическая пневмония, гепатит, перикардит, миокардит, панкреатит, эзофагит, энтероколит, цистит, артрит и др.).
Материал подготовил: Раводин Роман Анатольевич, дерматовенеролог, дерматоонколог, дерматокосметолог. Доктор медицинских наук, доцент

Герпетическая экзема Капоши – это вирусное, нередко рецидивирующее поражение кожи, вызываемое вирусами простого герпеса (ВПГ) 1 и/или 2 типа, которое развивается на фоне какого-либо хронического дерматологического заболевания (чаще всего атопического дерматита) и проявляется распространёнными везикулёзными и эрозивными высыпаниями.
Синонимы
герпетическая экзема, герпетиформная экзема, вариолиформный пустулёз Капоши-Юлиусберга, острый оспенновидный пустулёз, синдром Капоши.
Эпидемиология
Возраст: чаще болеют дети (первичное инфицирование), рецидивы заболевания отмечаются у людей всех возрастных групп, но наиболее часто регистрируются в первые 17 лет жизни.
Пол: не имеет значения.
Анамнез
Первичное инфицирование протекает с выраженными общими симптомами, сопровождаясь головной болью, лихорадкой и увеличением регионарных лимфоузлов, при этом на фоне поражённой атопическим дерматитом (или другим дерматозом) коже появляются диссеминированные высыпания пузырьков, быстро вскрывающихся с образованием болезненных эрозий. Эрозии сливаются друг с другом, увеличиваясь в размерах и распространяясь на здоровую кожу. Рецидивы заболевания протекают легче и, как правило, не сопровождаются нарушением общего состояния.
Течение
острое начало с последующим хроническим рецидивирующим течением, высыпания разрешаются под действием противовирусных средств. В случае тяжёлого течения, особенно на фоне иммунодефицита, возможен летальный исход.
Этиология
Предрасполагающие факторы
- приём глюкокортикоидных (стероидных) гормонов и других иммуносупрессантов;
- осенне-зимнее время года;
- ранее перенесённое ОРЗ;
- ранее перенесённая Эбштейн-Бар вирусная инфекция;
- ранее перенесённая кишечная инфекция, вызванная Shigella, Salmonella, Yersinia, Campylobacter;
- онкологические заболевания;
- простой герпес, перенесенный или имеющийся у членов семьи;
- стресс;
- воздействие холода (переохлаждение);
- воздействие тепла (перегревание);
- воздействие УФО (солнца);
- истощение;
- случайная половая связь;
- лучевая терапия;
- атопический дерматит; ;
- экзема;
- буллёзный пемфигоид;
- пузырчатка;
- болезнь Хейли-Хейли;
- болезнь Дарье;
- ожоги;
Жалобы
Основное кожное заболевание (атопический дерматит, нейродермит, экзема) может сопровождаться зудом. В случае первичного инфицирования наряду с местными воспалительными проявлениями, обусловленными ВПГ, возможно развитие симптомов общей инфекционной интоксикации (повышение температуры тела, озноб, общая слабость и недомогание), могут появиться боли в суставах и мышцах, головная боль. При рецидивах герпетической экземы больные чаще всего жалуются на боль в месте высыпаний, иногда могут беспокоить локальные зуд и жжение. В дальнейшем пациенты предъявляют на образование болезненных эрозий, отделяющих серозный экссудат и склонных к периферическому росту и слиянию. В месте высыпаний отмечается выраженная отёчность кожи, особенно заметная на лице. Как правило, происходит одностороннее увеличение регионарных лимфоузлов, которые уплотняются и становятся болезненными. При поражении глаз беспокоит ощущение «песка в глазах», светобоязнь, может снизиться острота зрения. При высыпаниях во рту возможно развитие гиперсаливации (повышенного слюноотделения) и дисфагии (нарушения глотания).
Дерматологический статус
процесс поражения кожи ВПГ носит распространённый характер, изначально локализуясь на поверхности очагов имеющегося кожного заболевания, а впоследствии выходит за их пределы, поражая ранее неизменённую кожу. Пузырьки, как правило, располагаются симметрично, без группировки, иногда могут сливаться друг с другом. Дермографизм чаще всего стойкий белый.
Элементы сыпи на коже
- основное дерматологическое заболевание представлено, как правило, воспалительными пятнами розового или красного цвета от 2 см в диаметре до поражения 90% поверхности тела, округлых или неправильных очертаний с нерезкими границами, нередко шелушащихся;
- возможно наличие очагов лихенификации (патологического состояния кожи, характеризующегося усилением кожного рисунка), обусловленной основной дерматологической патологией (экземой или атопическим дерматитом), которая может развиваться как на неизменной коже в результате её расчёсывания (первичной), так и вторичной (возникает на фоне предшествующих высыпаний в результате их расчёсывания). Цвет её может варьировать от розового до синюшно-красного или коричневого;
- пузырьки с пупковидным вдавлением в центре от 0,2 до 0,5 см в диаметре с серозным, редко с серозно-геморрагическим содержимым. Пузырьки располагаются на поверхности воспалительных пятен (очагов лихенификации), обусловленных имеющейся дерматологической патологией, или на внешне неизменённой коже и в дальнейшем вскрываются с формированием эрозий, иногда возможна трансформация пузырьков в пустулы;
- вторичные эрозии, образующиеся при вскрытии пузырьков, болезненные при пальпации, изначально около 0,5 см в диаметре, имеют тенденцию к периферическому росту и слиянию с образованием обширных очагов эрозированной кожи. Эрозии располагаются на фоне отёчной и гиперемированной кожи или очагов лихенификации. В дальнейшем эрозии разрешаются бесследно, крайне редко трансформируются в язвы;
- при иммунодефиците часто встречаются вторичные язвы, болезненные при пальпации, размеры которых могут колебаться от 1 до 20 см и более, что связано с их склонностью к периферическому росту. Края язв могут быть отвесными, неровными или блюдцеобразными, а дно может содержать участки некротического распада тканей. По периферии язвы окружены зоной воспалительной гиперемии и в дальнейшем постепенно разрешаются с образованием рубца;
- корки медово-жёлтого или желтовато-коричневого (реже бурого) цвета, образующиеся при подсыхании пузырьков, по отторжении корок образуются эрозии, реже – язвы, окружённые венчиком гиперемии;
Элементы сыпи на слизистых
- воспалительные пятна различных оттенков красного цвета до 2 см в диаметре, округлых очертаний с нерезкими границами, на поверхности которых в дальнейшем образуются пузырьки;
- пузырьки полушаровидной формы с пупковидным вдавлением в центре до 0,2 см в диаметре с серозным (реже - серозно-геморрагическим) содержимым. Пузырьки располагаются на поверхности воспалительных пятен и в дальнейшем вскрываются с формированием эрозий или (при локализации на губах) подсыхают с образованием корок медово-жёлтого (желтовато-коричневого) или бурого цвета;
- вторичные эрозии, образующиеся при вскрытии пузырьков или отторжении корок (на красной кайме губ), болезненные при пальпации, около 0,5 см в диаметре (иногда больше), окружены венчиком воспалительной гиперемии. В дальнейшем эрозии разрешаются бесследно, при иммунодефицитных состояниях они нередко трансформируются в язвы;
- при иммунодефиците часто встречаются вторичные язвы, характеризующиеся выраженной болезненностью при пальпации, размеры которых могут колебаться от 0,5 до 5 см в диаметре, что связано с их склонностью к периферическому росту. Края язв могут быть отвесными, неровными или блюдцеобразными, а дно может содержать участки некротического распада тканей или покрываться налётом. По периферии язвы окружены зоной воспалительной гиперемии и в дальнейшем постепенно разрешаются с образованием рубца;
- плёнчатые налёты белого, серого или коричневого цвета, располагающиеся на поверхности эрозий или язв;
- на красной кайме губ нередко встречаются корки медово-жёлтого или желтовато-коричневого (реже бурого) цвета, по отторжении которых образуются эрозии, реже – язвы, окружённые венчиком гиперемии;
- очаги лихенификации на красной кайме губ, обусловленные исходной дерматологической патологией, розового или красного цвета, нередко шелушащиеся.
Придатки кожи
ногтевые пластинки не изменены, но в ряде случаев (что связано с имеющейся дерматологической патологией – чаще всего с атопическим дерматитом) их поверхность может содержать точечные вдавления, поперечные борозды (линии Бо), быть неровной (холмистой), ногти могут утолщаться (с развитием пахионихии), а ногтевой валик может воспаляться. Нередко отмечается отполированность ногтевых пластинок с характерным блеском поверхности. Возможно диффузное поредение или полное выпадение волос в очагах лихенификации (в области наружной трети бровей и на теле).
Локализация
при вирусном поражении кожи сыпь (пузырьки) чаще всего встречается на лице, шее и туловище, реже – на конечностях; на слизистых оболочках высыпания наиболее часто локализуются на красной кайме губ, в полости рта, реже - на слизистой носа и конъюнктив. При иммунодефицитных состояниях возможны диссеминированные высыпания пузырьков по всему телу. Основное дерматологическое заболевание (атопический дерматит или экзема) имеет характерную локализацию – лицо (лоб, брови, веки, губы), шея (задне-боковые поверхности), грудь, верхние и нижние конечности (локтевые сгибы и подколенные ямки), поясница.
Дифференциальный диагноз
ветряная оспа, вирусная пузырчатка полости рта и конечностей, опоясывающий лишай с диссеминированным поражением кожи, аллергический дерматит, распространённый фолликулит, рожистое воспаление, многоформная экссудативная эритема, везикулёзная токсикодермия.
Сопутствующие заболевания
атопический дерматит; нейродермит; экзема; буллёзный пемфигоид; пузырчатка; болезнь Хейли-Хейли; болезнь Дарье; ожоги; менингит (менингоэнцефалит), сирингомиелия, рак желудка и других отделов желудочно-кишечного тракта, рак легкого, миелобластный лейкоз, лимфобластный лейкоз, болезнь Ходжкина (лимфогранулематоз), Т-клеточная лимфома кожи (включая грибовидный микоз); В-клеточная лимфома; ювенильная хроническая миелогенная лейкемия, микоплазменая пневмония, ВИЧ-инфекция, сепсис, кишечные инфекции (иерсиниоз, сальмонеллёз, дизентерия, амёбиаз и др.), инфекционный мононуклеоз, атопический дерматит, экзема, иммунодефицитные состояния, не ВИЧ-обусловленные, состояние после трансплантации органов и тканей.
Диагноз
Часто достаточно клинической картины и Анамнеза, для подтверждения диагноза могут применяться перечисленные ранее методы лабораторной диагностики.
Патогенез
На фоне предсуществующих дерматологических заболеваний происходит снижение барьерных функций кожи, что облегчает проникновение в неё вирусов простого герпеса. После проникновения в воспалённую кожу или слизистую оболочку ВПГ (1-го типа, реже 2-го типа) размножается в глубоких слоях эпидермиса (эпителия), вызывая гибель зараженных клеток, образование пузырьков и местную воспалительную реакцию, впоследствии вирус проникает в дерму, достигает окончаний чувствительных и вегетативных нервов и транспортируется по аксонам в тела нейронов, располагающихся в корешках чувствительных или вегетативных ганглиев. У 80–90% людей вирус герпеса после первичного инфицирования сохраняется в нервных ганглиях, где приобретает бессимптомное латентное течение. При рецидиве заболевания вирус реактивируется, мигрирует обратно в кожу или слизистую оболочку и вызывает клинические проявления рецидивного герпеса.
Материал подготовил: Раводин Роман Анатольевич, дерматовенеролог, дерматоонколог, дерматокосметолог. Доктор медицинских наук, доцент
Читайте также:

