Может ли быть сыпь от риса
Обновлено: 25.04.2024
Пищевая аллергия – это ответ иммунной системы на поступление в организм пищевых аллергенов (специфических белков, содержащихся в растительной и животной пище). Пищевые аллергены отличаются между собой степенью растворимости, устойчивостью к воздействию высоких/низких температур и ферментов. В процессе варки, жарки, сушки, консервирования, копчения, заморозки и других видов обработки активность белков-аллергенов может усиливаться, ослабевать или исчезать полностью.
Первичный контакт с аллергенами провоцирует выработку в организме специфических антител класса IgE. Данные антитела прикрепляются к тучным клеткам слизистых оболочек, содержащих большое количество активных биологических веществ. Повторное попадание аллергена в организм приводит к образованию соединений с ранее выработанными антителами, что является причиной разрыва тучной клетки и выброса содержавшихся в ней веществ (гистамина, простагландинов, лейкотриенов и пр.). Высвобожденные активные вещества поражают органы и ткани организма, что и проявляется симптомами аллергической реакции.
Тестирование предназначено для выявления в сыворотке крови пациента специфических иммуноглобулинов класса IgE к аллергенам риса.
Бо́льшая часть рисового зерна – это углеводы. Белков в нем содержится относительно немного (около 7-8%) – они представлены глобулинами, проламинами, альбуминами, глютеинами. Рис содержит некоторые микроэлементы (в частности железо, фосфор, калий, кальций, цинк и пр.) и витамины (группы В – В1, В2, В3, В6, витамины Е и РР, а также каротин)
Рис относится к продуктам питания с низкой аллергенностью. В нем отсутствует глютен – растительный белок, часто являющийся причиной развития аллергии, поэтому рис рекомендуется есть людям с непереносимостью глютена. Однако в его состав входят более десяти аллергенов, способных вызвать аллергическую реакцию, активирующую выработку организмом специфических антител класса Е. Следствием этого становится развитие устойчивой чувствительности к злаку – при ее появлении для развития аллергической реакции достаточно приема в пищу небольшого количества риса.
Аллергия на рис может быть врожденной или приобретенной – например, у людей, деятельность которых связана с производством или хранением злака. При этом реакцию способен вызывать не только рис как таковой, но и вещества, используемые для обработки рисовых полей или злака при закладке его на хранение. Развитие аллергии возможно в любом возрасте. По статистике около 5% грудных детей проявляют повышенную чувствительность к рисовой каше. Реакция у ребенка может наступать также вследствие употребления в пищу риса кормящей мамой – в роли аллергена в этом случае выступает материнское молоко. Аллергию также способна вызывать пыльца риса.
Наиболее аллергенным является рис в сыром виде. Однако некоторые виды его аллергенов не теряют своих свойств даже после термической обработки. При всем этом рис включается в перечень продуктов в составе элиминационных диет (т.е. тех, которые рекомендуются людям с аллергией).
Аллергическая реакция на рис может проявляться нарушением функций системы пищеварения и дыхания (реже), поражением кожных покровов. Наиболее характерными являются следующие заболевания:
- хейлит – поражение губ, проявляющееся образованием корок, чешуек, покраснением, сухостью и пр.;
- гастрит – воспаление слизистой оболочки желудка;
- колит – воспаление слизистой толстой кишки;
- гастроэнтерит – воспаление тонкого и толстого кишечника;
- синдром раздраженной кишки – функциональное заболевание кишечника, при котором возникает ощущение дискомфорта и боль в области живота, его вздутие, нарушения работы кишечника без каких либо очевидных причин;
- атопический дерматит;
- крапивница – состояние, сопровождаемое образованием сильно зудящих волдырей;
- отек Квинке – опасная для жизни пациента аллергическая реакция немедленного типа, характеризуемая сильной отечностью кожи, подкожной жировой клетчатки и слизистых оболочек;
- аллергический ринит (насморк);
- бронхиальная астма.
Определение количества специфических антител класса Е позволяет наблюдать зависимость выраженности проявлений аллергии от их концентрации – чем выше их уровень, тем более очевидны симптомы аллергии.
Количество IgE может изменяться в процессе течения болезни (например, при уменьшении/увеличении дозы аллергена, попадающего в организм пациента или проведении адекватной медикаментозной терапии). Поэтому тест примени для составления прогноза течения аллергической реакции и наблюдения за действенностью назначенного лечения. В этом случае проводится последовательный отбор проб, осуществляемый по рекомендации лечащего врача.
Тестирование рекомендуется проводить не ранее, чем через 4 часа после приема пищи. Воду (негазированную) можно пить.
- оптимальной является сдача крови утром натощак;
- накануне исследования желательно воздерживаться от физических и эмоциональных перегрузок;
- за сутки до забора крови запрещено употребление спиртных напитков, за час – курение;
- на результаты обследования может оказать влияние прием препаратов глюкокортикоидных гормонов, поэтому необходимо проконсультироваться с аллергологом о возможности их временной отмены;
- непосредственно перед сдачей крови желательно 10-15 минут спокойно посидеть.
Важно! На результаты тестирования не оказывают влияния антигистаминные (противоаллергические) препараты и возраст пациента.
Важно! За два дня до обследования желательно отменить прием пищевых добавок, содержащих биотин и прекратить лечение с применением витамина. Результатом его высокой концентрации в пробе крови может стать ложно заниженный показатель исследования.
Забор крови не рекомендуется проводить после физиопроцедур, ректального, мануального, ультразвукового, инструментального обследований и других манипуляций.
Исследование специфических антител класса Е рекомендуется пациентам, страдающим тяжелыми формами аллергии, для подбора адекватной диеты. Оно применяется для оценки вероятности развития аллергической реакции на рису лиц с аллергическими заболеваниями:
- бронхиальной астмой;
- поллинозом (сезонным аллергическим ринитом и/или конъюнктивитом);
- атопическим дерматитом (хроническим воспалительным заболеванием кожи);
- экземой (незаразным острым или хроническим заболеванием кожи, проявляющимся зудящей сыпью);
- пищевой или лекарственной аллергией;
- респираторными аллергозами.
Исследование проводится в следующих случаях:
- при появлении симптомов аллергии после употребления в пищу риса – тошноты, рвоты, боли в животе, поноса, отечности лица или гортани, кашле, бронхоспазме, рините и/или конъюнктивите и пр.;
- у пациентов раннего детского возраста (отбор проб кожи делают по исполнению ребенку 5 лет);
- при высокой степени сенсибилизации (приобретенной высокой чувствительности к чужеродным элементам и раздражителям) больного, которая может привести к анафилактическому шоку;
- при течении заболевания, не прерываемом периодами ослабления или временного исчезновения симптомов (ремиссиями);
- при невозможности отмены приема противоаллергических средств, которые могут оказать влияние на результаты кожных проб;
- при очень высокой чувствительности к нескольким аллергенам (поливалентной сенсибилизации), когда сроки обследования ограничены и отсутствует возможность одновременно исследовать in vivo (наружную) реакцию на все предполагаемые аллергены;
- при низкой реактивности кожи (в частности, у детей);
- при уртикарном дермографизме (механической крапивнице – изменении цвета кожи, появлении волдырей вследствие воздействия на кожный покров);
- на острой стадии заболевания при поражениях кожных покровов;
- при ложноположительном или ложноотрицательном ответе при проведении кожного тестирования.
Количество специфических антител класса IgE измеряется в килоединицах аллергена на литр (kU/I).
Нормой является уровень антител ниже 0,35 kU/L, что соответствует нулевому классу и результату «отрицательно».
Результат анализа выдается на бланке лаборатории. В графе «Нормы интерпретации» содержится описание классов проб с расшифровкой полученного показателя:
Синонимы русские
Специфический иммуноглобулин класса Е к рису.
Синонимы английские
Specific immunoglobulin E to the rice, Spec. IgE to the rice (serum).
Метод исследования
Иммунофлюоресценция на твердой фазе (ImmunoCAP).
Единицы измерения
кЕдА/л (килоединица аллергена на литр).
Какой биоматериал можно использовать для исследования?
Венозную или капиллярную кровь.
Как правильно подготовиться к исследованию?
- Не курить в течение 30 минут до исследования.
Общая информация об исследовании
В рисе содержится кальций, железо, витамины группы В. Он состоит из углеводов и относительно небольшого количества белка. Белковый состав рисового зерна: глютенины, глобулины, альбумины и проламины. Кроме широкого применения в кулинарии, рис, а именно его оболочка, используется в некоторых производственных процессах, таких как продукция очищенной альфа-целлюлозы и фурфурола.
Рис не содержит глютен, поэтому часто используется для питания взрослых и детей с непереносимостью или нарушениями усвоения этого вещества. Он считается гипоаллергенным продуктом, но все же содержит потенциально аллергенные вещества - более 10 белков. В связи с этим рис может вызывать развитие истинной аллергии, которая сопровождается продукцией специфических антител класса IgE. В этом случае развивается стойкая аллергическая чувствительность, реакция возникает при употреблении даже незначительного количества злака. Выраженная аллергическая реакция возможна как у взрослых, так и у детей - до 5 % грудничков не переносит рисовую кашу. Также на ребенка может влиять употребление риса его кормящей матерью - через грудное молоко. Также у ребенка возможна реакция и на пыльцу риса.
Чувствительность к рису может быть приобретенной по наследству или появившейся в течение жизни - часто она возникает у людей, работающих на производстве или хранении этого злака. Хотя причиной развития негативной реакции может быть не само зерно, а вещества, использующиеся при обработке полей, где выращивался злак, или при его хранении: инсектициды, гербициды, удобрения.
Сырой рис более аллергенен, чем вареный, хотя некоторые из аллергенов риса являются термостабильными (например, белки – переносчики липидов) и сохраняют аллергенный потенциал даже после обработки. В то же время рис считается гипоаллергенным продуктом и входит в составы различных элиминационных диет (диет, назначающихся при аллергии и исключающих некоторые продукты).
Аллергия к рису, как правило, проявляется нарушением функции пищеварительной системы (хейлит, гастрит, колит, гастроэнтерит, синдром раздраженной кишки), кожными проявлениями (атопический дерматит, крапивница, отек Квинке) и реже нарушениями функции дыхательной системы (аллергический ринит, бронхиальная астма).
Количественное определение специфических IgE-антител позволяет оценить взаимосвязь между уровнем антител и клиническими проявлениями аллергии. Низкие значения этого показателя указывают на низкую вероятность аллергического заболевания, в то время как высокий уровень имеет высокую корреляцию с клиническими проявлениями заболевания. При выявлении высоких уровней специфических IgE возможно предсказать развитие аллергии в будущем и более яркое проявление ее симптомов. Однако концентрация IgE в крови нестабильна. Она меняется с развитием заболевания, с количеством получаемой дозы аллергенов, а также на фоне лечения. Рекомендуется повторить исследование при изменении симптомов и при контроле проводимого лечения. О необходимости повторного исследования нужно консультироваться с лечащим врачом.
ImmunoCAP характеризуется высокой точностью и специфичностью: в малом количестве крови обнаруживаются даже очень низкие концентрации IgE-антител. Исследование является революционным и основано на иммунофлюоресцентном методе, что позволяет увеличить чувствительность в несколько раз по сравнению с другими анализами. Всемирная организация здравоохранения и Всемирная организация аллергологов признают диагностику с использованием ImmunoCAP как "золотой стандарт", так как она доказала свою точность и стабильность результатов в независимых исследованиях. В Российской Федерации до настоящего момента методика не получила широкого распространения, хотя во всем мире до 80 % анализов на специфические иммуноглобулины класса Е выполняется с помощью ImmunoCAP.
Таким образом, выявление специфических IgE с помощью данной методики выводит аллергодиагностику на качественно новый уровень.
Для чего используется исследование?
- Для диагностики аллергических заболеваний (пищевая аллергия, атопический дерматит, бронхиальная астма, аллергический ринит, респираторный аллергоз).
- Для оценки риска развития аллергических реакций на рис.
Когда назначается исследование?
- При наличии следующих, указывающих на аллергический характер, симптомов при употреблении в пищу риса: покраснение и зуд кожи, ангионевротический отек, риноконъюнктивит, отек гортани, кашель и бронхоспазм, тошнота, рвота, боль в области живота и диарея и др.
- При невозможности отмены препаратов для лечения основного заболевания, так как они могут повлиять на результаты кожного тестирования.
- Детям – если их родители страдают аллергическими заболеваниями.
- Детям в возрасте до 5 лет (при невозможности выполнения кожных тестов).
- При поражении кожных покровов, в острый период заболевания.
- При поливалентном характере сенсибилизации, когда нет возможности провести тестирование in vivo с предполагаемыми аллергенами.
- При ложноположительном или ложноотрицательном результате кожного тестирования.
Что означают результаты?
Значение показателя,
Класс
Уровень аллергенспецифических антител IgE

Пищевой аллергией называют патологическую реакцию организма на компоненты пищи. В этой статье врач педиатр Текутьева Ольга Николаевна подробно рассказывает о симптомах и принципах лечения аллергии у новорожденных.
Распространённость пищевой аллергии у грудных детей по данным ВОЗ составляет около 10%. Это достаточно большой процент и, последнее время наблюдается тенденция к его росту. Встретить в кабинете педиатра маму с жалобами на симптомы пищевой аллергии у малыша — не редкость. Чтобы эффективно лечить пищевую аллергию у грудничков врач должен, стараться не только назначить лекарственные препараты, но и объяснить правила ухода за малышом, растолковать тонкости диетотерапии.
В развитии аллергии большое значение имеет наследственная предрасположенность. Поэтому, если у мамы или папы есть аллергические реакции, то у малыша риск развития пищевой непереносимости становиться выше.
Виды пищевой аллергии у грудных детей
Различают два основных вида пищевых аллергий — реакция, которая развивается непосредственно после попадания аллергена в организм, и накопительная аллергия. Когда аллерген должен неоднократно попасть в организм, что бы развилась аллергическая реакция. Кроме того аллергию разделяют на виды, в зависимости от той системы органов, которая наиболее повреждена – кожные проявления, пищевые, дыхательные.
Симптомы пищевой аллергии у грудничков
1. Проявления пищевой аллергии разнообразны. Самым частым проявлением является сыпь. Сразу после попадания аллергена в организм может развиться острая аллергическая реакция — крапивница. На коже малыша появляются ярко-красные отечные пятна разного размера и формы. В центре пятна может возникнуть пузырек с прозрачным содержимым. Размер его может быть разнообразным от нескольких миллиметров до нескольких сантиметров. Такая сыпь обычно проходит в течении 1-3 дней. Но показать малыша врачу, все равно, стоит. Так как иногда ребенку требуется назначения лекарств, а при обширной сыпи, или неудачном ее расположении, даже экстренная помощь. Нужно запомнить, какой продукт вызвал такую реакцию и больше его не давать.
2. Другие виды сыпи проявляются не так остро. Поэтому не всегда возможно определить четкую связь ее появления с продуктом. Такие сыпи обычно не яркие, мелкоточечные. Они склонны к волнообразному течению. Сыпь, обычно, становиться более яркой к вечеру и бледнеет утром. Кожа становиться сухой, шелушиться, иногда трескается. Чаще всего, такая сыпь располагается на щеках, ягодицах, наружных поверхностях бедер и предплечий. Такой вид сыпи требует особого внимания специалистов — обследования и специфического лечения.
3 Вторыми проявлениями по частоте являются симптомы со стороны ЖКТ. К ним относятся: отек слизистых оболочек ротовой полости, отек пищевода, одно-или многократная рвота. Чаще всего такие симптомы проявляются остро, непосредственно после употребления аллергена. Кроме того, малыша могут беспокоить боли в животе. Он может кряхтеть, капризничать, сучить ножками. Пищевые аллергии могут проявляться неустойчивым стулом. Это может быть, как диарея, так и запоры. Менее яркими признаками пищевой аллергии у малыша могут быть частые обильные срыгивания, малая прибавка массы тела, плохой аппетит, слабость. Проявления со стороны ЖКТ могут быть вместе с сыпью или без нее.
4 Гораздо реже в грудном возрасте возможны проявления со стороны дыхательной системы, при попадании пищи на слизистые может возникнуть отек верхних дыхательных путей. Это состояние острое, угрожающее жизни. Оно требует немедленного обращения к врачу. При длительном контакте с аллергеном может развиться аллергический ринит или астма. Чаще, такие реакции появляются не после попадания пищи внутрь, а после вдыхания ее частиц. Наиболее частой причиной респираторной аллергии является вдыхание паров при варки или жарки рыбы.
Кроме того существуют тяжелые острые аллергические реакции, такие как отек Квинке или анафилактический шок. Возникают такие реакции непосредственно после контакта с аллергеном, развиваются очень быстро. Они встречаются крайне редко и требуют неотложной медицинской помощи.
Причины пищевой аллергии у новорожденных
Пищевая аллергия у малышей, которые только что родились — большая редкость. Ребенок получает только материнское молоко. Это еда, которая создана природой для вашего малыша и ничего не может быть лучше нее. Поэтому, пиком возникновения пищевых аллергий у грудных детей на естественном вскармливании можно считать возраст около 4–5 месяцев, когда малыш начинает получать прикорм — продукты добавленные к грудному молоку: овощи, фрукты, каши, мясо, кисломолочные продукты и другие. Несколько по другому обстоит дело с малышами на искусственном вскармливании. Сама молочная смесь может стать причиной пищевой непереносимости. Поэтому в выборе смеси, лучше посоветоваться со специалистом.
Что чаще всего является аллергеном у грудных детей?
1. Первое место занимает непереносимость белка коровьего молока. Надо отметить, что большинство современных смесей для вскармливания грудных детей в своей основе имеют именно белки коровьего молока. Именно этой причиной обусловлена аллергия малыша на смесь. Кроме того реакция на белок коровьего молока может быть у ребенка и на естественном вскармливании, если у мамы в рационе избыток молочных продуктов. Речь не идет про конкретный компонент молока или смеси. В состав коровьего молока входит много разных белков: альбумины, глобулины, казеин. Некоторые из них чаще вызывают аллергическую реакцию, другие реже. Казеин составляет около 80% от всех белков молока. Состав его в коровьем молоке идентичен козьему. Этим объясняется перекрестная реакция у малышей на коровье и козье молоко. Поэтому, не рекомендуется при непереносимости коровьего молока заменять его козьим, или смесями на основе козьего молока, в рационе ребенка. Некоторые белки разрушаются при термической обработке. Этим обусловлена меньшая реактогенность (способность вызывать реакции) кипяченого молока. Есть белок сходный по составу с белком мяса говядины или телятины. При непереносимости этого вида белка у малыша будет перекрестная реакция на молоко и мясные продукты.
2. Следующей по частоте причиной возникновения аллергии у грудного ребенка является куриное яйцо. В составе яйца аллергеном выступает так же белок —овальбумин. Поэтому начинать вводить яйца в рацион советуют с желтка и небольшими порциями. Внимательнее наблюдайте за реакцией малыша на этот продукт. При первом прикорме яйца вместе с белком стоит также внимательно наблюдать за реакцией. Не стоит забывать, что яйца содержатся в некоторых макаронных и хлебобулочных изделиях.
3. Частой причиной пищевой непереносимости является глютен. Это белок, который содержится в некоторых злаках. Для того, что бы предотвратить нежелательную реакцию, советуют начинать прикорм с каш, не содержащих глютен. К ним относятся: гречневая, кукурузная, рисовая. Крупы же, богатые глютеном, такие как манная, пшенная, овсяная — стоит вводить ближе к годику. На первом году реакция на глютен встречается реже, чем непереносимость белка коровьего молока или яичного белка.
4. Кроме того пищевые реакции могут вызвать ярко окрашенные фрукты и овощи. Такие, как морковь, свекла, тыква, персик. Их введение в рацион лучше отложить и отдать предпочтение зеленым и белым овощам – например кабачку, цветной капусте и брокколи. А знакомство малыша с фруктами лучше начинать с зеленых яблок и груш. С экзотическими фруктами, такими как манго или киви, также лучше не спешить.
Не стоит забывать, что аллергическая реакция возможна на любой продукт. Давая впервые лакомство малышу, мама должна помнить о риске непереносимости. Стараться не спешить, особенно с введением самых первых продуктов прикорма. Давать незнакомые ребенку продукты утром небольшими порциями, что бы была возможность контролировать реакцию на них в течение дня.
Как распознать пищевую аллергию и не перепутать ее с другими заболеваниями?
Чаще всего, что бы поставить диагноз пищевой аллергии врачу требуется только осмотр и подробный опрос мамы. Мама может указать на то, что она сама имеет пищевую аллергию или указать врачу на конкретный продукт. Иногда поставить такой диагноз сразу затруднительно. Тогда доктор может назначить обследование. Для начала, общий анализ крови. А затем, если потребуется, специфические аллергологические пробы: обследование на иммуноглобулины, а в более позднем возрасте, провокационные пробы. Именно эти пробы выбраны, как наиболее информативные, в последних клинических рекомендациях. Кроме того, малышу может понадобиться консультация аллерголога, дерматолога или гастроэнтеролога, в зависимости от беспокоящих его симптомов. А также, дополнительное обследование со стороны органов ЖКТ.
Лечение и профилактика аллергии
Согласно последним рекомендациям ВОЗ, основой профилактики пищевых аллергий у детей является грудное вскармливание. Дети получающее исключительно грудное молоко в первые месяцы жизни, гораздо реже страдают пищевой аллергией. При этом мамам здоровых детей, находящимся на грудном вскармливании, не требуется особенных диет. Их питание должно быть полноценным и разнообразным, включать белки, жиры, углеводы. А так же микроэлементы и витамины. Мамам деток, находящимся в группе риска по пищевой непереносимости, советуют так же сильно не ограничивать рацион. Нужно полностью исключить те продукты, на которые есть реакция у самой мамы и вести пищевой дневник.
При необходимости искусственного вскармливания, детям, предрасположенным к аллергии, выбирают специальные гипоаллергенные смеси. Для лечения уже имеющихся проявлений, смесь должен подбирать специалист. Согласно последним клиническим рекомендациям, при непереносимости белка коровьего молока, выбирают смеси с полностью гидролизованным белком или аминокислотным составом. Назначать в этом случае гипоаллергенные смеси и смеси на основе белка козьего молока не верно. Смеси на основе сои, сами по себе, могут вызвать аллергическую реакцию.
Другим важным шагом для профилактики и лечения пищевой аллергии является правильное введение прикорма. Прикорм должен вводиться своевременно – не ранее 4 месяцев и не позднее 6. Для начала выбираются гипоаллергенные продукты – белые и зеленые овощи, безглютеновые каши. В один день малышу дают только один продукт прикорма, в небольшом количестве и наблюдают за возможной реакцией. В начале новый продукт следует вводить не чаще 1-го раза в неделю. Мамам малышей предрасположенным к аллергии или уже имеющим аллергические проявления, рекомендуют ведение пищевого дневника. Там мама записывает все продукты, которыми она кормила ребенка в течение дня и возможные реакции на них.
Доктор, при необходимости, может назначить малышу лекарственные препараты. Они могут быть, как для приема внутрь, так и для обработки кожи. Детям с хроническими аллергическими сыпями показан особый уход за кожей. Необходимо использовать специальные детские моющие средства с нейтральным рН. А после мытья использовать специальные средства по уходу – эмоленты. Какой именно подобрать эмолент, лучше проконсультироваться с врачом. При проявлениях со стороны желудочно-кишечного тракта или дыхательной системы ребенку необходимо специфическое лечение, которое может назначить только врач при очном осмотре.

Акне — воспалительное заболевание кожных покровов, которое вызывается изменением сальных желез, а также их выводных протоков и волосяных фолликулов. К причинам появления угревой сыпи можно отнести наследственность, гормональные сбои, стрессы, гинекологические заболевания, прием некоторых медицинских препаратов, плохую экологию и несбалансированное питание. Чтобы нормализовать выработку кожного сала, в качестве комплексного компонента лечения назначается диета.

Какие продукты нельзя есть при акне
Не только курение и алкоголь, но и некоторые повседневные продукты питания могут вызывать интоксикацию организма и ухудшение состояния кожи. Они влияют на уровень глюкозы и холестерина в крови, чем усиливают работу сальных желез. Организм стремится вывести образующиеся токсины наружу, что и приводит к появлению угревой сыпи.
Согласно результатам ряда исследований, в регионах, где население употребляет минимальное количество животных жиров, заболеваемость акне ниже среднего уровня по миру. Это доказывает эффективность назначения диеты при заболевании.
Какие продукты исключить при акне? При лечении угревой сыпи необходимо отказаться от следующих продуктов:
- Сладости. Сахар и рафинированные продукты (например, рафинированная мука) провоцируют накопление инсулина, что приводит к выработке мужских гормонов — андрогенов. Все это провоцирует повышенную выработку кожного сала, которое закупоривает поры. При присоединении бактерий появляется акне.
- Молочные продукты. Традиционно молоко считается полезным продуктом, однако оно действительно необходимо только детям. Взрослые утрачивают способность переваривать коровий белок, вызывающий повышение инсулина в крови. Содержащийся в молоке бетакуллин вызывает рост новых клеток и замедляет отмирание старых, что не соответствует норме. Самыми вредными молочными продуктами, вызывающими акне, являются жирный сыр и коктейли на основе молочной сыворотки, действующие как концентрированное молоко.
- Мучные изделия, каши (хлопья, разваристые каши), макароны, крахмалсодержащая еда. Зерновые культуры (пшеница, рожь, ячмень) и продукты на их основе в больших количествах содержат глютен. Это вещество образует клейковину, мешающую нормальной работе кишечника. Продукты на основе пшеничной муки и крахмала вызывают выброс инсулина, что провоцирует появление угревой сыпи.
- Кофе. Этот напиток стимулирует выработку кортизола — гормона стресса. Он оказывает разрушающее воздействие на печень и вызывает повышение сахара в крови.
- Фастфуд, полуфабрикаты и соусы. К продуктам, которые нельзя есть при акне нужно отнести те, что содержат в своем составе усилители вкуса и трансжиры (снеки, гамбургеры, чипсы, луковые кольца). Они вызывают не только зависимость и рост жировой ткани, но и образование угрей на коже.
- Алкоголь. Спиртсодержащие напитки расширяют сосуды, вызывая покраснение кожи и обезвоживание.
- Жирное мясо. Блюда из продуктов, содержащих животные жиры, усиливают работу сальных желез, что в дальнейшем провоцирует появление акне.

Некоторые продукты, заслуженно отнесенные к группе полезных и диетических, могут провоцировать возникновение угревой сыпи:
- Шпинат. Овощ — отличный источник железа. В то же время шпинат содержит йод, который при накоплении в организме в больших количествах может провоцировать появление несовершенств на коже.
- Арахис. Это полезный продукт, но не для страдающих от угревой сыпи, так как в составе этих орехов есть вещество, усиливающее выработку кожного жира.
Продукты, которые можно есть при акне
Несмотря на внушительный список запрещенных при лечении прыщей продуктов, диета предполагает употребление вкусных и полезных блюд. При соблюдении основных положений правильного питания положительный результат можно заметить всего через несколько недель.
Диета предполагает употребление следующих продуктов питания:
- Миндаль, кешью. Эти орехи содержат цинк и селен. Растительные жиры в отличие от животных не вызывают усиленную выработку кожного жира.
- Зеленые овощи и фрукты. Цветная капуста, кольраби, зеленые яблоки содержат клетчатку, которая способствует выведению из организма избытка гормонов, вызывающих акне.
- Помидоры. Содержащийся в томатах ликопин нормализует гормональный фон.
- Виноград. Фрукт способствует быстрой регенерации кожи.
- Цельнозерновые крупы. Продукты содержат селен, цинк, витамин Е и антиоксиданты.
- Какао. Напиток нормализует содержание инсулина, а также улучшает кровоснабжение кожи и волос.
- Соя. Содержащиеся в составе этой культуры фитоэнтрогены нормализуют гормональный фон.
- Зеленый чай. Напиток оказывает противовоспалительное действие.
При соблюдении диеты важно не переедать. Избыточное употребление пищи вызывает усиление выработки кожного сала.

Согласно исследованиям маркетологов, жители США тратят ежемесячно в среднем 100$ на средства от угревой сыпи. При этом в большинстве случае проблема разрешается корректировкой питания. Диета позволяет нормализовать выработку себума в коже, успокоить сальные железы и пополнить запасы витаминов и минералов в организме. В то же время не стоит забывать о том, что правильное питание работает эффективно только в комплексе с другими назначениями врача.
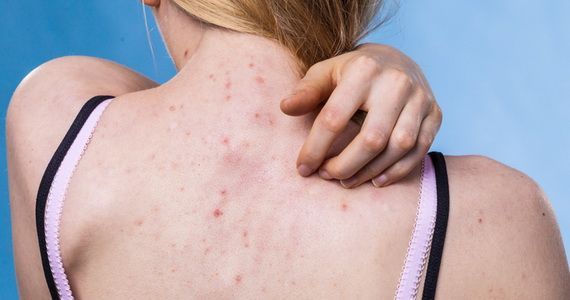
Кожа отображает все внутренние процессы. Если на ней начинают появляться высыпания и раздражения, это повод задуматься о здоровье. Кожная сыпь возникает по разным причинам, среди которых серьезные внутренние заболевания занимают отнюдь не последнее место.
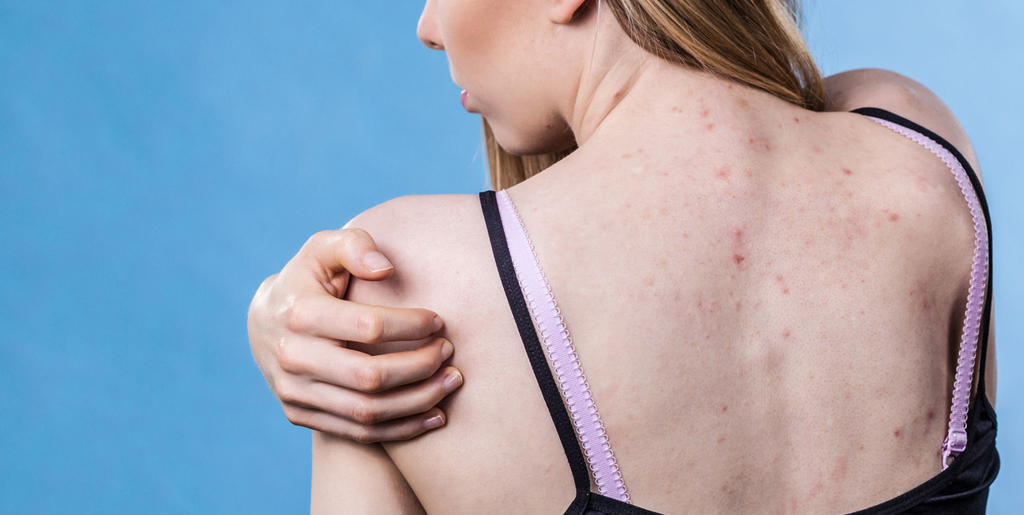
Что называют кожной сыпью
Под сыпью врачи обычно подразумевают патологическое поражение кожи и слизистой в виде высыпаний. Сыпь может представлять собой покраснения, пустулы, пузырьки, узелки, волдыри, бугорки и другие образования. Ключевая особенность — сыпь всегда внешне отличается от здоровых участков кожи. Иногда сыпь может пройти самостоятельно, а иногда она указывает на заболевание, которое не исчезнет само по себе.
Причины появления сыпи
Все причины появления кожной сыпи принято делить на следующие категории:
- Инфекция. В эту категорию относят бактериальные и вирусные заболевания.
- Аллергия. Сыпь может вызывать как пищевая аллергия, так и контактная. Интенсивность высыпаний может зависеть от сезона и психологического состояния пациента.
- Болезни крови и сосудов. Часто эти проблемы выражаются в виде геморрагий — подкожных кровоизлияний, которые происходят из-за нарушения целостности сосудов. Отличительная черта геморрагии — при растяжении кожи она не исчезает, в отличие от других покраснений.
- Аутоиммунные заболевания. Самый "хрестоматийный" пример — системная красная волчанка.
- Неаллергическая реакция на вещества. Это может быть реакция на токсин или на компонент лекарства.
- Физические воздействия. Сыпь может проявиться от чрезмерного холода или жары, от сдавливания, трения или агрессивного воздействия солнечных лучей. Такие высыпания — самые безобидные и обычно проходят сами собой.
Какие болезни вызывают сыпь?
В рамках одной статьи невозможно уделить внимание всем заболеваниям, вызывающим сыпь на теле и на лице. Поэтому мы рассмотрим самые распространенные проблемы, сопровождаемые кожными высыпаниями.
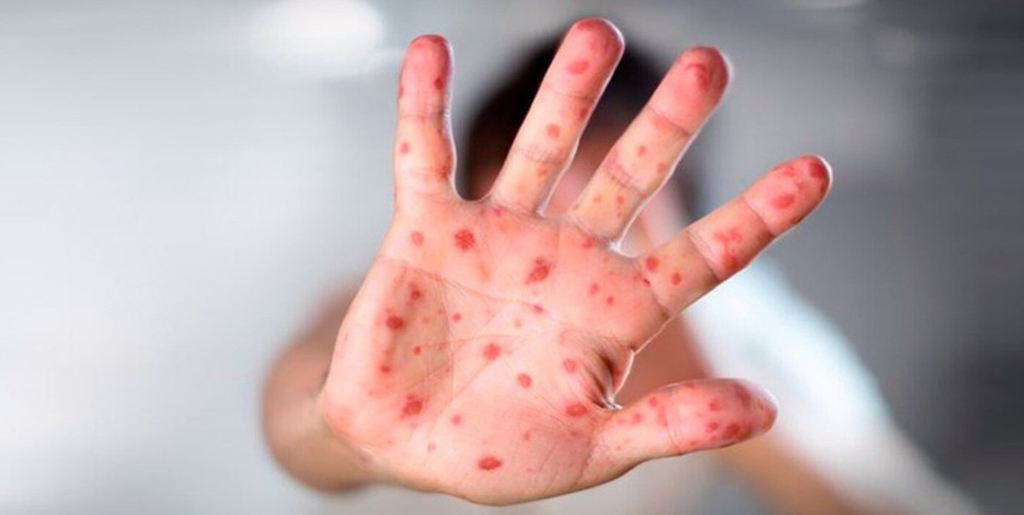
Контактный дерматит
Как ясно из названия, контактный дерматит появляется из-за прикосновений к агрессивным веществам: ядовитым растениям (плющ, сумах), красителям, материалам химического происхождения (латекс, резина) и так далее. Контактный дерматит обычно проявляется в виде покраснений и воспалений. Гнойные образования для него нехарактерны.
Реакция на лекарство
Некоторые медикаменты в качестве побочных эффектов могут вызывать сыпь и раздражение кожи. Иногда лекарство не имеет таких побочных эффектов, но может вызвать аллергическую реакцию в виде сыпи. Кроме того, некоторые антибиотики вызывают светочувствительность — человек становится очень чувствительным к солнечным лучам.
Аллергия
Аллергия может проявляться по-разному, и сыпь — одно из наиболее частых проявлений. Она может появиться после того, как пациент съест аллерген или потрогает его. Если помимо сыпи наблюдается осложнение дыхания, онемение конечностей, визуально заметный отек — немедленно вызывайте скорую помощь!
Экзема
Экзема — это довольно распространенное незаразное кожное заболевание. Экзема проявляется в виде сухости кожи, зуда, локализованных покраснений. Кожа пациента шелушится и покрывается сухими чешуйками. Причины появления экземы могут быть разными, но внешние проявления болезни всегда включают в себя высыпания на коже, ее огрубение и появление микротрещин.
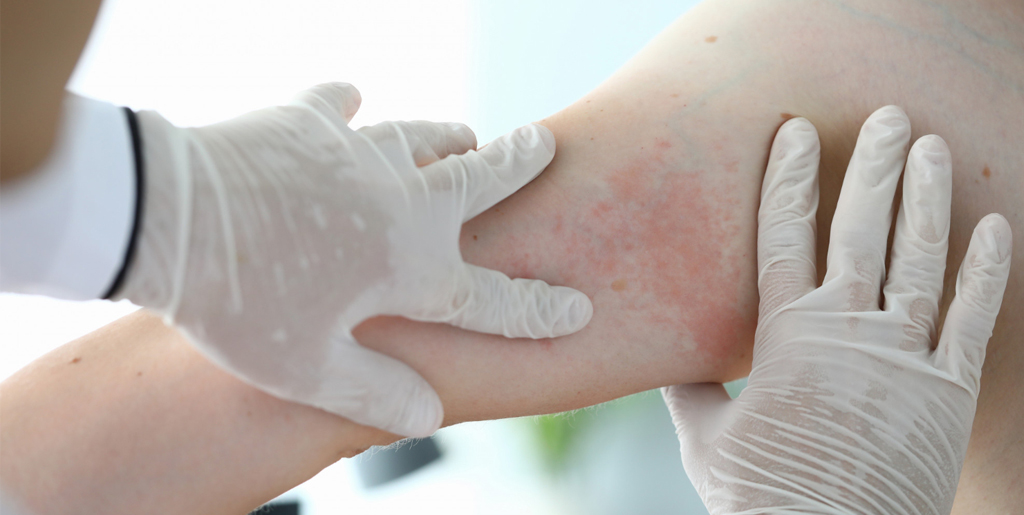
Атопический дерматит
Атопический дерматит — это хроническое расстройство, которое часто сопровождается сыпью. Этот вид дерматита в три раза чаще проявляется у детей до 3 лет, чем у взрослых. Помимо высыпаний, дерматит демонстрирует следующие симптомы: зуд, сухость кожи, раздражение, шелушение. Атопический дерматит может дополняться вторичной инфекцией.
Кожная сыпь может быть вызвана разными причинами, и она редко однозначно указывает на конкретное заболевание. Но современные методы диагностики позволяют специалистам определять причину проблемы с очень высокой точностью. Правильно определив заболевание, врач сможет назначить наиболее эффективное лечение высыпаний, концентрируясь на причинах, которые его вызвали.
Читайте также:

