Может ли быть ожог от узи
Обновлено: 18.04.2024
Щитовидная железа расположена в передней части шеи и вырабатывает гормоны щитовидной железы трийодтиронин (Т3) и тетрайодтиронин или тироксин (Т4). Эти гормоны щитовидной железы обеспечивают основной обмен веществ в организме и влияют на работу головного мозга, сердца, мышц и других органов.
Выброс гормонов щитовидной железы регулируется гипофизом, расположенным в головном мозге. Тиреотропный гормон (ТТГ) высвобождается в гипофизе и определяет продукцию Т3 и Т4 в щитовидной железе. Если гормонов щитовидной железы слишком много, то ТТГ снижается, тогда как если гормонов щитовидной железы слишком мало, то ТТГ увеличивается, чтобы стимулировать высвобождение большего количества гормонов щитовидной железы.
Отклонения в работе щитовидки
При заболеваниях щитовидной железы может наблюдаться:
- повышение активности щитовидной железы, называемое гипертиреозом;
- снижение активности щитовидной железы, называемое гипотиреозом.
Нередко в щитовидной железе образуются узлы, в этом случае может быть как нормальная, так и нарушенная функция щитовидной железы.
Гипертиреоз
При гипертиреозе щитовидная железа выделяет слишком много гормона щитовидной железы, что ускоряет обмен веществ в организме. Гипертиреоз может быть разной степени тяжести.
Жалобы, характерные для пациентов с гипертиреозом:
- тахикардия, аритмия;
- повышенная потливость, плохая переносимость жары;
- нервозность, раздражительность, повышенная эмоциональность;
- тремор тела, чаще тремор рук;
- частые испражнения, диарея;
- повышенный аппетит;
- снижение веса при нормальном или даже повышенном аппетите;
- менструальные расстройства;
- нарушения сна;
- увеличение щитовидной железы;
- слабость;
- тонкие волосы, выпадение волос.
Наиболее частыми причинами гипертиреоза – болезнь Грейвса или, реже, один или несколько узлов щитовидной железы, секретирующих повышенные уровни гормонов щитовидной железы.
Что такое болезнь Грейвса?
Это аутоиммунное заболевание, впервые описанное ирландским врачом Робертом Джеймсом Грейвом. При аутоиммунном заболевании щитовидной железы иммунная система, обычно защищающая организм и помогающая бороться с болезнью, вырабатывает антитела, «атакующие» ткани щитовидной железы.
Эти антитела «ведут себя» как тиреотропный гормон (ТТГ), и в результате щитовидная железа вырабатывает слишком много гормона. Болезнь Грейвса может начаться в любом возрасте у обоих полов, но чаще встречается у женщин в возрасте от 20 до 50 лет, у которых часто есть семейная история заболеваний щитовидной железы.
Каковы осложнения болезни Грейвса?
Гипертиреоз, если его не лечить, может привести к сердечной недостаточности и остеопорозу. Беременные женщины с неконтролируемой болезнью Грейвса подвергаются большему риску выкидыша и преждевременных родов.
Болезнь Грейвса вызывает проблемы с глазами, называемые болезнью Грейвса или аутоиммунной офтальмопатией. Характеризуется:
- выпячиванием глазных яблок или экзофтальмом;
- сухостью глаз, покраснением, слезотечением;
- светобоязнью;
- ограничением движения глазного яблока;
- двоением, воспалением, нарушениями зрения.
Как лечится болезнь Грейвса?
Если человек курит, очень важно бросить курить. Заболевание обычно лечат препаратами, снижающими выработку гормонов щитовидной железы, но лечение необходимо проводить под наблюдением врача в течение длительного времени, не менее года, чаще дольше. В некоторых случаях также используется терапия радиоактивным йодом или хирургическое вмешательство.
Гипотиреоз
При гипотиреозе щитовидная железа выделяет слишком мало гормона щитовидной железы, что замедляет обмен веществ в организме. Следует отметить, что жалобы, характерные для больных гипотиреозом, могут различаться по степени выраженности и не всегда могут быть одинаковыми для всех.
Жалобы, характерные для больных с гипотиреозом:
- усталость, сонливость;
- фривольность;
- запор;
- сухая кожа;
- увеличение веса;
- медленный сердечный ритм;
- отеки;
- высокий уровень холестерина в крови;
- охриплость;
- мышечная слабость;
- депрессия;
- нерегулярный менструальный цикл;
- тонкие волосы;
- нарушение памяти.
- тиреоидит Хашимото – аутоиммунное заболевание щитовидной железы, впервые описанное японским врачом Хакару Хашимото;
- операция на щитовидной железе;
- лечение щитовидной железы радиоактивным йодом;
- врожденная проблема со щитовидной железой;
- повреждение гипофиза – в результате чего он не вырабатывает ТТГ.
Тиреоидит Хашимото чаще всего встречается у женщин среднего возраста – 50-60 лет, но может возникать в любом возрасте и может встречаться у мужчин, детей и подростков.
Гипотиреоз у детей и подростков имеет те же симптомы, что и у взрослых, но может отмечаться:
- более медленным ростом;
- задержкой полового созревания;
- задержкой умственного развития.
Гипотиреоз очень важно лечить и контролировать во время беременности. Как правило, беременным женщинам с тиреоидитом Хашимото требуется более высокая доза левотироксина во время беременности, чем до беременности.
Нелеченный гипотиреоз у матери может привести к:
- патологии новорожденных;
- повышенному риску преждевременных родов или мертворождений;
- нарушению психического развития.
Как лечить гипотиреоз?
Пациентам с гипотиреозом следует ежедневно принимать таблетку, содержащую гормон щитовидной железы, для возмещения дефицита гормона в организме. Синтетический Т4 или левотироксин точно такой же и работает так же, как Т4, произведенный организмом. Доза индивидуальна для каждого человека – может потребоваться некоторое время, чтобы найти нужную дозу.
Врач определит начальную дозу в зависимости от веса пациента, возраста и других условий. Через 6-8 недель потребуются анализы крови для корректировки необходимой дозы до тех пор, пока не будет достигнут нормальный уровень гормонов. Тестирование следует продолжать проводить каждые 6–12 месяцев. При гипотиреозе левотироксин обычно следует применять до конца жизни для обеспечения стабильного и нормального обмена веществ в организме.
Антитела к тиреопероксидазе
Тиреопероксидаза представляет собой фермент щитовидной железы, играющий важную роль в синтезе тиреоидных гормонов. В крови могут быть обнаружены антитела к тиреопероксидазе (ТПО av). Высокие уровни TPO av указывают на возможное аутоиммунное заболевание щитовидной железы. Ими могут быть болезнь Грейвса или тиреоидит Хашимото.
Аутоиммунные заболевания характеризуются тем, что иммунная система ошибочно вырабатывает антитела, повреждающие нормальные ткани организма, в данном случае щитовидную железу. Повышенные антитела к ТПО указывают на риск заболевания щитовидной железы, но могут быть случаи, когда эти антитела высоки, а гормоны щитовидной железы находятся в пределах нормы. В таких случаях лечение не требуется, но следует периодически проводить анализы на гормоны щитовидной железы под наблюдением врача.
Узлы щитовидной железы
Узлы в щитовидной железе встречаются часто. Примерно у половины людей в какой-то момент жизни могут появиться узлы щитовидной железы, обычно они незначительны, но в некоторых случаях могут стать большими и повлиять на нормальный размер щитовидной железы.
Примерно у 5% людей появляются крупные узлы размером более 1 см. Большинство узлов доброкачественные. Но всегда необходимо оценить, действительно ли узлы доброкачественные.
Иногда щитовидная железа выделяет больше тиреоидных гормонов, тогда развивается гипертиреоз. Для обследования таких узлов предназначено специальное обследование – сцинтиграфия. При сцинтиграфии щитовидной железы получают цветное изображение, по которому можно судить об активности узелков. Узлы, повышающие выброс гормонов железы, образно называют «горячими» узлами. Большие узлы в щитовидной железе могут вызвать стеснение в горле и затрудненное глотание или дыхание. Тогда немедленно обратитесь к врачу.
Щитовидная железа может быть увеличена без узлов или с узлами. Она может содержать кисты. Киста представляет собой полость, заполненную жидкостью, и обычно доброкачественная. Врач может нащупать более крупные узлы, исследуя щитовидную железу.
Лучший способ их оценки – проведение УЗИ щитовидной железы. В ходе него опытный специалист описывает форму узлов, диаметр и т. д., а их доброкачественность оценивают, классифицируя их по шкале TIRADS:
Сегодня лечение ожогов является актуальной проблемой. По данным госстата за 2018 год не менее 30000 людей подверглись термическим или химическим повреждениям. Это одна из самых распространенных бытовых травм. Однако часто ожог можно получить и на производстве, где не соблюдаются условия безопасности.
При возникновении ожогов надо суметь вовремя оказать правильную первую помощь. От того, как быстро вы окажете помощь себе или пострадавшему человеку, будет зависеть его дальнейшее состояние и скорость лечения.
Организм человека способен сам регенерировать и убирать легкие ожоги без серьезных последствий для здоровья. Более серьезные ожоги требуют неотложной медицинской помощи для предотвращения осложнений. За подобными ранами нужно следить, не допускать проникновения инфекции и регулярно обрабатывать противовоспалительными лекарствами или накладывать противоожоговые салфетки.
Если вы оказались рядом с обожженным, вам твердо нужно знать, как лечить ожог, иначе вы причините своими действиями больше вреда, чем пользы.
Причины ожогов
Ожог может произойти вследствие воздействия:
- огня;
- горячей жидкости или пара;
- горячего металла, стекла или других предметов;
- электрического тока;
- радиации (рентгеновское излучение или лучевая терапия);
- ультрафиолета (солнце или солярий);
- активных химических веществ.
Стоит отметить, что причины ожогов могут быть и иными, но все виды такого рода травм классифицируются в зависимости от степени нанесенного повреждения и симптоматики:
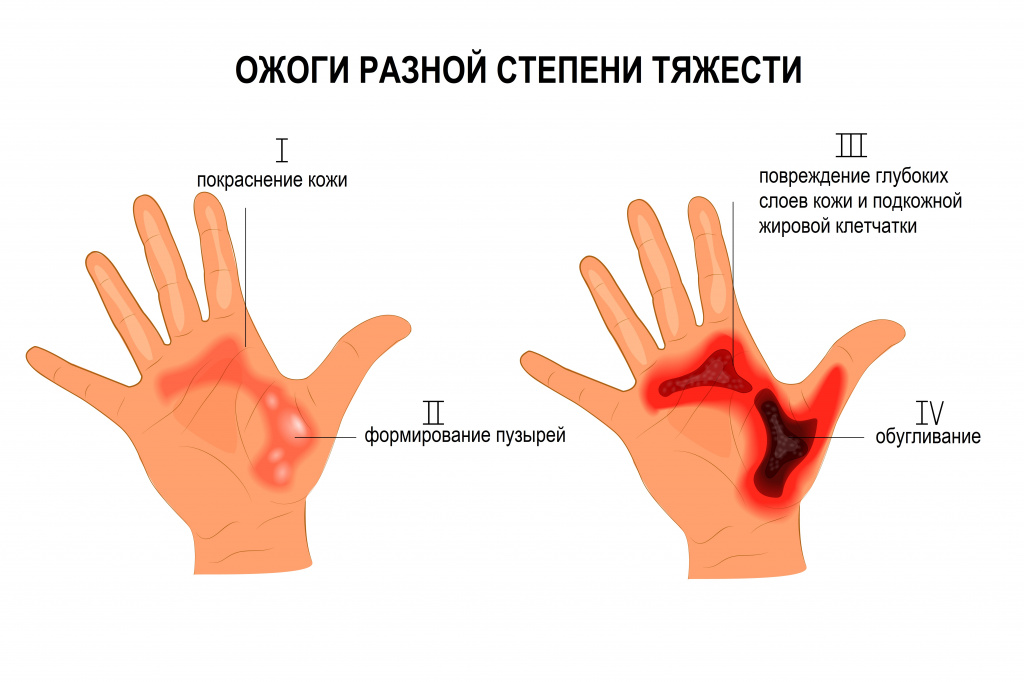
- Первая степень. Таким ожогом затрагивается только внешний слой кожных покровов. Травма характеризуется покраснением, отечностью и болевыми ощущениями. Пострадавшему оказывается первая помощь и назначается непродолжительный курс лечения.
- Вторая степень. Этот ожог ведет к поражению не только эпидермиса, но и подлежащего слоя – дермы. Повреждение характеризуется покраснением, побелением или пятнистостью кожи, болью и отечностью. Возможно развитие пузырей от ожогов и сильного болевого синдрома.
- Третья степень. При таком повреждении затрагивается жировой слой под кожными покровами. Обгоревшие участки тела обугливаются, чернеют или белеют. Часто ожогами третьей степени нарушается работа нервной и дыхательной системы.
Первые действия для нейтрализации термических ожогов
- как можно дальше убрать пострадавшего от источника тепла;
- если тлеет одежда или снаряжение, следует немедленно от нее избавиться. Если одежда прилипла к коже, надо аккуратно срезать ее или снять;
- к месту повреждений приложить сухой лед или использовать холодную воду;
- обработать поврежденные участки тела мазью от ожогов;
- в случае серьезных травм обратиться вызвать скорую.
Нейтрализация химических ожогов
- промыть пораженное место сильным потоком воды. Ни в коем случае не следует обрабатывать рану маслом.
- если получен ожог от негашеной извести или серной кислоты, его следует
- обработать сухой салфеткой, использование воды недопустимо;
- нанести стерильную антисептическую повязку.
Случаются ситуации, когда люди получают тяжелые ожоги. Лечение их вне стационара требует специальных знаний и навыков. Если человек ими не обладает - лучше немедленно обратиться к врачу.
Степень ожогов
Существует три основных степени ожогов: первая, вторая и третья. Оценка каждой степени основана на серьезности повреждения кожи: первая степень является самой незначительной, а третья - самой серьезной.
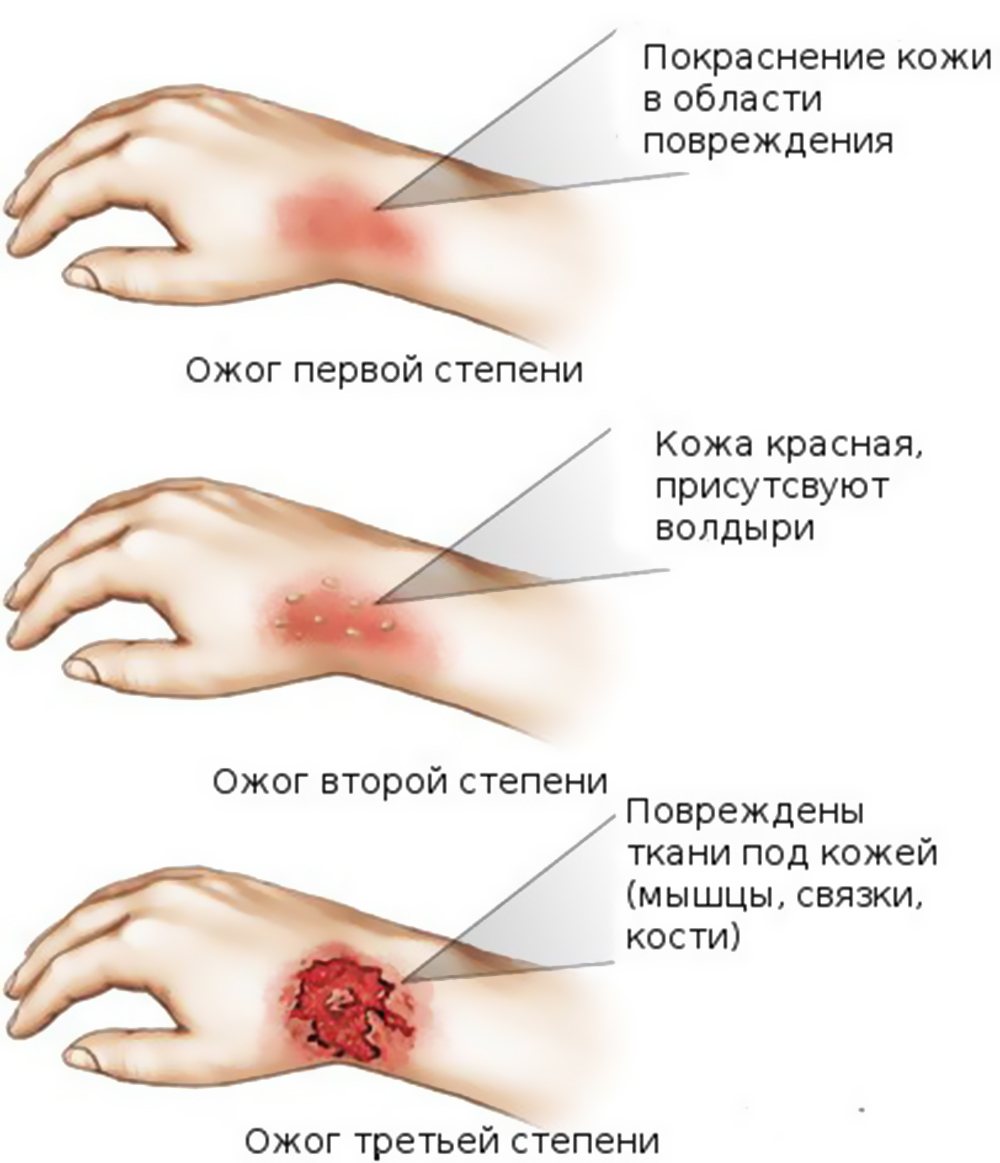
Признаки повреждений выглядят следующим образом:
- ожоги первой степени: происходит нарушение эпидермального слоя, кожа красная, чуть вздувшаяся;
- ожоги второй степени: появляются волдыри и наблюдается отслоение кожи;
- ожоги третьей степени: наблюдается некроз тканей, кожа становится белой, образуется корка;
Есть также ожоги четвертой степени. Эта степень включает в себя все симптомы ожога третьей степени. Повреждения проникают за пределы кожи и распространяются на сухожилия и кости. Именно в этом случае остаются шрамы после ожога.
Химические и электрические ожоги требуют немедленной медицинской помощи, поскольку они могут повлиять на внутренние органы, даже если внешние повреждения едва видимы.
Тип ожога не зависит от причины его возникновения. Ошпаривание, например, может вызвать все три типа ожога – термический, химический и физический, в зависимости от того, насколько горячая жидкость и как долго она остается в контакте с кожей.
Лечение после ожогов

Мазь или гель от ожога кипятком хорошо помогает при кухонных проблемах. Если были получены ожоги второй или третьей степени требуется стационарное лечение. Его следует проходить в клинике под присмотром врачей. Терапевт порекомендует, чем обработать ожог или как лечить ожог с волдырями.
Как лечить ожоги с волдырями в домашних условиях
- ни в коем случае не прокалывайте волдырь - это может привести к образованию инфекции;
- промыть ожог под прохладной проточной водой;
- нанесите противоожоговый крем или гель с обезболивающим эффектом тонким слоем;
- наложить бинт на место ожога после обработки;
- обрабатывать ожог с волдырем и менять повязку ежедневно.
Восстановление кожи после ожога
Что помогает от ожогов, так это точное соблюдение гигиены и регулярная обработка раны.
После получения травмы, на коже сразу же образуется волдырь, наполненный прозрачной плазмой, которая может просачиваться сквозь обожженные ткани. При правильной обработке можно избежать воспаления и нагноения, и регенерация пройдет быстрей.
Уже через несколько дней пузыри от ожогов начнут спадать и отшелушиваться, под волдырем начнет образовываться новая кожа. В это время раны могут чесаться, но прикасаться к пораженному участку нельзя - к концу первой недели зуд пройдет сам собой.
Если рану запустить в ней может развиться процесс нагноения. Он может сопровождаться повышением температуры, внезапной слабостью и ознобом. При таком анамнезе регенерация кожных покровов может затянуться на недели. В этом случае вероятно появление уплотненных наростов и валиков.
Как предотвратить появление рубцов после ожога?
Рубцы от ожогов появляются в зависимости от особенностей организма пострадавшего. В любом случае их появление можно предотвратить, своевременно используя противорубцовые гели и мази, а также специальные силиконовые покрытия для ран и увлажняющие кремы.
Лечение рубцов и шрамов после ожогов
Если вас интересует, как избавиться от внешних последствий ожога, нужно знать, что при серьезных нарушениях кожного покрова, шрам останется в любом случае. Здесь потребуется помощь косметолога, который поможет восстановить нормальный вид кожи.
Обычно для подобной операции используется методика иссечения рубца, после чего на ткани накладывается несколько косметических швов. Когда швы снимают, поврежденный участок обрабатывают мазями, которые препятствуют образованию новых шрамов на коже.
Для особо сложных случаев, например, при ожогах кипятком, используется методика лазерной шлифовки. Современное оборудование позволяет полностью удалить шрамы и достичь идеальной кожи. Если же сила ожога незначительна, рекомендуется химический пилинг с фруктовыми кислотами.
Средства от ожогов
Чем же лечить ожог, и какую оперативную помощь можно оказать самостоятельно в полевых или домашних условиях?

Использование кремов типа Левомиколя или Спасателя гарантированно помогает при незначительных повреждениях, таких как краткое прикосновения к горячей кастрюле. Декспантенол очень хорошо работает при ожогах первой степени. Если же степень повреждений более серьезна, кремы могут использоваться только как профилактическое средство и надеяться на них как не стоит.
Такие средства от ожогов, как спреи или гели - например, Гидрогель противоожоговый Burnshield, являются более эффективными, так они дисперсны и лучше впитываются кожей. Эти препараты сочетают в себе две функции – противовоспалительную и обезболивающую.
Есть еще один вид обработки – специальные противоожоговые повязки. Их рекомендуют, когда пациенту нужно быть на открытом воздухе. Такие повязки не допускают попадания в рану грязи и пыли.
Что нельзя использовать для лечения ожога
При получении ожога любой степени в лечебных целях не следует пользоваться:
- масло;
- мед и прополис;
- лед;
- зубная паста;
- химические вещества.
Чтобы снизить риск общих ожогов
В быту можно достаточно просто снизить риск ожогов, следует только соблюдать несколько рекомендаций:
- нельзя оставлять готовящуюся или уже приготовленную пищу на плите без присмотра;
- сковородки размещаются на плите рукоятками к ее задней части;
- любую горячую жидкость нужно размещать в недоступном для ребенка и животного месте – кипяток является частой причиной термического ожога;
- нельзя хранить электрические приборы рядом с водой;
- не стоит готовить в легковоспламеняющейся одежде;
- следует заблокировать ребенку доступ к электро- и газовым приборам;
- на розетки, которые не используются, нужно надеть защитные колпачки;
- не следует курить дома;
- датчики дыма требуют регулярного обслуживания и замены батареек;
- дом или квартиру нужно оснастить огнетушителем;
- причиной химических ожогов являются химикаты – их необходимо хранить в месте, которое недоступно для ребенка и животного.
Куда обратиться при ожоговых травмах?
У человека не всегда может получиться эффективно убрать волдыри от ожогов или оказать требуемую помощь дома, и тогда не нужно терять время и заниматься самолечением.
В случае осложнений следует незамедлительно обратиться к вашему лечащему терапевту. Специалист скажет, какие анализы требуется сделать, определит по признакам ожога степень и разработает курс лечения с учетом специальных средств.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Ожоги: причины появления, симптомы, диагностика и способы лечения.
Определение
Ожоги - это травмы, возникающие в результате высокотемпературного, химического, электрического или радиационного воздействия, которое повреждает кожу и подлежащие ткани. Ингаляционной травмой называют повреждение слизистой оболочки дыхательных путей и/или легочной ткани за счет воздействия термических и/или токсикохимических факторов.
Причины появления ожогов
К наиболее частым относят термические ожоги, которые связаны с воздействием высоких температур. Обычно это ожоги горячими жидкостями и паром, реже – открытым пламенем. Контактные термические ожоги развиваются при контакте с горячими предметами или веществами, например, раскаленным металлом, горячей смолой, битумом, асфальтом и т.д.
Химические ожоги возникают вследствие агрессивного воздействия на кожу или слизистые оболочки химических веществ. Кроме ожогов эти вещества вызывают и другие поражения кожи - контактные дерматиты и экземы.
Электротравма (травма в результате действия на организм электрического тока) также может привести к ожогу и сопровождаться местной и общей реакцией. У взрослых электротравмы, как правило, связаны с профессиональной деятельностью, у детей - с использованием домашних электроприборов.
Поражения молнией встречаются с одинаковой частотой у лиц всех возрастных групп, чаще это происходит за городом у жителей сельской местности.
Лучевые ожоги вызывает ультрафиолетовое, инфракрасное и ионизирующее излучение. Солнечные ожоги кожи знакомы многим, они обусловленные чрезмерным воздействием на нее солнечных лучей. Ионизирующее излучение приводит как к местным, так и к общим изменениям в организме, получившим название «лучевая болезнь».
Ингаляционные травмы происходят при вдыхании горячего воздуха, пара и/или под действием токсичных химических соединений (продуктов горения), попадающих в дыхательные пути вместе с дымом.
Классификация ожогов
По этиологии (причинам) формирования:
- Термические ожоги (пламенем, кипятком, контактные).
- Электрические ожоги.
- Химические ожоги.
- Лучевые ожоги.
- Смешанные ожоги.
- Ингаляционные травмы:
- термические (термоингаляционное поражение дыхательных путей);
- токсикохимические (острые ингаляционные отравления продуктами горения);
- термохимические (смешанные).
- I степень – ожоги на уровне верхних слоев эпидермиса.
- II степень – поражение на всю глубину эпидермиса.
- III степень – некроз (омертвление) поверхностных и/или глубоких слоев кожи, включая дерму.
- IV степень – некроз всех слоев тканей (обугливание).
По площади повреждения ожоги делятся на ограниченные (локальные) и обширные.
![Степени ожогов.jpg]()
Симптомы ожогов
Клиническая картина ожоговых состояний зависит от глубины и площади поражения и включает местные и общие проявления. Для поверхностных ожогов, площадь которых составляет менее 10% поверхности тела, характерны только местные проявления. Ожоги I степени проявляются отечностью, гиперемией (покраснением) кожи, выраженной болезненностью. При II степени образуются пузыри, заполненные прозрачной жидкостью. Для ожогов III и IV степени характерно появление пузырей с геморрагическим (кровянистым) содержимым, обугливание кожи, подкожной жировой клетчатки и подлежащих тканей вплоть до костей; болевая и тактильная чувствительность отсутствуют.
При поражении органов зрения больной жалуется на сильную резь в глазах, светобоязнь, отек и покраснение век и конъюнктивы.
При ингаляционных ожогах отмечается осиплость голоса, кашель со скудной вязкой, возможно, черной мокротой (копотью). Часто сопровождаются ожогами лица, шеи, передней поверхности грудной клетки.
Распространенные поверхностные ожоги (более 30% поверхности тела у взрослых) и глубокие ожоги (более 10% поверхности тела у взрослых), а также ожоги меньшей площади и глубины у детей и пожилых людей или у лиц с хроническими заболеваниями сопровождаются развитием ожоговой болезни.
Выделяют несколько стадий этого состояния.
Ожоговый шок продолжается от 12 до 72 часов и связан с нарушением кровообращения и водно-солевого баланса. Сразу после травмы пострадавший возбужден, у него может повышаться давление, учащаться пульс и дыхание, через 1-2 часа возбуждение сменяется заторможенностью, наблюдаются озноб, мышечная дрожь, повторяющаяся рвота, температура тела может как повышаться, так и снижаться. Отмечается уменьшение количества мочи, при этом моча приобретает темный цвет.
Следующая стадия – острая токсемия, которая развивается вследствие всасывания в кровь продуктов распада поврежденных тканей и длится до 10-15 дней. Эта стадия проявляется самыми разнообразными нарушениями психики (возбуждением, спутанностью сознания, галлюцинациями, нарушениями сна), а также поражением внутренних органов (сердца, легких, органов желудочно-кишечного тракта), поэтому у пациента наблюдаются перебои в работе сердца, кашель, одышка, боль в животе. Третий период – септикотоксемия, продолжающаяся от 2-3 недель до 2-3 месяцев. Проявления связаны с гнойными осложнениями (обильным гнойным отделяемым из раны, плохо заживающей раной), пациент испытывает вялость, отсутствие аппетита, снижается вес.
Прогноз в каждом конкретном случае определяется распространенностью поражения, исходным состоянием здоровья пострадавшего и адекватностью проводимого лечения.
Диагностика ожогов
Постановка диагноза, как правило, затруднений не вызывает. Для определения тактики лечения врач оценивает выраженность болевого синдрома, площадь и глубину ожогов, наличие признаков сочетанной травмы, поражения дыхательных путей, ожогового шока.Поскольку при обширных, глубоких ожогах в той или иной степени страдают все органы и системы организма, проводится расширенная лабораторная и инструментальная диагностика.
Лабораторная диагностика может включать самый разнообразный спектр анализов.
-
Клинический анализ крови.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Длительное заживление раны: причины, диагностика и способы лечения
Определение
Регенерация (восстановление) кожи и тканей – важный и сложный физиологический процесс. Он зависит от площади и глубины повреждения, сопутствующих заболеваний и многих других факторов.
Длительно незаживающие раны привносят существенный дискомфорт в повседневную жизнь, поскольку им сопутствуют боль, отек, истечение из раны прозрачной жидкости, крови или гноя, неприятный запах из раны, чувство распирания в поврежденной области.
Разновидности незаживающих ран
В зависимости от причины возникновения все длительно незаживающие раны можно разделить на травматические (появившиеся в результате механической травмы, ожога и т.д.) и трофические (появившиеся в результате нарушения кровообращения в пораженной области).Возможные причины длительного заживления ран
Длительное заживление ран является симптомом многих патологических состояний, характеризующихся нарушением нормальных физиологических процессов регенерации тканей.Факторы, влияющие на заживление ран:
- Возраст оказывает прямое влияние на процесс восстановление тканей. У детей раны заживают гораздо быстрее, чем у пожилых людей. Это связано с более активным обменом веществ в организме ребенка по сравнению с взрослыми.
- Масса тела влияет на обменные процессы в организме. Жировая ткань не нуждается в интенсивном кровообращении, поэтому увеличение ее количества в несколько раз относительно нормы (ожирение) ведет к замедлению регенерации тканей и частым осложнениям течения раневого процесса. При крайне низкой массе тела наблюдается замедление обмена веществ в организме за счет уменьшения количества энергии, следовательно, все раны заживают медленнее.
- Адекватное кровообращение в области повреждения обеспечивает ткани достаточным количеством питательных веществ и кислорода для восстановления. Недостаточный приток артериальной крови и нарушенный отток венозной крови существенно замедляют течение раневого процесса и способствуют развитию различных осложнений. Длительное сдавливание тканей при нахождении в вынужденном положении (например, у лежачих больных) приводит к развитию пролежней, которые также характеризуются продолжительным заживлением.
- Инфицирование раны нарушает процесс регенерации за счет активного размножения микроорганизмов, их воздействия на ткани и постоянной активации выраженного воспалительного процесса. Образуется большое количество гнойного экссудата, формируются участки некроза и нарастает общая интоксикация.
- От состояния иммунитета зависит адекватность воспалительной реакции и способность организма противостоять присоединению вторичной инфекции.
- Сопутствующие заболевания, такие как сахарный диабет, тяжелые инфекции, нарушения в системе кроветворения, сердечная и дыхательная недостаточность, замедляют регенерацию за счет нарушения образования и доставки необходимых веществ в область раны, а также выведения токсичных продуктов обмена из организма.
- Применение некоторых лекарственных средств и видов лечения может оказывать существенное влияние на нормальное течение процесса заживления раны. Так, бесконтрольное применение обезболивающих (нестероидных противовоспалительных препаратов) может привести к замедлению регенерации из-за подавления воспалительных процессов, которые в норме происходят в любой ране. Применение лучевой и химиотерапии также может стать причиной замедленного заживления ран, так как погибают не только опухолевые клетки, но и клетки, отвечающие за регенерацию тканей. При этом сама злокачественная опухоль забирает большое количество питательных веществ на свой рост, что негативно сказывается на всех процессах в организме.
-
Хроническая венозная недостаточность (также проявляющаяся варикозным расширением вен) - одна из самых распространенных причин длительно незаживающих ран на ногах. Нарушается венозный отток от нижних конечностей и доставка питательных веществ к тканям, нарастает гипоксия (снижение притока кислорода к тканям). Впоследствии возникают обменные нарушения в тканях и формируются длительно незаживающие трофические язвы.
Людям, страдающим хронической венозной недостаточностью, требуется постоянный тщательный уход за кожей, а при возникновении трофической язвы - профилактика увеличения раневой поверхности и ее инфицирования.
Диагностика и обследования при длительном заживлении ран
В большинстве случаев врач назначит необходимый комплекс лабораторно-инструментальных методов исследования.-
Клинический анализ крови: общий анализ с подсчетом тромбоцитов, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов).
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
![Ожоги от растений: симптомы, последствия, что делать]()
Растения и растительные продукты вызывают множество различных типов кожных реакций, чаще всего контактный дерматит. Их негативное воздействие на кожу может быть связано с токсическим, аллергическим или раздражающим действием.
Эти типы реакций очень распространены у людей, занимающихся садоводством, они также составляют значительный процент профессиональных дерматозов, возникающих у садоводов, цветоводов, фермеров, ботаников и лесников. Поражения кожи могут появиться при контакте с различными элементами растений — стеблями, цветами, фруктами, пыльцой, корнями или листьями.
Побочные кожные реакции растительного происхождения могут принимать форму раздражающего контактного дерматита (механического или химического), аллергического контактного дерматита, крапивницы (аллергической и неаллергической) и фитофототоксических реакций. Кроме того, из-за наличия шипов или волосков на некоторых растениях механические повреждения кожи и вторичные бактериальные и грибковые инфекции, например споротрихоз.
Вызванные растениями аллергические реакции могут быть немедленными (иммунный ответ I типа) или замедленными (иммунный ответ IV типа). Ношение защитных перчаток и тщательное мытье кожи после работы с растениями может уменьшить возникновение некоторых кожных реакций 1-3.
Нежелательные кожные реакции растительного происхождения, вызванные раздражением
Контактный дерматит, вызванный раздражением, является наиболее распространенным дерматозом, вызываемым растениями. Большая доля профессиональных дерматозов встречается у садоводов, флористов, селекционеров, фермеров, продавцов овощей и фруктов.
Вызывать кожные реакции из-за раздражения могут и механические факторы, и химические соединения, содержащиеся в растениях. В зависимости от причинного фактора различают механический раздражающий контактный дерматит (MICD) и химический раздражающий контактный дерматит (CICD). Они могут стоять отдельно или накладываться друг на друга. Раздражающие факторы:
- колючки;
- шипы;
- колючие волоски (трихомы);
- заостренные листья на поверхности стеблей или листьев.
Клиническая картина раздражающего контактного дерматита разнообразна: от легкой хронической экземы пальцев рук, связанной с раздражением растительными волосками, до острых, токсичных, тяжелых реакций, вызванных, например, воздействием алкалоидов сока растений. Интенсивность симптомов зависит от индивидуального кожного барьера, а также от количества и продолжительности действия раздражающего фактора.
Механическое раздражение возникает в результате травмы, вызванной шипами или грубыми волосками, расположенными на поверхности листьев или стеблей или острым краем листьев. Примерами являются папулезные изменения с зудом, возникающие в комбайнах и сборщиках соломы в результате контакта с острыми волосками некоторых трав или злаков (например, ячменя, риса, проса, бамбука) или раздражающей экземы после контакта с травами огуречника, содержащими колючие волоски. Также волоски на стеблях и листьях томатов могут вызывать раздражение, жжение, зуд и парестезию.
Типичные механические травмы вызывают колючки многих видов тропических растений — кактусов и суккулентов. Особая форма — комковатая зудящая сыпь, часто ошибочно диагностируемая как чесотка, вызванная контактом с глохидиями (коротко,Opuntia spp.). Острые листья падуба (семейство Aquifoliaceae), агавы (семейство Agavaceae), шипов роз (семейство Rosaceae) или шипов бугенвилии (семейство Nyctaginaceae) также являются типичными примерами элементов растений, вызывающих механическое повреждение кожи.
Многие виды растений содержат сок с веществами, вызывающими химический контактный дерматит при раздражении. Соединения с высоким раздражающим потенциалом включают кристаллы оксалата кальция, присутствующие, например, в луковицах лука и чеснока (Allium), нарциссах (Narcissus), гиацинтах (Hyacinthus) и тюльпанах (Tulipa).
Контакт с луковицами нарциссов (Narcissus spp) вызывает наиболее частую форму контактного дерматита среди цветоводов (зуд нарциссов, лилийная сыпь) с легкими клиническими проявлениями сухости, отслаивающихся высыпаний и трещин.
В свою очередь тюльпаны из семейства Liliaceae помимо оксалата кальция также содержат аллерген тюлипалин А. Их луковицы имеют острую пленку, которая может вызвать механические травмы. Контакт с этими растениями может привести к наложению аллергического контактного дерматита с реакциями раздражения, и типичным клиническим симптомом. Например, у производителей образуются трещины, гиперкератоз на кончиках пальцев, паронихии и трофические изменения ногтей. В некоторых случаях возникают тяжелые экземы с прыщами на пальцах или руках.
Также вызывают сильное раздражение виды, принадлежащие к семейству молочайных (Euphorbiaceae) — тяжелый острый контактный дерматит с отеком век может возникнуть из-за действия сложных эфиров полигидроксида тиглиинового спирта в соке этих растений, а контакт с конъюнктивой может вызвать слепоту.
Для постановки диагноза необходимо определение растений, с которыми контактировал пациент. В легких случаях симптомы часто проходят самостоятельно. Если на коже есть шипы, волоски или другие фрагменты растений, необходимо их удалить.
Аллергический контактный дерматит
Помимо реакций раздражения кожи, некоторые виды растений также могут вызывать аллергический контактный дерматит. К наиболее важным аллергенам растений относятся, среди прочего, урушиол (присутствует в растениях семейства Anacardiaceae, включая виды рода Toxicodendron spp.), хиноны и абиетиновая кислота (содержится в смолах сосны или канифоли).
Высоким аллергенным потенциалом обладают токсикодендроны, ядовитый плющ, которые вызывают серьезные кожные реакции с тенденцией к генерализации. В тропическом климате вызывают частые аллергические реакции у производителей, сборщиков и переработчиков кешью и манговые деревья относятся к семейству кешью.
Также могут вызывать аллергический контактный дерматит представители хризантем, а виды семейства ромашковых (Compositae) могут вызывать воздушно-капельные реакции с появлением высыпаний на коже лица.
Наиболее частые клинические симптомы:
- эритема;
- отек с пузырьками;
- волдыри;
- зуд.
Иногда могут возникать серьезные системные аллергические реакции.
При появлении симптомов после контакта с растением необходимо промыть место воздействия или промыть все тело проточной водой. На ранней стадии реакции способствуют облегчению симптомов местные кортикостероиды. При тяжелых аллергических реакциях иногда необходимо применение общих глюкокортикостероидов.
Крапивница
Растения могут вызывать крапивницу по иммунному и, чаще, неиммунному (токсическому) механизму.
Иммунная крапивница, возникающая в результате IgE-опосредованной дегрануляции тучных клеток, обычно возникает у людей с хроническим постоянным контактом со свежими фруктами или овощами, часто с атопией в анамнезе.
В принципе, любое растение может быть триггером иммунной крапивницы — наиболее часто упоминаемые в литературе: сельдерей (Apium graveolens), картофель (Solanum tuberosum), горчица, овощная капуста (Brassica oleracea), перец, салат, клубника и бразильский каучук (Hevea brasiliensis), являющийся важнейшим сырьем для производства латекса.
В изделиях из латекса аллергенами являются поверхностные белки, которые недостаточно извлекаются из бразильского каучукового дерева, что может вызвать серьезную крапивницу. Люди с аллергией на латекс могут испытывать перекрестную реакцию на фрукты — бананы или яблоки. Также являются потенциальными триггерами другие фрукты (киви, ананас, персик, слива, манго, дыня, лимон), овощи (помидоры, лук, чеснок, морковь), травы, злаки и деревья.
Растения после термической обработки или глубокой заморозки характеризуются меньшим аллергенным потенциалом.
Клинические симптомы обычно появляются примерно через 30 минут после контакта с растением в виде кожного зуда, эритемы, крапивницы, жжения, иногда также появляются пузырьки и экссудат.
Иммунноконтактная крапивница является одним из профессиональных дерматозов у производителей и продавцов фруктов, овощей и специй (бобы, салат, горчица, перец), хлопководов, плотников, работающих с южной древесиной.
Более распространенная форма крапивницы на растительной основе — неиммунная крапивница. Обычно реакция происходит после контакта с крапивой (Urtica dioica) — наиболее частой причиной растительной крапивницы. На поверхности листьев этой группы растений есть острые жалящие и жалящие волоски, содержащие гистамин, серотонин и ацетилхолин.
Кожные поражения появляются у всех подвергшихся воздействию людей, а волдыри при крапивнице достигают максимального размера примерно через 3-5 минут после воздействия. Субъективные симптомы, такие как жжение и зуд, исчезают в течение 1-2 часов, а покалывание может сохраняться до 12 часов. Неиммунная крапивница также может быть вызвана многими другими видами растений.
![Лечение крапивницы]()
Лечение крапивницы
Фитофотодерматоз
Такие реакции также известны как фитофотодерматиты, индуцированные растениями. Это группа кожных реакций, возникающих по неиммунному механизму после контакта кожи с растениями, содержащими фототоксичные вещества, и воздействия ультрафиолетового излучения.
Наиболее распространенные соединения, присутствующие в растениях, вызывающие фитофотодерматит — фуранокумарины (псоларены, ангелицины). Они присутствуют среди прочего в семействе сельдереевых (Apiaceae, зонтичные), которое включает, например, фенхель, петрушку, сельдерей, любисток, борщевик Сосновского. А также в семействе Rutaceae, включающем, цитрусовые, руту и бергамот.
Эти реакции часто возникают у людей, которые загорают на лугах, косят траву, и у детей, играющих в саду. Типичная клиническая картина — волдыри на эритематозном субстрате, хорошо отграниченные, с поражением открытых участков кожи (лицо, верхние и нижние конечности), с наличием характерной гиперпигментации.
Методы лечения
Тактика лечения зависит от степени поражения кожи и общего состояния пациента.
- В случае незначительных изменений обычно достаточно промыть место контакта с растением водой с мылом, желательно через 5-10 минут после воздействия, и симптомы исчезнут самопроизвольно.
- Чтобы уменьшить чувство жжения, жжения или боли, можно использовать прохладные влажные компрессы.
- Рекомендуется избегать воздействия солнечного излучения в течение как минимум 48 часов. и использование кремов с УФ-фильтром.
У пациентов с более тяжелыми поражениями кожи при реакциях раздражения, аллергическом контактном дерматите или фитофототоксических реакциях применяют местные глюкокортикостероиды. При бактериальной суперинфекции — с добавлением антибиотиков местного действия. Также полезны пероральные антигистаминные препараты.
В случае очень тяжелых реакций показано пероральное или парентеральное введение глюкокортикостероидов.
Профилактика
Профилактические действия очень важны, особенно для людей из групп повышенного риска кожных реакций, вызванных растениями.
При работе с растениями желательно использовать защитную одежду, а после работы с ними тщательно мыть руки. Также важно использовать кремы с УФ-фильтром и гидрофобные препараты местного действия, которые укрепляют липидный барьер эпидермиса.
Выводы
Кожные реакции, вызванные растениями, можно разделить на:
- раздражающий контактный дерматит (механический или химический);
- аллергический контактный дерматит;
- крапивницу (иммунную и неиммунную);
- фитофотодермит.
Клиническая картина разнообразна — от легких кожных симптомов в виде эритемы, кожного зуда до тяжелых токсических или аллергических реакций. Чтобы поставить правильный диагноз, следует провести тщательный опрос пациента, который позволит определить воздействие отдельных видов растений.
Важную роль играют профилактические меры: использование перчаток при работе с растениями и тщательное промывание кожи водой после контакта.
Лечение включает местные глюкокортикостероиды, пероральные антигистаминные препараты, а при тяжелых реакциях — общие глюкокортикостероиды.
Источники
Макговерн Т. Дерматозы, вызываемые растениями. Дерматология. Четвертое издание, 2017.
Читайте также: