Может ли быть ожог от прокладки
Обновлено: 26.04.2024
Сегодня лечение ожогов является актуальной проблемой. По данным госстата за 2018 год не менее 30000 людей подверглись термическим или химическим повреждениям. Это одна из самых распространенных бытовых травм. Однако часто ожог можно получить и на производстве, где не соблюдаются условия безопасности.
При возникновении ожогов надо суметь вовремя оказать правильную первую помощь. От того, как быстро вы окажете помощь себе или пострадавшему человеку, будет зависеть его дальнейшее состояние и скорость лечения.
Организм человека способен сам регенерировать и убирать легкие ожоги без серьезных последствий для здоровья. Более серьезные ожоги требуют неотложной медицинской помощи для предотвращения осложнений. За подобными ранами нужно следить, не допускать проникновения инфекции и регулярно обрабатывать противовоспалительными лекарствами или накладывать противоожоговые салфетки.
Если вы оказались рядом с обожженным, вам твердо нужно знать, как лечить ожог, иначе вы причините своими действиями больше вреда, чем пользы.
Причины ожогов
Ожог может произойти вследствие воздействия:
- огня;
- горячей жидкости или пара;
- горячего металла, стекла или других предметов;
- электрического тока;
- радиации (рентгеновское излучение или лучевая терапия);
- ультрафиолета (солнце или солярий);
- активных химических веществ.
Стоит отметить, что причины ожогов могут быть и иными, но все виды такого рода травм классифицируются в зависимости от степени нанесенного повреждения и симптоматики:
- Первая степень. Таким ожогом затрагивается только внешний слой кожных покровов. Травма характеризуется покраснением, отечностью и болевыми ощущениями. Пострадавшему оказывается первая помощь и назначается непродолжительный курс лечения.
- Вторая степень. Этот ожог ведет к поражению не только эпидермиса, но и подлежащего слоя – дермы. Повреждение характеризуется покраснением, побелением или пятнистостью кожи, болью и отечностью. Возможно развитие пузырей от ожогов и сильного болевого синдрома.
- Третья степень. При таком повреждении затрагивается жировой слой под кожными покровами. Обгоревшие участки тела обугливаются, чернеют или белеют. Часто ожогами третьей степени нарушается работа нервной и дыхательной системы.
Первые действия для нейтрализации термических ожогов
- как можно дальше убрать пострадавшего от источника тепла;
- если тлеет одежда или снаряжение, следует немедленно от нее избавиться. Если одежда прилипла к коже, надо аккуратно срезать ее или снять;
- к месту повреждений приложить сухой лед или использовать холодную воду;
- обработать поврежденные участки тела мазью от ожогов;
- в случае серьезных травм обратиться вызвать скорую.
Нейтрализация химических ожогов
- промыть пораженное место сильным потоком воды. Ни в коем случае не следует обрабатывать рану маслом.
- если получен ожог от негашеной извести или серной кислоты, его следует
- обработать сухой салфеткой, использование воды недопустимо;
- нанести стерильную антисептическую повязку.
Случаются ситуации, когда люди получают тяжелые ожоги. Лечение их вне стационара требует специальных знаний и навыков. Если человек ими не обладает - лучше немедленно обратиться к врачу.
Степень ожогов
Существует три основных степени ожогов: первая, вторая и третья. Оценка каждой степени основана на серьезности повреждения кожи: первая степень является самой незначительной, а третья - самой серьезной.
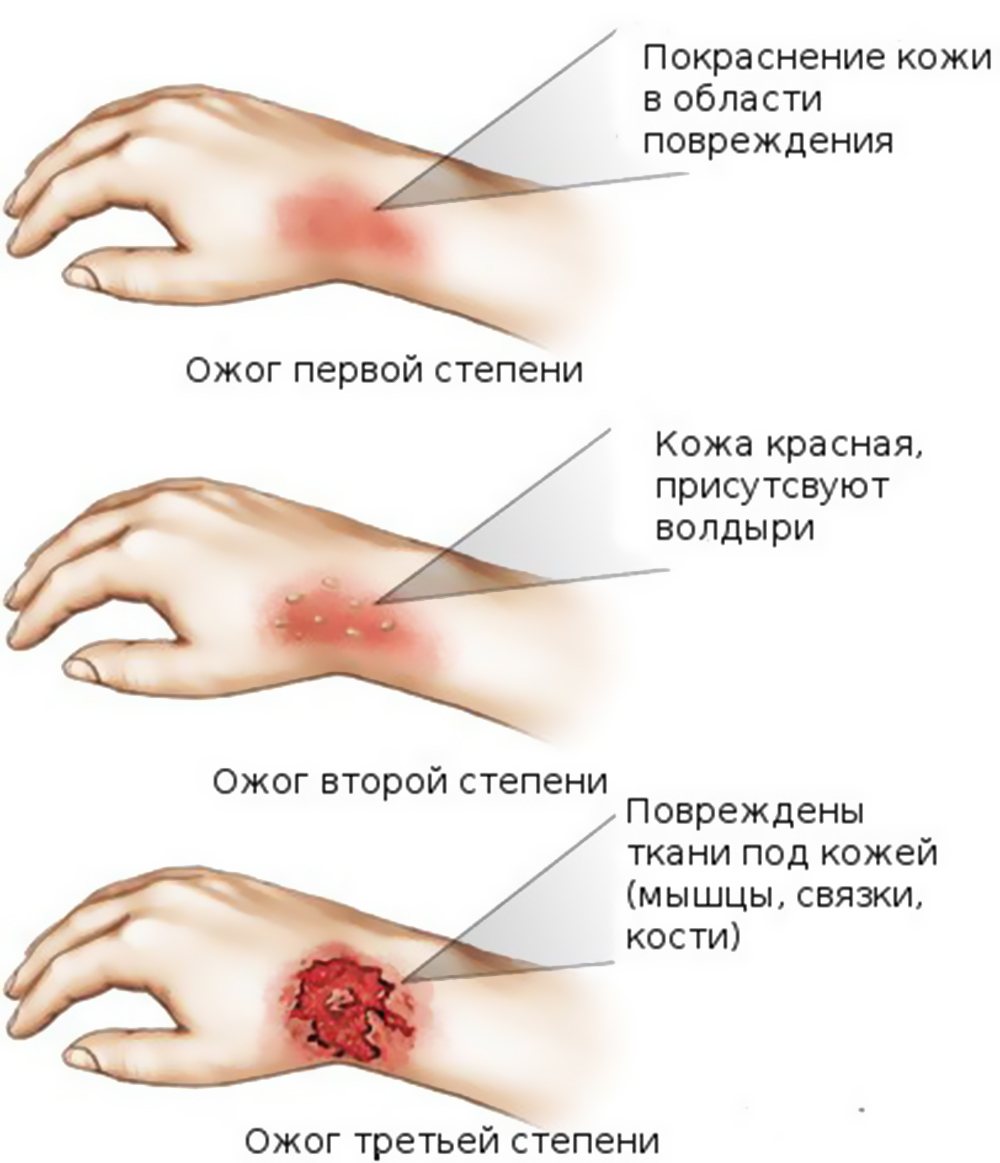
Признаки повреждений выглядят следующим образом:
- ожоги первой степени: происходит нарушение эпидермального слоя, кожа красная, чуть вздувшаяся;
- ожоги второй степени: появляются волдыри и наблюдается отслоение кожи;
- ожоги третьей степени: наблюдается некроз тканей, кожа становится белой, образуется корка;
Есть также ожоги четвертой степени. Эта степень включает в себя все симптомы ожога третьей степени. Повреждения проникают за пределы кожи и распространяются на сухожилия и кости. Именно в этом случае остаются шрамы после ожога.
Химические и электрические ожоги требуют немедленной медицинской помощи, поскольку они могут повлиять на внутренние органы, даже если внешние повреждения едва видимы.
Тип ожога не зависит от причины его возникновения. Ошпаривание, например, может вызвать все три типа ожога – термический, химический и физический, в зависимости от того, насколько горячая жидкость и как долго она остается в контакте с кожей.
Лечение после ожогов

Мазь или гель от ожога кипятком хорошо помогает при кухонных проблемах. Если были получены ожоги второй или третьей степени требуется стационарное лечение. Его следует проходить в клинике под присмотром врачей. Терапевт порекомендует, чем обработать ожог или как лечить ожог с волдырями.
Как лечить ожоги с волдырями в домашних условиях
- ни в коем случае не прокалывайте волдырь - это может привести к образованию инфекции;
- промыть ожог под прохладной проточной водой;
- нанесите противоожоговый крем или гель с обезболивающим эффектом тонким слоем;
- наложить бинт на место ожога после обработки;
- обрабатывать ожог с волдырем и менять повязку ежедневно.
Восстановление кожи после ожога
Что помогает от ожогов, так это точное соблюдение гигиены и регулярная обработка раны.
После получения травмы, на коже сразу же образуется волдырь, наполненный прозрачной плазмой, которая может просачиваться сквозь обожженные ткани. При правильной обработке можно избежать воспаления и нагноения, и регенерация пройдет быстрей.
Уже через несколько дней пузыри от ожогов начнут спадать и отшелушиваться, под волдырем начнет образовываться новая кожа. В это время раны могут чесаться, но прикасаться к пораженному участку нельзя - к концу первой недели зуд пройдет сам собой.
Если рану запустить в ней может развиться процесс нагноения. Он может сопровождаться повышением температуры, внезапной слабостью и ознобом. При таком анамнезе регенерация кожных покровов может затянуться на недели. В этом случае вероятно появление уплотненных наростов и валиков.
Как предотвратить появление рубцов после ожога?
Рубцы от ожогов появляются в зависимости от особенностей организма пострадавшего. В любом случае их появление можно предотвратить, своевременно используя противорубцовые гели и мази, а также специальные силиконовые покрытия для ран и увлажняющие кремы.
Лечение рубцов и шрамов после ожогов
Если вас интересует, как избавиться от внешних последствий ожога, нужно знать, что при серьезных нарушениях кожного покрова, шрам останется в любом случае. Здесь потребуется помощь косметолога, который поможет восстановить нормальный вид кожи.
Обычно для подобной операции используется методика иссечения рубца, после чего на ткани накладывается несколько косметических швов. Когда швы снимают, поврежденный участок обрабатывают мазями, которые препятствуют образованию новых шрамов на коже.
Для особо сложных случаев, например, при ожогах кипятком, используется методика лазерной шлифовки. Современное оборудование позволяет полностью удалить шрамы и достичь идеальной кожи. Если же сила ожога незначительна, рекомендуется химический пилинг с фруктовыми кислотами.
Средства от ожогов
Чем же лечить ожог, и какую оперативную помощь можно оказать самостоятельно в полевых или домашних условиях?

Использование кремов типа Левомиколя или Спасателя гарантированно помогает при незначительных повреждениях, таких как краткое прикосновения к горячей кастрюле. Декспантенол очень хорошо работает при ожогах первой степени. Если же степень повреждений более серьезна, кремы могут использоваться только как профилактическое средство и надеяться на них как не стоит.
Такие средства от ожогов, как спреи или гели - например, Гидрогель противоожоговый Burnshield, являются более эффективными, так они дисперсны и лучше впитываются кожей. Эти препараты сочетают в себе две функции – противовоспалительную и обезболивающую.
Есть еще один вид обработки – специальные противоожоговые повязки. Их рекомендуют, когда пациенту нужно быть на открытом воздухе. Такие повязки не допускают попадания в рану грязи и пыли.
Что нельзя использовать для лечения ожога
При получении ожога любой степени в лечебных целях не следует пользоваться:
- масло;
- мед и прополис;
- лед;
- зубная паста;
- химические вещества.
Чтобы снизить риск общих ожогов
В быту можно достаточно просто снизить риск ожогов, следует только соблюдать несколько рекомендаций:
- нельзя оставлять готовящуюся или уже приготовленную пищу на плите без присмотра;
- сковородки размещаются на плите рукоятками к ее задней части;
- любую горячую жидкость нужно размещать в недоступном для ребенка и животного месте – кипяток является частой причиной термического ожога;
- нельзя хранить электрические приборы рядом с водой;
- не стоит готовить в легковоспламеняющейся одежде;
- следует заблокировать ребенку доступ к электро- и газовым приборам;
- на розетки, которые не используются, нужно надеть защитные колпачки;
- не следует курить дома;
- датчики дыма требуют регулярного обслуживания и замены батареек;
- дом или квартиру нужно оснастить огнетушителем;
- причиной химических ожогов являются химикаты – их необходимо хранить в месте, которое недоступно для ребенка и животного.
Куда обратиться при ожоговых травмах?
У человека не всегда может получиться эффективно убрать волдыри от ожогов или оказать требуемую помощь дома, и тогда не нужно терять время и заниматься самолечением.
В случае осложнений следует незамедлительно обратиться к вашему лечащему терапевту. Специалист скажет, какие анализы требуется сделать, определит по признакам ожога степень и разработает курс лечения с учетом специальных средств.

Независимо от возраста женщины пользуются гигиеническими способами защиты в период критических дней, при слабом тонусе мочевого пузыря, в постоперационный или послеродовый период. Предпочтения в выборе средств гигиены у всех разные. Какими бы прокладками или тампонами не пользовались девушки и женщины, но хоть раз в жизни каждая сталкивалась с такой проблемой, как аллергия на прокладки. Возникает раздражение от прокладок по ряду причин. Беседовать на эту деликатную тему не принято во всеуслышание. О том, почему развивается аллергия на прокладки, симптомы и способы лечения рассмотрим в этой статье.
Почему средства гигиены вызывают зуд и раздражение?
Чтобы понять механизм возникновения аллергических реакций на гигиенические средства нужно выяснить, какие есть особенности у прокладок в зависимости от их назначения.
Для менструаций
Такая продукция предназначена для впитывания и удерживания крови в менструальный период. Они имеют внушительные габариты, содержат сорбент и гелевую пропитку. Аллергия появляется при воздействии на нежную кожу гениталий геля, которым пропитывают изделия этого вида. Иногда раздражение от прокладок во время месячных может быть вызвано агрессивной средой выделений, при недостаточной поглощающей способности адсорбирующего наполнителя.

В период критических дней женщины пользуются гигиеническими способами защиты
Ежедневные
Самые тонкие – это средства для ежедневного использования. Их цель – ежедневное поддержание чистоты деликатной зоны и белья. Они впитывают выделения из влагалища, небольшие капли остатки мочи. Необходимость в этих гигиенических продуктах возникает во время овуляторного процесса. Используют их пред началом ожидаемой менструации и несколько дней после, чтобы предотвратить попадание мажущих выделений на одежду. Не обойтись без них в первом триместре беременности, во время формирования пробки из слизи.
Женщины зачастую не задаются вопросом, может ли быть аллергия на ежедневные прокладки, а зря. Не все придерживаются правила, касающегося частоты смены прокладок на каждый день. Пренебрегая простыми правилами гигиены, можно приобрести раздражение слизистых оболочек и эпителия наружных половых женских органов. Помимо этого, во влажной среде активно размножаются патогенные бактерии, способные вызвать ряд гинекологических заболеваний.
Тампоны
Наибольшей популярностью пользуются тампоны, использование которых не требует нарушения привычного ритма жизни. С ними можно заниматься танцами и спортом, носить обтягивающие брюки, шорты, ходить на пляж.
При всех положительных качествах тампоны провоцируют:
- появление микротравм на стенках влагалища;
- задерживают отток крови, вызывая обратный ток крови в маточную полость, трубы и полость брюшины;
- нарушение микрофлоры влагалища, что способствует росту популяции бактерий стафилококка;
- редко могут вызвать бактериальную инфекцию, последующий шок токсического характера.
Изучаем состав продукции
Составляющие компоненты, конфигурация этих предметов индивидуальной гигиены различны. Верхний слой – тончайшая сетка, позволяющая ускорить впитывание жидкости в находящийся внутри сорбент. Вещества – сорбенты удерживают влагу, превращая ее в гелеобразную форму. Чтобы прокладки сохраняли форму, плотно прилегали к изгибам женского тела, предохраняли одежду от затеканий кровянистой массы, в их состав включены синтетические аналоги натуральных, гипоаллергенных материалов. Именно такие вещества способны вызвать раздражение и последующую аллергическую реакцию.
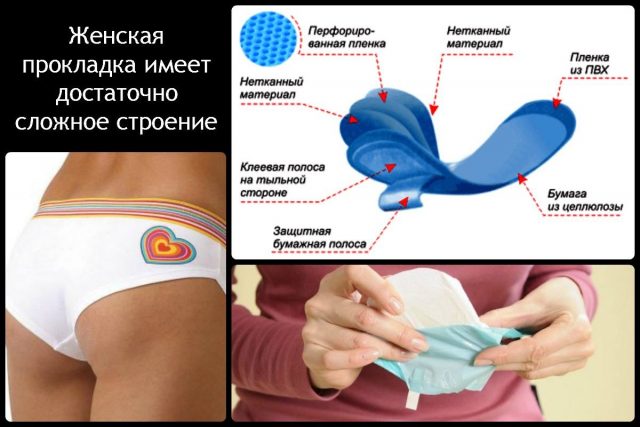
Различны составляющие компоненты предметов индивидуальной гигиены
Влияние ароматизаторов и химических добавок
К вредным составляющим прокладок относят:
- клеевое вещество, позволяющее длительное время удерживать средство гигиены зафиксированным к белью;
- отдушки, ароматические композиции – препятствуют распространению неприятных запахов;
- химические красящие вещества, окрашивающие всю поверхность прокладки или часть в определенные цвета.
Клеевая основа реже других вышеперечисленных компонентов вызывает негативные реакции. Существует небольшой процент женщин, чей организм реагирует на соприкосновение с клеем. Отдушки и красители – основные провокаторы проявлений реакции аллергического характера.
Индивидуальная непереносимость
Существует группа женщин, чей организм остро реагирует на элементы, из которых состоят гигиенические средства. Это вызвано генетической предрасположенностью или аномальной чувствительностью эпителиального слоя. Реакцию может вызвать совокупность компонентов или один из них.
Симптомы аллергической реакции
В основной массе раздражение имеет местные проявления. Симптомы аллергии на прокладки весьма утомительны и не могут быть незамеченными, следовательно их реально увидеть на фото ниже:
Раздражение в интимной зоне от прокладок имеет характерные признаки:
- пастозность, гиперемия кожного покрытия, слизистых оболочек промежности;
- сильный зуд от прокладок зоны половых губ, входа во влагалище;
- увеличение количества, интенсивности выделений;
- вагинальная сухость, вызывающая болезненность полового акта, мочеиспускания;
- кожные высыпания, схожие с потницей, крапивницей.
Раздражение после месячных от прокладок, кроме местной симптоматики аллергии, вызывает проявления общего характера:
- повышенная раздражительность;
- чувство усталости;
- постоянное нервное напряжение;
- приступы беспричинной агрессии;
- слезоточивость.
Аллергия на ежедневные прокладки имеет симптомы аналогичные перечисленным выше. Дополнением могут быть обильные выделения белого, желтого цвета, как при кандидозе.
Особенности проявлений у беременных и родильниц
Во время вынашивания эмбриона проявления аллергии возникают редко. Обычно это связано с гормональной, иммунной перестройкой организма будущей мамы. Под влиянием гормональных всплесков меняется влагалищная микрофлора, кислотность мочи, что обостряет аллергические проявления. В этот период женский организм наиболее восприимчив к внешним раздражителям. Симптоматика в данный момент не отличается от вышеупомянутых признаков реакции на раздражитель со стороны организма.
В послеродовый период возможна аллергическая реакция на средства гигиены, причиной тому служит:
- ослабление иммунитета, вызванное предшествующей родовой деятельностью;
- гормональный дисбаланс;
- механические повреждения слизистой оболочки родовых путей;
- недостаточная поглощающая способность выбранного способа гигиены.
Самой распространенной причиной появления нежелательных реакций считают неправильное, недостаточное проведение гигиенических процедур, несвоевременную смену гигиенических предметов.
Как диагностируют аллергию на средства гигиены
Аллергия на гигиенические средства имеет симптомы, аналогичные проявлениям острого кандидоза. Первостепенная задача – исключить контакт с возможным раздражителем. После этого рекомендуется очистить кожу удобным способом (подмыться, принять ванну, душ). В случаях, когда этих мер недостаточно, необходимо обратиться к гинекологу. После проведения диагностических исследований (анализ мочи, крови, мазок влагалищных выделений). После визуального осмотра, получения результатов исследований, врач устанавливает диагноз, назначает схему лечения.
Первая помощь при появлении признаков
Когда возникает раздражение от прокладок, что делать в первую очередь, знают не все. Начнем по порядку:
Устранить причину
При первых признаках раздражения следует ликвидировать средство защиты от протекания. При снижении неприятных ощущений можно поискать альтернативу, не вызывающую такой реакции. На рынке представлена гипоаллергенная продукция без использования химических раздражителей.
Промыть кожу с использованием специальных средств
Врачи рекомендуют проводить водные процедуры прохладной водой, чтобы снизить приток крови к гениталиям. Это поможет снять жжение и зуд. В качестве вспомогательных средств, используют препараты для интимной гигиены с молочнокислыми бактериями, такие как – «Лактацид», «Эпиген», «Фемина».

Препараты для интимной гигиены используют в качестве вспомогательных средств
Нанести мазь
Снизить пастозность, гиперемию, жжение, уменьшить площадь высыпаний помогут средства наружного применения:
- «Фенистил – гель»;
- «Бепантен – крем или мазь».
Состав препаратов не предполагает гормональных включений, быстро снимает неприятные ощущения и способствует заживлению.
Методы лечебной терапии
Когда на раздражение от прокладок лечение препаратами первой помощи не оказало должного воздействия применяют медикаменты системного применения в комплексе с народным рецептами, ограничением в употреблении некоторых продуктов.
Системное лечение
Если местной терапии недостаточно, можно принимать внутрь противоаллергические препараты – «Супрастин», «Лорано», «Тавегил», «Л- цет» до полного исчезновения симптомов. Иногда назначают сорбенты – «Атоксил». В течение первых суток рекомендовано исключить половые контакты, не носить белье из синтетических материалов.
Местная борьба с аллергией в интимной зоне
Снимает зуд во влагалище гель со специальным аппликатором «Вагилак». Его применяют наружно, вводят во влагалище. Снять покраснение, сухость и шелушение после зуда поможет «Пантенол». В резких случаях используют для увлажнения и регенерации «Куриозин гель».

«Пантенол» поможет снять покраснение, сухость и шелушение после зуда
Фитотерапия
Выраженным успокаивающим, противовоспалительным эффектом обладают отвары из лекарственной ромашки, календулы. Крапива отлично снимает отечность, купирует распространение аллергической сыпи. Водные отвары готовят согласно инструкции на упаковке. Применяют в виде компрессов, раствора для спринцеваний, употребляют внутрь.
Рекомендуемая диета
В период лечения необходимо исключить из рациона кислую, соленую острую и сладкую пищу. Продукты с повышенными вкусовыми качествами вызывают повышение уровня кислотности мочи, что добавляет неприятных ощущений. Стоит ограничить употребление продуктов, с содержанием синтетических красителей, усилителей вкуса, ароматических добавок – они могут вызвать обострение недуга.
Способы профилактики
Основное правило профилактики аллергии – исключение контакта с раздражителем. Если однажды возникла аллергия на одно из гигиенических средств, то не стоит возвращаться к его использованию. Не покупать прокладки с ароматическими добавками. Проводить смену продукта гигиены не реже 3-4 часов, после начала использования. Носить белье из натурального волокна. Соблюдать правила гигиены интимной зоны. Движения при подмывании выполнять от лобковой кости в сторону анального отверстия.
Какую продукцию стоит покупать – обзор производителей
Существует ряд продуктов, не вызывающих аллергию в деликатной зоне. Гипоаллергенные прокладки для критических дней:
- «Натурелла»;
- «Carefree»;
- «Котекс»;
- «Ола».
Существуют специальные гипоаллергенные прокладки для критических дней, предназначенные для многоразового использования. Изготовлены они из хлопка, не вызывают раздражения даже у обладательниц сверхчувствительной кожи.
Раздражение на изделия гигиены встречается у женщин редко. Риск появления неприятных ощущений связан с применением при их производстве ароматизаторов и красящих веществ.

Раздражающий дерматит на гениталиях (ирритативный дерматит) — это сыпь или покраснение на гениталиях, возникающая у чувствительных людей после контакта с определенным раздражителем. Раздражителями могут быть любые препараты, наносимые на кожу половых органов. Наиболее распространенными являются мыло, моющие средства и презервативы.
Сыпь выглядит как покраснение полового члена или покраснение вульвы (наружных половых органов женщины), которое вызывает зуд половых органов у мужчин или зуд половых органов у женщин, дискомфорт и боль. После покраснения на половых органах появляются волдыри и струпья — места, где может развиться генитальная инфекция.
Лечение ирритативного дерматита на половых органах основано на распознавании раздражителя и его избегании. Снимают симптомы крема с кортикостероидами и прохладные ванны.
Раздражающий дерматит половых органов — причины
Раздражающий контактный дерматит половых органов — это воспаление кожи. Оно проявляется покраснением (генитальная сыпь) и легким отеком кожи, возникающим в результате неспецифической реакции на прямое химическое повреждение. Агент, который действует как сильный раздражитель, вызывает повреждение эпидермальных клеток кожи и воспалительную реакцию, приводящих к покраснению, отеку и изъязвлению кожи.
Химические вещества, удаляющие липидный слой кожи или повреждающие клеточную мембрану, вызывают раздражение.
- мыло и моющие средства;
- средства гигиены (например, тампоны, гигиенические прокладки, влажные салфетки);
- ванны, гель для душа, масла, духи;
- туалетная бумага;
- презервативы (латекс);
- слишком частое мытье половых органов;
- ношение синтетического и цветного белья.
Раздражающий дерматит половых органов — симптомы
Симптомы могут появиться через несколько минут или часов после воздействия раздражителя. В редких случаях симптомы могут появиться даже через несколько недель или месяцев (кумулятивном контактном дерматите). Такой тип дерматита обычно возникает после контакта с легкими раздражителями, например, моющими средствами в течение длительного периода времени.
Больные жалуются на покраснения, зуд, жжение, боль и дискомфорт в половых органах.
Выделяют несколько стадий:
- Эритематозная стадия — покраснение половых органов;
- Везикулярная стадия — образование волдырей на половых органах;
- эрозивная стадия — появление язвы на половых органах;
- плоскоклеточная стадия — образование более толстого рогового слоя.
Типичная картина раздражающего контактного дерматита включает диффузное покраснение пораженной кожи с образованием корок.
На поврежденной коже могут образовываться борозды, вызывающие боль в половых органах и зуд.
Поврежденная кожа половых органов — это место, где легко развиваются воспаление и инфекция.
У мужчин заболевания половых органов не редкость. Воспаление головки полового члена чаще всего вызвано инфекцией или хроническими изменениями кожи, возникающими из-за плохой гигиены и раздражения. Незалеченные заболевания, передающиеся половым путем, могут привести к баланиту (воспалению головки пениса).
Раздражение головки полового члена может быть вызвано недостаточным смыванием мыла после душа, использованием гелей для мытья, не подходящих для половых органов, или других неподходящих препаратов (лосьонов, ароматизаторов).
- покраснение на крайней плоти вокруг головки;
- покраснение на половом члене,
- зуд половых органов у мужчин;
- уплотнение крайней плоти;
- белые круглые бляшки на головке пениса;
- болезненная кожа на половом члене;
- затрудненное мочеиспускание.
Лечение воспаления головки полового члена зависит от вызвавшей его причины.
Воспаление вульвы (вульвит) и влагалища (вагинит)
Вульвит — это воспаление вульвы, то есть воспаление наружных женских половых органов. Если поражено и влагалище, то речь идет о вульвовагините.
Причины вульвита — инфекции, раздражители, лекарства и гормональные изменения. Плохая интимная гигиена может способствовать размножению грибков и бактерий, а также вызывать раздражение.
По причинам возникновения вагиниты можно разделить на несколько групп:
- неинфекционный вагинит — следствие контактного дерматита;
- атрофический вагинит — у женщин в период менопаузы из-за недостатка эстрогена влагалище истончается и становится восприимчивым к инфекциям;
- инфекционный вагинит — заражение микроорганизмами;
- бактериальный вагиноз — следствие дисбаланса бактериальной флоры влагалища;
- грибковая инфекция половых органов — кандидоз влагалища.
Наиболее частыми симптомами у женщин являются необычные выделения, раздражение и зуд половых органов. Кожа краснеет и опухает. Из влагалища распространяется неприятный вагинальный запах, а при мочеиспускании чувствуется жжение.
Диагноз очень легко поставить на основании анамнеза и клинической картины.
Необходимо отличать аллергический контактный дерматит от контактного дерматита, вызывающего раздражение, и для этого проводится кожный эпикутанный тест на аллергены.
При диагностике ирритативного дерматита кожная проба отрицательная.
Причины, которые следует исключить при постановке диагноза раздражающий дерматит:
- аллергический контактный дерматит;
- генитальный псориаз;
- генитальный грибок у мужчин (грибок полового члена);
- генитальный грибок у женщин (вагинальный кандидоз);
- генитальный герпес;
- сифилис;
- воспаление головки полового члена (баланит);
- воспаление крайней плоти (баланопостит);
- воспаление влагалища (вагинит);
- воспаление вульвы (вульвит);
- воспаленные сальные железы;
- волосяной фолликулит.
Раздражающий дерматит на половых органах — лечение
Самый важный шаг в лечении ирритативного дерматита на гениталиях — распознать раздражитель и избегать его применения.
Холодные компрессы и ванны могут помочь облегчить симптомы, а местные кортикостероиды в виде кремов можно использовать в краткосрочной перспективе.
Пациент должен сократить частое мытье половых органов ароматизированным мылом и прекратить носить тесную синтетическую одежду, которая может вызвать раздражение. Женщинам надо отказаться от использования влажных гигиенических салфеток, ежедневных прокладок, а также ароматной и цветной туалетной бумаги.

Растения и растительные продукты вызывают множество различных типов кожных реакций, чаще всего контактный дерматит. Их негативное воздействие на кожу может быть связано с токсическим, аллергическим или раздражающим действием.
Эти типы реакций очень распространены у людей, занимающихся садоводством, они также составляют значительный процент профессиональных дерматозов, возникающих у садоводов, цветоводов, фермеров, ботаников и лесников. Поражения кожи могут появиться при контакте с различными элементами растений — стеблями, цветами, фруктами, пыльцой, корнями или листьями.
Побочные кожные реакции растительного происхождения могут принимать форму раздражающего контактного дерматита (механического или химического), аллергического контактного дерматита, крапивницы (аллергической и неаллергической) и фитофототоксических реакций. Кроме того, из-за наличия шипов или волосков на некоторых растениях механические повреждения кожи и вторичные бактериальные и грибковые инфекции, например споротрихоз.
Вызванные растениями аллергические реакции могут быть немедленными (иммунный ответ I типа) или замедленными (иммунный ответ IV типа). Ношение защитных перчаток и тщательное мытье кожи после работы с растениями может уменьшить возникновение некоторых кожных реакций 1-3.
Нежелательные кожные реакции растительного происхождения, вызванные раздражением
Контактный дерматит, вызванный раздражением, является наиболее распространенным дерматозом, вызываемым растениями. Большая доля профессиональных дерматозов встречается у садоводов, флористов, селекционеров, фермеров, продавцов овощей и фруктов.
Вызывать кожные реакции из-за раздражения могут и механические факторы, и химические соединения, содержащиеся в растениях. В зависимости от причинного фактора различают механический раздражающий контактный дерматит (MICD) и химический раздражающий контактный дерматит (CICD). Они могут стоять отдельно или накладываться друг на друга. Раздражающие факторы:
- колючки;
- шипы;
- колючие волоски (трихомы);
- заостренные листья на поверхности стеблей или листьев.
Клиническая картина раздражающего контактного дерматита разнообразна: от легкой хронической экземы пальцев рук, связанной с раздражением растительными волосками, до острых, токсичных, тяжелых реакций, вызванных, например, воздействием алкалоидов сока растений. Интенсивность симптомов зависит от индивидуального кожного барьера, а также от количества и продолжительности действия раздражающего фактора.
Механическое раздражение возникает в результате травмы, вызванной шипами или грубыми волосками, расположенными на поверхности листьев или стеблей или острым краем листьев. Примерами являются папулезные изменения с зудом, возникающие в комбайнах и сборщиках соломы в результате контакта с острыми волосками некоторых трав или злаков (например, ячменя, риса, проса, бамбука) или раздражающей экземы после контакта с травами огуречника, содержащими колючие волоски. Также волоски на стеблях и листьях томатов могут вызывать раздражение, жжение, зуд и парестезию.
Типичные механические травмы вызывают колючки многих видов тропических растений — кактусов и суккулентов. Особая форма — комковатая зудящая сыпь, часто ошибочно диагностируемая как чесотка, вызванная контактом с глохидиями (коротко,Opuntia spp.). Острые листья падуба (семейство Aquifoliaceae), агавы (семейство Agavaceae), шипов роз (семейство Rosaceae) или шипов бугенвилии (семейство Nyctaginaceae) также являются типичными примерами элементов растений, вызывающих механическое повреждение кожи.
Многие виды растений содержат сок с веществами, вызывающими химический контактный дерматит при раздражении. Соединения с высоким раздражающим потенциалом включают кристаллы оксалата кальция, присутствующие, например, в луковицах лука и чеснока (Allium), нарциссах (Narcissus), гиацинтах (Hyacinthus) и тюльпанах (Tulipa).
Контакт с луковицами нарциссов (Narcissus spp) вызывает наиболее частую форму контактного дерматита среди цветоводов (зуд нарциссов, лилийная сыпь) с легкими клиническими проявлениями сухости, отслаивающихся высыпаний и трещин.
В свою очередь тюльпаны из семейства Liliaceae помимо оксалата кальция также содержат аллерген тюлипалин А. Их луковицы имеют острую пленку, которая может вызвать механические травмы. Контакт с этими растениями может привести к наложению аллергического контактного дерматита с реакциями раздражения, и типичным клиническим симптомом. Например, у производителей образуются трещины, гиперкератоз на кончиках пальцев, паронихии и трофические изменения ногтей. В некоторых случаях возникают тяжелые экземы с прыщами на пальцах или руках.
Также вызывают сильное раздражение виды, принадлежащие к семейству молочайных (Euphorbiaceae) — тяжелый острый контактный дерматит с отеком век может возникнуть из-за действия сложных эфиров полигидроксида тиглиинового спирта в соке этих растений, а контакт с конъюнктивой может вызвать слепоту.
Для постановки диагноза необходимо определение растений, с которыми контактировал пациент. В легких случаях симптомы часто проходят самостоятельно. Если на коже есть шипы, волоски или другие фрагменты растений, необходимо их удалить.
Аллергический контактный дерматит
Помимо реакций раздражения кожи, некоторые виды растений также могут вызывать аллергический контактный дерматит. К наиболее важным аллергенам растений относятся, среди прочего, урушиол (присутствует в растениях семейства Anacardiaceae, включая виды рода Toxicodendron spp.), хиноны и абиетиновая кислота (содержится в смолах сосны или канифоли).
Высоким аллергенным потенциалом обладают токсикодендроны, ядовитый плющ, которые вызывают серьезные кожные реакции с тенденцией к генерализации. В тропическом климате вызывают частые аллергические реакции у производителей, сборщиков и переработчиков кешью и манговые деревья относятся к семейству кешью.
Также могут вызывать аллергический контактный дерматит представители хризантем, а виды семейства ромашковых (Compositae) могут вызывать воздушно-капельные реакции с появлением высыпаний на коже лица.
Наиболее частые клинические симптомы:
- эритема;
- отек с пузырьками;
- волдыри;
- зуд.
Иногда могут возникать серьезные системные аллергические реакции.
При появлении симптомов после контакта с растением необходимо промыть место воздействия или промыть все тело проточной водой. На ранней стадии реакции способствуют облегчению симптомов местные кортикостероиды. При тяжелых аллергических реакциях иногда необходимо применение общих глюкокортикостероидов.
Крапивница
Растения могут вызывать крапивницу по иммунному и, чаще, неиммунному (токсическому) механизму.
Иммунная крапивница, возникающая в результате IgE-опосредованной дегрануляции тучных клеток, обычно возникает у людей с хроническим постоянным контактом со свежими фруктами или овощами, часто с атопией в анамнезе.
В принципе, любое растение может быть триггером иммунной крапивницы — наиболее часто упоминаемые в литературе: сельдерей (Apium graveolens), картофель (Solanum tuberosum), горчица, овощная капуста (Brassica oleracea), перец, салат, клубника и бразильский каучук (Hevea brasiliensis), являющийся важнейшим сырьем для производства латекса.
В изделиях из латекса аллергенами являются поверхностные белки, которые недостаточно извлекаются из бразильского каучукового дерева, что может вызвать серьезную крапивницу. Люди с аллергией на латекс могут испытывать перекрестную реакцию на фрукты — бананы или яблоки. Также являются потенциальными триггерами другие фрукты (киви, ананас, персик, слива, манго, дыня, лимон), овощи (помидоры, лук, чеснок, морковь), травы, злаки и деревья.
Растения после термической обработки или глубокой заморозки характеризуются меньшим аллергенным потенциалом.
Клинические симптомы обычно появляются примерно через 30 минут после контакта с растением в виде кожного зуда, эритемы, крапивницы, жжения, иногда также появляются пузырьки и экссудат.
Иммунноконтактная крапивница является одним из профессиональных дерматозов у производителей и продавцов фруктов, овощей и специй (бобы, салат, горчица, перец), хлопководов, плотников, работающих с южной древесиной.
Более распространенная форма крапивницы на растительной основе — неиммунная крапивница. Обычно реакция происходит после контакта с крапивой (Urtica dioica) — наиболее частой причиной растительной крапивницы. На поверхности листьев этой группы растений есть острые жалящие и жалящие волоски, содержащие гистамин, серотонин и ацетилхолин.
Кожные поражения появляются у всех подвергшихся воздействию людей, а волдыри при крапивнице достигают максимального размера примерно через 3-5 минут после воздействия. Субъективные симптомы, такие как жжение и зуд, исчезают в течение 1-2 часов, а покалывание может сохраняться до 12 часов. Неиммунная крапивница также может быть вызвана многими другими видами растений.

Лечение крапивницы
Фитофотодерматоз
Такие реакции также известны как фитофотодерматиты, индуцированные растениями. Это группа кожных реакций, возникающих по неиммунному механизму после контакта кожи с растениями, содержащими фототоксичные вещества, и воздействия ультрафиолетового излучения.
Наиболее распространенные соединения, присутствующие в растениях, вызывающие фитофотодерматит — фуранокумарины (псоларены, ангелицины). Они присутствуют среди прочего в семействе сельдереевых (Apiaceae, зонтичные), которое включает, например, фенхель, петрушку, сельдерей, любисток, борщевик Сосновского. А также в семействе Rutaceae, включающем, цитрусовые, руту и бергамот.
Эти реакции часто возникают у людей, которые загорают на лугах, косят траву, и у детей, играющих в саду. Типичная клиническая картина — волдыри на эритематозном субстрате, хорошо отграниченные, с поражением открытых участков кожи (лицо, верхние и нижние конечности), с наличием характерной гиперпигментации.
Методы лечения
Тактика лечения зависит от степени поражения кожи и общего состояния пациента.
- В случае незначительных изменений обычно достаточно промыть место контакта с растением водой с мылом, желательно через 5-10 минут после воздействия, и симптомы исчезнут самопроизвольно.
- Чтобы уменьшить чувство жжения, жжения или боли, можно использовать прохладные влажные компрессы.
- Рекомендуется избегать воздействия солнечного излучения в течение как минимум 48 часов. и использование кремов с УФ-фильтром.
У пациентов с более тяжелыми поражениями кожи при реакциях раздражения, аллергическом контактном дерматите или фитофототоксических реакциях применяют местные глюкокортикостероиды. При бактериальной суперинфекции — с добавлением антибиотиков местного действия. Также полезны пероральные антигистаминные препараты.
В случае очень тяжелых реакций показано пероральное или парентеральное введение глюкокортикостероидов.
Профилактика
Профилактические действия очень важны, особенно для людей из групп повышенного риска кожных реакций, вызванных растениями.
При работе с растениями желательно использовать защитную одежду, а после работы с ними тщательно мыть руки. Также важно использовать кремы с УФ-фильтром и гидрофобные препараты местного действия, которые укрепляют липидный барьер эпидермиса.
Выводы
Кожные реакции, вызванные растениями, можно разделить на:
- раздражающий контактный дерматит (механический или химический);
- аллергический контактный дерматит;
- крапивницу (иммунную и неиммунную);
- фитофотодермит.
Клиническая картина разнообразна — от легких кожных симптомов в виде эритемы, кожного зуда до тяжелых токсических или аллергических реакций. Чтобы поставить правильный диагноз, следует провести тщательный опрос пациента, который позволит определить воздействие отдельных видов растений.
Важную роль играют профилактические меры: использование перчаток при работе с растениями и тщательное промывание кожи водой после контакта.
Лечение включает местные глюкокортикостероиды, пероральные антигистаминные препараты, а при тяжелых реакциях — общие глюкокортикостероиды.
Источники
Макговерн Т. Дерматозы, вызываемые растениями. Дерматология. Четвертое издание, 2017.
На сервисе СпросиВрача доступна консультация дерматолога онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

Здрпвствуйте, Элина. Используйте спрей пантенол. Уберет болезненность и способствует быстрому заживлению.
Марина, левомеколь не поможет в моей ситуации? Я планировала обрабатывать хлоргексидином и потом мазать обеззараживающими и заживляющими средствами. Не стоит его применять?

Левомиколь это антибиотик, его можно использовать для предупреждения присоединения вторичной инфекции. Заживляющие средства можно и нужно использовать.

Здравствуйте!
Можно использовать пантенол спрей несколько раз в день, крем Афлодерм 2 раза в день 5-7 дней
Алина, левомеколь не поможет в моей ситуации? Я планировала обрабатывать хлоргексидином и потом мазать обеззараживающими и заживляющими средствами. Не стоит его применять?


Здравствуйте! Подскажите, чтобы в дальнейшем не вызвать рецедив нельзя вообще купаться в прохладной и холодной воде? Например, в озере или в бассейне?

Добрый день Элина ! Прикрепите пожалуйста фото всей области , по фото и по вашему описанию похоже на герпес ,

Элина , я считаю что это генитальный герпес, и нужно принимать ацикловир 800 мг 4 раз в сутки 5 дней, комплекс витамин группы В по 1 таблетке 2 раза в день 14 дней, все высыпания обрабатывать фукорцином 3-4 раза в день до образования плотной корки, затем крем ацикловир до полного заживления, носите нательное белье из х/б ткани, свободные, исключите шерстяные и синтетические вещи, ограничить контакт с водой, не переохлаждаться,

Марина, как подмываться, если это вызывает жуткую боль на месте поражения? И как часто это делать?
Нормально ли это, если при герпесе появились белые выделения из влагалища?
Начала принимать таблетки, спрей и мазь эплан. Зуд и жжение уменьшились. Изза боли почти не ополаскиваю, а только промакиваю туалетной бумагой. Язвы стали бледноватые, но как будто распаренные менее очерчены, сращиваются в одну. Нормально ли это? Как вообще должно происходить заживление?
Читайте также:

