Может ли быть герпес при псориазе
Обновлено: 04.05.2024
Проводилась оценка эффективности линимента циклоферона (ЛЦ) в комплексном лечении герпетической инфекции, обусловленной вирусом герпеса 1-го типа (HSV-1) у больных псориазом. Проведено клинико-лабораторное исследование 30 больных разделенных на две группы. В 1-й группе (15 человек) к общепринятому лечению герпетической инфекции был добавлен линимент циклоферона по 2 аппликации в день в течении 7 дней на пораженные кожные покровы и слизистые, во 2-й группе (15 человек) терапия проводилась в соответствии со стандартными рекомендациями. Она включала местную терапию кремом ацикловир и курс таблеточной формы ацикловира 5 дней. Длительность наблюдения за пациентами составила 6 месяцев. Обострения вторичной герпетической инфекции у больных псориазом характеризовались общеинфекционными признаками (головная боль, температура, недомогание, слабость), которые на фоне применения ЛЦ исчезали достоверно быстрее, чем в группе с общепринятыми методами терапии: так продолжительность температурной реакции составила в 1-й группе 1,0 ± 0,2 дней, во 2-й – 1,6 ± 0,1 дней (p < 0,05). Сократился период высыпаний с 1,3 ± 0,2 дней во 2-группе, до 0,9 ± 0,3дней в 1-й (табл. 2), боль, зуд или жжение исчезали в 1-й группе через 2,3 ± 0,2 дней, во 2-й – 3,6 ± 0,2 дней (p < 0,05), эпителизация герпетических эрозий происходила соответственно через 6,4 ± 0,3 дней и 7,8 ± 0,2 дней (p < 0,05), исчезновения симптомов локального воспаления через 7,1 ± 0,3 дней и 8,5 ± 0,2 дней (p < 0,05) соответственно. Обострение ГИ у больных псориазом отмечалось в течение 6 месяцев в 1-й группе в 10 %, во 2-й – в 30 % случаев. Следовательно, применение ЛЦ в комплексном лечении больных с ГИ на фоне псориаза при практически отсутствующих побочных эффектов препарата способствует динамичному исчезновению основных клинических симптомов заболевания, снижает число рецидивов инфекции, вызванной HSV-1.

3. Исаков В.А., Коваленко А.Л., Краснов В.В., Романцов М.Г., Рыбалкина Т.С. Терапия различных клинических проявлений герпетической болезни // Клиническая дерматология и венерология. – 2010. – № 4. – С. 25–31.
4. Исаков В.А., Рыбалкин С.Б., Романцов М.Г. Герпесвирусная инфекция // Рекомендации для врачей. – СПб., 2006. – С. 96.
5. Нестеренко В.Г., Бежало В.А., Ловенецкий А.Н. Клиника, лечение и лабораторная диагностика герпесвирусных заболеваний человека // Руководство для врачей. – 1998. – С. 46.
6. Соболева Л.А., Шульдяков А.А., Хламова О.Г., Романцов М.Г. Совершенствование терапии воспалительных заболеваний полости рта // Экспериментальная и клиническая фармакология. – 2011. – № 8. – С. 41–45.
7. Модифицированная терапия герпетической инфекции / Т.В.Сологуб, М.Г. Романцов, Т.С. Рыбалкина, С.Б. Рыбалкин, А.Н. Смагина, В.А. Исаков, А.Л. Коваленко. // Клиническая медицина. – 2011. – № 3. – С. 54–57.
8. Eisen D. The clinical characteristics of intraoral herpes simplex virus infection in 52 immunocompetent patients // Oral. Surg. Oral. Med. Oral. Pathol. Oral. Radiol. Endod. – 1998. – Vol. 86. – P. 432–437.
9. Boyd A.S., King L.E. Herpes simplex virus-induced psoriatic flares in a patient previously treated with tamoxifen: a follow-up // J Am Acad Dermatol. – 2002 May. – № 46(5). – Р. 797–8.
10. Jancin B. Associated Herpes Zoster Risk Varies With Psoriasis Therapies Internal Medicine News Digital Network.
11. Keaney T.C., Kirsner R.S. New insights into the mechanism of narrow-band UVB therapy for psoriasis // J Invest Dermatol. – Nov 2010. – № 130(11). Р. 2534.
12. Krueger J.G., Bowcock A. Psoriasis pathophysiology: current concepts of pathogenesis // Ann Rheum Dis. – Mar 2005. – № 64 Suppl 2. – Р. 30–6.
13. Takahashi H.; Sugita S.; Shimizu N.; Mochizuki M.A high viral load of Epstein-Barr virus DNA in ocular fluids in an HLA-B27-negative acute anterior uveitis patient with psoriasis. Jpn J Ophthalmol. – 2008. – № 52(2). Р. 136–8 (ISSN: 0021-5155).
Герпетическая инфекция (ГИ) на современном этапе обнаруживает четкую тенденцию к росту, а одними из наиболее частых клинических вариантов вторичной формы заболевания, обусловленного вирусом герпеса 1-го типа (HSV-1), являются гингивит, стоматит, везикулярный дерматит, фаринготонзиллит [1, 3, 4, 5, 8, 9, 10]. Обострения вторичной ГИ закономерно развиваются на фоне иммуносупрессивных состояний различного генеза, которые в последние годы все чаще встречаются в патологии человека и являются одними из факторов, значительно усложняющих ведение пациентов с ГИ в связи с возможным взаимоотягчающим характером течения коморбидных патологий [1, 3, 8, 10, 13].
До настоящего времени в современной дерматовенерологии остается актуальной проблема псориаза, который представляет собой хронический эритематозно-сквамозный дерматоз со сложным патогенезом и доминирующим значением в его развитии иммуногенетических факторов [12]. В лечении псориаза применяют различные медикаментозные и немедикаментозные средства, обладающие иммунодепрессивным действием, что может спровоцировать обострение и существенно осложнить лечение ГИ, вызванной различными вирусами этой группы [8, 10, 11, 13]. Поскольку только противовирусные препараты не всегда могут обеспечить достаточный клинический результат, а иммуномодулирующие средства, обладающие системными эффектами на иммунитет, часто имеют негативные последствия в отношении течения сопутствующих иммунопатологических состояний [8, 9, 10, 11, 13]. При ГИ одним из способов потенцирования клинических возможностей антивирусных средств является использование топических иммунокорректоров [2, 6, 7], при этом удается избежать возможных негативных эффектов местной терапии на иммунитет, а модуляция локального иммунного ответа улучшает качество лечебного процесса у больных с рецидивом ГИ [2, 6].
С учетом вышеизложенного, актуальной представляется оценка особенностей обострений ГИ у больных псориазом и разработка новых методов комбинированной терапии ГИ при коморбидной патологии.
Цель исследования: модификация лечения обострений герпетической инфекции на фоне псориаза.
Материалы и методы исследования
Проведено клинико-лабораторное обследование 30 больных с псориазом и обострением ГИ.
Критерии включения в исследование: пациенты с обострением рецидивирующей ГИ (HSV-1), локализованной формой (герпес кожи, гингивит, стоматит), мужчины и женщины в возрасте 30–40 лет с установленным диагнозом ограниченный (площадь поражения менее 40 %) псориаз (вульгарный или бляшечный), регрессирующая/стационарная стадия, в лечении которых использовалась топические глюкокортикоиды (не позднее, чем за месяц до включения в настоящее исследование);
Критерии исключения: больные с другими формами герпетической инфекции, псориаза, острыми инфекционными заболеваниями, хроническими заболеваниями внутренних органов в стадии обострения, хроническими вирусными гепатитами, диффузными заболеваниями соединительной ткани, онкологическими заболеваниями любой локализации, хроническим алкоголизмом, острой коронарной недостаточностью, инфарктом миокарда в анамнезе, психическими и поведенческими расстройствами в анамнезе, беременность, период лактации, отказ больного от участия в исследовании на любом этапе, индивидуальная непереносимость препарата (для больных с ЛЦ).
Диагноз рецидивирующая форма ГИ, вызванная HSV-1, подтверждался исследованиями крови на ПЦР к HSV-1, IgM-HSV-1, IgG-HSV-1.
Для оценки эффективности включения в комплексное лечение обострений ГИ у больных псориазом топического иммуномодулятора линимента циклоферона (ЛЦ) больные были разделены на две группы: в 1-й группе (15 человек) к проводимому комплексному лечению был добавлен ЛЦ, во 2-й группе (15 человек) терапия осуществлялась общепринятыми методами. Курс ЛЦ составил 7 дней по 2 аппликации препарата на пораженные слизистые и кожные покровы. Дизайн исследования: открытое, рандомизированное. Комплексное лечение обострения ГИ включало местную терапию кремом ацикловир и курс таблеточной формы ацикловира 5 дней. Длительность наблюдения за пациентами составила 6 месяцев.
Статистический анализ проводился с помощью компьютера Pentium IV и пакетов программ для статистической обработки «Microsoft Excel for Windows 4,0» («Microsoft Corp») и «Statistika 6,0» с указанием средних значений, стандартной ошибки среднего (m) – формат (M ± m), достоверности различий с использованием t-критерия Стьюдента для независимых выборок.
Результаты исследования и их обсуждение
При постановке диагноза ГИ, оценке клинических признаков заболевания у больных с рецидивом инфекции на фоне псориаза учитывались основные клинические проявления заболевания (табл. 1): общеинфекционный синдром (температурная реакция, головная боль, слабость, недомогание и др.) и локальные изменения (элементы герпетической сыпи в различной стадии, гиперемия, зуд, боль, площадь высыпаний и др.).
Сопоставлялись также давность заболеваний, длительность и частота предшествующих обострений ГИ в группах. При сравнении 1-й и 2-й групп существенных различий до начала лечения (табл. 1) по возрасту, полу, основным клиническим и анамнестическим данным не зафиксировано.
Обострения вторичной ГИ у больных псориазом характеризовались общеинфекционными признаками (головная боль, температура, недомогание, слабость), которые на фоне применения ЛЦ (табл. 2) исчезали достоверно быстрее, чем в группе с общепринятыми методами терапии: так продолжительность температурной реакции составила в 1-й группе 1,0 ± 0,2 дней, во 2-й – 1,6 ± 0,1 дней (p < 0,05).
Применение топического иммуномодулятора циклоферона в виде линимента позволило сократить период высыпаний с 1,3 ± 0,2 дней во 2 группе до 0,9 ± 0,3 дней в 1-й (табл. 2), боль, зуд или жжение исчезали в 1-й группе через 2,3 ± 0,2 дней, во 2-й – 3,6 ± 0,2 дней (p < 0,05), эпителизация герпетических эрозий происходила соответственно через 6,4 ± 0,3 дней и 7,8 ± 0,2 дней (p < 0,05), исчезновения симптомов локального воспаления через 7,1 ± 0,3 дней и 8,5 ± 0,2 дней (p < 0,05) соответственно.
Клинико-анамнестические данные больных с рецидивирующим течением герпетической инфекции на фоне псориаза до начала лечения в группах (M ± m)
С целью определения возможного участия различных герпесвирусов в формировании тяжелых форм псориаза обследовано 149 больных псориазом. Разработанный и апробированный метод комплексной терапии больных псориатической эритродермией с включением отечественног
Role of viral infection in debut and development of psoriatic erythroderma — approaches to complex therapy
In order to determine the possible involvement of different herpes viruses in the formation of severe psoriasis, 149 psoriasis patients were examined. Method of complex therapy of patients with psoriatic erythroderma was designed and tested, with inclusion of domestic immunotropic drug with antiviral effect, which was recognized effective and safe.
Псориаз является одним из наиболее распространенных хронических дерматозов, которым страдает до 3% населения земного шара [1, 2], а в последние годы рядом исследователей отмечается рост заболеваемости псориазом в молодом возрасте, увеличение удельного веса тяжелых, резистентных к традиционной терапии форм (псориатическая эритродермия и др.), нередко приводящих к инвалидизации [3, 4].
Псориатическая эритродермия развивается у 2,5–3,0% больных псориазом, составляя более половины случаев осложненных форм заболевания, часто рецидивирующих, нередко угрожает жизни больного, требует системной терапии на госпитальном этапе [5, 6]. Среди причин развития тотального поражения кожи при псориатической эритродермии обсуждаются такие, как нерациональная терапия, сопутствующие вирусные или бактериальные инфекции, алкоголизация и активное курение, механические повреждения, применение некоторых лекарственных средств и эмоциональный стресс [2, 7]. Однако окончательный спектр триггеров псориатической эритродермии не определен и является предметом научных исследований [8, 9].
Кроме того, обсуждается возможная роль вирусного персистирования в развитии аутоиммунных заболеваний, когда специфический антиген (вирус) рассматривается как запускающий фактор прямого или опосредованного взаимодействия с иммунокомпетентными клетками; возможна репликация вирусов в иммунокомпетентных клетках (Т- и В-лимфоцитах или макрофагах), как это имеет место при инфицировании вирусами семейства Herpesviridae. Установлено, что вирусы вызывают дисрегуляцию в иммунной системе, в том числе могут модулировать продукцию цитокинов, например ИЛ-6 и ИЛ-8. Нуклеарный фактор, контролируемый ИЛ-6 (НФ-ИЛ6), вовлечен в транскрипторную регуляцию генов белков острой фазы и распознает элементы капсидной оболочки вирусов как ИЛ-6. Вирусы семейства Herpesviridae синтезируют белки, служащие ловушками для хемокинов, что ведет к снижению их концентрации и противодействию развития защитных реакций [12]. Показано, что одновременный синтез ИФН-γ и других цитокинов, например ФНО-α, усиливает экспрессию МНС I класса, которая в связи с формированием аутореактивных Т-клеток может приводить к расширенному повреждению ткани, вызванному CD8+ цитотоксическими Т-лимфоцитами [13]. Также существует механизм запуска вирусами аутоиммунного процесса, заключающийся в синтезе антивирусных антител, которые, являясь основной защитой организма, при определенных ситуациях могут оказывать повреждающее действие по отношению к клеткам хозяина. Согласно одной из гипотез, имеет место структурное сходство детерминант HLA с антигенами некоторых патогенных микроорганизмов, в частности вирусов, благодаря чему усугубляется иммунопатологический процесс в организме [1]. Воздействие вирусов на функционирование клеток иммунной системы заключается в увеличении активности NK-киллерных клеток, индукции синтеза и освобождении провоспалительных цитокинов: ИЛ-1α, ИЛ-15, ФНО-α и ИФН-α, а также формировании вторичного иммунодефицита при персистирующей герпетической инфекции [14, 15].
Лечение герпесвирусных инфекций человека на сегодняшний день представляет собой трудную задачу. Ведущее место среди этиотропных подходов занимает противовирусная химиотерапия, представленная большой группой ациклических аналогов нуклеозидов. Иммунотропная терапия герпесвирусных инфекций включает препараты интерферонов и иммуноглобулинов, является дополнительной, однако важной составляющей комплексного лечения [17, 18].
Одним из наиболее часто встречающихся вирусов, имеющих тенденцию к ускоренной репликации и длительной персистенции в организме человека, является потенциально онкогенный представитель семейства Herpesviridae — вирус Эпштейна–Барр (ВЭБ). Пожизненная персистенция вируса связана с тропностью ВЭБ к иммуноцитам, в частности, к лимфоцитам. Проникновение ВЭБ в B-лимфоциты осуществляется через рецептор этих клеток CD21 — рецептор к C3d-компоненту комплемента. Он способен инфицировать другие клетки: T-лимфоциты, NK-клетки, макрофаги, нейтрофилы, эпителиоциты сосудов [19].
Вирус герпеса человека 6-го типа (ВГЧ 6-го типа) репродуцируется в Т-, В-лимфоцитах и макрофагах, в большей степени поражая Т-лимфоциты. ВГЧ 6-го типа инфицирует CD3+, CD4+, CD5+, CD8+ лимфоциты человека, способен «убивать» инфицированную им Т-клетку. Доказана иммуносупрессивная активность, которая связана с подавлением синтеза ИЛ-2 Т-лимфоцитами и ингибированием клеточной пролиферации. При этом один ВГЧ 6-го типа не вызывает иммунодефицита в организме человека [13].
Приведенные данные послужили обоснованием обследования пациентов с распространенным вульгарным псориазом, в том числе с упорным, резистентным к традиционным методам лечения кожным процессом и больных псориатической эритродермией на наличие лимфотропного герпесвирусного инфицирования.
Материалы и методы исследования
Результаты исследования
Сравнительный анализ клинико-анамнестических особенностей течения псориатической эритродермии у больных псориатической эритродермией с лимфотропным герпесвирусным инфицированием выявил, что преимущественными триггерами развития тяжелой формы псориаза являлись герпесвирусная инфекция или острые респираторные вирусные инфекции, перенесенные перед обострением псориаза, и длительный психоэмоциональный стресс. Генерализованное поражение кожи псориатическим процессом происходило в ранние сроки от появления первых высыпаний (в 80,0% случаев от 1 до 3 месяцев). Наблюдались активные кожные проявления (выраженная эритема, инфильтрация, шелушение, чувство стягивания кожи, поражение ногтевых пластинок в виде онихогрифоза, подногтевого гиперкератоза и кожи волосистой части головы — «псориатической короны»), наличие длительного субфебрилитета и лимфаденопатии в 100% случаев. У пациентов без лимфотропного герпесвирусного инфицирования основными триггерными факторами развития псориатической эритродермии были злоупотребление алкоголем и обострения хронических заболеваний желудочно-кишечного тракта. Наблюдались более длительные сроки развития генерализованного поражения кожного покрова — 3–6 месяцев. Пациенты данной группы характеризовались выраженными субъективными жалобами на зуд, шелушение, болезненность и жжение в местах высыпаний, чувство стягивания кожи, различной сочетанной коморбидной патологией желудочно-кишечного тракта.
Основываясь на полученных данных, пациентам c псориатической эритродермией с наличием лимфотропного герпесвирусного инфицирования проведена стандартная терапия, включающая короткий курс системных глюкокортикостероидов (ГКС) в дозе, не превышающей 30 мг преднизолона в сутки, дезинтоксикационные, гипосенсибилизирующие и антигистаминные препараты, метотрексат 15–20 мг/нед, топические ГКС сильного действия, средства по уходу за кожей. В составе комплексной терапии назначался препарат Панавир (регистрационный № 000229/02–2008), обладающий противовирусным, иммунотропным действием, назначался по 5,0 мл (0,2 мг) в/в струйно с интервалом 48 часов, последующие 3 инъекции в/в струйно с интервалом 72 часа. Дополнительными факторами, обосновывающими назначение препарата Панавир, были: наличие в анамнезе герпесвирусной инфекции, связь обострений псориаза с респираторными вирусными заболеваниями, активация фокальной инфекции, детекция ДНК вирусов семейства Herpesviridae в лимфоцитах периферической крови, повышение абсолютного числа CD4+ лимфоцитов.
После окончания терапии у больных с псориатической эритродермией с установленным лимфотропным инфицированием клиническое выздоровление (PASI 90) достигнуто у 13 больных (65,0%), значительное улучшение (PASI 75) — у 5 пациентов и у двух больных (PASI 50) улучшение кожного процесса. Наблюдалось снижение среднегруппового индекса PASI в 3,6 ± 1,6 раза (63,1 ± 5,8/16,8 ± 1,8), сроки стационарного лечения составили в среднем 25,0 ± 2,0 дня. Период ремиссии больных продолжался в течение в среднем 8,0 ± 2,9 месяца, а частота повторных госпитализаций за последующий 3-летний период наблюдения составила 4,1 ± 0,9.
Анализ иммунологических параметров до назначения лекарственной терапии выявил у больных псориатической эритродермией с лимфотропным герпесвирусным инфицированием достоверно повышеными общее количество лейкоцитов, абсолютное и относительное число ФАН, эозинофилов, абсолютное число нейтрофилов, моноцитов и лимфоцитов, в том числе CD3+ лимфоцитов и CD4+ лимфоцитов, абсолютное и относительное число CD16+ лимфоцитов и CD19+ лимфоцитов, уровень комплемента в сыворотке крови, концентрация сывороточных иммуноглобулинов A, M, G, общего E.
Результаты лабораторных тестов после проведенного комплексного лечения с включением иммунотропного препарата Панавир выявили достоверные изменения иммунологических параметров в сторону нормализации показателей (рис. 2).
Так, достоверно снизился уровень общего числа лейкоцитов, абсолютное число нейтрофилов, CD4+ лимфоцитов; повысился уровень IgM в сыворотке крови. На уровне тенденции наблюдалось снижение абсолютного числа лимфоцитов, в том числе CD3+ лимфоцитов, что свидетельствует о снижении активности воспалительного процесса, коррекции нарушений факторов иммунитета у больных псориатической эритродермией с лимфотропным герпесвирусным инфицированием.
Выводы
Литература
Я. В. Кащеева 1 , кандидат медицинских наук
Н. Н. Филимонкова, доктор медицинских наук
М. М. Кохан, доктор медицинских наук, профессор

Дифференциальная диагностика псориаза и красного плоского лишая играет важную роль в дерматологии. У этих двух заболеваний есть общие черты, но много и отличий. Сегодня расскажем о самых основных.
Что нужно знать о псориазе
Псориаз — это лишай. Несмотря на то, что в сознании многих лишай ассоциируется исключительно с чем-то заразным, псориаз имеет второе название "чешуйчатый лишай", хотя не представляет угрозы для окружающих. Болезнь часто рецидивирует, снижает качество жизни. Полностью избавиться от псориаза невозможно, но убрать неприятные симптомы можно с помощью мази и коррекции образа жизни.
Число больных псориазом ежегодно увеличивается. У чешуйчатого лишая есть несколько типичных симптомов:
- розовые выступающие над поверхностью кожи пятна, которые шелушатся;
- на этих пятнах есть белые чешуйки;
- псориатические бляшки имеют тенденцию к слиянию;
- зуд разной степени интенсивности — от легкого покалывания до желания расчесать кожу до крови;
- белые слоящиеся пятна на ногтях;
- сухость и шелушение.
Чаще всего псориаз появляется на локтях, коленях, на голове и в паху. Возникнуть впервые он может в любом возрасте, не редко первые симптомы отмечаются в пубертатном периоде и в возрасте от 20 до 30 лет. Ученые считают, что основная причина псориаза — аутоиммунный процесс, когда собственный иммунитет атакует клетки кожи и вызывает хроническое воспаление.
Как распознать красный плоский лишай

О том, что у человека именно этот тип лишая, могут говорить плоские папулы красного или пурпурного цвета. В самом начале заболевания папулы очень маленькие, они достигают размеров не более 2-4 мм, при этом их поверхность слегка блестит при смешанном свете. Чаще всего высыпания появляются на сгибательных участках рук и ног, на туловище, половых органах, в том числе и на слизистых, а также во рту. Как и при псориазе, больному нестерпимо хочется расчесать пораженные места.
Считается, что КПЛ вызван также аутоиммунными факторами, как и псориаз. Триггером к появлению высыпаний могут быть самые разные факторы, например, гепатит С или прием некоторых препаратов.
Как понять, лишай или псориаз перед нами
Если резюмировать все вышесказанное, то можно выделить несколько похожих черт двух заболеваний:
- аутоиммунная природа;
- сыпь в виде папул;
- зуд;
- папулы красного цвета;
- часто поражаются сгибы рук и ног.
Возникает вопрос, как отличить псориаз от лишая. У болезней есть несколько отличий:
- псориатические бляшки шелушатся, на поверхности можно увидеть чешуйки, а при красном плоском лишае поверхность папул гладкая;
- псориаз не возникает на слизистых, а вот КПЛ часто поражает полость рта и слизистые поверхности гениталий;
- бляшки псориаза больше тех, что образуются при лишае;
- если красный плоский лишай поражает кожу головы, может возникнуть рубцовая алопеция.
Псориатическая триада
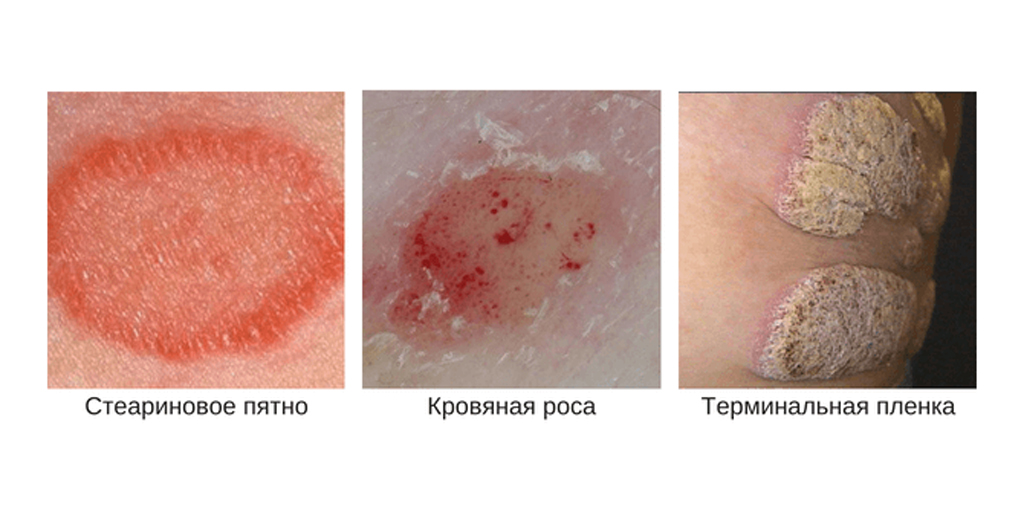
Во время осмотра, если перед врачом стоит задача подтвердить или опровергнуть псориаз, специалист оценивает наличие признаков псориатической триады:
- феномен стеаринового пятна — при соскабливании с поверхности пятна отделяются мягкие белесые чешуйки;
- феномен псориатической пленки — при соскабливании чешуек обнажается розовая гладкая поверхность бляшки;
- феномен точечного кровотечения — при полном соскабливании папул появляются мелкие капельки крови, напоминающие росу.
Так как лечение псориаза и КПЛ существенно отличается, важно обратиться к врачу при первых проявлениях, чтобы не терять времени и не усугублять положение.
Псориаз — распространенное дерматологическое заболевание, которое с древних времен и по сегодняшний день вызывает много вопросов. Болезнь не представляет угрозы для окружающих, она не имеет инфекционного компонента, но при этом может существенно испортить качество жизни самому больному. Важная задача, стоящая перед врачами, — донести до пациента информацию, что провоцирует псориаз, сформировать рекомендации, как максимально исключить эти факторы. Эффективное лечение псориаза всегда основано на взаимодействии врача и пациента, на систематическом выполнении всех рекомендаций и коррекции образа жизни.
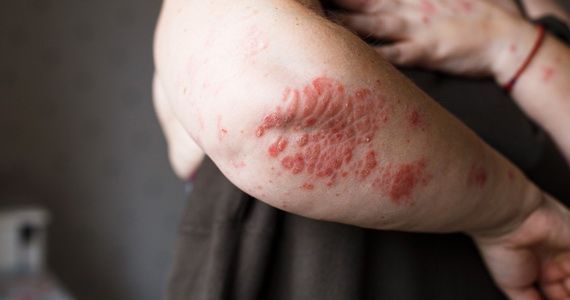
Проявляется псориаз розовыми приподнятыми пятнами на теле. Они вызывают зуд, склонны к слиянию и образованию обширных бляшек. Это очаги хронического воспаления, а чешуйки, которыми покрыты бляшки, говорят врачам о том, что в этом месте клетки эпителия делятся с бешеной скоростью, во много раз активней, чем это должно быть в норме.
Причины псориаза не ясны до конца. На данный момент предполагается аутоиммунная природа заболевания. Также врачи считают, что есть генетические факторы, предрасполагающие к появлению псориаза, потому что очень часто встречаются семейные случаи. Спровоцировать дебют могут инфекции, стресс, переохлаждение. При этом псориаз протекает волнообразно, эпизоды обострения сменяются ремиссией. И от правильно назначенного лечения и образа жизни пациента, от его систематического ухода за кожей напрямую зависит длительность спокойных периодов. В острые периоды улучшить состояние помогает мазь от псориаза.
Так как вылечить псориаз окончательно врачи пока не могут, основная цель — добиться стойкой длительной ремиссии, улучшить качество жизни пациента и максимально очистить от бляшек кожу. Мы расскажем, может ли острая пища вызвать псориаз, как влияют на рецидивы некоторые лекарственные препараты, какие факторы могут спровоцировать новое обострение.
Какие продукты провоцируют псориаз
Как ни странно, есть пища, провоцирующая псориаз. Под запретом любые острые, копченые и сильно соленые блюда, они нарушают процесс всасывания в кишечнике. Также спровоцировать рецидив могут цитрусовые, которые блокируют фолиевую кислоту из-за содержащегося в них колхицина. А фолиевая кислота важна для восстановления кожи. Нельзя употреблять в пищу консервированные продукты, которые могут послужить триггером к новому обострению.

Вот еще продукты, провоцирующие псориаз:
- торты, пирожные, газированные напитки, содержащие большое количество сахара;
- алкоголь;
- полуфабрикаты.
Желательно питаться блюдами, приготовленными дома, тогда можно контролировать состав и калорийность. Диета должна быть богата овощами и фруктами, медленными углеводами и белком, который легко усваивается.
Лекарства, вызывающие рецидивы болезни
Фармакологические препараты также могут влиять на течение болезни. Если говорить о том, какие лекарства провоцируют псориаз, то в первую очередь это антибиотики, нестероидные противовоспалительные препараты, бета-блокаторы. Существенное влияние оказывают вакцины и сыворотки, потому что они затрагивают напрямую иммунитет, некорректная работа которого и лежит в основе псориаза. Также провоцируют псориаз лекарства от повышенного давления, от психических заболеваний. Это не значит, что человек, страдающий от псориаза, не должен заниматься лечением других болезней, например, гипертонии, не вакцинироваться, но он должен сообщать врачам о наличии дерматологических проблем, не заниматься самолечением и не покупать в аптеке самостоятельно назначенные себе средства.
Какую роль играют паразиты в течении болезни
Существует паразитарная теория развития псориаза. Дело в том, что у людей, у которых уже установлен этот диагноз, часто обнаруживаются кишечные паразиты. Конечно, это не первопричина появления болезни, но не исключено, что паразиты влияют на иммунную систему человека, создают постоянную напряженность иммунитета, вырабатывают аллергичные токсины, могут вызывать эпизоды псориаза. Если говорить о том, какие паразиты провоцируют псориаз, то стоит выделить следующие:
- аскариды;
- острицы;
- лямблии;
- бычий цепень и другие.
У больных псориазом должна быть выявлена и вылечена любая паразитарная инвазия. Это поможет снизить вероятность обострений.
Профилактика рецидивов псориаза
Новый эпизод может быть вызван стрессом, переохлаждением, гормональными изменениями. Также провоцирует псориаз тесная синтетическая одежда, грубые швы, важно носить только свободную одежду из натуральных тканей — хлопка и льна. Летом нужно защищать кожу от ультрафиолетового излучения, использовать солнцезащитную косметику с фильтрами. Больные псориазом должны избегать ссадин и порезов, соблюдать гигиену, не допускать обезвоживания кожи и использовать регулярно эмоленты. Тогда можно будет добиться длительной и стойкой ремиссии.
А если вы хотите узнать об этой болезни больше, читайте статью "Все о псориазе во время беременности".
Что представляет собой псориаз с медицинской точки зрения и как надолго избавиться от его симптомов — вульгарных высыпаний, мешающих нормально жить и работать? Об этом мы побеседовали с практикующим врачом-дерматологом Полиной Александровной Степановой.
![]()
Многие люди, в том числе страдающие псориазом, не совсем хорошо себе представляют, что это за заболевание. Расскажите, как возникает псориаз и какие изменения в организме при этом происходят?
Псориаз - это хроническое, иммунозависимое воспалительное заболевание кожи. Основной причиной его возникновения является проблемы с иммунитетом. Это очень распространённая болезнь. По оценкам Всемирной Организации Здравоохранения, от 2 до 4 % населения планеты страдают от этого недуга.
Проявляться псориаз начинает в возрасте от 15 до 25 лет. При этой болезни поражается кожа волосистой части головы, гладкая кожа, могут поражаться ногтевые пластины. Очень часто псориаз ассоциируется с ожирением, сахарным диабетом, повышением артериального давления, нередко встречается при гепатите, при хронических заболеваниях почек и желудочно-кишечного тракта.
При псориазе начинается нарушение дифференцировки клеток, происходит так называемая кератинизация (появляются воспалительные высыпания с шелушением кожи). Если говорить проще — строение, структура и химический состав клеток кожи изменяется, растут не те клетки, которые должны расти в норме.
Это заболевание излечимо?
Это заболевание всегда протекает в хронической форме, можно добиться только длительной ремиссии. Мы его лечим, снимаем обострения и всегда стараемся максимально продлевать ремиссию.
Какие основные факторы риска при псориазе?
Первый, думаю, наследственный. Безусловно, влияет экология, значительно чаще псориаз возникает в районах Крайнего Севера и т.п. Очень существенно влияние стрессов, курения, употребления алкоголя, ожирения. Последние необходимо исключать при лечении заболевания, для эффективного лечения обязательно соблюдения правильного образа жизни и режима питания.
От чего состояние пациента при псориазе может еще ухудшиться?
Особенно серьезное негативное влияние оказывает алкоголь. Пациенты сами нередко отмечают, что рюмка-другая могут почти мгновенно спровоцировать высыпания и обострения заболевания. Для длительной ремиссии необходимо максимально исключить провоцирующие факторы.
Существуют ли какие-то правила лечения псориаза, связанные с течением болезни?
Псориаз может протекать по-разному, бывают зимние, летние и смешанные формы болезни. При летней форме очень сильно вредит солнце, как только кожа подвергается длительному воздействию солнечных лучей, появляются высыпания. При зимней - наоборот, когда пациент загорает, чувствует себя значительно лучше, а высыпания не появляются. При смешанной форме проявления болезни могут появляться вне зависимости от солнечных лучей и других климатических и календарных факторов.
При зимней форме я рекомендую санаторно-курортное лечение в летнее время, при летней – наоборот. Правильный выбор сезона существенно влияет на состояние, в таких случаях пациент чувствует себя гораздо лучше.
Как добиться длительной ремиссии при псориазе?
Если говорить о зимней форме, которая наиболее распространена, то сейчас есть методы лечения, когда мы применяем мази ежедневно, а потом, чтобы поддержать ремиссию, мы используем мази через день, далее 2 раза в неделю, потом 3-4 раза в месяц. Это обязательно, чтобы поддержать кожу в хорошем состоянии. Необходимо понимать, что у пациента в период обострения серьезно страдает качество жизни, болезнь с настолько вульгарными высыпаниями приносит социальный ущерб больному. Пациенты часто стесняются идти на работу, поддерживать социальные контакты. Поэтому разрабатываются схемы, которые позволяют достаточно быстро погасить обострение. Важно понимать, что терапию псориаза, в том числе в той схеме, которую я описала, должен проводить врач – это касается любой формы.
Что должен делать пациент с псориазом, который хочет поддерживать достигнутый эффект от лечения?
Постоянно обследоваться, выполнять рекомендации, и, как я уже сказала вести правильный образ жизни и соблюдать режим питания. Ещё раз хочу обратить внимание, что необходимо исключить алкоголь, курение, и, по возможности, стрессы. Необходимо носить простую хлопчатобумажную одежду – псориаз «не любит», когда его раздражают. Еще один важный момент — использование натуральных, либо гипоаллергенных стиральных порошков, чтобы не раздражать кожу. При использовании грубых тканей, агрессивной бытовой химии могут появиться микротрещины, царапины, они раздражаются, и на этих местах обязательно высыпает.
Есть ряд рекомендаций по уходу за кожей. Есть специальные косметические средства, не раздражающие кожу и увлажняющие её (гели, шампуни и т.п.), необходимо использовать именно их. Хочу подчеркнуть, что при псориазе имеет место сухость кожи, и увлажнение её при уходе помогает предотвратить высыпания.
Существуют народные средства, которые якобы помогают от псориаза и широко рекламируются — как вы относитесь к этим методам, эффективны ли они?
Действительно, нередко используют чистотел, по совету знакомых или знахарей. Но сок чистотела сильно раздражает кожу, что, как правило, негативно сказывается на состоянии, после применения чистотела наступает резкое обострение. Я убеждена, что любое самолечение при псориазе приводит к плачевным последствиям. По рекламе тоже лечиться никому не рекомендую, вероятность, что без дерматолога можно достичь ремиссии и при этом не навредить себе, практически равна нулю. Перед назначением того или иного препарата необходимо тщательное обследование. Врач всегда назначает протестированные, апробированные и доказанные препараты.
Запишитесь на приём к Полине Александровне Степановой на сайте или по телефону (4012) 33-44-55.
Читайте также:


