Может ли быть экзема при заболевании печени
Обновлено: 05.05.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Красные пятна на ладонях: причины появления, при каких заболеваниях возникают, диагностика и способы лечения.
Появление красных пятен на ладонях может быть причиной личного дискомфорта и нарушения социальных контактов.
- Воспаление – пятна обычно красного цвета, исчезают при надавливании (папулы, волдыри и узелки), как правило локализуются в верхних слоях кожи, обычно слегка возвышаются над поверхностью кожи. Возникают при аллергических и воспалительных заболеваниях кожи.
- Геморрагии – не исчезают при надавливании, поскольку кровь проникает в кожу из-за повреждения сосуда, например, при васкулитах.
- Пузыри – возникают при накоплении жидкости между слоями кожи.
Появление красных пятен на ладонях может быть вызвано разнообразными причинами: от аллергических реакций до серьезных системных, аутоиммунных заболеваний. Важно вовремя установить причину и начать лечение.
- Аллергическая реакция или крапивница является наиболее частой причиной возникновения красных пятен на ладонях.
Крапивница появляется в виде волдырей – отечных красных элементов кожи, которые очень похожи на ожоги крапивой.
Возможно появление пятен при ношении украшений или после контакта с моющими и косметическими средствами.
Чесотка сопровождается выраженным, мучительным зудом, что связано с движением клещей внутри слоев кожи.
- Некоторые системные и аутоиммунные заболевания могут приводить к появлению красных пятен на ладонях: при пурпуре Шенлейна–Геноха появляются красные пятна на конечностях, не исчезающие при надавливании (из-за пропитывания кровью участков кожи). Заболевание сопровождается болями в суставах и в животе, иногда появляется кровь в моче.
- Болезнь Кавасаки (слизисто-кожный лимфонодулярный синдром) встречается как правило у детей до 5 лет. В основе заболевания лежит системный васкулит, с преимущественным поражением средних и мелких артерий. Заболевание начинается с высокой температуры тела, сопровождается покраснением конъюнктивы глаз, трещинами губ, воспалением слизистых оболочек носа, глотки и увеличением шейных лимфатических узлов. На 2–5-й день заболевания возникают отечность и покраснение ладоней и ступней.
- При циррозе печени появляются красные «печеночные» ладони (пальмарная эритема), которые возникают из-за тяжелого нарушения функции печени. При циррозе печени также характерны следующие яркие симптомы: желтуха с зудом, увеличение живота, расширение вен на животе, появление сыпи и сосудистых звездочек.
- Инфекционный эндокардит – не самая очевидная причина появления на ладонях красных пятен. Изменения кожи на ладонях названы по фамилии врачей, впервые описавших эти элементы при инфекционном эндокардите: узелки Ослера - болезненные подкожные узлы величиной с половину горошины, имеющие лиловый оттенок, располагаются на подушечках пальцев рук и ног, а также на возвышении большого пальца и мизинца. Пятна Джейнуэя - маленькие геморрагические пятна или папулы на ладонях и подошвах, иногда буро-синюшного цвета. Клиническая картина при инфекционном эндокардите включают в себя фебрильную лихорадку, озноб, учащение сердцебиения, шелушение кожи, геморрагические высыпания на конъюнктивах глаз, полости рта.
- При ожогахкожи I степени возможно появление красных пятен на ладонях, при ожогах II степени появляются пузыри.
Особенно внимательно необходимо относиться к ожогам у детей раннего возраста и своевременно обращаться за медицинской помощью. В связи с особенностями кожных покровов детей и развития общих реакций организма в ответ на повреждение может произойти резкое ухудшение состояния ребенка, несмотря на относительно маленькую поверхность ожога.
В случае, если человека беспокоят только кожные проявления: покраснение, шелушение и зуд, следует обратиться за консультацией к дерматологу. Если красные пятна на ладонях сопровождаются другими симптомами, потребуется консультация терапевта или педиатра . По показаниям терапевт или педиатр назначают консультации других специалистов. Среди них может быть кардиолог , хирург, ревматолог, гепатолог.
В связи с тем, что красные пятна на ладонях могут быть симптомом различных заболеваний, при первичном обследовании решающую роль играет осмотр врачом. После консультации врач определит объем лабораторно-инструментальных методов исследования. В перечень обследования могут войти:
- Клинический анализ крови: общий анализ, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов);
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Знакомая фраза: «Красота идет изнутри»? Это чистая правда. Чтобы поддержать красоту снаружи, нужно создать здоровье внутри. Сегодня мы поговорим о том, почему лечение заболеваний кожи, чистки и другие косметологические процедуры стоит начинать с печени и желчного пузыря.

Сначала — 3 реальные истории наших пациентов
История 1: похудение, дорогие кремы и желчный пузырь
Пациентка П., 36 лет. На новом рабочем месте – высокие требования к внешности. Пациентка села на строгую диету, занялась спортом и похудела за месяц на 8 кг. Однако, усилились высыпания на коже - появились участки покраснения, шелушения, акне. Лечение у косметолога не помогло и даже дорогие средства для кожи не давали результата.
По совету очередного дерматолога пациентка пришла на обследование к гастроэнтерологу-гепатологу. На приеме пациентка вспомнила, что во время занятий спортом иногда ощущала покалывание в правом боку, но внимания не обращала. Врач назначил УЗИ, где были выявлены изменения в желчном пузыре: из-за нерегулярного питания он был спазмирован, стала накапливаться густая желчь, и это тормозило перистальтику кишечника. Врач назначил лечение, и порекомендовал питание 4-5 раз в день небольшими порциями. Постепенно состояние кожи улучшилось, боли перестали беспокоить.
Вывод: грамотные косметологи знают, как состояние кожи связно с работой внутренних органов. Поэтому часто советуют при проблемной коже проконсультироваться у гастроэнтеролога. Прислушайтесь, красивая кожа начинается со здоровья внутри.
История 2: высыпания на коже и гепатит
Пациент К, 34 года. Никогда не страдал от аллергии. Неожиданно появились высыпания по типу крапивницы, которые стали регулярно рецидивировать. Пациент неоднократно консультировался у аллерголога и гематолога. Противоаллергические средства совсем не помогали. Дошло до того, что высыпания стали появляться вообще без видимых причин. Состояние ухудшалось, присоединилась слабость, сонливость, утомляемость.
Заметив это, пациент пришел на обследование к гастроэнтерологу. Врач куратор назначил анализы, УЗИ с эластографией. Диагноз: хронический гепатит С, генотип 1а, фиброз 2 стадии. При дообследовании обнаружили лямблии – именно они и вызывали высыпания на коже. Пациент прошел соответствующий курс лечения и противовирусную терапию, высыпания исчезли.
Вывод: если у вас высыпания, не спешите закупать дорогие лекарства и садиться на строгую диету. Часто причина в другом. Проверьте печень и желчный пузырь.
История 3: кожный зуд и цирроз печени
Пациентка О., 54 года, обратилась в «ПолиКлинику ЭКСПЕРТ» по рекомендации дерматолога с жалобами на кожный зуд. Длительное лечение у дерматолога оказалось неэффективным, и была назначена консультация гастроэнтеролога-гепатолога.
Врач выяснил, что за несколько лет до появления кожного зуда в биохимическом анализе крови были выявлены изменения, из-за проблем с выработкой и выведением желчи из печени. Много лет пациентка работала с химическими удобрениями. Кроме того, гинеколог назначил ей для нормализации менструального цикла гормональные контрацептивы, которые она принимала длительное время.
Пациентку полностью обследовали по одной из комплексных диагностических программ, в том числе провели биопсию печени. Исключили токсический и лекарственный гепатит. Все это помогло установить окончательный диагноз: первичный билиарный цирроз печени. Пациентке назначены препараты желчных кислот и лечение кожного зуда. Сейчас пациентка чувствует себя удовлетворительно, кожный зуд исчез, биохимические показатели печени в норме.
Вывод: если ваша печень подвергалась перегрузкам — вы контактировали с токсичными веществами, длительно принимаете лекарства - периодически обследуйтесь. Так можно вывить потенциально опасное заболевание на ранней стадии.
Что общего у кожи с печенью?
Одна из многочисленных задач печени — вывести из организма продукты обмена. Если по каким-либо причинам клетки печени перестают выполнять эту работу — выделение усиливается через кожу. Проявляется это высыпаниями, изменениями цвета кожи, и т.п.
Проверьте печень, если вы видите:
- ранние возрастные изменения — жировой гепатоз, гепатиты различного происхождения
- кровяная роса (синдром Тужилина) – признак целого ряда заболеваний печени, желчного пузыря и поджелудочной железы (фото №1)
- везикулы и папулы — часто появляются при аутоиммунном процессе в печени и вирусном гепатите (фото №2)
- акне – жировое перерождение печени и воспаление клеток— неалкогольный стеатогепатит
- сосудистая звездочка (т.н. спайдеры) — частые признаки гепатита, цирроза, жирового гепатоза, акогольной болезни печени (фото №3)
- желтуха — признак выхода желчных пигментов в кровь из-за механического препятствия оттоку желчи или повреждения печеночных клеток (фото №4)
- печеночные ладони — появляется из-за накопления эстрогена при циррозе
- экскориации — расчесы из-за зуда кожи при гепатите и циррозе
- крапивница — хоть и не связана напрямую с печенью, но может косвенно указывать на повышенную аллергизацию, спровоцированную заболеванием в этом органе
- синяки без видимой травмы — признак нарушения свертываемости крови, заболеваний поджелудочной железы
- белые пятна на ногтях, трещины в углах рта — признак авитаминоза, анемии, заболеваний кишечника
- растяжки (стрии) — часто появляются при накоплении жидкости и увеличении объема брюшной полости при циррозе
- увеличение живота и «голова медузы» - асцит и расширение подкожных вен брюшной полости – признаки цирроза печени и портальной гипертензии, также встречается при онкологических заболеваниях внутренних органов (фото №5).
Что делать, если вы заметили изменения на коже?
Шаг 1. Проконсультируйтесь у врача и получите индивидуальный план обследования — биохимические анализы – АЛТ, АСТ, билирубин, щелочная фосфатаза, ГГТП, маркеры вирусных гепатитов, иммунологические тесты, УЗИ, и другие, согласно рекомендациям врача.
Шаг 2. Узнайте результаты анализов, диагноз и прогноз заболевания.
Шаг 3. Получите план лечения с учетом сопутствующих заболеваний.
Не ждите, пока состояние кожи ухудшится. Проверьте печень. На ранних стадиях можно достичь выздоровления. А специалисты ПолиКлиники ЭКСПЕРТ - гепатологи и дерматологи с большим опытом - будут рады помочь. Здоровья и красоты вашей коже!
Для цитирования: Бутов Ю.С., Васенова В.Ю., Ильина Т.А., Хрусталева Е.А. Фосфоглив в терапии ряда дерматозов. РМЖ. 2006;5:353.
Группа таких заболеваний, как псориаз, экзема, атопический дерматит, липоидный некробиоз, характеризуются мультифакториальным генезом на фоне генетической предрасположенности [8,10], нейрогенных, иммунологических изменений [5,17] и обменных нарушений [14], включая поражение эндокринных желез [1], желудочно–кишечного тракта [9], в том числе и печени.
Так, у больных псориазом было обнаружено повышение активности печеночных ферментов, гиперхолестеринемия, снижение антитоксической функции печени, нарушение равновесия желчных кислот [3,8,11,12,20].
У больных экземой и атопическим дерматитом выявлялось нарушение липидного обмена, характеризующееся повышением уровня общих липидов, триглицеридов, снижением фосфолипидов в сыворотке крови и мембранах эритроцитов [13,14].
Наиболее значимые изменения обнаружены у больных липоидным некробиозом, что проявляется диспротеинемией, гиперхолестеринемией, повышением в сыворотке крови уровня триглицеридов, общих липидов, холестерина, b–липопротеидов и невысокой активностью альдолаз, трансаминаз [1,4,6].
Все вышеизложенное диктует проведение углубленых исследований у больных с названными дерматозами, направленное на коррекцию дислипидемических изменений и клинического течения.
К препаратам, обладающим направленным патогенетическим действием, следует отнести Фосфоглив – новый отечественный гепатопротектор, содержащий фосфолипид (фосфатидилхолин) растительного происхождения и натриевую соль глицирризиновой кислоты. Фосфатидилхолин является основным структурным компонентом фосфолипидного слоя биологических мембран, восстанавливает структуру и функции поврежденных мембран гепатоцитов, благодаря чему предотвращает потерю клетками ферментов и других активных веществ, нормализует белковый, липидный и жировой обмены, восстанавливает детоксикационную функцию печени, ингибирует формирование соединительной ткани печени, снижает риск возникновения фиброза и цирроза печени. Натрия глицирризинат подавляет репродукцию вируса в печени и других органах за счет стимуляции продукции g–интерферона, повышает фагоцитоз, увеличивает активность естественных киллеров и, что особенно важно в дерматологической практике, обладает противовоспалительным, иммуномодулирующим действием и др. Изучение фармакокинетических характеристик Фосфоглива было проведено в ГУ НИИ биомедицинской химии РАМН [7].
Фосфоглив прошел терапевтическую апробацию на разных клинических базах г. Москвы.
Однонаправленные данные при исследовании больных алкогольным поражением печени, жировым гепатозом, калькуллезным холециститом и острым гепатитом «В» в виде моно– и микстинфекции получили Ивашкин В.Т., Сторожаков Г.И., Альтшулер В.Б. (1998), Лучшев В.И. (1999), Гальперин Э.И. (2000) и др. – среди больных, получавших Фосфоглив, достоверно быстрее, чем в контрольной группе, купировались такие симптомы, как слабость, анорексия, гипергидроз, тошнота, быстрее происходила нормализация липидного спектра сыворотки крови (показатели общего билирубина, холестерина, триглицеридов), печеночных проб (снижение активности АлАТ, АсАТ) [16].
Комбинированная терапия Фосфогливом в сочетании с вифероном резистентных к монотерапии вифероном больных увеличивала число больных с ремиссией на 10–15% [19].
Учитывая повышенную заинтересованность печени и липидных нарушений в патогенезе экземы, псориаза, атопического дерматита и липоидного некробиоза, мы провели изучение клинической эффективности Фосфоглива при этих хронических дерматозах и его влияния на некоторые функциональные и биохимические показатели.
Под нашим наблюдением находился 171 больной, в том числе – 68 c псориазом, 40 – атопическим дерматитом, 34 – экземой, 29 – липоидным некробиозом. Распределение больных дерматозами по возрасту и полу приведено в таблице 1. В целом по группе количество мужчин составило 53,2%, женщин – 46,8%. Проведенный анализ показал, что наиболее значимые отклонения наблюдались у больных псориазом (69,1% из которых составили мужчины) и при липоидном некробиозе – 72,4% составили женщины. Значительные возрастные отклонения были выявлены у пациентов с атопическим дерматитом – 70,5 % составила группа до 30 лет.
Площади поражения у больных атопическим дерматитом и псориазом были значительными.
Из сопутствующих заболеваний у 67,3% больных констатирована патология ЖКТ и ГБС в виде гастритов, язвенной болезни желудка и двенадцатиперстной кишки, дискенезии желчевыводящих путей, жирового гепатоза и других состояний.
Для объективизации топической патологии некоторых паренхиматозных органов брюшной полости мы провели клинический и ультразвуковой анализ исследований у больных псориазом и липоидным некробиозом (рис. 1).
Клинические симптомы в виде тяжести в правом подреберье, отрыжки, изжоги, чувства горечи во рту подтверждали наличие внутрипеченочного холестаза. У большинства больных наблюдался параллелизм клинических симптомов с обширностью кожных поражений.
У ряда больных отмечалась повышенная активность печеночных ферментов и уровня холестерина в прогрессирующей фазе заболевания (табл. 2).
Анализ таблицы показал высокие уровни ГГТ, холестерина, АлАТ и АсАТ у больных псориазом и липоидным некробиозом по сравнению с контрольной группой. При атопическом дерматите выявлена наибольшая активность ЩФ.
Известно, что трансаминазы являются маркерами цитолитического синдрома, возникающего в печени под влиянием инфекционных или токсических факторов. Эти изменения иногда ограничиваются только клеточными мембранами, которые становятся высокопроницаемыми для внутриклеточных ферментов, а в ряде случаев распространяются и на цитоплазму, приводя к гибели гепатоцита.
Для более полного представления о состоянии липидного обмена мы провели исследование количественного соотношения липидов и фосфолипидов в сыворотке крови у больных псориазом и липоидным некробиозом (табл. 3).
Наиболее высокие показатели ОЛ, ТГ и СХ были у больных липоидным некробиозом. Изменения ферментативной активности в печени и липидно–фосфолипидного состава сыворотки крови указывают на тесную взаимосвязь между ними. Повышенный уровень ФЛ, СХ связан с процессами липидной пероксидации и отражает нестабильность и осмотическую неустойчивость мембран клеток. Увеличение уровня НЭЖК и ТГ обусловлено усилением процессов липолиза. Выявленные дислипидемии у больных псориазом и липоидном некробиозом свидетельствуют о мембрандеструктивных процессах, развивающихся как в печени, так, вероятно, и в клетках стенок сосудов, в кератиноцитах, что приводит к микрогемодинамическим нарушениям, усугубляет течение дерматозов и дает основание для назначения комплексной терапии. Терапевтический комплекс включал глюконат кальция, кетотифен, витамины группы А и В, а для стабилизации метаболических процессов – Фосфоглив по 2 капсулы 3 раза в день до 2–3 месяцев.
У всех исследуемых пациентов под влиянием комплексной терапии мы отметили значительное улучшение течения кожного процесса, положительную динамику с частичной нормализацией всех клинико–биохимических показателей крови. В этой связи особый интерес представили данные показателей холестерина и некоторых ферментов.
В таблицах 4 и 5 приведены результаты исследования активности печеночных ферментов и липидов сыворотки крови у больных различными дерматозами после лечения. Анализ приведенных данных показал значительное снижение уровней ГГТ, холестерина, АлАТ и АсАТ у больных псориазом и липоидным некробиозом. У пациентов с атопическим дерматитом наблюдалось только снижение АлАТ и АсАТ. Данные таблицы свидетельствуют о значительном снижении уровней ОЛ, ЭХ, ТГ у обследуемых, в наибольшей степени у больных липоидным некробиозом.
Фосфоглив способен встраиваться в структуру клеточных мембран, замещая дефекты липидного бислоя, что ведет к восстановлению барьерной функции кожи. По нашим наблюдениям, Фосфоглив не обладает аллергизирующими и токсическими свойствами, хорошо переносится.
Фосфоглив, включенный в терапевтический комплекс псориаза, атопического дерматита, экземы и липоидного некробиоза, положительно влияет на динамику течения дерматозов, снижает активность воспалительного процесса, способствует нормализации липидного состава сыворотки крови, свидетельствуя о липотропном и мембранстабилизирующем действии.
Литература
1. Абрамова Е.А. Липоидный некробиоз. Автореф. дисЕ к.м.н. Москва, 1985.
2. Арчаков А.И., Ипатова О.М., Торховская Т.И. Теоретические основы применения эссенциальных фосфолипидов и глицирризиновой кислоты в медицине. Симпозиум «Опыт клинического применения отечественного гепатопротектора «Фосфоглив». 8–ой российский национальный конгресс «Человек и лекарство». Москва, 2001
3. Балтабаев М. К., Хамидов Ш. А., Валиханов У. А., Хамидов Ф. Ш. Псориаз и метаболизм желчных кислот. Вестник дерматологии и венерологии N4, 2005, с.25–28
4. Бутов Ю.С., Хрусталева Е.А. Федорова Е.Г. и др. Уровень липидов и показатели клеточного иммунитета у больных псориазом. Российский журнал кожных и венерических болезней. 1999. №2. с.11–14.
5. Владимиров В.В. Материалы к патогенезу и терапии липоидного некробиоза. Автореф. дисЕ к.м.н. Москва, 1971.
6. Волкова Е.Н. Бутов Ю.С. Дислипидемический синдром при аллергических ангиитах кожи. Российский журнал кожных и венерических болезней. 1998. №3. с.18–22.
7. Довжанский С.И., Утц С.Р. Псориаз и псориатическая болезнь. Саратов: Издательство Саратовского университета. 1992. 270с.
8. Ильина Т.А. Влияние комплексной терапии (фосфоглив, липамид, доксилек) на клиническое течение липоидного некробиоза и показатели сывороточных и мембранных липидов. Автореф. дис. к.м.н., Москва, 2004
9. Ипатова О.М. Фосфоглив: механизм действия и применение в клинике. Под ред. академика РАМН Арчакова А.И. М.: Изд. ГУ НИИ биомедицинской химии РАМН, 2005. с.318
10. Кожные и венерические болезни. Руководство для врачей. В двух томах. Под ред. Скрипкина Ю.К., Мордовцева В.Н. 1999. 1600с.
11. Короткий Н.Г., Песляк М.Ю. Псориаз как следствие включения ?–стрептококков в микробиоценоз кишечника с повышенной проницаемостью (концепция патогенеза). Вестник дерматологии и венерологии N1, 2005, с.9–18
12. Заболевания кожи с наследственным предрасположением. Мордовцев В.Н., Алиева П.М., Сергеев А.С. Махачкала: Изд–во типографии ДНЦ РАН, 2002. 260с.
13. Никифоров А.П. Активность ферментов сыворотки крови у мужчин и женщин при некоторых патологических состояниях. Клиническая лабораторная диагностика. 1995. №1. с.14–15.
14. Повалий Т.М., Логинова Т.К., Шарапова Г.Я., Гусев С.А. Количественный анализ холестерина мембран кератиноцитов эпидермиса при псориазе. Вестник дерматологии и венерологии. 1997. №1. с. 4–6.
15. Рябова О.О. Нарушения липидного обмена у больных экземой. Харьковская медицинская академия последипломного образования. Дерматологiя та венерологiя № 4 (18) 2002 г.
16. Торопова Н.Г., Синявская О.А. Экзема и невродермит у детей. Иркутск: издательство Иркутского университета, 1993. 405с.
17. Фосфоглив. Лечение и защита печени. Пособие для врачей. (Учайкин В.Ф., Арчаков А.И., Ипатова О.М. и др., под ред. Учайкина В.Ф.) Москва, ГУ НИИ БМХ РАМН, 2004.
18. Фосфоглив. Отечественный гепатопротектор с противовирусной активностью. Пособие для врачей под ред. Учайкина В.Ф. (Учайкин В.Ф., Альтшулер В.Б., Гальперин Э.И., Ивашкин В.Т., Лучшев В.И., Сторожаков Г.И., и др.), Москва, 2002
19. Шарапова Г.Я., Короткий Н.Г., Молоденков М.Н. Псориаз. М: Медицина. 1993. 221с.
20. Учайкин В.Ф., Княжев В.А, Гальперин Э.И., Докучаев К.В., Торховская Т.И., Ковалев О.Б., Писарева Е.А., Конев В.А., Арчаков А.И. Гепатопротекторное действие фосфолипидного препарата «фосфоглив» у больных, оперированных по поводу хронического калькулезного холецистита. Хирургия. 2000. 3. с. 14–18.
21. Учайкин В.Ф., Ковалев О.Б., Чередниченко Т.В., Малиновская В.В. Противовирусная терапия хронических гепатитов В и С у детей. 10–й российский национальный конгресс «Человек и лекарство». Москва. 2003. с 385.
22. Хрусталева Е.А. Эффективность фосфоглива и мослецитина в комплексном лечении больных псориазом. Автореферат диссертации на соискание ученой степени к.м.н. Москва., 2001
23. Шарапова Г.Я., Резайкина А.В. Иммунология в дерматологии. Вестник дерматологии. 1993, №4, с.4–14
24. Torumova B., Pieterzak A., Miturska R., Activity of serum lipase EC 3.1.1.3. in psoriatic males. J. Europ. Acad. Dermatol. Venereol. 1997. V8. №2. p 158–160
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Бляшки на коже: причины появления, при каких заболеваниях возникают, диагностика и способы лечения.
Определение
Бляшка – это патологический элемент с четкими краями, который возвышается над поверхностью кожи или сливается с ней, размером более 5 мм.
В дерматологии выделяют множество разновидностей бляшек - около 70 болезней протекают с образованием этих элементов, что делает бляшку одним из самых часто встречающихся высыпаний.
Разновидности бляшек
По форме бляшки бывают круглыми, овальными и неправильной формы. Со временем форма, поверхность и внешний вид этого элемента могут изменяться.
По причине возникновения бляшки могут быть как проявлением заболеваний кожи, так и симптомом болезней внутренних органов и систем (аутоиммунные реакции, болезни печени, онкологические процессы, аллергические реакции).
Бляшки бывают сухими, гладкими, красными, коричневыми, серо-белыми и пр.
Возможные причины появления бляшек
Сухие бляшки на коже у взрослых могут быть проявлением следующих заболеваний:
- Грибковое поражение кожи, сопровождающееся бляшками с выраженным зудом.
- Аллергические реакции характеризуются появлением на коже гладких сухих бляшек, пятен розового цвета, волдырей, которые сильно зудят и доставляют выраженный дискомфорт. Могут развиваться как при контакте кожи с аллергеном, так и при попадании его на слизистые (например, при крапивнице, поллинозе, пищевой и контактной аллергии).
- Псориаз – хроническое неинфекционное заболевание кожи, при котором образуются шелушащиеся сухие бляшки на локтях, коленях, волосистой части головы, склонные к слиянию и сопровождающиеся слабовыраженным зудом.
- Сухие бляшки формируются на коже, если она длительное время подвергается стрессовым воздействиям с потерей своих защитных функций.
- Заболевания пищеварительного тракта, сопровождающиеся синдромом мальабсорбции (нарушением всасывания витаминов и микроэлементов в тонкой кишке), хронические заболевания печени и других органов, при которых в дерме накапливаются вещества, в норме в ней не присутствующие, также ведут к появлению сухих бляшек.
- Солнечная кератома – предраковое состояние, для которого характерно наличие на коже множества светло-сероватых бляшек.
- Лекарственная токсидермия – аллергическая реакция, сопровождающаяся появлением на коже элементов в виде бляшек. В тяжелых случаях может развиться синдром Лайелла или Стивенса–Джонсона - токсического эпидермального некролиза.
- Дерматит Дюринга (герпетиформный) – хроническое заболевание кожи без установленной этиологии, для которого характерно рецидивирующее появление на коже сыпи различной морфологии, сопровождающейся сильным кожным зудом и жжением.
- Грибовидный микоз – первичная Т-клеточная лимфома кожи, злокачественное лимфоидное поражение, в первую очередь кожи. На коже появляются чешущиеся красные бляшки, напоминающие экзему. На начальных стадиях хорошо поддаются лечению гормональными мазями, однако само заболевание требует более сложной терапии.
- У детей появление красных пятен и бляшек на коже чаще всего связано с аллергической реакцией на пищевые продукты.
- Невус Беккера – аномалия развития дермы, когда на коже появляются темные бляшки с неровной поверхностью, на которых со временем могут начать расти волосы.
- Пигментный невус – «родимое пятно», может возвышаться над кожей, имеет коричневую или темную окраску.
- Меланома – самая злокачественная опухоль кожи, характеризующаяся стремительным метастазированием. Развивается преимущественно из невусов и родинок. При изменении характера поверхности, границ родинки, увеличении ее размеров, появлении кровоточивости необходимо незамедлительно обратиться к дерматологу или онкологу для исключения развития меланомы.
- Базальноклеточный рак кожи чаще локализуется на голове, лице, шее, не метастазирует, характеризуется медленным ростом.
- Сенильная кератома встречается у людей пожилого возраста, развивается, вероятнее всего, из-за недостатка витаминов, обилия потребляемых животных жиров, чувствительности кожи к ультрафиолету вследствие нарушения ее защитных функций. Типичная локализация – лицо, шея, открытые участки тела.
- Себорейная кератома – желтоватая бляшка на коже, которая со временем трансформируется в темно-коричневый нарост, который склонен шелушиться, сильно зудеть, покрываться трещинами, кровоточить и может служить входными воротами для инфекции.
При образовании на коже бляшек необходимо обратиться к дерматологу для установления причин появления данного элемента сыпи.
Диагностика и обследования при появлении бляшек
Для диагностики грибкового поражения кожи используется соскоб с пораженного участка для последующего микроскопического изучения.
Развитие аллергической реакции требует обращения за медицинской помощью для выявления аллергена, назначения антигистаминных, иногда – гормональных препаратов. В клинических случаях аллергии наряду с кожными пробами проводят анализы с использованием различных наборов распространенных аллергенов и триггеров: панель на респираторные аллергены, на пищевые аллергены и на их сочетание.
Синонимы: Комплексная панель тестов на респираторные аллергены; Respiratory allergens panel, Allergen respiratory profile, Allergy testing. Краткое описание исследования «Панель респираторные аллергены» Панель респираторные аллергены домашняя пыль (кле.

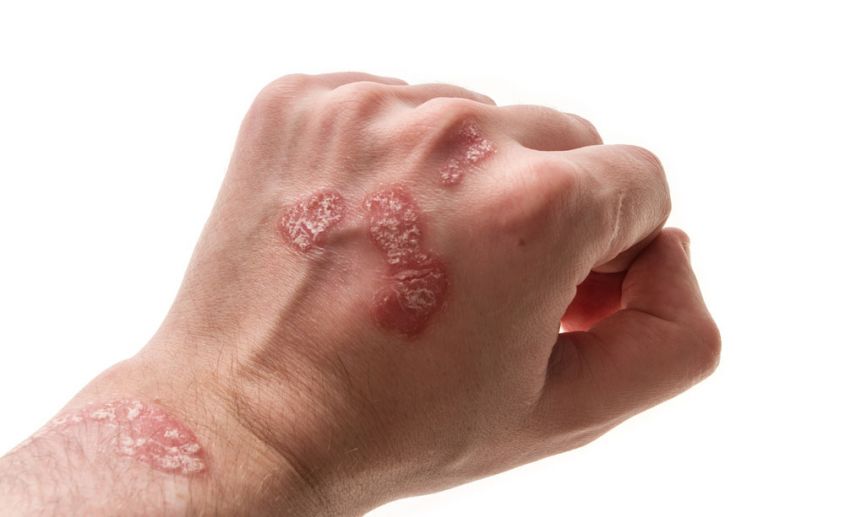
Экзема — один из распространенных видов дерматоза (заболевания кожи) наряду с дерматитом и псориазом. Бывает острой или хронической (рецидивирующей). В последнем случае болезнь протекает со сменой периодов обострения и ремиссии (облегчения), когда симптомы ослабевают или исчезают почти полностью.
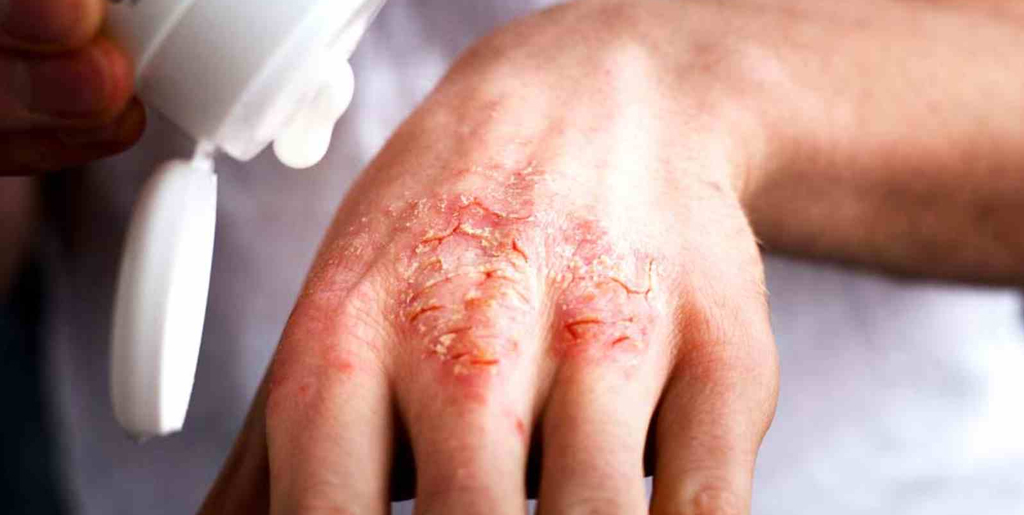
Почему экзема становится хронической
Хроническая экзема развивается, если долгое время не лечить острую стадию заболевания. Другой причиной выступает постоянное влияние на человека аллергенов. Из-за этого острая форма не поддается лечению и переходит в хроническую. К этому приводят аллергены, попадающие в организм через органы дыхания, пищеварительную систему, а также контактные аллергены, которые негативно влияют на кожу. Также хроническое воспаление поддерживают:
- долгий контакт с водой, особенно горячей;
- хронические бактериальные, грибковые инфекции;
- постоянный стресс, эмоциональное перенапряжение и недостаток сна;
- воздействие на кожу горячего, сухого или холодного воздуха.
Это основные причины хронической экземы. Кроме того, рецидивирующее течение свойственно ряду определенных форм заболевания:
- Дисгидротической экземы. Для заболевания характерно сезонное обострение, т. е. усиление симптомов при смене двух контрастных сезонов — жаркого лета и холодной зимы.
- Нуммулярной экземы. Ее можно распознать по высыпаниям, которые по форме напоминают монеты. Без лечения болезнь длится неделями и месяцами, усугубляясь со временем. И даже после лечения болезнь легко может вернуться, т. е. пациент вновь сталкивается с обострениями.
- Варикозной экземы. Возникает при хронической недостаточности вен ног, при которой замедляется кровообращение. Экзема встречается у 2,7-10% пациентов с таким диагнозом. Болезнь имеет хроническое, рецидивирующее течение и склонность к прогрессированию.
- Себорейной экземы. Еще одна хроническая форма, причиной которой выступает неправильная работа сальных желез. Из-за этого на волосистой части головы, лбу и крыльях носа возникают розовые зудящие пятна.
Особенности протекания хронической экземы и отличия от острой
О хронизации процесса можно говорить, если впервые возникшие симптомы не прошли за 2 месяца. Экзема хронического течения, в отличие от острой, протекает в 2 стадии, такие как обострение и ремиссия, которые сменяют друг друга. Рецидивы обычно происходят в холодное время года, а в теплое можно заметить улучшение. Кроме низкой температуры обострение могут спровоцировать:
- повышенная потливость;
- контакт с аллергенами, например, цветочной пыльцой;
- стрессы и переживания;
- ослабление иммунитета;
- прием некоторых лекарств;
- употребление аллергенных продуктов.
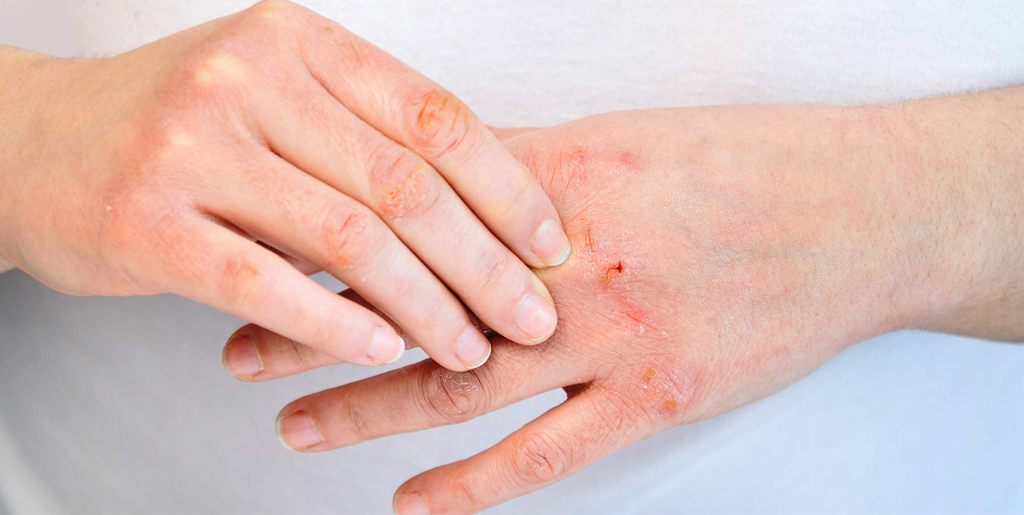
При хронической стадии экземы всегда есть сыпь и зуд. Причем зуд обычно предшествует появлению высыпаний и по нему можно определить, что скоро произойдет обострение. При хронической экземе на коже больше сухих корок, чем мокнущих высыпаний, из-за чего такую форму заболевания иногда называют сухой. Корки трескаются, сильно зудят, вызывая дискомфорт и даже бессонницу.
При обострении признаки хронической экземы усиливаются. Рядом с сухими корками появляются новые мокнущие высыпания, но из них выходит меньше экссудата, чем при острой форме. К другим характерным симптомам относятся:
- сильное шелушение кожи;
- нарушение пигментации кожи, развитие пигментных пятен;
- выраженный линейный рисунок на коже;
- чрезмерное уплотнение и огрубение очагов высыпания;
- расчесы и трещинки на участках утолщения.
Хроническая экзема в стадии ремиссии проявляется постоянным шелушением очагов поражения. Кожа на этих местах рубцуется, поэтому становится плотной, может приобретать сине-красный оттенок у смуглых людей и бледно-розовый или бежевый у светлокожих.
Как лечить хроническую экзему
Острая и хроническая экзема имеют несколько разные принципы лечения. Это обусловлено тем, что рецидивирующая форма заболевания сложно поддается терапии, обострения все равно часто происходят. Поэтому важно обратиться к врачу как можно раньше, чтобы не затягивать процесс.

Основные принципы борьбы с хронической экземой:
- Исключить провоцирующие факторы. Необходимо прекратить влияние негативных факторов на организм. Если это аллерген, нужно его устранить, исключить контакт с кожей, если стресс — избавиться от переживаний, если прием лекарств — обратиться к врачу за назначением аналогов.
- Снять зуд. Чтобы человек перестал травмировать кожу расчесыванием и усугублять процесс, необходимо избавить его от зуда. Для этих целей применяют антигистаминные препараты.
- Устранить сухость кожи. В этом помогают отшелушивающие эмульсии и влажные компрессы, которые кроме увлажнения кожи уменьшают зуд.
Главное в лечении — остановить воспаление. Здесь необходима эффективная мазь от хронической зудящей экземы, которая обладает нужным противовоспалительным действием, но не является для кожи провоцирующим фактором и не имеет большое количество побочных эффектов. В клинике «ПсорМак» для этих целей применяется особая мазь на растительных компонентах, разработанная по собственному рецепту. В отличие от гормональных средств она не вызывает обострений и не усугубляет течение болезни.
Лечение экземы всегда назначается индивидуально. Поэтому, если вы столкнулись с заболеванием и вам кажется или вы уверены, что оно перешло в хроническую стадию — обратитесь к дерматологу клиники «ПсорМак». В рамках консультации специалист поставит предварительный диагноз, назначит дополнительные исследования, на основе которых пропишет действенные препараты и даст другие рекомендации для достижения ремиссии заболевания.
Читайте также:

