Может ли болеть ребенок ветрянкой и опоясывающим герпесом
Обновлено: 24.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Ветряная оспа: причины появления, симптомы, диагностика и способы лечения.
Определение
Ветряная оспа (ветрянка) - острое инфекционное заболевание, характеризующееся доброкачественным течением, умеренной лихорадкой, появлением на коже и слизистых оболочках мелких пузырьков с прозрачным содержимым. Возбудителем заболевания является вирус герпеса 3-го типа Varicella Zoster (семейство вирусов Herpesviridae). Из-за высокой контагиозности (заразности) заболевания и восприимчивости человеческого организма к вирусу (90-95%) большинство людей успевают переболеть ветряной оспой до 10 лет (80-85% случаев). У взрослых заболевание протекает значительно тяжелее, чем у детей.
Varicella Zoster является причиной развития двух заболеваний - ветряной оспы при первом контакте человека с вирусом и опоясывающего лишая при реактивации (повторной активации) вируса в организме. Больной опоясывающим лишаем может стать источником заражения в очень редких случаях и при очень близком и длительном контакте.
Инфекция распространяется воздушно-капельным или контактным путем через различные предметы (детские игрушки). Вспышки ветряной оспы отмечаются в период с января по май.
После заболевания у человека формируется стойкий, пожизненный иммунитет. Повторные случаи заболевания ветряной оспой встречаются исключительно редко.
Классификация заболевания
По типу:
- Типичная.
- Атипичная:
- рудиментарная;
- пустулезная;
- буллезная;
- геморрагическая;
- гангренозная;
- генерализованная (висцеральная).
- легкая (температура тела не превышает 38°С, симптомы интоксикации практически отсутствуют, высыпания необильные);
- среднетяжелая (температура повышается до 39°С, симптомы интоксикации умеренные, высыпания обильные, в том числе на слизистых оболочках);
- тяжелая (температурой тела повышается 39,5-40°С, высыпания очень обильные, крупные, застывшие в одной стадии развития).
- гладкое;
- негладкое (с наслоением вторичной инфекции и/или обострением хронических заболеваний).
- Потеря зрения, глаукома, воспаление роговицы (при поражениях кожного пространства вокруг глаз).
- Воспаление внутренних органов (при распространении вируса на печень, лёгкие) и т.д.
- общая инфекционная интоксикация (СОИИ);
- везикулёзная экзантема;
- везикулёзная энантема (афты);
- лимфаденопатия (ЛАП);
- лихорадка постоянного типа.
- рудиментарная (отсутствует синдром общей инфекционной интоксикации, из сыпи — розеолы);
- пустулёзная (присоединение вторичной — бактериальной флоры, нагноение и выраженное усиление интоксикации, частое образование рубчиков);
- буллёзная (выраженные проявления интоксикации, образование пузырей с жидкостью до 3 см);
- геморрагическая (геморрагическое пропитывание содержимого пузырьков, нейротоксикоз);
- гангренозная (образование язв, нейротоксикоз, развитие сепсиса);
- генерализованная (врожденная у детей, прогноз неблагоприятен);
- абортивная (быстрое обратное развитие сыпи).
- легкая (умеренный СОИИ, повышение температуры тела до 38°С, необильные высыпания);
- средняя (выраженный СОИИ, повышение температуры тела до 39°С, обильные высыпания);
- тяжелая (резко выраженный СОИИ, повышение температуры тела свыше 39°С, гиперинтенсивные высыпания, сопровождающиеся образованием язв, геморрагиями). [1][2][3]
- стенозирующий ларинготрахеит;
- неврологические осложнения — менингит, энцефалит, миелит;
- кератит;
- геморрагический нефрит.
- абсцессы;
- флегмоны;
- отит;
- пневмония;
- сепсис.
- клинический анализ крови с лейкоцитарной формулой (лейкопения и нормоцитоз, лимфо- и моноцитоз, при наслоении бактериальных осложнений — нейрофильный лейкоцитоз со сдвигом влево, т. е. изменения, свойственные большинству вирусных инфекций);
- общий анализ мочи (изменения редки, указывают на степень интоксикации);
- биохимические анализы крови (иногда повышение АЛТ как проявление герпетического гепатита, креатинина при поражениях почек);
- серологические реакции (возможна ретроспективная диагностика методами РСК, РА, ИФА классов IgM и G наиболее широко применяемый метод, позволяет провести дифференциальную диагностику между острой инфекцией и более старым инфекционным процессом, что наиболее важно при беременности. Достаточно информативен метод ПЦР).
- точечная обработка высыпаний растворами антисептиков (несмотря на многообразие и более высокую эффективность современных средств предпочтение следует отдавать всем известной «зелёнке», которая помимо антисептического и подсушивающего эффекта позволяет достоверно оценить наличие или отсутствие новых подсыпаний и период заразности);
- жаропонижающие при температуре у взрослых свыше 39,5℃, у детей свыше 38,5℃ (парацетамол, ибупрофен);
- противовирусные и антибактериальные глазные капли при конъюнктивите;
- противоаллергические препараты при аллергическом компоненте ветрянки;
- средства противовоспалительного и противомикробного действия местного действия в виде спреев и таблеток, растворов (при афтозном стоматите);
- антибиотики широкого спектра действия (при нагноении элементов сыпи — присоединении вторичной бактериальной флоры и развитии осложнений).
- с момента появления последнего свежего элемента сыпи прошло не менее пяти дней;
- нормализация температуры тела;
- отсутствие изменений лабораторных показателей (при тяжёлом течении);
- отсутствие осложнений.
- ведущую роль в профилактике распространения ветряной оспы играет изоляционное разобщение больных и здоровых (детей до 7 лет, не болевших, разобщают с 9 по 21 день с момента контакта с больным);
- мытьё рук и лица с мылом после общения с больными;
- прогулки на свежем воздухе;
- здоровое питание, поливитамины;
- частое проветривание помещения.
- небеременным женщинам детородного возраста;
- медицинским работникам;
- людям с ослабленным иммунитетом и родственникам, проживающим с ними;
- учителям и воспитателям;
- персоналу домов престарелых и людям, проживающих в них;
- международным путешественникам [6] .
- люди, переболевшие ветряной оспой;
- новорождённые с защитными антителами, которые передались им от матери;
- вакцинированные пациенты.
- пациентам с лейкемией, иммунодефицитом или другими тяжёлыми заболеваниями;
- беременным женщинам, не имеющим антител к вирусу;
- новорождённым, чьи матери были инфицированы ветряной оспой за пять дней до родов или через два дня после них;
- новорождённые младше 28 недель, контактировавшие с возбудителем не через мать, даже если у неё есть специфический иммунитет [7] .
- Инфекционные герпетические заболевания:
- герпетическая экзема (экзема Капоши);
- герпетический везикулярный дерматит;
- герпетический гингивостоматит и фаринготонзиллит;
- герпетический менингит;
- герпетический энцефалит;
- офтальмогерпес;
- диссеминированная герпетическая болезнь (герпетический сепсис);
- другие формы герпетических инфекций;
- неуточненная герпетическая инфекция.
- Генитальные герпетические инфекции:
- герпетические инфекции перианальных кожных покровов и прямой кишки;
- неуточненная аногенитальная герпетическая инфекция.
- Типичные формы:
- герпес кожи — с поражением губ, крыльев носа, лица, рук, ягодиц и других частей тела;
- герпес глаз — иридоциклит, кератит, конъюнктивит, неврит зрительного нерва;
- герпес слизистых оболочек желудочно-кишечного тракта — стоматит, гингивит, фарингит, эзофагит;
- герпес половых органов — поражение слизистой оболочки полового члена, влагалища, вульвы, цервикального канала;
- герпес внутренних органов — гепатит, пневмония, панкреатит, трахеобронхит;
- герпес нервной системы — неврит, менингит, менингоэнцефалит, поражения бульбарных нервов, энцефалит;
- генерализованный простой герпес — висцеральная форма (пневмония, гепатит, эзофагит) и диссеминированная форма (сепсис).
- Атипичные формы:
- герпетиформная экзема Капоши — обширные сливающиеся высыпания по всему телу;
- абортивный герпес — почти незаметные папулы на грубой коже или дискомфорт без высыпаний;
- язвенно-некротический герпес — с развитием некроза тканей;
- эрозивно-язвенный герпес — с образованием язв и эрозий;
- геморрагический герпес — с кровянистым пропитыванием высыпаний и тканей;
- отечный герпес — с отеком тканей и болью в области губ и век;
- зостериформный простой герпес — с локализацией по ходу нервного ствола;
- диссеминированный герпес — с тенденцией перехода в генерализованную форму при ВИЧ;
- рупиоидный герпес — возникает на лице с присоединением вторичной бактериальной флоры;
- мигрирующий герпес — с тенденцией к изменению локализации высыпаний.
- латентная стадия — носительство с отсутствием симптомов;
- локализованная стадия — наличие одного очага поражения;
- распространенная стадия — наличие не менее двух очагов поражения;
- генерализованная стадия — висцеральная, диссеминированная.
К концу инкубационного периода (на 11–21-й день, чаще на 13–17-й день) появляются недомогание, снижение аппетита, раздражительность, у детей - плаксивость. Отмечаются единичные высыпания, температура тела незначительно повышается. Элементы сыпи проходят закономерную эволюцию: розовое/красное пятно (розеола) – папула (узелок) – везикула (пузырек) – корочка.
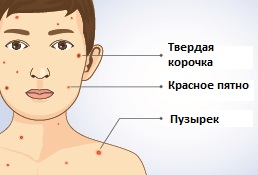
Пятна диаметром 2–4 мм в течение нескольких часов превращаются в папулы и везикулы, наполненные прозрачным содержимым. В течение нескольких дней идет «подсыпание» новых элементов. Элементы сыпи возникают у больных ветряной оспой как бы отдельными толчками с интервалом 24-48 ч. Новые элементы появляются между старыми, и их общее число увеличивается.
Обычно высыпания фиксируют сначала на туловище, затем на лице, волосистой части головы и минимально на стопах и кистях. В это же время может появляться сыпь на слизистых оболочках полости рта, половых органов, на конъюнктиве и роговице. У одного и того же больного одновременно присутствуют и пятна, и папулы, и везикулы, и корочки. Сыпь при ветряной оспе обычно сопровождается зудом. От появления первых элементов до образования корочек на месте лопнувших везикул проходит 2–3 дня. Корочки отпадают через 5-10 дней без следа, но при их «срывании» этот срок удлиняется еще на 1–2 недели, а на их месте могут сформироваться рубцы.

Проявления общей интоксикации в период высыпаний выражены слабо. Иногда кратковременные повышения температуры тела совпадают с появлением новых высыпаний. Температура держится от 3 до 6 дней, лимфатические узлы имеют тенденцию к увеличению. К характерным симптомам ветрянки нередко добавляется неспецифическое ее проявление - кашель. При легком течении болезни его провоцируют высыпания во рту, на слизистой оболочке глотки и трахеи. С их исчезновением в дыхательных путях проходит и кашель. При тяжелом течении заболевания может наблюдаться пневмония, кашель становится влажным, в отдельных случаях отмечается выделение гнойной мокроты с кровью.
Если заболевание характеризуется высыпаниями с единичными, недоразвитыми, едва заметными пузырьками при нормальной температуре тела, и общее состояние пациента не страдает, говорят о рудиментарной форме ветряной оспы.
Везикулы могут быть наполнены гнойным содержимым (пустулезная форма) или геморрагическим (геморрагическая форма). При буллезной форме ветряной оспы одновременно с типичными везикулами на коже образуются крупные дряблые пузыри диаметром 2-3 см с мутноватым содержимым. После спадания пузыря остается мокнущая поверхность. Гангренозная форма характеризуется тем, что в окружении геморрагических пузырьков появляется воспалительная реакция, затем образуются некрозы, покрытые кровянистым струпом, после отпадения которых обнажаются глубокие язвы с грязным дном и подрытыми краями. Язвы увеличиваются в размерах, сливаются между собой.
Если болезнь проявляется высокой температурой, тяжелой интоксикацией и поражением внутренних органов (печени, легких, почек и др.), говорят о висцеральной форме ветряной оспы.
Во время беременности в связи с физиологическим снижением иммунитета возрастает вероятность инфицирования ранее не болевших ветряной оспой женщин (5-6%) или активации латентной инфекции в виде появления опоясывающего герпеса. При этом опасность для беременной представляет не сама инфекция, а ее осложнения. Вероятность влияния инфекции на плод зависит от срока беременности и тяжести течения заболевания. Опасно инфицирование беременной накануне родов, когда достаточный титр защитных специфических антител не успевает через плаценту передаться плоду. В отличие от ветряной оспы при заболевании опоясывающим герпесом осложнений со стороны плода не наблюдается, так как у матери имеются специфические защитные антитела.
Диагностика заболевания
Ветряная оспа диагностируется на основании выявления типичной клинической картины. При нетипичных случаях и с целью дифференциации от других заболеваний (везикулезного риккетсиоза, стрептодермии, генерализованной формы герпетической инфекции и др.) используют лабораторные методы исследования – серологические тесты определения специфических антител классов IgG и IgM (антитела к вирусу Varicella Zoster появляются в течение 4–5 суток от начала сыпи при ветряной оспе).
Синонимы: Анализ крови на антитела к вирусу ветрянки; Ветряная оспа; Вирус герпеса человека 3-го типа; ВГВ-3 типа; Вирус varicellae-zoster; Опоясывающий герпес. Chickenpox; Human herpesvirus 3 IgG; Varicellazoster virus IgG; Herpeszoster IgG. Краткое описание исследования Ант.

Заболевание, которое провоцируется вирусом - герпес Зостер, сопровождается появлением высыпаний на теле, симптомами интоксикации.
Как любой из вирусов герпеса он поселяется в нервных клетках организма и ждет удобного случая для рецидива.
Можно сказать, что ветряная оспа — это первичное проявление вируса, а опоясывающий лишай— это результат дисбаланса иммунной системы.
Кто может заболеть ветряной оспой?
Любой человек, не имеющий иммунитета к данному вирусу – не болевший и не привитый от Ветряной оспы.
Вирус варицелла-зостер отличается поразительной летучестью, заразительность достигает почти 100%.
Осложнения опоясывающего герпеса.
Чаще других осложнений появляется невралгия. Болевые ощущения в теле могут сохраняться в течение 1-2 месяцев после рецидива болезни и более. Это осложнение встречается у 15% заболевших людей пожилого возраста (старше 50 лет).
Редко формируются следующие осложнения:
Опасна ли ветрянка и опоясывающий герпес во время беременности?
Ветряная оспа и ее первичные проявления несут угрозу и для здоровья матери, и для будущего ребенка на любом сроке беременности, поэтому лучше сделать прививку от данного недуга еще на стадии планирования.
Лишай у беременной женщины - неприятное проявление инфекции. Наружное распространение сыпи может стать причиной бактериального инфицирования (нагноения) ран. Но главная опасность лишая - его воздействие на ребёнка в утробе.
При рецидиве болезни есть небольшая вероятность проникновения вируса в кровь младенца, но чаще антитела матери блокируют проход вирусных микроорганизмов через плаценту. БОльшую опасность представляет первичное инфицирование!
Опоясывающий герпес у беременных - всегда вторичное проявление инфекции. Чаще всего он не является смертельно опасным, не несёт угрозы развитию малыша и не является причиной для прерывания беременности.
Совет: поскольку в целом высыпания не несут ничего хорошего, допускать их во время беременности не стоит. Для этого необходима профилактика: витамины, здоровый образ жизни и хорошее настроение.
К какому врачу обращаться при появлении симптомов ветрянки или опоясывающего лишая?
Инфекционист, при присоединении сопутствующей патологии или поражении глаз – невролог, офтальмолог.
Что такое ветряная оспа (ветрянка)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Ветряная оспа (Chickenpox) — острое инфекционное заболевание, вызываемое вирусом ветряной оспы, поражающим кожные покровы и нервную систему.
Симптомы ветрянки: умеренно выраженная общая интоксикация и везикулёзная экзантема. При длительной персистенцией вируса в виде латентной инфекции, при активизации которой (чаще после 60 лет) протекает в форме опоясывающего лишая. Течение доброкачественное при отсутствии осложнений.
Этиология
Возбудитель принадлежит к семейству Herpesviridae (от греч. herpes — ползучая), роду Varicellavirus. Вирус герпеса 3 типа — Varicella zoster. ДНК-содержащий, покрыт липидной оболочкой. Антигенная структура вируса устойчива, и не было выявлено измененных вариантов возбудителя. Крайне неустойчив во внешней среде, солнечная радиация, свежий воздух при проветривании, дезинфицирующие средства убивают вирус почти мгновенно. [1] [3] [5]
Эпидемиология
Антропоноз. Источник инфекции — больной человек (ветряной оспой и опоясывающим лишаём) независимо от степени тяжести и клинических проявлений. Больной заражает неболевших восприимчивых людей (восприимчивость 100%) с последних 48 часов инкубационного периода и до 5 суток с момента появления последнего свежего элемента сыпи.
Пути заражения
Механизм передачи воздушно-капельный (пути — аэрозольный, контактно-бытовой). Заболевание очень контагиозно, но для реализации заражения необходим тесный контакт больного и восприимчивого организма.
До 50% заболеваний приходится на возраст 5-9 лет, к 15 годам остается неиммунной прослойка не более 10% населения. Заболеваемость повышается в холодное время года.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы ветряной оспы
Сколько длится ветряная оспа (ветрянка)
Инкубационный период длится от 10 до 21 дня. В типичных случаях (у детей и подростков) заболевание начинается остро. В среднем ветряной оспой болеют 7-10 дней.
Симптомы ветряной оспы у взрослых и детей
Ветрянка у взрослых из-за утраты лабильности иммунной системы проявляется подострым и постепенным началом (т. е. основной синдром появляется на 2-3 и более поздние дни от начала заболевания). Дети, как правило, заболевание переносят легче.
Симптомы ветрянки у детей и взрослых:
В типичных случаях разгару заболевания предшествует продромальный период длительностью до одних суток, маловыраженный, сопровождающийся небольшой слабостью, субфебриллитетом, редко мелкопятнистой rash-сыпью.
Очень характерна динамика высыпаний: вначале появляется округлое красноватое пятно размерами 5-10 мм, далее в центре образуется папула, далее — везикула (пузырёк) с прозрачным содержимым до 10 мм (однокамерная и спадающаяся при проколе). Далее при присоединении вторичной флоры возможно её нагноение, после — подсыхание и образование корочек, отпадение которых происходит через 6-8 дней, обычно без последующих дефектов. В редких случаях (выраженное нагноение, расчесывание) могут образовываться рубчики.
Одновременно с высыпаниями на кожных покровах на слизистой оболочке рта образуются нежные везикулы, которые, быстро вскрываясь, образуют афты (эрозии) и могут вызывать чувство дискомфорта, жжения во рту.
Ветряная оспа у новорождённых
Грудные дети ветряной оспой болеют редко, так как большинство из них защищены материнскими антителами. Если ребёнку от матери передались антитела против вируса, то болезнь может протекать стёрто в лёгкой форме. Если защитных материнских антител нет, то ветрянка протекает бурно: выражены симптомы интоксикации, возможны судороги, нарушается сознание, возникают осложнения со стороны внутренних органов и нервной системы.
Ветряная оспа у беременных
Виду широкого распространения заболевания преимущественно в детском и подростковом возрасте к моменту наступления беременности женщины оказываются в большинстве случаев иммунны к вирусу ветряной оспы (т. е. если ветрянка была перенесена до беременности, риска повторного заболевания и угрозы для ребёнка нет, соответственно, нет рисков при контакте беременной с больным ветряной оспой или опоясывающим лишаём). В редких случаях, когда беременная не имеет титра протективных антител и вступает в контакт с больным человеком, возможны различные исходы, зависящие от срока беременности. Значительную опасность представляет острое заболевание ветряной оспой для самой беременной (о чём зачастую забывает как сама женщина, так и врач, диагностировавший заболевание).
Патогенез ветряной оспы
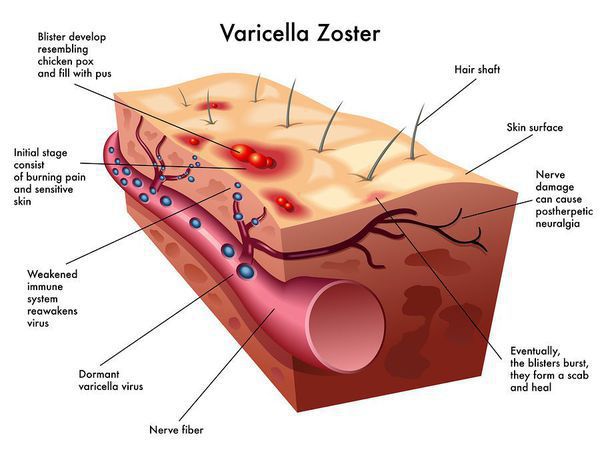
Излюбленная локализация вируса ветряной оспы — это клетки эпителия кожи и слизистых оболочек — образование везикул. При генерализованных формах поражаются и внутренние органы, нервные ганглии (тройничный, лицевой нерв), где вирус сохраняется длительное время. При снижении иммунологической резистентности наступает «возврат» инфекции, вирус по чувствительным нервам поднимается к коже и вызывает специфические изменения (опоясывающий лишай). [1]
Классификация и стадии развития ветряной оспы
1. По клинической форме:
2. По степени тяжести:
Стадии заболевания
Осложнения ветряной оспы
Осложнения ветрянки у детей и взрослых
Ветряная оспа у детей и взрослых протекает схоже, но у взрослых осложнения развиваются чаще.
Специфические осложнения:
Неспецифические осложнения:
Осложнения ветрянки у беременных
По разным данным, развитие пневмонии у беременных при ветрянке достигает в среднем 22% от общего числа заболевших, а из них 42% случаев заканчивается летально. Вирус проникает через плацентарный барьер и может поражать ребёнка, выраженность проявлений зависит от сроков беременности. Так, при заражении в 1 триместре абортов не отмечается, но риск развития пороков развития достигает 5%, смертность от которых у новорожденных доходит до 34%. Во 2-3 триместрах тяжесть поражения возрастает, однако частота заражения ребёнка резко падает. Наибольший риск для ребёнка представляет заболевание матери за 5 дней до родов и 5 дней после них (риск врожденной инфекции до 20% и смертность до 30%), поэтому при развитии заболевания в предродовом периоде вариантом спасения может быть задержка родов на 5-7 дней (при возможности) и введение специфического иммуноглобулина. [1] [4] [5]
Что такое ветряночная пневмония
Ветряночная пневмония — это опасное осложнение, которое в основном возникает у беременных. Для заболевания характерно двустороннее воспаление лёгких, в тяжёлых случаях приводящее к их отёку и дыхательной недостаточности.
Диагностика ветряной оспы
При каких симптомах нужно обратиться к врачу
В каких случаях проводят анализ крови на ветряную оспу
В общей практике лабораторная диагностика ветряной оспы проводится редко. При необходимости в сомнительных или сложных случаях могут использоваться:
Специальная подготовка для сдачи анализов не требуется. Расшифровкой анализов занимается врач.
При риске или произошедшем развитии осложнений производятся соответствующие лабораторные и инструментальные исследования (люмбальная пункция, рентген придаточных пазух носа, органов грудной клетки, КТ, МРТ и др.). [2] [4]
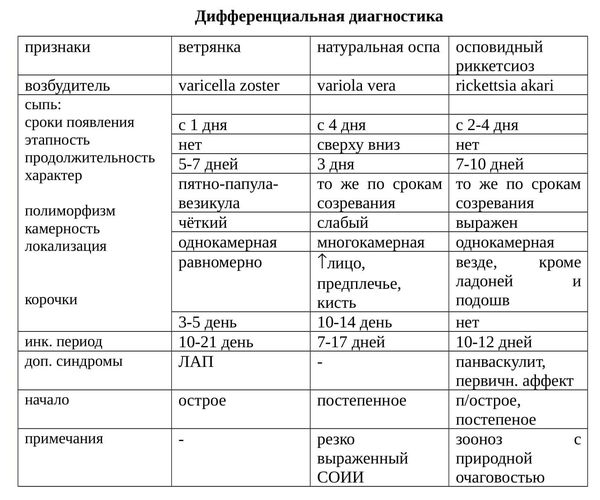
Как отличить ветрянку от других заболеваний
Лечение ветряной оспы
Ввиду всеобщей заболеваемости и в большей степени наличия форм лёгкой и средней тяжести заболевания больные ветряной оспой проходят лечение дома, в случае тяжелого заболевания (с риском развития и развившимися осложнениями), лица, проживающие в организованных коллективах, беременные должны проходить терапию в условия инфекционного стационара (до нормализации процесса и появлении тенденций к выздоровлению).
Самолечение ветряной оспы недопустимо. При появлении первых признаков нужно обратиться к терапевту или педиатру. Далеьнейшим ведением пациента занимается инфекционист.
Больной должен быть изолирован от окружающих (неболевших) людей до 5 дня со времени появления последнего свежего элемента сыпи.
Режим дня
Желателен постельный режим, строгое соблюдение санитарных норм (чистое бельё, коротко остриженные ногти, интимная гигиена).
Питание
Пища должна быть разнообразная, механически и химически щадящая, богатая витаминами, показаны мясные нежирные бульоны, обильное питьё до 3 л/сут. (теплая кипяченая вода, чай, морсы).
Медикаментозная терапия
Лечение ветрянки включает в себя этиотропную (т. е. воздействующую на возбудителя заболевания), патогенетическую (дезинтоксикация) и симптоматическую (облегчающую состояние больного путем уменьшения беспокоящих симптомов) терапию.
Этиотропная терапия назначается лишь при заболеваниях тяжелой степени тяжести и риске развития осложнений. Отдельно стоит указать на желательность данного вида лечения ветрянки и у взрослых больных, т. к. именно у них есть повышенный риск развития осложнений.
В качестве патогенетической и симптоматической терапии могут быть использованы препараты следующих групп:
Особенности ухода и лечения детей с ветрянкой
Ветряную оспу у детей и взрослых лечат схоже. Жаропонижающие детям следует давать при температуре свыше 38,5℃ (взрослым от 39,5℃). При уходе за ребёнком с ветрянкой важно не допускать расчёсывания кожи и срывания корочек.
Признаки выздоровления
К критериям выписки пациента, переболевшего ветрянкой, относятся:
Ввиду нестойкости вируса в окружающей среде заключительную дезинфекцию в очаге заболевания не проводят (достаточно проветривания). [1] [2] [4]
Прогноз. Профилактика
Вакцинация. Стоит ли делать прививку от ветрянки взрослым
Вакцинация в раннем возрасте предотвращает в 99 % развитие заболевания у детей, при контакте в подавляющем большинстве случаев — в первые 72 часа, предотвращает развитие тяжёлых форм и патологий плода у беременных. Однако есть ряд ограничений, существенно препятствующих распространению вакцинации в нашей стране — высокая стоимость вакцины, отсутствие массового вакцинирования (по данным ВОЗ, для реализации коллективного иммунитета необходимо привить не менее 90% детского населения, иначе возрастает риск заболевания неболевших и непривитых лиц взрослого состава). [1] [5]
Можно ли второй раз заболеть ветрянкой
Иммунитет после болезни стойкий, повторные заболевания возможны у лиц с иммунодефицитом, врожденным дефицитом иммуноглобулина А. [1] [2] [5]
К заражению устойчивы:
Постконтактная профилактика
Предотвратить развитие инфекции или ослабить её течение поможет внутримышечное введение иммуноглобулина к вирусу ветряной оспы (VariZIG).
Профилактика после контакта с заболевшим показана:
Профилактика рубцов и шрамов
Как правило, изменения кожи при ветряной оспе полностью исчезают после выздоровления. Важно лишь не расчёсывать кожу, не срывать корочки и ограничить применение косметических средств.
Первые признаки опоясывающего герпеса, или в быту «лишая», начинаются не с кожи, как можно было бы предположить, а с резкой боли в области ребер, чаще на уровне груди. Пациентов с таким симптомом первоначально обследуют на предмет сердечных патологий и невралгий. Тогда как специфические признаки болезни появляются несколько позже.
Вариант ветряной оспы
Мало кому известно, но ветряная оспа и опоясывающий герпес – разные «маски» одного и того же вируса.
Варицелла-Зостер (или герпес 3 типа) у детей провоцирует ветрянку, а у взрослых - чаще опоясывающий лишай.
Особенность вируса в том, что, при попадании в организм (например, при ветрянке в детстве), возбудитель никогда его больше не покидает. И навсегда остается «жить» в нервных волокнах инфицированного, правда уже под строгим надзором иммунных сил.
При сохранности и адекватности иммунитета, герпес может никогда больше себя не проявить. А вот ослабление организма – буквально снимает охрану с «камеры заключения», и позволяет вирусу разгуляться.
Признаки реактивации
«Проснувшийся» вирус герпеса начинает активно размножаться, провоцируя иммунитет «вспомнить» о своих обязанностях.
Это вызывает классический воспалительный процесс, сопровождающийся внезапной болью, чаще по ходу ребер, а через 2-3 дня – покраснением кожи и появлением «классических» герпетических пузырьков.
Пузырьки со временем вскрываются и могут сливаться между собой, образуя масштабную раневую поверхность. Что, в условиях ослабления организма, сопровождается длительным заживлением и, нередко, присоединением бактериальной инфекции.
Такие «полосы» поражения всегда имеют односторонний характер, что является отличительной чертой «лишая». А вот география расположения может варьировать.
Чаще всего под удар попадают межреберные промежутки грудной клетки или, реже, область поясницы. Однако герпетические пузырьки могут появиться в слуховом проходе и на лице, указывая на поражение нервных волокон головного мозга (тройничный, лицевой нерв и другие) и высокий риск тяжелых неврологических осложнений.
Диагностика
В большинстве случаев характерная симптоматика лишая позволяет установить диагноз без каких-либо дополнительных анализов.
Однако в случае сомнений у врача, или при желании обследоваться самостоятельно потребуется анализ крови на антитела.
Выявление антител IgА к вирусу Варицелла-Зостер подтверждает реактивацию возбудителя.
А наличие IgG – маркер перенесенной ветряной оспы и наличия вируса в организме.
Другие методы исследования, как, например, ПЦР-диагностика элементов высыпаний, для само обследования не подходят, поскольку имеют ряд важных нюансов при заборе материала. И осуществить правильное взятие материала только врач-дерматолог или венеролог.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Герпес: причины появления, симптомы, диагностика и способы лечения.
Определение
Герпесом, или герпетической инфекцией, называют несколько заболеваний, вызываемых вирусами отряда Herpesvirales семейства Herpesviridae.
Все они характеризуются поражением кожи, слизистых оболочек с локализацией либо в области глаз, носа и губ, гениталий, а также нервных волокон.
У лиц с иммунодефицитом могут наблюдаться генерализованные формы инфекции с вовлечением в процесс других органов и тканей.

Среди известных науке восьми типов герпеса самым распространенным является вирус герпеса простого типа (Herpes simplex virus).
Простой вирус герпеса достаточно неустойчив во внешней среде. В условиях комнатной температуры сохраняется до 24 часов, на металле — до 2 часов. Под действием температуры выше 50°C погибает за 30 минут, под действием спирта и хлорсодержащих веществ - в течение нескольких минут, при замораживании сохраняется до пяти суток.
Причины герпетической инфекции
Источником инфицирования всегда служит человек. Он заразен в любую фазу болезни или носительства, но преимущественно при обострении.
Возбудитель может передаваться воздушно-капельным, контактно-бытовым или половым путем, а также от матери плоду через плаценту, во время родов или грудного вскармливания.
К вирусу восприимчивы все люди, хотя у многих отмечаются бессимптомные формы заболевания. Попадая через слизистую рта, половых органов или дыхательные пути в организм человека, герпесная инфекция остается в нем навсегда. Вирус, скрытый внутри клетки-хозяина, не доступен для иммунных клеток, уничтожающих возбудителей. Вирус активизируется при ослаблении иммунитета в результате переохлаждения, перегрева, простудного заболевания, недостатка витаминов, переутомления, стресса, нехватки сна. Рецидив инфекции могут вызвать травмы, оперативные вмешательства, а также половой контакт при условии повреждения слизистой оболочки. Использование лекарственных и косметических средств, содержащих стероидные гормоны, также способствует манифестации вируса герпеса.
Классификация герпеса
В МКБ-10 (Международной классификации болезней) выделяют две группы заболеваний, связанных с вирусом простого герпеса:
По клинической картине и локализации высыпаний:
При заражении герпесом детей в возрасте от 6 месяцев до 3 лет чаще всего развивается герпетический стоматит, для которого характерно острое начало с симптомами интоксикации и подъемом температуры.
На слизистой оболочке полости рта появляются сгруппированные пузырьки с прозрачным содержимым, на месте которых после вскрытия образуются болезненные эрозии. У детей старшего возраста первичный герпес характеризуется появлением зудящих пузырьков на красной кайме губ и коже носогубного треугольника. После их вскрытия остаются неглубокие язвочки, которые покрываются корочками. Корочки, отпадая, не оставляют следов на коже.
При первичном заражении взрослых вирусом простого герпеса симптомы более выражены, чем при дальнейших рецидивах. Больной испытывает озноб, головные боли, повышенную утомляемость, у него отсутствует аппетит, может наблюдаться расстройство сна. Покраснение, а затем характерные пузырьки появляются на губах, возле крыльев носа. В некоторых случаях увеличиваются подчелюстные лимфоузлы.
Герпетические нейроинфекции сопровождаются наиболее тяжелым течением, особенно если вирус поражает оболочки или ткань головного мозга.
В этих случаях симптомы включают головные боли, подъем температуры тела, напряжение затылочных мышц, психомоторное возбуждение (болезненное состояние, при котором наблюдается беспокойство и двигательная активность различной степени выраженности, вплоть до судорог). При несвоевременной диагностике заболевания существует риск летального исхода.
Офтальмогерпес сопровождается покраснением глаза, развитием блефаро- или кератоконъюнктивита, эрозиями роговицы.
Диагностика герпеса
Типичные случаи герпетической инфекции выявляются на основании клинической картины и анамнеза заболевания. Характерно его волнообразное течение со сменой периодов обострения и ремиссии.
Косвенным признаком служит склонность к простудным заболеваниям, чувствительность к переохлаждению, периодически возникающие состояния, сопровождаемые подъемом температуры, усталостью, депрессией.

При атипичных формах герпетической инфекции необходимы дополнительные обследования: клинический анализ крови, биохимический анализ крови (общий белок, белковые фракции, С-реактивный белок, АЛТ, АСТ, ЛДГ, креатинин, электролиты: калий, натрий, хлор, кальций) и клинический анализ мочи - для выявления поражения внутренних органов и предупреждения осложнений.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Читайте также:

