Может быть экзема при вич
Обновлено: 28.04.2024
Сергеева И.В. 1 Тихонова Е.П. 1 Кузьмина Т.Ю. 1 Андронова Н.В. 1 Зотина Г.П. 1 Упирова А.А. 2 Юрьев В.С. 2
1 ГБОУ ВПО «Красноярский государственный медицинский университет им. В.Ф. Войно-Ясенецкого» Министерства здравоохранения России
2 КГБОУ «Красноярская межрайонная клиническая больница скорой медицинской помощи имени Н.С. Карповича»
Инфекция, вызываемая вирусом иммунодефицита человека (ВИЧ-инфекция), финалом которой является развитие синдрома приобретенного иммунодефицита, в условиях нарастающей эпидемии стала реальностью, с которой все чаще приходится сталкиваться врачам любой специальности. В этой связи представляют интерес случаи выявления острой ВИЧ-инфекции, которые зачастую проходят мимо внимания медицинских работников. Целью работы было определить особенности течения синдрома экзантемы у больных с острой ВИЧ-инфекцией. Проанализированы 25 случаев острой ВИЧ-инфекции, изучены их эпидемиологические особенности, клинические проявления, критерии диагностики. Представлен сформированный в больнице комплексный клинико-лабораторный подход, в том числе перечень рекомендованных исследований с целью ранней диагностики острой ВИЧ-инфекции. Учитывая, что большинство пациентов с синдромом экзантемы поступают по направлению из поликлиник, то врачам поликлинической службы необходимо с настороженностью относится к пациентам с лихорадкой в сочетании с сыпью, лимфаденопатией, а также с тромбоцитопенией, чтобы не пропустить ВИЧ-инфекцию, и назначать таким пациентам диагностику методом ИФА на наличие антител к ВИЧ-инфекции.

1. Бовина И.Б. Особенности социальных представлений о ВИЧ и ВИЧ-инфицированных. Коллективная защита перед лицом коллективной угрозы / И.Б. Бовина, Т.Б. Панова // Вестник Таганрогского института управления и экономики.- 2010.- № 2.- С. 55-62.
2. Бовина И.Б. ВИЧ-инфекция и ВИЧ-инфицированные: Особенности социальных представлений в двух возрастных группах / И.Б. Бовина, Т.Б. Панова, Н.Г. Малышева // Психология и право.- 2012.- № 1.- С. 110-120.
3. Леванович В.В. ВИЧ-инфекция на рубеже веков. Руководство для врачей всех специальностей / В.В. Леванович, В.Н. Тимченко. – Издательство Н-Л, 2013.- 496 с.
4. Покровский В.В. ВИЧ-инфекция и СПИД. Национальное руководство / В.В. Покровский. – ГЭОТАР-Медиа, 2013. – 630 с.
Проблема ВИЧ-инфекции остается актуальной для мирового сообщества. Масштабы ее распространения имеют глобальный характер и представляют угрозу социально-экономическому развитию большинства стран в мире. ВИЧ-инфекция является одной из серьезных медицинских и социальных проблем, требующих эффективных мер как со стороны государственных структур здравоохранения, так и со стороны общественных организаций и гражданского сообщества. ВИЧ-инфекцию в настоящее время официально регистрируют почти во всех странах мира. Установлено, что распространенность ВИЧ-инфекции крайне неравномерна в различных регионах, разных возрастных, социальных и профессиональных группах [1,2,5]. Наибольшее число ВИЧ-инфицированных проживает в Центральной Африке и на Карибских островах. В начале 80-х годов ХХ века максимальное количество случаев ВИЧ-инфекции регистрировали в Центральной Африке и в США, а к концу 2000 года в эпидемию были вовлечены уже все континенты. В России ВИЧ-инфекцию регистрируют с 1985 года, первоначально среди иностранцев, преимущественно выходцев из Африки, а с 1987 года - среди граждан СССР. С 2006 г. ВИЧ-инфекцию регистрируют во всех субъектах РФ [3,4].
На стадии острой ВИЧ-инфекции появляется первичный ответ организма на внедрение вируса в виде клинических проявлений и выработки вирусспецифических антител. У ряда пациентов эта стадия протекает бессимптомно, и первичный ответ выражен только продукцией антител. Симптоматическая острая ВИЧ-инфекция развивается примерно в 87% всех случаев заболевания [3,4]. По данным Schacker Т. и соавторов, 95 % пациентов с острой ВИЧ-инфекцией обращаются в медицинские учреждения, но только у 1 из 4 диагностируется острая ВИЧ-инфекция. Клинические проявления острой ВИЧ-инфекции чаще всего регистрируются, как острый ретровирусный синдром разной степени тяжести с вариабельными проявлениями [4]. Первые признаки клинического синдрома острой ВИЧ-инфекции похожи на симптомы других вирусных инфекций. Результаты многочисленных исследований свидетельствуют о том, что клинические проявления возникают, как правило, от нескольких дней до нескольких недель от момента заражения [3,4].
Цель работы: оценить особенности течения у больных острой ВИЧ-инфекции с преобладанием синдрома экзантемы.
Материалы и методы: был проведен анализ 25 историй болезни пациентов, в возрасте от 17 до 55 лет, находившихся на стационарном лечении в инфекционном корпусе КМК БСМП им. Н.С. Карповича г. Красноярска с 2013-2015 гг. Диагноз подтвержден методом ИФА ВИЧ (лаборатория КМК БСМП им. Н.С. Карповича) и иммунным блотингом (Центр СПИД). При обследовании пациентов с острой ВИЧ-инфекцией мы использовали клинико-анамнестические данные, серологический тест на ВИЧ-инфекцию, клинические наблюдения и инструментальные исследования.
Результаты исследования: анализируя истории болезни мы разделили всех пациентов на 3 группы в зависимости от возраста. 1 группа (2 пациента - 8%) - возраст от 17 до 20 лет, 2 группа (16 пациентов - 64%) - возраст от 20 до 35 лет, 3 группа (7 пациентов - 28%) - возраст от 35 лет до 55 лет.
Среди обследуемых - 11 женщин в возрасте от 17 до 55 лет (44%), 14 мужчин в возрасте от 19 до 52 лет (56%).
В большинстве случаев пациенты поступали в инфекционный корпус по направлению из поликлиник г. Красноярска (16 пациентов - 64%), остальные были доставлены бригадой СМП (6 пациентов - 24%), и только 3 пациента (12%) обратились самостоятельно.
Общими симптомами при поступлении в стационар были: лихорадка, повышенная утомляемость, ночное потоотделение, головная боль, сыпь на теле, першение и / или болезненность при глотании, лимфоаденопатия. Эти проявления наблюдались у пациентов в различных сочетаниях.
При направлении в стационар были выставлены следующие диагнозы:
- ОРВИ (24%), лихорадка неясного генеза (20%)
- ОРВИ+токсикодермия (20%)
- Менингит (16%)
- Кишечный иерсиниоз (8%)
- Герпетическая инфекция (8%)
- Вирусный гепатит (4%)
Следует отметить, что с диагнозом ВИЧ-инфекция не поступил ни один пациент. Из-за сходства проявлений острой ВИЧ-инфекции с симптомами распространенных инфекционных заболеваний эта стадия заболевания остается нераспознанной, больные нередко проходят лечение амбулаторно или вообще не обращаются за медицинской помощью, оставаясь без необходимого медицинского наблюдения и лечения.
Длительность болезни на момент поступления варьировала от 1 дня до 9 дней. Чаще всего пациенты обращались за медицинской помощью на 3 день болезни (8 пациентов - 32%), на 4 день (5 пациентов - 20%), на 5 день (5 пациентов - 20%), на 2 день (4 пациента - 16%), на 9 день (2 пациент - 8%), на 7 день (1 пациент - 4%).
Длительность госпитализации была от 3 суток (4%) до 21 суток (12%), наиболее часто длительность госпитализации составляла - 7 дней (64%).
Наиболее часто при поступлении отмечались:
- Гипертермия+лимфоаденопатия+сыпь (32%)
- Гипертермия+сыпь (24%)
- Гипретермия+лимфаденопатия (16%)
- Гипертермия+лимфаденопатия+гепатомегалия+сыпь (16%)
- Гипертермия+сыпь+гепатомегалия (4%)
- Гипертермия (4%)
- Гипертермия+гепатомегалия (4%)
Среди особенностей эпидемиологического анамнеза мы выявили следующие факторы риска, которые способствовали инфицированию ВИЧ:
- 36% (9 пациентов) - парентеральное употребление наркотиков в течение 1-10 лет;
- 20% (5 пациентов) - незащищенные половые связи, частая смена половых партнеров;
- 16% (4 пациента) - пребывали в местах лишения свободы;
- 16% (4 пациента) - нанесение татуировок в домашних условиях, на отдыхе, в тату-салонах;
- 8% (2 пациента) - сожительство с больными ВИЧ-инфекцией в течение 3-5 лет;
- 4% (1 пациент) - оперативные вмешательства.
При обращении в инфекционный корпус у 11 пациентов (44%) отмечалась пятнисто-папулезная сыпь, у 5 пациентов (20%) - крупнопятнистая сыпь, у 3 пациентов (12%) - папулезная сыпь. Размер элементов сыпи был различны: от 3-4 мм до 4 см в диаметре. Локализация сыпи была преимущественно на лице, груди, верхних конечностях, реже по всему туловищу и нижних конечностях. Следует отметить, что у 6 пациентов (24%) сыпь при поступлении не была выявлена, она появилась на 2-3 день пребывания в стационаре.
В среднем экзантема сохранялась 5-6 суток. У 21 пациента (84%) сыпь исчезла через пигментацию, у 4 пациентов (16%) после исчезновения сыпи отмечалось шелушение.
Следует отметить и прогностические проявления острой ВИЧ-инфекции, на которые врачи поликлинической службы не обратили внимание: у 7 (28%) пациентов, направленных из поликлиник города, лихорадочный синдром+экзантема сопровождались энантемой (язвенные поражения ротовой полости) на фоне тонзиллита.
В РАК были выявлены следующие особенности: тромбоцитопения (76%), лимфоцитоз (52%), лейкопения+тромбоцитопения+лимфоцитоз (52%), анемия (48%), лимфопения (44%).
Иммунный статус сделали только 4 пациентам (16%), это связано с тем, что пациенты поступали в стадии острой ВИЧ-инфекции, находились на койке малое количество дней, поэтому сделать иммунный статус не представлялось возможным. Из 4 иммунограмм выявлено: снижение СД4 (222 клетки) было у 1 пациента, а вот повышение СД8 - у 2 пациентов (2745 и 2364), у 1 пациента нарушений в иммунном статусе не выявлены.
При анализе проводимой терапии выявлено, что 23 пациента (92%) получали сочетание антибактериальной терапии с симптоматической терапией, и только у 2 пациентов (8%) была назначена симптоматическая терапия.
Приводим клинический пример:
Больная Н., 25 лет, имеющая беспорядочные, незащищенные половые связи, заболела остро 19 сентября 2014 года. Появились жалобы на слабость, чувство жара, боли в горле при глотании. Самостоятельное лечение жаропонижающими препаратами и полоскание горла раствором ромашки эффекта не дали. 23 сентября бригадой СМП доставлена в инфекционное отделение КМК БСМП им. Н.С. Карповича г. Красноярска. При поступлении: состояние средней степени тяжести, вялая, температура тела 38,9°С, на лице, туловище и конечностях обильная пятнисто-папулезная сыпь, элементы округлой формы, размером 1-3 см в диаметре, не сливающиеся между собой, не сопровождающиеся кожным зудом. В зеве - гиперемия, гипертрофия миндалин до I степени, наложений нет. Лимфоаденопатия: подчелюстные, шейные, подмышечные и паховые лимфоузлы увеличены до 1-1,5 см, мягкоэластичные, чувствительные, не спаяны с окружающими тканями. Аускультативных изменений в легких не диагностировано. Больной был выставлен предварительный клинический диагноз: ОРВИ, токсикодермия, начато лечение. В ОАК от 23 сентября 2014 года: лейкопения (3,2х10 9 /л) тромбоцитопения (72х10 9 /л), лимфоцитоз (44%). 26 сентября 2014 года получен положительный результат ИФА на ВИЧ. Это позволило в совокупности с клиническими и эпидемиологическими данными диагностировать острую ВИЧ-инфекцию.
Приведенный пример демонстрирует возможности раннего выявления острой ВИЧ-инфекции при достаточном учёте эпидемиологических, клинических данных и лабораторных показателей.
Выводы:
1. Большинство пациентов с острой ВИЧ-инфекцией госпитализированы в инфекционные отделения по направлению из поликлиник (64%).
2. Наиболее частый диагноз при поступлении - гипертермия+лимфоаденопатия+сыпь (32%) и гипертермия+сыпь (24%).
3. В РАК у 76% пациентов выявлена тромбоцитопения.
4. По прежнему диагностика ВИЧ-инфекции на догоспитальном этапе представляет определенные сложности (ни в одном случае при госпитализации в инфекционное отделение КМК БСМП им. Н.С. Карповича г. Красноярска не была заподозрена ВИЧ-инфекция), что, скорее всего, связано с отсутствием настороженности в отношении ВИЧ-инфекции, отсюда - недооценка эпидемиологического анамнеза и, возможно, недостаточное знание клинических проявлений острой ВИЧ-инфекции.
5. Врачи поликлинической службы, а также стационаров различного уровня должны с настороженностью относится к пациентам с лихорадкой в сочетании с сыпью, лимфаденопатией, а также с тромбоцитопенией, чтобы не пропустить ВИЧ-инфекцию. Назначать таким пациентам диагностику методом ИФА на наличие антител к ВИЧ-инфекции.
Рецензенты:
Мартынова Г.П., д.м.н., профессор, заведующая кафедрой инфекционных болезней с курсом ПО Красноярского государственного медицинского университета им. проф. В.Ф. Войно-Ясенецкого, г. Красноярск;
Винник Ю.С., д.м.н., профессор, заведующий кафедрой общей хирургии Красноярского государственного медицинского университета им. проф. В.Ф. Войно-Ясенецкого, г. Красноярск.
Среди большого числа проявлений ВИЧ-инфекции поражения кожи занимают особое место. Поражения кожи могут иметь важное диагностическое значение как для острой стадии болезни, так и для определения стадий вторичных заболеваний.
Among a large number of manifestations of HIV infection lesions occupy a special place. Skin lesions may have important diagnostic value for the diagnosis of acute stage of the disease, and to identify the stages of secondary diseases.
Заболеваемость ВИЧ-инфекцией (ВИЧ — вирус иммунодефицита человека) сохраняет тенденцию к неуклонному росту. Существенно увеличилось число больных с поздними стадиями ВИЧ-инфекции и наличием различных оппортунистических заболеваний, в частности поражений кожного покрова. Диагностика этих изменений нередко представляет большие трудности на догоспитальном уровне для врачей общего профиля, а также дерматологов и инфекционистов [1, 2].
Среди множества специфических проявлений ВИЧ-инфекции и оппортунистических заболеваний поражения кожи занимают особое место, т. к. уже с момента манифестации заболевания являются наиболее частым и ранним ее проявлением [1–3]. Вовлечение кожи в патологический процесс обусловлено как иммунодефицитом в целом, так и тем обстоятельством, что ВИЧ поражает не только Т-лимфоциты-хелперы, но и клетки Лангерганса, играющие важную роль в дермальных иммунных реакциях и, возможно, являющиеся местом первичной репликации ВИЧ в коже.
В 2011–2014 гг. в ИКБ № 2, куда госпитализируется более 80% ВИЧ-инфицированных больных в г. Москве, нами наблюдались 586 пациентов с различными кожными проявлениями, что составило 69% от общего числа госпитализированных (в 4-й стадии ВИЧ-инфекции — 88%). Их можно подразделить на 3 группы: кожные проявления при манифестации ВИЧ-инфекции, заболевания в стадии вторичных проявлений (4-я стадия) и поражения кожи, не связанные с ВИЧ-инфекцией. Поражения кожи могут иметь важное диагностическое значение. Часто на ранних стадиях развития болезни (уже через 3–4 недели после заражения) на коже больного может появиться острая экзантема (3-е место после мононуклеозоподобного синдрома и лимфаденопатии), состоящая из отдельных эритематозных пятен и папул [1, 4]. Пятнисто-папулезная сыпь — своеобразное поражение кожи у ВИЧ-инфицированных, которое до сих пор не получило определенного нозологического статуса. Сыпь имеет распространенный характер, обычно сопровождается легким зудом. Она локализуется в основном на верхней половине туловища, шее и лице; дистальные отделы конечностей поражаются редко. Папулезную сыпь рассматривают как проявление морфологической реакции кожи на инфицирование ВИЧ. Изменения на коже сопровождаются лихорадкой, изменениями на слизистых ротоглотки (чаще кандидоз полости рта). После стихания острой фазы (2–2,5 недели) пятна и папулы подвергаются спонтанному регрессу. Экзантема при острой ВИЧ-инфекции не отличается морфологической спецификой, поэтому в стационар больные чаще всего направляются с диагнозами: острая респираторная вирусная инфекция, токсикоаллергическая реакция, корь, краснуха. Надо отметить, что состояние иммунного статуса у этой категории больных не имеет существенных отклонений от нормы, а исследование крови на ВИЧ методом иммуноферментного анализа имеет сомнительные или отрицательные результаты, т. к. специфические антитела еще отсутствуют. В ранние сроки диагноз ВИЧ-инфекции может быть подтвержден только методом полимеразной цепной реакции. Серологические реакции на ВИЧ у этих больных становятся положительными позже, чаще через 6–12 недель от начала острой фазы болезни.
Экзантема, наблюдаемая в периоде сероконверсии, обусловлена самим вирусом иммунодефицита, все другие изменения кожи связаны с оппортунистическими заболеваниями, развивающимися на фоне иммунодефицита при снижении СД4+ менее 300 клеток. Этиологически можно выделить 3 основные группы кожных проявлений у больных ВИЧ/СПИД: неопластические, инфекционные (вирусные, грибковые, бактериальные, паразитарные) и дерматозы неясной этиологии. Первые две группы относятся к ВИЧ-индикаторным заболеваниям, так как все виды опухолей у больных ВИЧ/СПИД имеют вирусную этиологию и их формирование обусловлено тяжелым иммунодефицитом. Дерматозы неясной этиологии, возможно, обусловлены лекарственно-аутоиммунными поражениями, особенно при длительной антиретровирусной терапии (АРВТ) (в частности — Эпивиром) или специфической терапии оппортунистических заболеваний, не исключено и непосредственное воздействие ВИЧ на кожу. Самыми распространенными у больных СПИДом являются грибковые поражения кожи и слизистых. Наиболее часто наблюдаются кандидоз, руброфития, разноцветный лишай (81%) [5, 6]. Другие микозы встречаются значительно реже. Особенностями грибковых заболеваний при ВИЧ-инфекции являются: поражение лиц молодого возраста, особенно мужчин; быстрая генерализация с формированием обширных очагов, расположенных по всему кожному покрову; упорное течение; резистентность к проводимой терапии. Характерно сочетание поражения кожи и слизистых оболочек (полость рта, гениталии). Второе место среди поражений кожи занимает себорейный дерматит (68%). Как правило, у этих больных он протекает остро и тяжело. Вначале процесс локализуется только на лице (брови, усы, область рта), волосистой части головы и на разгибателях верхних конечностей. При развитии процесса на волосистой части головы можно обнаружить довольно сильное шелушение, напоминающее перхоть. Иногда при ВИЧ процесс может распространиться по всему кожному покрову в виде зудящих экзематозных бляшек. Такое распространение дерматита говорит о резко пониженном иммунитете и является плохим прогностическим признаком. Третье место по частоте занимают герпетические инфекции, в частности вирусы простого герпеса 1-го и 2-го типов и varicella zoster (28%) [7, 8]. Герпетические высыпания могут появиться на любом участке кожи и слизистых оболочек, но чаще они возникают на губах, половых органах или в перианальной области. Высыпания часто трансформируются в крупные, болезненные, долго не заживающие язвы. Нередко клинические проявления герпеса напоминают ветряную оспу или импетиго. Помимо поражения кожи и слизистых оболочек, при ВИЧ-инфекции у больных часто развивается герпетический проктит, который проявляется в виде болезненной отечной эритемы в перианальной области. Опоясывающий лишай при условии возникновения его у лиц молодого возраста из группы риска, отсутствии провоцирующих заболеваний и иммуносупрессивной терапии служит индикатором ВИЧ-инфекции. Пузырьковые высыпания сопровождаются сильными болями, оставляют рубцы, рецидивируют, что не наблюдается у лиц без иммунного дефицита. Наиболее характерным дерматологическим неопластическим проявлением ВИЧ-инфекции остается саркома Капоши, вызванная вирусом простого герпеса 6-го типа [9, 10]. Надо отметить, что ее частота снизилась с 40% у мужчин со СПИДом в 1980–90 гг. до 9% начиная с 2000 г. Основными клиническими особенностями саркомы Капоши является то, что у большинства больных заболевание развивается в возрасте до 35 лет; очаги поражения на коже носят распространенный характер; склонность к быстрой генерализации процесса (в первую очередь поражаются легкие, желудочно-кишечный тракт, лимфоузлы и слизистая оболочка полости рта); высокая смертность в течение короткого времени без лечения. Появление на коже различных пятен синюшного или розового цвета, бляшек или папул у лиц молодого возраста обязательно должно насторожить лечащего врача в отношении ВИЧ-инфекции и требует обязательного проведения гистологического исследования биоптата кожи для исключения саркомы Капоши. В поздних стадиях болезни кожные элементы (розеолы, папулы, пятна) становятся многочисленными, инфильтрируются, могут изъязвляться. Обильные кожные проявления практически всегда сопровождаются выраженным лимфостазом, поражением суставов, с развитием контрактур. Примером прямой зависимости поражения кожи от ВИЧ-инфекции может служить папилломавирусная инфекция кожи и слизистых оболочек (10%) [11, 12]. У ВИЧ-инфицированных больных изменения на коже имеют необычный вид, поражают нетипичные места, многочисленные, имеют участки распада в центре папул, сливаются и после хирургического удаления практически всегда рецидивируют. Эти элементы появляются преимущественно на лице, а также в области гениталий и могут быть крупными (гигантский моллюск), напоминать рак кожи, остроконечные кондиломы, обычные вульгарные бородавки и кератоакантомы.
У трети ВИЧ-инфицированных в течение нескольких недель от начала лечения различных оппортунистических инфекций этиотропными препаратами, а также АРВТ появлялась распространенная зудящая сыпь в виде эритематозных пятен и папул, что расценивалось как медикаментозная токсикоаллергическая реакция. Нами наблюдались и более тяжелые медикаментозные реакции, в частности синдром Стивенса–Джонсона и токсический эпидермальный некролиз.
Таким образом, несмотря на то, что клинических вариантов дерматологических проявлений ВИЧ-инфекции довольно много, такие поражения кожи, как саркома Капоши, стойкий кандидоз кожи и слизистой оболочки полости рта, часто рецидивирующий простой и опоясывающий герпес, себорейный дерматит, контагиозный моллюск, «волосатая» лейкоплакия языка и вульгарные бородавки, следует отнести к наиболее характерным и диагностически значимым маркерам ВИЧ-инфекции, особенно если они протекают на фоне общих симптомов — лихорадки, лимфаденопатии, слабости, диареи, потери массы тела. Следует отметить, что в динамике болезни различные поражения кожи могут регрессировать, появляться вновь, сменять одно другим, давать разнообразные сочетания.
Учитывая все вышеизложенное, больным ВИЧ-инфекцией с поражениями кожи и слизистых оболочек необходимо постоянное наблюдение врача-дерматолога. Для достижения положительного эффекта от проводимого лечения необходимы более продолжительные курсы терапии кожных заболеваний и максимальные дозы используемых препаратов, а после излечения — прием показанных препаратов профилактически. Помимо терапии кожных заболеваний больным ВИЧ-инфекцией показано назначение АРВТ. Диагностика кожных проявлений имеет важное практическое значение, так как способствует более раннему установлению диагноза ВИЧ-инфекции, своевременному назначению АРВТ, улучшению качества и продолжительности жизни пациента.
Литература
- Бартлетт Дж., Галант Дж., Фам П., Мазус А. И. Клинические аспекты ВИЧ-инфекции. М.: Гранат. 2013. 590 с.
- ВИЧ-инфекция и СПИД/Под ред. В, В. Покровского. 2-е изд., перераб. и доп. М.: ГЭОТАР-медиа, 2010. 192 с. (Серия «Клинические рекомендации»).
- Motswaledi M. H., Visser W. The spectrum of HIV-associated infective and inflammatory dermatoses in pigmented skin // Dermatol Clin. 2014; 32 (2): 211–225. doi: 10.1016/j. det.2013.12.006. Epub 2014 Jan 22.
- Rane S. R., Agrawal P. B., Kadgi N. V., Jadhav M. V., Puranik S. C. Histopathological study of cutaneous manifestations in HIV and AIDS patients // Int J Dermatol. 2014; 53 (6): 746–751. doi: 10.1111/ijd.12298. Epub 2013 Dec 10. PMID: 24320966.
- Zacharia A., Khan M. F., Hull A. E., Sasapu A., Leroy M. A., Maffei J. T., Shakashiro A., Lopez F. A. A. Сase of disseminated cryptococcosis with skin manifestations in a patient with newly diagnosed HIV // J La State Med Soc. 2013; 165 (3): 171–174.
- Mischnik A., Klein S., Tintelnot K., Zimmermann S., Rickerts V. Cryptococcosis: case reports, epidemiology and treatment options // Dtsch Med Wochenschr. 2013 Jul 16; 138 (30): 1533–8. doi: 10.1055/s-0033–1343285.
- Ngouana T. K., Krasteva D., Drakulovski P., Toghueo R. K., Kouanfack C., Ambe A., Reynes J., Delaporte E., Boyom F. F., Mallié M., Bertout S. Investigation of minor species Candida africana, Candida stellatoidea and Candida dubliniensis in the Candida albicans complex among Yaoundé (Cameroon) HIVinfected patients // Mycoses. 2014, Oct 7. doi: 10.1111/myc.12266.
- Barnabas R. V., Celum C. Infectious Co-factors in HIV-1 transmission Herpes Simplex Virus type-2 and HIV-1: New Insights and interventions // Curr. HIV Res. Apr 2012; 10 (3): 228–237.
- Gouveia A. I., Borges-Costa J., Soares-Almeida L., Sacramento-Marques M., Kutzner H. Herpes simplex virus and cytomegalovirus co-infection presenting as exuberant genital ulcer in a woman infected with human immunodeficiency virus // Clin Exp Dermatol. 2014, Sep 23.
- Gbabe O. F., Okwundu C. I., Dedicoat M., Freeman E. E. Treatment of severe or progressive Kaposi’s sarcoma in HIV-infected adults // Cochrane Database Syst Rev. 2014, Aug 13; 8: CD003256.
- Duggan S. T., Keating G. M. Pegylated liposomal doxorubicin: a review of its use in metastatic breast cancer, ovarian cancer, multiple myeloma and AIDS-related Kaposi’s sarcoma // Drugs. 2011, Dec 24; 71 (18): 2531–2558.
- Hu Y., Qian H. Z., Sun J., Gao L., Yin L., Li X., Xiao D., Li D., Sun X., Ruan Y. et al. Anal human papillomavirus infection among HIV-infected and uninfected men who have sex with men in Beijing // J Acquir Immune Defic Syndr. 2013, Sep 1; 64 (1): 103–114.
- Videla S., Darwich L., Cañadas M. P., Coll J., Piñol M., García-Cuyás F., Molina-Lopez R. A., Cobarsi P., Clotet B., Sirera G. et al. Natural history of human papillomavirus infections involving anal, penile, and oral sites among HIV-positive men // Sex Transm Dis. 2013, Jan; 40 (1): 3–10.
М. В. Нагибина* , 1 , кандидат медицинских наук
Н. Н. Мартынова**, кандидат медицинских наук
О. А. Преснякова**
Е. Т. Вдовина**
Б. М. Груздев***, кандидат медицинских наук
* ГБОУ ВПО МГМСУ им. А. И. Евдокимова МЗ РФ, Москва
** ГБУЗ ИКБ № 2, Москва
*** МГЦ СПИД, Москва
Кожа — самый крупный орган тела и первая линия защиты от внешних инфекций. Когда эта защита прорвана — через порезы или царапины, — тело становится уязвимым для инфекций. Проблемы с кожей, волосами и ногтями могут быть первым сигналом о том, что у человека что-то не так со здоровьем.
Исследования показывают: больше половины людей, живущих с ВИЧ, отмечают проблемы с кожей. Не все эти проблемы требуют немедленного вмешательства, но, если есть сомнения, лучше проконсультироваться с вашим лечащим врачом.
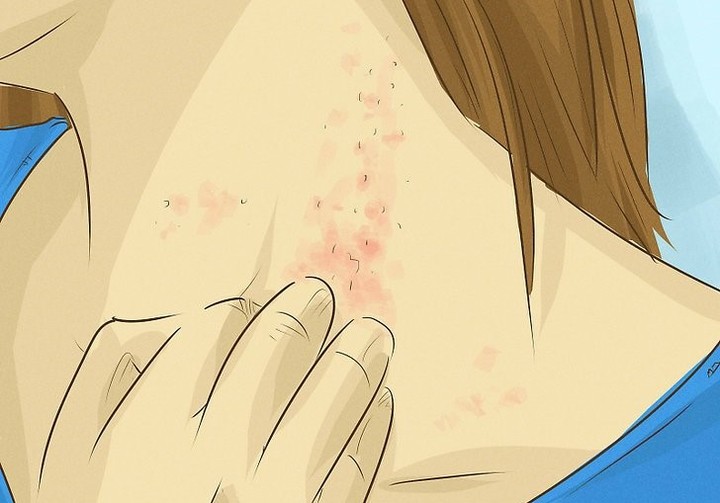
Какие причины вызывают проблемы с кожей?
Бактериальные инфекции, включая Staphylococcus aureus — золотистый стафилококк, который может вызывать различные гнойничковые заболевания кожи, а в некоторых случаях приводить к развитию сепсиса и другим грозным заболеваниям, таким как менингит, пневмония и т.д. Большая часть из них лечится антибиотиками в форме мазей или таблеток. Но есть штаммы микроорганизма, устойчивые к действию антибиотиков.
Вирусные инфекции, включая бородавки, контагиозныого моллюска и герпетические язвы. Лечение может включать прижигание или замораживание жидким азотом в случае бородавок и антивирусные препараты в других случаях.
по теме

Лечение
Депрессия и ВИЧ
Грибковые инфекции могут поражать не только кожу, но и ногти на ногах и руках, обычно лечатся мазями, а в агрессивных случаях таблетками.
Рак кожи может проявляться в виде родинок странной формы, красных бугорков и обесцвечивания кожи и должен быть обследован дерматологом. Лечение в этом случае варьируется от простейших операций по удалению новообразования до химиотерапии или лучевой терапии. Один из видов раковых заболеваний, называемый саркомой Капоши, наиболее часто встречается среди людей с пониженным количеством CD4-клеток (как правило, менее 200 кл/мкл), но также может появиться и у людей, показатели которых в норме. Наиболее действенная профилактика в этом случае — держать ВИЧ под контролем и укреплять свою иммунную систему. Тем не менее, лечением саркомы Капоши являются химио- и лучевая терапия или использование специальных гелей.
Псориаз, вызванный гиперактивностью иммунной системы, приводит к возникновению шелушащихся красных пятен, обычно вблизи суставов. Обычно лечится с использованием стероидных препаратов или кремов. Похожее заболевание — экзема — тоже лечится кремами, но хроническое шелушение или пропадание волосяного покрова могут потребовать использования лосьонов и лечебных ванн.
Могут ли препараты АРВТ вызывать проблемы с кожей?
Кожная сыпь — довольно частый побочный эффект, который возникает у людей, начинающих прием ННИОТ (ненуклеозидных ингибиторов обратной транскриптазы), таких как эфавиренз, интеленс, невирапин и рилпивирин. Сыпь обычно проходит сама собой в течение пары недель и не требует особого лечения.
НИОТ (нуклеозидные ингибиторы обратной транскриптазы), такие как абакавир, известны тем, что часто вызывают сыпь, а также могут вызывать серьезное осложнение — реакцию гиперчувствительности, которая развивается примерно у 5 % принимающих их людей. Специальный тест крови поможет определить, кто находится в группе риска появления аллергических реакций, еще перед началом приема препарата. Если у вас проявляется аллергическая реакция, вам никогда не следует принимать абакавир снова.

Некоторые ингибиторы протеазы (ИП) могут вызывать кожные высыпания, это такие препараты, как дарунавир, фосампренавир. Такие ИП, как атазанавир и индинавир, могут также вызвать желтуху — иными словами, пожелтение кожи и слизистых оболочек. Однако желтуха может быть проявлением серьезных нарушений в работе печени, а значит, следует сразу же обратиться к вашему лечащему врачу для обследования.
Такой класс препаратов, как ингибиторы интегразы, также могут вызывать кожную сыпь. Это является наиболее частым побочным эффектом в случае приема таких препаратов, как ралтегравир, элвитегравир и долутегравир.
В последнее время обесцвечивание (или гиперпигментация) кожи и ногтей наблюдается у некоторых пациентов, принимающих зидовудин и эмтрицитабин. Чаще этот побочный эффект встречается у пациентов с темным цветом кожи.
Простые советы:
Невозможно «чрезмерно» заботиться о своей коже.
Накладывайте повязки на царапины и порезы, чтобы облегчить заживление и предотвратить инфицирование.
Поддерживайте вашу иммунную систему и следите за уровнем CD4-клеток, чтобы избежать проблем с кожей.
Используйте крем от загара с SPF 30 или больше. Не стоит находиться на солнце во время приема препаратов, так как они делают вашу кожу более уязвимой к той части спектра, которая вредна для нее. Проконсультируйтесь с вашим лечащим врачом, если сомневаетесь.
ВИЧ сам по себе может вызывать сухость кожи, как и определенные препараты. Хорошей идеей будет использование увлажняющего лосьона каждый раз после приема душа.
Расскажите вашему лечащему врачу о возникновении любых проблем с кожей, а также предоставьте ему информацию о том, как менялись форма и размер беспокоящих вас родинок или обесцвеченных участков кожи.
Медицинский колледж Университета министерства обороны, г. Аддис-Абеба;
Красноярский государственный медицинский университет им. проф. В.Ф. Войно-Ясенецкого
Медицинский колледж Университета министерства обороны, г. Аддис-Абеба;
Красноярский государственный медицинский университет им. проф. В.Ф. Войно-Ясенецкого
Заболевания кожи и слизистых оболочек у больных с ВИЧ-инфекцией
Журнал: Клиническая дерматология и венерология. 2011;9(3): 19‑22
Гобена Дорсиса.Легессе., Гузей Т.Н. Заболевания кожи и слизистых оболочек у больных с ВИЧ-инфекцией. Клиническая дерматология и венерология. 2011;9(3):19‑22.
Gobena DorsisaLegesse, Guzeĭ TN. Skin and mucous membrane diseases in patients presenting with HIV infection. Klinicheskaya Dermatologiya i Venerologiya. 2011;9(3):19‑22. (In Russ.).
Медицинский колледж Университета министерства обороны, г. Аддис-Абеба;
Красноярский государственный медицинский университет им. проф. В.Ф. Войно-Ясенецкого
В статье представлены четыре клинических случая поражения кожи на фоне ВИЧ-инфекции.
Медицинский колледж Университета министерства обороны, г. Аддис-Абеба;
Красноярский государственный медицинский университет им. проф. В.Ф. Войно-Ясенецкого
Медицинский колледж Университета министерства обороны, г. Аддис-Абеба;
Красноярский государственный медицинский университет им. проф. В.Ф. Войно-Ясенецкого
ВИЧ-инфекция относится к медленным вирусным инфекциям, для которых характерны многолетнее вялое течение с медленным, но неуклонным прогрессированием, бурный финиш и неизбежный летальный исход. ВИЧ-1 и ВИЧ-2 принадлежат к семейству ретровирусов, геном которых отличается наличием двух молекул одноцепочечной РНК и обратной транскриптазой (ревертазой). Это облигатный внутриклеточный микроорганизм. Основной, но не единственной мишенью ВИЧ являются Т-лимфоциты-хелперы, особенно богатые рецепторами CD4. Рецепторы CD4 имеют моноциты крови, макрофаги тканей, эозинофилы, дендритные клетки крови, лимфатических узлов, селезенки и кожи, а также макроглия, некоторые клоны В-лимфоцитов, эпителиальные клетки кишечника, клетки Лангерганса. Главной особенностью этой инфекции является нарастающее угнетение иммунитета, первоначально клеточного, а затем и гуморального. В итоге развивается полная несостоятельность иммунной системы, что и определяет разнообразие клинических проявлений на коже и слизистых оболочках [1].
Распространение ВИЧ-2 ограничено преимущественно районами Западной Африки с очагами в Анголе и Мозамбике. Описаны также случаи инфекции в Европе — в странах, имевших ранее тесные связи с Западной или Центральной Африкой. По сравнению с инфекцией ВИЧ-1 распространение ВИЧ-2 происходит медленнее, она в меньшей степени способна передаваться половым путем, ее клиническое течение менее активное [2].
От 1 до 3% пациентов со СПИД в эндемических зонах страдают висцеральным лейшманиозом. Лейшманиозная инфекция увеличивает репликацию ВИЧ и приводит к хронической иммунной активации [3, 5, 6]. Сочетанная инфекция лейшманиоза с ВИЧ, риск осложнений для ВИЧ-положительных лиц изучены недостаточно.
Лейшманиоз и ВИЧ могут сочетаться с множественными дерматофибромами, псориазом, синдромом Рейтера, бациллярным ангиоматозом, криптококкозом и афтозным стоматитом, а также с высыпаниями, подобными дерматомиозиту [6—8]. Диагностика таких сочетанных случаев достаточно сложная; могут быть полезны современные методы исследования, такие как полимеразная цепная реакция, RK 39 иммунохроматографический тест и др. [7, 9].
Описание клинических случаев поражений кожи в регионах, где ВИЧ-инфекция является эндемичной, представляет значительный интерес для практических врачей.
Приводим наши наблюдения.
Эфиопская девушка сомалийской нации 25 лет, предъявляет жалобы на незначительный зуд, поражение кожи лица и губ. За 1 мес до обращения на открытых участках кожи, преимущественно на конечностях и лице, появились инфильтраты размером до 2 см, которые быстро изъязвлялись, покрывались корками. За медицинской помощью обратилась впервые. Из анамнеза жизни известно, что она живет на границе Сомали и Эфиопии, ведет кочевой образ жизни (путешествует с рогатым скотом и верблюдом). При опросе пациентки выяснилось, что она ВИЧ-положительная (подтверждено нами лабораторными методами).

Локальный статус: на лице, руках видны множественные язвы, покрытые струпом; на красной кайме губ — язвы с гнойным отделяемым (рис. 1, а). Рисунок 1. Больная 25 лет. Лейшманиоз на фоне ВИЧ-инфекции. а — до лечения, б — после лечения. В отделяемом язв обнаружены лейшмании. На основании анамнестических, клинических и лабораторных данных больной был поставлен диагноз лейшманиоз кожный зоонозный.
Больной была рекомендована высокоактивная антиретровирусная терапия, которую обычно используют для лечения пациентов с ВИЧ-инфекцией, сочетанной с оппортунистическими инфекциями. Из-за высокой стоимости данного лечения больная была отправлена в больницу под наблюдение дерматолога и заведующего отделением, где получала десенсибилизирующую терапию, глюкозу внутривенно, витамины группы В, антибиотик широкого спектра действия клоксациллин (500 мг/сут) в течение 1 нед, антилейшманиозный препарат пентостам (препарат пентавалентной сурьмы — стибоглюконат натрия; 2 мг на 1 кг массы тела в сутки внутривенно) в течение 20 дней. Процесс постепенно разрешился, лицо очистилось от корок, язвы эпителизировались (рис. 1, б). Больной рекомендована антиретровирусная терапия в течение всей жизни.

Мужчина 29 лет, солдат военной базы Эфиопии, по прибытии в Аддис-Абебу обратился в отделение дерматологии и венерологии госпиталя Министерства обороны с жалобами на множественные узелковые высыпания в области головки полового члена. Болен в течение 1 мес. Высыпания на половом члене быстро приобрели множественный характер. За медицинской помощью ранее не обращался, самостоятельно не лечился. Холост. Находясь в армии, имел половые контакты с проститутками. В анамнезе хронические заболевания не отмечены. При осмотре в области головки и листков крайней плоти видны множественные папилломатозные разрастания с плоским основанием на ножке, безболезненные, эластической консистенции. Диагноз: остроконечные кондиломы (рис. 2). Рисунок 2. Больной 29 лет: остроконечные кондиломы на фоне ВИЧ-инфекции. При обследовании на ВИЧ-инфекцию методом иммуноферментного анализа (ИФА) результат оказался положительным. Больному радиоволновым методом были удалены кондиломы, проведено лечение ректальными свечами генферон в течение 10 дней. В дальнейшем у больного отмечались рецидивы заболевания, по поводу чего он вновь получал лечение.
Больная 28 лет, жена солдата, прибывшая из восточной части Эфиопии (Сомали). Обратилась в отделение дерматологии и венерологии с жалобами на болезненные узелковые образования и свищи, расположенные на стопах и голенях, с неприятным запахом, припухлостью, а также на затруднение при ходьбе. Заболела 4 года назад, когда впервые в пяточной области правой ноги заметила узелок темно-красного цвета без субъективных ощущений. Процесс медленно прогрессировал, появлялись новые узелки и узлы на стопах и голени не только правой, но и левой конечности. Поверхность многих узлов приобрела бородавчатый вид, присоединились гнойное отделяемое, болезненность, повышение температуры тела. До прибытия в Аддис-Абебу за медицинской помощью не обращалась.
В мазках гнойного отделяемого определяются сферические тельца (клетки гриба, окруженные толстой двухконтурной стенкой). При посеве на среду Сабуро отмечен рост бархатистых колоний темно-зеленого цвета. На основании анамнестических, клинических и лабораторных данных диагностирована бугорковая форма хромобластомикоза. Больной назначен итраконазол в дозе 400 мг/сут в 2 приема. В настоящее время больная находится на лечении, наблюдается дерматологом и инфекционистом.

Мужчина 28 лет, солдат, прибывший из северной части Эфиопии, обратился в отделение офтальмологии с жалобами на опухоль в области височной кости, орбитальной зоны, снижение зрения. При осмотре в правой скуловой области с захватом глаза определяется узел 5×7 см вишнево-красного цвета, плотной консистенции, в верхней части в стадии изъязвления, покрытый геморрагической коркой. В области лба видны три узелка темного цвета, плотной консистенции размерами от 1 до 1,5 см, безболезненные (рис. 4). Рисунок 4. Больной 28 лет: плоскоклеточный рак в правой орбитальной области на фоне ВИЧ-инфекции (а, б). В результате гистологического исследования биоптата выявлен плоскоклеточный рак II степени с метастазами. При исследовании в лаборатории сыворотки крови пациента выяснилось, что он инфицирован ВИЧ.
Первый клинический случай является наглядным примером того, что у пациентов с ВИЧ-инфекцией кожный лейшманиоз проявляется атипично, с массивным поражением кожи и протекает как оппортунистическая инфекция. Описание больного с остроконечными кондиломами является типичным для ВИЧ-инфицированных пациентов, у которых на фоне иммунодепрессии данное заболевание протекают как СПИД-ассоциированная инфекция с быстрым развитием и резистентностью к терапии. Клинический случай больной с хромомикозом на фоне ВИЧ-инфекции является примером заболевания, характерного для эндемичных регионов земли с тропическим климатом (Африка) и редким — для стран с умеренным климатом. Развитие плоскоклеточной карциномы в четвертом клиническом случае свидетельствует о необходимости обследования подобных больных на ВИЧ-инфекцию.

Молодой человек жаловался на высыпания в области туловища и гриппоподобное состояние. Общую слабость, периодическое повышение температуры до 37,4 °C, боли в мышцах пациент связывал с возможным контактом с больными на работе. Кожные изменения расценил как "обычный" дерматит.
Анамнез
Жалобы на общую слабость, повышение температуры и мышечные боли пациента беспокоили на протяжении двух недель. На второй день болезни молодой человек обращался по этому поводу к терапевту по месту жительства. Было назначено лечение: "Ингавирин", "Лизобакт", "Мирамистин". Однако на фоне терапии состояние не улучшалось, жалобы сохранялись. На пятый день лечения пациент самостоятельно начал принимать антибиотик "Амоксиклав" 875 мг + 125 мг два раза в сутки. После семи дней приёма положительного эффекта не было, в связи с чем обратился к врачу обшей практики. Сыпь на боковой поверхности туловища отмечал на протяжении месяца, однако, связав эти изменения с "обычным" дерматитом, лечение не проводил.
Согласно анамнезу жизни, в детстве пациент часто болел простудными заболеваниями. Из детских инфекций перенёс ветряную оспу, скарлатину, краснуху. В 18 лет болел пневмонией. Травмы и операции отрицает. Курение, алкоголь, спиртные напитки отрицает. Наследственность пациента отягощена: по линии матери — гипертоническая болезнь, по линии отца — язвенная болезнь двенадцатиперстной кишки. Аллергические заболевания и реакции на переливания крови, приём медикаментов отрицает. Половой анамнез: отсутствует постоянный половой партнер, пациент практикует незащищённые половые контакты. Последний контакт был пять месяцев назад с малознакомой девушкой.
Обследование
При обследовании обнаружены следующие изменения: 1. Затылочные, задние шейные и заушные лимфатические узлы увеличены с двух сторон, слегка болезненные при пальпации, плотной консистенции, кожа над ними не изменена. 2. В лёгких выслушивается жёсткое дыхание с единичными сухими свистящими хрипами на выдохе, больше в межлопаточной области. 3. Кожный процесс представлен пятнами розовато-красного цвета. Пятна имеют кольцевидную (монетообразную) форму с приподнятыми шелушащимися краями, которые по мере периферического роста регрессируют в центре. Локализованы преимущественно на боковой поверхности туловища, в области подмышечных впадин.
На рентгенограмме органов грудной клетки патологии не обнаружено. При УЗИ лимфатических узлов выявлена двусторонняя лимфаденопатия (увеличение лимфоузлов) с максимальными размерами 0,9 см на 1,6 см. ЭКГ без патологии. Результаты лабораторного обследования: ⠀• в клиническом анализе крови изменений не обнаружено; ⠀• С-реактивный белок в пределах нормы; ⠀• биохимический и общий анализ крови без патологии; ⠀• тест на антитела к вирусам герпеса (Ig-M) 1-5 типов отрицательный; ⠀• анализ крови на токсоплазмоз отрицательный. При микроскопическом исследований соскоба кожи, взятого с поражённого участка, обнаружены споры грибов (без этиологической верификации). Анализ крови на ВИЧ — положительный (подтверждён последующим выполнением блоттинга в двух лабораториях), результаты на сифилис, гепатиты B и С отрицательные.
Читайте также:

