Молочница при красном плоском лишае
Обновлено: 24.04.2024
Красный плоский лишай (Lichen ruber planus) — это хроническое воспалительное, часто встречающееся заболевание кожи. На красный плоский лишай приходится от 0,78 до 2,4% всех заболеваний кожи и от 7 до 10% заболеваний слизистой оболочки полости рта.
Красный плоский лишай (Lichen ruber planus) — это хроническое воспалительное, часто встречающееся заболевание кожи. На красный плоский лишай приходится от 0,78 до 2,4% всех заболеваний кожи и от 7 до 10% заболеваний слизистой оболочки полости рта.
Несмотря на то что история изучения этого заболевания насчитывает более 100 лет, единой, нашедшей всеобщее признание гипотезы этиологии и патогенеза красного плоского лишая пока не существует. В настоящее время красный плоский лишай принято рассматривать как мультифакторное заболевание, при котором эндогенные и экзогенные факторы, наряду с генетическими дефектами, могут играть определенную роль в формировании и характере течения патологического процесса. В развитии дерматоза большая роль отводится инфекционным факторам (вирусам), неврогенным нарушениям, токсико-аллергическим воздействиям (в том числе лекарственным), а также иммунным нарушениям.
При красном плоском лишае чаще страдает кожа, хотя в 3—26,5% случаев встречается изолированное поражение слизистых оболочек полости рта. Могут отмечаться поражения вульвы, мочевого пузыря и мочеиспускательного канала, прямой кишки, пищеварительного тракта. В 1—13% наблюдается изолированное поражение ногтевых пластинок.
Характерными признаками поражения кожи при красном плоском лишае являются неравномерный гранулез и полосовидная лимфоцитарная инфильтрация сосочкового слоя дермы.
Типичная форма красного плоского лишая характеризуется мономорфной сыпью в виде мелких плоских, блестящих (особенно при боковом освещении), полигональных папул, не склонных к периферическому росту. Элементы имеют красновато-розовую окраску с характерным сиреневатым или фиолетовым оттенком. В центре папул, как правило, отмечается небольшое пупкообразное вдавление. На поверхности сформировавшихся относительно крупных (0,5 мм в диаметре) узелков можно обнаружить патогномоничную для заболевания сетку Уикхема, характеризующуюся опаловидными белыми или сероватыми точками и полосками. Сетка становится более заметной, если смочить поверхность папул водой или маслом, ее формирование объясняют неравномерным гранулезом. Высыпания могут группироваться с образованием небольших бляшек, покрытых чешуйками, по периферии которых возникают новые, изолированно расположенные мелкие папулы, что объясняется «толчкообразным» характером появления высыпаний при данном дерматозе. В прогрессирующей стадии заболевания отмечается положительный феномен Кебнера (появление высыпаний в зоне даже незначительной травматизации кожи), пациентов беспокоит интенсивный зуд. При регрессе процесса на месте папулы обычно остается вторичная гиперпигментация.
Как правило, высыпания красного плоского лишая локализуются на сгибательных поверхностях лучезапястных суставов и предплечий, передних поверхностях голеней, в области крестца, у мужчин — на половом члене. Сыпь может быть весьма распространенной, вплоть до эритродермии.
Слизистые оболочки чаще поражаются в полости рта (внутренняя поверхность щек, язык, десны, небо, миндалины), реже — половых органов. Вначале появляются мелкие (милиарные) папулы серовато-белого цвета, отчетливо выделяющиеся на розовом фоне слизистой оболочки; затем папулы образуют бляшки. Не восковидный, а белесоватый или серовато-белый цвет бляшки приобретают вследствие постоянной мацерации в полости рта. Папулы, располагающиеся на слизистых оболочках, не имеют характерного блеска, инфильтрат бывает выражен незначительно, и элементы почти не возвышаются над поверхностью слизистой.
Изменение ногтевых пластинок при красном плоском лишае характеризуются образованием борозд, углублений, участков помутнения; ногти могут истончаться либо даже частично или полностью разрушаться, в связи с чем выделяют два типа изменений ногтей при этом дерматозе — онихорексис и онихолизис.
К атипичным формам заболевания относятся: кольцевидный, эритематозный, бородавчатый, пемфигоидный, атрофический, эрозивно-язвенный красный плоский лишай.
Кольцевидная (цирцинарная) форма красного плоского лишая характеризуется наличием высыпаний в форме колец. Эта разновидность дерматоза чаще встречается на половых органах (головка полового члена, мошонка и др.).
Эритематозная форма красного плоского лишая характеризуется внезапным появлением на значительной части кожного покрова (в основном на туловище и конечностях), диффузного покраснения малинового цвета, отечности и шелушения. Узелки при этой форме отличаются мягкостью. Типичные для дерматоза элементы в небольшом количестве можно обнаружить после уменьшения общей эритемы.
Бородавчатая (веррукозная) форма красного плоского лишая диагностируется при образовании (обычно на нижних конечностях) уплощенных, бородавчатых, как бы исколотых булавкой, ноздреватых, с ячеистой поверхностью, розовато-красных (в отдельных случаях с лиловым оттенком) папул и бляшек, покрытых небольшим количеством чешуек. Очаги округлые или овальные, с четкими границами. По их периферии нередко просматриваются отдельные мелкие папулы. Отличительными особенностями этой формы заболевания являются мучительный зуд, весьма длительное существование высыпаний и необычайная резистентность их к терапии.
Для пемфигоидной формы красного плоского лишая характерно появление пузырей на папулах и бляшках красного плоского лишая, а также на эритематозных участках и неизмененной коже. При этой форме заболевания нередко нарушается общее состояние больного. При разрешении высыпаний могут оставаться атрофия и гиперпигментация. При локализации элементов на волосистой части головы возможно развитие рубцовой алопеции. В ряде случаев эта форма представляет собой проявление токсикодермии или паранеоплазии.
Атрофическая форма красного плоского лишая может быть первичной либо вторичной. Первичную атрофическую форму рассматривают как разновидность поверхностной склеродермии или как самостоятельное заболевание. Для клинической картины заболевания характерно появление белых пятен размером с чечевицу, цвета слоновой кости или серого, с перламутровым блеском. Пятна локализуются на шее, верхней части груди, плечах, половых органах, реже — на спине, животе, бедрах. Кожный рисунок в их пределах сглажен, они несколько западают относительно незатронутого заболеванием кожного покрова. В некоторых случаях по периферии пятен виден лиловый венчик. При вторичной атрофической форме атрофия остается после регресса типичных для заболеваний высыпаний.
К редким формам относится эрозивно-язвенный красный плоский лишай, для которого характерно образование на слизистой оболочке рта (щеки, десны, красной кайме губ) либо на коже голеней эрозий или мелких язв неправильных или округлых очертаний с розовато-красным бархатистым дном. В основании и по периферии очагов поражения могут довольно длительно сохраняться резко отграниченный бляшечный инфильтрат причудливых очертаний или характерные для типичного лихена высыпания, дающие на слизистых оболочках рисунок кружева. Эрозивно-язвенные очаги обычно сочетаются с типичными высыпаниями на близлежащих и отдаленных участках кожных покровов и слизистых оболочек. Высыпания на слизистых оболочках отличаются выраженной болезненностью. Эта форма дерматоза может быть одним из компонентов синдрома Потекаева-Гриншпана (сочетание эрозивно-язвенного красного плоского лишая с сахарным диабетом и артериальной гипертензией).
Очень часто при стихании процесса изменения кожи регрессируют не везде, сохраняясь чаще на голенях, половых органах. Особенным «упорством» отличаются бородавчатая, эрозивно-язвенная и кольцевидная формы. У ряда больных процесс может начинаться остро. При остром течении отмечаются лихорадка, быстрая генерализация высыпаний, возможны отек кожи, эритема, может развиться эритродермия с мелкопластинчатым шелушением (в отличие от псориатической). Острый красный плоский лишай способен относительно быстро регрессировать, но чаще он переходит в хроническую форму. Локализованные формы дерматоза обычно с самого начала имеют многолетнее хроническое течение с периодическими обострениями.
Диагноз ставится на основании клинических и гистологических данных. Дифференциальный диагноз проводят с псориазом, токсикодермией, нейродермитом, плоскими бородавками, папулезным сифилисом.
Лечение назначают в зависимости от степени выраженности процесса. При сильно выраженном зуде показаны снотворные, седативные и антигистаминные препараты.
При выявлении у больных очагов хронической инфекции применяют антибиотикотерапию (пенициллин, эритромицин в средних терапевтических дозах).
При распространенном процессе используют также препараты хинолинового ряда — делагил, плаквенил. Препарат назначают по одной таблетке два раза в сутки в течение, как правило, трех недель.
При острых и распространенных случаях проводят системную кортикостероидную терапию преднизолоном в таблетках или пролонгированным кортикостероидом дипроспаном, внутримышечно, по 1-2 мл один раз в неделю в течение двух-трех недель.
Высоким терапевтическим эффектом при распространенных формах обладает фотохимиотерапия — ПУВА-терапия.
Определенное положительное воздействие оказывают витамины групп А, В, Д, Е, никотиновая кислота, иммуномодуляторы (декарис, неовир).
При лечении красного плоского лишая применяют иглорефлексотерапию, санаторно-курортное лечение, электросон.
При всех формах красного плоского лишая применяется местная терапия, причем основной упор делается на использование разнообразных кортикостероидных мазей (целестодерм, адвантан, элоком и др.). Также показаны мази, обладающие редуцирующим (рассасывающим) действием, которые содержат ихтиол, нафталан, серу, деготь, салициловую кислоту.
В качестве профилактических мер рекомендуется нормализация режима труда и отдыха.
К. М. Ломоносов, доктор медицинских наук, профессор
ММА им. И. М. Сеченова, Москва
Что такое вагинальный кандидоз (молочница)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Сосниной Анастасии Сергеевны, гинеколога со стажем в 15 лет.
Над статьей доктора Сосниной Анастасии Сергеевны работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Вагинальный кандидоз (кандидозный вагинит) — поражение слизистой оболочки влагалища дрожжеподобными грибами рода Candida. В быту эту болезнь называют молочницей .
Краткое содержание статьи — в видео:
Candida — это условно-патогенные микроорганизмы, факультативные анаэробы (организмы, способные жить как в присутствии кислорода, так и без него). Они обладают тропизмом — направлением роста на клетки богатые гликогеном, в частности клетки слизистой оболочки влагалища. Самый распространённый вид возбудителя, который встречается в 70—90 % случаев, — Candida albicans.
В последние годы растёт заболеваемость кандидозом, вызванным другими представителями рода Candida. Наиболее часто выявляются:
- С. glabrata (15 %);
- C. dubliniensis (6 %);
- C. tropicalis (3—5 %);
- C. parapsilosis (3 %);
- C. krucei (1—3 %).
Распространение новых видов микроорганизмов связано в первую очередь с бесконтрольным самолечением пациенток, приводящем к возрастающей устойчивости грибов к препаратам [3] [4] .
Частота кандидозного вагинита среди инфекционных заболеваний влагалища и вульвы составляет 30—45 %. Патология занимает второе место среди всех инфекционных заболеваний влагалища и является крайне распространённым поводом для обращения женщин за медицинской помощью. По данным J. S. Bingham (1999):
- к 25 годам около 50 % женщин репродуктивного возраста сталкивались с хотя бы одним диагностированным врачом эпизодом вагинального кандидоза;
- к началу периода менопаузы — около 75 % [17] .
Кандидозный вагинит редко наблюдается в постменопаузе, за исключением тех пациенток, которые получают гормональную заместительную терапию.
Предрасполагающими факторами заболевания являются:
- Механические — ношение синтетического белья, первый половой контакт, травматическое повреждение тканей влагалища, длительное применение внутриматочной спирали.
- Физиологические — беременность, менструация.
- Эндокринные — гипотиреоз, сахарный диабет.
- Иммунодефицитные состояния.
- Ятрогенные (приём антибиотиков, кортикостероидов, иммуносупрессоров, лучевая терапия, химиотерапия, онкологические заболевания, оральные контрацептивы).
- Прочие (авитаминоз, аллергические заболевания, хронические патологии гениталий и желудочно-кишечного тракта).
Заболевание, как правило, не передаётся половым путём, но установлено, что оно связано с характером половых контактов: анально-вагинальным и орогенитальным. Также не исключается вероятность развития кандидозного баланопостита у половых партнёров пациенток с вагинальным кандидозом.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы вагинального кандидоза
Основные симптомы при вагинальном кандидозе:
- жжение и зуд в области влагалища и вульвы;
- творожистые выделения из влагалища;
- расстройства мочеиспускания;
- боль при половом акте.
Зуд может усиливаться после водных процедур, полового акта, ночью во время сна и в период менструации [1] .
В целом симптомы вагинального кандидоза нарастают перед менструацией. При беременности проявление болезни также усугубляется, это связано со снижением иммунитета у беременных женщин.
Объективные признаки вагинального кандидоза:
- отёк и гипермия слизистой оболочки влагалища и наружных половых органов;
- белые или зеленовато-белые наложения на стенках влагалища;
- покраснение слизистой влагалища.
При осложнённом кандидозе на коже наружных половых органов появляются везикулы — пузырьки, возвышающиеся над уровнем кожи или слизистой и заполненные прозрачным или мутным содержимым, которые могут вскрываться и образовывать эрозии. При вагинальном кандидозе также могут наблюдаться трещины слизистой вульвы, задней спайки и перианальной области [2] .
Патогенез вагинального кандидоза
Грибы рода Candida относятся к условно-патогенной микрофлоре, которая присутствует как в окружающей среде, так и на поверхности кожных покровов и слизистых оболочках здорового человека (в полости рта, кишечнике, влагалище). При снижении защитных сил организма возможно повышение адгезивных свойств (способности прилипать) грибов с прикреплением их к клеткам эпителия влагалища, колонизацией слизистой оболочки и развитием воспалительной реакции [7] .
Вагинальный кандидоз зачастую затрагивает только поверхностные слои эпителия влагалища без проникновения возбудителя в более глубокие слои слизистой оболочки. Однако в редких случаях эпителиальный барьер преодолевается и происходит инвазия в подлежащую ткань с последующей гематогенной диссеминацией (распространением возбудителя инфекции из первичного очага заболевания по всему органу или организму посредством кровотока) [8] [9] .
Основные этапы патогенеза:
- Адгезия (прилипание) грибов на слизистой и колонизация.
- Инвазия (проникновение) в эпителий.
- Преодоление эпителиального барьера.
- Проникновение в соединительную ткань.
- Преодоление защитных механизмов ткани.
- Попадание в сосуды.
- Гематогенная диссеминация.
При вагинальном кандидозе воспаление происходит в верхних слоях эпителия влагалища. Причина состоит в том, что поддерживается динамическое равновесие между грибом, который не может проникнуть в более глубокие слои, и организмом, который сдерживает его распространение. Соответственно инфекция может долго развиваться в одном месте, проявляясь творожистыми выделениями из влагалища. Обострение заболевания происходит при сдвиге равновесия между развитием грибов и защитными силами организма.
Классификация и стадии развития вагинального кандидоза
Согласно национальным клиническим рекомендациям [18] , выделяют две формы вагинального кандидоза:
- острую — до трёх обострений в год;
- хроническую (рецидивирующую) — не менее четырёх обострений в год.
По классификации, предложенной D.A. Eschenbach, вагинальный кандидоз подразделяют на два типа:
У женщин различают три формы заболевания:
- вагинит (воспаление влагалища); (воспаление влагалища и вульвы); (воспаление шейки матки).
У мужчин выделяют:
- баланит (воспаление головки полового члена);
- баланопостит (воспаление крайней плоти и головки полового члена); (воспаление мочеиспускательного канала).
Для острой формы вагинального кандидоза характерны выраженные симптомы: обильные выделения из влагалища, жжение и зуд во влагалище и наружных половых органах. На фоне таких симптомов нередко снижается трудоспособность пациентки и развиваются неврозы. Острая форма вагинального кандидоза встречается наиболее часто и формируется в результате увеличения количества грибов рода Candida во влагалище на фоне снижения иммунитета пациентки.
Рецидивирующий вагинальный кандидоз — встречается у 10—15 % женщин репродуктивного возраста и проявляется четырьмя и более обострениями за год [11] .
Неосложнённая форма заболевания предполагает впервые выявленный или возникающий менее четырёх раз в год вагинальный кандидоз с умеренными проявлениями вагинита у пациенток без сопутствующих факторов риска (сахарный диабет, приём глюкокортикоидов, цитостатиков и др.).
При осложнённом вагинальном кандидозе наблюдаются яркие объективные симптомы: покраснение, отёк, образование язв, трещин слизистых оболочек и кожи перианальной области. Также характерны рецидивы четыре и более раз в год. Заболевание часто возникает на фоне сахарного диабета, ВИЧ-инфекции, терапии глюкокортикоидами и цитостатиками. Возбудителем заболевания в данном случае являются как C. albicans, так и другие грибы рода Candida.
Осложнения вагинального кандидоза
К осложнениям вагинального кандидоза у женщин относятся:
- стеноз влагалища;
- воспалительные патологии органов малого таза — сальпингит, оофорит и другие;
- заболевания мочевыделительной системы — цистит, уретрит[2] .
Стеноз влагалища развивается при воспалении стенок влагалища. При этом просвет влагалища сужается, а стенки влагалища становятся плохо растяжимы. Пациентки испытывают боль при половом акте.
Сальпингит — инфекционно-воспалительное заболевание фаллопиевой (маточной) трубы. Возникает при переходе инфекции восходящим путем из влагалища, не исключен также и гематогенный путь передачи. Сальпингит чаще всего протекает в сочетании с оофоритом — воспалением яичника. Поражение может быть как односторонним, так и двусторонним. Пациентки испытывают боль в области придатков, внизу живота слева или справа, повышается температура тела, возникает общее недомогание, слабость, а иногда и тошнота со рвотой. При несвоевременном лечении данного осложнения высок риск бесплодия, наступления внематочной беременности, возникновения спаечного процесса, приводящего к оперативному вмешательству, инфицированию органов брюшины и малого таза. Сальпингит особенно опасен в случаях, когда с кандидозом сочетаются другие инфекции [1] .
Уретрит — воспаление слизистой мочеиспускательного канала. Проявляется болезненным мочеиспусканием, чувством жжения в области уретры, выделением с мочой крови или гноя, дискомфортом при соприкосновении с бельём, слипанием краёв уретры, покраснением области вокруг мочеиспускательного канала.
Цистит — воспаление мочевого пузыря. Патология возникает при попадании возбудителя восходящим путём через уретру в мочевой пузырь. Симптомы цистита схожи с симптомами уретрита, однако есть некоторые отличия: частые позывы к мочеиспусканию при небольшом количестве мочи, чувство неполного опорожнения мочевого пузыря, боль, резь в конце мочеиспускания, помутнение мочи, повышение температуры тела, боли внизу живота.
На фоне вагинального кандидоза возрастает частота осложнений при беременности, а также увеличивается риск инфицирования плода.
Кандидоз плода может вызвать его внутриутробную гибель или приводить к преждевременным родам. После родов у женщин возможно развитие кандидозного эндометрита — воспалительного процесса в тканях, выстилающих внутреннюю полость матки.
Диагностика вагинального кандидоза
Диагностика вагинального кандидоза основывается на характерных жалобах пациентки, данных анамнеза, клинических проявлениях, выявленных при гинекологическом осмотре. В зеркалах видна гиперемия, отёк слизистой, белые налёты на стенках влагалища.
Независимо от этих признаков, подтверждение диагноза должно основываться на лабораторных данных:
- Микроскопия мазков вагинального отделяемого — позволяет выявить споры и мицелий гриба.
- Культуральный метод — посев влагалищного содержимого на искусственные питательные среды. Метод определяет количество, видовую принадлежность, чувствительность к противогрибковым препаратам, а также характер и степень заселения другими микроорганизмами. Культуральный метод дополняет микроскопию.
- Серологическая диагностика (РСК). Определяет антитела против антигенов грибов рода Candida. Такая диагностика имеет значение при генерализации процесса.
- Молекулярно-биологические методы. Направлены на обнаружение специфических фрагментов ДНК Candida spp. Применяют метод полимеразной цепной реакции (ПЦР).
- Иммунофлюоресцентная диагностика (Candida Sure Test) проводится в случае рецидивирующего течения вагинального кандидоза [15] .
К дополнительным методам диагностики относятся: изучение микробиоценоза кишечника, обследование на инфекции, передаваемые половым путём, внутривенный тест на толерантность к глюкозе [16] .
Дифференциальную диагностику проводят со следующими заболеваниями:
- генитальным герпесом; ;
- аэробным вагинитом;
- кожными заболеваниями (экземой, красным плоским лишаём, склеродермией, болезнью Бехчета и др.).
Лечение вагинального кандидоза
Показаниями к назначению терапии вагинального кандидоза являются жалобы пациентки, клинические проявления и лабораторное подтверждение наличия грибов рода Candida. Лечение не требуется при обнаружении грибов без каких-либо клинических проявлений (кандидозоносительство). Это правило обусловлено тем, что грибы рода Candida могут содержаться в небольшом количестве во влагалище и являются частью нормальной микрофлоры, если их количество не превышает пороговое значение 10 4 .
Механизм действия противогрибковых препаратов — нарушение синтеза эргостерола (вещества в составе клеточных мембран грибов), что приводит к образованию дефектов в мембране микроорганизма. В зависимости от дозы антимикотики проявляют фунгистатическое (замедление роста) или фунгицидное (полное уничтожение) действие [15] .
Существуют различные группы препаратов для лечения вагинального кандидоза:
- антибиотики (пимафуцин, амфотерицин В, нистатин, леворин);
- имидазолы (клотримазол, сертаконазол, кетоконазол, гино-певарил, миконазол);
- триазолы (итраконазол, флуконазол);
- комбинированные препараты ("Тержинан", "Полижинакс", "Пимафукорт", "Клион Д", "Макмирор комплекс");
- препараты разных групп (флуцитозин, гризеофульвин, дафнеджин, нитрофунгин, йодат поливинилпирролидон).
Лечение подбирается гинекологом индивидуально для каждой пациентки, учитывая клиническую картину, форму заболевания и степень выраженности симптомов. Но важно отметить, что при лечении молочницы при беременности флуконазол противопоказан, так как он может негативно повлиять на развитие плода [19] [20] .
При лечении острых форм вагинального кандидоза назначают местное лечение. Препарат не всасывается в системный кровоток, а действует в области влагалища и слизистой. Примеры схем лечения:
-
150 мг в виде вагинальных свечей один раз в сутки в течение трёх дней; один аппликатор крема на ночь вагинально в течение трёх дней; одна свеча на ночь один раз в сутки в течение восьми дней; одна таблетка на ночь в течение 10 дней.
При хроническом кандидозе наряду с местным лечением применяют системные антимикотики:
-
150 мг один раз внутрь; 200 мг внутрь два раза с интервалом 12 часов в течение одного дня или 200 мг в сутки в течение трёх дней.
При рецидивирующей форме заболевания (более четырёх эпизодов в год) применяют схему:
-
150 мг внутрь три раза с интервалом 72 часа в 1,4 и 7 день лечения.
Для купирования рецидивов препарат применяют в дозировке 150 мг один раз в неделю в течение шести месяцев.
В последние годы всё больше исследуется способность C. albicans формировать биоплёнки — вещества на поверхности колонии микроорганизмов, которые служат барьером для проникновения лекарственных средств и обеспечивают выживание. Основным полисахаридом, определяющим развитие резистентности к антибиотикам, является глюкан. Его рассматривают как одну из причин формирования резистентности к антимикотическим препаратам. Этим объясняется отсутствие эффекта при лечении у некоторых больных. Таким пациенткам можно порекомендовать препарат фентиконазол 600 мг в сутки с интервалом в три дня. Лекарство отличается от других способностью преодолевать биоплёнки, тем самым повышая эффективность лечения при резистентности к другим препаратам.
Прогноз. Профилактика
При своевременном обращении пациентки к врачу, лабораторном обследовании и отсутствии самолечения прогноз благоприятный. Самолечение опасно из-за риска рецидива заболевания, его хронизации и возникновения резистентности к препарату, неверно выбранному пациенткой или при неадекватной дозе.
Чтобы повысить эффективность терапии пациентки должны следовать схеме лечения, индивидуально назначенной гинекологом. Во время лечения и диспансерного наблюдения необходимо соблюдать половой покой или применять барьерные методы контрацепции. Повторно обратиться к врачу для контроля анализов следует через 7-10 дней [12] .

Лечение хронических заболеваний слизистой оболочки рта входит в число наиболее сложных и актуальных проблем в практической стоматологии. Наиболее клинически сложным в диагностике и лечении являются дерматозы с проявлениями, в том числе изолированными на слизистой оболочке — красный плоский лишай. Выбор методов лечения позволяет оптимизировать общие схемы лечения проявлений этого дерматоза на слизистой оболочке рта.
В работе представлены данные, основанные на собственных клинических примерах, об особенностях проявлений красного плоского лишая на слизистой оболочке рта, как осложненных кандидозом, так и без отягощающих факторов.
Ключевые слова: красный плоский лишай, кандидоз полости рта, терапевтическая стоматология, слизистая оболочка рта, поражения слизистой оболочки рта.
Красный плоский лишай (Lichen ruber planus) — хроническое полиэтиологическое заболевание кожи, с проявлениями на слизистой оболочке полости рта. Заболевание выявляется во всех возрастных группах. У 62–67 % женщин старше 40 лет на фоне развития период менопаузы, преимущественно на слизистой оболочке рта. [3,5,8]
Поражение слизистой оболочки рта встречается у 75 % больных с высыпаниями на коже; морфологические проявления могут быть папулезные, экссудативно-гиперемические, буллезные или эрозивно-язвенные. Изолированные поражения слизистой оболочки рта элементами красного плоского лишая колеблется в пределах 25–35 %. [1,3,5,8]
По сей день этиология красного плоского лишая окончательно не выяснена. Существует несколько теорий его возникновения. Мнение большинства авторов в данном вопросе разделяется. Одной из возможных причин является неврогенный фон (нервно-психические потрясения, стрессы, нарушения сна, физические травмы), который тесно связан с эндокринной теорией возникновения КПЛ. Также, большое значение имеют сопутствующие заболевания (сахарный диабет, заболевания желудочно-кишечного тракта, нарушения функций печени), и отягощенный наследственный анамнез. [1,3,5,8]
Красный плоский лишай относится к дерматозам, с проявлением в полости рта. Основным клиническим патоморфологическим элементом является папула, но при экссудативно-гиперемической форме наблюдается эритема застойного типа, при эрозивно-язвенной форме — эритема, эрозия или язва, при буллезной — пузырь, эрозия, эритема, при гиперкератотической — папулы сливаются в бляшки. Элементы поражения чаще всего располагаются на фоне гиперемированной слизистой. Излюбленной локализацией являются слизистая щек по линии смыкания зубов, ретромолярная область, боковые поверхности языка, красная кайма губ. [3,5,8]
Согласно классификации, предложенной Е. В. Боровским и А. Л. Машкиллейсоном (1984), выделены следующие клинические формы красного плоского лишая слизистой оболочки рта: типичная, экссудативно-гиперемическая, эрозивно-язвенная, гиперкератотическая, атипичная, буллезная. [1,2]
Учитывая сложность патогенеза красного плоского лишая, лечение данной патологии вызывает трудности. Получить позитивный результат возможно лишь в случае комплексного и индивидуализированного подхода к пациенту. Основными задачами лечения является ликвидация кератоза, воспаления, нормализация процесса ороговения, а также достижение стойкой ремиссии.
Лечение всех пациентов обязательно начинается с проведения профессиональной гигиены полости рта, обучения рациональной гигиене, санации полоти рта. Под санацией подразумевается устранение местных раздражающих факторов, сошлифовывание острых краев зубов, устранение очагов одонтогенной инфекции.
Рекомендуется консультация врача-ортопеда для оценки состояния имеющихся конструкций.
Лечебный блок, условно говоря, разделяется на 2 этапа:
1 этап — включал в себя проведение инициальной терапии (антисептическая обработка полости рта 0,05 % раствором хлоргексидина биглюконата; аппликационная анестезия гелем лидоксор 10 %, супра- и субгингивальный скейлинг под прикрытием антисептика; введение в пародонтальные карманы препарата «Альвожил» с экспозицией 4–6 часов; назначение общей этиотропной и патогенетической терапии: антибактериальный препарат широкого спектра действия флексид (левофлоксацин) 500 мг 1 раз в день в течение 5 дней; нестероидный противовоспалительный препарат фаспик (L-аргининовая соль ибупрофена) 200 мг 2 раза в день в течение 5 дней, полиферментный препарат вобэнзим 2 таб. 4–5 раз в день в течение 1 месяца; диета, исключающая прием острой, солёной, жареной пищи, а также пищевых продуктов, богатых органическими кислотами:
фрукты (клубника, ананас, клюква, смородина) и овощи (томаты, репа, редька). [5,10]
2 этап — воздействие на очаг поражения КПЛ — включал в себя назначение препарата — производного 4-аминохинолина — плаквенила по 200 мг 2 раза в день в течение не менее 14 дней; комплексного витаминного препарата аевит по 2 капсулы 3 раза в день в течение 1 месяца; антиацидотического средства — раствора димефосфона 15 % по 1 ст. ложке 3 раза день в течении 14 дней. Местная медикаментозная терапия заключалась в использовании антисептических препаратов (раствор хлоргексидина биглюконата 0,05 %), местных противовоспалительных средств (тантум-верде в виде спрея, раствора или таблеток для рассасывания), а также препаратов, стимулирующих регенерацию. [5,10]
Необходимо отметить, что довольно часто КПЛ протекает совместно с кандидозом, которое осложняет основное заболевание. При назначении комплексной терапии нужно учитывать данную особенность, для оптимизации методов лечения.
Кандидоз полости рта — это инфекционное заболевание, которое вызывается грибками рода Candida. Такие дрожжеподобные микроорганизмы являются частью нормальной микрофлоры человека, не оказывая негативного влияния. Однако под воздействием ряда факторов грибок начинает размножаться, вызывая кандидоз. [4,7]
По данным ВОЗ, до 20 % населения мира хотя бы однократно на протяжении жизни перенесли различные формы кандидозной инфекции. Количество больных постоянно растет. Это связано преимущественно с внедрением новых медицинских технологий, созданием новых антибактериальных препаратов, значительным увеличением числа пациентов с иммунодефицитом. [4,6]
Желудочно-кишечный тракт является главным резервуаром инфекции, при этом C.albicans способна колонизировать практически любую часть тракта. При носительстве в ротовой полости первое место занимает C. albicans — 47–75 %, второе — C. tropicalis и C. globrata — 7 %. [4,6,7]
К факторам, которые увеличивают процент носительства кандид, относят: снижение процесса слюноотделения, низкую рН слюны, увеличение концентрации глюкозы в слюне, курение. [4,6,7]
Решающими факторами для возникновения орального кандидоза и патологии, являются: возраст (неонатальный и пожилой); пищевой дефицит; опухоли; ВИЧ-инфекция; химиотерапия; кортикостероиды (гормонотерапия); ношение зубных протезов. [4]
Пациенты предъявляют жалобы на сухость и жжение слизистой оболочки рта. При осмотре определяется творожистый налет белого цвета, легко снимающийся шпателем. Излюбленной локализацией налета является спинка языка, слизистая щек, красная кайма губ, в местах протезного ложа у пациентов, имеющих ортопедические конструкции. [4,7]
Для подтверждения диагноза кандидоз полости рта необходимо провести микробиологическое исследование соскоба с пораженного участка. Для определения кандидоза полости рта наличие колоний должно быть более 1000 КОЕ.
Для лечения кандидоза необходимо назначение антимикотических препаратов, с учетом чувствительности.
Инфицирование Candida albicans может быть важным фактором в злокачественной трансформации КПЛ. В последнее время неуклонно увеличивается заболеваемость кандидозом, при этом наиболее частым возбудителем остается Candida albicans. В исследованиях Лисовской С. А., 2008, показано наличие штаммов, обладающих выраженными дерматонекротическими, адгезивными и гемолитическими свойствами, и отличающихся по ряду биологических свойств от штаммов, выделенных от здоровых лиц. При кандидозе полости рта четко прослеживается влияние неспецифических и иммунологических защитных факторов. Основным специфическим фактором
служит секреторный иммуноглобулин A (S-IgA), вырабатывающийся строго против антигенов гриба. Неспецифические факторы (муцины, гликопротеины слюны, лактоферрин, лизоцим, пероксидаза, белки-статины) вырабатываются постоянно в отношении многих микроорганизмов. Однако активность многих из них существенно снижается в присутствии кандидных протеиназ и, кроме того у C.albicans есть собственные цистатины. [4,6]
Благоприятным для развития кандидоза является и лечение антибактериальными препаратами, приводящее к быстрой смене количественного и качественного состава микрофлоры полости рта. Лишаясь конкурентов и антагонистов, грибы получают возможность адгезии, ускоренного роста и колонизации. Для C.albicans полость рта представляет собой благоприятную среду, кислая среда обеспечивает существование, а при достаточном поступлении углеводов — и быстрое размножение в дрожжевой фазе. Разные типы эпителия, выстилающие поверхность десны, языка, щек и неба, зубы, зубные протезы, требуют активации. [7,9]
Можно сделать вывод, что изучение инфицирования очагов поражения КПЛ слизистой оболочки рта Candina albicans имеет большое диагностическое значение, однако в алгоритме диагностических мероприятий этому аспекту не всегда уделяется должное внимание. Исходя из представленных аналитических данных, не вызывает сомнений, что в этиопатогенезе КПЛ слизистой оболочки рта большое значение имеют эндокринно-обменные и иммунные механизмы. [5,8]
Многие авторы уделяли внимание изучению микробного пейзажа очагов поражения КПЛ слизистой оболочки рта, но не придавалось большого значения инфицированию очагов поражения Candida albicans, которое является одним из факторов риска злокачественной трансформации эрозивно-язвенной формы КПЛ слизистой оболочки рта. [5,8]
На основании изложенного определена цель исследования — оптимизация методов лечения проявлений красного плоского лишая на слизистой оболочке рта.
Материалы и методы исследования.
По данным исследования, проведенного на базе кафедры терапевтической стоматологии ФГБОУ ВО «Казанского государственного медицинского университета» МЗ РФ в период 2017–2018 гг., проанализирована частота, характер поражений, клиническая симптоматика заболевания. Под наблюдением находилось 27 пациентов в возрасте от 47 до 65 лет — женщины, которым по данным анамнеза, клинического осмотра и результатов обследования был диагностирован «красный плоский лишай (КПЛ), типичная, эрозивно-язвенная формы». Локализация патологических элементов преимущественно была на слизистой оболочке щек и боковых поверхностях языка. Для подтверждения диагноза и дифференциальной диагностики все пациентки был обследованы дерматологом, а также консультированы другими специалистами (аллерголог, гастроэнтеролог, эндокринолог и т. д.) в зависимости от соматического статуса обследованных. В качестве дополнительных лабораторных обследований были назначены общий и биохимический анализы крови, анализ крови на парентеральные инфекции и бактериоскопическое исследование соскоба с элементов поражения с целью выявления грибковой контаминации. Для лечения проявлений КПЛ на слизистой оболочке рта всем пациентам проводилась традиционная патогенетическая терапия с назначением препаратов общего и местного действия. Также была проведена профессиональная чистка зубов, подбор средств индивидуальной гигиены — мягкая щетка, зубная паста «Сплат Зеро Баланс». Курс динамического наблюдения составил 4 месяца. Критериями эффективности проводимой терапии явились уменьшение жалоб пациентов, сроки эпителизации эрозивно-язвенных элементов.
Результаты исследования показали, что у 26 (98 %) обследованных наблюдается контаминация слизистой оболочки рта в области поражения дрожжевыми грибами рода Сandida в количестве в среднем 10 3– 10 4 колоний, что осложнило течение красного плоского лишая и определило выраженность клинических симптомов и стойкость к традиционной терапии. В связи этим в состав комплексной терапии КПЛ были включены антимикотики с учетом чувствительности — 15 (57 %) пациенткам был назначен препарат «Пимафуцин» по 1 таблетке (100мг) 4 раза в сутки; остальные пациентки (11 человек) принимали «Нистатин» по схеме: таблетку 500 тыс. единиц помещали за щеку до полного рассасывания после еды и чистки зубов 3 раза в день. Для обработки слизистой оболочки рта с учетом аллергологического статуса 3 раза в день назначался «Тетраборат натрия», разведенный в теплом солевом растворе. Курс лечения составил две недели.
В результате проводимой комплексной терапии проявлений КПЛ на слизистой оболочке, осложненных грибковой инфекцией, нами были диагностированы признаки клинически стойкой ремиссии у 19 (73,2 %) пациенток уже через месяц наблюдения и лечения, что выражалось в отсутствии жалоб и полной эпителизации эрозивно-язвенных элементов КПЛ, уменьшения выраженности сетки Уикхема на фоне хорошей индивидуальной гигиены рта. У 5 (19,2 %) пациенток на этих сроках сохранялись остаточные явления деструктивного поражения КПЛ, а у 2 (7,6 %) пациенток клиническая картина КПЛ не имела достоверных изменений, что возможно связано с нарушениями гигиенического ухода и несоблюдением рекомендаций по лечению в полном объеме. Результаты повторного микологического исследования также показали снижение количества Candida albicans в среднем до 10 колоний, что является вариантом лабораторной нормы.
Обследование в отдаленные сроки — через 4 месяца, показало, что признаки ремиссии КПЛ на фоне отсутствия грибковой контаминации сохранились у 75 % пациентов, находящихся на диспансерном учете.
Вывод: включение в план диагностических мероприятий исследования микробиологического пейзажа с элементов поражения, а в план лечебных мероприятий противомикробных препаратов местного и общего действия у пациентов с проявлениями красного плоского лишая на слизистой оболочке рта, способствует формированию клинически стойкой ремиссии КПЛ уже через месяц от начала лечения, с сохранением полученных результатов на отдаленных сроках наблюдения.
- Гилева О. С., Кошкин С. В., Либик Т. В., Городилова Е. А. и др. Пародонтологические аспекты заболеваний слизистой оболочки полости рта: красный плоский лишай / Пародонтология. — 2017. — № 3 (84). — С.9–14.
- Акмалова Г. М. Концепция патогенетического обоснования комплексного лечения больных с красным плоским лишаем слизистой оболочки рта. Автореферат диссертации доктора медицинских наук / Уфа. — 2016. — 22 с.
- Фазылова Ю. В., Мушарапова С. И. Красный плоский лишай: проявления в полости рта. Современные принципы диагностики и лечения. Учебное пособие. — Казань. — «Конверс». — 2014. — С. 5–12, 40–45.
- Луницина Ю. В., Токмакова С. И. Кандидоз слизистой оболочки полости рта — актуальная проблема стоматологии XXI века / Проблемы стоматологии. — 2012. — № 2. — С. 30–33.
- Леонтьева Е. С. Стоматологические проявления красного плоского лишая и прогностическая значимость факторов, влияющих на его течение. Диссертация на соискание ученой степени кандидата медицинских наук / Казань. — 2014. — С. 52–53, 30–34.
- Сергеев, А. Ю. Кандидоз. Природа инфекции, механизмы агрессии и
- защиты, лабораторная диагностика, клиника и лечение / А. Ю. Сергеев, Ю.
- В. Сергеев. — М.: Триада-Х, 2001. — 472 с.
- Лисовская, С. А. Новый подход к оценке патогенного потенциала
- клинических штаммов Candida albicans: автореф. дис. … канд. биолог.
- наук: 03.00.07 / Лисовская Светлана Анатольевна. — Казань, 2008. — 25 с.
- Заболотный А. И. Красный плоский лишай слизистой оболочки полости рта (клиника, диагностика, лечение) / А. И. Заболотный, Е. Н. Силантьева. — Казань. 2012. — 86 с.
- Рациональная фармакотерапия в стоматологии. Руководство для практических врачей / под ред. Г. М. Барера, Е. В. Зорян. — М.: Литтерра, 2006. — 568 с.
- Литвинов С. Л. Эффективность различных местных медикаментозных препаратов в комплексном лечении больных с красным плоским лишаем слизистой оболочки полости рта / С. Л. Литвинов // Автореферат дисс. канд. мед. наук. — Пермь, 2004. — 137 с.
Основные термины (генерируются автоматически): слизистая оболочка рта, кандидоз полости рта, лишай, день, лечение, пациент, стойкая ремиссия, элемент поражения, эрозивно-язвенная форма, грибковая контаминация.
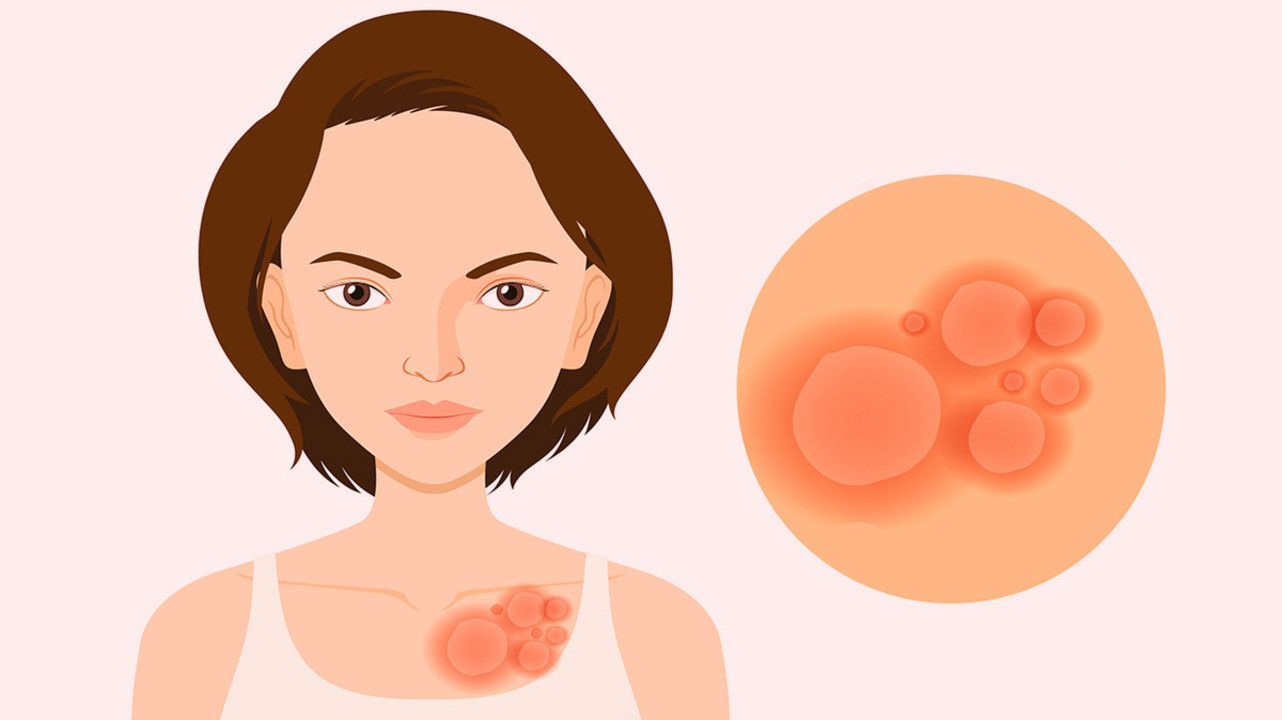
Красный плоский лишай — это кожное заболевание, при котором на отдельных участках тела или на слизистых появляется сыпь. Она может вызывать зуд и дискомфорт, но чаще всего это неопасно. Болезнь считается хронической, но ее можно лечить, чтобы сыпь прошла быстрее и не появились осложнения.
Определение болезни
Красный плоский лишай (lichen ruber planus) — болезнь, при которой появление сыпи возможно на любых участках тела, а также на слизистых половых органов или во рту. При поражении кожи цвет сыпи чаще всего красный. На слизистых сыпь выглядит как небольшие белые пятна. Они могут быть болезненными, с ощущением покалывания или жжения.
Заболевание считают аутоиммунным. Оно начинается, когда Т-лимфоциты атакуют клетки собственного организма. Иногда красный лишай связывают с аллергией, вирусными инфекциями, стрессом, наследственностью. Чаще всего он встречается у взрослых старше 30 лет. Общая распространенность среди этой группы в России — 0,0113%. У детей болезнь встречается редко (только 5% от общего числа заболеваний).
Причины заболевания
Основной причиной болезни считают аутоиммунную реакцию - сбой в работе иммунной системы. Точно не установлено, из-за чего он возникает. Заболеть может любой человек. Однако есть факторы, которые увеличивают этот риск:
- Наследственность. Вероятность заболеть выше, если у других членов семьи уже был или есть красный плоский лишай. Версия, по которой заболевание имеет генетические причины, считается одной из основных.
- Сопутствующие вирусные инфекции. Предполагается, что заболевание связано с вирусным гепатитом C, но пока это не доказано точно.
- Контакт с аллергенами. Среди веществ, способных вызывать аллергию, некоторые лекарства, красители, мочегонные средства, металлы и другие.
Заболевание связывают с сахарным диабетом, гипертонической болезнью. Сыпь на слизистой во рту может появляться у пациентов с хроническими болезнями органов пищеварения. Эти высыпания также могут быть результатом постоянных травм (если человек носит неудобные протезы или у его зубов есть острые края). Еще одна возможная причина появления сыпи во рту — наличие в нем разных металлов (могут использоваться при протезировании, установке брекетов, в других случаях). Из-за этого возникает гальваническая реакция, меняется состав слюны и выработка ферментов. В результате запускается аутоиммунная реакция, которая вызывает сыпь.
Патогенез красного плоского лишая
Известно, что болезнь возникает из-за нарушений в работе иммунной системы. Основная причина — аутоиммунная реакция, которую запускает неизвестный антиген. Это вещество, которое организм воспринимает как чужеродное. Это может быть аллерген, компонент лекарства, вирус. Этот антиген провоцирует активацию иммунных клеток Т-лимфоцитов и их миграцию в кожу. Лимфоциты продуцируют цитокины, и в результате этого на участках слизистых или кожи начинается апоптоз — гибель клеток кожи без воспалительного процесса. В норме функцией апоптоза является устранение "старых", дефектных, поврежденных или больных клеток, но при аутоиммунных нарушениях вместо этого происходит гибель здоровых клеток. В результате на слизистой или на коже появляются высыпания, эти участки могут зудеть или болеть.
Классификация и стадии развития
Красный плоский лишай является хронической болезнью, у которой выделяют три стадии:
- Прогрессирующая. Происходит образование папул на поверхности слизистых или кожи. При этом может возникать зуд, жжение, покалывание, ощущение дискомфорта. В течение нескольких недель или месяцев высыпания могут распространяться по телу.
- Стационарная. Болезнь переходит в эту стадию после начала лечения. Симптомы постепенно слабеют. Сыпь бледнеет, количество высыпаний уменьшается, зуд и неприятные ощущения стихают.
- Регрессирующая. Предшествует ремиссии. Количество папул уменьшается, на их месте образуются коричневые пятна, которые могут постепенно исчезать. Зуд полностью проходит.
От начала прогрессирующей стадии до ремиссии может проходить 6-16 месяцев или меньше, если лечение дает хорошие результаты. Красный плоский лишай может протекать в разных формах (рис. 1). Их различают по тому, где именно появляются высыпания, какими они являются, какие симптомы их сопровождают.
Формы поражения кожи
Если поражена только кожа, считается, что болезнь протекает благоприятно, а прогноз является благоприятным. В этом случае у заболевания может быть несколько форм:
Типичная. Встречается чаще всего. На коже образуются плоские узелки диаметром до 5 мм с небольшим углублением в центре. Папулы мономорфные, выглядят одинаково. Цвет красный или розоватый, поверхность может быть белесой. Высыпания располагаются группами, образуют линии или кольца. Они могут сливаться в большие бляшки, но это происходит редко. Высыпания чаще появляются на туловище, локтевых или коленных сгибах и реже – на ладонях, подошвах стоп или на лице. Сыпь почти всегда зудит.
- Гипертрофическая (веррукозная, гиперкератотическая). Мелкие бляшки или узелки сливаются в большие бляшки диаметром 4-7 см или больше. У них округлые очертания, поверхность с выступами и углублениями, бугристая, цвет серо-желтый или красный с лиловым оттенком поверхности. При гипертрофической форме сыпь чаще появляется на передней части голеней. На коже рук или туловища высыпания образуются редко. Больные часто жалуются на очень сильный зуд.
- Атрофическая. Встречается редко. Сыпь в виде узелков или небольших бляшек появляется на ногах, в подмышечных впадинах, на спине, груди, животе, на коже головы или на слизистой половых органов. Диаметр очагов до 3 см. У бляшек буроватая или синеватая поверхность.
- Пигментная. Высыпания могут появляться на лице, теле, руках или ногах и поражать большие участки кожи. Они выглядят как пигментные пятна бурого цвета, сливающиеся друг с другом. Пигментная форма красного плоского лишая чаще встречается у пациентов со светлой кожей.
- Буллезная. Поражения кожи выглядят как бляшки с пузырьками на их поверхности. Пузырьки заполнены жидкостью, иногда они могут группироваться, быть ячеистыми. Чаще они появляются на коже ног.
- Эрозивно-язвенная. Чаще высыпания появляются на участках кожи между пальцами ног. Это редкая форма заболевания, при которой сыпь состоит из эрозий, язв. Участки поражения небольшие, болезненные. Их цвет розовато-синюшный, края приподнятые. Появление высыпаний может сопровождаться изменением формы и поверхности ногтей (возможно их повреждение и отторжение).
- Фолликулярная. Поражает кожу головы, подмышечных впадин и паховой области, реже встречается на внутренней поверхности рук и ног. Сыпь образована узелками, возвышающимися над поверхностью кожи (рис. 2). Развитие этой болезни приводит к выпадению волос, может быть причиной облысения.
Формы поражения слизистых оболочек
Симптомами заболевания могут быть покраснение, отек и появление сыпи на слизистых. Высыпания могут появляться на гениталиях или во рту.
Есть шесть форм красного плоского лишая на слизистых.
- Типичная. Является самой распространенной. Сыпь выглядит как скопления небольших узелков. Они сливаются друг с другом и формируют линии, сетки или пятна. Могут появляться четко очерченные бляшки.
- Гиперкератотическая. Высыпания образуют бляшки, на поверхности которых появляются сплошные участки ороговевшей поверхности, что вызывает чувство сухости. Если сыпь появляется во рту, при приеме горячей пищи может возникать боль.
- Экссудативно-гиперемическая. Характеризуется появлением отека и покраснения, образованием небольших серовато-белых узелков на этих участках. Из-за повреждения слизистой больно есть. Боль усиливается, если пища является острой или горячей.
- Эрозивно-язвенная. Эрозии или язвы с налетом на поверхности образуют очаги поражения. Если этот налет удалить или повредить, язвы кровоточат. Они могут быть единичными или множественными. На участках поражения слизистая отекает, краснеет. Рядом с эрозиями могут появляться мелкие папулы.
- Буллезная. При этой форме вместе с папулами образуются крупные пузыри диаметром до 2 см. Они быстро лопаются, вскрываются, и на их месте появляются быстро заживающие эрозии.
- Атипичная. Очаг поражения расположен на верхней губе. Она отекает, на ней появляются симметричные очаги покраснения. Покрасневшие участки возвышаются над основной поверхностью слизистой.
Важно! Если красный плоский лишай распространяется на слизистые, это может быть опасным. Такое состояние способно перерасти в предраковое, а затем — в плоскоклеточный рак. Это заболевание важно вовремя диагностировать и лечить.
Осложнения
Есть несколько возможных осложнений красного плоского лишая.
При поражении слизистых высыпания считают предраковым состоянием. На их месте могут появляться злокачественные опухоли, если течение болезни приобретает затяжной характер.
Важно! Риск плоскоклеточного рака увеличивается, если не лечить красный плоский лишай, в случаях, когда очаги поражения существуют подолгу. Некоторые факторы (пожилой возраст, сопутствующие заболевания) также могут влиять на риск появления злокачественных опухолей. При длительном течении болезни нужно пройти дополнительное обследование для оценки этого риска.
После поражения слизистых возможно рубцевание их поверхности и появление боли. Если сыпь появлялась на половых органах, это может вызывать дискомфорт во время секса, провоцировать половую дисфункцию. При высыпаниях во рту боль во время еды может привести к нарушению аппетита и проблемам с проглатыванием пищи. Такие осложнения развиваются редко. Обычно они связаны с отсутствием лечения.
Участки повреждений на слизистых и коже — входные ворота для инфекции. Это особенно опасно при высыпаниях во рту или на половых органах. Осложнением может быть кандидоз, стоматит, другие заболевания.
Если поражение затрагивает кожу головы под волосами, осложнением может быть алопеция — необратимое облысение.
Симптомы
Чаще всего при красном плоском лишае сыпь появляется на руках или ногах, на туловище. Болезнь может поражать кожу головы под волосами, а также слизистые половых органов или рта. Общими симптомами этого заболевания являются:
- цветные, выступающие над поверхностью кожи или слизистой узелки с плоской вершиной. У них небольшой диаметр (до 5 мм), они группируются, образуя бляшки, линии или кольца (рис. 3);
- при образовании бляшек по их периметру остаются отдельные мелкие узелки;
- поражения на коже часто располагаются симметрично, затрагивая запястья или предплечья на обеих руках, голени или стопы на обеих ногах;
- при поражении слизистых папулы и их скопления появляются на внутренней стороне губ и щек, на языке, гениталиях;
- если поражена кожа ладоней или ступней, ногти могут истончаться, мутнеть, ломаться;
- часто очаги поражения зудят или болят;
- когда папулы исчезают, на их месте остаются участки пигментации (обычно это коричневые пятна);
- если при обострении заболевания кожные покровы травмируются, на этом месте быстро появляются новые папулы.
При появлении даже части этих симптомов нужно проконсультироваться с дерматологом. При некоторых формах лишая может не быть зуда или боли, а при других может меняться внешний вид высыпаний.
Когда обратиться к врачу?
При появлении любой сыпи на коже нужно обращаться за консультацией к дерматологу. Пройти осмотр у врача нужно как можно скорее, если на коже рук, ног или тела появляются группы выпуклых красных пятен, если на слизистых есть отек или покраснение с образованием белесых узелков на этих участках. Кожный зуд, покалывание или жжение во рту или в области половых органов, появление залысин на коже головы, истончение ногтей также являются признаками красного плоского лишая и требуют обследования.
Диагностика
За диагностикой при подозрении на красный плоский лишай нужно обращаться к дерматологу или дерматовенерологу. Важно как можно быстрее пройти осмотр и получить консультацию. Обычно врачу достаточно осмотреть сыпь и опросить пациента, чтобы поставить диагноз, но иногда нужны дополнительные исследования.
Врач может назначить:
- общий и биохимический анализ крови;
- анализы крови на отдельные гормоны;
- тест на гепатит C (если есть риск, что он мог спровоцировать красный плоский лишай);
- выполнение соскоба или биопсии для дальнейшей гистологии (изучения тканей под микроскопом) с целью обнаружения раковых клеток;
- консультацию смежного специалиста. Это может быть гинеколог, уролог, стоматолог, эндокринолог, гастроэнтеролог и др.
На приеме нужно рассказать врачу о симптомах, имеющихся заболеваниях, существующих аллергиях, а также о том, какие лекарства принимает пациент, не было ли у него недавно вирусных заболеваний, не проходил ли он лечение у стоматолога или вакцинацию.
Лечение красного плоского лишая
Вызванная красным плоским лишаем сыпь может проходить сама по себе за несколько месяцев, но лучше обратиться к врачу, чтобы он назначил лечение. Это поспособствует ускорению выздоровления, поможет контролировать заболевание и снизит риск осложнений.
Важно! Лечение особенно важно при появлении высыпаний на поверхности слизистых оболочек. Они опасны развитием плоскоклеточного рака. Чтобы исключить этот риск, нужно пройти обследование и соблюдать назначения лечащего врача.
Есть несколько методов лечения красного плоского лишая:
- Наружное лечение. Чтобы снять воспаление, получить иммунодепрессивный и противоаллергический эффект, назначают топические глюкокортикостероиды. Их применяют наружно – наносят на пораженные места, чередуя разные препараты. При лечении высыпаний на слизистых клинические рекомендации допускают замену глюкокортикостероидов на ретиноиды, если первые оказываются неэффективными.
- Системная терапия. Врач может назначить прием глюкокортикостероидных препаратов при тяжелом течении болезни. Чтобы уменьшить зуд, назначают противоаллергические препараты.
- Физиотерапия. Для пораженных участков кожи может выполняться фототерапия (используется ультрафиолетовое излучение) или ПУВА-терапия (ультрафиолетовое излучение дополняют использованием специальных препаратов, которые активизируются на свету).
Дополнительно могут использоваться ранозаживляющие и обезболивающие препараты. Если возможно, устраняют факторы, под влиянием которых мог появиться красный плоский лишай. Если это мешающие во рту протезы или брекеты, металлические элементы, их убирают. Если аллергия развивается из-за приема медикаментов, назначения корректируют. Если есть сопутствующие системные заболевания, важно обеспечить их лечение.
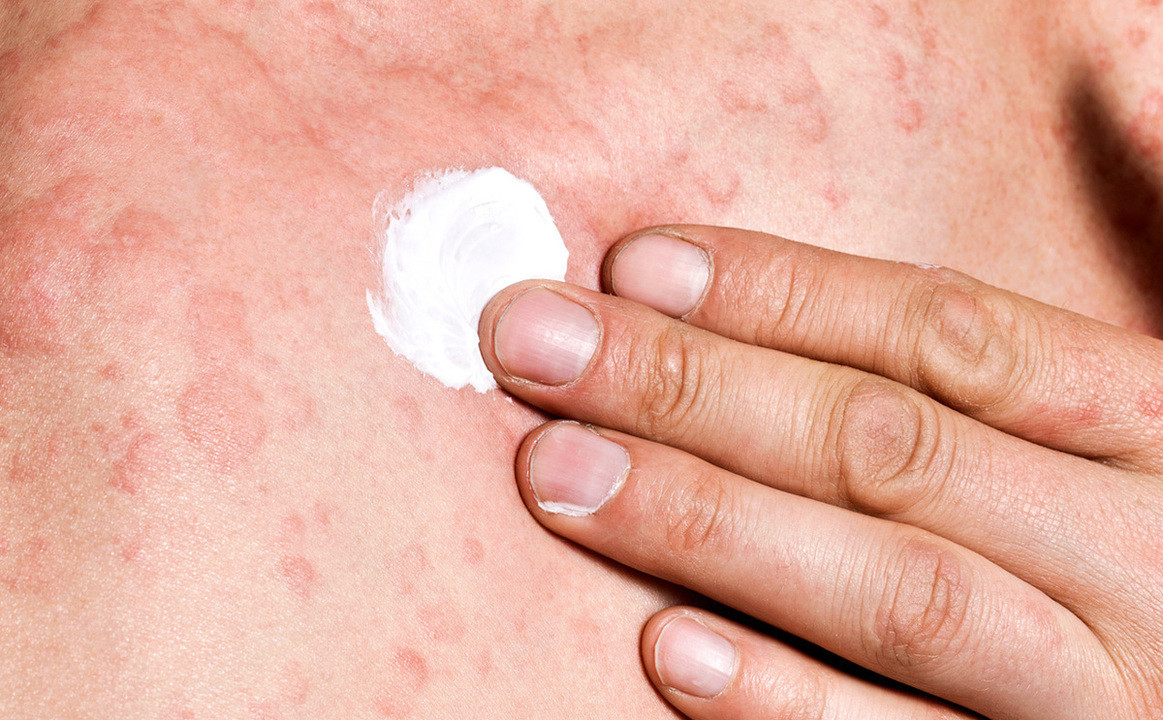
Кремы с глюкокортикостероидами – одно из средств лечения красного плоского лишая. Фото: AGLPhotoproduction/Depositphotos
Что можно сделать дома
Чтобы облегчить состояние до обращения к врачу, можно:
- умываться теплой водой без мыла, избегать контакта с шампунями, бытовой химией, использовать смягчающие и увлажняющие крема для пораженных участков кожи;
- если сыпь появилась на половых органах, уменьшить отек и зуд можно, приложив к пораженной области холодное. Лучше не носить тесное нижнее белье или облегающую одежду;
- при поражении слизистой рта стараются не употреблять острую, кислую, соленую или слишком горячую еду. Лучше не пить алкоголь и не использовать содержащие его жидкости для полоскания рта, чтобы не сушить слизистые.
Прогноз и профилактика
Если красный плоский лишай появляется на коже, прогноз хороший: его удастся вылечить, если вовремя обратиться к врачу. При поражении слизистых есть риск появления плоскоклеточного рака, если не лечить заболевание. Чаще всего болезнь проходит за несколько месяцев, и повторных обострений не случается.
Специальных мер профилактики красного плоского лишая нет. Эта болезнь не заразна. Врачи рекомендуют укреплять здоровье и иммунитет, своевременно лечить существующие системные заболевания, не допускать появления хронических инфекций.
Заключение
Красный плоский лишай — неприятное, но чаще всего неопасное заболевание, при котором на коже или слизистых оболочках появляется сыпь. Если вовремя обратиться к врачу, его можно вылечить так, чтобы в будущем не появлялось повторных обострений или осложнений
Читайте также:

